Синдром приводящей петли. Демпинг-синдром
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Этиология: синдром приводящей петли может быть результатом погрешностей в оперативной технике, а также спаечного процесса, когда эвакуация из приводящей петли затруднена. Гораздо чаще причиной этого страдания бывают нарушения функции двенадцатиперстной кишки. Наиболее часто патология возникает в течение первого года после операции, реже – в отдаленные сроки.
Клиника: заболевание проявляется чувством тяжести и болями в эпигастрии, больше справа, рвотой желчью или желчью с пищей. После рвоты, как правило, наступает облегчение. Нередко заболевание сочета¬ется с грыжей пищеводного отверстия диафрагмы, и тогда в клиниче¬ской картине проявляются такие симптомы, как срыгивание, отрыжка, изжога, загрудинные боли. Различают три степени тяжести синдрома: легкую, которая проявляется чувством тяжести, небольшими болями и периодически рвотой желчью, среднюю, когда симптомы заболевания выражены резче, и тяжелую – при крайней их выраженности (интенсив¬ные боли, регулярная рвота, похудание, слабость). У ряда больных со временем клинические проявления заболевания уменьшаются.
Диагностика проводится на основании характерной клинической картины. Диагностика синдрома основывается на рентгенологическом исследовании. Рентгенологическими признаками синдрома являются длительная задержка контраста в приводящей петле тощей кишки, нарушение ее перистальтики, расширение петли. Эндоскопическое исследования позволяют выявить возможные причины возникшего осложнения: язву анастомоза, рубцовую деформацию приводящей петли.
Лечение: консервативная терапия при синдроме легкой и средней степени тяжести обычно дает хороший эффект. Следует ограничить прием пищи, которая провоцирует синдром (молочные продукты, слад кое). Питаться больной должен небольшими порциями 5–6 раз в день. Хороший эффект дает переливание крови, белковых препаратов, аминокислот, витаминов. Большую пользу может принести санаторно–курорт¬ное лечение.
Операция показана при тяжелом синдроме и при синдроме средней тяжести, в случае неэффективности консервативной терапии. Наилучший результат дает реконструкция операции Бильрот II в Бильрот I. Если у больного свободной хлористоводородной кислоты нет, то можно реконструировать анастомоз в У–образный. В случае сочетания синдрома при¬водящей петли с демпинг–синдромом может быть показанареконструк¬тивнаягастродуоденоеюнопластика. Отдаленные результаты хирургиче¬ского лечения синдрома приводящей петли (когда он наблюдается изо¬лированно) хорошие. Как правило, клиника синдрома исчезает сразу же после операции.
4.Классификация осложнений оперированного желудка:
1.Нарушение моторно-эвакуаторной функции ЖКТ.
2.Несостоятельность швов полых органов.
3.Перфорация полых органов.
4.Кровотечения: внутрибрюшные, желудочно-кишечные.
5.Постваготомический синдром: классификация.
Постваготомические синдромы (лат. (post после + анатомическое [nervus] vagus блуждающий нерв + греч. tomē разрез, рассечение) — патологические состояния, развивающиеся в различные сроки после ваготомии. Термин применяют для обозначения ряда отрицательных последствий органосохраняющих операций при язве двенадцатиперстной кишки (ваготомия в сочетании с различными дренирующими желудок операциями).
Болезни оперированного желудка
«ЮНИОН КЛИНИК» гарантирует полную конфиденциальность Вашего обращения.
Болезни оперированного желудка – патологические состояния в организме человека, развивающиеся в отдаленном периоде после резекции 2/3-3/4 желудка или ваготомии и антрумэктомии.
Распространненость постгастрорезекционных синдромов широко варьирует по данным различных авторов, в среднем, она составляет 20-45% случаев.
- Синдромы, связанные с нарушением нейрогуморальной регуляции деятельности желудочно-кишечного тракта:
- демпинг-синдром;
- синдром гипогликемии;
- синдром приводящей петли функциональной природы;
- постваготомические расстройства.
- Синдромы, связанные с нарушениями функциональной деятельности органов пищеварения и их компенсаторно-приспособительной перестройки в ответ на резекцию желудка:
- нарушения в гепатобилиарной (в печени и желчевыделительной) системе;
- кишечные нарушения, включая синдром малабсорбции (нарушение всасывания в тонкой кишке);
- нарушения функции культи желудка;
- нарушение функциональной деятельности поджелудочной железы;
- рефлюкс-эзофагит.
- Органические поражения: рецидивы язвенной болезни, перерождение слизистой оболочки культи желудка (полипоз, рак).
- Сочетанные нарушения (сочетание патологических синдромов).
Демпинг-синдром – совокупность клинических, рентгенологических и лабораторных признаков, развивающихся после резекции желудка вследствие быстрого поступления желудочного содержимого из культи желудка в тонкую кишку. Это самый часто встречающийся функциональный синдром, особенно после операции по способу Бильрот II.
Основной механизм развития демпинг-синдрома – это быстрый сброс пищевых масс из культи желудка и стремительное их продвижение по тонкой кишке с раздражением различных рецепторов и развитием вегетативного криза, причем у 2/3 пациентов он протекает по вагоинсулярному типу, у 1/3 – по симпатоадреналовому. Большое значение в механизмах развития данного синдрома играют нарушения эндокринной регуляции, когда прием моно- и дисахаридов стимулирует выброс инсулина, затем его антагониста глюкагона. При демпинг-синдроме изменяется содержание в сыворотке крови и других желудочно-кишечных гормонов: гастрина, ВИП, ГИП, энтероглюкагона, нейротензина. Развиваются вазомоторные (нарушения сосудистого тонуса) симптомы.
Клинически выделяют три степени тяжести демпинг-синдрома:
I степень (легкая). Только после сладкой и молочной пищи появляются слабость, потливость, головокружение, бледность, сердцебиение, желание лечь, иногда – боли в животе. Симптоматика длится не более 30 минут. Пульс и АД меняются не более, чем на 10 уд/мин и мм. рт. ст.
II степень (средней тяжести). После сладкой, молочной, иногда после другой пищи развиваются те же симптомы, но более выраженные. Могут быть шум в ушах, тошнота, похолодание конечностей, затем – чувство жара, тахикардия. Симптоматика длится 30-60 минут. Пульс и АД меняются на 15 уд/мин и мм. рт. ст.
III степень (тяжелая). После любой пищи развивается симптоматика тяжелого вегетативного криза, иногда с обмороком, страхом смерти. После окончания криза наблюдается обильное мочеиспускание. Продолжительность криза – 1-2 часа. Пульс и АД меняются на 20 и более уд/мин и мм. рт. ст. Развивается истощение, утрачивается трудоспособность.
Демпинг-синдром возникает, как правило, в первые 6 месяцев после операции. У половины больных с годами он становится реже и слабее, у четверти – не изменяется, у оставшейся четверти – прогрессирует.
Диагностика демпинг-синдрома базируется на анамнезе (резекция желудка), характерной клинической картине, данных рентгенологического исследования, при котором отмечается быстрое опорожнение желудка, ускоренный пассаж бария по тонкой кишке, дискинезия тонкой кишки.
После выписки из хирургического стационара пациенты должны находиться под постоянным динамическим наблюдением гастроэнтеролога. Гастроэнтеролог формулирует индивидуальную программу лечения, совместно с диетологом решает задачи подбора рационов питания пациента, проводит подбор лекарственных средств, наиболее целесообразных на каждом этапе течения демпинг-синдрома, определяет круг консультантов для выполнения программы психосоматической стабилизации пациента, проведения физиотерапевтического, санаторно-курортного лечения и т.д.
В лечении демпинг-синдрома важнейшую роль играет диетотерапия, которая проводится по правилам, зависящим от особенностей и характера течения заболевания.
Медикаментозное лечение демпинг-синдрома имеет следующую направленность:
- применение местноанестезирующих средств;
- нормализация парасимпатической и/или симпатической регуляции желудочно-кишечного тракта;
- лечение симпатоадреналовых кризов;
- назначение психотропных лекарственных средств;
- проведение антисеротониновой терапии;
- обеспечение пациентов средствами заместительной терапии;
- проведение антиферментной терапии для купирования тяжелого демпинг-синдрома при наличии панкреатита;
- проведение комплекса лечебных мероприятий при наличии сопутствующего панкреатита с назначением быстродействующих современных средств многоцелевого воздействия;
- проведение противопоносной терапии;
- лечение анемии;
- витаминотерапия, особенно применение витамина В12, который после тотальной резекции желудка необходимо вводить пожизненно, так как отсутствует внутренний фактор Касла, вырабатываемый обкладочными клетками желудка, и необходимый для усвоения внешнего фактора Касла – витамина В12;
- коррекция нутриционного статуса (показателя обменных процессов) при необходимости с использованием средств энтерального (зондового) и парентерального (внутривенного) питания, так как у пациентов часто наблюдается белково-энергетическая недостаточность.
| Первичный прием гастроэнтерологаЗаписаться | 1800р. |
| Повторный прием гастроэнтерологаЗаписаться | 1800р. |
| Прием профессора - гастроэнтеролога (доктора медицинских наук, главного гастроэнтеролога Северо-Западного федерального округа России Барановского А.Ю.)Записаться | 4500р. 4000р. |
Гипогликемический синдром развивается, как правило, вместе с демпинг-синдромом («поздний демпинг») и обусловлен резкими колебаниями уровня сахара крови с последующей гипогликемией (снижение содержания глюкозы в крови). При употреблении сахаров возникает гипергликемия, в результате которой развивается гиперинсулинизм (избыточный выброс в кровь инсулина), приводящий к снижению уровня глюкозы крови. Гипогликемический синдром начинается через 2-3 ч после еды и длится 5-10 мин. Пациенты отмечают слабость, потемнение в глазах, головокружение, сердцебиение, потливость, чувство голода, иногда боль в сердце. Характерны брадикардия (урежение сердечных сокращений) и гипотония (снижение артериального давления). При этом всегда снижен сахар крови, а инсулин – выше, чем был натощак.
Гипогликемический синдром купируется приемом простых углеводов, а лечится так же, как демпинг-синдром.
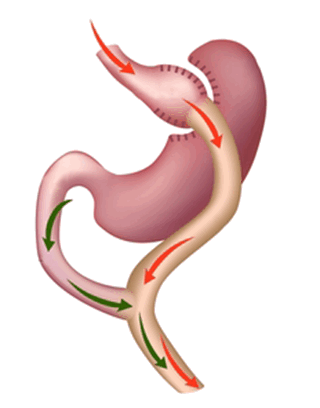
Синдром приводящей петли может развиться только после резекции желудка по способу Бильрот II, когда образуется приводящая петля (слепой отдел кишечника, состоящий из двенадцатиперстной кишки и сегмента тощей кишки до соединения с желудком). В основе механизмов развития данного синдрома лежит нарушение эвакуации содержимого из приводящей петли как функциональной, так и органической природы.
Клинически выделяют три степени тяжести синдрома приводящей петли:
- I степень (легкая): распирающие боли в правом подреберье, срыгивание или рвота желчью, облегчающие боль. Частота приступов 2 раза в месяц или реже. Тошнота, тяжесть в эпигастрии (под ложечкой, т.е. в самой верхней части живота), отрыжка пищей. Трудоспособность пациентов обычно сохранена
- II степень (средней тяжести): боль в правом подреберье, рвота желчью 2-3 раза в неделю. У половины пациентов имеется мучительная тошнота. Характерно уменьшение массы тела, снижение трудоспособности.
- III степень (тяжелая): боль в правом подреберье, рвота желчью ежедневно, иногда количество потерянной с рвотой желчи достигает 500 мл. Выражены диспепсические явления: тошнота, рвоты, изжоги, срыгивания и др. У 15% пациентов отмечается потеря вкусовых ощущений за счет атрофии вкусовых сосочков. Дефицит желчных кислот приводит к нарушению всасывания жиров и жирорастворимых витаминов, истощению. Трудоспособность утрачивается.
Диагностика синдрома приводящей петли основывается на клинической картине, данных рентгенологического и эндоскопического исследования. При рентгеноскопии могут быть найдены два варианта:
- заполнена вся приводящая петля, она расширена и гипотонична (тонус снижен);
- гипертоническая дискинезия приводящей и отводящей петель (тонус высокий).
Принципы лечения синдрома приводящей петли:
- диетотерапия – важнейший раздел комплексного лечения: при гипермоторной дискинезии - щадящая диета, при гипомоторной дискинезии - непротертая диета. Индивидуализация программ лечебного питания зависит от переносимости пищевых продуктов и содержания лекарственной терапии;
- назначение лекарственных препаратов, нормализующих моторно-эвакуаторную функцию желчевыделительной системы, желудочно-кишечного тракта (подбор спазмолитиков или прокинетиков в зависимости от характера нарушений);
- заместительная терапия, обеспечивающая восстановление пищеварения, повышение усвоения пищевых продуктов;
- медикаментозное и диетическое восстановление кишечной микрофлоры (лечение дисбактериоза кишечника);
- симптоматические средства (терапия направлена на коррекцию функциональных расстройств психоэмоциональной сферы, эндокринных нарушений, изменений функций печени и желчевыделительной системы и т.п.) – при наличии соответствующих показаний;
- санаторно-курортное лечение (при отсутствии противопоказаний) является мощным средством реабилитации и профилактики прогрессирования заболевания;
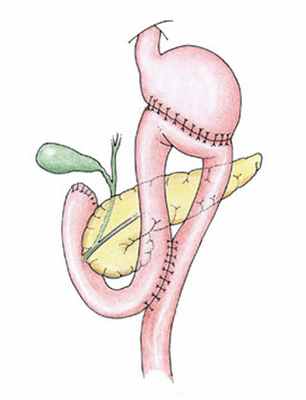
- реконструктивная операция при синдроме приводящей петли органической природы: создание гастроэнтероанастомоза с энтероэнтероанастомозом по Ру, что обеспечивает надежное дренирование двенадцатиперстной кишки.
Постваготомические расстройства значительно выражены после стволовой ваготомии (хирургическое пересечение блуждающего нерва) в результате нарушения иннервации не только желудка, но и других органов пищеварения. В меньшей степени они развиваются после селективной проксимальной ваготомии, это:
- постваготомический гастростазт (длительный застой пищи в желудке);
- рецидив язвенной болезни (через 0,5-1,5 г после операции). Язвы часто протекают бессимптомно, манифестируются кровотечением;
- постваготомическая дисфагия (нарушения прохождения пищи по пищеводу) развивается в первые 2 -3 недели после операции, улучшение наступает через 1-3 месяца;
- постваготомическая диарея (непрерывная или эпизодическая). Она наступает у 20-30% пациентов после стволовой ваготомии с дренированием желудка, у 4-20% перенесших селективную ваготомию и дренирование, и у 1-8% пациентов после пристеночной ваготомии без дренирования желудка. Причины диареи:
- застой в желудке с гнилостным брожением, снижение желудочной секреции;
- усиление моторики кишечника;
- дисбактериоз кишечника;
- денервация (нарушенная в процессе хирургического вмешательства нервная регуляция) тонкой кишки, вызывающая ускоренный пассаж пищи;
- лактазная недостаточность (непереносимость молока и/или молочной пищи);
- быстрая эвакуация содержимого из желудка.
Лечение постваготомических расстройств зависит от ведущего клинического синдрома. При гастростазе и дисфагии показано назначение регуляторов моторики, при рецидиве язвенной болезни – противоязвенная терапия, при наличии диареи – диетотерапия, коррекция дисбиоза кишечника, полиферментные и обволакивающие препараты, энтеросорбенты.Профилактика постгастрорезекционных синдромов – это обоснованный выбор метода операции, адекватная реабилитация пациентов в раннем и поздних периодах после операции, включая диетотерапию, психотерапию, медикаментозное лечение, санаторно-курортное лечение.
Прогноз благоприятный при легкой степени демпинг-синдрома и синдрома приводящей петли. При синдромах II и III степени тяжести с сопутствующими заболеваниями органов пищеварения наблюдается тяжелая инвалидизация больных, высокая потребность пациентов в постоянном наблюдении и лечении у гастроэнтеролога.
Болезни оперированного желудка
Состояние, которое развивается после проведения операций на желудке (ваготомии, антромэктомии, резекции), называется постгастрорезекционным синдромом или болезнью оперированного желудка.
Демпинг-синдром
Это одно из первых описанных послеоперационных осложнений, возникновение которого обусловлено слишком быстрым поступлением (эвакуацией) пищи из культи желудка в тонкий кишечник. В большинстве случаев наблюдается непереносимость молочных продуктов и сладких блюд. По статистическим данным демпинг-синдром встречается у 1/3 людей, перенесших хирургическое вмешательство на желудке (чаще всего, после операции по Бильрот II).
![]()
Клинические признаки
Демпинг-синдром проявляется болью в животе и нередко сопровождается разнообразными вегетативными нарушениями:
- снижение артериального давления
- повышенная потливость и слабость
- тахикардия (учащенное сердцебиение)
- сонливость
- шум в ушах
- чувство жара.
Все вышеперечисленные симптомы возникают после того, как человек поест. При этом, степень тяжести демпинг-синдрома определяется выраженностью клинических проявлений:
- легкая степень – жалобы бывают крайне редко, дискомфорт чувствуется не в полном объеме и не более получаса
- тяжелая степень – симптомы ярко выражены, чувство дискомфорта наблюдается при каждом приеме пищи и сохраняется в течение длительного времени (более 1-2 часов)
Лечение
В программе терапии демпинг-синдрома основную роль играет диетпитание. Врач-диетолог составляет план лечебного питания, включающий рекомендации по:
- количеству (кратности) приемов пищи в сутки
- способам кулинарной обработки блюд
- калорийности и пищевой ценности блюд
- разрешенным к приему и запрещенным пдуктам питания
- приему энтеральных смесей в качестве дополнительного источника питательных веществ (для профилактики недостаточности питания).
Медикаментозная терапия направлена на снижение интенсивности и выраженности симптоматических проявлений демпинг-синдрома. Гастроэнтеролог, по мере необходимости, может назначить:
- ферментативные препараты
- местноанестезирующие средства
- регуляторы моторики и др.
Гипогликемический синдром
Это состояние - продолжение демпинг-синдрома или, так называемый, «поздний» демпинг-синдром. После того, как «быстрые» углеводы, содержащиеся в сладкой и молочной пище, попадают в тонкую кишку, в крови резко возрастает уровень сахара (глюкозы). Организм реагирует на такие изменения путем выработки инсулина в больших количествах. Как результат, уровень глюкозы в крови резко снижается, что и приводит к развитию гипогликемии.
Среди основных признаков данного состояния можно выделить:
- сильное чувство голода
- головокружение
- слабость
- учащенное сердцебиение
- повышенная потливость.
Симптомы обычно наблюдаются на протяжении 5-10 минут спустя несколько часов (2-3 часа) после употребления пищи.
Первая помощь при гипогликемическом синдроме заключается в принудительном повышении сахара крови (нужно съесть что-нибудь сладкое: конфету, кусочек сахара и пр.). Основное лечение гипогликемии аналогично лечению демпинг-синдрома.
Синдром приводящей петли
Чаще всего наблюдается у пациентов, которые были прооперированы по методу Бильрот II. В результате хирургического вмешательства из 12-перстной или тощей кишки образуется приводящая петля кишечника, процесс эвакуации пищевых масс из которой существенно затруднен.
В связи с этим больной жалуется на тошноту и рвоту, приносящую облегчение, и боли в правом подреберье. Выраженность клинических проявлений в полной мере зависит от степени нарушения.
Диагностика и лечение
Синдром приводящей петли диагностируется на основании жалоб пациента, объективных клинических данных и результатов эндоскопического и/или рентгенологического исследований. На основании полученной информации врач может максимально точно определить тип синдрома приводящей петли:
- Гипомоторный (с низким тонусом)
- Гипермоторный (с высоким тонусом).
Самым важным аспектом лечения данного состояния является диетотерапия. План лечебного питания составляется лечащим врачом или квалифицированным диетологом в зависимости от вида патологии:
- Повышенная моторика (гипер) – протертая пища
- Пониженная моторика (гипо) – не протерная (грубая растительная) пища.
При составлении диеты специалист обязательно учитывает сочетание синдрома приводящей петли с демпинг-синдромом, если оно имеет место.
![]()
Медикаментозная коррекция:
- спазмолитики
- полиферменты
- прокинетики
- анальгетики и т.д.
В некоторых случаях показано хирургическое вмешательство.
Агастральная астения
Это позднее осложнение, которое обычно наблюдается после резекции желудка. В большинстве случаев провоцирующим фактором в его развитии является нарушение моторной и секреторной функций оперированного желудка, поджелудочной железы и желчного пузыря.
В результате слишком быстрого прохождения пищевой массы по тощей кишке нарушается всасываемость жизненно необходимых пищевых веществ (витаминов, минералов и микроэлементов). Поэтому клиническая картина агастральной астении характеризуется симптомами:
- недомогание
- признаки гиповитаминоза
- быстрая утомляемость
- похудение.
Нередко пациенты жалуются и на диспептические нарушения:
- частая отрыжка
- плохой аппетит
- тяжесть в подложечной области
- срыгивание
- горький привкус во рту
- метеоризм
- диарея.
В такой ситуации пациенту назначается специальная высокобелковая диета по Певзнеру (диета № 1), из которой исключаются индивидуально непереносимые продукты. Для обогащения рациона питательными микроэлементами к приему рекомендуются энтеральные смеси и высококалорийные диетические продукты.
![]()
Лечение заболеваний оперированного желудка – это достаточно сложная и трудоемкая задача. Однако ее решение вполне возможно, благодаря совместным усилиям докторов разных специальностей: диетолога, нутрициолога, гастроэнтеролога.
Синдром приводящей петли. Демпинг-синдром
Синдром приводящей петли. Демпинг-синдром
Синдром приводящей петли может быть результатом погрешностей в оперативной технике, а также спаечного процесса, когда эвакуация из приводящей петли затруднена. Гораздо чаще причиной этого страдания бывают нарушения функции двенадцатиперстной кишки. Наиболее часто патология возникает в течение первого года после операции, реже — в отдаленные сроки.
Заболевание проявляется чувством тяжести и болями в эпигастрии, больше справа, рвотой желчью или желчью с пищей. После рвоты, как правило, наступает облегчение. Нередко заболевание сочетается с грыжей пищеводного отверстия диафрагмы, и тогда в клинической картине проявляются такие симптомы, как срыгивание, отрыжка, изжога, загрудинные боли. Различают три степени тяжести синдрома: легкую, которая проявляется чувством тяжести, небольшими болями и периодически рвотой желчью, среднюю, когда симптомы заболевания выражены резче, и тяжелую—при крайней их выраженности (интенсивные боли, регулярная рвота, похудание, слабость). У ряда больных со временем клинические проявления заболевания уменьшаются.
Диагностика проводится на основании характерной клинической картины. Рентгенологическое исследование не имеет решающего значения, так как попадание бария в приводяшее колено анастомоза наблюдается после резекции желудка у многих больных, не страдающих синдромом приводящей петли.
Консервативная терапия при синдроме легкой и средней степени тяжести обычно дает хороший эффект. Следует ограничить прием пищи, которая провоцирует синдром (молочные продукты, сладкое). Питаться больной должен небольшими порциями 5—6 раз в день.
![синдром приводящей петли]()
Хороший эффект дает переливание крови, белковых препаратов, аминокислот, витаминов. Большую пользу может принести санаторно-курортное лечение.
Операция показана при тяжелом синдроме и при синдроме средней тяжести, в случае неэффективности консервативной терапии. Наилучший результат дает реконструкция операции Бнльрот II в Бнльрот I. Если у больного свободной хлористоводородной кислоты нет, то можно реконструировать анастомоз в У-образный. В случае сочетания синдрома приводящей петли с демпинг-синдромом может быть показана реконструктивная гастродуоденоеюнопластика. Отдаленные результаты хирургического лечения синдрома приводящей петли (когда он наблюдается изолированно) хорошие. Как правило, клиника синдрома исчезает сразу же после операции.Демпинг-синдром является наиболее частой патологией оперированного желудка. Несомненно, что причинными факторами в развитии этого синдрома служат удаление важной секретирующей зоны и ликвидация привратникового регулирующего механизма. Чаще демпинг-синдром наблюдается у больных с различного рода психоневрологическими изменениями и выраженными вегетативными расстройствами, у которых общие проявления язвенной болезни доминируют над местными. Отмечено, что после резекции желудка по методу Бильрот I демпинг-синдром развивается реже, чем после операции по Бильрот II; имеет значение ликвидация дуоденального пассажа. Определенная роль в патогенезе демпинг-синдрома принадлежит, по-видимому, декомпенсации отводящей петли анастомоза.
Клиника демпинг-снндрома характеризуется приступами слабости, наступающими вслед за приемом пищи, как правило, сладкой или молочной. Больные жалуются также на чувство жара, холодный нот, головокружение, сердцебиение, стеснение в груди, тахикардию. В тяжелых случаях возможен обморок. При легком демпинг-синдроме приступы слабости наблюдаются лишь периодически после приема значительного количества сладостей.
Диагностика демпинг-синдрома основана па клинических проявлениях. Из рентгенологических признаков имеет значение выявляемая ускоренная эвакуации при наличии клиники демпинг-синдрома.
Консервативная терапия предусматривает те же мероприятия, что и при синдроме приводящей петли. Следует значительно ограничить прием пищевых продуктов, которые провоцируют появление демпинг-синдрома. Обычно это сладкая и молочная пища. Отмечено, что подобные больные хорошо переносят более грубую пищу: мясо, рыбу, и том числе соленую, овощи, квашеную капусту. Диету следует подбирать индивидуально, потому что нередко больные плохо переносят один — два определенных вида пищи. Главное, чтобы питание было регулярным, частым и небольшими порциями. Санаторно-курортное лечение также весьма-полезно. Рациональное консервативное лечение у большинства больных дает хороший эффект, в некоторых случаях даже при тяжелом демпинг-синдроме. При безуспешности консервативного лечения показана операция. Если позволяют условия, выполняют реконструкцию операции Бильрот II и Бильрот I. Больным с гистаминрезистентной ахлоргидрией показана реконструктивная гастродуоденоеюнопластика. Эта операция позволяет получить хороший отдаленный результат у 80% больных.
О болезни оперированного желудка
![Обложка]()
За последние голы все большее внимание стали привлекать отдаленные результаты после резекции желудка по методу Бильрот II. Их изучение показало, что у ряда больных возникало совершенно новое состояние, характерное только для лиц, перенесших удаление части или всего желудка с выключением из акта пищеварения двенадцатиперстной кишки. Этот своеобразный постгастрорезекционный синдром не связан с рецидивом язвенной болезни и техникой оперативного вмешательства.
Ключевые слова
Полный текст
За последние голы все большее внимание стали привлекать отдаленные результаты после резекции желудка по методу Бильрот II. Их изучение показало, что у ряда больных возникало совершенно новое состояние, характерное только для лиц, перенесших удаление части или всего желудка с выключением из акта пищеварения двенадцатиперстной кишки. Этот своеобразный постгастрорезекционный синдром не связан с рецидивом язвенной болезни и техникой оперативного вмешательства.
У ряда больных вскоре после приема пищи, особенно молочной и сладкой, развивалось состояние, характеризующееся слабостью, дрожанием, головокружением, потливостью, сердцебиением, бурной перистальтикой, тошнотой, рвотой, поносами, желанием лечь, уснуть. Через разные промежутки времени все эти явления проходили до следующего приема сладкого или молочного.
До сих пор нет единой терминологии и классификации патологических состояний и синдромов после резекции желудка. Это значительно осложняет объективную оценку сопоставляемых опубликованных данных (а описано около 70 различных синдромов). А. А. Бусалов назвал эти осложнения «агастральной астенией», 3. С. Бере- стецкая — «функциональной астенией», Бутлер и Каппер — «ранним постгастрорезекционным синдромом», Э. А. Санамян — «агастральными кризами», О. Л. Гордон и Ф. И. Карамышева — «гипергликемическим синдромом», А. В. Райз — «гипогликемическим синдромом», Жильбер и Дунлоп — «демпинг-синдромом», И. О. Неймарк — «постгастрорезекционным синдромом». Частота патологических синдромов колеблется в больших пределах: по А. А. Русанову она составляет 2%, по Киферу — 4,3%, по Бреднову — 6%, по Харвею — 27%, по Л. А. Кузнецовой — 26%, по Г. Г. Караванову и О. В. Фильцу — 59%.
Ряд авторов считает важнейшим фактором в нарушении состояния здоровья после резекции удаление функционирующей части желудка. Операция приводит к значительному изменению анатомических и функциональных условий уже в начальных отделах пищеварительного тракта. Нет никаких сомнений, что удаление 2/3 и более желудка не является актом физиологическим [2, 7]. После оперативного вмешательства появляются новые топографо-анатомические взаимоотношения органов. Патологические механизмы различной степени нарушений в состоянии оперированных чрезвычайно многообразны и до сих пор не вполне изучены. Непосредственными результатами удаления части желудка у ряда больных являются глубокие нарушения биохимических и химических процессов в желудочно-кишечном тракте, печени, поджелудочной железе и во всем организме. В связи с недостаточной переработкой пищи из-за отсутствия желудка и выключения двенадцатиперстной кишки наступает серьезная перегрузка нижележащих отделов пищеварительного тракта, главным образом проксимальных отделов тонкого кишечника.
Выключения из акта пищеварения двенадцатиперстной кишки, ее огромной рефлексогенной зоны приводит к значительному снижению секреторной функции печени и поджелудочной железы. В определенной степени нарушается кислотно-щелочное равновесие в организме, усвоение углеводов, белков и жиров [5, 9, 19].
После резекции желудка нередко отмечаются глубокие расстройства в наполнении и опорожнении культи желудка. Они связываются со значительными повреждениями блуждающего нерва или его веточек при удалении части или всего желудка. Эвакуаторные нарушения и другие патологические состояния чаще возникают после резекции желудка по методу Бильрот II в различных модификациях, но не являются редкостью и после резекции по методу Бильрот I. Оба метода резекции не гарантируют от тяжелых осложнений, требующих реконструктивных операций. Патологические состояния, отмечаемые после резекции желудка, наступают в различные сроки после оперативного вмешательства, но чаще в первые два года после перенесенной операции.
Огромное значение в послеоперационном периоде имеют компенсаторные и приспособительные процессы, которые развиваются в организме. В одних случаях наблюдается почти полная функциональная и физиологическая компенсация, в других только функциональная или только физиологическая. При плохих отдаленных результатах страдает и та и другая функция. Степень и адекватность приспособительных механизмов организма зависят от ряда причин: местных условий (желудок, кишечник), типа высшей нервной деятельности и стабильности основных метаболических процессов.
За 12 лет (с января 1954 г. по январь 1966 г.) нами выполнено 318 резекций желудка по методу Бильрот II в модификации Гофмейстер — Финстерера. Эти операции сделаны 9 хирургами по строго разработанной схеме. Отдаленные результаты нам удалось выяснить у 179 из 318 больных, оперированных в нашем отделении. В каждом случае был личный контакт с оперированным. Многих из них обследовали в стационарных условиях. Срок наблюдения за оперированными — от 2 до 12 лет. Хорошие и удовлетворительные результаты отмечены у 123 мужчин и 12 женщин (75,4%), неудовлетворительные— у 37 мужчин и 7 женщин (24,6%). Язвы были в двенадцатиперстной кишке у 104 больных, в двенадцатиперстной кишке и желудке — у 4, в канале, привратника — у 15, в желудке — у 56.
Всех оперированных с патологическими синдромами мы разделили по клинической картине на несколько групп.
Первая из них, самая многочисленная (18 чел.), это больные с ранним гипогликемическим синдромом или еюнальным синдромом по А. А. Бусалову. Все больные этой группы избавились от болей, мучивших их до операции. Но стоит им выпить молока или чего-либо сладкого, как вскоре появляется неприятное, трудно описуемое чувство тяжести в эпигастральной области, слабость, разбитость, дрожь во всем теле, тошнота, головокружение, сердцебиение, иногда обморочное состояние и часто потребность лечь. Через 20 минут — 1 час все явления проходят, и они опять становятся практически здоровыми людьми.
Синдром приводящей петли был у 3 больных. Диагноз подтвержден рентгенологически. Мы должны отметить, что кратковременное, малыми порциями попадание бария в приводящую кишку констатируется довольно часто, но клинически это ничем не проявляется, и ни о каком синдроме приводящей петли здесь говорить не приходится. У больных с синдромом приводящей петли в нее попадает много бария, он долго там задерживается, сама петля расширена. Клинически это проявляется чувством тяжести и распирания в эпигастрии после еды, рвотой желчью, после чего наступает облегчение. При тяжелых формах синдрома рекомендуется оперативное лечение, которое заключается в пересечении приводящей кишки и наложений анастомоза по Ру.
Мы наблюдали 2 больных с поздним гипогликемическим синдромом. Через 1,5—4 часа после еды они ощущают слабость, потливость, головокружение, голод. Во время подобных состояний достаточно поесть хлеба, сахара, печенья, как все явления проходят.
При гипергликемическом синдроме через 1,5—2 часа после пищи, богатой углеводами, возникает чувство слабости, потливость, головокружение. После мясной или овощной пищи этих явлений не бывает. У нас было 2 больных с гипергликемическим синдромом.
Мы выделяем особо демпинг-синдром — состояние, характерное для быстрого (молниеносного) проваливания пищи и контраста в отводящую кишку. Это состояние часто сопровождается выраженными болями в кишечнике, поносами, слабостью, отвращением к пище, бурной, слышной перистальтикой. Боли наступают сразу с началом приема пищи, с первых глотков, и бывают настолько сильными, что больные прекращают еду. Многие лица, страдающие этим синдромом, ограничивают себя в пище, худеют, слабеют, становятся инвалидами. Таких больных у нас было 10.
У 5 больных на первый план выступало выраженное похудание с явлениями слабости и быстрой утомляемости. Лабораторные и рентгенологические исследования не обнаружили отклонений от нормы. Мы назвали этот синдром агастральной дистрофией. У 6 больных наблюдалось сочетание гипогликемического синдрома с демпинг-синдромом или гипогликемического синдрома с синдромом приводящей петли и т. д.
Тяжелые проявления того или иного патологического состояния после резекции желудка по Бильрот II в модификации Гофмейстер — Финстерера могут быть устранены включением в акт пищеварения двенадцатиперстной кишки при помощи реконструктивной операции. Из 44 больных с пострезекционными патологическими состояниями нами повторно оперированы 15. У 14 из них достигнуты хорошие результаты: исчезли все проявления, развившиеся после резекции по Бильрот II.
Читайте также: