Синдромы грудного выхода
Добавил пользователь Евгений Кузнецов Обновлено: 16.01.2026
Боли в верхней конечности и плечевом поясе могут быть обусловлены сдавлением нервно-сосудистого пучка различными плотными структурами (кости, связки, мышцы) в аппертуре грудной клетки. Поскольку сосудисто-нервный пучок проходит в тесном пространстве между ключицей и первым ребром, а также лестничными мышцами на шее, то при всяком патологическом отклонении в них может происходить сдавление сосудов или нервов. Этот синдром не имеет ни этиологического, ни функционального единства и поэтому представляет большую лечебную проблему. Некоторые клиницисты сомневаются вообще в его существовании. Те же, которые признают его, не уверены в хирургическом лечении, так как результаты такого лечения очень вариабельны. Также нет среди хирургов единого мнения и в отношении методов декомпрессии: одни считают оптимальной операцией резекцию 1 ребра, другие ограничиваются только пересечением мягких тканей. Многообразие симптомов и отсутствие достоверных методов диагностики отрицательно влияют на результаты лечения. В доказательство трудности диагностики и лечения можно привести наблюдение одного клинического случая, который приводится в книге A.Dale (1985 г):
Больная 29 лет имела боли и парестезию в правой руке, которые не поддавались консервативному лечению. Был поставлен диагноз аппертурного синдрома со сдавлением нервного пучка и предложена операция, на которую больная и решилась.
- февраль 1971 г. резекция шейного ребра и скаленотомия справа (хирург А). Улучшения не было.
- май 1972 г. резекция 1 ребра справа и расширение карпального пространства (хирург А). Также без эффекта.
- август 1972 г. расширение левого карпального пространства (хирург А). Временное улучшение.
- декабрь 1972 г. резекция 1 ребра слева (хирург А).
- сентябрь 1973 г. трансплантация локтевого нерва справа (хирург Б). Без улучшения.
- ноябрь 1973 г. имплантация электрода на плечевое сплетение (хирург Б). Без эффекта.
- декабрь 1973 г. удаление электрода из плечевого сплетения (хирург Б)
- апрель 1974 г. первая встреча с психиатром.
- май 1974 г. манипуляции на плече (хирург В)
- май 1974 г. повторное расширение карпального пространства справа (хирург Г)
- август 1974 г. грудная симпатэктомия справа (хирург Д)
- июль 1977 г. третий раз расширение карпального пространства с обеих сторон (хирург Г)
- октябрь 1981 г. фиксация запястий при помощи повязок привела к исчезновению симптомов.
Резюме: 10 лет 11 операций, 5 хирургов. Rex ipsa loquitur.
Причиной сдавления сосудисто-нервного пучка может быть:
- Истиный лестничный синдром, который развивается в результате изменений в передней лестничной мышце: чаще это анатомические варианты мышцы и реже ее гипертрофия или спазм.
- Реберно-ключичный синдром слишком узкая щель между 1 ребром и ключицей.
- Клювовидно-пекторальный синдром сдавление связкой, проходящей от клювовидного отростка к малой грудной мышце. При нем боль появляется при отведении поднятых рук.
- Дополнительное шейное ребро.
- Опухоли, травма (гематома, ложная аневризма).
В клинической картине основным симптомом является иррадиирующая, сверлящая боль в руке. Она усиливается после нагрузки и к вечеру. Позже присоединяются парестезия и мышечная атрофия. Во многих случаях боль не имеет определенной локализации и сам больной не может описать ни ее характер, ни откуда она исходит (плечо или локтевой сустав).Это может ввести врача в заблуждение относительно реальности предъявляемых жалоб. Приблизительно 9О% больных с аппертурным синдромом имеют неврологические симптомы и только 1О% связанные с артериальной или венозной проблемами. Иногда боли в передней грудной стенке симулируют стенокардию, с которой нужно проводить дифференциальную диагностику. Не всегда бывает ясно, какого происхождения эта боль органического или психического. Многие больные с длительно существующим компрессионным синдромом имеют и психические жалобы, которые накладываются на органические. При постановке диагноза нужно ответить прежде всего на следующие вопросы:
- какой характер носит боль: органический, психосоматический или комбинированный?
- какого она происхождения: неврогенного или сосудистого?
- локализация боли (позвоночник, грудная аппертура, локтевой, лучезапястный суставы)
Сдавление периферических нервов в области локтевого илилучезапястного суставов вызывает боль, которая иррадиирует как в дистальном, так и в проксимальном направлениях. Следует подчеркнуть, что аппертурный синдром часто сочетается со сдавлением нервов в дистальных отделах конечности.
Физикальное обследование малоинформативно. При пальпации иногда отмечается боль по боковой поверхности шеи. Она усиливается при наклоне головы в здоровую сторону и вытягивании больной руки. У некоторых больных при проведении этой пробы исчезает пульс на вытянутой руке. Более важным признаком является появление боли при поднятии и наружной ротации плеча. Из неврологических симптомов более характерны зоны гипо и гиперестезии на руке, реже встречаются двигательные расстройства. Артериальные симптомы, которые встречаются у 5% всех больных, бывают в форме хронической ишемии руки, отсутствия или ослабления пульса, острого ишемического синдрома (тромбоз, эмболия), синдрома Рейно (белые пальцы, цианоз, снижение температуры и др.). Сдавление вен приводит к временному или постоянному отеку руки, цианозу, развитию венозных коллатералей на плече и передней грудной стенке. Дифференциальный диагноз проводится прежде всего с шейным остеохондрозом, что показано в табл.N1:
| Компрессионный синдром | Шейный остеохондроз | |
|---|---|---|
| начало | медленное | внезапное |
| возраст | >40 лет | |
| боль при на давливании в межлестничном пространстве | да | нет |
| расстройство рефлексов | нет | да |
| сосудистые расстройства (пульс, АД и др) | да | нет |
| наклон головы в здоровую сторону | нарастание боли | стихание боли |
Дополнительные методы обследования.
1. Рентгенография шейного отдела позвоночника и грудной клетки.При ней можно обнаружить добавочное шейное ребро, которое присутствует примерно у 1О% всех людей, или аномалию 1 ребра.
2. Электромиография (исследование нервной проводимости). Она выполняется с целью изучения скорости проведения нервного импульса. При его задержке можно говорить о заинтересованности того или другого нерва. Однако это исследование более достоверно при туннельном синдроме кисти, чем при компрессионном аппертурном синдроме. Поэтому положительный результат исследования подтверждает диагноз, но отрицательный не отвергает его.
3. Ангиография. В обычной позиции больного она является полезной только при дилатации или аневризме подключичной артерии, а также тромбозе или эмболии периферических артерий верхней конечности. При сдавлении артерии костными структурами или связками необходимо производить позиционную ангиографию с поднятой и ротированной кнаружи рукой.
4. Флебография. Она показана при симптомах венозной недостаточности. При перемежающемся отеке руки ее следует производить в позиционном положении (отведение и ротация руки).
5.Миелография. Бывает полезной при подозрении на межпозвоночную грыжу диска.
Лечебная тактика
1. Консервативное лечение.
Трудности постановки диагноза и большое количество неудовлетворительных результатов оперативного лечения больных с неврологической симптоматикой заставляют предпринимать длительное консервативное лечение. По данным многих авторов у 8,526% оперированных больных остаются прежние жалобы.
Прежде всего рекомендуется комплекс специальных гимнастических упражнений. Примерный такой комплекс упражнений приведен ниже. Каждое упражнение делают по 10 раз дважды в день. Когда плечо и шея окрепнут, то количество упражнений можно увеличить.
1) Встать прямо с руками, разведенными в стороны, удерживая в каждой руке груз до 2 кг (мешок с песком, бутылка). а)Движение плечами вперед-назад; б) расслабление; в) движение плечами назад-вперед; г)расслабление; д)движение плечами вперед; е)расслабление и повторение упражнения целиком.
2) Встать прямо с разведенными в стороны руками на уровне плеча. Держать в каждой руке вес до 2 кг. Ладони повернуты вниз. а). поднимать руки в стороны и вверх, пока они не встретятся над головой (локти разогнуты); б). расслабиться и повторить упражнение. Замечание: когда руки окрепнут и упражнение N N 12 станет легче выполнять, нужно увеличить вес до 5, а затем и до 10 кг.
3) Встать лицом в угол комнаты и положить руки на каждую стену на уровне плеч. а) медленно прижать верхнюю часть груди в угол на вдохе; б) вернуться в исходную позицию, выдохнуть в момент движения.
4) Встать прямо, руки в стороны. а) наклонить голову влево так, чтобы коснуться ухом плеча, не поднимая плечо; б) такой же наклон головы вправо; в) расслабиться и повторить.
5) Лечь на пол лицом вниз, руки сомкнуть сзади. а) поднимать голову и грудь от пола как можно выше, вытягивая шею и лоб вперед. Держаться в этом положении до счета 3,делая вдох; б). выдохнуть и вернуться в исходное положение.
6) Лечь на пол на спину с руками разведенными в стороны. Под спину между лопатками подложить небольшую подушку. а)медленно вдохнуть и поднять руки вверх и вперед над головой; б)выдохнуть и опустить руки в стороны.
В дифференциальной диагностике, как и в лечении, может быть использовано шейное вытяжение, лечебный массаж, иглоукалывание, мануальная терапия, физиотерапия (гальванический воротник, гидромассаж, амплипульс, магнитотерапия).
Показания к операции:
- Непереносимая боль,требующая применения наркотиков.
- Сосудистые проблемы:
- артериальные (аневризма,эмболия)
- венозные (хроническая венозная недостаточность)
Абсолютное показание к операции имеется при дополнительном шейном ребре,вызывающем симптомы сдавления.
Первая попытка оперативного лечения компрессионного аппертурного синдрома относится к 1861 г., когда Coote предпринял удаление первого ребра. В 19О5 г. Мэрфи удалил шейное ребро, которое вызвало образование аневризмы подключичной артерии. А в 1916 г. Хольстед собрал публикации уже о 716 таких случаях.
Если у больного компрессионный аппертурный синдром проявляется в основном неврологической симптоматикой, то на первом этапе лечения рекомендуется обойтись минимальной декомпрессией путем резекции передней лестничной мышцы (скаленотомия). При этом нельзя ограничиваться только ее пересечением, так как возможно последующее ее спаяние с нервным пучком. Следует иссекать не менее 2 см мышцы.
При добавочном шейном ребре производится удаление его надключичным хирургическим доступом. Ребро удаляется целиком до поперечного отростка позвонка. Необходимо указать, что иногда ребро проходит между стволами нервного пучка. Поэтому прежде чем что-либо пересекать, нужно точно разобраться в анатомии.
При удалении 1 ребра пользуются трансаксиллярным хирургическим доступом. Разрез локализуется по нижней границе роста волос в подмышечной ямке. Чувствительный межреберноплечевой нерв отводится на держалке. Иногда его можно пересечь, но тогда возникает онемение в зоне его иннервации (это лучше, чем травматический неврит). Длинный грудной нерв (двигательный) должен обязательно щадиться, иначе денервация зубчатой мышцы приведет к потере функции лопатки. Рекомендуется поднадкостничное удаление ребра, но это не всегда удается. Ребро резецируется до поперечного отростка позвонка (что трудно сделать) или до места, где оно давит на нерв.
При сдавлении артерии добавочным или 1 ребром производят их удаление. Если артерия только эктазирована в постстенотическом отделе, то вмешательства на ней не требуется. При аневризме резекция аневризмы и протезирование артерии.
При сдавлении подключичной вены, повлекшей за собой тромбоз (синдром Педжета-Шреттера), лучшие результаты дает консервативная терапия (гепаринизация, антиагреганты). При интермитирующем отеке руки пересечение клювовидно-грудной связки, скаленотомия, удаление 1 ребра.
Синдром грудного выхода (верхней апертуры)
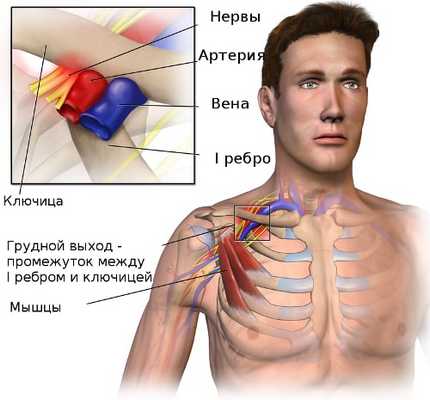
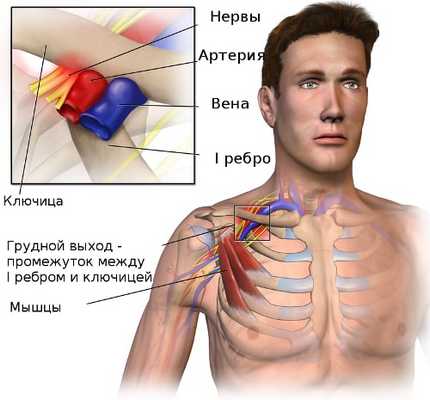
Синдром грудного выхода или верхней апертуры - это группа расстройств чувствительности и кровоснабжения в поясе верхней конечности, которые возникают, когда кровеносные сосуды или нервы сдавливаются в пространстве между ключицей и первым ребром. Это может вызвать боль в плече или шее и онемение в пальцах.
Болезненные ощущения в руке при синдроме грудного выхода могут явиться причиной стойкой утраты трудоспособности. Иногда может развиться аневризматическое расширение подключичной артерии с её последующим тромбозом либо эмболиями в артерии пальцев. Нередко у больных развивается тромбоз подключичной вены с развитием хронической венозной недостаточности руки.
Чаще всего данным заболеванием страдают женщины трудоспособного возраста, особенно занимающиеся работой, связанной с подъёмом рук вверх.
Стойкий болевой синдром при диагностированном синдроме грудного выхода является показанием к хирургической операции — освобождению сосудисто-нервного пучка от сдавливания.
Причины и факторы риска
Область, где происходит это сдавливание называется верхней апертурой грудной клетки или выходом из грудной клетки. Рука и шея находятся в постоянном движении, поэтому при врождённой узости промежутка между ключицей и первым ребром происходит постоянная травматизация нервов шейного отдела плечевого сплетения, подключичной артерий и вены. К развитию компрессии сосудов и нервов плечевого пояса могут привести добавочные шейные рёбра и укорочение лестничных мышц. Частыми причинами синдрома верхней апертуры могут быть производственные или спортивные травмы.
Причиной сдавливания сосудисто-нервного пучка руки чаще всего бывает врождённое сужение промежутка между первым ребром и ключицей. Однако синдром грудного выхода развивается только при определённых условиях:
Врождённые дополнительные шейные рёбра, расположенные выше первого ребра, или укороченная передняя лестничная мышца могут сдавливать сосудисто-нервный пучок. Иногда подключичный пучок может сдавливаться сухожилием большой грудной мышцы при анатомических особенностях плечевого пояса.
Привычка сидеть и стоять с опущенными плечами может вызвать сдавливание сосудистого пучка на выходе из грудной клетки .
Травматическое событие, такое как автомобильная авария с переломом ключицы или грудины может вызвать изменение анатомических соотношений и привести к сдавливанию сосудов и нервов.
Спортивные занятия, работа на конвейере и другие действия связанные с постоянным подъемом рук выше плеч, могут способствовать развитию клиники компрессии сосудисто-нервного пучка.
Ношение тяжёлых сумок на плече или рюкзаков может явиться провоцирующим фактором для начала развития синдрома.
Варианты синдрома грудного выхода
Неврологический Эта форма синдрома торакального выхода характеризуется сдавливанием плечевого сплетения. Плечевое сплетение представляет собой сеть нервов, которые исходят из спинного мозга и проходят через промежуток между первым ребром и ключицей к руке. Эти нервы стимулируют мышечные движения и проводят чувствительность в плече, предплечье и кисти. Чаще всего наблюдается именно неврологический вариант синдрома грудного выхода, когда пациенты жалуются на боль в руке, слабость, онемение, покалывание. Сосудистый Этот тип заболевания возникает, когда подключичная вена или артерия сжимаются между ключицей и первым ребром или грудной мышцей. У таких пациентов может развиться тромбоз подключичной вены или артерии с развитием сосудистой недостаточности в руке. Смешанный Когда имеются признаки сдавливания нервов и сосудов на выходе из грудной клетки. Это наиболее мучительная форма, но диагностируется значительно легче.
Течение заболевания
Однажды возникнув, клинические признаки постепенно прогрессируют. В сдавленных артериях и венах, а также в нервах плечевого сплетения развиваются рубцовые изменения и деформации. Боли постепенно усиливаются, что заставляет пациентов обращаться за медицинской помощью. В ряде случаев развиваются тяжёлые осложнения, связанные с тромбозом крупных артерий или эмболией в дистальные отделы кисти с некрозом пальцев.
Осложнения
Если синдром грудного выхода не диагностировать и лечить на ранней стадии, то может наблюдаться прогрессирующее его течение. Самым частым осложнением являются стойкие боли в кисти, иногда развиваются некрозы пальцев и хроническая венозная недостаточность поражённой руки. При формировании аневризмы подключичной артерии может возникнуть тромбоз и острая ишемия верхней конечности с развитием гангрены. В подобном случае обычный подход с удалением тромбов является неэффективным. Таким пациентам требуется по срочным показаниям выполнять шунтирующие операции или резекцию I ребра. Ампутация пальцев или кисти производится только при явных признаках ишемической гангрены.
Прогноз
Без хирургического лечения прогноз течения синдрома грудного выхода неблагоприятный для выздоровления. Симптоматика постепенно нарастает и боли становятся настолько мучительными, что заставляет пациентов искать помощи у хирургов.
Тромбоз подключичной вены (синдром Педжета-Шреттера)
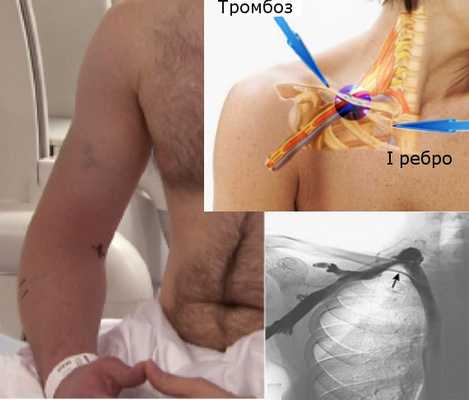
Синдром Педжета-Шреттера — тромбоз подключичной вены, распространяющийся на подключичную и подмышечную вены, а также на вены плеча, что приводит к нарушению венозного оттока в руке. Синдром также называют травматическим тромбозом или синдромом усилия. Несмотря на относительную его редкость, он стал чаще диагностироваться в последнее десятилетие. Основные жалобы это отёк тканей верхней конечности и распирающие боли.
Первый случай синдрома был описан Джеймсом Педжетом в 1875 году, а в 1894 году фон Шреттер идентифицировал сосудистую травму как потенциальную причину заболевания. Термин синдром Педжета-Шреттера впервые был использован в 1948 году.
Тромбоз подключичной вены связан с компрессией грудного выхода. Подключичная вена берёт начало от первого ребра из подмышечной вены, а на уровне грудино-ключичного соединения с яремной веной образует плечеголовную вену. Сдавление стенок вены в месте между ключицей и первым ребром приводит к замедлению движения крови и тромбозу. Его можно рассматривать как венозный эквивалент синдрома торакального (грудного) выхода.
Одной из причин возникновения тромбоза является гипертрофия мышц (увеличение объёма или массы скелетных мышц). В результате подключичная вена может быть сжата между рёбрами (перед ней), мышцей (за ней) и ключицей (над ней).
Другой причиной является то, что у человека есть врождённое небольшое анатомическое пространство между ключицей и первым ребром. В этом случае сжатие подключичной вены возможно даже без большой гипертрофии мышц.
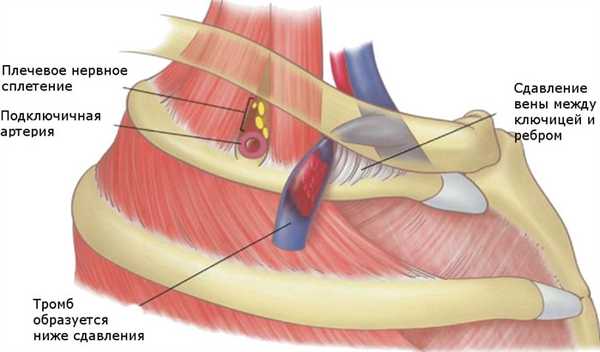
К другим причинам возникновения тромбоза относятся:
- неправильная осанка,
- патологии костей (в подключичной области),
- переломы ключицы
- использование подключичных катетеров
- неправильная поза во сне
- синдром грудного выхода
- К факторам риска относится чрезмерная физическая нагрузка. Люди, подвергающиеся большой физической нагрузке, и спортсмены (борцы, тяжелоатлеты или культуристы), имеют более высокий риск развития тромбоза из-за повторяющегося повреждения подключичной вены от частого механического сжатия сосудов между ключицей, первым ребром и суставом.
Средний возраст пациентов с синдромом Педжета-Шреттера 30-40 лет, а соотношение между мужчинами и женщинами составляет примерно 2: 1. Чаще встречается справа, вероятно, из-за частоты доминирования правой руки, и от 60% до 80% пациентов как раз те, кто выполнял энергичные упражнения с участием верхних конечностей.
Течение заболевания делится на две стадии: острая (длится около трёх недель, на начальном этапе симптомы проявляются во время физических нагрузок) и хроническая (симптомы наблюдаются более двух месяцев).
Острая фаза характеризуется нарастанием отёка руки, болями, чувством распирания. Трудоспособность пациента снижается. Постепенно развиваются напряжённые подкожные вены, которые берут на себя функцию оттока венозной крови и способствуют стиханию процесса.
Хроническая фаза является последствиями перенесённого тромбоза. При неадекватном лечении сохраняется окклюзия подключичной вены и развивается хронический синдром Педжета-Шреттера. Он характеризуется развитием мощной коллатеральной сети подкожных вен вокруг плечевого сустава. Пациентов беспокоит увеличение больной руки в объеме, иногда бывают болевые ощущения, повышенная утомляемость.
Опасные для жизни осложнения встречаются редко. Эмболия лёгочных артерий наблюдается лишь в 2% случае в подключичного тромбоза. Даже при немедленном вмешательстве, у некоторых пациентов не восстанавливается функциональность руки полностью, а сохраняются остаточные симптомы или необходимость продолжительного лечения. Тяжёлой венозной недостаточности руки обычно не возникает.
Серьёзной угрозы для жизни тромбоз подключичной вены не несёт. После адекватного лечения отёк значительно уменьшается, однако полная проходимость восстанавливается редко. При сохранении причин для подключичного тромбоза могут возникать рецидивы заболевания, поэтому необходимо их выявлять и устранять.
В качестве напоминания о перенесённом венозном тромбозе у пациента остаётся увеличение плеча в объёме и сеть видимых подкожных вен в области плечевого сустава.
Резекция I ребра

Резекция I ребра - хирургическая операция направленная на устранение сдавления сосудов и нервов верхней конечности при выходе их из грудной клетки. На сегодняшний день эта операция является лучшим методом лечения компрессии сосудисто-нервного пучка. Операция проводится под общим наркозом и требует особой деликатности в исполнении. При правильных показаниях эта операция полностью устраняет клинику сдавления сосудисто-нервного пучка.
Операция в Инновационном сосудистом центре
Хирурги нашей клиники имеют успешный опыт операций на артериях верхней конечности. удаление I ребра хорошо освоенная операция в арсенале нашей клиники. Мы проводим детальную диагностику и определяем точные показания для данного вмешательства.
Подготовка к операции
С целью определения показаний к вмешательству проводятся исследования кровотока в верхней конечности при различных функциональных пробах. Чаще всего функциональные пробы проводят во время УЗИ артерий нижних конечностей.
Для уточнения состояния артерий и соотношения их с костями проводим МСКТ - ангиографию.
Общая оценка состояния организма включает изучение общих анализов крови и мочи, анализов крови на ВИЧ, гепатиты, сифилис. Обязательно проводится рентгенография грудной клетки и УЗИ сердца, исследование желудка (ЭГДС) для исключения возможных язв.
Непосредственная подготовка к операции заключается в выбривании подмышечной области, установки мочевого катетера
Обезболивание при операции
В нашей клинике для обезболивания данного вмешательства применяется общая анестезия - эндотрахеальный наркоз. Накануне операции пациенту дают седативный препарат. Перед наркозом устанавливают венозный доступ в центральную вену и мочевой катетер. Присоединяют следящий кардиомонитор. Затем пациента вводят в общий наркоз. Продолжительность операции 1-2 часа.
Как проводится операция по удалению первого ребра
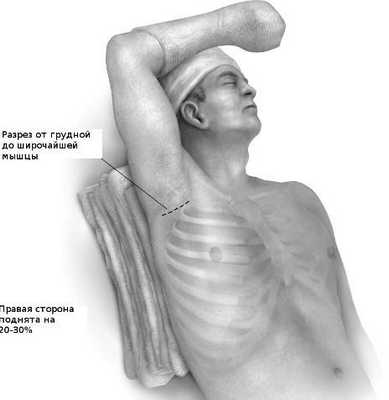
Больной укладывается с под углом 20 - 30 градусов рука максимально отводится. Пациент укладывается в положение лежа на спине с приподниманием оперируемой стороны на 20-30 градусов с помощью валика, голова слегка повернута в противоположную сторону. После обработки операционного поля рука вытягивается вперед с согнутым локтем и фиксируется в специальном рукаве, закрепленном на стойке операционного стола. Необходимо каждые 20 минут возвращать руку в обратное нейтральное положение на 3-5 минут, чтобы минимизировать давление на плечевое нервное сплетение и избежать его повреждения.
Разрез длиной 8 - 10 см проводится чуть выше нижней границы линии роста волос в подмышечной ямке и простирается от широчайшей мышцы до большой грудной мышцы. Разделяются мягкие ткани, подкожная клетчатка грудной клетки. Надо внимательно следить, чтобы не повредить грудоспинной и длинный грудной нервы, которые будут, проходить вдоль латерального края разреза.
После достижения грудной стенки можно нащупать пульсацию подключичной артерии и под ней первое ребро. Рана растягивается ранорасширителем, а крючок устанавливается по пульсации подключичной артерии, чтобы случайно не повредить плечевое сплетение. Посередине видимого ребра кпереди от подключичной артерии определяется передняя лестничная мышца, которая является ключевым моментом всей операции.
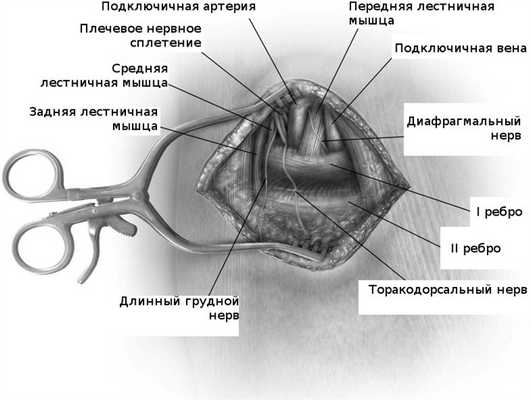
Переднюю лестничную мышцу необходимо пересечь и сделать это предельно аккуратно, не повредив диафрагмального нерва, который идет обычно по передней поверхности этой мышцы. Учитывая, что повреждение диафрагмального нерва недопустимо, необходимо сохранять все видимые нервные стволы в зоне операции. Мышца тщательно выделяется и рассекается в месте прикрепления к I ребру. После рассечения передней лестничной мышцы ребро аккуратно освобождается от других мышц и связок в пределах предполагаемого резецируемого ребра. Необходимо соблюдать максимальную осторожность, для предупреждения повреждения плевры.
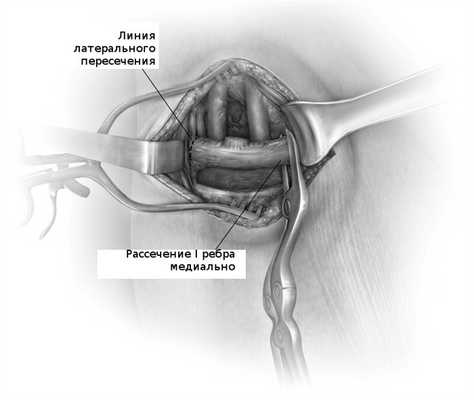
После освобождения ребра от всех окружающих тканей производят пересечение его начиная с медиального края, спереди (грудинный конец) с помощью специальных костных ножниц. Затем ребро пересекается в заднем, латеральном отделе. Костные края и особенно внутренняя поверхность ребра где находится сосудисто-нервный пучек обрабатываются.
После удаления ребра проводится тщательный гемостаз раны. Лучше всего не пользоваться коагуляцией в глубине раны, так как возможно повредить нервы плечевого сплетения. рана заливается физиологическим раствором и повышается давление на вдохе у дыхательного аппарата. Это делается для проверки герметичности плевры. При выделении пузырьков воздуха необходимо провести дренирование плевральной полости. Дренаж для контроля гемостаза устанавливается через отдельный прокол. Рана ушивается послойно. Кожа зашивается косметически.
Рана в подмышечной области ушивается наглухо двумя рядами швов.
Возможные осложнения
После такого серьезного вмешательства, как удаление I ребра могут быть различные осложнения, однако детальная техника операции и соблюдение мер предосторожности позволяет их избежать. По данным литературы возможны следующие осложнения:
Пневмоторакс - попадание воздуха в грудную полость вследствие повреждения купола плевры. Для контроля за состоянием легких пациенту необходимо сразу после операции провести обзорную рентгенограмму легких и при необходимости установить дренаж в плевральную полость.
Повреждение плечевого сплетения - может быть вследствии усиленного отведения руки. Для своевременной диагностики необходимо неврологическое обследование, как только пациент достаточно оправится от наркоза.
Кровотечение из послеоперационной раны - редкое осложнение, так как эта операция не требует назначения антитромботических средств в послеоперационном периоде.
Присоединение инфекции при повреждении плевральной полости может приводить к эмпиеме плевры, данное осложнение крайне редкое.
После операции
Необходимо проводить адекватное обезболивание, которое достигается нестероидными противовоспалительными препаратами или наркотическими анальгетиками.
Тяжелая физическая нагрузка разрешается только спустя 6 недель после резекции, при отсутствии болевых ощущений и неврологических нарушений.
Резекция ребра устраняет все симптомы компрессии сосудисто-нервного пучка и пациенты чувствуют себя здоровыми на протяжении всей жизни.
Синдром грудного выхода
Категории МКБ: Болезнь периферических сосудов неуточненная (I73.9), Врожденная деформация грудиноключично-сосцевидной мышцы (Q68.0), Другие поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках (I79.8*), Другие уточненные болезни периферических сосудов (I73.8), Другие уточненные изменения артерий и артериол (I77.8), Изменение артерий и артериол неуточненное (I77.9), Мышечная и соединительнотканная дисплазия артерий (I77.3), Шейное ребро (Q76.5), Эмболия и тромбоз артерий верхних конечностей (I74.2), Эмболия и тромбоз других уточненных вен (I82.8)
Общая информация
Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр
развития здравоохранения»
Министерства здравоохранения
и социального развития
Республики Казахстан
от «30» ноября 2015 года
Протокол № 18
Синдром грудного выхода представляет собой cимптомокомплекс, возникающий в результате механической компрессии нервных стволов плечевого сплетения, окклюзии или аневризмы подключичной артерии, «тромбоза напряжения» одноименной вены в области верхней апертуры грудной клетки.
Синдром грудного выхода – нарушение, вызванное избыточным давлением на сосудисто-нервный пучок, проходящий между передней и средней лестничными мышцами, над первым ребром и под ключицей.
Синонимы: грудной компрессионный синдром, синдром плечевого пояса, скаленус-синдром, ThoracicoutletSyndrom.
Название протокола: Синдром грудного выхода.
Код протокола:
Код МКБ:
I73.8 Другие болезни периферических сосудов
I73.9 Болезнь периферических сосудов неуточненная
I74.2 Эмболия и тромбоз артерий верхних конечностей
I77 Другие поражения артерий и артериол
I77.3 Мышечная и соединительнотканная дисплазия артерий
I77.8 Другие уточненные изменения артерий и артериол
I77.9 Изменение артерий и артериол неуточненное
I79* Поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках
I79.8* Другие поражения артерий, артериол и капилляров при болезнях, классифицированных в других рубриках
I82.8 Эмболия и тромбоз других уточненных вен
Q68.0 Врожденная деформация грудино-ключично-сосцевидной мышцы
Q76.5 Добавочноешейное ребро
Сокращения, используемые в протоколе:
| АД – артериальное давление АлТ – аланинаминотрансфераза АсТ – аспартатаминотрансфераза ВИЧ – вирус иммунодефицита человека ГФС – гемифациальный спазм КТ – компьютерная томография МРТ – магнитно-резонансная томография РКС – косто-клавиокулярный синдром СОЭ – скорость оседания эритроцитов СГВ – синдром выхода из грудной клетки СВГА – синдром верхней грудной апертуры СГВ – синдром грудного выхода СС – скаленус-синдром СШР – синдром шейного ребра СМГМ – синдром малой грудной мышцы или гиперабдукционный синдром ЭКГ – электрокардиография ЭМГ – электромиография |
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые, дети.
Пользователи протокола: ангиохирурги.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация: [1,2]:
компрессия скаленусного отверстия:
· синдром шейного ребра, скаленус синдром.
компрессия реберно-ключичной щели:
· реберно-ключичный синдром, гиперабдукционный синдром.
компрессия коракопекторальной области:
· коракопекторальный синдром.
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• рентген шейного отдела;
• УЗАС сосудов верхних конечностей.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
• ЭМГ;
• МРТ.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК;
· ОАМ;
· биохимический анализ крови (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ, общий белок, мочевина, креатинин, электролиты, глюкоза крови);
· коагулограмма (АЧТВ, МНО, Фибриноген, ПВ, ПТИ);
· УЗАС ветвей дуги аорты, верхних конечностей;
· группа крови и резус фактор;
· ЭКГ;
· исследование крови на ВИЧ методом ИФА;
· ИФА на гепатит В, С;
· Реакция Вассермана.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
· КТА/МРА;
· ангиография;
· рентгенография грудной клетки;
· ФГДС.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Диагностические критерии:
Жалобы:
· онемение всей руки;
· нарушение сна из-за онемения, боли;
· боль, онемение и покалывание в мизинце и безымянным пальцах, по внутренний поверхности предплечья;
· боль и покалывание в области шеи и плеч (подъем груза делает боль сильнее);
· признаки плохого кровообращения в кисти или предплечье (голубоватый цвет, холодные, опухшие руки);
· слабость мышц рук.
Анамнез:
· дополнительное шейное ребро;
· последствия травм, в том числе автомобильных;
· длительно повторяющиеся неэргономические нагрузки (например, работа с клавиатурой);
· перегрузка лестничных мышц длительным кашлем, одышкой;
· блокада и верхний подвывих первого ребра;
· нарушения осанки. Например, верхний перекрестный синдром;
· перегрузка при занятиях спортом;
· опухоль Панкоста;
· люди с длинными шеями и сутулостью более склонны к развитию этого состояния из-за дополнительного давления на нервы и кровеносные сосуды.
Физикальное обследование:
· гиперабдукция конечности и поворачивание головы назад и в сторону (Adson-тест) AER тест (абдукция, элевация, ротация): рука абдуцируется на 90°, сгибается в локте и кисть пронируется – боль или ишемия или побледнение после 3 минут. Двустороннее измерение артериального давления в провокационном положении.
Лабораторные исследования: нет специфичных изменений лабораторных показателей при СГВ.
Инструментальные исследования:
Рентгенография шейного отдела позвоночника и грудной клетки: при ней можно обнаружить добавочное шейное ребро, которое присутствует примерно у 10% всех людей, или аномалию 1 ребра.
Рентгенография грудной апертуры: для исключения экзостозов, патологически измененных поперечных отростков позвонков.
УЗАС: с целью уточнения сосудистых нарушений.
Ангиография, КТА, МРА: признаки экстравазальной компресиии.
Показания для консультации специалистов:
· консультация узких специалистов при наличии прочей сопутствующей патологии.
Дифференциальный диагноз
Д ифференциальный диагноз:
Таблица 1. Заболевания и синдромы, с которыми необходимо проводить дифференциальный диагноз.
| Заболевания | СГВ | Шейный остеохондроз | Болезнь Рейно |
| Начало | медленное | внезапное | постепенное |
| возраст | >40 лет | ||
| Боль при надавливании в межлестничном пространстве | да | нет | Нет |
| Расстройство рефлексов | нет | да | Нет |
| Сосудистые расстройства (пульс, АД и др.) | да | нет | Преходящие сосудистые нарушения, возникающие приступообразно |
| наклон головы в здоровую сторону | нарастание боли | стихание боли | Не имеет значения |
| Анамнез |
Лечение
восстановление адекватного кровотока.
Тактика лечения: основным этиопатогенетическим методом лечения СГВ является вазоспастическая декомпрессия [5,8].
Немедикаментозное лечение:
Режим – I или II или III или IV в зависимости от общего состояния;
Диета – общая.
Медикаментозное лечение [9,10]:
Медикаментозное лечение, оказываемое на амбулаторном уровне: нет.
Медикаментозное лечение, оказываемое на стационарном уровне: Антибиотикопрофилактика (УД-А) [9,10]: один из нижеперечисленных антибиотиков за 0,5-1 час до операции, внутривенно:
· цефазолин 1-2 г;
· цефуроксим 1,5-2,5 г;
в случае доказанной аллергии к цефалоспоринам –защищенные пенициллины
· амоксициллин/клавуланат 1,2 г
· ампициллин/сульбактам 1,5 г
· ванкомицин 1 г (применяется в качестве резерва только в стационарах где MRSA являются причиной раневой инфекции).
Аналгетическая, противовоспалительная терапии (УД-А) [10]:
· ацетаминофен (парацетамол) в стандартной дозировке, перорально при наличии болевого синдрома;
· НПВС - кетопрофен, диклофенак, кеторолак, лорноксикам и т д в стандартной дозировке, перорально или парентерально, при наличии болевого синдрома;
· опиоиды – фентанил, морфини т.д. в стандартной дозировке при наличии выраженного болевого синдрома.
Послеоперационная противорвотная терапия:
• метоклопрамид, ондансетрон внутривенно или внутримышечно, по показаниям в возрастной дозировке.
Антидепрессанты и противосудорожные препараты (амитриптилин, дулоксетин, габапентин, прегабалин и т.д.) показаны у пациентов с нейропатиями и синдромом хронической боли (УД –С) [11]
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: смотрите клинический протокол «Эмболия, тромбоз».
Другие виды лечения:
· физиотерапия;
· массаж, тепло для расслабления;
· лечебная гимнастика для укрепления мускулатуры.
Хирургическое вмешательство
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
Виды операций:
· удаление шейного ребра или первого ребра или компримирующей мускулатуры/связок
· рассечение М. scalenusanterior
· резекция постстенотической аневризмы.
Дальнейшее ведение:
· наблюдение ангиохирурга по месту жительства;
· контрольное УЗАС через полгода.
Индикаторы эффективности лечения:
• прекращение или уменьшение онемения, зябкости, болевого синдрома;
• повышение качества жизни.
Препараты (действующие вещества), применяющиеся при лечении
| Амитриптилин (Amitriptyline) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ванкомицин (Vancomycin) |
| Габапентин (Gabapentin) |
| Диклофенак (Diclofenac) |
| Дулоксетин (Duloxetine) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Клавулановая кислота (Clavulanic acid) |
| Лорноксикам (Lornoxicam) |
| Метоклопрамид (Metoclopramide) |
| Морфин (Morphine) |
| Ондансетрон (Ondansetron) |
| Парацетамол (Paracetamol) |
| Прегабалин (Pregabalin) |
| Сульбактам (Sulbactam) |
| Фентанил (Fentanyl) |
| Цефазолин (Cefazolin) |
| Цефуроксим (Cefuroxime) |
Госпитализация
Показания для госпитализации:
Показания для плановой госпитализации:
· онемение или покалывание в руке или пальцах;
· боль или боли в шее, плече или руке.
Показания для экстренной госпитализации:
· клиника острой сосудистой непроходимости.
Профилактика
Информация
Источники и литература
- Протоколы заседаний Экспертного совета РЦРЗ МЗСР РК, 2015
- . Список использованной литературы: 1. Бондарев В.И., Кяндарян А.К., Аблицов Н.П., Базяк А.П. Новые подходы к диагностике и лечению синдрома грудного выхода. Клин хир 1992; 11: 43—44. 2. Бондарев В.И., Кяндарян А.К., Аблицов Н.П., Базяк А.П. Динамические и функциональные пробы в диагностике и лечении компрессионных стенозов периферических артерий. Вестнхир 1994; 1—2: 127—128. 3. Володось Н.Л., Медведев В.И. Резекция добавочного шейного ребра из подмышечного доступа. Клин хир 1980; 7: 47—48. 4. Данович Ф.М., Гонобоблев Е.М. О диагностике и лечении синдрома Педжета—Шреттера. Клин мед 1967; 10: 111—113. 5. Думпе Э.П., Прикупец В.Д. Этиология и патогенез болезни Педжета—Шреттера. Хирургия 1971; 2: 84—87. 6. Олейник Л.И., Полищук Ю.Э., Дрюк Ю.Ф. Диагностика и лечение нейрососудистых заболеваний верхних конечностей. Клин хир 1980; 7: 36—39. 7. Савельев B.C., Затевахин И.И., Прокубовский В.И. Шейное ребро как причина эмболии артерий верхней конечности. Хирургия 1975; 3: 16—21. 8. Шалимов А.А., Дрюк Н.Ф., Полищук Ю.Э. и др. Хирургическое лечение нейрососудистого компрессионного синдрома грудного выхода. Клинхир 1987; 7: 1—2. 9. Clinical Practice Guidelines for Antimicrobial Prophylaxis in Surgery//ASHP Therapeutic Guidelines, 2013 10. Thoracic Outlet Syndrome Medical Treatment Guidelines//USA, Colorado, 2008 11. Work-Related Neurogenic Thoracic Outlet Syndrome: Diagnosis and Treatment. Medical Treatment Guidelines//Washington State's Industrial Insurance Medical Advisory Committee (IIMAC), 2010.
Информация
Список разработчиков протокола:
1) Коспанов Нурсултан Айдарханович – кандидат медицинских наук, АО «Научный национальный центр хирургии имени А.Н.Сызганова», заведующий отделом ангиохирургии, главный внештатный ангиохирург МЗСР РК.
2) Султаналиев Токан Анарбекович – доктор медицинских наук, АО «Национальный научный центр онкологии и трансплантологии», профессор, главный научный консультант.
3) Сагандыков Ирлан Нигметжанович – кандидат медицинских наук, АО «Национальный научный центр онкологии и трансплантологии», заведующий отделением сосудистой хирургии
4) Землянский Виктор Викторович, АО «Научный Национальный Центр Трансплантации и Онкологии», рентгенхирург.
5) Юхневич Екатерина Александровна – магистр медицинских наук, докторант PhD, РГП на ПХВ «Карагандинский государственный медицинский университет», врач клинический фармаколог, ассистент кафедры клинической фармакологии и доказательной медицины.Конфликт интересов: отсутствует.
Рецензент: Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница", главный врач.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Читайте также:
- Преждевременная овариальная недостаточность. Причины преждевременной овариальной недостаточности.
- Гаструляция. Этапы гаструляции органов и формирование гаструлы
- Длительная катетеризация ретробульбарного пространства при эндофтальмите
- Гименолепидоз. Канцерогенез - развитие рака
- Рентгенограмма, КТ при осложнении фундопликации
