Сирингомиелия - клиника, диагностика
Добавил пользователь Владимир З. Обновлено: 16.01.2026
Сирингомиелия - клиника, диагностика
Аномалии развития, которые имеют то или иное отношение к спинальному дизрафизму, включают сирингомиелию, сакральную агенезию и другие проявления синдрома каудальной регрессии (Nievelstein et al., 1994), и врожденные дефекты черепа с или без дефектов кожи черепа. Эти пороки развития, возможно, возникают в связи с разными механизмами и только внешне напоминают дизрафические состояния.
Термином сирингомиелия обозначают образование трубчатой полости в пределах спинного мозга. Теоретически это состояние отличается от гидромиелии, при которой расширение центрального канала спинного мозга ограничено эпендимой, в то время как сирингомиелические полости выстланы клетками глии. Однако на практике различить их достаточно сложно, проще отнести их ко всем внутриспинномозговым полостям неопухолевой природы по типу гидросирингомиелии (Gower et al., 1994), особенно в связи с тем, что в настоящее время диагноз устанавливается часто по результатам МРТ, демонстрирующим кавитацию in vivo (van Hall et al., 1992, Gower et al., 1994). Полости при гидросирингомиелии имеют различную длину. Tashiro et al. (1987) обнаружили полости в шейном отделе в 69% случаев, полости на всем протяжении спинного мозга в 6% и полости, ограниченные поясничным отделом в 3%. Полости могут сообщаться или не сообщаться с четвертым желудочком.
Поскольку большинство поражений затрагивает шейный отдел спинного мозга, наиболее часто вовлекаются верхние конечности. Центральное расположение полости объясняет избирательное нарушение температурной и болевой чувствительности, так как передающие эти ощущения волокна пересекают центральное белое вещество. Нарушение целостности волокон, имеющих отношение к болевому восприятию, отвечает за часто наблюдаемые трофические расстройства.
Данное состояние является спорадическим, хотя описаны и редкие семейные формы (Busis и Hochberg, 1985). Заболевание редко проявляется у детей, хотя симптомы наблюдались у детей младше двух лет (Tashiro et al., 1987). Характерно начало заболевания у подростков, в более 40% случаев первые признаки возникают на втором десятилетии жизни (Mariani et al., 1991).
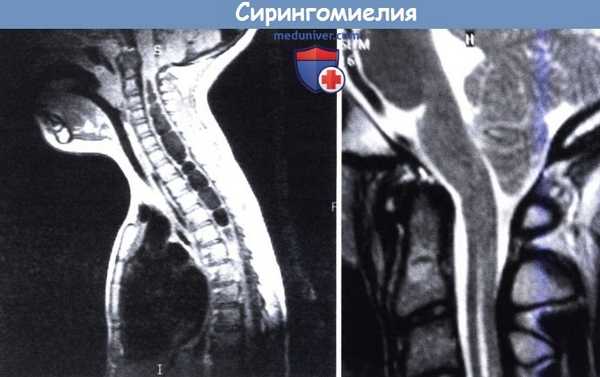
Сирингомиелия:
(слева) Массивная кавитация спинного мозга у 5,5-летней девочки, имеющей только минимальные симптомы и признаки.
(справа) Бессимптомная фистула видимая на спинном мозге, ассоциированная с мальформацией Киари I.
С внедрением современных методов нейровизуализации значительно возросла частота такого диагноза и определено больше вариантов клинических проявлений (Schijman, 2003). Многие случаи были обнаружены при других поводах к нейровизуализации и длительное время оставались бессимптомными. Классическая сегментарная диссоциированная гипестезия представляется редкой, глубокие сухожильные рефлексы могут сохраняться в верхних конечностях и нистагм может быть скорее вертикальным, чем вращательным (Tashiro et al., 1987, Рои Serradell и Mares Segura, 1988). В последних сериях наблюдений более половины случаев демонстрировали мальформацию Киари I и 27% платибазию.
Симптомы имеют тенденцию очень долго оставаться нехарактерными. Сколиоз был наиболее частым поводом к нейровизуализации. Сирингомиелия, сопровождавшаяся миеломенингоцеле, обычно протекала бессимптомно (Breningstall et al., 1992). Острое начало с внезапной параплегией встречалось редко (Zager et al., 1990). Сирингобульбия часто сопровождалась полостями в спинном мозге, но периодически встречалась изолированно. Нередко начало заболевания происходит за много лет до постановки диагноза. Симптомы могут включать головную боль в затылочной области, головокружение, нарушения слуха, нистагм и признаки вовлечения нижних нервных стволов.
б) Диагноз сирингобульбомиелия определяется методами нейровизуализации. Миелография была вытеснена КТ и особенно MPT (Lee et al., 1985). Эти методы дают полную визуализацию полости и позволяют дифференцировать истинную сирингомиелию от внутриспинальных опухолей. С их помощью можно оценивать эффективность хирургического лечения по размерам свища до и после операции; описаны и случаи спонтанного рассасывания (Sudo et al., 1990).
Обязателен регулярный мониторинг. В большинстве случаев сирингобульбомиелия не прогрессирует или развивается очень медленно, оперативное лечение не показано. При мальформации Киари I (Mariani et al, 1991, Gower et al., 1994) показания к хирургическому лечению имеются даже при отсутствии клинических проявлений. Предпочтительным методом является декомпрессия задней ямки с открытием твердой мозговой оболочки (Attal et al., 2004, Arruda et al., 2004). В исследовании 96 случаев отмечено 72% успешных операций (Navarro et al., 2004). Рецидивы встречаются редко (Mariani et al., 1991). В резистентных случаях возможно шунтирование кистозной полости (Goel и Desai, 2000). Критерии к шунтированию нуждаются в дальнейшей оценке.
Кисты арохноидальной оболочки могут развиваться по задней поверхности спинного мозга и вызывать симптомы сдавления (Chang et al., 2004, Sharma et al., 2004). Кисты часто распространяются на несколько позвоночных сегментов и сообщаются с субарахноидальным пространством через маленькое отверстие. Благодаря их задней локализации, они могут оставаться не диагностированными при стандартной миелографии, если пациент не уложен на животе. Такие кисты выявляются у подростков с кифозом. Лучше всего они демонстрируются на МРТ. Были описаны синдром спинальных арахноидальных кист, лимфедема ног и двойной ряд ресниц (Schwartz et al., 1980). Richaud (1988) дали подробный обзор пороков развития оболочек спинного мозга у детей.
Гидромиелия
Гидромиелия — это расширение центрального канала спинного мозга, вызванное различными расстройствами ликвородинамики. Состояние становится следствием врожденных аномалий краниоцервикального перехода, травм спины, заболеваний позвоночника или спинного мозга. Патология проявляется болевым синдромом, расстройствами чувствительности, двигательной дисфункцией. Диагностика болезни включает магнитно-резонансную томографию спинного мозга, миелографию, ЭНМГ. Радикальным методом коррекции считается оперативное лечение, при необходимости назначается физиотерапия, медикаментозная терапия (анальгетики, нейрометаболиты, холиномиметики).
МКБ-10
Общие сведения
Заболевание имеет неофициальное медицинское название «водянка спинного мозга». Нередко в публикациях по неврологии происходит путаница между гидромиелией и сирингомиелией, когда эти два медицинских термина употребляются как синонимы, хотя между ними есть ключевое различие. При гидромиелии образуется центрально-канальная полость, заполненная ликвором, тогда как при сирингомиелии такие образования расположены в веществе спинного мозга. Распространенность гидромиелии составляет 2,5-2,7 случаев на 100 тыс. населения.
Причины гидромиелии
В основе патологии лежит блокада оттока ликвора на разных уровнях спинномозгового канала или на уровне большого затылочного отверстия. Среди всех причин болезни до 80% связано с мальформацией Киари (МК), преимущественно 1 типа, дислокацией миндалин мозжечка, сочетающейся с нарушениями ликвородинамики. Кроме того, патологию могут вызывать следующие причины:
- Травмы. Нередко гидромиелия развивается спустя месяцы или годы после механического повреждения спины. Она возникает в результате спаечного процесса в субарахноидальном пространстве или посттравматического некроза.
- Спинальные факторы. Существует несколько заболеваний, которые потенциально осложняются гидромиелией. К ним относят мальформации (диастематомиелию, «жесткую концевую нить»), дегенеративные поражения позвоночника.
- Поражения краниоцервикальной зоны. К группе вероятных причин гидромиелии относят опухоли задней черепной ямки, супратенториальные опухоли, базилярную имперссию. Патология нередко формируется на фоне аномалии Денди-Уокера, арахнопатии.
Патогенез
В механизме образования полостей спинномозгового канала решающее значение имеет повышение градиента давления ликвора, интрамедуллярное накопление цереброспинальной жидкости. Такие процессы наблюдаются при наличии препятствия свободной циркуляции по спинальному каналу и желудочковой системе головного мозга. В основном это происходит у пациентов, имеющих аномалии в месте соединения костей черепа и позвоночника.
В современной неврологии установлена стадийность развития болезни. На начальном этапе происходит продольный отек спинного мозга, который четко виден при инструментальной диагностике. Это обратимое состояние, которое исчезает после декомпрессии субарахноидального пространства. Если гидромиелия не устранена на раннем этапе, формируется полость, которая сдавливает вещество спинного мозга, вызывая разнообразные патологические проявления.
Симптомы гидромиелии
Вначале заболевания у большинства пациентов страдает чувствительная сфера, что обусловлено сдавлением вещества задних рогов спинного мозга. 90% людей предъявляют жалобы на боли в грудной клетке, шейно-затылочной зоне или в руках. Это объясняется частой локализацией гидромиелии в грудном отделе спинномозгового канала. Боли имеют тупой, ноющий или тянущий характер, появляются без связи с физической нагрузкой.
Кроме болевого синдрома, беспокоят онемение, чувство «ползания» мурашек, различные нарушения температурной чувствительности. Вследствие неадекватного восприятия термических раздражителей больные могут получать безболевые ожоги или отморожения. Характерной особенностью гидромиелии является сохранность тактильной и проприоцептивной чувствительности.
Позже присоединяются двигательные расстройства. Для гидромиелии специфичны периферические парезы рук, прежде всего мелких мышц кистей, из-за чего человеку становится сложно выполнять работу, требующую хорошо развитой моторики. Отмечается постепенная атрофия мышц, нередки фибриллярные подергивания. Иногда болезнь сопровождается латеральными парезами ног.
Поскольку состояние обычно спровоцировано патологиями краниоцервикального участка, у больных возникают соответствующие симптомы. Триада типичных проявлений включает головную боль (81%), поражение зрительного аппарата (78%), отоневрологические нарушения (74%). Специфической особенностью головной боли является ее усиление при движениях шеей, кашле, чихании, натуживании.
Осложнения
Диагностика
Гидромиелия характеризируется полиморфной клинической картиной, нередко протекает под маской других заболеваний. Поэтому зачастую при физикальном осмотре специалисту-неврологу не удается установить корректный предварительный диагноз. Чтобы выявить состояние, оценить анатомические изменения органов ЦНС, определить тяжесть расстройств, назначаются следующие методы диагностики:
- МРТ спинного мозга. Исследование признано «золотым стандартом» обследования больных с подозрением на гидромиелию. По данным МРТ-снимков выявляются центральные полости размером от 2 мм до 25 мм, увеличение поперечника спинного мозга, сдавление нервных корешков. Для уточнения причины делают МРТ головы, позвоночника.
- Миелография. Рентгенологическое исследование с контрастом назначается при невозможности проведения МРТ. По результатам диагностики удается оценить проходимость спинномозгового канала, выявить его локальные расширения.
- ЭНМГ. Диагностический метод показан для исключения патологий периферической нервной системы, которые могут сопровождаться сходными клиническими признаками. Исследование предполагает оценку проведения нервного импульса в ответ на стимуляцию, демонстрирует степень сохранности нервно-мышечной передачи.
Лечение гидромиелии
Консервативная терапия
Медикаментозное лечение носит симптоматический характер, используется при неосложненных формах гидромиелии, негрубом неврологическом дефиците. Ввиду нестойкой стабилизации процесса, многообразия клинических симптомов, терапия должна быть комплексной и непрерывной. Неплохую эффективность в предупреждении прогрессирования состояния показывают следующие лекарства:
- Анальгетики. При легком и умеренном болевом синдроме успешно применяются препараты из группы нестероидных противовоспалительных средств, которые по показаниям могут быть усилены локальным введением анестетиков.
- Холиномиметики. Эта группа медикаментов служит для улучшения проведения нервных импульсов, уменьшения сенсорных и моторных расстройств.
- Нейропротекторы. Лекарства принимаются длительными курсами для обеспечения питания и кровоснабжения ткани спинного мозга. Также с этой целью назначаются витамины группы В, сбалансированные витаминно-минеральные комплексы.
- Психотропные средства. Препараты эффективны в лечении центральной нейропатической боли, которая не поддается коррекции анальгетиками. Используются трициклические антидепрессанты, антиконвульсанты.
При невозможности хирургической коррекции, а также в послеоперационном периоде проводится программа немедикаментозной терапии. Для восстановления моторных навыков рекомендованы специальные комплексы лечебной физкультуры, а замедлить атрофию мышечной ткани помогают курсы массажа. Чтобы улучшить все виды чувствительности используется иглорефлексотерапия, электростимуляция.
Хирургическое лечение
Помощь нейрохирургов требуется пациентам с признаками вовлечения бульбарного отдела, наличием гипертензионно-гидроцефального синдрома, быстрым нарастанием нейродефицита. Основным методом лечения является подзатылочная декомпрессионная краниэктомия, которая нормализует циркуляцию ликвора. При посттравматической гидромиелии показаны операции на позвоночнике и спинном мозге.
Прогноз и профилактика
Больные, которые были прооперированы, демонстрируют хорошие отдаленные результаты: улучшение наблюдается в 56-94% случаев, стабилизация ‒ в 6-25% случаев. Менее благоприятный прогноз при назначении изолированной консервативной терапии, при которой до 47% людей страдают от усугубления неврологического дефицита и только 11% отмечают нормализацию самочувствия.
Пациентам из групп риска рекомендовано ограничить действия, нарушающие ликвородинамику: упражнения с имитацией приема Вальсальвы, подъемы тяжестей, спортивные нагрузки. Для профилактики осложнений проводится медико-социальная экспертиза, профориентационная работа при юношеском начале заболевания. При установленном диагнозе необходимо диспансерное наблюдение у невролога с выполнением повторных контрольных МРТ каждые 2-3 года.
1. Гидромиелия: клинические и МР-томографические показатели/ Е.Г. Менделевич, Л.К. Валиева// Неврологический вестник. 2017. №3.
3. Гидромиелия при демиелинизирующих и дизиммунных миелопатиях/ А.Т. Заббарова// Неврологический вестник. ‒ 2010. ‒ №1.
Сирингобульбия
Сирингобульбия — это сформированная щелевидная полость в области ствола мозга, которая сдавливает ядра нижних пар черепно-мозговых нервов, повреждает чувств ительные и двигательные проводящие пути. Заболевание возникает на фоне аномалии Киари, опухолевых, травматических или ишемических поражений ЦНС. Состояние проявляется бульбарным синдромом, нарушениями сенсорных и моторных функций, нейропатическими болями. Диагностика требует неврологического осмотра, проведения МРТ головного и спинного мозга, КТ позвоночника. Лечение включает нейрохирургические методы коррекции ликвородинамики, медикаментозную симптоматическую терапию, длительную реабилитацию.
Сирингобульбия является частным случаем сирингомиелии: эти два заболевания сходны по этиопатогенезу, однако отличаются по локализации дефекта в ЦНС, соответственно имеют разную клиническую картину. В отличие от сирингобульбических полостей, сирингомиелические располагаются в спинном мозге. Истинная частота сирингобульбии статистически не установлена, в среднем патология составляет до 3% от всех диагностированных случаев сирингомиелии. Болезнь сопровождается серьезным неврологическим дефицитом, требует своевременного комплексного лечения, поэтому она не теряет своей актуальности в современной неврологии.
Причины сирингобульбии
Основным этиологическим фактором, вызывающим до 80% случаев заболевания, является мальформация Киари 1 типа (МК1) — дислокация мозжечковых миндалин с нарушением нормального анатомо-функционального расположения структур, которые содержит задняя черепная ямка. Остальные причины сирингобульбии встречаются намного реже, их можно сгруппировать в следующие категории:
- Поражения краниоцервикальной зоны (0,4-12%). Патология ствола мозга развивается при базилярной импрессии, аномалии Денди-Уокера, малой задней черепной ямке. Изредка причиной болезни становятся арахнопатии, супратенториальные опухоли.
- Травматические факторы (4-10%). Полостеобразование в стволе мозга является результатом посттравматического некроза, формирования спаек в субарахноидальном пространстве. Нередко под действием травмы возникают сочетанная сирингомиелия и сирингобульбия.
- Нейроинфекции. При вирусном или бактериальном энцефалите наблюдается активное накопление воспалительных клеток, которые гибнут, образуя внутри ствола мозга пустоты, выстланные глиальными клетками.
- Церебральная ишемия. В редких случаях образование патологических полостей в церебральном стволе связано с некрозом нервной ткани, обусловленным резким прекращением кровообращения в определенной ветви мозговой артерии.
Ключевое звено механизма развития сирингобульбии — расстройство ликвородинамики, которое сопровождается проникновением спинномозговой жидкости в вещество ствола мозга по градиенту давления. Формирование полостей также встречается при интрамедуллярном накоплении внеклеточной жидкости вследствие нарушения ее оттока в субарахноидальное пространство. Наиболее часто расстройства ликвородинамики выступают как проявление патологий в зоне большого затылочного отверстия.
Сирингобульбические полости формируются с определенной стадийностью. Сначала в стволе развивается продольный интрамедуллярный отек (так называемый «пре-сирингс синдром»), который носит обратимый характер, успешно ликвидируется при нейрохирургической декомпрессии. Если лечение не проведено вовремя, внутри нейроткани образуется полость, которая затем может спонтанно дренироваться в подпаутинное пространство — «пост-сирингс синдром».
Симптомы сирингобульбии
Пик манифестации приходится на возраст 20-40 лет. Заболевание начинается с неспецифических жалоб на нарушение разных видов чувствительности. Пациенты отмечают эпизоды парестезий (онемение, «ползание мурашек»), неадекватное восприятие боли, патологически повышенную чувствительность к обычным по силе раздражителям. Более 39% больных жалуются на постоянную зябкость верхних конечностей.
Патогномоничные для болезни симптомы включают бульбарные расстройства. Из-за нарушения функций нижних пар черепных нервов пациенты испытывают проблемы с глотанием, часто поперхиваются твердой и жидкой пищей, замечают сегментарные изменения чувствительности кожи лица. Поражение нервов артикуляционного аппарата сопровождается осиплостью голоса, нечеткостью речи вплоть до дизартрии.
Позже появляются болевые ощущения, локализованные в шейно-воротниковой зоне, грудной клетке, могут отдавать в руку. Боли имеют ноющий характер, возникают спонтанно без связи с физическими нагрузками или сменой положения тела. Если сирингобульбия вызвана мальформацией Киари, до 81% больных сталкиваются с сильными головными болями, у 78% выявляются зрительные, а у 74% — отоневрологические расстройства.
Глазные феномены при сирингобульбии включают периодические вспышки света перед глазами, преходящую нечеткость зрения, боли в глазницах. Реже беспокоит светобоязнь, сужаются поля зрения, начинает двоиться в глазах. Типичные отоневрологические симптомы: нарушение равновесия, давление и шум в ушах, ощущение «качки» окружающих предметов.
Наиболее серьезным последствием сирингобульбии является прогрессирующий бульбарный паралич, который проявляется триадой симптомов: дисфагией (невозможность глотания), дизартрией (неспособность к членораздельной речи), дисфонией (расстройство голосообразования). Без лечения состояние завершается нарушениями дыхания и сердечного ритма, что становится основной причиной смерти больных.
Прогрессирование сирингобульбии вызывает серьезные поражения двигательных нервов, что приводит к спастическим (центральным) параличам, сопровождающимся гиперрефлексией, мышечным гипертонусом. При этом есть риск развития полного тетрапареза с расстройствами функций тазовых органов. Нередко заболеванию сопутствуют вторичные инфекционные осложнения в виде бактериальной пневмонии, уретрита, пиелонефрита.
При первичном приеме пациента у врача-невролога необходимо выяснить предпосылки появления симптомов, характер их прогрессирования, степень тяжести состояния. Тщательно анализируется наследственный анамнез для подтверждения или исключения семейных случаев мальформации Киари. Для верификации диагноза назначается полное обследование, включающее следующие методы:
- Оценка неврологического статуса. При физикальном исследовании выявляются диссоциированные расстройства чувствительности, снижение мышечной силы, атрофия отдельных мышц. Обнаружение бульбарных симптомов является патогномоничным признаком, позволяющим отличить сирингобульбию от сирингомиелии.
- МРТ головного мозга. При нейровизуализации удается установить наличие, размеры, локализацию патологической полости в мозговом стволе. Для оценки движения цереброспинальной жидкости, исследования функционального состояния полости применяется методика PC-cine МРТ.
- МРТ спинного мозга. Поскольку сирингобульбия нередко возникает как осложнение прогрессирующей сирингомиелии, визуализации спинального канала необходима для поиска полостей в спинномозговом веществе. Для уточнения диагноза выполняется КТ шейного отела позвоночника, миелография.
- Электронейромиография. Исследование ЭНМГ показано для дифференциальной диагностики центральных и периферических поражений нервной системы. При сирингобульбии не обнаруживается патологии нервных окончаний, поскольку очаг поражения локализован в стволе.
Лечение сирингобульбии
Изолированное медикаментозное лечение сирингобульбии признано неэффективным. Лекарственная терапия рассматривается как вспомогательный метод к хирургическому вмешательству, а также в качестве варианта оказания помощи больным с временными или постоянными противопоказаниями к операции. Чтобы улучшить неврологический статус проводится полифармакотерапия с применением следующих групп препаратов:
- Анальгетики. Ненаркотические болеутоляющие совместно с местным анестетиками используются для ликвидации сильного болевого синдрома. При невыносимых болях рассматривает вопрос о назначении опиоидов.
- Антидепрессанты. Препараты показывают эффективность в купировании резистентных нейропатических болей, положительно влияют на психоэмоциональное состояние пациентов. По показаниям антидепрессанты принимают в комбинации с антиконвульсантами.
- Нейропротекторы. Улучшают трофику и кровоснабжение мозга, предупреждают прогрессирование неврологического дефицита.
Нейрохирургическая помощь является единственным радикальным методом лечения, способным остановить прогрессирование болезни. Большинство операций направлены на ликвидацию патологической ликвородинамики, которая стала причиной полостеобразования. Чаще всего производится субокципитальная декомпрессионная краниэктомия, коагуляция части миндалин мозжечка, декомпрессия задней черепной ямки с /без дуропластики.
Важна своевременность проведения нейрохирургической коррекции. Если операция выполнена в первые 2 года с момента появления симптоматики, есть шанс частично или полностью восстановить утраченные неврологические функции, тогда как вмешательства на более позднем этапе направлены лишь на стабилизацию состояния. Оперативное лечение рекомендовано всем пациентам, если у них нет абсолютных противопоказаний.
Реабилитация
Важным этапом лечения является восстановительная программа, которая в сочетании с адекватной хирургической коррекцией повышает шансы на излечение больных. Применяются методики физиотерапии (электромиостимуляция, иглорефлексотерапия), комплексы массажа, индивидуальные сеансы лечебной физкультуры. Для уменьшения явлений дизартрии показаны занятия с логопедом-дефектологом.
Стойкое улучшение состояния после оперативного лечения отмечается у 82-86% пациентов с неосложненным течением болезни, у 50% больных при крупных полостях. Учитывая тяжесть заболевания и высокий риск осложнений, прогноз сомнительный. Профилактика заключается в своевременном выявлении и лечении патологий, провоцирующих полостеобразование, и диспансерном наблюдении страдающих сирингобульбией с регулярным МРТ-контролем.
1. Клинические проявления, диагностика и лечение сирингомиелии/ Л.С. Манвелов// Неврология и нейрохирургия. — 2018.
3. Лечение нейропатической боли с позиций доказательной медицины/ М.В. Чурюканов// Consilium medicum. — 2014. — №2.
Сирингомиелия
Сирингомиелия (от греческого «syrinx» - пустая дудка и «myelon» - спинной мозг) - хроническое заболевание центральной нервной системы, при котором в веществе спинного мозга, а иногда и в продолговатом мозге образуются полости. Истинная сирингомиелия связана с патологией глиальной ткани, в других случаях заболевание является следствием аномалий кранио-вертебрального перехода. Применение МРТ позвоночника значительно облегчило диагностику сирингомиелии. В случаях невозможности проведения МРТ визуализировать сирингомиелитические полости можно при помощи миелографии. Сирингомиелия не излечима, начавшись в молодом возрасте, она сопровождает больного всю жизнь. Пациентам проводится симптоматическая и нейропротекторная терапия, в тяжелых случаях - хирургическое дренирование полостей.
Истинная сирингомиелия обусловлена врожденным дефектом глиальной ткани, при котором происходит избыточный рост клеток глии в сером веществе грудного и шейного отделов спинного мозга и в стволе головного мозга (сирингобульбия). Процесс размножения глиальных клеток может быть запущен при травматическом повреждении или инфекционном заболевании. Патологически размножившиеся клетки глии гибнут и в сером веществе мозга образуются полости, выстланные глиальными клетками. Эти клетки пропускают жидкость, которая накапливается в полости и вызывает ее постепенное увеличение. При этом происходит сдавление, дегенерация и гибель прилегающих нервных клеток: двигательных и чувствительных нейронов.
Неуклонное прогрессирование сирингомиелии обусловлено постоянным увеличением образовавшихся полостей, сопровождающимся гибелью все большего количества нейронов. При истинной сирингомиелии часто выявляются врожденные деформации и аномалии развития позвоночника: сколиоз, деформации грудной клетки, неправильный прикус, асимметричное строение лицевого черепа и других частей скелета, высокое небо, дисплазия ушных раковин, добавочные соски молочных желез, раздвоенный язык, шестипалость и др. Истинная сирингомиелия носит семейный характер и встречается в основном у мужчин в возрасте от 25 до 40 лет.
Примерно в 65% случаев сирингомиелии она не является истинной, а связана с аномалиями места соединения черепа и позвоночника (кранио-вертебральный стык). Подобные аномалии строения приводят к расширению спинномозгового канала. Серое вещество тех сегментов спинного мозга, которые находятся на уровне значительного расширения спинно-мозгового канала, разрушается, что приводит к появлению характерной для сирингомиелии клинической картины. Полости подобные тем, что образуются при истинной сирингомиелии, могут образоваться на месте погибших нейронов в результате тяжелой спинальной травмы, кровоизлияния или инфаркта спинного мозга.
Симптомы сирингомиелии
В большинстве случаев сирингомиелии полости образуются в задних рогах спинного мозга, где находятся чувствительные нейроны, отвечающие за болевую и температурную чувствительность. При этом на коже определяются большие области с выпадением соответствующих видов чувствительности, чаще всего они расположены на верхних конечностях и туловище и при одностороннем поражении имеют вид «полукуртки», а при двустороннем — «куртки». Из-за нарушений чувствительности при сирингомиелии пациенты часто травмируются и получают ожоги, что нередко является поводом для первого обращения к врачу. Но еще до формирования явных выпадений чувствительности, у пациента в этих областях появляются чувствительные нарушения в виде болей и парестезий (жжение, ползание мурашек и т. п.), что также может быть поводом для посещения врача. Проприоцептивное чувство и тактильная чувствительность при сирингомиелии остаются сохранны. Характерны длительные тупые боли ноющего характера в шее, межлопаточной области, руках и грудной клетке. Выпадения чувствительности в нижней части туловища и ногах встречается довольно редко.
Для сирингомиелии характерны выраженные нейротрофические нарушения: утолщение кожи и ее цианоз, плохая заживляемость даже незначительных ран, деформации суставов и костей, остеопороз. У больных сирингомиелией часто происходят характерные изменения кистей: пальцы утолщены, кожа сухая и шероховатая, видны многочисленные рубцы от ран и ожогов, часто имеются нагноившиеся раны или свежие ожоги, не редки панариции. При поражении боковых рогов верхнегрудных сегментов спинного мозга наблюдается хейромегалия — выраженное утолщение кисти. Трофические поражения суставов (чаще плечевого и локтевого) при сирингомиелии сопровождаются расплавлением их костных элементов с образованием полостей. Характерно резкое увеличение пораженного сустава, при движении боль отсутствует и слышен шум, обусловленный трением костных фрагментов в суставе.
При прогрессировании сирингомиелии образовавшиеся в спинном мозге полости увеличиваются и могут захватывать его передние рога, что приводит к снижению мышечной силы, нарушению движений и появлению мышечных атрофий. Развиваются так называемые вялые парезы конечностей, характеризующиеся понижением мышечного тонуса, атрофиями и снижением глубоких рефлексов. При сирингомиелии шейного отдела спинного мозга отмечается синдром Горнера (опущение века, расширение зрачка, западение глазного яблока). При вовлечении в процесс двигательных проводящих путей отмечается нижний парапарез, иногда сопровождающийся нарушением мочеиспускания.
Если при сирингомиелии полость формируется в стволе головного мозга (сирингобульбия), заболевание начинается с нарушения чувствительности в наружных отделах лица. Позже постепенно нарастают нарушения речи, глотания, дыхания (бульбарный парез), развиваются атрофии языка, мягкого неба и половины лица. При сирингомиелии может произойти присоединение вторичной инфекции с развитием бронхопневмонии или урологических заболеваний (уретрит, пиелонефрит). Развитие бульбарного паралича при сирингобульбии может привести к остановке дыхания и смерти пациента.
Рентгенологические методы диагностики могут выявить трофические проявления сирингомиелии в виде остеопороза, разрушения костных элементов сустава и т. п. Точно диагностировать сирингомиелию позволяет МРТ позвоночника, а при невозможности ее проведения - миелография. Эти методы обследования дают возможность увидеть сирингомиелические полости в спинном мозге и стволе.

Лечение сирингомиелии
В начальном периоде сирингомиелии, когда происходит активное размножение глии, применяют методы лечения, направленные на подавление этого процесса. Такое лечение позволяет остановить прогрессирование заболевания и уменьшить его проявления. С этой целью применяют рентгенотерапию — облучение пораженных сегментов спинного мозга и лечение радиоактивным йодом или фосфором, которые имеют свойство накапливаться в быстро размножающихся клетках глии и облучать их «изнутри». Перед лечением сирингомиелии радиоактивным йодом пациенту назначают раствор Люголя, йод из которого заполняет клетки щитовидной железы и тем самым защищает их от проникновения радиоактивного йода.
Медикаментозная терапия сирингомиелии проводится неврологом и заключается в применении дегидратирующих средств (ацетазоламид, фуросемид), витаминов, нейропротекторов (глютаминовая кислота, пироцетам), бендазола. Для купирования болевого синдрома при сирингомиелии показаны анальгетики (метамизол, аминофеназон) и ганглиоблокаторы (пахикарпин).
Относительно новым методом в лечении сирингомиелии является терапия неостигмином, улучшающим проведение нервных импульсов. Но она не направлена на причину заболевания, а лишь позволяет временно улучшить нервно-мышечное проведение. Возможно сочетание такой терапии с УВЧ или родоновыми ваннами.
Хирургическое лечение сирингомиелии обсуждается при большом и нарастающем неврологическом дефиците в виде центрального пареза ног и периферического пареза рук. Операции на позвоночнике производятся для дренирования сирингомиелических полостей, декомпрессии спинного мозга, удаления спаек.
Прогноз при сирингомиелии
Как правило, истинная сирингомиелия характеризуется медленно прогрессирующим течением и не уменьшает продолжительность жизни. Пациенты сохраняют трудоспособность длительный период времени. Однако при возникновении инфекционных осложнений возможно развитие сепсиса. Тяжело протекает сирингобульбия, поскольку вовлечение в процесс дыхательного центра и блуждающего нерва приводят к летальному исходу.
Методы первичной профилактики сирингомиелии пока не существуют. Вторичная профилактика направлена на предотвращение прогрессирования заболевания, предупреждение инфекций, травм и ожогов.
Сирингомиелия (киста спинного мозга) - методы диагностики, лечения по Европейским рекомендациям
Сирингомиелия — это хроническое заболевание спинного мозга, при котором происходит медленное увеличение интрамедуллярной кисты. Киста содержит прозрачную жидкость, которая неотличима от спинномозговой жидкости (ликвора) или внеклеточной жидкости (ВКЖ).
а) Патофизиология и этиология. Сирингомиелия является не болезнью, а поздним осложнением основного хронического заболевания, которое привело к нарушению проходимости спинномозговой жидкости или нарушению подвижности спинного мозга, или может быть связано с опухолью спинного мозга. До настоящего времени не создана общепринятая патофизиологическая концепция развития кисты. И если в прошлом веке предположения сводились к ликвору внутри кисты и теориям относительно возможности проникновения, то в последнее время развитие кисты объясняют изменением динамики ВКЖ: при изменении ликвородинамики и/или подвижности спинного мозга из-за интрамедуллярных опухолей ВКЖ может накапливаться в спинном мозге.
На основе этой концепции практически любое заболевание спинномозгового канала может привести к образованию сирингомиелитической кисты: пороки развития позвоночного канала, дегенеративные заболевания позвоночника, заболевания оболочек спинного мозга, опухолевые поражения или позднее осложнение спинальной травмы или операции на позвоночнике. В серии из 1115 пациентов с сирингомиелией у 414 киста была связана с краниоцервикальными пороками развития, у 331 с рубцами паутинной оболочки спинного мозга, у 114 с интрамедуллярными опухолями, у 57 с дегенеративными заболеваниями позвоночника, у 21 со спинальным дизрафизмом и у 178 представлена в виде растяжения центрального канала.
В случаях посттравматической сирингомиелии, поражение спинного мозга не приводило к развитию сиренгомиелической кисты. Посттравматическая сиренгомиелическая киста является следствием обструкции тока спинномозговой жидкости на уровне травмы и может быть связана с посттравматическими рубцами паутинной оболочки и/или посттравматическим стенозом позвоночного канала.
Как правило, до появления симптомов при сирингомиелии требуется длительное время. Например, при аномалии Киари 1 типа, одном из самых распространенных заболеваний связанных с сирингомиелией, симптомы появляются после тридцати лет, хотя расстройство ликвородинамики отмечается с раннего детства. В среднем посттравматическая сирингомиелия становится симптоматической через 10 лет после травмы. Как правило, киста образуется на уровне обструкции потока спинномозговой жидкости и прогрессирует оттуда либо вверх, либо вниз. Нарастание неврологических симптомов по спинальному уровню происходит к одному из полюсов кисты.
б) Симптомы и клиника сирингомиелии. При анализе клинических проявлений у пациентов с сирингомиелией должны учитываться симптомы основного заболевания, вызвавшего сирингомиелию и симптомы самой кисты. Другими словами, у пациента могут проявляться симптомы и признаки обоих заболеваний. Таким образом становится понятным, почему тяжесть клинических симптомов не коррелирует с размером и степенью распространения кисты. Тщательный сбор анамнеза может выявить основное заболевание, возникшее за годы до развития кисты, особенно у пациентов без очевидных причин сирингомилии. В большинстве случаев первые симптомы относятся к основной болезни, а симптомы сирингомиелии появляются намного позже. У подавляющего большинства пациентов симптомы прогрессируют медленно и постепенно. Поэтапное или быстрое ухудшение неврологического состояния является редким, но иногда случается.
Как правило, пациенты жалуются на внезапные неврологические изменения, связанные с незначительными травмами.
Наиболее распространенными симптомами являются диссоциированное нарушение чувствительности, дизастезия и боль. Диссоциированная потеря чувствительности означает утрату температурной и болевой чувствительности с сохранением тактильного восприятия. Боль, связанная с сирингомиелитической полостью, часто описывается как жгучая, она может быть постоянной или быть спровоцирована пробой Вальсальвы, кашлем или чиханием. Сенсорные симптомы, а также боль воспринимается в дерматомах, соответствующих полости. По мере роста полости появляются признаки спинальной атаксии, нарушения сфинктеров и вегетативные нарушения, такие как повышенная потливость и мышечная слабость при движениях. Позднее присоединяются признаки атрофии мелких мышц руки в случае сирингомиелии шейного отдела спинного мозга или так называемые трофические изменения кожи, ногтей и даже суставов.
в) Лучевая и дифференциальная диагностика. Не все изменения сигнала в спинном мозге, указывающие на наличие кисты, должны быть расценены как сирингомиелия:
1. Сирингомиелия: сирингомиелией является кистозное поражение спинного мозга, медленно увеличивающееся в размерах и протяженности. В ней (полости) содержится жидкость, похожая на ликвор и ВКЖ. Киста может быть расположена в центре спинного мозга и быть выстлана эпендимальными клетками или в задней части спинного мозга с выстилкой глиальной тканью. Киста может быть разделена на полости.
2. Гидромиелия: гидромиелией определяется как расширение центрального канала, вызванное ликвором из четвертого желудочка. Такие растяжения могут быть легко воспроизведены в экспериментах на животных. У людей, однако, подобное состояние встречается крайне редко и требует наличия обструктивной гидроцефалии с окклюзией всех отверстий четвертого желудочка.
3. Глиоэпиндималъные кисты: глиоэпиндимальные или эпендимальные кисты являются объемными образованиями, выстланными тканью, богатой коллагеном и кубоидальными клетками без базальной мембраны и, как правило, с локализацией в мозговом конусе. Тем не менее, они могут появляться в любой части спинного мозга. В сагиттальной проекции они отображаются в виде симметричных кист без контрастного усиления стенок и без перегородок. Большинство из них протекает бессимптомно.
4. Миеломаляция: представляет собой интрамедуллярный кистозный некроз, возникший в результате травмы или ишемии. Он никогда не приводит к объемному эффекту.
5. Кистозная опухоль: кистозную опухоль можно отличить от сирингомиелии благодаря поглощению контраста стенкой опухолевой кисты и усилению сигнала от содержимого кисты из-за более высокой концентрации белка по сравнению с ликвором.
6. Постоянный центральный канал: у людей центральный канал спинного мозга с возрастом облитерируется. При МРТ канала могут быть обнаружены фрагменты центрального канала, что требует дифференциальной диагностики с сирингомиелией. Характерными особенностями являются малый диаметр, центральное расположение и отсутствие объемного эффекта.
Далеко не всегда сразу можно определить вид интрамедуллярной кисты. Иногда истинный характер выявляется лишь при повторных исследованиях. Если был установлен диагноз сирингомиелии, необходимо определить протяженность полости и причину сирингомиелии. МРТ является диагностическим методом выбора. Для определения причин обязательно исследование с гадолинием, чтобы исключить интрамедуллярные опухоли. После установки диагноза сирингомиелии оценивается краниоцервикальная область, чтобы исключить аномалию Киари. После исключения опухолей, пороков развития и краниоспинальных дизрафических изменений форма и размеры полости должны быть тщательно изучены на наличие спаек паутинной оболочки и смещения или компрессии спинного мозга арахноидальной кистой. МРТ может показать поток ликвора и является наиболее чувствительным инструментом для выявления областей обструкции.
г) Лечение сирингомиелии. В идеале лечение сирингомиелии направлено на основное заболевание, т. е. при интрамедуллярных опухолях необходимо удаление, при спайках паутинной оболочки восстановление ликвородинамики и т. д. В зависимости от основного заболевания, операция показана при появлении неврологических симптомов или при их прогрессировании. При интрамедуллярных опухолях операция показана как только установлен диагноз. У пациентов с аномалией Киари рекомендуется декомпрессия большого затылочного отверстия сразу после появления симптомов. У пациентов с аномалией Киари I типа следует учитывать возможность появления таких дополнительных изменений как гидроцефалия, краниоцервикальная нестабильность или вентральная компрессия спинного мозга в связи с базилярной инвагинацией. У пациентов со спайками паутинной оболочки и рубцами спинномозгового канала операция проводится только при прогрессирующей неврологической симптоматике.
В таких случаях восстанавливается ток спинномозговой жидкости, а субарахноидальное пространство расширяется с помощью дуропластики. Хирургические вмешательства при дизрафии спинного мозга выполняются, как правило, при наличии связи с сирингомиелитической полостью. Показания к хирургическому лечению спинальных дизрафий — связь между сирингомиелической кистой и синдромом фиксированного спинного мозга — зависят от сложности порока: чем сложнее порок, тем определеннее показания к хирургическому лечению. Для пациентов с дегенеративными заболеваниями позвоночника лечение должно быть направленно исключительно на дегенеративный процесс, так как такие сирингомиелитические полости едва ли вызывают симптомы у таких больных.
Всякий раз, когда причина сирингомиелии не может быть установлена, например, у пациентов с обширными паутинными рубцами после менингита, необходима шунтирующая сирингомиелитическую полость операция. Тем не менее, судя по данным отдаленных результатов уровень эффективности такого лечения, является очень низким. Кроме того, шунты могут быть размещены в субарахноидальном пространстве выше уровня обструкции, и давление ликвора может быть снижено дренированием спинномозговой жидкости через программируемый клапан в брюшную полость. Тем не менее, до сих пор нет окончательного решения проблемы регулировки для предотвращения низкого давления и размещения клапана с возможностью простого перепрограммирования. У пациентов с полным поражением спинного мозга и сирингомиелией альтернативным методом лечения с отличными долгосрочными результатами является хордэктомия на уровне повреждения спинного мозга.
д) Результаты лечения и прогноз сирингомиелии. Как правило, неврологические симптомы, связанные с полостью, после операции почти не уменьшаются. Клиническое улучшение можно ожидать в основном для симптомов, связанных с основным заболеванием, особенно в случаях компрессии спинного мозга. Иначе говоря, после операции улучшаются клинические признаки сдавления спинного мозга, но не полости. Всякий раз, когда возможно успешное хирургическое лечение основного заболевания, сирингомиелитическая полость уменьшается более чем на 80%.
Согласно анализу долгосрочных результатов с учетом статистики выживаемости, у пациентов с аномалией Киари, интрамедуллярными опухолями и рубцами паутинной оболочки в спинномозговом канале можно ожидать 10-летнюю выживаемость без прогрессирования заболевания в 80% случаев. Для сирингомиелии, связанной с обширными рубцами паутинной оболочки или менингитом, эти показатели значительно ниже, примерно на 30%.
Так как шунтирование полости не является лечением основного заболевания, то клинический результат в долгосрочной перспективе является неудовлетворительным. Для текоперитонеальных шунтов долгосрочные результаты до сих пор не представлены.
е) Резюме. Сирингомиелия является результатом хронического патологического процесса с обструкцией тока спинномозговой жидкости, при нарушении подвижности спинного мозга или при интрамедуллярных опухолях. Для определения причины образования полости и оценки ее протяженности применяются методы нейровизуализации. Диагностическим методом выбора является МРТ. Исследование ликвородинамики с помощью МРТ особенно полезно для оценки области окклюзии.
Клинические симптомы могут быть связаны с наличием полости, а также с основным заболеванием, которое в большинстве случаев вызывает симптомы задолго до развития симптомов сирингомиелии.
Лечение в первую очередь направлено на основную причину формирования полости. В случае удачи никаких дополнительных мер не требуется. Шунтирование сирингомиелитической полости никогда не должно быть первым методом лечения, но должно выполняться тем пациентам, у которых основное заболевание не поддается лечению.
Как правило, симптомы, связанные с основным заболеванием улучшаются после операции, но симптомы, относящиеся к полости, как правило, остаются неизменными, даже если размер ее уменьшился.
А. Сагиттальные Т2-взвешенные изображения МРТ 27-летней женщины с аномалией Киари тип I: обширная разделенная сирингомиелитическая полость на протяжении всего спинного мозга.
Неврологический дефицит отсутствовал, но отмечался медленно прогрессирующий сколиоз.
Б. Сагиттальные Т2-взвешенные МРТ 51-летнего мужчины с полным поражением спинного мозга на уровне Т7 и посттравматической кистой протяженностью до С6.
У пациента развилась прогрессирующая потеря чувствительности в руках более чем через 30 лет после аварии.
В. Сагиттальные Т1-взвешенные МРТ с контрастированием 35-летнего мужчины с интрамедуллярной эпендимомой на уровне С3/С4 и кистой выше и ниже опухоли. А. Сагиттальные Т2-взвешенные МРТ 42-летнего мужчины с расширением центрального канала на уровне Т3/Т4.
Расширение центрального канала не проявляется клиническими признаками.
Пациент с болями в спине и с небольшими нарушениями чувствительности в руках, безусловно, связанными с процессом на Т3/Т4 уровне.
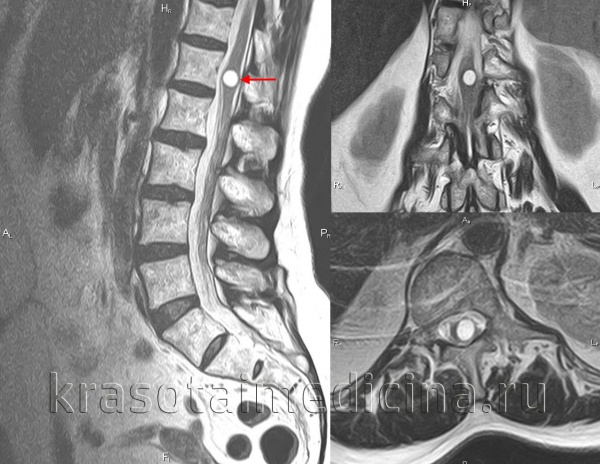
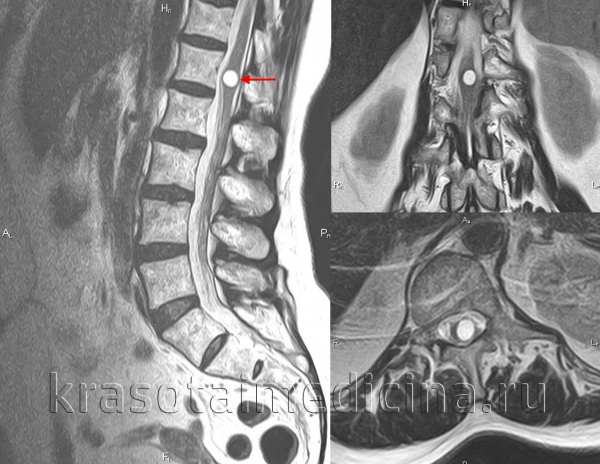
Б. Сагиттальные Т2-взвешенные МРТ 39-летней женщины, которая четыре года страдает медленно прогрессирующим парапарезом из-за большой глиоэпиндемальной кисты на уровне T12/L1.
В. Сагиттальные Т1-взвешенные МРТ с контрастированием 22-летней женщины с кистозной астроцитомой на уровне С2/С3.
Выявляется некоторое повышение контрастности в нижней части стенки кисты.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
