Систолическая перегрузка желудочков. Классификация сердечной недостаточности
Добавил пользователь Владимир З. Обновлено: 29.01.2026
У каждого пациента сердечная недостаточность имеет свои особенности. При этом состоянии возникают самые разнообразные симптомы и затрагиваются различные отделы сердца. По этой причине врач может использовать разные термины, описывая вашу сердечную недостаточность. Крайне важно определить тип и причину сердечной недостаточности, поскольку лечение предопределяется именно ими. Постановка точного диагноза может быть затруднительной ввиду схожести симптомов. Например, все разновидности сердечной недостаточности вызывают одышку, повышенную утомляемость и некоторый застой жидкости в легких (чаще всего) и в других органах: печени, кишечнике, почках и нижних конечностях.
Острая сердечная недостаточность развивается быстро и сразу проявляется тяжелыми симптомами. Острая сердечная недостаточность возникает в результате сердечного приступа, который привел к повреждению какой-либо области сердца, либо в ответ на остро возникшую неспособность организма компенсировать хроническую недостаточность (это происходит чаще). Острая сердечная недостаточность на начальных стадиях может протекать тяжело, но она непродолжительна, и скоро наступает улучшение. Обычно в этой ситуации необходимо срочное лечение и инъекционное (внутривенное) введение медикаментов.
Хроническая сердечная недостаточность встречается чаще, ее симптомы проявляются медленно, их тяжесть нарастает постепенно.
Следует обратить внимание, что сердечная недостаточность может быть обусловлена или усугублена нерегулярным сердечным ритмом или учащенным сердцебиением, поскольку это препятствует правильному заполнению желудочков кровью. Важно выявлять такие инициирующие факторы для их устранения и предотвращения в будущем.
Левосторонняя сердечная недостаточность означает сниженную способность левой камеры сердца перекачивать кровь через все тело, что означает, что ей приходится работать с большим усилием, чтобы подать такое же количество крови.
Существует два вида левосторонней сердечной недостаточности:
- Систолическая недостаточность, при которой левой камере сердца недостает силы, чтобы вбрасывать достаточно крови в кровоток.
- Диастолическая недостаточность, при которой левая камера не может полностью расслабиться ввиду того, что мышцы становится жестче, а наполнение кровью не происходит оптимальным образом.
Термин «фракция выброса» обозначает силу и способность выталкивания крови с каждым сокращением. Его можно измерять несколькими методами, но самым точным из них считается эхокардиография. Если показатель снижен, зачастую это заболевание называется ’СНсФВ — сердечная недостаточность со сниженной фракцией выброса. В том случае, когда основная проблема заключается в патологическом расслаблении в диастолической фазе, из которого вытекает нарушение процесса заполнения камер, к нему применяют термин СнсФВ — сердечная недостаточность с сохраненной фракцией выброса. Эти два явления обычно протекают одновременно: как в фазе выталкивания, так и в фазе наполнения.
При правосердечной сердечной недостаточности нарушается работа правой камеры, или желудочка, выталкивающей кровь в легкие. Это может происходить по причине повреждения сердечной мышцы, например, вследствие инфаркта миокарда в правом желудочке, повреждения клапанов с правой стороны или повышенного давления в легких.
Тем не менее, недостаточность может затрагивать обе половины сердца — в таком случае речь идет о бивентрикулярной сердечной недостаточности.
Систолическая перегрузка желудочков. Классификация сердечной недостаточности
Систолическая перегрузка желудочков. Классификация сердечной недостаточности
Систолическая перегрузка желудочков при врожденных пороках сердца наблюдается при изолированном стенозе легочной артерии (для правого желудочка), стеноза устья аорты и коарктации аорты (для левого желудочка), диастолическая — при сбросах крови слева направо: дефекте межпредсердной и межжелудочковой перегородок, открытом артериальном протоке, транспозиции магистральных сосудов. С развитием легочной гипертензии при этих пороках к диастолической перегрузке желудочков присоединяется систолическая.
Вследствие перегрузки сердца (систолической или диастолической) рано развиваются гиперфункция и гипертрофия миокарда всех отделов сердца, но преимущественно того желудочка, на который падает максимальная нагрузка (Л. Д. Крымский, 1962, 1963).
Г. Ф. Ланг предложил различать следующие причины сердечной недостаточности: I — вызывающие переутомление сердечной мышцы (пороки сердца, гипертоническая болезнь); II — нарушения кровоснабжения миокарда (заболевания кровеносных сосудов, анемии); III — непосредственное химическое воздействие на миокард (интоксикации, голодание, авитаминозы, инфекции); IV — нейротрофические и гормональные (эндокринные заболевания).
Иногда у одного и того же больного отмечается сочетание нескольких причин. Например, у большинства больных с врожденными пороками сердца к переутомлению мышцы гипертрофированного сердца присоединяется нарушение кровообращения, обусловленное инфекцией (пневмония, детские инфекции), что приводит к более раннему развитию клинически выраженной сердечной недостаточности. При цианотических пороках сердца играет роль также нарушение кровоснабжения миокарда, обусловленное тем, что в коронарные артерии поступает смешанная кровь, бедная кислородом.
Все виды сердечной недостаточности характеризуются следующими сдвигами внутрисердечной гемодинамики: увеличением остаточного систолического объема, крови; повышением конечно-диастолического давления; дилатацией сердца; уменьшением минутного объема сердца; повышением давления в тех отделах системы кровообращения, откуда притекает кровь.
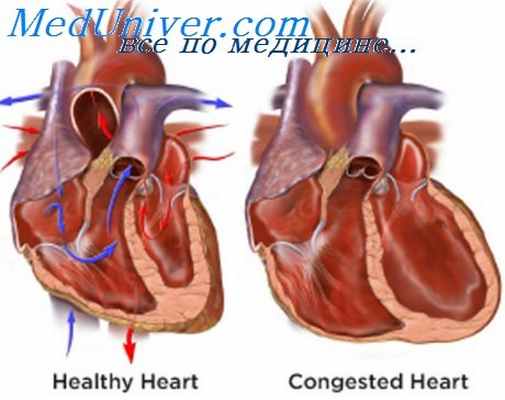
Эти сдвиги приводят к клиническим проявлениям сердечной недостаточности и нарушениям обмена веществ в различных органах и тканях: нарушениям водного и электролитного обменов, поражениям печени в виде кардиального цирроза, поражениям почек и надпочечников, в частности повышенному выделению альдостерона, приводящего к еще большему нарастанию отеков.
Клиническая картина сердечной недостаточности многообразна. Это зависит от темпа развития сердечной недостаточности (острая или хроническая) и локализации застойных явлений.
Г. Ф. Ланг выделяет четыре типа сердечной недостаточности в зависимости от локализации явлений застоя в легких (левожелудочковая); в большом круге, с увеличением печени и отеками (правожелудочковая); в системе воротной вены, обычно в связи с развитием цирроза печени; в области головы, шеи и верхних конечностей (при сдавливающем и выпотном перикардите).
Иностранные авторы разделяют сердечную недостаточность на правожелудочковую, левожелудочковую и смешанную формы.
Классификация сердечной недостаточности, которой в настоящее время пользуются большинство терапевтов и педиатров, предложена Г. Ф. Лангом (1934) и paзpaботана Н. Д. Стражеско и В. X. Василенко (1949). Сердечная недостаточность по течению разделяется на три стадии:
I — латентная: в покое отсутствуют симптомы сердечной недостаточности; при физической нагрузке появляются одышка, сердцебиение, быстрая утомляемость; отмечаются гипертрофия и тоногенная дилатация того или другого отдела сердца;
II — выраженная: одышка и тахикардия, возникающие при легкой физической нагрузке. Сердце увеличивается за счет миогенной дилатации. Развиваются застойные явления по большому или малому кругу, в зависимости от того, какой отдел сердца декомпенсирован.
Эту стадию обычно делят на два периода:
1) явления сердечной недостаточности не резко выражены;
2) выраженная клиническая картина сердечной недостаточности, протекающей по большому и малому кругу кровообращения: увеличение печени, застойные явления в легких, отеки;
III — дистрофическая: к симптомам сердечной недостаточности присоединяются необратимые нарушения функции внутренних органов, нарушения обмена.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Сердечная недостаточность
Сердечный цикл состоит из очень тонко и точно синхронизированных электрических и механических процессов, которые приводят к ритмичному сокращению предсердий и желудочков, благодаря чему кровь поступает в малый и большой круг кровообращения. Механическая систола отражает сокращение желудочков, а диастола — их расслабление и наполнение кровью. Во время сердечного цикла кровь из системных и легочных вен непрерывно поступает в сердце через правое и левое предсердия, соответственно. Во время диастолы кровь поступает из предсердий в желудочки через открытые трехстворчатый и митральный клапаны. Сокращение желудочков означает начало механической систолы, в результате которой кровь выбрасывается в сосуды малого и большого круга кровообращения.
Понятие сердечная недостаточность
В норме сердце при относительно низком давлении во время диастолы принимает в себя кровь и при более высоком давлении в систолу проталкивает кровь вперед. Сердечная недостаточность определяется как неспособность сердца перекачивать объем крови, необходимый для обеспечения метаболических потребностей организма («систолическая дисфункция») или возможность обеспечивать эти потребности только благодаря ненормально высокому давлению заполнения полостей сердца («диастолическая дисфункция»), или за счет обоих этих механизмов.
Причины сердечной недостаточности
Сердечная недостаточность может быть основным проявлением практически всех болезней сердца, включая атеросклероз коронарных сосудов, инфаркт миокарда, приобретенные пороки клапанов сердца, врожденные пороки сердца, аритмии и кардиомиопатии.
В зависимости от снижения функциональной способности того или иного желудочка сердца, различают:
- Левожелудочковую недостаточность;
- Правожелудочковую недостаточность;
- Бивентрикулярную недостаточность (снижена сократимость обоих желудочков сердца).
Все возможные этиологические факторы по механизму развития левожелудочковой сердечной недостаточности можно разделить на:
- снижающие сократительную способность сердечной мышцы (инфаркт миокарда, преходящая ишемия миокарда, недостаточность митрального или аортального клапанов сердца, дилатационная кардиомиопатия);
- повышающие постнагрузку (т.е. сопротивление, которое желудочек сердца должен преодолеть, выбрасывая кровь) — стеноз аортального клапана, артериальная гипертензия;
- нарушающие заполнение левого желудочка (стеноз митрального клапана, тампонада сердца, гипертрофическая кардиомиопатия, гипертрофия левого желудочка).
В свою очередь, левожелудочковая сердечная недостаточность — наиболее частая причина развития правожелудочковой недостаточности, которая в данном случае обусловлена увеличением постнагрузки из-за дисфункции левого желудочка и повышения сопротивления легочных сосудов.
Причинами развития правожелудочковой недостаточности наиболее часто являются
- заболевания сердца (врожденные пороки сердца, инфаркт правого желудочка, левожелудочковая недостаточность);
- заболевания легких (хронические обструктивные заболевания легких, интерстициальное поражение легких);
- заболевания сосудов легких (первичная легочная гипертензия).
Как и в случае с левожелудочковой недостаточностью, изолированная правожелудочковая недостаточность негативно влияет на функциональную способность левого желудочка, так как уменьшение выброса крови правым желудочком приводит к снижению наполнения левого желудочка и, как следствие, к уменьшению ударного объема и сердечного выброса.
К факторам, провоцирующим возникновение симптомов застоя у больных с компенсированной сердечной недостаточностью, относятся
Состояния, сопровождающиеся активацией метаболических процессов
- Лихорадка,
- Инфекция,
- Анемия,
- Тахикардия,
- Гипертиреоз,
- Беременность.
Увеличение объема циркулирующей крови
- Избыточное потребление поваренной соли,
- Избыточное потребление жидкости,
- Почечная недостаточность.
Состояния, сопровождающиеся повышением постнагрузки
- Эмболия легочной артерии,
- Нелеченная артериальная гипертензия,
- Состояния, сопровождающиеся нарушением сократимости миокарда,
- Ишемия или инфаркт миокарда,
- Чрезмерное употребление алкоголя,
- Несоблюдение режима медикаментозной терапии сердечной недостаточности,
- Выраженная брадикардия.
Признаки сердечной недостаточности
✔ Наиболее выраженным симптомом хронической левожелудочковой недостаточности является одышка при нагрузке, что связано с венозным застоем в легких или низким сердечным выбросом. По мере прогрессирования заболевания одышка может наблюдаться и в состоянии покоя.
✔ Часто сердечная недостаточность сопровождается ортопноэ, ночными приступами сердечной астмы и ночным кашлем. Ортопноэ — это затруднение дыхания в положении лежа и уменьшающееся в сидячем положении. Причиной данного симптома служит перераспределение крови из органов брюшной полости и нижних конечностей в легкие в положении лежа. В некоторых случаях, ортопноэ бывает настолько выражено, что больной вынужден спать в положении сидя.
✔ Ночные приступы сердечной астмы — это тяжелые приступы одышки во время ночного сна. Данный симптом наблюдается в положении лежа при проникновении в кровь жидкости из отеков нижних конечностей, что приводит к увеличению объема циркулирующей крови и венозного возврата в сердце и легкие.
✔ Ночной кашель — также является симптомом застоя крови в легких, его механизм развития идентичен механизму развития ортопноэ. В некоторых случаях может наблюдаться кровохаркание, что обусловлено разрывом вен бронхов из-за их полнокровия.
✔ К типичным проявлениям сердечной недостаточности относятся спутанность сознания и уменьшение дневного диуреза, вследствие уменьшения кровоснабжения головного мозга и почек, соответственно. Иногда может быть усилен ночной диурез, так как в положении лежа кровоснабжение почек улучшается. Также характерна общая слабость и быстрая утомляемость, ввиду недостаточного кровоснабжения скелетной мускулатуры.
✔ Больные с изолированной правожелудочковой недостаточностью, нередко испытывают чувство дискомфорта в правом подреберье, что обусловлено избыточным кровенаполнением печени и растяжением ее капсулы. В тяжелых случаях, возможно скопление жидкости в брюшной полости (асцит). Также характерным признаком является развитие периферических отеков, особенно на лодыжках. Если больной длительное время находился в вертикальном положении, то такие отеки усиливаются к концу дня, исчезая при этом утром.
На практике для оценки тяжести сердечной недостаточности часто используют классификацию Нью-Йоркской Ассоциации кардиологов (NYHA):
I класс — Физическая активность не ограничена
II класс — Легкое ограничение активности. Появление одышки и слабости после умеренной физической нагрузки
III класс — Выраженное ограничение активности. Одышка после минимальной физической нагрузки
IV класс — Тяжелое ограничение активности. Симптомы сердечной недостаточности в покое
Принципы медикаментозного лечения сердечной недостаточности
Лечение сердечной недостаточности должно быть направлено на достижение следующих целей:
- Выявление и лечение основного заболевания, приведшего к развитию сердечной недостаточности. Например, в ряде случаев может потребоваться интенсивная антигипертензивная терапия, протезирование клапанов или полный отказ от употребления алкоголя и т.д.
- Устранение факторов, провоцирующих развитие декомпенсации у больных с компенсированной сердечной недостаточностью (например, адекватное лечение аритмий, ограничение выпитой жидкости или потребления поваренной соли).
- Лечение декомпенсации сердечной недостаточности:
- Уменьшение застоя крови: (ограничение потребления поваренной соли, ограничение выпитой жидкости, медикаментозная терапия (мочегонные средства), направленная на выведение из организма избытка воды и натрия.
- Увеличение сердечного выброса и улучшение кровоснабжения жизненно важных органов. С этой целью применяют инотропные препараты, которые усиливают сократимость сердечной мышцы, а также различные сосудорасширяющие средства.
Хирургическое лечение сердечной недостаточности
Сердечная недостаточность у больных кардиохирургического профиля встречается в самых различных возрастных группах и при самых разнообразных заболеваниях сердца. Интенсивному лечению, в том числе и хирургическому, подлежат пациенты с высокой угрозой для жизни и резистентные к медикаментозной терапии. К этой категории относятся больные с дилатационной кардиомиопатией, ишемической кардиомиопатией, гипертрофической обструктивной кардиомиопатией (ГОКМП) и посткардиотомной (послеоперационной) сердечной недостаточностью.
Фармакологические методы лечения сердечной недостаточности, бесспорно, играют важнейшую роль, однако имеющиеся в настоящее время препараты оказывают весьма опосредованный и нестойкий эффект у пациентов в терминальной стадии заболевания. Однолетняя выживаемость таких больных составляет не более 50%. И это притом, что ежегодно синтезируется более 30 новых препаратов, направленных на лечение сердечной недостаточности. Единственным признанным эффективным вариантом лечения критической сердечной недостаточности остается трансплантация сердца. На сегодняшний день в мире выполнено более 70 000 операций по трансплантации сердца. При этом ежегодно выполняется более 3 000 операций, из них около 2 000 в США. Однако количество больных, нуждающихся в пересадке сердца, значительно превышает количество доноров. Как результат этого – высокая, увеличивающаяся с каждым годом смертность пациентов, находящихся в «листе ожидания». Такая неутешительная динамика требует развития новых способов лечения критической сердечной недостаточности, и интерес к данной проблеме за последнее время значительно возрос среди ученых всего мира. Подтверждением этому является успешная разработка систем вспомогательного кровообращения, полностью или частично облегчающих работу патологически измененного сердца.
Под понятием «система вспомогательного кровообращения» следует понимать механические системы, производящие перемещение крови с целью снижения работы миокарда и/или увеличения его энергоснабжения.
Гипертрофия левого желудочка: симптомы и диагностика в Киеве
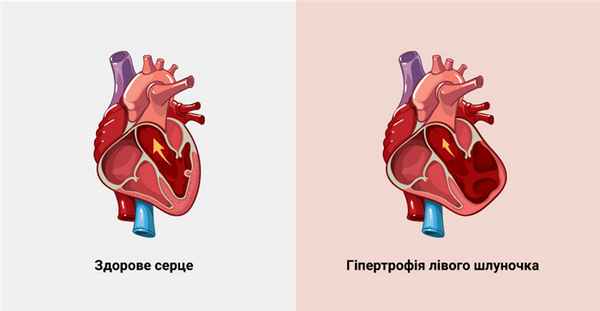
Гипертрофия левого желудочка (ГЛЖ) – это увеличение толщины стенки и массы ЛЖ, вызванное физическими перегрузками, заболеваниями сердца и сосудов, наследственностью. В норме толщина желудочка не превышает 11 мм. Патология часто диагностируется у людей с гипертонической болезнью. ГЛЖ встречается у людей всех возрастов.
Гипертрофия левого желудочка не является болезнью. Это отклонение от нормы, которое возникает на фоне патологий сердца. ГЛЖ становится причиной нарушения ритма сердца и сердечной недостаточности. Лечение включает консервативную терапию и хирургическое вмешательство. Заболевание протекает бессимптомно, изредка возникают одышка, обмороки, учащенное сердцебиение.
Классификация гипертрофии левого желудочка
- эксцентрическая — увеличение мышечных волокон происходит больше в длину, чем в толщину, увеличивается сердце и камеры, незначительно утолщается мышца ЛЖ, замедляется пульс;
- концентрическая — сердечная мышца больше изменяется в толщину, чем в длину, увеличивается толщина стенок сердца. Человек жалуется на повышенное АД, одышку, боль.
По степени проявления различают:
- латентную форму гипертрофии левого желудочка — симптомы отсутствуют, диагностируется по ЭхоКГ, часто коррелирует с повышенным уровнем ТТГ в крови;
- явную форму — возникают симптомы гипертрофии левого желудочка, часто - симптомы гипотиреоза.
По причине возникновения ГЛЖ бывает:
- физиологическая — диагностируется у спортсменов и людей с регулярными физическими нагрузками;
- патологическая — развивается на фоне генетических или приобретенных заболеваний.
Патологическая гипертрофия левого желудочка сердца вызвана артериальной гипертензией, аортальным пороком сердца и другими заболеваниями.
Этиология и патогенез
ГЛЖ – реакция сердца на чрезмерную нагрузку. Патология бывает приобретенной и врожденной.
Основные причины гипертрофии левого желудочка:
- занятие профессиональным спортом;
- кардиомиопатия;
- порок сердца (врожденный, приобретенный);
- кардиосклероз;
- патология почек;
- алкоголь;
- болезнь Фабри;
- ожирение;
- врожденная генная мутация;
- идиопатическая ГМЛЖ;
- ишемическая болезнь;
- малоподвижный образ жизни;
- артериальная гипертония;
- воспалительные процессы в организме;
- хронические болезни сердца и легких.
Ожирение и сахарный диабет вызывают метаболический синдром, который провоцирует увеличение и утолщение стенок ЛЖ. Патология может возникнуть также на фоне нескольких негативных факторов.
Прогрессирование гипертрофии левого желудочка приводит к несоответствию между растущей потребностью миокарда в кислороде и его нарушенной доставкой с кровью. Адаптивная (физиологическая) форма болезни перерастает в дезадаптивную (патологическую).
Стадии прогрессирования патологии:
- начальная — возникновения болезни;
- латентная — полная компенсация;
- стадия нарушенной компенсации с осложнениями — сердечная недостаточность, инфаркт, нарушение ритма сердца, внезапная смерть.
Изменения в сердце затрагивают всю сердечно-сосудистую систему. Возникает гипертрофия кардиомиоцитов, замещение мертвых кардиомиоцитов фиброзной тканью.
Симптомы и признаки гипертрофии левого желудочка
Заболевание на первых стадиях протекает бессимптомно. Признаки возникают, когда желудочек значительно увеличен.
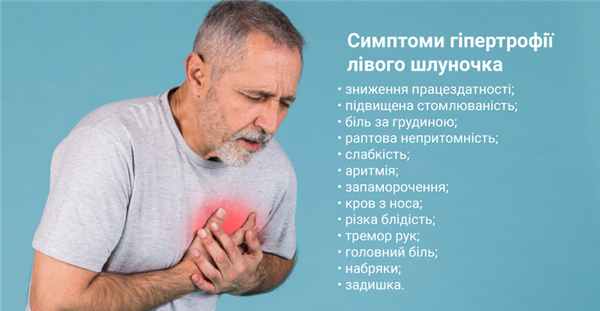
Гипертрофия левого желудочка — симптомы:
- снижение работоспособности;
- повышенная утомляемость;
- боль за грудиной;
- внезапные обмороки;
- слабость;
- аритмия;
- головокружение;
- кровь из носа;
- резкая бледность;
- тремор рук;
- головная боль;
- отеки;
- одышка.
Стремительное увеличение ЛЖ может приводить к появлению мерцательной аритмии и стенокардии.
Особенности течения гипертрофии левого желудочка сердца у беременных
При гестации развиваются адаптивные изменения в сердечно-сосудистой системе. Повышаются сердечный выброс и частота сердечных сокращений, увеличивается объем циркулирующей крови, камер и ЛЖ без угнетения работы сердца. У беременных с сердечными патологиями нарушается адаптация левых отделов, что приводит к дисфункции, ухудшению маточно-плацентарного кровотока и нормального развития плода. Чтобы оценить риски, необходимо сделать ЭКГ и эхоКГ. В 80 % случаев беременность завершается благополучно.
Особенности ГЛЖ у детей
В период роста у ребенка увеличивается нагрузка на сердце. Нарастание массы ЛЖ вызвано врожденными патологиями или проблемами с кровообращением. Без лечения повреждаются сосуды легких, становятся жесткими, менее эластичными, усугубляя течение патологии. Заболевание может вызывать стеноз, чрезмерную нагрузку на сердце в утробе матери, аномалии строения перегородок. Симптомы гипертрофии левого желудочка появляются не сразу, поэтому рекомендуется сделать УЗИ сердца после рождения.
Гипертрофия левого желудочка: последствия и осложнения
Выраженная ГЛЖ опасна такими осложнениями:
- острая сердечная недостаточность;
- фибрилляция желудочка;
- внезапная смерть.
Развивается ишемия, мерцательная аритмия, инсульт.
Диагностика гипертрофии левого желудочка
Патология диагностируется в медицинском учреждении. Врач-кардиолог исследует сердечные камеры, направляет на дополнительное обследование, которое включает:
- УЗИ;
- холтеровское мониторирование;
- биохимию крови;
- магнитно-резонансную томографию;
- дуплексное сканирование аорты, измерение АД и пульса;
Лечение гипертрофии левого желудочка
Терапия направлена на устранение причин гипертрофии левого желудочка. Необходимо нормализовать рацион, режим дня, артериальное давление. Рекомендуется отказаться от вредных привычек и холестеринсодержащих продуктов питания. Показаны пешие прогулки, легкие физические упражнения.
Лечение гипертрофии левого желудочка включает прием таких групп препаратов:
- Блокаторы кальциевых каналов для устранения симптомов атеросклероза.
- Антиаритмические медикаменты, нормализующие сердечный ритм.
- Ингибиторы АПФ для снижения артериального давления.
- Сартаны, улучшающие работу мышцы.
- Бета-адреноблокаторы, которые снижают нагрузку на миокард.
Дозировка и длительность лечения определяется врачом.
Операции при гипертрофии левого желудочка
Если медикаментозное лечение не дало результатов, показано оперативное вмешательство:
- протезирование аорты для восстановления естественного просвета артерий;
- стентирование аорты — назначается при избытке атеросклеротических бляшек.
Перед операцией врач оценивает соотношение противопоказаний и необходимости хирургического вмешательства.
Контроль излеченности
Лечение гипертрофии левого желудочка считается успешным, если жизнь пациента продлена, уменьшены нарушения функционирования митрального клапана. Отсутствие прогресса болезни 6-9 месяцев говорит о правильно подобранном лечении. Если патологический процесс не сопровождается выраженными симптомами, стенка утолщена незначительно, терапия не требуется. Врач назначает корректировку образа жизни.
Профилактика гипертрофии левого желудочка
Чтобы избежать развития патологии, нужно уменьшить или отказаться полностью от кофе, спиртного, табачных изделий. Рекомендуется снизить количество употребляемой соли и жирной еды. Необходимо контролировать работу сердца, регулярно проходить обследование. Запрещены чрезмерные физические нагрузки, следует избегать стрессов и переживаний.
Советы и рекомендации
Специалисты советуют сбалансировать питание и включить в рацион такие продукты:
- сметану;
- кефир;
- злаковые;
- растительные жиры;
- молоко;
- курицу и рыбу;
- свежевыжатые соки, компоты.
Рекомендуется исключить из рациона соль, сладости, животные жиры, острые и пряные блюда. Питаться нужно дробно и часто. Ужин не позже чем за 3 часа до сна.
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Cердечная недостаточность
Сердечная недостаточность — клинический синдром с симптомами и признаками, вызванными структурными или функциональными нарушениями наполнения желудочков или выброса крови (AHA/ACC/HFSA).
Заболевания миокарда (кардиомиопатии)
• Дилатационные: идиопатическая, ишемическая, семейная.
• Эндокринные: диабетическая, гипертиреоидная, ожирения.
• Токсические: алкогольная, кокаиновая, вызванная терапией рака.
• Воспалительные: миокардиты, болезни соединительной ткани, СПИД.
• Другие: тахиаритмическая, послеродовая, сепсис-индуцированная, перегрузка железом, амилоидоз, саркоидоз, стрессовая (Такоцубо).
Перегрузка миокарда
• Артериальная гипертензия.
• Пороки сердца.
• Тахиаритмии, желудочковая экстрасистолия.
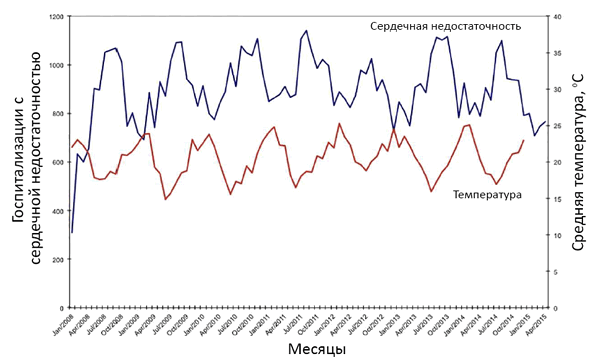
• Нарушение сердечной функции: повышение легочного капиллярного давления, снижение альвеоло-капиллярной диффузии газов.
• Нарушение периферического кровотока почек, мышц.
• Активация нейроэндокринной системы: катехоламины, ангиотензин 2, альдостерон, натрийуретические пептиды.
• Утомляемость.
• Одышка (кашель) при нагрузке, ночью.
• Ортопноэ уменьшает одышку и кашель.
• Цианоз.
• Влажные хрипы в нижних отделах легких с обеих сторон.
• Гепатомегалия.
• Симметричные отеки ног.
I класс: обычная физическая активность без усталости, одышки или сердцебиения.
II класс: обычная физическая активность вызывает усталость, одышку или сердцебиение.
III класс: физическая активность ниже обычной вызывает симптомы.
IV класс: симптомы могут быть в покое, усиливаются при любой физической активности.
• Правожелудочковая недостаточность (болезни легких, легочная эмболия).
• Гипопротеинемия (нарушение питания, энтеропатии, печеночная недостаточность, нефротический синдром).
• Нефропатии.
• Тромбозы, сдавление в системе нижней полой вены.
• Цирроз печени.
• Длительное пребывание в вертикальном положении.
• Беременность.
• Идиопатические отеки женщин.
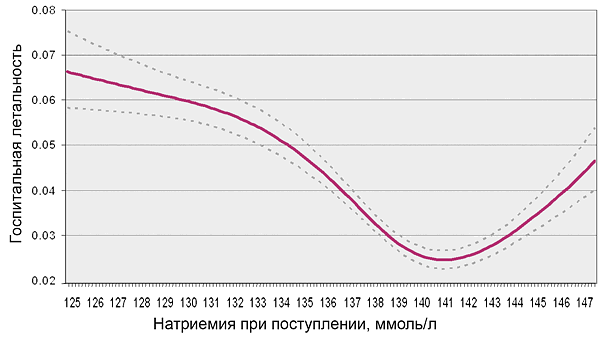
• Эхокардиография: сократимость левого желудочка снижена (ФВЛЖ <40%) или сохранена (ФВЛЖ ≥50%), расслабление левого желудочка нарушено.
• Диастолический стресс-тест: E/e’ ≥15.
• Электрокардиография: перенесенный инфаркт миокарда, аритмии.
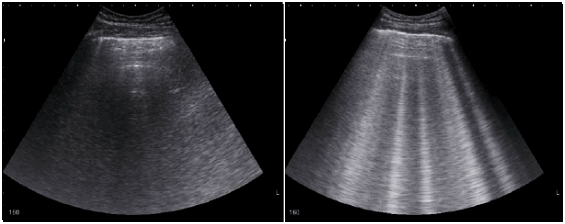
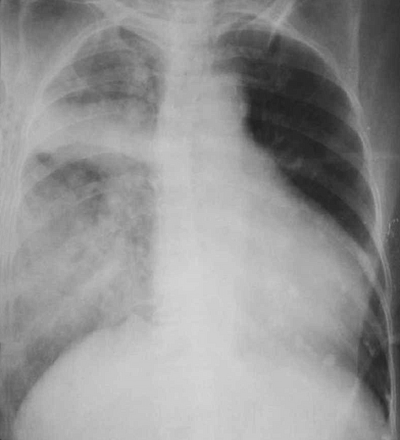
• Рентгенография, ультразвуковое исследование грудной клетки: застой в легких.
• Коронарная ангиография: ишемическая кардиомиопатия.
• Магнитно-резонансная томография: болезни миокарда.
• Биопсия миокарда: миокардит.
• Общий анализ крови: гемоглобин.
• Биохимия: натрий, калий, железо, ферритин, трансферрин, мозговой натрийуретический пептид, прокальцитонин.
• Генетические тесты.
Декомпенсация
• NT-proBNP ≥300 пг/мл.
• BNP ≥100 пг/мл.
Хроническая
• NT-proBNP ≥125 пг/мл.
• BNP ≥35 пг/мл.
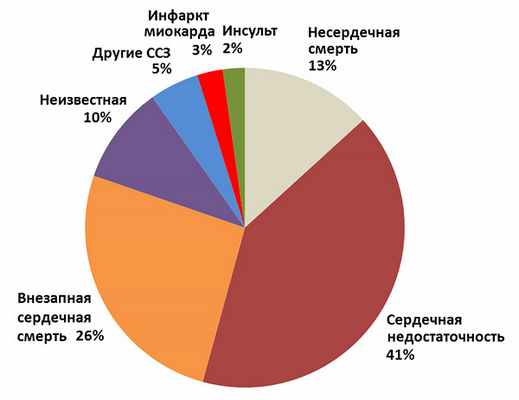
• Сердечная недостаточность, включая правожелудочковые синдромы.
• Острый коронарный синдром.
• Ишемия миокарда.
• Болезни миокарда: миокардит, гипертрофия левого желудочка.
• Перикардит.
• Пороки сердца.
• Тахикардия, фибрилляция предсердий.
• Кардиоверсия.
• Несердечные причины: гипоксемия, пожилой возраст, инфекция (сепсис, тяжелая пневмония), анемия, почечная недостаточность, цирроз печени, критические болезни, токсические/метаболические повреждения (интоксикация, химиотерапия рака).
| Показатель | Женщины | Мужчины |
| Левый желудочек | ||
| КCР, мм | ≤35 | ≤40 |
| КДР, мм | ≤52 | ≤58 |
| КДР/ППТ, мм/м² | ≤31 | ≤30 |
| КДО, мл | ≤106 | ≤150 |
| КДО/ППТ, мл/м² | ≤61 | ≤74 |
| Масса, г | ≤162 | ≤224 |
| Масса/ППТ, г/м² | ≤95 | ≤115 |
| ТЗС, мм | ≤9 | ≤10 |
| ТМЖП, мм | ≤9 | ≤10 |
| ФВЛЖ, % | ≥54 | ≥52 |
| Правый желудочек | ||
| ПЖ диаметр базальный, мм | ≤41 | |
| КДО/ППТ, мл/м² | ≤74 | ≤87 |
| ФВПЖ, % | ≥45 | |
| Левое предсердие | ||
| ЛП диаметр, мм | ≤38 | ≤40 |
| ЛП диаметр/ППТ, мм/м² | ≤23 | |
| ЛП площадь/ППТ, см²/м² | ≤10.4 | ≤11 |
| ЛП объем, мл | ≤52 | ≤58 |
| ЛП объем/ППТ, мл/м² | ≤34 | |
| Правое предсердие | ||
| ПП диаметр, мм | ≤44 | |
| ПП диаметр/ППТ, мм/м² | ≤25 | |
| ПП объем/ППТ, мл/м² | ≤27 | ≤29 |
| Клапаны сердца | ||
| Аортальный клапан площадь, см² | 2.5–4.5 | |
| Аортальный клапан ΔP, мм рт. ст. | ||
| Митральный клапан площадь, см² | 4–6 | |
| Митральный клапан ΔP, мм рт. ст. | ||
| Отношение E/e' | ||
| Митральный поток, E/A | 1–2 | |
| Сосуды | ||
| Нижняя полая вена, мм | ≤21 | |
КДР — конечно-диастолический размер, КДО — конечно-диастолический объем, ЛП — левое предсердие, ПП — правое предсердие, ПЖ — правый желудочек, ППТ — площадь поверхности тела, ФВЛЖ — фракция выброса левого желудочка, ТЗС — толщина миокарда задней стенки,ТМЖП — толщина межжелудочковой перегородки.
Наличие 3 из следующих критериев:
• Индекс объема левого предсердия >34 мл/м².
• Среднее E/e’ ≥15.
• Септальная скорость e’ • Скорость трикуспидальной регургитации >2.8 м/с.
• Фракция выброса левого желудочка (ФВЛЖ): низкая (≤40%), сниженная (41–49%), сохраненная (≥50%), улучшенная (от ≤40% до >40% с приростом ≥10%).
• Тяжесть: I–IV класс NYHA (вне декомпенсации).
• Течение: компенсация, декомпенсация (острая сердечная недостаточность).
• Стадии: A (риск), B (пресердечная недостаточность), C (сердечная недостаточность), D (выраженная сердечная недостаточность).
• Стадии (РКО): I, IIА, IIБ, III.
□ Стабильная стенокардия III ФК, инфаркт миокарда (2018). Хроническая сердечная недостаточность с ФВЛЖ 32%, декомпенсация. [I20.8]
□ Дилатационная кардиомиопатия, БЛПНГ (240 мс), ХСН с низкой ФВЛЖ (26%, 10.03.2021), NYHA III, IIБ. [I42.0]
□ Гипертоническая болезнь. Постоянная фибрилляция предсердий. Хроническая сердечная недостаточность с сохраненной ФВЛЖ, NYHA II. Кашель (эналаприл). [I11.0]
□ Острый миокардит, частая желудочковая экстрасистолия, cердечная недостаточность. [I40.9]
□ Инфаркт миокарда (2016, 2018). ХСН со сниженной ФВЛЖ, NYHA II. [I22]
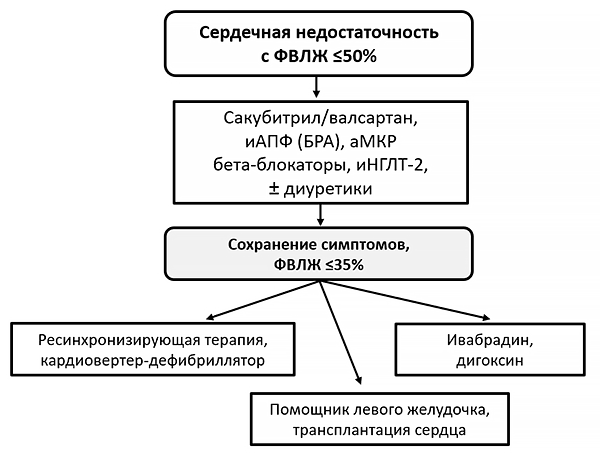
аМКР — антагонисты минералокортикоидных рецепторов, БРА — блокаторы рецепторов ангиотензина, иАПФ — ингибиторы ангиотензин-превращающего фермента, иНГЛТ-2 — ингибиторы натрий-глюкозного котранспортера-2, ФВЛЖ — фракция выброса левого желудочка.
• Отказ от курения табака.
• Антигипертензивное лечение.
• Статины у пациентов с коронарной болезнью или высоким риском коронарной болезни.
• Антигипергликемическое лечение (ингибиторы натрий-глюкозного котранспортера-2).
• Ингибиторы ангиотензинпревращающего фермента при асимптомной систолической дисфункции левого желудочка, коронарной болезни.
• Бета-блокаторы при асимптомной систолической дисфункции левого желудочка и анамнезом инфаркта миокарда.
• Реваскуляризация миокарда.
• Отказ от кардиотоксичных агентов.
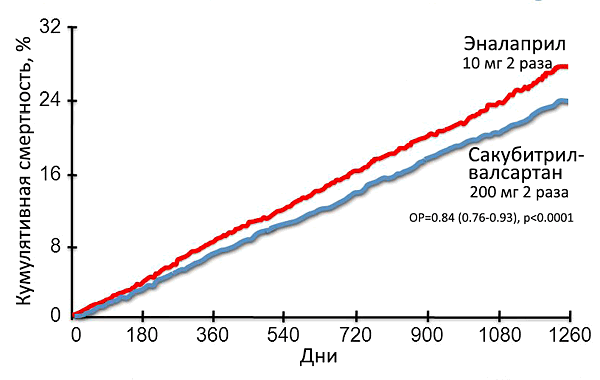
• Cоль и жидкость: <6 г/сут, жидкость 1.5–2 л/сут.
• Титровать дозы до максимально эффективных.
• Ингибиторы ангиотензинпревращающего фермента: эналаприл 2.5–20 мг дважды, рамиприл 2.5–5 мг дважды, лизиноприл 2.5–40 мг.
• Блокаторы рецепторов ангиотензина: валсартан 40–160 мг дважды, кандесартан 4–32 мг, лозартан 25–150 мг.
• Сакубитрил-вальсартан 100–200 мг дважды.
• Антагонисты альдостерона: спиронолактон 12.5–50 мг, эплеренон 25–50 мг.
• Диуретики: торсемид 5–20 мг, гидрохлоротиазид 25–100 (200) мг.
• Бета-блокаторы: карведилол 3.125–50 мг дважды, метопролола сукцинат 12.5–200 мг, бисопролол 1.25–10 мг.
• Ингибиторы натрий-глюкозного котранспортера-2: дапаглифлозин 10 мг, эмпаглифлозин 10 мг.
• Другие препараты: верицигуат, дигоксин, ивабрадин, железа карбоксимальтозат.
• Профилактика инфекции: вакцинация против гриппа.
• Антиаритмическое лечение: амиодарон, катетерная абляция при фибрилляции/трепетании предсердий, частой желудочковой экстрасистолии.
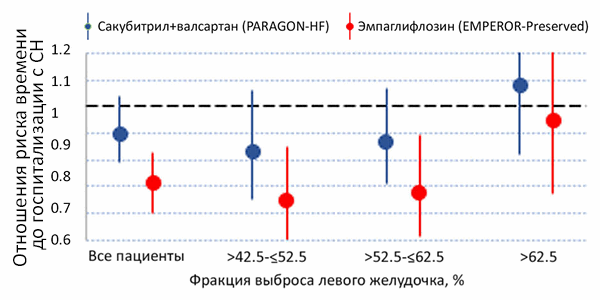
• Кислород.
• Ограничение соли до 5–8 г/сут и жидкости до 1.5–2 л/сут.
• Можно продолжить прием бета-блокаторов.
• Инфузия нитроглицерина при АД ≥90 мм рт. ст.
• Внутривенное введение петлевых диуретиков (повторные болюсы, инфузия фуросемида 10–40 мг/ч).
• Эналаприл.
• Дигоксин.
• Допамин, левосимендан при гипотензии и снижении перфузии.
• Профилактика тромбоэмболий: гепарин 5000 ед 2 раза п/к, дальтепарин 5000 ед п/к, эноксапарин 40 мг 1 раз п/к, фондапаринукс 2.5 мг п/к 1 раз.
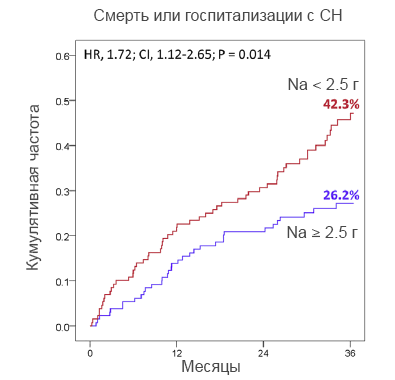
• Ограничение соли ≤5 г/сут [ESC] и воды до 1–1.5 л/сут.
• Ограничение НПВС, в том числе и селективных.
• Повышение дозы (фуросемид до 600 мг/сут, торасемида до 200 мг/сут) и частоты приема диуретиков.
• Внутривенное (повторные болюсы, инфузия фуросемида 10–40 мг/ч) введение диуретиков.
• Комбинация диуретиков (фуросемид + тиазид + ингибитор натрий-глюкозного котранспортера-2).
• Допамин.
• Снижение дозы эналаприла.
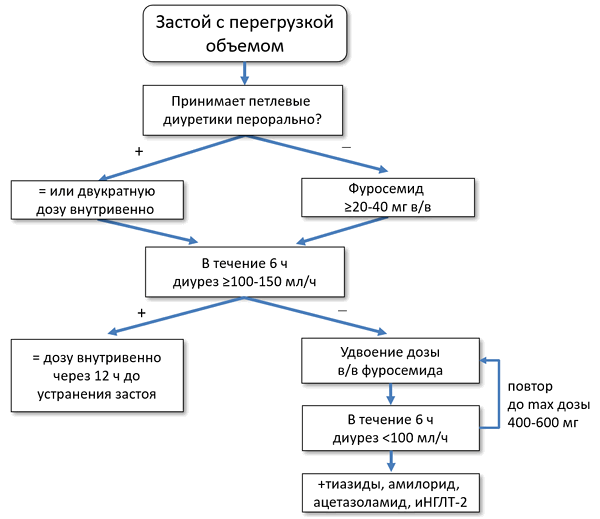
• Интервенционные вмешательства
• Реваскуляризация миокарда (коронарное шунтирование, внутрикоронарное вмешательство).
• Сердечная ресинхронизирующая терапия (СРТ).
• Имплантируемый кардиовертер-дефибриллятор (ИКД).
• Комбинированные устройства (СРТ-Д).
• Стимуляторы барорецепторов (Barostim Neo).
• Хирургия
• Коррекция митральной регургитации.
• Помощники левого желудочка (чрескожные, внутриаортальные).
• Трансплантация сердца.
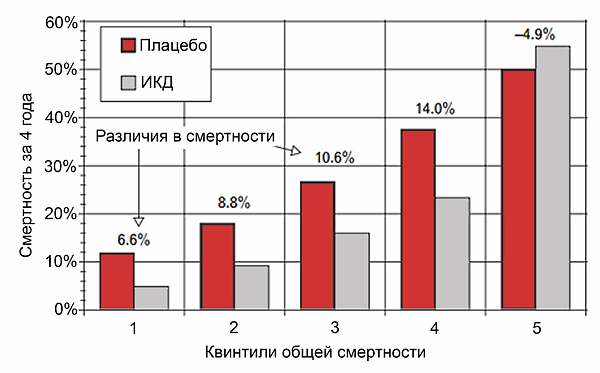
• Для снижения риска внезапной смерти и общей смертности у пациентов после желудочковой тахиаритмии с нестабильной гемодинамикой и ожидаемой продолжительностью жизнью >1 года в хорошем функциональным состоянии.
• Для снижения риска внезапной смерти и общей смертности у пациентов с сердечной недостаточностью II–III ФК и ФВЛЖ ≤35%, обусловленных коронарной болезнью (≥40 дней после инфаркта миокарда) или дилатационной кардиомиопатией, несмотря на оптимальную медикаментозную терапию в течение ≥3 мес, с ожидаемой продолжительностью жизнью >1 года в хорошем функциональном состоянии.
• Асимптомная систолическая дисфункция ЛЖ (ФВЛЖ ≤30%) ишемической природы (≥40 дней после инфаркта миокарда) или вследствие неишемической дилатационной кардиомиопатии для профилактики внезапной смерти и увеличения продолжительности жизни.
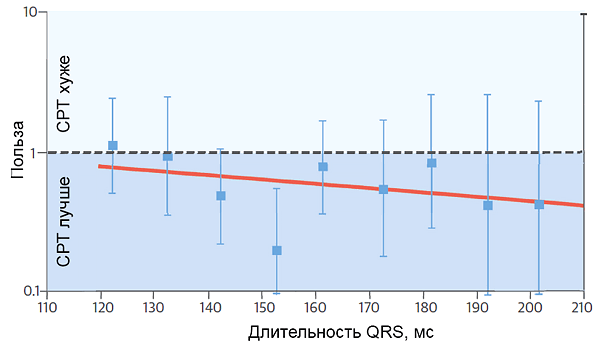
• Пациенты с сердечной недостаточностью и синусовым ритмом, при QRS ≥130 мс и БЛПНГ, с ФВЛЖ ≤35%, несмотря на оптимальное медикаментозное лечение, для улучшения симптомов, снижения заболеваемости и смертности.
• Пациенты с сердечной недостаточностью и синусовым ритмом, при QRS ≥150 мс и не-БЛПНГ, с ФВЛЖ ≤35%, несмотря на оптимальное медикаментозное лечение, для улучшения симптомов, снижения заболеваемости и смертности.
Читайте также:
