Скованность суставов
Добавил пользователь Morpheus Обновлено: 27.01.2026
Утренняя скованность суставов является характерным симптом, указывающим на патологические изменения в соединительной и костной ткани. Причины, провоцирующие данное состояние, могут быть разные:
- Воспаление;
- Дегенерация;
- Дистрофия;
- Травма;
- Деформация.
Утренняя скованность суставов по утрам может иметь как периодический (преходящий), так и регулярный (постоянно присутствующий) характер течения данной патологии. В первом случае это непосредственно связано с периодами обострения заболевания опорно-двигательного аппарата, во втором – эти факторы могут быть независимы. Поэтому постоянное наличие скованности и боли в суставах указывает на системное заболевание (подагра, мочекислый диатез, псориаз, системная красная волчанка, болезнь Бехтерева, ревматоидный полиартрит).
Когда пациент начинает жаловаться на утреннюю скованность суставов, то необходимо проводить комплексное обследование и выявлять настоящую причину этих неприятных ощущений. Юсуповская больница помогает всем желающим избавиться от скованности в суставах, дискомфорта и боли, с помощью новейших методик европейского лечения. В клиники работают врачи высшей категории, которые постоянно усовершенствуются в своей сфере деятельности. Юсуповская больница гордится не только своим первоклассным медицинским персоналом, но и высокоточным диагностическим оборудованием.

Утренняя скованность суставов: причины
Синовит является наиболее распространенной причиной скованности суставов. Синовит – это воспаление синовиальной оболочки сочленения костей, характеризующееся наличием асептического выпота в выстилаемой ею полости (синовиальной сумке). Синовиальная оболочка состоит из хрящевых волокон. По строению и функции эти волокна напоминают губку. При расправлении они активно впитывают в себя синовиальную жидкость. А при сжатии (что, в общем-то, и происходит во время любого акта движения) эта жидкость выделяется, обеспечивая скольжение всех суставных поверхностей. При условии наличия воспаления синовиальной оболочки, после длительного статического положения конечности, происходит нарушение процесса синтеза синовиальной жидкости. Это становится, непосредственной, причиной утренней скованности.
Особенность данной патологии заключается в том, что спустя несколько часов ходьбы или после проведенной утренней гимнастики все дискомфортные ощущения исчезают. Однако, это всего лишь временное явление, поскольку по мере прогрессирования синовита комплекс специальных упражнений теряет свое положительное воздействие и скованность сохраняется на протяжении всего дня.
Среди других причин утренней скованности суставов многие клиницисты выделяют такие патологии опорно-двигательного аппарата как:
- болезнь Бехтерева – хроническое, прогрессирующее воспалительное и дегенеративное заболевание хрящевой ткани. Это заболевание поражает как мелкие вертебральные суставы позвоночника, так и крупные сочленения костей верхних и нижних конечностей;
- деформирующий остеоартроз – дегенеративное заболевание, сопровождающееся разрушением хрящевой синовиальной оболочки. В результате патологического процесса существенно уменьшается продукция синовиальной жидкости и формируется ощущение скованности;
- рубцовые изменения в связочном сухожильном аппарате и окружающих сустав мышцах (частичные или тотальные контрактуры);
- анкилозы;
- остеохондроз – по мере прогрессирования данного заболевания, нарушаются процессы иннервации за счет патологических изменений в структуре позвоночного столба.
- бурситы и тендовагиниты.
Утренняя скованность в ногах
Примерно в 75% скованность движений суставов затрагивает именно нижние конечности. Когда речь идет об утренней скованности в ногах, то следует упомянуть, также, неврологические процессы, связанные с нарушением проводимости седалищного нерва. Вторичный комплекс симптомов, одним из основных компонентов которого является скованность суставов ног, проявляется на фоне присутствия боли в пояснично-крестцовом отделе позвоночника. Это состояние может сопровождаться следующими клиническими проявлениями:
- снижение кожной чувствительности в области бедра, ягодицы или голени (гипестезией);
- ощущения рези либо сильного жжения по ходу седалищного нерва (гиперестезия);
- изменение походки за счет интенсивного болевого синдрома;
- уменьшение мышц бедра и голени в объеме (гипотрофией).
Также могут возникать симптомы нарушения иннервации в брюшной полости и малом тазе. Это чревато отсутствием мочеиспускания и опорожнения кишечника.
Появление утренней скованности коленного сустава практически всегда сигнализирует о формировании деформирующего остеоартроза на ранних стадиях.
Скованность тазобедренных суставов возникает по аналогичной причине, что и скованность коленного сустава. В патогенезе этих заболеваний лежит разрушение синовиальной хрящевой оболочки в полости данного сочленения костей. Медленно, шаг за шагом, происходит уменьшение высоты суставной щели. Благодаря своевременной диагностики, на первой и второй стадиях патологического процесса, консервативная и мануальная терапия может быть еще эффективна. А вот, уже на третьей стадии полноценное лечение возможно только с помощью хирургической операции по эндопротезированию.
Утренняя скованность голеностопного сустава может быть следствием травмы. Например, при регулярном растяжении связок голеностопного сустава формируются рубцовые изменения соединительной ткани. В результате, это существенно ограничивает амплитуду подвижности сустава в целом. Наиболее сильно скованность ощущается именно в утренние часы. В большинстве случаев при такой патологии требуется прохождение программы реабилитации после травмы. Если этого не сделать, то в скором времени сформируется контрактура. К тому же, при сильном травматическом воздействии может произойти разрыв связок голеностопа.

Утренняя скованность суставов: лечение
Безусловно, утренняя скованность в суставах и боль – это абсолютный повод для обращения за профессиональной медицинской помощью и проведения более тщательного обследования и уточнения диагноза. Ведь, несомненно, важно понимать, что вызывает появление подобных симптомов.
Специалисты Юсуповской больницы всегда разъясняют пациентам, что утренняя скованность в суставах – это всего лишь симптом, а не самостоятельная нозологическая единица. Поэтому лечение только скованности является симптоматическим и не гарантирует достижение положительного результата.
В клинике терапии Юсуповской больницы каждый пациент сможет получить консультацию опытного врача высшей категории абсолютно бесплатно. Во время приема будет поставлен диагноз и назначен курс терапии.
Правильное и корректно подобранное лечение скованности суставов позволит вернуть свободу движений. В терапевтическом отделении Юсуповской больницы применяют массаж, лечебную физкультуру, кинезитерапию, рефлексотерапию и другие современные методики лечения различных заболеваний опорно-двигательного аппарата и соединительной ткани. Курс лечения разрабатывается строго индивидуально, в зависимости от того заболевания, которое будет диагностировано у пациента.
Вы сможете получить всю информацию относительно вашего индивидуального случая боли и скованности суставов, если позвоните по телефону, который указан на сайте.
Вот и зимушка-зима на пороге! Холодно и скользко. В гололед нагрузка на суставы, особенно нижних конечностей, может значительно повышаться. Ведь приходится ходить осторожно, маленькими шажками, постоянно удерживая равновесие. Распространенность различных заболеваний опорно-двигательного аппарата в современном обществе достаточно высока, что во многом связано с малоподвижным образом жизни, сидячей работой, эпидемией ожирения и другими факторами. При этом проблемы с суставами являются одними из наиболее часто отмечаемых в этой группе патологии и оказывают значительное влияние на качество жизни пациентов и их трудоспособность. В данном контексте внимание привлекает остеоартроз, который хотя и считается болезнью пожилых людей, в последние десятилетия помолодел. Развитие этого заболевание чревато потерей трудоспособности, а в некоторых случаях даже инвалидизацией или необходимостью проведения эндопротезирования — дорогостоящей и сопряженной с определенными рисками хирургической операции. О том, что такое остеоартроз, как избежать его развития и помочь больным суставам, пойдет речь далее.
Остеоартроз — хроническое прогрессирующее дегенеративное заболевание суставов, при котором происходит разрушение суставного хряща с последующими изменениями и самой кости, приводящее к потере хряща и поражению других компонентов сустава. Данная патология является одним из наиболее распространенных заболеваний опорно-двигательного аппарата — ее отмечают у около 14% взрослого населения. Остеоартроз занимает 2-е место среди причин нетрудоспособности у лиц в возрасте старше 50 лет. При этом количество пациентов с остеоартрозом постоянно увеличивается, что связано с увеличением средней продолжительности жизни населения и влиянием факторов риска развития данного заболевания (Зайцева Е.М., Алексеева Л.И. 2011). Одним из главных симптомов остеоартроза, который считается основной причиной обращения за медицинской помощью, является боль. Интересно, что этот симптом, на интенсивность которого в значительной степени влияют особенности индивидуального восприятия, зависит не только от степени патологических изменений в суставе, но и от эмоционального состояния и социального статуса больного. Часто отмечается несоответствие между болью, например, в коленных суставах, и рентгенографическими данными. Таким образом, по данным исследований, примерно у 40% пациентов с остеоартрозом отсутствуют какие-либо симптомы заболевания, в том числе боль, и наоборот — у больных с клиническими признаками заболевания часто отсутствуют изменения на рентгенограммах (Зайцева Е.М., Алексеева Л.И., 2011). Таким образом, рентгенологические признаки остеоартроза выявляют у большинства лиц в возрасте старше 65 лет, а наличие соответствующих симптомов, в том числе боли, отмечают только немногим более 10% больных в возрасте старше 60 лет (Поворознюк В.В., Григорьева Н.В., 2012). Поэтому лицам старшего возраста необходимо уделять внимание здоровью своих суставов независимо от наличия симптомов заболевания.
Как и где болит?
Как же проявляется остеоартроз? Одним из ключевых симптомов остеоартроза, как говорилось выше, является боль, поэтому имеет смысл подробнее рассмотреть этот симптом и указать наиболее часто выявляемые его особенности, характерные для остеоартроза (Мазуров В.И., Онущенко И.А., 2000):
- механическая боль, возникающая вследствие дневной нагрузки, которая уменьшается во время ночного отдыха;
- постоянная тупая ночная боль;
- стартовая боль, которая быстро исчезает, если движение продолжается.
Кроме того, у пациентов с остеоартрозом могут отмечать утреннюю скованность, которая обычно проходит, если «расходиться» минут через 30, также возможны болезненность в области сустава и характерный хруст при ходьбе, в некоторых случаях присутствует отечность (Поворознюк В.В., Григорьева Н.В., 2012).
Факторы риска развития остеоартроза
Развитию остеоартроза могут способствовать различные факторы, при этом одни играют ведущую роль — физические нагрузки, травматизация и пр., а другие — предрасполагающую: возраст, гормональные, метаболические, инфекционно-аллергические факторы, гиподинамия (Поворознюк В.В., Григорьева Н.В., 2012; Зайцева Е.М. и соавт., 2013). Следует отметить, что факторы, связанные с поражением различных суставов, могут существенно отличаться (таблица).
Возраст. Установлено, что у 80% лиц в возрасте старше 65 лет диагностируют определенные рентгенологические признаки остеоартроза.
Пол и гормональный дисбаланс. Доказано, что остеоартроз коленного сустава чаще возникает у пациенток в постклимактерический период (в возрасте старше 50 лет), имеет более тяжелое течение по сравнению с мужчинами.
Большая нагрузка на суставы. Остеоартрозом чаще болеют лица, чья деятельность связана с частым сгибанием коленных суставов, сидением на корточках и поднятием тяжестей. При этом бег не повышает риска развития остеоартроза. Это, однако, не касается профессиональных спортсменов, например футболистов.
Избыточная масса тела. Ожирение — важный фактор повышения риска развития остеоартроза коленных суставов, ведь масса тела, увеличенная в 3–6 раз, передается через коленный сустав во время ходьбы. В результате с каждыми двумя единицами повышения индекса массы тела (ИМТ) вероятность развития остеоартроза коленного сустава повышается в 1,36 раза.
Травмы. Повреждение связок или мениска повышает риск развития остеоартроза. При этом, например, у мужчин с травмой коленных суставов в 5–6 раз чаще развивается остеоартроз (Поворознюк В.В., Григорьева Н.В., 2012).
Спасти сустав — миссия выполнима!
Основные цели при лечении остеоартроза: облегчение боли, уменьшение скованности суставов и замедление прогрессирования заболевания. Сегодня среди препаратов, широко применяющихся при остеоартрозе, можно выделить нестероидные противовоспалительные препараты (НПВП) и структурно-модифицирующие препараты (хондропротекторы). Первые показаны для симптоматической терапии болевого синдрома. При этом некоторые из них — индометацин, напроксен, ибупрофен, нимесулид — могут негативно влиять на метаболизм хряща, обусловливая таким образом ухудшение состояния (Dingle J.T., Parker M., 1997). Наряду с этим положительное влияние хондропротекторов, таких как хондроитин сульфат и глюкозамин сульфат, на метаболизм суставного хряща требует дополнительного изучения. В данном контексте привлекают внимание хондропротекторные препараты на основе компонентов природного происхождения, которые защищают хрящ от разрушения, а также оказывают хорошо изученное противовоспалительное и анальгезирующее действие. Таким лекарственным средством является новый немецкий препарат СУСТАМАР, в состав которого входит экстракт корня мартинии душистой. На отечественном рынке его представляет компания «esparma».
Сустамар — немецкие традиции терапии
На немецком рынке СУСТАМАР давно занял свою нишу. За более чем 30-летнюю историю СУСТАМАР завоевал авторитет среди врачей, провизоров и пациентов, а препараты на основе экстракта мартинии считаются традиционными средствами для лечения заболеваний суставов и позвоночника. СУСТАМАР обязан всеми своими свойствами действующему веществу — экстракту корня мартинии душистой (Harpagophytum procumbens). Мартиния душистая одобрена «German Commission E», «German counterpart to the U.S. Food and Drug Administration» в качестве средства, применяющегося при дегенеративных заболеваниях костно-мышечной системы, одним из которых и является остеоартроз (Blumenthal M., 1998). В состав экстракта данного растения входят различные биологически активные компоненты, наибольшее внимание среди которых привлекает гарпагозид (Bradley P.R., 1992). Гарпагозид в составе экстракта корней мартинии душистой ответственен и за анальгезирующий эффект. Так, в ходе клинических исследований отмечено, что боль и скованность в коленных и тазобедренных суставах при остеоартрозе после применения экстракта мартинии душистой существенно уменьшается почти у половины пациентов (Chantre P. et al., 2000; Wegener T., Lupke N.P., 2003).
В эксперименте на животных доказано, что мартиния душистая обладает выраженным дозозависимым противовоспалительным эффектом (Lanhers M.C1. et al., 1992), механизм которого был подробно изучен in vitro (Kaszkin M. et al., 2004). Установлено, что гарпагозид ингибирует циклооксигеназу (ЦОГ)-2 и способствует замедлению развития воспалительного процесса. При этом экстракт мартинии душистой не ингибирует ЦОГ-1, что очень важно, поскольку именно с ингибированием последней связаны многие побочные эффекты, характерные для НПВП, например, в отношении желудочно-кишечного тракта, в том числе желудочные кровотечения и язвы. Экстракт мартинии душистой также ингибирует липооксигеназу, задействованную в продукции важных медиаторов воспаления (Gregory P.J. et al., 2008).
Хондропротекторный эффект мартинии душистой обусловлен ингибированием продукции медиаторов воспаления, таких как ЦОГ-2, лейкотриены, оксид азота, фактор некроза опухоли-альфа и интерлейкин-1β, а также матричных металлопротеиназ и эластазы, которые играют ключевую роль в разрушении суставного хряща (Fiebich B.L. et al., 2001; Huang T.H. et al., 2006).
В недавнем исследовании (Wachsmuth L. et al., 2011) были получены весьма обнадеживающие результаты. Испытуемые принимали экстракт мартинии на протяжении 6 мес, после чего с помощью МРТ измерялась толщина поврежденного хряща коленного сустава. У получавших экстракт мартинии толщина хряща в суставе увеличивалась. Таким образом, доказано, что прием экстракта мартинии способствует восстановлению поврежденной хрящевой ткани и увеличению толщины хряща.
клиническая Эффективность и безопасность
Эффективность и безопасность экстракта мартинии душистой — действующего вещества препарата СУСТАМАР, изучены в ходе большого количества клинических исследований, в том числе и с наивысшим уровнем доказательности (Leblan D. et al., 2000). Так, в ходе 12-недельного многоцентрового клинического исследования изучали эффективность экстракта мартинии душистой в таблетированной форме у 75 пациентов с болевым синдромом, обусловленным остеоартрозом коленного и тазобедренного суставов. Согласно результатам исследования выраженность болевого синдрома за 12 нед сократилась почти на четверть, также на 46% уменьшилась боль при пальпации, на 35% снизились ограничения при движении (Wegener T., Lupke N.P., 2003).
В более позднем исследовании данные результаты были подтверждены с участием большего количества пациентов — 85 с остеоартрозом коленного сустава и 61 — тазобедренного, которые получали экстракт мартинии в таблетированной форме в течение 8 нед. Согласно полученным данным уменьшение выраженности боли составило 35 и 37% для пациентов с остеоартрозом коленного и тазобедренного сустава соответственно (Chrubasik S. et al., 2002). При этом в другом исследовании было показано, что применение экстракта мартинии душистой помогает отказаться от применения кортикостероидов в 56% и НПВП в 60% случаев (Ribbat J.M. et al., 2001).
При применении экстракта мартинии душистой побочные эффекты развиваются чрезвычайно редко. Так, в обзоре 28 клинических исследований применения экстракта мартинии душистой побочные эффекты отмечались на уровне сопоставимом с плацебо (Vlachojannis J.et al., 2008).
Итак, хондропротекторный, противовоспалительный и обезболивающий эффект мартинии душистой в составе СУСТАМАРА позволяет рекомендовать его для применения как в качестве монотерапии, так и в составе комплексного лечения при дегенеративно-дистрофических заболеваниях суставов.
Кому и как рекомендовать СУСТАМАР?
СУСТАМАР может быть актуален для посетителей аптеки, интересующихся НПВП местного и системного действия, хондропротекторными препаратами, такими как хондроитина сульфат, глюкозамин и пр., а также различными изделиями медицинского назначения, помогающими разгрузить суставы (наколенники, эластичные бинты). При этом основным аргументом в пользу СУСТАМАРА является тот факт, что это препарат на растительной основе, его компоненты одновременно обладают обезболивающим и противовоспалительным эффектом, как НПВП, и хондропротекторным действием, направленным на защиту и восстановление суставного хряща. Приобретая СУСТАМАР, посетитель аптеки получает ключевые эффекты, характерные сразу для двух групп препаратов — НПВП и хондропротекторов, что и удобно для приема, и может быть экономически более выгодно. Важным моментом в настоящее время является доступная цена СУСТАМАРА, позволяющая больному получить полноценный курс лечения. Препарат принимают в течение 1–4 мес по 1 таблетке 2 раза в сутки во время еды, запивая достаточным количеством воды. Курс лечения СУСТАМАРОМ рекомендуют проводить 2 раза в год.
Как под плитой: скованность в суставах
Скованность суставов - это чувство стянутости или физического препятствия при произвольных движениях. Ограничение подвижности при этом носит физиологический, механический характер - оно не вызвано щадящим, бережным отношением к больной части тела. При определенных усилиях сустав можно согнуть или разогнуть, а на ранних стадиях скованность может и вовсе уходить после разминки. В этом случае больные списывают ее на неудобную позу или поверхность для сна. Но в 90% случаев тревожный симптом прогрессирует - иногда до полной неподвижности пораженного сустава.
Причины скованности суставов
Причины скованности суставов могут быть воспалительными (артриты, травма, местная инфекция мягких тканей) и невоспалительными (к примеру, артроз).
При воспалительном процессе ограничение подвижности появляется или усиливается утром, сразу по пробуждении. При длительной неподвижности (работа за компьютером, просмотр фильма) или значительной нагрузке скованность тоже дает о себе знать - околосуставные ткани напоминают застывший пластилин, который нужно разогреть и размять. После разминки - около 30-60 минут активной деятельности - симптомы утренней скованности суставов исчезают почти на весь день.
Если же скованность постепенно нарастает в течение дня, в процессе трудовой или бытовой деятельности, это говорит о невоспалительных причинах состояния.
Чувство скованности чаще всего возникает в шейном или пояснично-крестцовом оделе позвоночника, крупных и мелких суставах конечностей (коленном, локтевом, межфаланговых и прочих).
Иногда причина скованности кроется в возрастных изменениях суставов, но она все чаще беспокоит людей до 45 лет - и игнорировать этот симптом нельзя. При наличии избыточного веса может наблюдаться ложная скованность суставов, которая проходит при нормализации веса и терапевтических физических нагрузках. Но лишние килограммы могут спровоцировать и необратимые изменения в кости и гиалиновом хряще.
Например, раннее наступление остеоартроза - дегенеративно-дистрофического заболевания, от которого в России страдает свыше 80% людей старше 65 лет.
Прямо или косвенно скованность по утрам и боли в суставах могут вызывать::
- серьезные или повторяющиеся травмы (например, травма колена повышает риск развития скованности сустава и артроза в 5-6 раз);
- физическое перенапряжение;
- переохлаждение и перегрев;
- отравления;
- гормональные сбои и эндокринные нарушения (в особенности, у женщин старше 50 лет в постклимактерический период);
- перенесенные инфекции (например, гонорея, хламидиоз, микоплазмоз, дифтерия, сальмонеллез, боррелиоз, туберкулез, тиф) и острые аллергические реакции;
- малоподвижный образ жизни;
- курение;
- нарушения обмена веществ (например, при диабете или подагре).
Диагностика боли и скованности в суставах
Диагностика заболевания, которое вызывает скованность и хруст в суставах, начинается с опроса пациента, сбора анамнеза (история болезни, профессия, условия жизни, вредные привычки), уточнения сопутствующих симптомов (например, потеря веса и аппетита, характерные высыпания) и физикального обследования (пальпация, двигательные тесты, наружный осмотр). Также для специалиста имеет значение локализация движения, суточный “график” скованности и ее продолжительность (например, если она длится менее 15 минут, вряд ли болезнь имеет воспалительный характер).
Травматолог, ревматолог или невролог также обращают внимание на то, при каких конкретно движениях возникает боль и имеется ли болевой синдром вообще, а также не является ли скованность следствием страха перед неприятными ощущениями.
Как правило, уже первый осмотр позволяет исключить болезнь Паркинсона, инсульт или нарушения в работе спинного мозга.
Если специалист подозревает ревматоидный или реактивный артрит, он может назначить анализ крови (на ревмофактор или антитела). Стандартными методиками для диагностики в случае суставной скованности считаются:
- рентгенологическое исследование;
- УЗИ;
- МРТ или КТ (при артритах и артрозах - факультативно, при подозрении на разрыв мениска - крайне желательно).
Самостоятельная диагностика при скованности суставов крайне нежелательна - во-первых, пациенту сложно дифференцировать симптомы без специальных знаний, во-вторых, степень повреждения суставных сумок не определяют “на глаз” даже профильные врачи с многолетним стажем.
Скованность суставов по утрам: возможные заболевания
Вызывать скованность в утреннее время и в течение дня может свыше 100 врожденных и приобретенных заболеваний. Это и аномалии строения суставов, и нарушения синтеза коллагена, и целый ряд аутоиммунных, посттравматических, метаболических инфекционно-аллергических патологий. Охватить их все в пределах одной статьи невозможно, поэтому рассмотрим самые распространенные проблемы, которые влекут ограничение подвижности в суставе.
- Ревматоидный артрит. Утренняя мышечная скованность и боли продолжительностью более 30 минут является одним из главных признаков ревматоидного артрита. Также для него характерны симметричные поражения суставов - например, если болит левое колено, то и правое тоже беспокоит. Ревматоидный артрит - системное заболевание, а потому скованность возникает как бы во всем теле, может выражаться в чувстве сильной усталости (будто “что-то давит”), “корсетной” тугоподвижности сразу после пробуждения. Часто наблюдается заметное для пациента уменьшение мышечной массы (мышечная дистрофия). Ревматоидный артрит чаще “выбирает” мелкие суставы стопы и кисти, затем симптомы переходят на голеностопные, тазобедренные, коленные, локтевые и лучезапястные суставы.
- Болезнь Бехтерева (анкилозирующий спондилоартрит). Для этого заболевания характерна утренняя скованность позвоночника, боли в области крестцово-поясничного отдела, ребер. В отличие от ревматоидного артрита, которому больше подвержены женщины, болезнь Бехтерева чаще поражает молодых мужчин. Скованность нарастает примерно с 3-х часов ночи, а при повседневной активности и разминке постепенно сходит на нет. Однако болезнь прогрессирует и со временем патология охватывает весь позвоночник, приводит к его искривлению и даже снижению роста. Внесуставные и периферийные проявления болезни Бехтерева самостоятельно отличить от ревматоидного артрита практически невозможно.
- Ожирение. Избыточный вес ускоряет износ мениска, из-за чего в суставах нижних конечностей (коленные, голеностопные) появляется аномальная подвижность (сустав как бы шатается, гнется во все стороны). Расслабленные после ночи мышцы и связки оказываются неготовы к резкой чрезмерной нагрузке поутру, поэтому первые полчаса после пробуждения может наблюдаться дискомфорт и скованность, которые сопровождаются напряжением, дрожью и тяжестью в ногах. В течение дня симптомы проходят или становятся менее выраженными.
- Псориаз. Псориатические поражения суставов и сопутствующая им скованность наблюдается примерно у 6% пациентов с этим диагнозом. Чаще всего заболевание проявляется в мелких кистевых и межпозвоночных суставах, реже поражает локтевые и коленные. Кожа над сочленением краснеет, сустав и околосуставные ткани отекают, иногда появляется характерная псориатическая сыпь. Часто заболевание может протекать без кожных проявлений. Симптоматика может имитировать ревматоидный артрит, артроз, другие заболевания.
- Ревматизм. Под этим названием объединяют несколько десятков заболеваний, вызванных влиянием бета-гемолитического стрептококка группы А. Как правило, симптомы появляются спустя некоторое (1-3 недели) время после перенесенных респираторных заболеваний - ангиты, фарингита, тонзиллита. В группе риска находятся пациенты, у которых тонзиллит наблюдается в хронической форме. Ревматическая скованность обычно поражает суставы симметрично и внезапно. При этом пациенты отмечают локальное повышение температуры и покраснение кожных покровов.
- Реактивный артрит. Заболевание возникает вследствие ответа организма на инфекцию (обычно - мочеполовую или кишечную). Суставы поражаются выборочно, не симметрично. Для этой болезни характерно внезапное начало, острое течение, сильные отечность и болезненность. Реактивный артрит может затрагивать не только суставы, но и соединительную ткань рядом с ними - например, сухожилия. Чаще всего в воспаление вовлекаются крупные и мелкие суставы ног. Наблюдается повышенная температура тела.
- Обострение подагры. В острой форме подагра является “близнецом” реактивного артрита - различить их помогает только анализ крови (на С-реактивный белок и мочевую кислоту). Кристаллизация мочевой кислоты в тканях вызывает воспаление (артрит), который чаще всего поражает большие пальцы ног, а также любые другие сочленения. Для болезни характерно появление узлов-тофусов, а также приступообразное течение с обострениями от 2 дней до 3 недель и ремиссиями раличной продолжительности.
- Остеоартроз. Скованность в суставе является одним из первых признаков остеоартроза - болезни, связанной с дегенерацией хрящевой и костной ткани. При артрозе скованность нарастает постепенно, но неуклонно. На первых порах она сопровождается хрустом, затем возникает болезненность при физических нагрузках. На поздних стадиях пораженный сустав болит постоянно, теряет подвижность. Остеоартроз чаще всего диагностируют в коленных, тазобедренных, плечевых суставах, межпозвоночных суставах шеи и поясницы, в мелких суставах кисти.
Если боль и скованность локализуются в конкретном суставе (чаще всего - крупном сочленении нижних конечностей) - это чаще всего говорит о травме. Повреждения хряща и связок заживают особенно долго.
Провоцировать скованность могут и острые ОРВИ (например, грипп), которые вызывают интоксикацию организма, онкологические заболевания, плоскостопие. Таже подвижность ограничивают различные воспаления околосуставных тканей: бурсит, тендинит, периартрит. Реже скованность наблюдается при сосудистых спазмах, нарушениях работы вегетативной нервной системы. У некоторых пациентов причиной этого состояния становится системный склероз, системная красная волчанка и другие, еще более редкие болезни.
Утренняя скованность коленных суставов
Коленный сустав имеет сложное строение - он состоит из трех костей, синовиальной выстилки (хрящ толщиной 5-6 мм), связок, двух менисков. Поэтому диагностика его заболеваний, вызывающих скованность, доступна только врачу.
Чаще всего колени поражает артроз (особенно при избыточном весе, у профессиональных спортсменов, травмированные пациентов или людей старше 40 лет). Также уязвимы эти суставы перед артритом - внешне похожим заболеванием, который чаще одолевает пациентов до 40 лет. По ночам артритные боли в коленях могут мешать здоровому сну, а утром отек мешает приступить к повседневным делам.
Скованность в коленях могут вызывать повреждения мениска (даже небольшой частичный отрыв), которые сопровождаются болью. При отсутствии сильных болей стоит рассмотреть вариант ожирения.
Характерно для коленного сустава и менее известное заболевание - киста Бейкера, которая связана со скоплением избыточной синовиальной жидкости. Она распространена среди спортсменов, пожилых и малоподвижных людей, может возникнуть при сильном физическом перенапряжении. Может сопровождаться температурой, покалываниями в области колена, судорогами, тугоподвижностью, может проявляться в виде опухоли, заметной при пальпации позади колена.
Скованность в локтевом суставе
Локтевой сустав предельно уязвим перед травмами. Будучи также одним из самых подвижных, он часто страдает от посттравматического артрита, артроза, вывиха и подвывиха, разрыва сухожилий и даже переломов. Вызывать скованность могут и проблемы неврологического профиля - например, ушиб или деформация локтевого нерва.
При обследовании врачу также важно исключить эпикондилит (“локоть теннисиста”), бурсит, рассекающий остеохондроз и тендовагинит.
Скованность плечевого сустава
Плечевой сустав тоже считается нагруженным и предназначен для многоосевого вращения. Поэтому скованность в нем нередко вызывают ревматоидный, подагрический и другие артриты, бурситы, разрыв вращательной манжеты плеча, остеохондроз, артроз, травмы спинного мозга, тендинит, т.н. “синдром замороженного плеча” и другие заболевания. Иногда скованность возникает из-за проблем с сердцем или легкими - в этом случае больной может ошибочно принимать проявления болевого синдрома за реальное ограничение в плечевом суставе. Как избавиться от скованности суставов в этом случае? Для начала - обратиться к врачу за обезболивающим.
Скованность суставов кистей рук
Скованность суставов кистей рук чаще всего наблюдается в ревматоидном и псориатическом артрите, подагре и множественном артрозе суставов.
По утрам скованность может мешать в выполнении простейших бытовых задач, как то: чистка зубов, заваривание чая, переодевание и гигиена. Проблема встречается как молодых, так и у пожилых людей, чаще всего - у женщин.
Как лечить скованность суставов
Для устранения скованности суставов важно устранить первопричину - основное заболевание. Симптоматическое лечение заключается в приеме безрецептурных противовоспалительных препаратов, лечебной гимнастике и растяжках, физиопроцедурах и теплых ванночках. Также может понадобиться ношение специальных бандажей для поддержки гипермобильных суставов, ослабленного связочно-мышечного аппарата. В терапевтических целях рекомендована ежедневная пешая ходьба в течение 40 минут - это помогает поддерживать здоровый метаболизм.
Если скованность сопровождается болями, рекомендован прием анальгетиков.
Хирургическое лечение показано для устранения травм и контрактур, а также при сращении суставных поверхностей или разрастании остеофитов. В запущенных случаях проводится эндопротезирование (полная замена сустава).
Физиотерапевтическое лечение скованности в суставах
Физиотерапевтические методики подбираются в соответствии с состоянием пациента. Все они допустимы в состоянии ремиссии, но только часть из них (например, электрофорез) можно применять при обострении болезни.
Для устранения скованности и сопутствующих болей в суставах применяется:
- ударно-волновая терапия (УВТ);
- тракция (вытяжение сустава);
- электромиостимуляция;
- лазеротерапия;
- магнитотерапия;
- лекарственный и простой электрофорез;
- иглорефлексотерапия;
- гирудотерапия;
- грязевые, озокеритовые, парафиновые, бальнеологические ванночки/аппликации.
Ежедневная разминка при скованности в суставах
Лечебная гимнастика при скованности в суставах проводится ежедневно - это обязательное условие. Разминка нужна для:
- укрепления мышц (они снизят нагрузку на сустав и соединительную ткань);
- улучшения обмена веществ;
- реабилитации после травмы.
Комплекс упражнений подбирается индивидуально, в зависимости от причин и лечения скованности в суставах, локализации проблемы и стадии патологии.
Стандартные упражнения для всего тела включают:
- потягивания;
- скручивания для позвоночника;
- наклоны;
- статические упражнения для шеи;
- махи ногами;
- повороты таза и другие.
Гимнастику лучше разбить на 3-6 подходов по 10-15 минут в течение дня.
Лекарственные препараты против скованности в суставах
Фармакотерапия при скованности суставов направлена на возвращение свободы движений, облегчение боли, излечение или сдерживание заболевания.
Лекарственное лечение при ограничении подвижности основано на применении противовоспалительных препаратов (нестероидных и стероидных), структурно-модифицирующих средств (хондропротекторов) и спазмолитиков. Также для профильной терапии при артритах (ревматоидном, реактивном, подагрическом, псориатическом) и онкологических заболеваниях могут применяться специальные средства - иммунодепрессанты, цитостатики, антибиотики, аминосалицилаты, аминохинолины и другие.
Хондропротекторы при скованности в суставах
Средства на основе глюкозамин и хондроитин сульфата применяются для поддержки хрящевой ткани даже в тех случаях, когда сама она непосредственно не затронута воспалительным, деструктивным процессом или травмой. Поскольку хрящ не имеет собственных капилляров, его питание целиком и полностью зависит от питательных веществ, которые отдают в синовиальную жидкость околосуставные ткани.
При поражении соединительной ткани гиалиновый хрящ тоже неизбежно страдает - и потому нуждается в специальных компонентах для поддержки прочности и регенерации - хондропротекторах.
На российском рынке эти препараты представлены в виде капсул и таблеток от скованности суставов - Артракам, Терафлекс, Эльбона, Дона, Структум, Протекон и другие.
Противовоспалительные средства от скованности в суставах
Для устранения неприятных симптомов (отеки, местное повышение температуры, одеревенелость суставов и мышц) и болевого синдрома применяются нестероидные противовоспалительные средства (НПВП) в виде таблеток, инъекцией, гелей и мазей от скованности суставов. Например, индометацин, напроксен, ибупрофен, нимесулид, лорноксикам, мелоксикам, кеторолак, ревмоксиб, диклак.
Спазмолитики
Спазмолитические средства помогают снять спастическое напряжение мышц, улучшают микроциркуляцию крови и лимфы, улучшают отток избытков синовиальной жидкости. Для этих целей применяются следующие препараты - дротаверин, папаверин, бендазол, ксантинола никотинат, магния сульфат и другие.
Питание при скованности суставов
При скованности суставов больным рекомендована питательная диета с дробными приемами пищи (порядка 4-6 в день). Калорийность меню рассчитывается исходя из веса, возраста, метаболических особенностей и уровня физической активности пациентов.
При этом из рациона стоит исключить:
- быстрые углеводы;
- копченые, соленые, острые блюда, маринады;
- процессированное мясо (колбасные изделия, полуфабрикаты);
- алкоголь.
Кофе стоит потреблять умеренно, избегать декофеинизированных марок и 3 в 1.
Стоит есть больше свежих овощей и фруктов, богатых витамином С, яиц, молокопродуктов, мяса, морской или северной рыбы, орехов. При подагрическом артрите потребление мясных продуктов необходимо ограничить, а алкоголь - полностью убрать из рациона.
Утренняя скованность в суставах
В норме человек постоянно совершает огромное количество различных движений. Эти движения, едва заметные или размашистые, с механико-математической точки зрения весьма сложны, точны, упорядочены, скоординированы. Как правило, они целесообразны и необходимы, хотя бывают и необязательными, объективно лишними. Однако движения как таковые для нас настолько естественны, настолько привычны и зачастую даже не осознаваемы, что в своей активности мы меньше всего думаем о суставах, благодаря которым эта активность вообще возможна и столь богата. Так предусмотрено мудрой природой: наличие и функционирование наших органов, пока они здоровы, не должно отвлекать на себя внимание, не должно проявляться какими-либо неприятными, дискомфортными, болезненными ощущениями. В противном случае мы понимаем, что возникла какая-то проблема, которую желательно устранить побыстрее (например, убрать соринку из глаза, дать отдых мышцам или наполнить желудок пищей). Но если что-то не так хотя бы с одним суставом, то мы с удивлением обнаруживаем, в сколь многих моторных актах он задействован (пусть даже это самый, казалось бы, незначительный сустав, вроде межфалангового на безымянном пальце), и нам уже трудно сосредоточиться на чем-то ином, мы непроизвольно морщимся и чувствуем себя несвободными. Под скованностью суставов обычно понимают именно снижение «степеней свободы», т.е. ограничение подвижности, невозможность выполнять естественные для данного сустава поворотные движения в полном объеме, с нужным усилием и амплитудой. В зависимости от причин, это может сопровождаться ноющей или острой болью, покраснением, локальным или общим повышением температуры, припухлостью над пораженным суставом или суставами (если поражение носит множественный характер). Скованность по утрам, после ночного сна, является очень распространенной жалобой. Если болезненность и/или тугоподвижность в суставах возникает однократно либо очень редко, на нее обычно не обращают внимания, списывая на неудобную позу во сне, вчерашнюю перегрузку, травму или, скажем, переохлаждение; к тому же дискомфорт в таких случаях чаще всего проходит сам собой, с началом повседневной активности или в ходе легкой физической разминки. Но когда утренняя скованность суставов становится постоянной проблемой, повторяется ежедневно и/или прогрессирует по выраженности, игнорировать этот симптом уже невозможно. Потенциальные причины очень разнородны. Часть из них изначально связана с внесуставными факторами, напр., с ожирением (что создает постоянную перегрузку опорно-двигательного аппарата), урогенитальными инфекциями (реактивный артрит), курением, эндокринно-метаболическими расстройствами (см. сахарный диабет), псориазом и т.п. Другая группа связана с заболеваниями и поражениями центральных, нейромышечных и связочных структур (инсульты, болезнь Паркинсона, заболевания позвоночника, разрывы/растяжения связок и мн.др.). Наконец, существует ряд серьезных заболеваний, поражающих непосредственно суставы: остеоартрозы, ревматизм и ревматоидные артриты, спондилоартриты, в т.ч. болезнь Бехтерева, подагра, туннельный синдром и др. Как видим, с повторяющейся утренней скованностью суставов, особенно если она постепенно учащается, становится все более болезненной и обрастает другими симптомами, к врачу идти нужно обязательно, и чем раньше, тем лучше. Если у вас нет каких-либо догадок касательно наиболее вероятных, в вашем случае, причин, – начните с визита к ортопеду-травматологу, ревматологу, хирургу, врачу общей практики. Но не откладывайте визит надолго: с суставами шутки плохи.
Клиническая ревматологическая больница №25
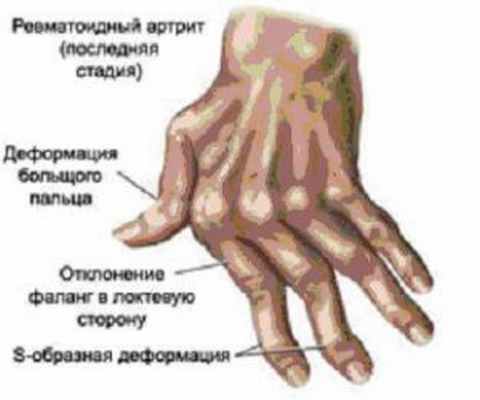
Ревматоидный артрит - это хроническое воспалительное заболевание.
- в первую очередь поражение суставов ревматоидным артритом - вовлекаться в процесс может один или сразу много суставов. Воспаление суставов. Воспаляться могут любые суставы: чаще мелкие суставы кистей и стоп, но также коленные, локтевые, тазобедренные, височно-нижнечелюстные суставы, межпозвоночные суставы шейного отдела позвоночника и другие.
процесс прогрессирует с развитием необратимых изменений суставов, то есть скорее всего это заболевание останется на всю жизнь и состояние суставов будет постепенно ухудшаться. Скорость разрушения суставов у каждого пациента различна.
Причины заболевания ревматоидным артритом. Толчком к развитию этого заболевания может быть один из следующих факторов или их сочетание:
- генетическая предрасположенность – риск заболеть ревматоидным артритом увеличен примерно в 4 раза у кровных родственников больных ревматоидным артритом. По наследству передается не само заболевание, а нарушенная реакция иммунной системы на действие инфекционных и других агентов, в ходе которой и развивается артрит.
- инфекционные агенты – выявлено несколько инфекционных агентов, которые могут стать толчком для развития ревматоидного артрита (вирусы краснухи, герпеса, Эпштейна-Барра, ретровирусы, цитомегаловирус, микоплазма и др.). Однако ни один не может стать единственной причиной развития ревматоидного артрита. Они лишь являются пусковым механизмом патологического процесса.
- психо-эмоциональный стресс и чрезмерная физическая нагрузка – роды или аборт, неблагополучие в семейной или социальной сфере, влияние на организм химических, лучевых, токсических факторов – также провоцируют развитие ревматоидного артрита.
Как проявляется ревматоидный артрит? Как распознать ревматоидный артрит? Какие симптомы ревматоидного артрита?
К основным клиническим проявлениям ревматоидного артрита относятся:
- утренняя скованность – ощущение тугоподвижности в пораженных суставах, требующее их «разработки» особенно утром. При множественном поражении суставов это может приводить в период обострения к полной обездвиженности больного, обычно нарастающей со средины ночи и достигающей своего пика к пробуждению больного утром. Часто выраженность утренней скованности соответствует уровню активности воспалительного процесса. Но у небольшого числа пациентов может проявляться незначительно.
- боль и деформация суставов, отечность и ограничение объема движений в пораженных суставах – имеют непостоянный характер и зависят от степени выраженности воспаления и особенно беспокоят при нагрузке. Однако при развитии выраженных разрушений суставов и формировании контрактур ограничения движений носят уже постоянный характер. Особенностью ревматоидного артрита является симметричное поражение суставов (например, мелкие суставы обеих кистей).
- температура, снижение веса, общая слабость – могут появляться в начале заболевания еще до развития типичных изменений в суставах и увеличиваться при обострении болезни.
В ОСНОВЕ РАЗВИТИЯ РЕВМАТОИДНОГО АРТРИТА лежит аутоиммунное воспаление, в результате которого иммунная система из-за нарушения ее функций вместо того, чтобы «нападать» на врагов организма (микробы, вирусы, опухолевые клетки), начинает «атаковать» собственные клетки. Формируется иммунная реакция, приводящая к повреждению собственных тканей или органов. Клетки иммунной системы вырабатывают специфические белки – различные антитела, против собственных клеток организма человека, - аутоантитела. Часть из них называют ревматоидным фактором (РФ) и регулярно оценивают в Вашей крови при взятии анализов не только при уточнении диагноза, но и в ходе лечения. Уровень ревматоидного фактора характеризует активность заболевания и помогает оценить эффективность терапии. При ревматоидном артрите в первую очередь поражаются ткани суставов. У многих людей начальные симптомы артрита бывают очень неопределенными и включают слабость, боли в мышцах и невысокую температуру.
ИЗМЕНЕНИЯ В СУСТАВАХ при ревматоидном артрите являются результатом нескольких процессов:
1. Хронический воспалительный процесс приводит к постепенно нарастающему разрушению хряща и костей. Основное разрушение структур сустава при ревматоидном артрите вызывается паннусом – агрессивной тканью, которая начинает разрастаться под воздействием факторов вырабатываемых иммунной системой в полости сустава. Механизм разрушения связан как с механическим давлением растущего паннуса, так и с образованием большого количества разнообразных агрессивных ферментов, «разъедающих» ткани сустава. А в прилежащей костной ткани эти же процессы вызывают разрежение – «околосуставной остеопороз».
2. Под действием большого количества разных веществ, которые вырабатываются клетками иммунной системы и образуются в результате разрушения тканей сустава, начинают изменяться близлежащие мягкие ткани. Происходит постепенная атрофия мышц, формируются контрактуры.
Все это приводит к тем внешним деформациям суставов, которые и являются характерной чертой ревматоидного артрита. Ни при одном другом заболевании суставы так не изменяются. Особенно значительно это происходит в мелких суставах кистей и стоп.
Читайте также:
