Спинномозговая пункция при отогенном менингите. Люмбальные пункции при ушном менингите
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Отогенный абсцесс мозга локализуется обычно в височной доле, причем может находиться в непосредственной близости к измененной твердой мозговой оболочке или на каком-то расстоянии от нее. Абсцессы мозга обычно развиваются медленно. Однако у некоторых больных симптомы развивающихся абсцессов могут проявляться резко и неожиданно.
Внутримозговой абсцесс чаще развивается при хроническом гнойном среднем отите, при этом инфекция в вещество мозга проникает контактным путем. Возникает он обычно в непосредственной близости от очага инфекции и располагается довольно поверхностно - на глубине 2-4 см. В височной доле абсцесс наиболее часто локализуется вблизи от крыши барабанной полости и сосцевидной пещеры.
При остром среднем отите возможно гематогенное или лимфогенное распространение инфекции; при этом абсцесс может формироваться в отдаленных от первичного очага участках мозга. Сравнительно редко возникают множественные отогенные абсцессы мозга. Имеют обычно округлую форму, в то время как в мозжечке - щелевидную. Наиболее благоприятно протекают гладкостенные абсцессы с хорошо выраженной капсулой, которая образуется на 4-й нед., однако нередко капсула отсутствует, и абсцесс бывает окружен воспаленным и размягченным веществом мозга.
Клиническая картина отогенного внутримозгового абсцесса в значительной мере определяется его локализацией, величиной, реакцией окружающих тканей и стадией процесса. Течение абсцесса мозга делится на четыре стадии: начальную, латентную, явную и терминальную.
Начальная стадия длится обычно 1-2 нед и сопровождается легкой головной болью, вялостью, повышением температуры до 37,2- 37,5 °С, тошнотой и рвотой. Это так называемая энцефалитическая стадия абсцесса.
Латентная стадия болезни (от 2до 6 нед) бедна симптомами. Состояние больного несколько улучшается. Может отмечаться вялость, бледность больного, отсутствие аппетита, периодически головная боль. В этот период температура обычно нормальная, формула крови также без отклонений от нормы.
Продолжительность явной стадии около 2 нед, налицо картина тяжелого заболевания с тенденцией к быстрому и неуклонному ухудшению состояния больного, хотя в редких случаях может наблюдаться волнообразное течение болезни с периодами улучшения и ухудшения. Многочисленные симптомы, которыми характеризуется заболевание в этот период, объединяют в три группы: общие признаки тяжелого инфекционного заболевания, общемозговые симптомы, очаговые неврологические симптомы, зависящие от локализации абсцесса.
Первая группа - симптомы тяжелого инфекционного (нагноительного) процесса. Характерна слабость, разбитость, отсутствие аппетита, больной вял, сонлив, кожные покровы бледны, иногда с землистым или желтушным оттенком, выражение лица страдальческое. Язык обычно обложен, появляется неприятный запах изо рта, задержка стула, изменения в крови, характерные для воспаления. Повышение температуры тела зависит от сопутствующего гнойного отита и наличия других внутричерепных осложнений. Считается, что для неосложненных абсцессов мозга характерна нормальная или субфебрильная температура.
Общие мозговые симптомы (вторая группа) развиваются вследствие повышения внутричерепного давления, дислокации структур мозга, распространения воспалительного процесса или токсического воздействия абсцесса на продолговатый мозг. Головная боль при абсцессе является обычным и очень важным симптомом (постоянной или приступообразной, иногда носит нестерпимый характер), соответствует месту локализации абсцесса и усиливается при постукивании пальцем по покровам черепа над местом расположения абсцесса. Обычно рвота сопровождает диффузную головную боль и является признаком внутричерепной гипертензии. Положение головы - резко откинутая кзади при отсутствии ригидности - признак начинающегося отека мозга. Наличие этого симптома является противопоказанием для люмбальной пункции из-за опасности ущемления миндаликов мозжечка в большом затылочном отверстии.
Характерным для абсцесса является брадикардия - иногда до 45 ударов в мин, пульс ритмичный и напряженный (влиянием повышенного внутричерепного давления на продолговатый мозг).
При отогенном абсцессе мозга почти всегда наблюдаются менингеальные симптомы. Они бывают наиболее часто в ранней стадии абсцесса, до образования капсулы и становятся менее выраженными или исчезают при инкапсуляции абсцесса. Наличие менингеального синдрома является показанием к люмбальной пункции, которая обязательно выполняется при подозрении на внутричерепное осложнение. По данным люмбальной пункции могут быть диагностированы менингит и отогенная гидроцефалия, но не всегда могут быть исключены другие внутричерепные осложнения, в том числе и абсцесс.
Давление спинномозговой жидкости при абсцессе обычно умеренно повышено - 300-350 мм вод.ст. (норма - от 70 до 200 мм вод. ст.), за исключением случаев, осложненных менингитом. Иногда ликворное давление при абсцессах может быть нормальным или даже пониженным.
При неосложненных абсцессах жидкость бывает прозрачной, иногда опалесцирующей, при осложненных - мутной, а при прорыве гноя в субарахноидальное пространство - гнойной.
При выполнении люмбальной пункции следует ограничиться забором 2-3 мл цереброспинальной жидкости, учитывая опасность прорыва абсцесса в ликворное пространство, а также тот факт, что у больного с абсцессом мозжечка резкое снижение давления может привести к смещению продолговатого мозга и остановке дыхания.
Наибольшее диагностическое значение при установлении локализации абсцесса имеют очаговые симптомы. Своим происхождением они обязаны разрушению и дислокации вещества мозга гнойным процессом, развитию перифокального отека и негнойного энцефалита и сдавлению проводящих нервных путей.
При абсцессе височной доли мозга основными локальными симптомами являются афазия и гемианопсия. Самый яркий симптом - афазия при поражении левой височной доли у правшей. Наиболее характерна для абсцесса левой височной доли у правши амнестическая афазия, несколько реже наблюдается сенсорная, еще реже - моторная. Сенсорная проявляется она тем, что больной владеет произвольной речью и свободно называет предметы, о которых говорит, но если ему показать какой-либо из этих предметов и спросить, как он называется, больной не может ответить, он описывает этот предмет.При поражении центра Вернике часто страдает связанная с ним функция чтения и письма: развивается алексия и аграфия - больной «разучивается» читать и писать.
Гемианопсия - второй и очень важный симптом абсцесса височной доли мозга. При правосторонней локализации абсцесса это может быть единственный очаговый симптом. Гемианопсия, чаще гомонимная, с выпадением обеих одноименных полей зрения с двух сторон, объясняется вовлечением в процесс зрительного пути, проходящего через височную долю в затылочную. Отсутствием компактности нервных волокон в зрительном пучке Грасиоле объясняется выпадение не всей половины поля зрения, а только квадранта ее и возникновение верхнеили нижнеквадрантной гемианопсии, чаще верхнеквадрантной.
Среди гнездных симптомов, выявляемых при правосторонней локализации абсцесса височной доли мозга у правшей, - височная атаксия, проявляющаяся падением больного влево. Причиной ее является поражение пути, связывающего височную долю с противоположным полушарием мозжечка. Может возникнуть также головокружение, обусловленное нарушением коркового вестибулярного представительства.
Одним из очаговых знаков при поражении височной доли мозга является эпилептиформный синдром. Иногда именно этот признак является первым указанием на формирующийся абсцесс. Пирамидные симптомы при абсцессе височной доли проявляются в виде небольшого повышения мышечного тонуса в контралатеральных конечностях, очень легкой слабости или неловкости в них. Двигательные нарушения при абсцессе височной доли всегда бывают на противоположной стороне. Развитие гемипареза или пирамидных симптомов на стороне предполагаемого абсцесса наблюдается при абсцессе мозжечка.
Лечение хирургическое. Оно включает расширенную радикальную операцию уха, поиски и вскрытие абсцесса. При расширенной операции, кроме обычного объема хирургического вмешательства, производится обнажение твердой мозговой оболочки в области средней и задней черепных ямок, а при необходимости и в области траутманновского треугольника (медиальная стенка антрума). В зависимости от данных обследования и операционных находок выполняется пункция височной доли мозга, сигмовидного синуса и мозжечка через траутманновский треугольник и в редких случаях через сигмовидный синус, когда он запустел. Подход к гнойнику производят не через ухо, а снаружи через кости черепа, удаляя при этом абсцесс целиком. Санация абсцесса посредством пункций и промывания полости в настоящее время не применяется из-за недостаточной эффективности. Наряду с хирургическим лечением проводится активная антибактериальная, дегидратационная, дезинтоксикационная терапия, как при гнойном менингите.
Спинномозговая пункция при отогенном менингите. Люмбальные пункции при ушном менингите
Спинномозговая пункция при отогенном менингите. Люмбальные пункции при ушном менингите
С целью разгрузки субарахноидальных пространств широкое распространение при менингите получили люмбальная и отчасти субокципитальная пункции. Субокципитальная пункция применяется, главным образом, при блоке, образующемся между черепной полостью и спинномозговым каналом. Хотя некоторые авторы (А. X. Миньковский, П. М. Пугач, И. М. Розенфельд и др.) предпочитают субокципитальную пункцию люмбальной, исходя из тех соображений, что она производится ближе к источнику инфекции, поэтому данные исследования ликвора более убедительны для диагностики. Другой точки зрения по этому поводу придерживается автор этого метода Эскухен (Eskuchen). Он подчеркивает опасность субокципитальной пункции и считает, что она служит лишь дополнением к поясничному проколу.
Лечебные спинномозговые пункции занимают большое место в терапии отогенного менингита. Научное обоснование этого метода лечения было в свое время сформулировано Флейшманом. Он указывает, что в результате частых пункций субарахноидальное пространство освобождается от инфицированной и содержащей токсины церебральной жидкости. Кроме того, снижение внутричерепного давления способствует улучшению мозгового кровообращения. Такой точки зрения, высказанной в начале этого столетия по поводу значения люмбальной пункции, придерживалось большинство авторов.
По Нюсманну (Nuhsmann), при повышении внутричерепного давления, кроме всего прочего, отмечается еще отек мозгового вещества и мягких мозговых оболочек. Отек является следствием венозного застоя и токсического воздействия инфекционного процесса. В результате спинномозговых пункций отек исчезает, благодаря чему создаются лучшие условия для всасывания вновь образующегося ликвора. Попутно укажем, что всасывание спинномозговой жидкости из подпаутинного пространства головного и спинного мозга в норме осуществляется пахионовыми грануляциями, через периваскулярные пространства головного мозга, а также по перилимфатическим пространствам.
На основании экспериментальных исследований И. А. Алов и М. А. Варон считают, что отток спинномозговой жидкости происходит через поверхность паутинной оболочки в субдуральное пространство, а из последнего в кровеносные сосуды твердой мозговой оболочки.
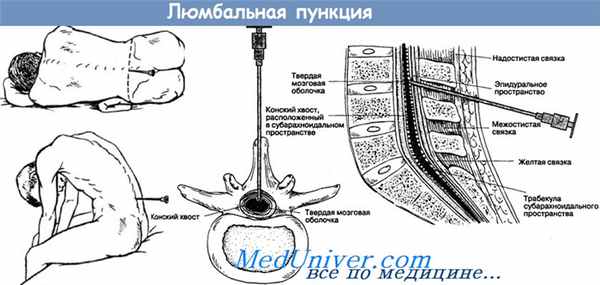
Диагностическое значение спинномозговой пункции бесспорно. Что касается ее лечебного значения, то оно не всеми признается. Так, В. И. Воячек, говоря о спинномозговых пункциях при отогенном менингите, берет под сомнение их практическое значение. Б. С. Преображенский предпочитает вскрытие боковой цистерны люмбальным пункциям. В. К. Супрунов вызывал менингит у подопытных животных путем введения культуры стрептококка в большую цистерну. Одной группе животных он производил частые цистернальные пункции, а другой их не делал.
В том и другом случае длительность жизни заболевших менингитом животных была одинакова. На основании наблюдений он приходит к выводу, что цистернальные пункции нецелесообразны, так как они не улучшают течения и исходы заболевания. Такого же мнения придерживается Л. П. Лазаревич, который специально проверял влияние частых выпусканий цереброспинальной жидкости на внутричерепное давление у здоровых и больных менингитом животных.
Нам кажется, что частые люмбальные пункции, производимые с лечебной целью, недостаточно обоснованы. Однако вопрос о целесообразности или нецелесообразности их может быть решен на основе практики и наблюдений. Для этого приведем данные клинического характера, опубликованные в печати. Их пока мало, но они очень убедительны. С 1946 по 1947 г. включительно в клинике, руководимой В. К. Супруновым, находилось 23 больных менингитом. Из 16 больных, которым делались пункции редко, выздоровело 13, а из 7 больных, которым пункции делались часто, не выздоровел никто. Помимо люмбальных пункций указанные группы больных получали также пенициллин либо сульфаниламиды.
На основании полученных результатов автор подтверждает свои данные, добытые экспериментальным путем на животных. Р. Я. Сандлер относится резко отрицательно к спинномозговым пункциям. Он указывает, что в заведуемом им отоларингологическом отделении Горьковской областной детской больницы отказались от лечения отогенных менингитов пункциями. Он признает пункции только диагностические и контрольные. Результаты, полученные им при менингите без спинномозговых пункций, положительны. Люмбальные пункции с лечебной целью в нашей клинике производились больным гнойным отогенным менингитом до 1999 г. включительно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Отогенный менингит. Причины, симптомы и лечение
Диагноз «отогенный менингит» в развернутом виде означает «воспаление мягких мозговых оболочек, обусловленное распространением инфекции из уха».
Очевидно, что такая ситуация относится к числу наиболее тяжелых осложнений при отитах, т.е. инфекционно-воспалительных процессах в различных приемных, звукопроводящих и резонаторных отделах органов слуха. Непосредственная близость к внутричерепным структурам, обилие кровеносных сосудов и лимфоузлов создают предпосылки для проникновения и экспансии инфекции тем или иным путем (гематогенным, лимфогенным, контактным).
Чаще всего заболевают дети, страдающие гнойным средним отитом (сальпингоотитом), причем чем младше ребенок, тем выше риск отогенного менингита, – причина в инфантильности строения, неполной анатомической сформированности пазух и полостей в черепных костях. Эпидемиологические данные противоречивы (в частности, одни источники связывают отогенный менингит преимущественно с острым, другие – с хроническим средним отитом).
2. Причины
Отогенный менингит и/или менингоэнцефалит (т.е. воспаление мозговых оболочек, осложненное распространением инфекции на вещество мозга) чаще вызывается бактериальными патогенами, однако возможна и вирусная этиология, – как правило, на фоне сезонных эпидемических ОРВИ. Ведущими факторами риска, помимо детского возраста, выступают общая иммунная слабость, индивидуальные анатомические особенности и неадекватное лечение отита (или отсутствие таковой терапии). Во многих случаях отогенный менингит носит вторичный характер по отношению к отогенному же абсцессу головного мозга.
3. Симптомы и диагностика
Клиническая картина отогенного менингита полиморфна, она включает несколько стадий и сочетает общие инфекционно-токсические симптомы со специфическими менингизмами, или менингеальными знаками. Так, резко повышается температура тела, больной испытывает сильную головную боль, тошноту, светобоязнь; отмечается тахикардия при ослабленном наполнении пульса. Нередко больной принимает характерную позу лежа на боку с подтянутыми к животу ногами и запрокинутой головой.
К наиболее типичным симптомам относится стойкое напряжение затылочных мышц, светобоязнь, искажения чувствительности. Иногда наблюдаются нарушения психической деятельности по галлюцинаторно-бредовому типу, с последующей амнезией «психотического» отрезка времени, либо сопорозное состояние сознания.
Медицине известно множество признаков (симптомы Брудзинского, Бехтерева, Кернига и др.) и разработаны четкие критерии, позволяющие уверенно диагностировать менингит уже на этапе клинического осмотра. Проводится рефлексологическое исследование, собирается анамнез, в том числе о состоянии ЛОР-органов (как правило, к этому моменту отит уже выявлен и подтвержден оториноларингологом). Назначаются лабораторные анализы, пункционным способом отбирается образец спинномозговой жидкости, исследуется глазное дно.
4. Лечение
Методом выбора, как правило, является агрессивное консервативное лечение. Одной из первоочередных задач выступает обеспечение вентиляции и дренирования среднего уха (через хирургический прокол в барабанной перепонке). Назначают антибиотики широкого спектра действия в эффективных дозировках, противовоспалительные, жаропонижающие, антипсихотические средства по показаниям. Примерно в 10-20% случаев необходимо экстренное радикальное хирургическое вмешательство.
В настоящее время летальные исходы при отогенном менингите стали редкостью, однако встречаются они и сегодня – как правило, в случае запоздалого обращения за помощью, когда, например, вялая симптоматика хронического среднего отита обретает характер «привычного» дискомфорта и не связывается больным (или родителями, если речь идет о ребенке) с появившимися менингеальными знаками, а последние, в свою очередь, не распознаются вовремя как мозговые симптомы. Также исход может оказаться неблагоприятным в случае стремительного развития мозгового воспаления (молниеносная форма отогенного менингита). Поэтому при возникновении описанных выше симптомов в любом их сочетании «Скорая помощь» должна быть вызвана безотлагательно.
Выполнение люмбальной пункции
При люмбальной пункции (ЛП) иглу вводят в субарахноидальное пространство спинного мозга поясничного отдела позвоночника с целью сбора спинномозговой жидкости (СМЖ) для лабораторных исследований, измерения давления в СМЖ, а иногда для интратекального введения диагностических или терапевтических агентов.
Если возникают трудности с пальпаторным определением ориентиров (например, из-за ожирения) нейрорадиолог может провести люмбальную пункцию под контролем рентгеноскопии. Ультросонграфию также можно использовать для определения ориентиров и, реже, для контроля правильного положения иглы в режиме реального времени, при наличии оборудования и персонала. Тем не менее ультрасонография все еще редко используется за пределами учебных центров.
(См. также Поясничная пункция Люмбальная пункция (поясничный прокол) Люмбальную пункцию используют для следующих целей: Оценка внутричерепного давления и состава цереброспинальной жидкости (ЦСЖ) (см. таблицу Аномалии состава спинномозговой жидкости при различных. Прочитайте дополнительные сведения , Обзор менингита Обзор менингита (Overview of Meningitis) Менингит – это воспалительное поражение мозговых оболочек и субарахноидального пространства. Это может быть результатом инфекции, других расстройств, или реакций на лекарственные препараты. Прочитайте дополнительные сведения и Субарахноидальное кровоизлияние Субарахноидальное кровоизлияние (САК) Субарахноидальное кровоизлияние – это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения – разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведенияПоказания
Диагностические показания*
Подозрение на рассеянный склероз Рассеянный склероз (РС) Рассеянный склероз (РС) характеризуется появлением в головном и спинном мозге диссеминированных очагов демиелинизации. Характерные симптомы включают зрительные и глазодвигательные нарушения. Прочитайте дополнительные сведения Подозрение на спонтанное субарахноидальное кровоизлияние Субарахноидальное кровоизлияние (САК) Субарахноидальное кровоизлияние – это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения – разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведенияПодозрение на внутричерепную гипотензию
Введении рентгеноконтрастного вещества для миелографии
* Заранее решите, какую информацию вам нужно получить из материала, взятого при поясничной пункции, и какие анализы вам нужно назначить. Перед началом процедуры в клинической лаборатории необходимо подтвердить требования к каким-либо нестандартным тестам.
Терапевтические показания
Снижение внутричерепного давления при идиопатической внутричерепной гипертензии
Введение интратекальных препаратов (например, спинальная или эпидуральная анестезия, интратекальная химиотерапия)
Противопоказания
Абсолютные противопоказания
Подозрение на инфекцию (например, флегмона, абсцесс) в месте введения иглы или рядом с ним: по возможности, используйте альтернативный, неинфицированный участок. Это проводится посредством субокципитального (цистернального) или шейного доступа (С1-С2) и всегда выполняется под рентгеноскопическим контролем.
Относительные противопоказания
Подозрение на повышенное внутричерепное давление вследствие внутричерепного новвобразования (например, опухоли, абсцесс мозга или кровь), которое может вызвать транстенториальное или мозжечковое вклинивание Вклинение головного мозга Дислокация головного мозга возникает при аномальном выпячивании мозговой ткани через отверстия ригидных преград внутри черепа (например, вклинение в тенториальную выемку), из-за повышенного. Прочитайте дополнительные сведенияСердечно-легочная недостаточность или респираторный дистресс-синдром, которые могут усугубляться при лежачем положении во время люмбальной пункции
Анатомические аномалии в месте введения (например, спондилодез, ламинэктомия, врожденные аномалии)
Было показано, что бактериемия не предрасполагает к менингиту после люмбальной пункции и, таким образом, не является противопоказанием.
* Если люмбальная пункция откладывается, лечение подозреваемого острого бактериального менингита Лечение Острый бактериальный менингит является быстро прогрессирующей бактериальной инфекцией мозговых оболочек и субарахноидального пространства. Симптомы, как правило, включают головную боль, лихорадку. Прочитайте дополнительные сведения или субарахноидального кровоизлияния Лечение Субарахноидальное кровоизлияние – это внезапно возникающее кровотечение в субарахноидальное пространство. Самая частая причина спонтанного кровотечения – разрыв аневризмы. Субарахноидальное. Прочитайте дополнительные сведения† Антикоагулянтная терапия (например, при тромбоэмболии легочной артерии) увеличивает риск кровотечения при катетеризации подключичной вены, однако этот риск должен быть сбалансирован с учетом повышенного риска тромбоза (например, инсульта) при отмене антикоагулянтной терапии. Если позволяет время, обсудите любые предполагаемые изменения с врачом, который контролирует антикоагулянтную терапию пациента.
Осложнения
Кровоизлияние в эпидуральное пространство (спинальная гематома)
Дискомфорт в нижней части спины или боль, которая может иррадиировать в задние отделы ног (самоограничивающая)
Эпидермоидная опухоль, возникает спустя годы после люмбальной пункции; риск увеличивается, если спинальная игла введена или извлечена без стилета (редко)
Вклинение головного мозга (редко)
Кортикальная слепота (редко)
Инфаркт спинного мозга в шейном отделе (редко)
Транзиторная или постоянная глухота (редко)
Ятрогенная инфекция (редко)
Транзиторная тошнота и/или звон в ушах
Головная боль развивается после люмбальной пункции примерно у 10% пациентов, обычно от нескольких часов до дня или двух после, и может быть тяжелой. Риск развития головной боли после ЛП повышен у лиц молодого возраста с небольшой массой тела. Использование более узких, нережущих игл может несколько уменьшить риск головной боли. Эти иглы вводят так, чтобы скос был обращен к правой или левой стороне пациента (его боков). Ни количество взятой СМЖ, ни длительность пребывания в лежачем положении после люмбальной пункции не влияют на частоту головной боли.
Оборудование
Во многих центрах имеются готовые наборы для люмбальной пункции. Если их нет, необходимое оборудование включает следующее:
Стерильные перчатки, халат, лицевая маска и головной убор
Стерильные хирургические простыни и/или полотенца
Раствор антисептика (например, хлоргексидин, повидон-йод, спиртовые салфетки)
Стерильную марлю (например, квадраты размером 10 см × 10 см [4 "× 4"])
Раствор для местной анестезии (например, 1% раствор лидокаина без адреналина, иглы 25-го и 20-го калибра, шприц 10 мл
Местные анестетики (стандартные для детей): безыгольное газовое инжекторное устройство с лидокаином, лидокаин-эпинефрин-тетракаиновый (ЛЭТ) гель или крем с лидокаином и прилокаином
Игла для спинномозговой пункции со стилетом: режущая игла (скошенный кончик) или нережущая (атравматическая) игла* (коническая); 20 или 22 * калибр; 9 см длиной для взрослых, 6 см для детей, 4 см для младенцев
Манометр и задвижка; опционально - короткая удлинительная трубка
* Использование специальных игл без режущих граней и игл меньшего калибра (т. е. 22-го калибра) снижает риск возникновения постпункционной головной боли.
Для ультразвукового контроля направления:
Прикроватное ультразвуковое устройство с высокочастотным линейным матричным зондом
Дополнительные факторы
При необходимости следует взять кровь на анализ глюкозы для сравнения с уровнем глюкозы в СМЖ; одновременно может быть взята кровь на олигоклональные полосы.
Краткосрочная седация (например, с применением пропофола или фентанила и/или мидазолама) может быть необходима для детей и взрослых с тревожностью.
Сопутствующая анатомия
Иглу желательно вводить в промежутках L3-L4 или L4-L5; таким образом, игла вводится ниже уровня спинного мозга.
Остистый отросток L4 лежит на воображаемой линии между верхушками задних верхних подвздошных гребней.
При введении по средней линии (наиболее распространенный подход) спинномозговая игла сначала пересекает надостистые и межостистые связки между остистыми отростками позвонков, прежде чем достигнет желтой связки.
Латеральное введение (например, на 1 см латеральнее и каудальнее от средней линии введения) не затрагивает связки в области средней линии и может облегчить люмбальную пункцию у пожилых пациентов, чьи связки кальцифицированы и склерозированы.
Желтая связка представляет собой толстую соединительнотканную структуру, при прохождении сквозь нее иглы может ощущаться "проваливание" (не всегда).
Затем игла проходит через эпидуральное пространство (жировую ткань и внутреннее позвоночное венозное сплетение) и через твердую мозговую оболочку (и одновременно через прилежащую арахноидальную оболочку), при этом снова может возникнуть ощущение "проваливания", после чего входит в субарахноидальное пространство (спинномозговой канал). Обратите внимание, что во многих случаях "проваливание" не ощущается.
У детей или младенцев, у которых соединительная ткань обладает низкой устойчивостью к проникновению, при прохождении иглой связки или твердой мозговой оболочки, "проваливание" не ощущается.
Положение пациента при проведении процедуры
Позвоночник следует согнуть в поясничном отделе с целью расширения пространств между позвонками. Пациент может находиться в положении лежа на боку или сидеть. Положение лежа на боку, в целом, более предпочтительно, его следует использовать, если желательно проведение манометрии СМЖ. Положение сидя может быть более эффективным для пациентов с ожирением и предпочтительнее для младенцев.
Положение лежа на боку: пациент лежит на боку в позе эмбриона, с согнутыми настолько, насколько это допустимо, бедрами. Убедитесь, что таз, спина и плечи перпендикулярны кровати. Положите одну подушку под голову, чтобы голова была на одном уровне с позвоночником, а другую подушку, если это необходимо для удобства, между коленями. Ассистент может помочь пациенту максимально свернуться. Прежде чем начать, примите удобное положение рядом с пациентом.
Положение сидя: пациент сидит на краю кровати с ногами на стуле или кресле, согнутыми в тазобедренных суставах, и наклоняется вперед, положив голову и плечи на прикроватный столик.
При выполнении процедуры у младенца помощник держит его руки и ноги спереди, удерживая младенца в сидячей позе эмбриона на кровати. Для предотвращения асфиксии из-за сгибания шеи также необходима поддержка головы.
Пошаговое описание методики
Определение и подготовка участка
Поместите пациента в правильное положение, используя помощника, если это необходимо.
Определите место введения иглы клинически: пальпируйте остистые отростки позвонков поясничного отдела позвоночника для выявления наиболее близкого к воображаемой линии между задними верхними подвздошными остями подвздошной кости; наиболее близким остистым отростком обычно является L4 (иногда L3 у женщин). Местом введения является углубление немного каудальнее этого остистого отростка (т. е. промежуток L3-L4 для отростка L4). Пометьте место вмешательства с помощью маркера для кожи. Хотя обычным местом введения является промежуток между L3-L4, промежутки между L4-L5 или L2-L3 также являются приемлемыми.
При проведении пункции детям, нанесите местный анестетик на кожу и подождите, пока он подействует.
Обработайте место введения антисептическим раствором от центра к периферии несколькими концентрическими кругами около 20 см в диаметре.
Дайте раствору антисептика высохнуть в течение по крайней мере 1 минуты. Если используется йод или хлоргексидин, вытрите его спиртом, чтобы предотвратить его попадание в субарахноидальное пространство со спинальной иглой.
Поместите стерильное оборудование на стерильный поднос и накройте стерильной салфеткой.
Наденьте стерильные перчатки. Если у вас есть какие-либо респираторные симптомы, носите маску. Если действуют протоколы изоляции, наденьте халат, маску и шапочку.
Соедините вместе манометр, кран и короткую соединительную трубку. Короткая соединительная трубка обеспечивает некоторую подвижность, помогая предотвратить неожиданное движение подключенного аппарата от смещения иглы, например, при неожиданном движении пациента.
Убедитесь, что кран, спинальная игла и стилет двигаются плавно.
Поместите стерильные простыни вокруг места операции.
С помощью иглы 25-го калибра введите анестетик в месте введения иглы, до образования папулы, а затем глубоко анестезируйте мягкие ткани вдоль предполагаемого пути введения иглы.
Введение спинальной иглы
Стилет должен полностью находиться на спинальной игле, когда она вводится или извлекается.
Удерживайте скошенную спинальную иглу таким образом, чтобы скос был обращен к правой или левой стороне пациента (т. е. направлен к пациенту, который находится в положении лежа на боку). Хотя иглу можно держать и одной рукой, фиксация двумя руками обеспечивает лучший контроль в случае, если пациент двигается или дергается.
Пропальпируйте гребень подвздошной кости и остистые отростки позвонков, чтобы убедиться в правильности места введения.
Вводите иглу, направленную в сторону пупка, примерно на 15° краниально, и продвигайте ее небольшими толчками примерно по 2–3 мм. При прокалывании иглой желтой связки (при попадании в эпидуральное пространство) и иногда при прокалывании твердой мозговой оболочки (при попадании в субарахноидальное пространство) может быть чувство "проваливания". При введении иглы детям такое ощущение обычно менее выраженно. Часто, для того чтобы попасть в субарахноидальное пространство, иглу необходимо продвинуть на большую часть ее длины. Удалите стилет во время дальнейшего продвижения иглы, чтобы проверить наличие тока СМЖ (указывающего на доступ к субарахноидальному пространству); повторно вставьте стилет перед продолжением продвижения иглы.
Если игла соприкасается с костью, выведите ее на подкожный уровень, направьте ее немного краниальнее, затем введите снова. Убедитесь, что игла направлена к спинномозговому каналу, а не в сторону.
Если при глубоком введении появляется кровь, то игла могла попасть в венозное сплетение в вентральной части спинного мозга. Извлекают иглу последовательными маленькими (например, 1 мм) движениями, проверяя возврат ЦСЖ при каждом движении.
Иногда кончик иглы блокируется нервными корешками или другими тканевыми структурами. Если СМЖ не получена, несмотря на успешное проникновение в субарахноидальное пространство, поверните иглу на 90° и выполните процедуру повторно.
Сразу после достижения субарахноидального пространства, повторно вставьте стилет и не продвигайте иглу дальше.
Люмбальная пункция
Люмбальная пункция выполняется пациенту в положении лежа на боку, игла для люмбальной пункции вводиться в промежуток между L3-L4.
Измерение давления СМЖ
Обычно проводят манометрию, но от нее можно отказаться, если пациенты находятся в критическом состоянии, и следует отказаться у пациентов, которые находятся в сидячем положении, потому что такие измерения будут неточными.
Снимите мадрен с иглы для спинальной пункции.
Прикрепите собранный манометр/кран/удлинительную трубку к игле.
Держите манометр на уровне спинальной иглы.
СМЖ поднимется в трубке манометра на высоту, соответствующую давлению СМЖ, которое можно определить по нанесенным на трубку делениям. Мениск СМЖ может незначительно колебаться в такт дыханию. Нормальная высота столба жидкости (давление СМЖ) составляет 7–18 см.
Если давление низкое, попросите пациента постепенно выпрямить ноги, чтобы улучшить течение СМЖ. Если нет изменений давления при дыхании, особенно если давление низкое, поверните иглу на 90°, чтобы уменьшить возможную обструкцию нервом, или если игла не полностью находится в субарахноидальном пространстве.
Сбор СМЖ
Никогда не аспирируйте СМЖ.
Если была выполнена манометрия СМЖ, следует отобрать СМЖ из манометра в первую пробирку для сбора. Когда манометр опустеет, снимите его.
Позвольте приблизительно 1–2 мл СМЖ стечь в каждую из 4 пробирок по порядку. Для некоторых тестов, таких как обнаружение кислотоустойчивых бацилл, грибов (например, Cryptococcus neoformans, Coccidioides immitis) или карциноматозного менингита, могут быть необходимы большие объемы (до 30–40 мл).
Необходимо провести подсчет клеток и разницу в их количестве в 1-й и 3-й пробирках, чтобы можно было сравнивать количество клеток, если присутствуют эритроциты. (Резкое снижение количества эритроцитов от 1-й до 3-й пробирки свидетельствует о травматической пункции).
Из 2-й пробирки и, при необходимости, из СМЖ, оставшейся от 1-й и/или 3-й пробирки, необходимо провести другие исследования, в том числе определение уровней белка и глюкозы, определение олигоклональных IgG ("олигоклональные полосы" [при необходимости]) и микробиологическое тестирование.
В случае, если позже станут необходимыми непредвиденные дополнительные исследования, рассмотрите возможность замораживания 4-й пробирки. Проконсультируйтесь с лабораторией на предмет того, как долго там хранятся образцы, и попросите их сохранить образец в течение более длительного периода времени, если это необходимо.
Основные направления в лечении отогенных внутричерепных осложнений
В статье проанализированы современные тенденции в диагностике и лечении отогенных внутричерепных осложнений. Перечислены наиболее оптимальные методы хирургического лечения у больных с данной патологией.
- КЛЮЧЕВЫЕ СЛОВА: диагностика, отогенные внутричерепные осложнения, хирургическое лечение, медикаментозное лечение, otogenic intracranial complications, surgical treatment, medicated treatment, diagnostics
В статье проанализированы современные тенденции в диагностике и лечении отогенных внутричерепных осложнений. Перечислены наиболее оптимальные методы хирургического лечения у больных с данной патологией.
Несмотря на относительно низкую распространенность, отогенные внутричерепные осложнения (ОВО) занимают лидирующие позиции среди причин смертности при заболеваниях ЛОР-органов [1]. Проблемы в значительной степени связаны с ранней диагностикой и тяжелым течением заболевания. Терапия зачастую требует усилий не только оториноларинголога, но и клиницистов смежных специальностей, в частности нейрохирурга и реаниматолога.
Структура ОВО вариабельна. С середины прошлого столетия преобладали тромбоз сигмовидного синуса (38,1%), менингит (35,5%), реже встречались абсцессы мозга (26,3%) [2]. Однако при оценке этих показателей необходимо учитывать высокую частоту комбинированных форм внутричерепных осложнений [4, 5]. Считается, что в среднем на одного такого больного приходится 1,3 различного внутричерепного осложнения. При этом в 39,9% случаев диагностируется менингоэнцефалит, в 37,5% – синустромбоз, в 23,1% – абсцессы мозга (20,8% – абсцесс височной доли головного мозга, 2,3% – абсцесс мозжечка) [3].
В других наблюдениях в 46,4% случаев преобладали отогенные абсцессы мозга, в 37,5% случаев регистрировали менингит, в 8,9% – тромбоз бокового синуса. Частота других внутричерепных осложнений (субдуральная и эпидуральная эмпиема, менингоцеле) составляла 3,6 и 1,8% соответственно [6].
Наряду с высокой частотой отогенных абсцессов (у пяти из десяти больных, поступивших в клинику с ОВО с 1998 по 2007 г.) отмечалась почти такая же встречаемость тромбоза бокового синуса (четверо из десяти пациентов) [7]. Однако подобное распределение различных видов ОВО не является постоянным. В частности, по данным L. Migirov и соавт., самым распространенным осложнением считается менингит (46,4%). За ним следуют абсцесс мозга, эпидуральный абсцесс, тромбоз сигмовидного синуса, субдуральная эмпиема, перисинуозный абсцесс, тромбоз поперечного и кавернозного синуса [6].
Ассоциация менингита и тромбоза бокового синуса чаще встречается при абсцессе мозжечка (41% случаев), реже – при абсцессе мозга (10%) [4].
При осложненном течении острого среднего отита отогенные внутричерепные абсцессы и менингит регистрировались с одинаковой частотой (44%), реже диагностировали синустромбоз (11%) [8].
Распространенность ОВО остается на относительно стабильном уровне. В структуре осложнений доминируют абсцессы мозга и менингиты, что определяет значение этих состояний при диагностическом обследовании и лечении больных.
В большинстве случаев (84,6%) ОВО развиваются на фоне хронического гнойного среднего отита, причем чаще у больных с более чем пятилетней историей воспалительного процесса в среднем ухе [3]. Хронический гнойный средний отит у взрослых ассоциируется с абсцессом мозга, а острый средний отит у детей – с эпидуральным абсцессом [6].
Микрофлора является фактором, определяющим течение отогенного абсцесса мозга и эффективность его лечения. У 58–78% больных с отогенными абсцессами мозга обнаруживаются грамположительные микроорганизмы, грамположительные и грамотрицательные факультативные аэробы [9, 10], а также протей, энтерококки, синегнойная палочка [5, 11]. Вместе с тем результаты бактериологических исследований внутричерепных абсцессов нередко дают отрицательный результат [12]. Например, по данным P. Berlit и соавт., возбудители обнаруживаются лишь в 58% случаев бактериальных абсцессов мозга [9].
Перечисленные обстоятельства ограничивают клиническое значение микробиологических исследований. Кроме того, приходится констатировать, что в большинстве наблюдений возбудители ОВО, в частности абсцессов мозга, устойчивы к широкому спектру антибиотиков.
Клинические симптомы ОВО определяются нозологической формой и локализацией патологического процесса. Как известно, отогенный менингит характеризуется острым началом, гипертермией, изменениями показателей периферической крови (прежде всего повышением уровня лейкоцитов, увеличением скорости оседания эритроцитов (СОЭ)), интенсивной головной болью, сопровождающейся тошнотой, рвотой, менингеальными симптомами (ригидность затылочных мышц, двусторонний симптом Кернига, верхний и нижний симптомы Брудзинского) [2, 13, 14]. Как правило, манифестации симптомов отогенного менингита предшествует более или менее выраженная оталгия, обусловленная острым или хроническим средним отитом.
Важное диагностическое значение при отогенном менингите имеют результаты люмбальной пункции и лабораторного исследования спинномозговой жидкости, демонстрирующие изменение ее цвета (от опалесцирующего до желто-зеленого, гнойного). Повышается давление спинномозговой жидкости (ликвор вытекает из иглы частыми каплями, что соответствует давлению от 200 мм вод. ст., или струей – 500–600 мм вод. ст.), возрастает количество клеточных элементов в ликворе (цитоз) (до нескольких тысяч клеток в 1 мл), а также уровень белка [2, 13–15].
Компьютерная томография (КТ) головного мозга обычно малоинформативна в начальной (острой) стадии менингита. По мере развития внутричерепного осложнения можно дифференцировать контрастное усиление мягкой и паутинной оболочек головного мозга, а также участки пониженной плотности в прилегающих отделах паренхимы мозга, что соответствует участкам инфаркта (некроза), образовавшимся вследствие локального васкулита. Возможна четкая визуализация гидроцефалии – основного осложнения менингита [16].
Кроме того, отмечается высокая вероятность атипичного течения отогенного менингита. Примерно у трети (31,3%) больных отогенным менингитом отсутствуют выраженная головная боль, отчетливые менингеальные симптомы и сдвиги в спинномозговой жидкости [3]. В 5,3% случаев отогенный менингит сопровождается очаговой симптоматикой, что существенно затрудняет его своевременную диагностику [3, 17].
Характерными клиническими симптомами тромбоза (тромбофлебита) сигмовидного синуса являются синдром системной реакции на воспаление, дисциркуляторный и неврологический синдромы. По сути синдром системной реакции на воспаление при отогенном тромбозе сигмовидного синуса является следствием распространения патологического процесса из очага инфекции в височной кости и способен привести к развитию сепсиса, септического шока, полиорганной недостаточности.
- землистый с желтоватым оттенком цвет кожного покрова;
- гипертермия (выше 38°С), ознобы;
- тахикардия (> 90 сердечных сокращений в минуту);
- тахипноэ (увеличение частоты дыхательных движений > 20 в минуту).
В периферической крови наблюдаются лейкоцитоз (> 12 000 в мм³), палочкоядерный сдвиг, увеличение СОЭ.
К дисциркуляторным симптомам тромбоза сигмовидного синуса относятся отечность и болезненность в области заднего края сосцевидного отростка (симптом Гризингера), дефицит наполнения яремной вены на стороне поражения (симптом Гергардта), отсутствие шума при аускультации яремной вены на пораженной стороне. Однако нередко изменения в области сосцевидного отростка становятся следствием мастоидита, а изменения кровотока обусловлены анатомическими особенностями синусов. Это позволяет говорить об ограниченном диагностическом значении перечисленных симптомов [18].
Неврологическая симптоматика при тромбозе сигмовидного синуса обычно связана с развитием внутричерепной гипертензии (наиболее ранние и частые ее симптомы – головная боль, изменения на глазном дне – расширение вен сетчатки, отек сосков зрительных нервов), вовлечением в процесс нижнего каменистого синуса (парез отводящего нерва), распространением патологических изменений на яремную вену (парез языкоглоточного, блуждающего, добавочного нервов). В последнем случае наблюдаются дисфония (парез голосовой складки), поперхивание при глотании (парез мягкого неба), нарушение вкусовой чувствительности [18–20].
Для тромбоза сигмовидного синуса повышение ликворного давления не типично. Однако иногда наблюдается его умеренное, реже выраженное повышение [18].
Существенное диагностическое значение при тромбозе сигмовидного синуса имеют магнитно-резонансная томография (МРТ) и магнитно-резонансная флебография, позволяющие определить повышение интенсивности интраваскулярного сигнала и являющиеся по сути методами выбора в диагностике заболевания [18, 21–23].
Отогенные абсцессы мозга/мозжечка отличаются вариабельностью симптоматики, что нередко затрудняет их раннюю диагностику. Клинические проявления внутричерепных абсцессов во многом определяются стадией развития процесса. Различают скрытую (латентную), явную и конечную (терминальную) стадии.
Начальная стадия соответствует ограниченному энцефалиту (церебриту) и обычно характеризуется не резко выраженными изменениями неспецифического характера на фоне обострения хронического гнойного среднего отита – нелокализованной головной болью, недомоганием. Впоследствии происходит ограничение (барьеризация) воспалительного процесса, сопровождаемое минимизацией клинических проявлений заболевания (латентная стадия). Для этого периода характерно отсутствие какой-либо отчетливой симптоматики. Важными клиническими признаками сформированного абсцесса мозга (явная стадия) являются общеинфекционые (слабость, повышение температуры тела, изменения в периферической крови), общемозговые (головная боль, тошнота, рвота, брадикардия, застойные изменения на глазном дне) и очаговые симптомы. Последние зависят от локализации абсцесса. К признакам абсцесса височной доли относят контрлатеральный гемипарез, центральный паралич лицевого нерва, судороги, атаксию, нарушения вкуса и обоняния, гомонимную гемианопсию, алексию, аграфию, а при поражении доминантной доли – сенсорную и амнестическую афазию. К очаговым симптомам абсцесса мозжечка относят координационные расстройства, понижение сухожильных рефлексов на стороне поражения, появление патологических рефлексов и др. При вторичном гнойном менингите у больных с абсцессом мозга наблюдается менингеальный синдром с характерными изменениями спинномозговой жидкости. Вместе с тем многообразие клинических проявлений отогенного абсцесса мозга, его частое сочетание с другими внутричерепными осложнениями затрудняют своевременную диагностику. Именно поэтому одним из наиболее эффективных методов диагностики отогенных абсцессов мозга является КТ [24–26]. При проведении КТ визуализируется участок мозга пониженной плотности с ровными краями и выраженной зоной перифокального отека, усилением визуализации капсулы при введении контрастного вещества [27].
- получать достоверную информацию при обследовании пациента, находящегося в коме;
- определять стороны первоочередного хирургического вмешательства при отогенном абсцессе мозга у больного с двусторонним средним отитом;
- распознавать абсцесс мозга при множественных ОВО;
- оценивать стадии развития и размеры абсцесса, обоснованно выбирать хирургический доступ для дренирования (удаления) абсцесса;
- осуществлять послеоперационный контроль эффективности лечения [28].
По оценкам экспертов, высокой, сопоставимой с КТ чувствительностью при абсцессах мозга обладает МРТ. При абсцессах мозга на стадии церебрита чувствительность МРТ превышает чувствительность КТ [29].
Обязательный компонент лечения пациентов с ОВО – хирургическая элиминация очага первичного воспаления в среднем ухе. Особое значение имеет раннее отохирургическое вмешательство [30]. В зависимости от анатомических условий, характера и распространенности патологического процесса применяются открытая или закрытая техника вмешательства, тщательное удаление холестеатомы.
При абсцессах мозга срочная операция показана при наличии неврологических симптомов, связанных с увеличением размера абсцесса [31]. Один из распространенных вариантов хирургии при отогенных абсцессах – радикальная мастоидэктомия с эвакуацией (61% случаев) и дренированием (20%) абсцесса, реже (15%) – краниотомия [11]. Последняя, как правило, выполняется при мультифокальных абсцессах и/или отсутствии положительной динамики в состоянии пациента [31]. Этот метод предпочтителен при абсцессе мозжечка [32, 33].
У больных с отогенными абсцессами мозга применяется экстирпация/дренаж абсцесса нейрохирургическим доступом, а после улучшения общего состояния пациента выполняется операция на ухе [26].
Нередко прибегают к пункции абсцесса мозга под контролем интраоперационного ультразвукового сканирования или КТ с аспирацией содержимого. Аспирация целесообразна в тех случаях, когда поражены зоны коры, ответственные за речь, моторную или сенсорную активность, а также когда пациент находится в коме [34, 35].
В целом хирургическое удаление абсцесса у пациентов, перенесших дренирование, показано при снижении когнитивных функций, увеличении внутричерепного давления, отсутствии клинического улучшения и увеличении размеров абсцесса. Несмотря на традиционные принципы, лежащие в основе оперативного лечения и предусматривающие своевременность и радикальность устранения источника инфекции в среднем ухе и абсцесса мозга, особая роль отводится прецизионной технике, современным оптическим системам, нейронавигации [35].
Как показывает опыт лечения больных с отогенными абсцессами мозга (церебритом), крайне важна адекватная антибактериальная терапия, особенно на ранней стадии развития заболевания, когда его можно купировать без хирургического вмешательства [36, 37]. При ОВО антибактериальное лечение надо начинать как можно раньше, до верификации возбудителя. Антибиотик подбирают с учетом эпидемиологической информации – структуры этиологически значимых возбудителей, распространенности резистентных штаммов, высокой вероятности смешанной аэробно-анаэробной инфекции [38].
Антибиотикотерапия при абсцессах головного мозга обычно занимает от шести до восьми недель. Начальный курс, предусматривающий внутривенное введение препарата, часто сопровождается дополнительным пероральным приемом антибиотика в течение двух – шести месяцев. Короткие курсы (три-четыре недели) могут применяться у пациентов, перенесших хирургическое лечение – дренирование полости абсцесса [36].
Высокой бактерицидной активностью в отношении вероятных возбудителей ОВО, способностью создавать эффективные концентрации в спинномозговой жидкости и низкой токсичностью отличаются цефалоспорины третьего поколения (цефотаксим, цефтриаксон) [38, 39]. В частности, цефтриаксон устойчив к действию бета-лактамаз. Это необходимо учитывать при выделении резистентных штаммов, продуцирующих указанные бактериальные ферменты.
Эффективность этиотропной терапии у больных ОВО во многом зависит от антибактериальных препаратов, активных в отношении анаэробов, высеваемость которых при отогенных абсцессах мозга, менингите достигает 80–90%. Доказанной эффективностью в отношении анаэробной инфекции обладает метронидазол, бактерицидная концентрация которого в спинномозговой жидкости достигается уже через час после внутривенного введения одной дозы [38].
В структуре этиологически значимых микроорганизмов при внутричерепной отогенной инфекции (менингит, абсцесс мозга) преобладают пенициллин-резистентные штаммы. В связи с этим особая роль принадлежит карбапенемам – имипенему, меропенему [40]. Отмечается высокая активность меропенема в отношении Streptococcus pneumoniae, Haemophilus influenzae, хорошее проникновение в спинномозговую жидкость, отсутствие в отличие от имипенема токсического действия на центральную нервную систему. По данным проспективного рандомизированного исследования, меропенем характеризуется высокой клинической эффективностью при менингите, сопоставимой с таковой цефотаксима и цефтриаксона [41], и даже превышает активность цефалоспоринов, включая препараты четвертого поколения [42].
Использование хлорамфеникола, несмотря на его активность в отношении гемофильной палочки, пневмококка, облигатных анаэробов, хорошую концентрацию в спинномозговой жидкости (30–60% содержания в сыворотке крови), ограниченно из-за токсичности. Хлорамфеникол показан при лечении больных старшего возраста при выраженной аллергии к бета-лактамам, в том числе цефалоспоринам [38].
При идентификации грамположительной кокковой флоры – стрептококков, полирезистентных штаммов стафилококка – препаратом выбора является ванкомицин. С учетом устойчивости пневмококка к пенициллину и цефалоспоринам ванкомицин назначают при внутричерепных осложнениях до уточнения бактериальной резистентности возбудителя [43]. Однако ванкомицин характеризуется недостаточным проникновением через гематоэнцефалический барьер, в связи с чем целесообразна его комбинация с бета-лактамами [38].
При высокой вероятности инфицирования Pseudomonas aeruginosa предпочтительно назначать цефалоспорины третьего и четвертого поколения (цефотаксим, цефтазидим, цефепим, моксалактам) с тобрамицином [44, 45].
К настоящему времени накоплен определенный опыт применения фторхинолонов при менингитах различной этиологии. Отмечается эффективность ципрофлоксацина, пефлоксацина при внутричерепной инфекции, вызванной грамотрицательной микрофлорой [46]. Однако, несмотря на то что фторхинолоны хорошо проникают в спинномозговую жидкость, их результативность при абсцессах мозга не до конца изучена [40, 47]. Вероятно, это связано с их недостаточной активностью в отношении анаэробов и стрептококков, что ограничивает их использование при абсцессах мозга [48].
В целом при антибактериальном лечении ОВО следует руководствоваться существующими принципами антибиотикотерапии внутричерепных инфекций, используя высокоактивные в отношении большинства этиологически значимых возбудителей препараты, обладающие низкой молекулярной массой, липофильными свойствами и низкой степенью связывания с белками плазмы. Такие антибиотики должны хорошо проникать через гематоэнцефалический барьер и обеспечивать бактерицидный эффект в очаге воспаления. Предпочтение следует отдавать антибиотикам, характеризующимся пролонгированным действием, замедленным выведением из спинномозговой жидкости, низкой токсичностью и не вызывающим нежелательных реакций со стороны центральной нервной системы [38].
Длительность антибиотикотерапии определяется на основании результатов непрерывного мониторинга клинических симптомов заболевания, данных систематической КТ и МРТ.
Эффективность лечения внутричерепных осложнений у пациентов с воспалительными заболеваниями уха в значительной степени зависит от своевременной диагностики, сбалансированного подхода к определению показаний для хирургической элиминации патологического процесса с учетом нозологической формы и стадии болезни, тяжести состояния. С точки зрения эволюции взглядов на антибактериальную терапию при ОВО следует отметить расширение ее возможностей и важность использования в комплексном лечении антибиотиков, активных в отношении этиологически значимых возбудителей и обладающих оптимальными фармакокинетическими свойствами.
Читайте также:
