Сквозные ранения глазного яблока. Особенности
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Сквозные ранения глазного яблока. Особенности
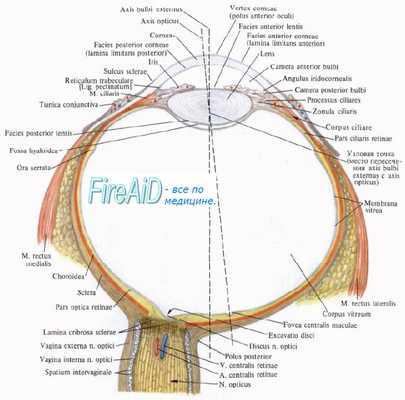
При сквозном ранении глазного яблока всегда имеются входное и выходное раневые отверстия в оболочках глаза, причем выходное отверстие имеет обычно большие размеры, чем входное. Наличие второго раневого отверстия нередко придает сквозным ранениям глазного яблока особо тяжелый характер (Н. И. Медведев и др.). По данным Т. К. Анисеровой, сквозные ранения глаза при травмах мирного времени наблюдались примерно в 20 раз реже, чем проникающие ранения. При боевых травмах в Великую Отечественную войну частота сквозных ранений была значительно большей. Они составляли одну шестую часть всех проникающих ранений глаза.
Направление раневого канала в глазу при боевых травмах может быть самое разнообразное. Поэтому входное и выходное отверстия могут находиться близко друг от друга, если раневой канал проходит внутри глаза по короткой хорде, но могут располагаться и на значительном расстоянии (при диаметральном ходе раневого канала). Чаще одно из раневых отверстий расположено в переднем отделе глаза, а второе — в заднем отделе. Однако иногда обе раны расположены в переднем отделе. Реже и труднее диагностируются сквозные ранения с локализацией входной и выходной ран позади экватора глаза. Нам пришлось наблюдать случай сквозного ранения, при котором оба раневых отверстия были обнаружены в роговице (прокол писчим пером при бытовой травме).
Диагностика сквозных ранений глаза представляет в ряде случаев нелегкую задачу. Увидеть второе раневое отверстие, если оно расположено в заднем отделе глаза, можно только при прозрачных средах (с помощью офталмоекопа) или при операции, обнажающей склеру на соответствующем участке.
Значительно чаще диагноз выясняется после рентгенографии. Если в переднем отделе глазного яблока имеется входное раневое отверстие, а на рентгенограммах обнаруживается осколок соответствующего размера, лежащий за глазом (в глазнице), можно определить направление раневого канала и примерную локализацию выходного отверстия в оболочках глаза.
Общее правило о необходимости хирургической обработки и закрытия зияющих ран в оболочках глаза следует отнести при сквозном ранении не только к входной, но и к выходной ране. Следует иметь в виду, что выходная рана весьма часто имеет неправильную форму и рваные края и что в нее выпадают и ущемляются внутренние оболочки глаза и стекловидное тело. Оставление такой раны без хирургической обработки может привести к тяжелому увеиту, к образованию грубого рубца, к отслойке сетчатки и к гибели глаза даже при условии хорошего заживления обработанной входной раны.
Небольшие размеры осколка, обнаруженного за глазом при рентгенографии, позволяют предположить, что выходная рана в склере также невелика. В этих случаях обнажение и хирургическая обработка такой раны не обязательны.
Иное отношение должно быть к выходному раневому отверстию в склере, если есть основание предполагать, что оно имеет размеры более 3—4 мм и если имеются признаки его зияния (гипотония, глубокая передняя камера). Целесообразно обнажить область такой раны в склере, если рана расположена не слишком далеко сзади, отсечь или репонировать выпавшие в рану ткани, придать краям ее правильное положение и наложить сквозные склеральные швы. Рекомендуется также «отбаррикади-ровать» область раны поверхностными диатермокоагуляцион-ными прижиганиями склеры с целью профилактики отслойки сетчатки. Особенно важно провести тщательную хирургическую обработку и входного и выходного раневых отверстий в тех случаях, когда ранен единственный (последний) глаз. При этом, однако, следует иметь в виду большие трудности в подходе к ране в заднем отделе склеры и необходимость строгой индивидуализации тактики офталмохирурга в каждом случае таких ранений.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Механические повреждения глаз
Механические повреждения глаз включают ранения и тупые травмы глазного яблока, его придаточного аппарата и костного ложа. Механические повреждения могут сопровождаться кровоизлияниями в мягкие ткани и структуры глаза, подкожной эмфиземой, выпадением внутриглазных оболочек, воспалением, снижением зрения, размозжением глаза. Диагностика механических повреждений глаз основывается на данных осмотра пострадавшего офтальмохирургом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом; рентгенографии орбиты, биомикроскопии, офтальмоскопии, ультразвуковой эхографии и биометрии, пробы с флюоресцеином и др. Способ лечения механических повреждений глаз зависит от характера и объема травмы, а также развившихся осложнений.
Общие сведения
Ввиду своего поверхностного расположения на лице, глаза чрезвычайно уязвимы к различного рода повреждениям – механическим травмам, ожогам, внедрению инородных тел и пр. Механические повреждения глаз довольно часто влекут за собой осложнения инвалидизирующего характера: ослабление зрения или слепоту, функциональную гибель глазного яблока.
Тяжелые травмы глаз чаще случаются у мужчин (90%), чем у женщин (10%). Около 60% повреждений органа зрения получают взрослые в возрасте до 40 лет; 22% травмированных составляют дети до 16 лет. По статистике, среди травм органа зрения первое место занимают инородные тела глаза; второе - ушибы, контузии глаза и тупые травмы; третье – ожоги глаз.
Классификация
В офтальмологии механические повреждения глаз классифицируются по механизму возникновения, локализации, степени тяжести. По механизму травмирующего действия различают ранения, тупые травмы глаза (контузии, сотрясения). В свою очередь, ранения глаза могут быть непроникающими, проникающими и сквозными; неинфицированными и инфицированными; с внедрением или без внедрения инородного тела; с выпадением и без выпадения оболочек глаза.
По локализации повреждений выделяют травмы защитного аппарата глаза (век, орбиты, слезного аппарата), глазного яблока, сочетанные повреждения придатков и внутренних структур глаза, комбинированные механические повреждения глаз и других областей лица.
Степень механических повреждений глаз зависит от вида травмирующего объекта, а также силы и скорости воздействия. По тяжести глазной травмы выделяют:
- легкие повреждения, обусловленные попаданием инородных тел на конъюнктиву или поверхность роговицы, ожогами I—II ст., несквозными ранениями и гематомами век, временной офтальмией и др.
- повреждения средней тяжести, характеризующиеся явлениями резко выраженного конъюнктивита и помутнениями роговицы; разрывом или частичным отрывом века; ожогами век и глазного яблока II—IIIA ст.; непрободным ранением глазного яблока.
- тяжелые повреждения, сопровождающиеся прободным ранением глазного яблока; ранениями век со значительными дефектами ткани; контузией глазного яблока с повреждением более 50% его поверхности; снижением зрения вследствие разрыва внутренних оболочек, травмы хрусталика, отслойки сетчатки, кровоизлияний в полость глаза; повреждением костей глазницы и экзофтальмом; ожогами IIIБ—IV ст.
По обстоятельствам и условиям возникновения механических повреждений глаз различают промышленный, сельскохозяйственный, бытовой, детский и военный травматизм.
Причины
Поверхностные травмы глаза часто происходят при повреждениях век, конъюнктивы или роговой оболочки ногтем, контактной линзой, частями одежды, ветками деревьев.
Тупые механические повреждения глаз могут возникать при ударе по глазному яблоку или лицевому скелету объемным предметом (кулаком, мячом, палкой, камнем и др.), при падении на твердый предмет. Тупые травмы нередко сопровождаются кровоизлияниями в ткани век и глаза, переломами стенок орбиты, контузией глаза. Тупые механические повреждения глаз часто сочетаются с закрытой черепно-мозговой травмой.
Проникающие ранения глаз обусловлены механическим повреждением век или глазного яблока острыми предметами (канцелярскими и столовыми приборами, деревянными, металлическими или стеклянными осколками, проволокой и т. д.). При осколочных ранениях нередко отмечается внедрение инородного тела внутрь глаза.
Симптомы
Тупые травмы глаза
Субъективные ощущения при механических повреждениях глаз не всегда соответствуют реальной тяжести травмы, поэтому при любых глазных травмах необходима консультация офтальмолога. Тупые травмы глаза сопровождаются различного рода кровоизлияниями: гематомами век, ретробульбарными гематомами, субконъюнктивальными геморрагиями, гифемой, кровоизлияниями в радужку, гемофтальмом, преретинальными, ретинальными, субретинальными и субхориоидальными кровоизлияниями.
При контузии радужки может развиться травматический мидриаз, обусловленный парезом сфинктера. При этом утрачивается реакция зрачка на свет, отмечается увеличение диаметра зрачка до 7-10 мм. Субъективно ощущается светобоязнь, понижение остроты зрения. При парезе цилиарной мышцы развивается расстройство аккомодации. Сильные механические удары могут привести к частичному или полному отрыву радужки (иридодиализу), повреждению сосудов радужной оболочки и развитию гифемы – скоплению крови в передней камере глаза.
Механическое повреждение глаза с травмирующим воздействием на хрусталик, как правило, сопровождается его помутнениями различной степени выраженности. При сохранности капсулы хрусталика происходит развитие субкапсулярной катаракты. В случае травмы связочного аппарата, удерживающего хрусталик, может возникнуть сублюксация (подвывих) хрусталика, который приводит к расстройству аккомодации и развитию хрусталикового астигматизма. При тяжелых травмах хрусталика происходит его люксация (вывих) в переднюю камеру, стекловидное тело, под конъюнктиву. Если сместившийся хрусталик затрудняет отток водянистой влаги из передней камеры глаза, может развиться вторичная факотопическая глаукома.
При кровоизлияниях в стекловидное тело (гемофтальме) в дальнейшем может возникать тракционная отслойка сетчатки, атрофия зрительного нерва. Нередко следствием тупого механического повреждения глаза служат разрывы сетчатки. Достаточно часто контузионные травмы глаза приводят к субконъюнктивальным разрывам склеры, для которых характерны гемофтальм, гипотония глазного яблока, отеки век и конъюнктивы, птоз, экзофтальм. В постконтузионном периоде нередко возникают ириты и иридоциклиты.
Ранения глазного яблока
При непроникающих ранениях глазного яблока целостность роговой и склеральной оболочек глаза не нарушается. При этом чаще всего происходит поверхностное повреждение эпителия роговицы, что создает условия для инфицирования – развития травматического кератита, эрозии роговицы. Субъективно непроникающие механические повреждения сопровождаются резкой болью в глазу, слезотечением, светобоязнью. Глубокое проникновение инородных тел в роговичные слои может приводить к рубцеванию и образованию бельма.
К признакам проникающего ранения роговицы и склеры относят: зияющую рану, в которую выпадают радужка, цилиарное или стекловидное тела; наличие отверстия в радужке, наличие внутриглазного инородного тела, гипотонию, гифему, гемофтальм, изменение формы зрачка, помутнение хрусталика, понижение остроты зрения различной степени.
Проникающие механические повреждения глаз опасны не только сами по себе, но и их осложнениями: развитием иридоциклита, нейроретинита, увеита, эндофтальмита, панофтальмита, внутричерепных осложнений и др. Нередко при проникающих ранениях развивается симпатическая офтальмия, характеризующаяся вялотекущим серозным иридоциклитом или невритом зрительного нерва неповрежденного глаза. Симптоматическая офтальмия может развиваться в ближайшем после ранения периоде или спустя месяцы и годы после него. Патология проявляется внезапным снижением остроты зрения здорового глаза, светобоязнью и слезотечением, глубокой конъюнктивальной инъекцией. Симптоматическая офтальмия протекает с рецидивами воспаления и, несмотря на лечение, в половине случаев заканчивается слепотой.
Повреждения орбиты
Травмы орбиты могут сопровождаться повреждением сухожилия верхней косой мышцы, что приводит к косоглазию и диплопии. При переломах стенок глазницы со смещением отломков может увеличиваться либо уменьшаться емкость орбиты, в связи с чем развивается западение (эндофтальм) или выпячивание (экзофтальм) глазного яблока. Травмы орбиты сопровождаются подкожной эмфиземой и крепитацией, затуманиванием зрения, болью, ограничением подвижности глазного яблока. Обычно встречаются тяжелые сочетанные (орбитокраниальные, орбито-синуальные) травмы.
Механические повреждения орбиты и глаза часто заканчиваются внезапной и необратимой слепотой вследствие обширных кровоизлияний в глазное яблоко, разрыва зрительного нерва, разрывов внутренних оболочек и размозжения глаза. Повреждения орбиты опасны развитием вторичной инфекции (флегмоны орбиты), менингита, тромбоза кавернозного синуса, внедрением инородных тел в придаточные пазухи носа.
Диагностика
Распознавание характера и степени тяжести механических повреждений глаз производится с учетом анамнеза, клинической картины травмы и дополнительных исследований. При любых травмах глаза необходимо проведение обзорной рентгенографии орбиты в 2-х проекциях для исключения наличия костных повреждений и внедрения инородного тела.
Обязательным диагностическим этапом при механических повреждениях является осмотр структур глаза с помощью различных методов (офтальмоскопии, биомикроскопии, гониоскопии, диафаноскопии), измерение внутриглазного давления. При выпячивании глазного яблока проводится экзофтальмометрия. При различных нарушениях (глазодвигательных, рефракционных) исследуется состояние конвергенции и рефракции, определяется запас и объем аккомодации. Для выявления повреждений роговицы применяется флюоресцеиновая инстилляционная проба.
Для уточнения характера посттравматических изменений на глазном дне выполняется флюоресцентная ангиография сетчатки. Электрофизиологические исследования (электроокулография, электроретинография, зрительные вызванные потенциалы) в сопоставлении с клиникой и данными ангиографии позволяют судить о состоянии сетчатки и зрительного нерва.
С целью выявления отслойки сетчатки при механических повреждениях глаз, оценки ее локализации, величины и распространенности проводится УЗИ глаза в А и В режимах. С помощью ультразвуковой биометрии глаза судят об изменении размеров глазного яблока и соответственно - о постконтузионной гипертензии или гипотоническом синдроме.
Пациенты с механическими повреждениями глаз должны быть проконсультированы хирургом-офтальмологом, неврологом, нейрохирургом, отоларингологом, челюстно-лицевым хирургом. Дополнительно может потребоваться проведение рентгенографии или КТ черепа и придаточных пазух.
Лечение
Многообразие факторов возникновения механических повреждений глаза, а также различная степень тяжести травмы определяют дифференцированную тактику в каждом конкретном случае.
При травмах век с нарушением целостности кожных покровов производится первичная хирургическая обработка раны, при необходимости - иссечение размозженных тканей по краям раны и наложение швов.
Поверхностные механические повреждения глаз, как правило, лечатся консервативно с помощью инстилляций антисептических и антибактериальных капель, закладывания мазей. При внедрении осколков производится струйное промывание конъюнктивальной полости, механическое удаление инородных тел с конъюнктивы или роговицы.
При тупых механических повреждениях глаз рекомендуется покой, наложение защитной бинокулярной повязки, инстилляции атропина или пилокарпина под контролем внутриглазного давления. С целью скорейшего рассасывания кровоизлияний могут назначаться аутогемотерапия, электрофорез с йодистым калием, субконъюнктивальные инъекции дионина. Для профилактики инфекционных осложнений назначаются сульфаниламиды и антибиотики.
По показаниям осуществляется хирургическое лечение (экстракция вывихнутого хрусталика с последующей имплантаций ИОЛ в афакичный глаз, наложение швов на склеру, витрэктомия при гемофтальме, энуклеация атрофированного глазного яблока и др.). При необходимости в отсроченном периоде производятся реконструктивные операции: рассечение синехий, пластика радужки, реконструкция переднего отрезка глаза, восстановление иридохрусталиковой диафрагмы.
При постконтузионных отслойках сетчатки осуществляются различные хирургические вмешательства: склеропластика, баллонирование, лазерная коагуляция, введение силикона и др. При развитии посттравматической катаракты обязательно ее удаление одним из принятых методов.
В случае атрофии зрительного нерва производится медикаментозная и аппаратная терапия, направленная на стимуляцию сохранившихся нервных волокон (ультразвуковая терапия, электро- и фонофорез лекарственных веществ, микроволновая терапия, гипербарическая оксигенация, лазеро-, электро- и магнитостимуляция). При факогенной глаукоме требуется проведение антиглаукоматозного хирургического вмешательства.
Хирургическое лечение травм орбиты осуществляется совместно с отоларингологами, нейрохирургами, хирургами-стоматологами.
Прогноз и профилактика
Неблагоприятными исходами механических повреждений глаз могут быть образование бельма, травматической катаракты, развитие факогенной глаукомы или гипотонии, отслойка сетчатки, сморщивание глазного яблока, снижение зрения и слепота. Прогноз механических повреждений глаз зависит от характера, локализации и тяжести ранения, инфекционных осложнений, своевременности оказания первой помощи и качества последующего лечения.
Профилактика механических повреждений глаза требует соблюдения техники безопасности на производстве, осторожности в быту при обращении с травмоопасными предметами.
Контузии глаза
Контузии глаза – это поражение органа зрения, вызванное ударом тупым предметом или ударной волной. Клинические проявления определяются характером травмы. Общие симптомы включают снижение остроты зрения, усиленное слезотечение, фотофобию, появление «пелены» перед глазами, болезненность в области орбиты. Диагностика основывается на применении биомикроскопии, визометрии, рентгенографии, офтальмоскопии, МРТ, гониоскопии, тонометрии. В качестве консервативной терапии используются противовоспалительные, антибактериальные, гипотензивные и антисептические средства. Оперативным путем устраняют разрывы оболочек глазного яблока.
Контузии глаза составляют около 1/3 всех травматических повреждений органа зрения, приводящих к слепоте и инвалидизации больного. Согласно статистическим данным, наиболее распространена легкая степень поражения – 84,9%. В 55,5% случаев причиной патологии является бытовая травма. 79,4% пациентов впоследствии страдают спазмом аккомодации. У 68,3% больных диагностируют эрозивные дефекты на поверхности роговой оболочки. Распространенность субконъюнктивального кровоизлияния при контузиях глаза составляет 98%. Спустя 6-12 месяцев у 3,4 % пациентов сохраняется рецессия УПК, у 0,5% – стойкий мидриаз и у 2,3% – пигментация глазного дна.
Этиология заболевания напрямую связана с воздействием травматического агента. Определение этиологических факторов играет важную роль в постановке диагноза и выборе тактики лечения. Основные причины развития заболевания представлены:
- Черепно-мозговой травмой. Приводит к развитию непрямой формы патологии. Пациенты отмечают появление симптомов со стороны органа зрения, однако при визуальном осмотре патологические изменения переднего отдела глаз отсутствуют.
- Прямым ударом. Чаще всего встречается при бытовых травмах. Воздействие этиологического фактора становится причиной травмы глазного яблока с преимущественным повреждением наружных структур.
- Взрывной волной. Влечет за собой наиболее тяжелые последствия, что обусловлено комбинированным поражением наружного и внутреннего отдела. Патологический процесс развивается симметрично.
Патогенез
В основе прямой контузии лежит непосредственное воздействие повреждающего фактора на глазное яблоко. После механического удара происходит деформация внутриглазных структур, ведущая к резкому повышению внутриглазного давления. Нарушение гемодинамических процессов и внутриглазной гидродинамики влечёт за собой появление очагов кровоизлияния. Изменение биохимических показателей жидких сред провоцирует стресс-реакцию. При непрямом типе воздействия патологический агент не соприкасается с глазом, а оказывает влияние опосредованно через кости черепа. При пораженных внутренних оболочках и оптических средах целостность конъюнктивы и роговицы не нарушена. На степень тяжести контузии влияет вес и площадь травмирующего агента. При высокой скорости движения предмета и большой площади ударной поверхности вероятность тяжелого течения существенно возрастает. Выраженность заболевания также зависит от точки приложения повреждающего фактора.
Контузия глаза – это приобретённое заболевание. Различают прямую и непрямую формы патологии. Согласно принятой в отечественной офтальмологии клинической классификации выделяют следующие степени тяжести:
- I степень. При легкой контузии выявляются подкожные кровоизлияния в окологлазничной области, признаки гипосфагмы. Характер раны – рвано-ушибленный. Отрывов или разрывов век и конъюнктивы не возникает. Визуализируется лёгкая отечность и эрозивные дефекты роговой оболочки.
- II степень. Зона поражения роговицы ограничена отеком, надрывом поверхностных слоёв оболочек глаз. Наблюдается разрыв радужки у зрачкового края. Внутриглазные мышцы спазмированы.
- III степень. Полный разрыв или отрыв века и радужки с распространением на склеру. Края дефекта неровные. Роговица пропитана кровью. Осложняется переломом костной стенки орбиты.
- IV степень. Особо тяжёлая контузия сопровождается размозжением глазного яблока. Отмечается компрессия или разрыв волокон зрительного нерва в костном канале.
Симптомы контузии глаза
При первой степени заболевания пациенты предъявляют жалобы на повышенное слезотечение, светобоязнь, чувство рези в глазу, невозможность разомкнуть веки. Спазм аккомодации не приводит к зрительной дисфункции. Интенсивность субконъюнктивального кровоизлияния нарастает в течение первых 2 часов с момента травмы, затем самостоятельно регрессирует на протяжении 2-3 недель. Для второй степени характерно развитие выраженного болевого синдрома, который усиливается при попытке произвести движения глазными яблоками. Острота зрения резко снижена. Больные отмечают появление «пелены» или «тумана» перед глазами.
При тяжелом течении сохраняется только светоощущение. Формируется выраженный косметический дефект. Боль иррадиирует в надбровные дуги, височные и лобные отделы головы. Чувствительность роговицы резко снижена. Вывих хрусталика проявляется факодонезом (дрожанием хрусталика) или иридодонезом (колебательными движениями радужки). При четвертой степени отмечается полная потеря зрения. Появление «мушек» или «плавающих помутнений» перед глазами свидетельствует об отслойке внутренней оболочки. Визуально определяется выраженный экзофтальм. Подвижность глазных яблок резко затруднена.
Осложнения
Поражение 2-4 ст. тяжести осложняется гипосфагмой, гемофтальмом и кровоизлиянием в переднюю камеру. Травматическая рецессия угла передней камеры лежит в основе развития вторичной глаукомы. При поражении увеального тракта возникает хориоретинит. Посттравматические реакции окружающих тканей ведут к образованию гониосинехий. При тяжелой травме наблюдается нейроретинопатия, хориоретинальная дистрофия, атрофия зрительного нерва. У пациентов с данной патологией в анамнезе существует высокий риск вторичной катаракты и травматической отслойки сетчатки. При разрыве склеры по окружности лимба возможно возникновение травматической аниридии.
Постановка диагноза производится с учетом анамнестических сведений, результатов физикального осмотра и инструментальных методов исследования. При сборе анамнеза необходимо уточнить, сколько времени прошло с момента травматического повреждения, установить причины и механизм травмы. Комплекс офтальмологического обследования включает:
- Биомикроскопию глаза. При легком поражении и контузии средней тяжести выявляется отек и эрозии роговицы. На передней поверхности хрусталика определяется «пигментный отпечаток» (кольцо Фоссиуса). При 3 степени наблюдается помутнение, вывих или подвывих хрусталика.
- Офтальмоскопию. Постконтузионные изменения глазного дна подразделяют на ранние (до 2 месяцев) и поздние. Визуализируется изменение сетчатки «берлиновского» типа, при котором возникают облакообразные помутнения серого или белесоватого цвета. Видны очаги кровоизлияния, разрывы внутренней и сосудистой оболочек. Обнаруживаются признаки суб- и атрофии зрительного нерва.
- Гониоскопию. Обследование осуществляют под региональным инстилляционным обезболиванием при условии сохраненной прозрачности роговицы. При 2 ст. патологии в передней камере выявляется кровь.
- Визометрию. Степень снижения остроты зрения варьирует от незначительной дисфункции до полной слепоты.
- Рентгенографию лицевого отдела черепа. Показана при средней и тяжелой степени повреждения. Исследование проводят в прямой и боковой проекции для исключения перелома и деформаций костных стенок орбиты, диагностики кровоизлияния в околоносовые синусы. При необходимости дополнительно выполняют КТ головы.
- МРТ головы. Магнитно-резонансная томография дает возможность наиболее точно определить уровень и характер поражения оптических волокон и внутриглазных мышц, выявить локальные участки кровоизлияния.
- УЗИ глаза. Обследование применяется при помутнении оптических сред. Методика позволяет визуализировать признаки кровоизлияния в стекловидное тело и переднюю камеру, уточнить характер поражения хрусталика и заднего сегмента глазного яблока.
- Бесконтактную тонометрию. В раннем периоде внутриглазное давление резко повышается. Далее изменения офтальмотонуса варьируют от выраженного гипертонуса до гипотонии, что определяется механизмом нанесения удара.
Лечение контузии глаза
Терапевтическая тактика зависит от выраженности патологических изменений и характера повреждения внутриорбитальных структур. При 1 ст. специальное лечение обычно не требуется. Гипосфагма самостоятельно рассасывается в течение 14-21 дней. Эпителий роговой оболочки в зоне эрозии регенерирует за 3-4 дня. В зависимости от объема поражения при контузии 2-4 степени применяется консервативное или хирургическое лечение. Медикаментозная терапия базируется на применении:
- Противовоспалительных препаратов. При 1 степени показаны нестероидные противовоспалительные средства (НПВС). Начиная со 2 ст. целесообразно назначение глюкокортикоидов в виде парабульбарных инъекций.
- Ферменты. Фибринолизин используют в офтальмологической практике при кровоизлияниях травматического генеза. Коллагеназу вводят субконъюнктивальным путем при помощи электрофореза.
- Антибактериальные средства. Применяются на протяжении всего периода лечения с целью профилактики развития бактериальных осложнений.
- Антисептики. Назначают курсом длительностью в 10 дней. Инстилляции антисептиков проводят от 2 до 6 раз в день.
- Симпатомиметики. Мидриатики используют для расширения зрачка, профилактики образования рубцовых сращений, передних гониосинехий.
- Гипотензивные препараты. При выявлении повышенного внутриглазного давления в раннем послеоперационном периоде показана местная гипотензивная терапия.
Оперативные вмешательства необходимы при разрывах век, роговицы и склеры. Выявление травматического иридодиализа требует выполнения иридопластики. Корень радужной оболочки фиксируют к лимбу у склерального края. При подозрении на разрыв наружной соединительнотканной оболочки проводят ревизию раны. При ретробульбарной гематоме выполняют пункцию с дальнейшим дренированием. При повреждении костных стенок глазницы показана консультация отоларинголога, нейрохирурга. При сохранении целостности зрительного нерва осуществляют органосберегающую операцию. В случае полной атрофии нервных волокон рекомендуется энуклеация.
Исход заболевания определяется степенью тяжести контузии, характером поражения структур глазного яблока. Прогноз в отношении зрительных функций при 3-4 степени неблагоприятный. Пациент должен находиться на диспансерном учете у офтальмолога на протяжении 1 года. При плановом осмотре необходимо проведение тонометрии, прямой офтальмоскопии. При неэффективности гипотензивной терапии показано оперативное лечение глаукомы. Специфические методы профилактики не разработаны. Неспецифические превентивные меры сводятся к применению средств индивидуальной защиты на производстве (ношение очков, каски).
Прободные ( проникающие ) ранения глазного яблока. Клиника ( признаки ) проникающего ранения глазного яблока. Неотложная ( первая ) помощь при проникающем ранении глазного яблока.
Прободные ( проникающие ) ранения глазного яблока бывают в виде сквозных повреждений роговицы и склеры глазного яблока.
Сквозные ранения глазного яблока возникают при повреждении режущими и колющими инструментами, кусочками стекла и другими инородными телами и сопровождаются наличием входного и выходного отверстия, а также соединяющего их спадающегося канала. При обследовании выявляется рана, которую при ее локализации в области верхнего века довольно нелегко заметить, и наличие кровоизлияний вокруг нее. Такие повреждения очень часто сопровождаются выпадением хрусталика, стекловидного тела, ретробульбарной гематомой.
Выделяют три достоверных признака прободного ранения глаза:
1. Наличие зияющей раны роговицы или склеры, когда видно, что целостность наружной оболочки глаза нарушена по всей ее толщине;
2. Наличие ущемления между краями раны роговицы или склеры внутренних оболочек глаза (радужки, ресничного тела, собственно сосудистой оболочки, сетчатки), либо стекловидного тела;
3. Наличие внутри глаза инородного тела.
К относительным признакам прободного ранения глаза относятся внутриглазные кровоизлияния, снижение внутриглазного давления, повреждения радужки, помутнения и смещения хрусталика и др.
Примечание. 1. Радужка, ущемленная между краями роговичной раны, выглядит в виде темно-серого, коричневого, либо черного округлого или колбасовидного комочка. Такой же формы черный комочек, ущемленный между краями раны склеры, образуется при выпадении ресничного тела или сосудистой оболочки. Врач, не имеющий опыта лечения больных с подобными ранениями, может принять данный комочек за инородное тело. При попытке удалить такое «инородное тело» оказывается, что это внутренняя оболочка глаза, вытясивание которой пинцетом обычно приводит к гибели глаза. Вот почему, при отсутствии должного опыта, никогда не следует пытаться удалить инородные тела со склеры.
2. Наличие инородного тела, при нахождении его в прозрачных оптических средах, может быть установлено при осмотре глаза с боковым освещением и при исследовании в проходящем свете. При нахождении инородного тела в непрозрачных структурах глаза его визуализация возможна только при рентгенологическом или ультразвуковом исследовании.
Клиника прободного ранения аналогична непрободным ранениям глаза.
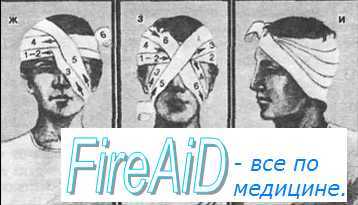
Неотложная ( первая ) помощь при проникающем ранении глазного яблока
При проникающих ранениях все манипуляции, связанные с осмотром и лечением, нужно проводить очень осторожно, так как это может вызвать рефлекторный спазм век и выдавливание внутреннего содержимого глазного яблока через рану. Обработка кожи век производится 1% раствором бриллиантового зеленого, для снятия болевого синдрома — инсталляции 0,5% раствора дикаина. Профилактика инфекционных осложнений: 30% раствор сульфацил-натрия или сульфациловая мазь; 0,25% раствор левомицетина, либо левомицетиновая мазь. При условии, что этап транспортировки больного в специализированное лечебное учреждение может занять более 2—3 часов, необходимо в/м введение антибиотиков, а для предупреждения возможного развития столбняка — введение противостолбнячной сыворотки и столбнячного анатоксина.
После наложения асептической повязки больного необходимо доставить в специализированный стационар на санитарном транспорте, лежа на боку, на стороне раненого глаза. При таком положении, в случае наличия инородного тела внутри глаза, оно обычно опускается на дно глаза в месте, наиболее удобном для удаления.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Классификация ранений придатков глаза, глазного яблока
Этот раздел классификации должен помочь врачу более детально клинически анализировать каждый случай повреждения.
Так как повреждения отдельных частей органа зрения (придатков глаза, глазного яблока и глазницы) значительно отличаются друг от друга в клинико-анатомическом отношении, детальный анализ их по какой-либо единой схеме невозможен.
В связи с этим нужны дифференцированные схемы классификации для повреждений придатков глаза, глазного яблока и глазницы.
Классификация ранений придатков глаза. Эти ранения подразделяются следующим образом.
Ранения век анализируются по двум признакам: по характеру ранения и по локализации его в одном или в обоих веках.
Классификация ранений век
Ранения конъюнктивы анализируются по признаку отсутствия или наличия инородных тел (одного или нескольких).
Ранения слезных органов анализируются по анатомическому признаку: ранения слезных желез, слезных канальцев, слезного мешка и слезно-носового канала.
Кроме того, при всяком ранении век, конъюнктивы и слезных органов нужно учитывать, является ли оно несочетанным, или сочетается с ранением глазного яблока и глазницы, или комбинируется с ранением других органов.
Пример. Правый глаз: частичный отрыв нижнего века, разрыв- нижнего слезного канальца, инородное тело в правой решетчатой пазухе.
Классификация непроникающих глазного яблока
Классификация непрободных ранений глазного яблока
Непрободные ранения глазного яблока следует анализировать по двум признакам: по локализации раны и но отсутствию или наличию инородных тел.
Классификация прободных ранений глазного яблока
Прободные ранения глазного яблока подлежат особенно тщательному и детальному анализу, поскольку все они относятся к тяжелым ранениям и составляют больше половины всех боевых повреждений органа зрения.
Прободными ранениями глазного яблока называются такие его повреждения, при которых ранящее тело рассекает (прободает) всю толщу его стенки.
Прободные ранения глазного яблока нередко называют также проникающими ранениями. Такое смешение двух терминов представляет ряд неудобств.
Поэтому мы считаем необходимым различать эти термины, придав термину «прободные ранения» более общее значение (группа), а термину «проникающие ранения» — более ограниченное значение (подгруппа).
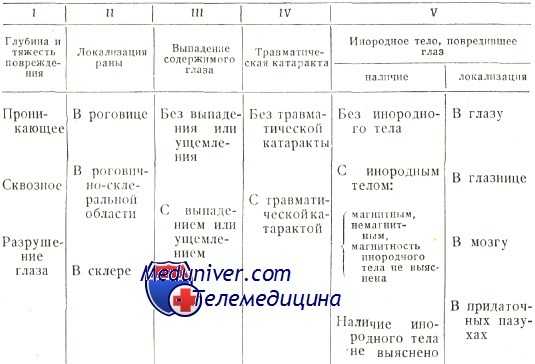
Классификация проникающих глазного яблока
Группа прободных ранений должна быть разделена на три подгруппы:
1) проникающие ранения, при которых ранящее тело однократно прободает стенку глазного яблока (проникает в его полость);
2) сквозные ранения, при которых одно ранящее тело дважды прободает все оболочки глазного яблока и образует в них не только входное, но и выходное раневое отверстие;
3) разрушение глаза, когда все оболочки глаза разорваны столь значительно и потери глазных сред столь велики, что стенки глазного яблока спадаются и оно теряет свою форму.
Прободные ранения глазного яблока анализируются по 5 признакам, которые приводятся в таблице.
Примеры. 1. Проникающее ранение роговицы правого глаза с выпадением радужки, травматической катарактой и инородным телом внутри глаза.
2. Сквозное ранение левого глаза с травматической катарактой; инородное тело в глазнице.
3. Разрушение правого глаза; инородное тело в мозгу.
Читайте также:
