Слюна при аллергии к зубному протезу. Слизистая полости рта при сенсебилизации
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Аллергический стоматит. Эпидемиология стоматитов к протезам
Важно, что при аллергии всегда есть период бессимптомной сенсибилизации. Специфическими методами исследования (иммунологические, аллергические пробы) можно выявить сенсибилизацию к определенным аллергенам и предотвратить развитие аллергического заболевания, устраняя этот аллерген. При острой и хронической интоксикации токсин (металлы, мономер) выявляется биохимическими, клиническими и параклиническими методами (определение активности ферментов, критической дозы металлов — меди, кадмия, свинца и др., превышение которой оказывает токсическое действие, и т. д.).
Лечение аллергических стоматитов направлено на устранение аллергена, проведение специфической и неспецифической десенсибилизации. Интоксикация требует устранения токсина (металлы, мономер), а также нейтрализации токсических продуктов.
Аллергический стоматит, вызванный материалами зубных протезов, относится преимущественно к гиперчувствительности замедленного типа (ГЗТ) и носит характер контактного аллергического воспаления.
Для практического врача представляет определенные трудности выявление аллергического стоматита. В случае обнаружения явлений воспаления в полости рта при наличии металлических, пластмассовых протезов или их сочетания врач-ортопед ставит диагноз: «непереносимость зубных протезов». «Непереносимость» — собирательное понятие, не говорящее ни об этиологии, ни о патогенезе. Подтверждением этого служат данные обследования 584 человек с первичным диагнозом «непереносимость». Нами аллергический стоматит выявлен только в 30,3% случаев (177 человек — у 88 с аллергическим стоматитом на металлы и у 89 — на пластмассу). В 69,7% случаев поставлены другие диагнозы (токсический стоматит, красный плоский лишай, лейкоплакия, глоссалгия и др.).
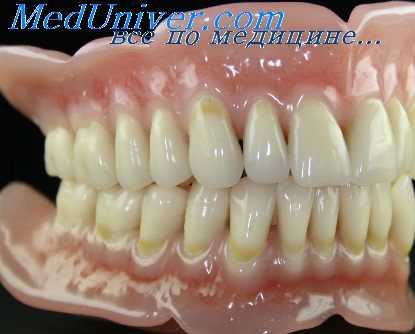
Разнообразие диагнозов у лиц, пользующихся зубными протезами, связано, с одной стороны, с недостаточной разработкой методов диагностики, с другой — с трудностью дифференциальной диагностики стоматитов различного генеза. В связи с этим остановимся более подробно на аллергическом стоматите.
Возникновение, развитие и исход аллергического стоматита зависят в первую очередь от разнометаллических включений, пластмасс и других материалов, так как они являются причинными факторами аллергического воспаления.
Из 88 человек с аллергическим стоматитом у 59 были мостовидные протезы из нержавеющей стали с опорой на 3—5 зубов (65 мостовидных протезов) и встречные мостовидные протезы с опорой 3—5 зубов (67), т. е. протяженность мостовидных протезов, а следовательно, и количество металла при аллергическом стоматите имеют большое этиологическое значение.
Из анамнеза установлено, что аллергический стоматит на металлы обычно развивается после 5—10-летнего пользования протезами (36 больных) или после 10— 15 лет (37 больных). Аллергический стоматит при сроке пользования протезами менее 5 лет встречается очень редко. Таким образом, возникновению аллергического стоматита предшествует период бессимптомной сенсибилизации (от 5 до 15 лет).
Чаще аллергический стоматит, вызванный протезами из металлов, развивается у больных хроническими заболеваниями желудочно-кишечного тракта (хронические гастриты, колиты, дисбактериоз, холециститы, панкреатиты и др.) и эндокринными заболеваниями (период климакса женщин и мужчин, диабет, гиперфункция щитовидной железы). В силу функциональных и органических нарушений эти заболевания способствуют изменению реактивности организма, сенсибилизации к аллергенам зубных протезов. У таких больных страдает и неврологический статус (неврастения, канцерофобия, прозопалгия), поэтому они начинают лечиться чаще не у стоматолога, а у невропатолога и стоматоневролога.
Анализ перенесенных и сопутствующих заболеваний у больных аллергическим стоматитом показывает, что тяжелые реакции возникают у больных, страдающих аллергическими заболеваниями. Особенно часто они развиваются при лекарственной болезни (31,09%), пищевой аллергии (30,3%), отеке Квинке (30,09%), а также при астме, астматическом бронхите и др.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Аллергический стоматит
Аллергический стоматит - это воспалительные изменения слизистой оболочки ротовой полости, обусловленные развитием иммунопатологических реакций (гиперчувствительности, гиперергии). Проявлениями аллергического стоматита служат отек, гиперемия, кровоточивость, язвочки и эрозии слизистой оболочки, жжение во рту, боль при приеме пищи, гиперсаливация, иногда ухудшение общего состояния. Обследование пациента с аллергическим стоматитом включает сбор аллергологического анамнеза, выявление причины аллергической реакции, осмотр полости рта, проведение провокационных, элиминационных проб, кожных тестов, исследование слюны и др. Лечение аллергического стоматита предполагает исключение контакта с аллергеном, прием антигистаминных средств, медикаментозную обработку слизистой.
МКБ-10
Общие сведения
Аллергический стоматит – патологический симптокомплекс, возникающий в полости рта при микробной, контактной, лекарственной аллергии либо служащий местным проявлением инфекционных, кожных, аутоиммунных и других заболеваний. Аллергические поражения полости рта могут протекать в форме стоматита, папиллита, глоссита, гингивита, пареита, палатинита, хейлита. Среди названных клинических форм аллергический стоматит встречается наиболее часто. Рассмотрение проблем, связанных с аллергическим стоматитом, требует междисциплинарного взаимодействия специалистов в области стоматологии, аллергологии и иммунологии, дерматологии, ревматологии и др.
Причины
Возникновение аллергического стоматита может быть связано с проникновением аллергена в организм либо непосредственным контактом со слизистой оболочкой ротовой полости. В первом случае аллергический стоматит будет служить проявлением системной реакции (на пыльцу, медикаменты, плесень, пищевые продукты и т. д.); во втором – местной реакции на раздражающие факторы, непосредственно контактирующие со слизистой (зубную пасту, зубные протезы, лекарственные пастилки для рассасывания, ополаскиватели для полости рта и пр.).
Развитие контактного аллергического стоматита чаще всего связано с повышенной чувствительностью к материалам, используемым в стоматологии: препаратами для аппликационной анестезии, металлическим пломбам, брекетам, ортодонтическим пластинкам, коронкам, акриловым или металлическим зубным протезам. В акриловых протезах аллергическими факторами, как правило, выступают остаточные мономеры, в редких случаях – красители.
При использовании металлических зубных протезов может развиваться аллергия на сплавы, содержащие хром, никель, золото, палладий, платину и др. Кроме этого, определенную роль в патогенезе возникновении аллергического стоматита играет кариес, хронический тонзиллит, а также скапливающиеся в протезном ложе болезнетворные микроорганизмы и продукты их жизнедеятельности, которые раздражают слизистую.
Факторы риска
Контактный аллергический стоматит чаще наблюдается у пациентов, страдающих хроническими заболеваниями ЖКТ (гастритом, холециститом, панкреатитом, колитом, дисбактериозом, гельминтозами и др.), эндокринной патологией (сахарным диабетом, гипертиреозом, климактерическими расстройствами и пр.). Это объясняется тем, что органические и функциональные нарушения при данных заболеваниях изменяют реактивность организма, вызывают сенсибилизацию к контактным аллергенам.
Развитию тяжелых форм стоматита способствуют другие аллергические заболевания: лекарственная болезнь, пищевая аллергия, риниты, крапивница, экзема, отек Квинке, астматический бронхит, бронхиальная астма и др. Аллергический стоматит не всегда протекает изолированно; иногда он входит в структуру системных заболеваний – васкулитов, геморрагического диатеза, многоформной экссудативной эритемы, системной красной волчанки, склеродермии, болезни Бехчета, синдрома Лайелла, синдрома Рейтера, синдрома Стивенса-Джонсона и др.
Классификация
В зависимости от характера клинических проявлений различают катаральный, катарально-геморрагический, буллезный, эрозивный, язвенно-некротический аллергический стоматит. С точки зрения этиологии и патогенеза аллергические стоматиты включают:
- медикаментозные;
- контактные (в т. ч. протезные);
- токсико-аллергические;
- аутоиммунные дерматостоматиты;
- хронический рецидивирующий афтозный стоматит и другие формы.
С учетом скорости развития симптомов выделяют аллергические реакции немедленного и замедленного типов: в первом случае аллергический стоматит, как правило, протекает в форме ангионевротического отека Квинке. Если реализуется аллергическая реакция замедленного типа, симптомы аллергического стоматита чаще всего обнаруживаются через несколько дней после воздействия аллергена. Иногда аллергический стоматит на зубные протезы развивается спустя 5-10 лет их использования, т. е. после длительного периода бессимптомной сенсибилизации.
Симптомы аллергического стоматита
Проявления аллергического стоматита зависят от формы заболевания. Так, для катарального и катарально-геморрагического аллергического стоматита характерны ксеростомия (сухость во рту), жжение, зуд, нарушение вкусовой чувствительности (кислый вкус, металлический привкус), дискомфорт и болезненность при приеме пищи. При объективном осмотре определяется гиперемированная и отечная слизистая полости рта, «лакированный» язык; при катарально-геморрагической форме на фоне гиперемии выделяются петехиальные кровоизлияния и отмечается кровоточивость слизистой.
Буллезный аллергический стоматит протекает с образованием в полости рта везикул различного диаметра с прозрачным содержимым. Обычно после вскрытия пузырей аллергический стоматит переходит в эрозивную форму с формированием на слизистой оболочке эрозий, покрытых фибринозным налетом. Появление язвочек сопровождается резким усилением локальной болезненности, особенно проявляющейся при разговоре и приеме пищи. При слиянии отдельных дефектов на слизистой могут образовываться обширные эрозивные поверхности. Возможно ухудшение общего самочувствия: потеря аппетита, слабость, повышение температуры тела.
Наиболее тяжелой по своим проявлениям является язвенно-некротическая форма аллергического стоматита. При этом определяется резкая гиперемия слизистой с множественными язвочками, покрытыми грязновато-серым фибринозным налетом, и очагами некроза. Язвенно-некротический аллергический стоматит протекает на фоне выраженной боли при приеме пищи, гиперсаливации, высокой температуры, головной боли, подчелюстного лимфаденита.
Общие симптомы при аллергическом стоматите могут включать функциональные нарушения со стороны нервной системы: бессонницу, раздражительность, канцерофобию, эмоциональную лабильность.
Диагностика
Обследование пациента с аллергическим стоматитом проводится стоматологом с привлечением в случае необходимости смежных специалистов: аллерголога-иммунолога, дерматолога, ревматолога, эндокринолога, гастроэнтеролога и др. При этом важное значение имеет сбор и анализ аллергологического анамнеза и выявление потенциального аллергена.
- Осмотр. При визуальной оценке полости рта врач отмечает увлажненность слизистой, ее цвет, наличие и характер дефектов, тип слюны. В процессе стоматологического осмотра обращается внимание на наличие в полости рта зубных протезов, пломб, ортодонтических аппаратов; их состав и сроки ношения, изменение цвета металлических протезов и т. п.
- Исследование слюны. Химико-спектральный анализ слюны и определение рН позволяют произвести качественную и количественную оценку содержания микроэлементов и оценить происходящие электрохимические процессы. Дополнительные исследования при аллергическом стоматите могут включать биохимический анализ слюны с определением активности ферментов, определение болевой чувствительности слизистой оболочки, гигиеническую оценку протезов, соскоб со слизистой на Candida albicans и др.
- Аллергологическое тестирование. Аллергологическое обследование предполагает проведение пробы с экспозицией (временное удаление протеза с оценкой реакции), провокационную пробу (возвращение протеза на место с оценкой реакции), кожные аллергические пробы, исследование иммунограммы.
Дифференциальную диагностику аллергического стоматита необходимо проводить с гиповитаминозами В и С, герпетическим стоматитом, кандидамикозом, поражениями слизистой при лейкозе, СПИДе.
Лечение аллергического стоматита
Лечебные мероприятия при аллергическом стоматите будут зависеть от причины, повлекшей развитие заболевания. Основополагающим принципом терапии аллергических заболеваний служит исключение контакта с аллергеном: соблюдение диеты, отмена лекарственного препарата, отказ от ношения зубного протеза, смена ополаскивателя или зубной пасты и т. п.
Медикаментозная терапия аллергического стоматита обычно предусматривает назначение антигистаминных препаратов, витаминов группы В, С, РР, фолиевой кислоты. Производится местная обработка слизистой оболочки полости рта антисептиками, обезболивающими препаратами, ферментами, кортикостероидными препаратами, заживляющими средствами (облепиховым маслом и др.).
Пациентам, у которых аллергический стоматит возник как осложнение стоматологического лечения, в дальнейшем необходима консультация стоматолога-терапевта, стоматолога-ортопеда, ортодонта; проведение смены пломб или коронок, замены брекет-системы, базиса протеза и пр.
Прогноз и профилактика
Своевременная диагностика аллергического стоматита позволяет преодолеть заболевание на ранней стадии; сроки терапии катарального и катарально-язвенного стоматита обычно не превышают 2 недели. В более тяжелых и запущенных случаях, может потребоваться длительное лечение аллергического стоматита.
Профилактические меры предусматривают хороший гигиенический уход за ротовой полостью, своевременное лечение кариеса и заболеваний десен. Необходимо регулярное профилактическое посещение стоматолога для удаления зубных отложений, корректировки протезов, их своевременной замены. Важное значение в профилактике аллергического стоматита играет индивидуальный подход к лечению и протезированию зубов, использование гипоаллергенных материалов.
2. Аллергические заболевания с проявлениями в полости рта у детей и подростков. Роль врача-стоматолога в комплексном лечении/ Т.Н. Терехова, Т.Г. Белая, Л.В. Козловская. – 2007.
Слюна при аллергии к зубному протезу. Слизистая полости рта при сенсебилизации
В эксперименте изучали слюну околоушной железы путем наложения фистулы Павлова — Глинского. В качестве сенсибилизатора вводили нормальную лошадиную сыворотку. После сенсибилизации (1-е введение) уменьшалось количество слюны (2—1,7 против 3,24—3,5 см3 в норме), плотного осадка (1,782 против 2,328%), органических (0,813 и 0,906%) и неорганических (0,969 и 1,422%) веществ.
Введение разрешающей дозы лошадиной сыворотки привело к еще большему уменьшению количества слюны, количество органических веществ возросло, а глобулинов (общий белок, альбумины) — уменьшилось [Сейфуллина X М., 1970] . Нами отмечено, что у больных с сенсибилизацией к хрому и никелю при наличии протезов из нержавеющей стали содержание растворимого белка в слюне по сравнению с контрольной группой (без протезов) достоверно повышается с 58,4 + ±1,5 до 73,3±1,8, а содержание щелочной фосфатазы — с 0,03±0,004 до 0,32 + 0,004 мкмоль/мин в 1 мл. По-видимому, увеличение содержания растворимого белка в слюне при сенсибилизации металлическими протезами является защитной реакцией, направленной на образование недеятельных комплексов металл — белок.
Установлено, что сенсибилизация приводит к усилению чувствительности интерорецепторов слизистых оболочек. Это подтверждается в клинике ортопедической стоматологии. Пороги болевой чувствительности языка у больных с металлическими протезами самые низкие, а следовательно, болевая чувствительность наиболее высокая.
Удаление протезов из нержавеющей стали приводит к тому, что защитная болевая реакция исчезает, но болевая чувствительность восстанавливается до нормы в течение 6—12 мес.
А. Д. Адо (1979) указывает, что хеморецепторы сосудов и тканей обладают низкой возбудимостью по отношению к токсинам и аллергенам, что является защитным приспособлением организма. Однако при сенсибилизации повышается чувствительность хеморецепторов каротидного синуса к специфическому аллергену, что приводит к рефлекторным изменениям дыхания, кровообращения и т. д.
В связи с этим нами отмечено, что при пользовании пластмассовыми и металлическими зубными протезами происходит сенсибилизация 21% больных гипертонической болезнью и 5,3% больных ишемической болезнью сердца.
В опытах на собаках показано, что в случае сенсибилизации резко повышается возбудимость по отношению к лекарственным веществам (адреналин, эфедрин и др.). Если зубные протезы рассматривать как лекарственное средство, становится ясно, что дозы химических аллергенов (пластмассы, мономер, металлы и т. д.) играют огромную роль в патогенезе сенсибилизации. Нами выявлено, что в группе сенсибилизированных к зубным протезам 11,9% составляли лица с лекарственной болезнью.
При сенсибилизации в сыворотке крови и тканях установлены изменения физиологической активности медьсодержащего (церулоплазмины) и железосодержащего (трансферрин) белковых комплексов [Митина Т. В. и др., 1970], которые определяют окислительно-восстановительные процессы в тканях. Сенсибилизация способствует повышению чувствительности организма к действию других аллергенов (пищевые, микробные и др.).
А. М. Ногаллер (1975) показал, что при заболеваниях органов желудочно-кишечного тракта значительно повышается проницаемость тканей и слизистых оболочек, ослабляется барьерная функция печени для всех аллергеноподобных веществ. По нашим данным, при пользовании металлическими протезами сенсибилизация отмечена на фоне хронического гастрита (43,7%), холецистита (22,5%), колита (9,3%), язвенной болезни (7,6%), дисбактериоза кишечника (2,9%), пищевой аллергии (2,4%). Именно больные с заболеваниями желудочно-кишечного тракта наиболее подвержены сенсибилизации через полость рта и зубные протезы.
Аллергия к протезным материалам
Аллергия к протезным материалам – это непереносимость зубных протезов, используемых в ортопедической стоматологии, с развитием аллергической реакции замедленного типа и появлением клинических симптомов протезного стоматита (чувства жжения, болезненности в полости рта при приеме пищи, изменений вкуса), признаков аллергического поражения других органов и нарушения общего состояния. Диагностика аллергии к протезным материалам основана на данных анамнеза, клинического осмотра полости рта, результатов элиминационных, экспозиционных и кожных проб, иммунологических тестов. Лечение включает замену или коррекцию протеза, использование антигистаминных препаратов, в тяжелых случаях – глюкокортикоидов.
Аллергия к протезным материалам – воспалительная реакция аллергической природы, нередко встречающаяся в ортопедической стоматологии и развивающаяся в полости рта в ответ на установку зубного протеза из металла, акрилатов и других материалов. Гиперчувствительность к тому или иному протезному материалу характеризуется развитием аллергической реакции замедленного типа, при этом симптомы заболевания чаще связаны с поражением полости рта, реже – верхних дыхательных путей и кожных покровов.
По данным статистики, непереносимость материала зубных протезов отмечается у 6-10% пациентов, обращающихся на прием к стоматологу-ортопеду, при этом признаки аллергии к протезным материалам могут появляться как в течение первых дней после установки протеза, так и через несколько лет после протезирования.
Развитие аллергии к протезным материалам чаще отмечается на металлические включения протеза, а также на акрилаты, цементы, пасты, красители, пластификаторы и другие материалы, применяемые в ортопедической стоматологии.
При изготовлении металлических зубных протезов используют около двадцати металлов. Это нержавеющая сталь, сплавы из хрома и кобальта, серебра и палладия, золота и платины, никеля, железа, титана, марганца, кремния, молибдена и других материалов, применяемых для самого протеза, штамповки, соединения его деталей. Каждый из этих металлов может вызвать развитие аллергической реакции в различные сроки после зубопротезирования. Развитию аллергии способствуют электрохимические процессы в полости рта, интенсивность которых зависит от конкретного состава сплава, степени разнородности входящих в его состав металлических включений, качества изготовления протеза, кислотности слюны и других факторов.
Нередко встречается аллергия к протезным материалам, изготовленным из полимерных соединений (акрилатов). Чаще всего это полные съемные пластиночные протезы, состоящие из твердой (акриловой) или мягкой пластмассы. При этом основной этиологический фактор возникновения аллергической реакции на акрилаты – остаточный мономер метилметакрилат, содержание которого в пластмассовых протезах составляет от 0,2 до 1%, а при несоблюдении технологии производства может возрастать до 8%.
Вышеперечисленные вещества, входящие в состав металлических и акриловых зубных протезов, являются неполными антигенами (гаптенами) и превращаются они в настоящие аллергены (конъюгированные антигены) при взаимодействии с белками тканей полости рта. При этом возникает аллергическая реакция замедленного типа с развитием контактного стоматита и других клинических проявлений аллергии к протезным материалам. Риск развития заболевания повышается при механической травме слизистой оболочки полости рта, микроповреждениях протеза, повышении кислотности слюны и возникающих при этом процессах коррозии зубопротезной конструкции.
Симптомы
Клинические признаки аллергии к протезным материалам чаще связаны с развитием аллергического контактного стоматита. Основные жалобы – появление металлического привкуса, чувства жжения и сухости во рту, болезненности при приеме пищи. При этом симптоматика обычно развивается не сразу после установки протеза, а через несколько месяцев, а то и через 10-15 лет после протезирования.
Клиническая картина аллергии к металлическим протезным материалам имеет свои особенности. Это, прежде всего жалобы больных на отечность слизистой оболочки полости рта в области щек, языка, мягкого неба. Увеличение языка и отек слизистой щек приводит к частому их прикусыванию, затруднениям при пережевывании и проглатывании пищи. Очень часто беспокоит чувство жжения в области языка, которое ощущается постоянно и усиливается при приеме острой, кислой пищи, а также в вечернее и ночное время. Еще один характерный симптом – изменение вкусовой чувствительности с появлением привкуса металла или кислоты во рту. Аллергия к протезным материалам из металла и его сплавов сопровождается сухостью во рту, жаждой, изменением консистенции слюны, которая становится вязкой, тягучей и трудно проглатывается. При длительном течении аллергического стоматита может нарушаться общее самочувствие с появлением повышенной утомляемости, раздражительности, тревожности и беспокойства, нередко отмечается обострение хронических заболеваний желудка и кишечника (гастродуоденитов, колитов), желчевыводящих путей (холециститов).
При аллергии к протезным материалам из пластмассы (акрилатам) основной жалобой является выраженное чувство жжения в области протезного ложа, чаще на верхней челюсти, из-за чего использование съемного протеза зачастую становится невозможным. Жжение также отмечается в области щек, губ, мягкого неба, на языке. Аллергия к протезным материалам из пластмассы может проявляться и поражением кожных покровов лица, рук (покраснение, отечность, высыпания в виде пузырьков, эрозии, затем ссыхающиеся в корки, сухая кожа, трещины), явлениями аллергического ринита, конъюнктивита, гастрита.
Диагностика аллергии к протезным материалам основана на изучении анамнеза, данных объективного осмотра пациента стоматологом и аллергологом-иммунологом, результатов лабораторных исследований, кожных и провокационных проб.
При осмотре полости рта выявляются явления гиперемии, отека, сухости слизистых оболочек, наличие петехиальных кровоизлияний, следы отпечатков зубов на слизистой щек и боковых поверхностях языка. При развитии аллергии к металлическим протезным материалам можно обнаружить нарушение целостности мостовидного протеза, особенно в месте пайки, наличие окисных пленок. Контактный аллергический стоматит, возникший после установки пластмассовых съемных зубных протезов, кроме вышеуказанных признаков характеризуется появлением на слизистой оболочке протезного ложа папилломатозных разрастаний.
Для выявления аллергии к протезным материалам используются и различные диагностические пробы, используемые в клинической аллергологии, в частности накожные капельные, скарификационные и внутрикожные, а также элиминационные и экспозиционные. Элиминация заключается в удалении проблемного протеза на срок от 1-2 суток до недели и наблюдении в динамике за состоянием полости рта и протезного ложа. После купирования признаков аллергического воспаления выполняется экспозиция, то есть повторная установка того же зубного протеза и проверка реакции организма на такую установку.
Кроме этого, в ортопедической стоматологии может использоваться тест изоляции протеза от слизистой оболочки золотой фольгой, которая приклеивается и цементируется к протезу. Полное исчезновение симптомов аллергии к протезному материалу свидетельствует о его непереносимости.
Подтвердить аллергическую природу болезни можно и при проведении специальных иммунологических тестов с выявлением специфических антител в сыворотке крови и отдельных клеточных элементах. Дифференциальная диагностика аллергии к протезным материалам проводится с контактными стоматитами механической природы, вирусными, бактериальными и грибковыми стоматитами, авитаминозами, сахарным диабетом и другими эндокринными расстройствами, гастритом с пониженной кислотностью, невротическими расстройствами.
Лечение аллергии к зубным протезам
Устранение аллергии возможно при удалении проблемных конструкций из полости рта и проведении повторного протезирования индифферентными материалами после полного купирования проявлений аллергического стоматита. Иногда используется экранизация имеющегося зубного протеза (его изоляция от слизистой оболочки протезного ложе) путем металлизации биологически инертными материалами (чаще это золотоплатиновые сплавы).
Лечение аллергического контактного стоматита проводится с использованием местных антисептических и противовоспалительных средств, антигистаминных препаратов, иногда используются глюкокортикоидные гормоны для местного применения.
Профилактика
Профилактика аллергии к протезным материалам основана на тщательной подготовке к зубопротезированию со сбором аллергологического анамнеза, проведении у лиц из группы риска (анацидный гастрит, аллергические реакции в анамнезе, возраст 40-60 лет, данные о непереносимости металлических включений и пластмасс) профилактических накожных проб с компонентами материалов, которые предполагается использовать. Выполнение таких проб должно проводиться только в специализированных учреждениях сертифицированными врачами-аллергологами.
1. Патофизиология непереносимости металлических зубных протезов (литературный обзор)/ Кузнецова О.А., Губанова Е.И., Шемонаев В.И.// Волгоградский научно-медицинский журнал. - 2013.
2. Пути решения диагностики непереносимости к металлическим включениям в полости рта/ Тебенова Г.М., Аскарова Ш.Н., Астахова И.А., Сафаров Т.С.// Вестник Казахского Национального медицинского университета. - 2018.
3. Особенности влияние материалов зубных протезов на органы полости рта/ Намханов В. В., Будаев Б.Ж.А.// Acta Biomedica Scientifica. - 2009.
Лизоцим при протезной аллергии. Провокационные тесты в стоматологии
В. Г. Василенко (1966) также отметил изменение активности лизоцима слюны у лиц, пользующихся пластмассовыми зубными протезами. Ношение пластиночных протезов как бы подготавливает слизистую оболочку полости рта к реактивному воспалению при создании благоприятных условий для этого (высокое содержание мономера в протезе вследствие нарушения технологии его изготовления, плохое качество протезов и др.).
Для подтверждения связи аллергии со стоматологическими материалами очень важно проводить провокационные тесты с металлами на слизистой оболочке полости рта, особенно в случаях развития контактной аллергии на золотые протезы, так как результаты кожных тестов на благородные металлы (золото, серебро) при этом могут быть отрицательными.
Е. Bauer (1963) рекомендует подкожное введение коллоидного раствора золота в масле (0,15 мг золота), однако реакция у большинства была отрицательной, в то время как провокационный тест на слизистой оболочке в преддверии полости рта давал положительную реакцию в форме покраснения на месте контакта. На основании этих проб автор устанавливает диагноз аллергии. Он предлагает тест — замену золотого протеза конструкцией из серебряно-палладиевого сплава.
А. К. Творус (1968) разработал кожную аппликационную пробу с кусочком металла, из которого изготовлен протез. Отпиливание (распиливание) мостовидного протеза связано с техническими и материальными трудностями, особенно если протез золотой. Кроме того, метод не дает возможности выявить тот мостовидный протез, в котором электрохимический процесс наиболее выражен.
Способ, предложенный В. Г. Манеевым (1977), заключается в проведении кожной пробы на диски из нержавеющей стали, золота и др. путем гальванизации. Метод достаточно прост. Однако оценка на основании интенсивности гиперемии часто затруднена, так как гальванизация из металлических дисков производится через смоченную изотоническим раствором хлорида натрия фильтровальную бумагу без гидрофильной прокладки в течение 30 мин, в связи с чем повышается количество ложноположительных реакций на металл.
Заслуживает внимания определение сенсибилизации к металлам методом электрофореза по Джорджио в модификации Кармазина и Каменева. Методика заключается в накладывании на правое предплечье активного электрода (анод), представляющего собой пластмассовую кассету с ячейками. На дно каждой ячейки помещают свинцовый электрод, затем гидрофильную прокладку, а поверх нее — фильтровальную бумагу, увлажненную одним из растворов солей металлов. Пассивный электрод (катод), равный сумме площадей активных электродов, накладывают на предплечье поперечно.
Методика достаточно информативна, однако исследование необходимо проводить в физиотерапевтическом кабинете.
Концентрацию рабочего раствора следует подбирать с учетом общего состояния обследуемого, что также несколько ограничивает применение этой методики.
Однако многие авторы указывают на несопоставимость результатов кожных проб и проб на слизистых оболочках полости рта, учитывая их анатомические особенности. Так, реакция на Сr+3 на слизистой оболочке протекает существенно интенсивнее, чем на коже. Реакция на ртуть на коже более выражена, чем на слизистой оболочке.
Читайте также:
