Солидный рак щитовидной железы с амилоидозом стромы. Медуллярный рак щитовидки
Добавил пользователь Skiper Обновлено: 30.01.2026
Рак щитовидной железы – наиболее часто встречающаяся злокачественная опухоль в практике эндокринолога. Злокачественные опухоли щитовидной железы могут иметь фолликулярное, парафолликулярное и стромальное происхождение [1].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Злокачественные опухоли щитовидной железы
Код протокола:
Код МКБ-10: С73
Сокращения, используемые в протоколе:
ТАБ – Тонкоигольная аспирационная биопсия.
ТТГ – тиреотропный гормон
Т3 – трийодтиронин
Т4 – тироксин
ТГ – тиреоглобулин
МЕ/л – Международных единиц на литр
пг/мл – пикограмм на миллилитр
мкг/кг – микрограмм на килограмм
УЗИ – ультразвуковое исследование
КТ – компьютерная томография
МЭН – множественные эндокринные неоплазии
РК – Республика Казахстан
Дата разработки протокола: 2013 год.
Категория пациентов: пациенты с узловыми образованиями в щитовидной железе.
Пользователи протокола: эндокринологи, врачи общей практики, онкохирурги поликлиник и стационаров.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация:
Доброкачественные и злокачественные.
Доброкачественные опухоли – аденомы: фолликулярная (макрофолликулярная или коллоидная и микрофолликулярная), трабекулярная (эмбриональная), тубулярная (фетальная), папиллярная, из клеток Гюртле; тератома новорожденных.
Злокачественные опухоли – фолликулярный, папиллярный, папиллярно- фолликулярный, плоскоклеточный, медуллярный, недифференцированный рак щитовидной железы, лимфосаркома, метастаз в щитовидную железу [2].
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень диагностических мероприятий
Основные
В амбулаторных условиях:
1. Общий анализ крови, определение ТТГ в сыворотке крови, при обнаружении сниженного уровня ТТГ – дополнительное определение уровня свободного Т3 и свободного Т4.
2. Определение кальцитонина в сыворотке крови.
3. УЗИ щитовидной железы.
4. Тонкоигольная пункционная биопсия образования щитовидной железы.
5. Пункционная биопсия лимфатических узлов шеи с последующим
цитологическим исследованием для исключения метастазов в лимфоузлы.
6. Рентгенография органов грудной клетки.
7. Компьютерная томография шеи и средостения с контрастированием для исключения метастазов.
8. При подозрении на местное распространение опухоли – эзофагоскопия, бронхоскопия.
В стационаре:
1. Проведение пробы с пентагастрином.
2. Проведение пробы с кальцием.
3. Определение исходного уровня тиреоглобулина сыворотки крови.
Дополнительные:
1. Общеклинические и биохимические анализы, необходимые в период предоперационной подготовки.
2. Сцинтиграфия, компьютерная томография с контрастированием, тепловидение щитовидной железы.
3. Необходимо исключить синдром МЭН-II (для исключения феохромоцитомы – определение метанефрина, нормометанефрина в суточной моче, для диагностики патологии паращитовидных желез – паратгормона в крови) [3].
Диагностические критерии
Жалобы и анамнез
Появление увеличивающегося образования в области передней и боковой поверхности шеи, боли в области шеи, дисфагия, охриплость голоса, одышка, чувство удушья, похудание. Наличие факторов риска рака щитовидной железы: облучение головы и шеи, отягощенная наследственность по множественной эндокринной неоплазии, быстрый рост узла, симптомы сдавления органов шеи [3].
Физикальное обследование
Пальпация чаще одиночного малоподвижного, возможно, болезненного образования в щитовидной железе с неравномерными контурами и шейных лимфатических узлов.
Лабораторные исследования:
1. Оценка уровня ТТГ (в норме 0,4-2,5 МЕ/л) в сыворотке крови. При раке щитовидной железы уровень ТТГ может быть повышенным, пониженным и в нормальным. При обнаружении сниженного уровня ТТГ – дополнительное определение уровня свободного Т4 (10,3-24,1 пмоль/л) и свободного Т3 (3,2-7,2 пмоль/л).
2. Определение кальцитонина в сыворотке крови (в норме 5-150 пг/мл). Повышение его уровня наблюдается при медуллярном раке щитовидной железы.
3. Проба с пентагастрином. Проводится после ночного голодания. Определяется содержание кальцитонина в крови до и через 2, 5, 10 и 15 минут после внутривенного введения пентагастрин (пентавалон) в дозе 0,5 мкг/кг массы тела. Проба считается положительной и позволяет диагностировать медуллярную карциному, если максимальное повышение уровня кальцитонина превышает 200 пг/мл между 2-5 минутой после введения пентагастрина.
4. Проба с кальцием. Больному в течение 4 часов вводят внутривенно капельно раствор глюконата кальция в дозе 15 мг/кг массы тела (1,5 мл на кг), разведенного раствором глюкозы 5% – 400 мл. Уровень кальция и кальцитонина определяют до, а также через 3 и 4 часа после введения. В норме уровень кальцитонина в крови при содержании кальция в крови 1.9-2,5 ммоль/л не должен превышать 260 пг/мл у мужчин, 120 пг/мл – у женщин. У больных с медуллярной карциномой указанные показатели превышают норму.
5. Определение исходного уровня тиреоглобулина сыворотки крови (в норме 1-2 мкг/л) для выбора тактики лечения после операции при дифференцированных формах рака щитовидной железы. Повышение его уровня, как маркера функционирующей тиреоидной ткани, после операции свидетельствует о росте опухолевой массы.
Инструментальные исследования:
1. Тонкоигольная аспирационная биопсия (ТАБ) щитовидной железы с цитологическим исследованием всех образований щитовидной железы диаметром, превышающим 1 см, при подозрении на злокачественный характер – при меньших размерах узлового образования. Для папиллярного рака характерна смесь папиллярных и фолликулярных элементов с очагами обызвествления, для медуллярного – С-клетки щитовидной железы, продуцирующие кальцитонин, для недифференцированного – высокая клеточность, большие размеры, многоядерность, для фолликулярного – отсутствие и малое количество коллоида, высокая клеточность, наслоение тироцитов друг на друга, увеличение размеров ядер.
2. Сцинтиграфия щитовидной железы с технецием (Tc 99 m ) или йодом (I 131 ) – для выявления «холодного» узла (участок сниженного накопления радиоизотопа), характерный для раковой опухоли щитовидной железы и «горячего» узла (участок повышенного накопления радиоизотопа), характерный для токсической аденомы.
3. Тепловидение. Его использование основано на свойстве злокачественных образований иметь из-за усиленного метаболизма температуру выше, чем окружающие ткани.
4. Ультразвуковое исследование щитовидной железы, которое в случае рака щитовидной железы обнаруживает образование сниженной эхогенности с большим вертикальным, нежели горизонтальным размером, с нечеткими контурами, отсутствием или прерывистостью ободка, наличием микрокальцинатов, увеличивающихся в размерах по сравнению с предшествующим исследованием, с центральной васкуляризацией и наличием увеличенных регионарных лимфоузлов.
5. Компьютерная томография. Позволяет выявить опухоли с минимальной величиной – в пределах 0,5 – 1,0 см. При раке щитовидной железы контуры очага нечеткие, плотность ткани снижена, структура неоднородная, с признаками раздвигания мышц, смещения сосудов, прорастания в трахею [4].
Консультации специалистов: осмотр онколога-хирурга для выбора методов лечения.
Дифференциальный диагноз
Дифференциальный диагноз доброкачественных и злокачественных образований щитовидной железы [4].
Солидный рак щитовидной железы с амилоидозом стромы. Медуллярный рак щитовидки
К этой же группе злокачественных опухолей щитовидной железы принадлежит так называемый рак щитовидной железы, или солидный рак с амилоидозом стромы, впервые описанный в 1951 г. До этого времени указанную форму злокачественной опухоли относили к низкодифферепцированным ракам или солидным аденокарциномам. Данная опухоль имеет такое жо строение, как и солидпый рак (с гиалинозом стромы и наличием амилоида, продуцируемого раковыми клетками), и образуется из фолликулярных и парафолликулярных клеток щитовидпой железы (Д. Г. Заридзе и Р. М. Пропп, Ю. В. Фалилеев).
Особенностью микроскопического строения этой формы опухоли является наличие пластов или отдельных гнезд скоплений эозинофильных опухолевых клеток, окруженных плотной фиброзной тканью, содержащей аморфные массы амилоида. Эпителиальные клетки имеют обычно вытянутую веретенообразную форму и крупное, расположенное в центре ядро. Клетки атипичны, не имеют четких границ и иногда представляются в виде гигантских многоядерных симпластов.
Опухолевая ткань в основном теряет фолликулярную структуру. По гистологическому строению выделяют два основных вида клеточных элементов опухоли. Один из них — диаметром 6—8 мк, со светлоокрашенной цитоплазмой и крупным ядром. В цитоплазме этих клеток мало РНК, нейтральных и кислых мукополисахаридов, щелочной фосфатазы и аскорбиновой кислоты. Второй вид клеток имеет диаметр 4—5 мк, в них много РНК, ДНК, аскорбиновой кислоты, мукополисахаридов. Электронномикроскопически также обнаружено два вида клеток. В одних много митохондрий, в других их очень мало (В. А. Одипокова, В. Ф. Кондаленко, А. П. Калинин, Б. В. Зайратянц).
При электронномикроскоиическом исследовании между опухолевыми клетками выявляется амилоид, который имеет вид тонких фибрилл. В цитоплазме и ядрах этих клеток можно обнаружить мелкозернистые массы, которые, по мнению S. Albores-Saavedra, S. Rose, M. Hbanez, О. Russell, E. Grey и др., являются предшественниками амилоида.
В настоящее время детально изучены метастазы медуллярного рака щитовидной железы в лимфатические узлы (I. Amouroux и др.).
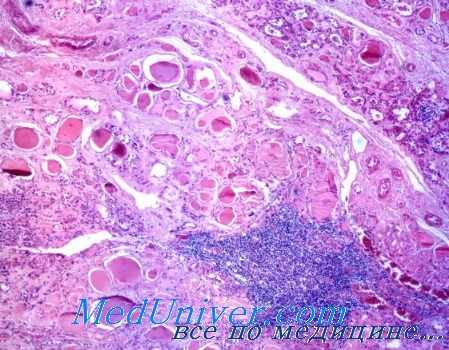
При электронной микроскопии наряду с амилоидозом стромы выявлены в цитоплазме специфические нейросекреторного типа гранулы, а также мельчайшие волокна, которые как бы выводятся за пределы клетки в межклеточное пространство и участвуют в образовании амилоида.
Медуллярный рак, согласно американской статистике, составляет примерно 5—10% среди всех видов злокачественных опухолей щитовидной железы. В настоящее время установлено, что при этой форме рака активно секретируется тиреокальцитонин (в количествах, пропорциональных величине карциномы). Метод ранней диагностики данного опухолевого заболевания щитовидной железы основан на определении его уровня в крови.
Синтетически полученный человеческий тиреокальцитонин, меченный радиоактивным йодом, вводится больным в смеси с антисывороткой против этого гормона, получаемого от морских свинок.
Повышенное содержание в крови тиреокальцитонина отражает реакцию между введенным меченным гормоном и антителами. Достоверное повышение его уровня обычно свидетельствует о наличии медуллярного рака щитовидной железы. В ряде случаев указанный тест позволяет обнаружить опухоль при отсутствии каких-либо клинических симптомов.
Медуллярной рак щитовидной железы. Неэпителиальные опухоли щитовидной железы.
Медуллярной рак (солидный рак с амилоидозом с громы) новообразование органоидного строения, составляющее 5-10% злокачественных опухолей щитовидной железы. Наблюдают как спорадически, так и при наследственном предрасположении с равной часготой возникновения у мужчин и женщин. Источником развития ею являются нарафолликулярные С-клетки, продуцирующие кальцитонин. Немаловажным критерием для верификации медуллярного рака считают обнаружение амилоида. Вместе с тем он далеко не всегда выявляется. В силу этого и резко выраженной многоклеточности опухоли термин медуллярный рак более точно характеризует ее.
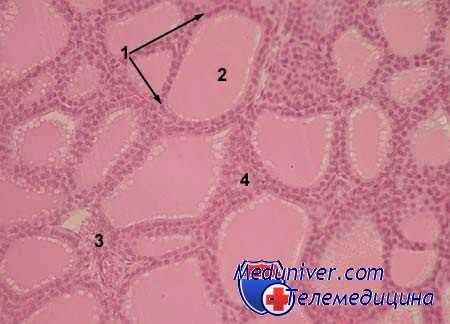
Макроскопически опухоль имеет вид солитарного узла или занимает долю либо обе доли железы, распространяясь и за ее пределы. Она пестрая, сероматового цвета, неравномерной плотности.
Гистологически медуллярный рак весьма вариабелен и состоит из веретенообразных, округлых, полигональных клеток, расположенных в виде гяжей, нолей и комплексов, окруженных рыхлой стромой. Обычно между густыми клеточными пластами располагается гомогенное гиалиноподобное вещество или амилоид. Изредка попадаются остатки фолликулярных структyp. одиночные псаммомные тельца. Различное соотношение укатанных клеточных форм и стромы создает разнообразие вариантов медуллярного рака. Основные из них веретено- и полиморфно-клеточный имеют наименее благоприятное течение. Изредка медуллярный рак бывает представлен фокусом диаметром до 1 мм. Медуллярная микрокарцинома чаще всего выявляется случайно при исследовании операционного материала. Она характеризуется наличием в аденоме, узловом зобе, аутоиммунном тиреоидите микрофокуса» состоящего из ячеек опухолевых С-клеток, окруженных фиброзной стромой или глыбками амилоида. Прогностически медуллярный рак занимает промежуточное место между дифференцированными и анапластическими формами рака.
Доброкачественные неэпителиальные опухоли в щитовидной железе встречаются крайне редко и по своему строению не отличаются от одноименных опухолей других локализаций (фиброма, липома, гемангиома и др.).
Злокачественные неэпителиальные опухоли также наблюдают очень редко. Гистологически саркомы щитовидной железы идентичны саркомам других областей. Нелегко провести разграничение между саркомой и недифференцированным раком. В пользу саркомы свидетельствует продукция коллагена, остеоида, хондроидного вещества. Структура фибросаркомы, наиболее частой из этой группы редчайших опухолей, достаточно типична. Гемангиосаркома—высокозлокачественная опухоль, склонная к бурному росту и диссеминации, особенно в плевру, легкие; наблюдают главным образом у мужчин преклонного возраста на фоне узлового зоба. Гистологически она идентична одноименной опухоли других органов.
Карциносаркому наблюдают чрезвычайно редко. В процессе ее верификации необходимо исключить веретеноклеточный рак и рак с участками хондроидной и остеоидной ткани в строме, хондроидной и остеоидной метаплазии. Постановка диагноза более определенна при наличии в метастазах элементов эпителиальной и соединительнотканной природы.
Злокачественная гемангноэндотелиома — очень редкая, склонная к бурной генерализации опухоль. Характеризуется обилием некрозов и геморрагии, что затрудняет обнаружение остатков опухолевой ткани, обычно представленной комплексами незрелых эндотелиальных клеток.
Первичные злокачественные лимфомы составляют 1% злокачественных опухолей щитовидной железы. Болеют лица старше 60 лет, чаше женщины. Существует мнение, что злокачественная лимфома возникает преимущественно на фоне гиперплазии лимфоидной ткани при струме Хашимото. Действительно отдельные случаи лимфоматозного тиреоидита с полным замещением тиреоидной ткани лимфоидными элементами легко можно принять за нодуллярную форму лимфосаркомы (болезнь Брилля—Симмерса), а эволюция ее в диффузную форму злокачественной лимфомы не столь уж маловероятна. Течение злокачественной лимфомы почти не отличается от клиники недифференцированного рака. Отмечается диффузный рост опухоли с вовлечением органов шеи. Наиболее надежным методом дифференциации ее являются гистохимические и электронно-микроскопические исследования, а также результаты лучевой терапии, к которой эта опухоль особенно чувствительна,
Крайне редко встречается изолированный лимфогранулематоз щитовидной железы, чаще наблюдается вторичное поражение ее при генерализации процесса.
Тератомы редкие, главным образом доброкачественные опухоли, локализующиеся в прилежащих к щитовидной железе тканях. Наблюдают преимущественно у детей и новорожденных.
Иногда с опухолевидными узлами удаляют паращитовидные железы или новообразования их. При этом светлоклеточная аденома, лишенная гормональной активности, может симулировать онкоцитому щитовидной железы, а мелкие кисты, заполненные секретом, имитировать примитивные фолликулы фетальной аденомы. При этом аденома паращитовидной железы не всегда четко отграничена, паренхима ее может без резкой границы переходить в тиреоидную ткань, проникая в сосуды, но не проявляя склонности к рецидивам и лиссеминации. Такого рола эктопированные в тиреоидную ткань аденомы паращитовидной железы легко можно принять за фолликулярный рак. Для аденомы характерно наличие остатков паратиреоидной ткани.
Неклассифицируемые опухоли щитовидной железы. Первичные доброкачественные или злокачественные опухоли, которые не относятся ни к одной из указанных выше форм.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
а) Терминология:
1. Аббревиатура:
• Медуллярный рак щитовидной железы (МРЩЖ)
2. Синоним:
• Нейроэндокринный рак щитовидной железы
3. Определения:
• Редкая нейроэндокринная злокачественная опухоль, которая происходит из продуцирующих кальцитонин парафолликулярных С-клеток щитовидной железы
• Наследственные формы МРЩЖ:
о Синдромы множественной эндокринной неоплазии
о Семейный МРЩЖ
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Солидное образование щитовидной железы с метастазами в ипсилатеральных шейных лимфоузлах
• Локализация:
о Щитовидная железа
о Метастазы в лимфоузлах: уровень VI и верхнее средостение:
- Реже: уровни III и IV, заглоточные лимфоузлы
• Размер:
о 2-25 мм; о Опухоль может быть множественной, особенно при наследственных формах
• Морфология:
о Солидное образование, чаще всего с четкими контурами
о Инфильтративный вариант более характерен для наследственных форм
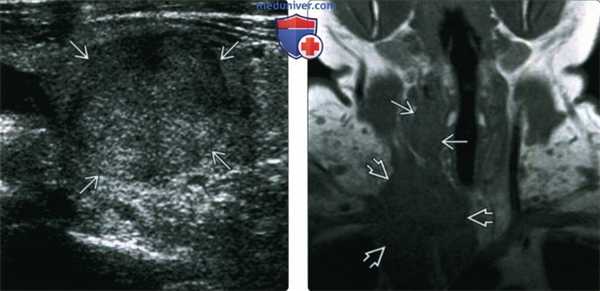
(Слева) УЗИ в продольной проекции. В щитовидной железе определяется солидное образование с четкими контурами и гипоэхогенным гало. Какие-то специфические признаки, которые бы позволили отличить опухоль от аденомы или дифференцированной карциномы, отсутствуют.
(Справа) При МРТ Т1ВИ в коронарной проекции у пациента, которому выполнена тиреоидэктомия по поводу спорадического медуллярного рака щитовидной железы, справа, в ложе щитовидной железы определяются признаки рецидива. Крупная инфильтрирующая опухоль спускается в верхнее средостение, окружает сосуды и сдавливает правую яремную вену. Образование является рецидивом медуллярного рака.
2. КТ при медуллярном раке щитовидной железы:
• КТ с контрастированием:
о Неоднородное образование низкой плотности с четкими контурами
о Может быть множественным, особенно при наследственных формах
о ± кальцификаты в первичном очаге и/или узлах:
- Мелкие или грубые кальцификаты:
Мелкие кальцификаты больше характерны для сосочкового рака щитовидной железы
о Метастазы в лимфоузлах обычно солидные
3. МРТ при медуллярном раке щитовидной железы:
• Чаще всего выглядит как образование с четкими контурами + метастазы в ипсилатеральных лимфоузлах
• Возможны нечеткие контуры и инвазия за пределы железы
• В отличие от сосочкового рака, лимфоузлы почти никогда не выглядят кистозными и не имеют интенсивного сигнала на Т1 ВИ
4. УЗИ при медуллярном раке щитовидной железы:
• Серошкальное УЗИ:
о Гипоэхогенное образование щитовидной железы с неправильными контурами
• Цветовая допплерография:
о Гиперваскуляризация с неравномерным распределением сосудов
(Слева) Сцинтиграфия с октреотидом, вид сзади. Множественные очаги захвата препарата у пациента с мультифокальным медуллярным раком щитовидной железы. Очаги захвата в области крестца и нижнего отдела позвоночника - отдаленные метастазы в костях. Вероятно, также имеются метастазы в печень.
(Справа) КТ без КУ, аксиальная проекция. Множественные мелкие узелки в обоих легких. И медуллярный, и дифференцированный рак щитовидной железы могут давать похожую картину при метастазировании в легкие. В этом случае дифференциальный диагноз проводится с милиарным туберкулезом. (Слева) Сцинтиграфия МИБГ, вид спереди. Двусторонний захват радиофармпрепарата в области ложа щитовидной железы. У пациента выявлена мультифокальная первичная медуллярная карцинома. Также отмечается захват препарата в области правого надпочечника Я, причиной которого оказалась феохромоцитома. У пациента имеется синдром множественной эндокринной неоплазии.
(Справа) КТ органов брюшной полости без КУ, этот же пациент. Правый надпочечник замещен неоднородной опухолью, которая оказалась феохромоцитомой.
5. Сцинтиграфия:
• ПЭТ:
о Далеко не всегда накапливает ФДГ:
- Велика вероятность ложноотрицательного результата
- Выполняется только в случае повышения уровня маркеров опухоли, но нормальных результатов других исследований
• Йод-131 МИБГ:
о Позволяет провести поиск метастазов во всех областях
• Сцинтиграфия с октреотидом (индий-111 пентреотид):
о Из-за физиологического захвата препарата печенью возможно пропустить метастазы данной локализации
• Углерод-11 метионин, возможно, покажет свою эффективность
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Для первичного обследования при наличии узлов щитовидной железы чаще всего используется УЗИ:
- Одновременно можно выполнить тонкоигольную биопсию
- Толстоигольная биопсия более предпочтительна, поскольку имеет большую чувствительность
о КТ с контрастированием необходима для оценки состояния лимфоузлов шеи и средостения:
- В отличие от дифференцированного рака, использование йодсодержащего контраста не противопоказано
• Протокол исследования:
о При выполнении КТ с контрастированием следует захватывать область карины, чтобы оценить состояние лимфоузлов средостения
в) Дифференциальная диагностика медуллярного рака щитовидной железы:
1. Многоузловой зоб:
• Увеличение щитовидной железы с появлением в ее толще множества узлов и грубых кальцификатов
2. Аденома щитовидной железы:
• Локальное образование без признаков инвазии
• Лимфоузлы не поражены
3. Дифференцированный рак щитовидной железы:
• Наиболее распространенная форма рака щитовидной железы
• Солидные или кистозные метастазы в лимфоузлах
4. Неходжкинская лимфома щитовидной железы:
• Диффузное увеличение щитовидной железы + образование с инфильтративным ростом
• В редких случаях очаги кальцификации и некроза
г) Патология:
1. Общая характеристика:
• Этиология:
о 75-85% случаев МРЩЖ являются спорадическими:
- Внешняя причина не выявляется
- Не связан с предшествующими заболеваниями щитовидной железы
о 15-25% случаев МРЩЖ являются наследственными:
- Чаще бывают мультифокальными и/или инфильтративными
о Синдромы MEN2 типа:
- Аутосомно-доминантный наследуемый синдром
- MEN2A: мультифокальный МРЩЖ, феохромоцитома, гиперплазия паращитовидных желез, гиперпаратиреоз
- MEN2B: MEN2А + невриномы слизистых оболочек губ, языка, желудочно-кишечного тракта и конъюнктивы:
Чаще у молодых пациентов, более агрессивный вариант
о Семейный МРЩЖ:
- Аутосомно-доминантное наследование, единственная опухоль-медуллярная карцинома
- Позднее начало, по сравнению с MEN более скрытое течение
• Генетика:
о Связан с мутацией протоонкогена RET на хромосоме 10q11.2
- 100% встречаемость при семейной форме и 40-60% при спорадической
- У пациентов с отягощенным семейным анамнезом по МРЩЖ следует проводить скрининг на RET
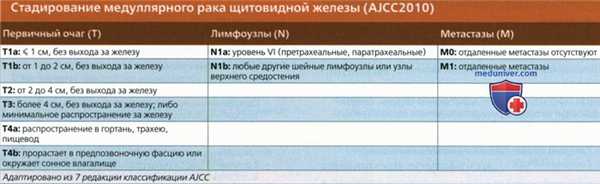
2. Стадирование, классификация:
• Классификация Объединенного американского комитета по раку, 2010 год, 7 редакция:
о Стадии TNM аналогичны таковым для дифференцированного рака щитовидной железы
о В случае множественной опухоли ориентироваться следует на наибольший компонент
3. Микроскопия:
• Пролиферация крупных атипичных клеток с гранулярной цитоплазмой, форма от круглой до многоугольной
• В 80% случаев окрашивается на кальцитонин
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Безболезненный узел щитовидной железы
о Реже дисфагия, осиплость голоса, боль
о Повышение уровня кальцитонина крови:
- Используется в качестве скрининга для оценки тяжести процесса и для наблюдения в послеоперационном периоде
• Другие признаки/симптомы:
о Диарея как следствие повышения кальцитонина
о В редких случаях паранеопластические синдромы: кушингоиднось или карциноидный синдром
о Другие маркеры крови также могут повышаться:
- Раково-эмбриональный антиген
- Хромогранин А
• Клиническая картина:
о Пациент средних лет с образованием в нижней части шеи, либо пациент с отягощенным семейным анамнезом по MEN и обнаруженной при скрининге опухолью
2. Демография:
• Возраст:
о Средний: спорадическая форма = 50 лет; наследственная форма = 30 лет
о МРЩЖ, возникший в детском возрасте, обычно оказывается наследственным, особенно в случае MEN2B
• Пол:
о М > Ж у детей и европеоидов
• Эпидемиология:
о 5-10% от всех злокачественных опухолей щитовидной железы
о 14% всех смертей от рака щитовидной железы
о 10% всех злокачественных опухолей щитовидной железы детского возраста (MEN2)
3. Течение и прогноз:
• Может распространяться путем местной инвазии, лимфогенно и гематогенно
• У 75% больных на момент обращения к врачу уже имеются метастазы в лимфоузлах
• Отдаленные метастазы в легких, печени, костях
• Метастазы в легких обычно милиарные, напоминают туберкулез
• Общая пятилетняя выживаемость 75%; 10-летняя —56%
• Факторы благоприятного прогноза:
о Женский пол, молодой возраст на момент операции
о Синдром наследственного МРЩЖ или MEN2
о Размер опухоли о Нормальный уровень раково-эмбрионального антигена до операции, полное хирургическое удаление опухоли
4. Лечение:
• Резекция первичного очага и пораженных лимфоузлов:
о Полная тиреоидэктомия, удаление лимфоузлов VI уровня ± верхних средостенных лимфоузлов
о Лимфоузлы уровней II—V удаляются при наличии метастазов в латеральных узлах
• Адъювантная лучевая терапия назначается при обширном прорастании в мягкие ткани или экстракапсулярном распространении метастазов
• При обнаружении фамильной RET мутации выполняется профилактическая тиреоидэктомия:
о MEN2A и наследственный МРЩЖ: тиреоидэктомия в 5-6 лет
о MEN2B: тиреоидэктомия в младенчестве
е) Диагностическая памятка:
1. Следует учесть:
• У молодых пациентов и в случае мультифокальных опухолей нужно думать о наследственных семейных синдромах
2. Советы по интерпретации изображений:
• Внешний вид может напоминать дифференцированный рак:
о Лимфоузлы редко подвергаются кистозному перерождению, в отличие отдифференцированного рака
о Гиперинтенсивный сигнал на Т1 ВИ встречается реже
о При МРЩЖ кальцификаты обычно более крупные
о МРЩЖ чаще бывает мультифокальным
3. Рекомендации по отчетности:
• КТ/МРТ используется для выявления метастазов в лимфоузлах:
о Область исследования должна захватывать карину, что необходимо для оценки состояния средостенных лимфоузлов
о Необходим поиск отдаленных метастазов
• ПЭТ/КТ не рекомендуется, поскольку интенсивность накопления контраста вариабельна
ж) Список использованной литературы:
1. Delorme S et al: Medullary thyroid carcinoma: imaging. Recent Results Cancer Res. 204:91-116, 2015
2. Ganeshan D et al: Current update on medullary thyroid carcinoma. AJR Am J Roentgenol. 201(6):W867-76, 2013
Медуллярный рак щитовидной железы
Медуллярный рак щитовидной железы – редкое гормонально-активное злокачественное новообразование щитовидной железы, происходящее из парафолликулярных клеток. Отличается агрессивностью, высокой склонностью к гематогенному и лимфогенному метастазированию. Долгое время протекает бессимптомно. В последующем проявляется болями, изменением голоса, кашлем, затруднениями дыхания и увеличением лимфоузлов. Диагноз устанавливают с учетом анамнеза, симптоматики, УЗИ щитовидной железы, биопсии, генетического анализа, определения уровня кальцитонина и других исследований. Лечение – оперативное удаление щитовидной железы, заместительная терапия.
Общие сведения
Медуллярный рак щитовидной железы – форма тиреоидного рака, предшественником которого становятся парафолликулярные клетки, выделяющие гормон кальцитонин. Является одним из четырех типов рака щитовидной железы (фолликулярный, папиллярный, медуллярный и анапластический). Занимает 3 место по распространенности среди онкологических поражений органа. Составляет от 5 до 10% от общего количества злокачественных новообразований щитовидной железы. Медуллярный рак, как правило, не сопровождается нарушением функции органа. Может быть одиночным либо сочетаться с новообразованиями других органов (при синдроме множественной неоплазии). Обычно развивается во второй половине жизни, реже страдают дети и подростки. Отмечается незначительное преобладание больных женского пола. Лечение осуществляют специалисты в сфере онкологии и эндокринологии.
Классификация медуллярного рака щитовидной железы
Различают четыре формы данной патологии – одну спорадическую и три наследственных:
- Спорадическая форма. Наиболее распространенная форма болезни. Случаи заболевания в семье отсутствуют. Новообразование обычно одностороннее.
- Медуллярная карцинома, как часть синдрома множественных эндокринных неоплазий 2А типа (МЭН-2А). Сочетается с гиперпаратиреозом и доброкачественной феохромоцитомой (чаще двухсторонней).
- Медуллярный рак щитовидной железы, как часть синдрома множественных эндокринных неоплазий 2В типа (МЭН-2В). Сочетается с характерными особенностями телосложения, феохромоцитомой, нейрофиброматозом слизистых и патологиями глаз. Возможны мегаколон и дивертикулез толстого кишечника.
- Изолированная семейная форма медуллярного рака щитовидной железы. Не сочетается с другими поражениями эндокринной системы. Обычно выявляется у пожилых, протекает благоприятнее других форм. Некоторые исследователи полагают, что эта форма может быть вариантом МЭН-А2 с генетически обусловленной задержкой развития других типичных заболеваний.
Причины медуллярного рака щитовидной железы
Причины развития точно не выяснены. Установлено, что семейные формы патологии наследуются по аутосомно-доминантному типу, при этом болезнь развивается в два этапа. Вначале из-за генетической мутации повышается вероятность возникновения неоплазии, затем соматическая мутация становится причиной формирования опухолей в определенных органах. У пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2 выявляется мутация RET-протоонкогена, расположенного в длинном плече X хромосомы. Этот ген принимает участие в развитии клеток APUD-системы, расположенных в щитовидной железе, надпочечниках и других органах. Мутации данного гена могут стать причиной пяти синдромов, три из которых включают в себя медуллярный рак щитовидной железы. Считается, что этот ген также может оказывать влияние на развитие других онкологических поражений щитовидки (немедуллярных форм рака).
Существует ряд факторов, увеличивающих риск возникновения медуллярной карциномы. Вероятность развития медуллярной карциномы повышается при воздействии повышенных доз ионизирующего излучения во время длительного пребывания на экологически неблагоприятных территориях или проведения лучевой терапии по поводу других онкологических заболеваний. Пожилые люди болеют медуллярным раком щитовидной железы чаще молодых, что может быть связано с возрастным увеличением количества соматических мутаций. Отмечается неблагоприятное влияние вредных привычек, профессиональных вредностей (контакт с тяжелыми металлами), тяжелых острых и хронических стрессов.
Симптомы медуллярного рака щитовидной железы
Для медуллярной карциномы характерен длительный латентный период. Первым проявлением болезни часто становится увеличение регионарных лимфоузлов. При дальнейшем прогрессировании медуллярного рака щитовидной железы, сопровождающемся сдавлением и прорастанием ближайших органов, возникают охриплость голоса, трудности при глотании, одышка, сухой поверхностный кашель и затруднения дыхания. При пальпации лимфоузлы увеличены, неподвижны либо малоподвижны, могут образовывать конгломераты с окружающими тканями.
У 10-60% больных медуллярным раком щитовидной железы при синдромах МЭН-2 выявляются симптомы феохромоцитомы. Заболевание проявляется головными болями, потливостью и психической неустойчивостью. При длительном существовании наблюдается повышение артериального давления. У 10-25% пациентов с медуллярным раком щитовидной железы при синдроме МЭН-2А возникает гиперпаратиреоз, который обычно проявляется бессимптомной гиперкальциемией или мочекаменной болезнью. Кроме того, при МЭН-2А могут выявляться болезнь Гиршпрунга и папулезные поражения верхней части спины.
При МЭН-2В гиперпаратиреоз почти не встречается. У больных медуллярным раком щитовидной железы обнаруживаются марфаноподобные изменения скелета: рост выше среднего, астеническое телосложение, тонкие руки и ноги и удлиненная нижняя половина туловища. Нередко отмечается слабость связочно-мышечного аппарата. У многих пациентов выявляются скелетные аномалии: воронкообразная грудная клетка и дисплазия тазобедренных суставов. Медуллярный рак щитовидной железы при МЭН-2В нередко сочетается с патологическими изменениями глаз: глаукомой, сухим кератоконъюнктивитом и пр. Возможны мегаколон и дивертикулез толстого кишечника. В зоне слизистой рта и век располагаются множественные ганглионевромы. Нейрофиброматоз поражает слизистые оболочки ЖКТ и мочевыводящей системы.
Все формы медуллярного рака щитовидной железы могут давать лимфогенные и гематогенные метастазы. При отдаленном метастазировании чаще страдают легкие (у 35% больных). Вторичные очаги обычно располагаются в нижних отделах легких, имеют множественный характер и отображаются на рентгенограммах в виде мелокоочаговых теней, напоминающих диссеминацию при туберкулезе. Возможно метастазирование в кости, печень, плевру, почки и головной мозг.
Диагностика медуллярного рака щитовидной железы
Диагноз устанавливается онкологом с учетом анамнеза, клинической симптоматики, результатов инструментальных исследований и лабораторных анализов. Для выявления предрасположенности к возникновению медуллярного рака щитовидной железы используют генетический анализ RET-протоонкогена. Тест не позволяет подтвердить наличие либо отсутствие новообразования, но указывает на высокий риск его развития, что в сочетании с другими методами обследования дает возможность уточнить причину возникновения и вид онкологического поражения.
В числе других лабораторных исследований используют определение уровня кальцитонина. Повышение показателя до 100 и более пг/мл однозначно свидетельствует о наличии медуллярного рака щитовидной железы. При более низком уровне гормона проводят предварительную стимуляцию. Для оценки локализации, структуры и распространенности неоплазии осуществляют УЗИ щитовидной железы. Окончательный диагноз выставляют на основании аспирационной биопсии с последующим гистологическим исследованием образца ткани. Для выявления метастазов медуллярного рака щитовидной железы назначают рентгенографию легких, сцинтиграфию, ОФЭКТ печени и другие диагностические процедуры. Дифференциальный диагноз проводят с другими типами рака и вторичными онкологическими поражениями органа.
Лечение и прогноз при медуллярном раке щитовидной железы
Лечение оперативное. При установленной наследственной предрасположенности даже до появления симптомов заболевания рекомендуется тотальная тиреоидэктомия. При подтвержденном медуллярном раке щитовидную железу удаляют вместе с регионарными лимфоузлами и окружающей клетчаткой. При наличии феохромоцитомы перед тиреоидэктомией выполняют адреналэктомию, чтобы избежать развития гипертонического криза при проведении основного хирургического вмешательства. Лучевая терапия малоэффективна и используется только в процессе паллиативного лечения. После операции пациентам до конца жизни показана заместительная гормональная терапия.
Читайте также:
- Лучевая диагностика гиперэкстензионной травмы шейного отдела позвоночника
- Советы пациентам с множественными родинками (невусами)
- Диагностика бластных клеток при миелодиспластических синдромах
- Тактика при вывихе бедра. Диагностика, лечение
- Лучевая диагностика артропатии дугоотростчатых суставов шейного отдела позвоночника
