Спермиогистогенез. Сперматиды и их характеристика
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Спермиоцитогенез. Периоды и характеристика спермиоцитогенеза
Во время спермиоцитогенеза в результате митотического деления происходят изменения, ведущие к преобразованию основной половой клетки спермиогония в шаровидную или несколько яйцевидную клетку малых размеров, называемую сперматидом (praespermium), которая является непосредственным предшественником зрелого спермия и которая на данной стадии развития еще не в состоянии оплодотворить яйцевую клетку. Для большей наглядности фазу спермиоцитогенеза можно разделить на три периода:
1. Период размножения. Спермиогонии представляют собой шаровидные клетки небольших размеров, расположенные по периферии извитых канальцев непосредственно у собственной мембраны между основаниями клеток Сертоли. Они имеют светлую цитоплазму, содержащую многочисленные митохондрии и две центриоли. Их ядро имеет шаровидную форму со сравнительно большим количеством рассеянного порошкообразного хроматина.
Уже перед наступлением периода полового созревания спермиогонии заполняют стенки извитых канальцев и путем митотического деления интенсивно в них размножаются. Затем размножившиеся спермиогонии остаются вплоть до наступления периода полового созревания в состоянии относительного покоя.
2. Период роста. С наступлением периода полового созревания митотическое деление спермиогонии начинает изменяться, причем новые клетки, возникающие при этом делении, кажутся как бы неравноценными. Одна из вновьвозникших клеток по-прежнему похожа на исходный спермиогонии и занимает в стенке канальца его место. Наоборот, вторая дочерняя клетка начинает увеличиваться в размерах, достигая почти что четырехкратного объема, причем в ее ядре происходят специфические цитологические изменения, о которых будет сказано ниже. Таким образом увеличенная клетка, возникшая из спермиогония, называется спермиоцитом первого порядка.
Эти клетки в стенке канальца семенной железы находятся ближе к просвету и образуют более или менее непрерывный слой, располагающийся над слоем спермиогониев. Период роста длится около недели.
3. Период созревания. Спермиоцит первого порядка претерпевает затем два быстро чередующиеся деления, из которых одно деление в цитологическом отношении отличается от обычного митотического деления. Это так называемые первое и второе деления созревания. При первом делении созревания количество хроматинового вещества в ядре созревающих клеток уменьшается вдвое, поскольку в каждую вновьвозникшую клетку переходит только половина хромосом материнской клетки (мейотическое деление).
Уменьшение количества хроматинового вещества является приспособлением, препятствующим его накоплению при оплодотворении, то есть при слиянии ядра яйцевой клетки с ядром спермия. Клетка, которая возникает таким образом при первом делении созревания (редукционном делении), называется спермиоцитом второго порядка. Совокупность этих спермиоцитов второго порядка вновь образует слой, располагающийся в стенке канальца ближе к просвету, чем слой спермиоцитов первого порядка. Второе деление созревания является обычным митотическим делением и наступает вскоре после первого деления созревания.
В результате деления спермиоцита второго порядка возникают две новые клетки, называемые сперматидами, или преспермиями. Эти клетки гораздо меньше спермиоцитов, они характеризуются яйцевидной или шаровидной формой и содержат шаровидное ядро. В стенке извитого канальца они располагаются на внутренней поверхности, обращенной в просвет канальца, и погружаются в мягкую цитоплазму внутренних концов клеток Сертоли. Здесь они затем претерпевают ряд цитологических изменений, в результате которых (уже без митотического деления) из сперматид образуются зрелые мужские половые клетки. Этот период их развития называется спермиогистогенезом.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Спермиогистогенез. Сперматиды и их характеристика
Сперматиды — это небольшие округлые или же яйцевидные клетки со сравнительно богатой цитоплазмой, погруженные в мягкие тела клеток Сертоли. При дальнейшем развитии клеточное тело сперматид начинает удлиняться. Ядерный хроматин постепенно сгущается, ядро становится все более и более пикнотическим и сдвигается к одному из полюсов клетки.
И центриоль, находящаяся здесь в двойном виде, подвергается радикальным изменениям. Одна ее часть располагается вблизи ядра в виде так называемой проксимальной центриоли (по отношению к ядру), а вторая часть перемещается ближе к периферии клетки, а именно в противоположном направлении от ядра. Эта часть центриоли называется дистальной центриолью.
Из проксимальной центриоли начинает вырастать тонкое волоконце, образующее основу будущего хвоста спермия. Дистальная центриоль делится на две части, причем та часть, которая по отношению к ядру располагается более проксимально, остается вблизи проксимальной центриоли и образует маленькую пластинку, которая в оптическом микроскопе выглядит как образование, состоящее из целого ряда зернышек (noduli posteriores).
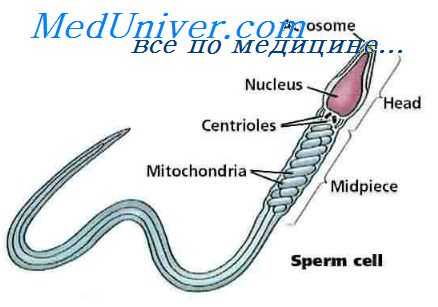
Более дистальная часть дистальной центриоли несколько отдаляется от проксимальной части и превращается в кольцевидное образование (annulus), через которое проникает закладка хвоста. Таким образом, обе части дистальной центриоли ограничивают размеры будущей соединяющей, средней части спермия. Проксимальная центриоль позднее плотно прилегает к ядру и становится частью шейки спермия (noduli anteriores).
В электронном микроскопе этот центриольный аппарат представляет собой очень сложную функциональную структуру.
Между тем ядро, расположенное теперь полностью эксцентрично на одном полюсе удлиненной клетки, становится в значительной мере пикнотическим, его хроматин ненормально сгущается. Из волокнистых митохондрий, в большом количестве находящихся в цитоплазме, вокруг обеих центриолей, возникает спиралевидное волокно, которое несколько раз обвивается вокруг основной части осевого волокна хвоста в области средней, соединяющей части спермия.
Одновременно от цитоплазматического тела сперматиды начинают отделяться целые куски цитоплазмы, в связи с чем тело клетки редуцируется на необходимый минимум цитоплазмы. Остается только тонкий слой цитоплазмы вокруг головки спермия, в области ее шейки и средней, соединяющей части. В конечном результате всех этих изменений возникает зрелая мужская половая клетка, spermium, уже описанная в соответствующей главе.
Следовательно, из каждой исходной материнской клетки (спермиогония) в процессе спермиоцитогенеза возникают четыре сперматиды, которые еще не в состоянии оплодотворить яйцевую клетку. Эти клетки должны пройти фазу спермиогистогенеза, в процессе которого они превращаются в зрелые спермин. Таким образом, из одного спермиогония возникают четыре зрелые половые мужские клетки (спермин).
Спермиогенез. Созревание сперматозоидов в яичках
Паренхима яичек состоит из долек (lobuli testis), разделенных между собой соединительнотканными перегородками семенной железы (septula testis), которые связаны с более плотной поверхностной соединительнотканной белочной оболочкой, покрывающей весь яйцевидный орган (tunica albuginea testis); соединительная ткань оболочки в заднем отделе яичек образует утолщение — средостение семенной железы (mediastinum testis).
В каждой дольке имеется один или несколько извитых семяобразующих канальцев (tubuli seminiferi contorti).
В интерстициальной ткани между канальцами располагаются группами более крупные полигональные клетки (интерстициальные клетки Лейдига), которые, по мнению многих исследователей, являются местом образования мужского полового гормона. Однако в последнее время эту функцию стали приписывать и самим клеткам в стенках канальцев.
Длина извитого канальца сравнительно большая (70—80 мм); снаружи они покрыты пленкой из фибриллярной ткани (membrana propria). Собственную стенку канальцев образуют несколько клеточных слоев, возникающих из первоначального зародышевого эпителия эмбриональной закладки железы. Среди этих клеток, по сути, различаются два вида: собственно половые клетки, которые у взрослого мужчины при полной половой активности встречаются в различных стадиях развития, и поддерживающие их клетки, или клетки Сертоли.
Поддерживающие, опорные клетки располагаются непосредственно на собственной мембране канальцев, а именно своим более широким основанием, а их сравнительно длинное клеточное тело (до 60 мк), состоящее из мягкой цитоплазмы, проходит радиально через всю стенку извитого канальца по направлению к просвету (lumen). Приблизительно посередине клетки располагается сравнительно бледное, яйцевидное или же треугольное ядро с малым содержанием хроматина и с малым истинным ядрышком. В этом месте тело клетки Сертоли бывает наиболее широким.
Наряду с обычными клеточными органоидами, в их цитоплазме содержатся видимые включения белковых кристалликов в виде длинных игл (кристаллики Шарко). Клетки Сертоли располагаются на сравнительно равномерном расстоянии. Они представляют собой опорные поддерживающие и трофические питательные элементы для развивающихся половых клеток. По мнению некоторых авторов, судя по их мягкой, как бы разлитой цитоплазме, они образуют в стенках канальцев плазмовидное образование.
В паренхиме яичек половые клетки претерпевают определенные процессы развития, называемые у человека и у некоторых домашних животных спермиогенетическими волнами, так что в различных отделах стенок канальцев наблюдаются различные степени дифференциации спермиогенеза. Наоборот, у животных, у которых спермиогенетическая активность ограничивается только периодом спаривания, развитие половых клеток происходит одновременно во всех канальцах.
Процесс спермиогенеза материнской половой клетки спермиогоний протекает в стенке семенного канальца в виде двух основных фаз: фазы спермиоцитогенеза и фазы спермиогистогенеза.
Что такое сперматогенез?
Сперматогенез – это процесс развития мужских половых клеток (сперматозоидов) под воздействием гормонов. Он происходит в мужских половых железах, которые называются семенниками, в семенных канальцах.
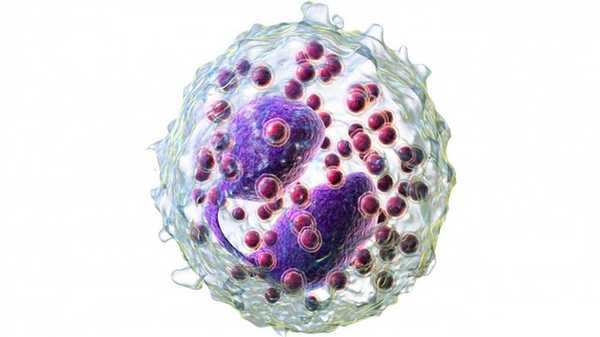
Стадии сперматогенеза и их продолжительность
Сперматогенез состоит из четырех стадий. Каждая стадия занимает примерно по 16 дней.
Фаза размножения
Незрелые клетки, находящиеся в семенниках, под воздействием гормонов делятся и превращаются в сперматогонии, клетки обычной формы с ядром внутри. В сперматогониях содержится двойной набор хромосом. Часть клеток остается на «скамье запасных», в резерве, а некоторые начинают расти и делиться, переходя во вторую фазу.
Фаза роста
Сперматогонии сильно увеличиваются в размерах. Изменяясь, они превращаются в сперматоциты первого порядка, которые все еще содержат двойной набор хромосом. Эти клетки смещаются ближе к просвету канальца.
Фаза созревания
После деления клетки становятся двумя сперматоцитами второго порядка, делятся вторично и превращаются в четыре сперматиды. В этих клетках содержится уже одинарный, а не двойной набор хромосом.
Фаза формирования
В последней фазе из сперматид формируются сперматозоиды, имеющие характерное, знакомое всем строение. Таким образом, из одной изначальной клетки, которая имела двойной набор хромосом, формируется четыре сперматозоида с одинарным набором хромосом, который характерен для половых клеток.
Что происходит в процессе сперматогенеза?
Стадии сперматогенеза поэтапно показывают, что в этом процессе под воздействием гормонов из незрелых (так называемых стволовых) клеток через рост и деление образуются мужские половые клетки – сперматозоиды.
Клетка постепенно меняется, вытягивается, растет, делится. В результате ядро превращается в головку сперматозоида, а телом и хвостом его становятся цитоплазма и оболочка клетки.
Все питание – кислород, углеводы, аминокислоты, витамины и другие полезные вещества в обязательном порядке поступают к созревающим сперматозоидам через поддерживающие клетки Сертоли, и продукты обмена тоже уходят через них.
На последней фазе сперматозоид примыкает к питающим его клеткам Сертоли и остается так до полного развития, получая необходимые для его роста и созревания полезные вещества.
Продолжительность сперматогенеза составляет 73-75 суток.
Как происходит сперматогенез?
Когда начинается сперматогенез? Клетки, из которых будут образовываться сперматозоиды, образуются в семенниках еще во время эмбрионального развития. Но процесс сперматогенеза запускается только во время полового созревания (10-14 лет) и происходит у большинства мужчин вплоть до самого конца жизни под воздействием определенных гормонов.
В ткани между семенными канальцами находятся клетки Лейдига, синтезирующие мужской половой гормон тестостерон.
Но для того, чтобы клетки Лейдига начали его вырабатывать, после полового созревания гипоталамус должен синтезировать гормон, под воздействием которого гипофиз будет производить вырабатывать фолликулостимулирующий гормон. Иными словами, регуляция сперматогенеза происходит по принципу домино – гипоталамус запускает процессы в гипофизе, гипофиз – в клетках Лейдига и клетках Сертоли.
Выброс мужских гормонов у мужчин происходит постоянно, на протяжении всей жизни, циклично и регулярно. Соответственно, постоянно и регулярно продолжается и процесс созревания сперматозоидов. В мужском организме всегда есть сперматозоиды в разных стадиях созревания.
Препараты для улучшения сперматогенеза
Когда говорят об улучшении сперматогенеза, это обычно означает, что не в порядке именно конечные клетки – созревшие сперматозоиды. Что может случиться со сперматозоидами? Они могут быть нежизнеспособными или их концентрация в сперме может быть слишком мала для зачатия. Сперматозоиды могут быть малоподвижными, иметь неправильное строение. А ДНК в них может быть нарушена.
Что же может повлиять на процесс формирования сперматозоидов?
Для нормального сперматогенеза температура в мошонке должна быть 35 оС. Именно она является оптимальной для развития сперматозоидов. Поэтому перегревание или переохлаждение сильно вредит сперматозоидам. Например, при перегреве образуются малоподвижные сперматозоиды.
Хронические заболевания, не выявленные заболевания (например, варикоцеле), скрытые воспаления, возраст старше 35 лет, нездоровый образ жизни, употребление алкоголя, курение – все это влияет на протекание процессов сперматогенеза. И на сами образующиеся в итоге сперматозоиды.
Поэтому для того, чтобы максимально улучшить качество сперматозоидов, нужно не только отказаться от нездорового образа жизни и вылечить заболевания, но и принимать витамины и минералы, которые необходимы для процессов сперматогенеза.
Витамин Е влияет на подвижность, строение, количество сперматозоидов. Защищает созревающие клетки от свободных радикалов.
Цинк необходим для синтеза гормонов, участвующих в сперматогенезе, то есть для фолликулостимулирующего гормона и тестостерона.
Фолиевая кислота нужна, чтобы сперматозоид мог правильно развиваться, имел правильное строение и нормальный размер. Прием фолиевой кислоты достоверно снижает количество дефектных сперматозоидов.
В препарате Сперотон содержатся не только эти вещества, но и L-карнитин, улучшающий подвижность сперматозоидов.
Для того, чтобы улучшить результаты сперматогенеза, витамины и минералы следует принимать минимум 70 дней – именно столько времени требуется для того, чтобы созрели новые сперматозоиды.
Поэтому подготовка к зачатию должна начинаться за несколько месяцев.
Клетки сперматогенеза в спермограмме
Для того, чтобы проверить качественные показатели спермы, существует специальный анализ – спермограмма. На спермограмме оценивается качество спермы по следующим параметрам:
- количество сперматозоидов;
- подвижность сперматозоидов;
- морфологические характеристики сперматозоидов (то есть, характеристики их строения);
- количество и типы лейкоцитов (возможно, указывают на текущее воспаление);
- количество и типы незрелых клеток (указываются просто по традиции, количество ни на что не влияет).
Таким образом, чаще всего оценивается именно качество и количество зрелых клеток сперматогенеза – сперматозоидов, ведь именно от их качества, количества, подвижности и строения зависит зачатие ребенка.
Нормальными считаются показатели, при которых в сперме:
- объем эякулята от 1,5 мл и более;
- общее количество сперматозоидов – от 39 млн и более;
- подвижность сперматозоидов – от 40 % и более;
- жизнеспособность – от 58 % и более;
- морфология (строение) – 4 % и более.
Но если показатели спермограммы оказались далеки от нормы, не стоит делать поспешных выводов. Это повод посетить специалиста, проконсультироваться и следовать рекомендациям: начать вести здоровый образ жизни, принимать витаминно-минеральные комплексы для повышения фертильности, устранить воспаление или другие причины ухудшения сперматогенеза.
Причины появления и лечение аномальных сперматозоидов
На сегодняшний день одной из распространенных причин бесплодия специалисты называют неправильную морфологию сперматозоидов. Любые отклонения в строении мужских половых клеток способны значительно повлиять на репродуктивные способности мужчины. Когда количество сперматозоидов с дефектами строения достигает критического, зачатие становится невозможным или маловероятным. В том случае, если оплодотворение произошло аномальным сперматозоидом, в большинстве случаев происходит выкидыш на ранней стадии беременности. Отклонения от нормы в морфологии сперматозоидов бывают спровоцированы разными факторами. В числе прочих, это оксидативный стресс.

Нормальная морфология сперматозоидов
Отличительная черта мужских половых клеток в том, что они очень подвижны и выполняют свои функции за пределами мужского организма. Нормальный сперматозоид для того, чтобы приблизиться к яйцеклетке, в среднем способен развивать скорость до 25–30 см в час. Учеными установлено, что активный, полноценный носитель ДНК хромосомы проходит свой путь в целом за 8 часов. Достичь этих показателей может лишь та мужская клетка, строение которой соответствует нормам.
Сперматозоиды условно делят на три основные части:
У каждой из этих частей имеется свое назначение. В головке сперматозоида находится ядро с набором хромосом, то есть, генетический материал, который сперматозоид должен передать будущему ребенку. Ряд специфических ферментов, вырабатываемых в этой зоне, позволяет в определенный момент растворить оболочку яйцеклетки для последующего слияния.
Внешние признаки нормальной головки – овальная форма, ярковыраженная акросома (просвет). Длина головки сперматозоида должна составлять 4–5,5 мкм, а ширина – 2,5–3,5 мкм.
К средней части мужской половой клетки относится тело. Здесь происходит выработка и накопление энергии. Процессы синтеза энергии протекают в митохондриях – органоидах, входящих в состав любой клетки и обеспечивающих ее молекулами АТФ (аденозинтрифосфат, универсальное соединение для обмена веществ и биохимических реакций).
Хвост сперматозоида обеспечивает подвижность. В норме он должен быть немного изогнутым, иметь примерно одинаковую толщину по всей длине.
Совершенно очевидно, что любые повреждения тела, хвоста или головки, как и неправильное их развитие патологически влияют на фертильные способности мужчины. Сперматозоид с нормальной морфологией имеет больше шансов развить необходимую скорость и оплодотворить клетку. Но и дефектные сперматозоиды могут добраться до яйцеклетки, особенно если у них мало «соперников» с нормальным строением.
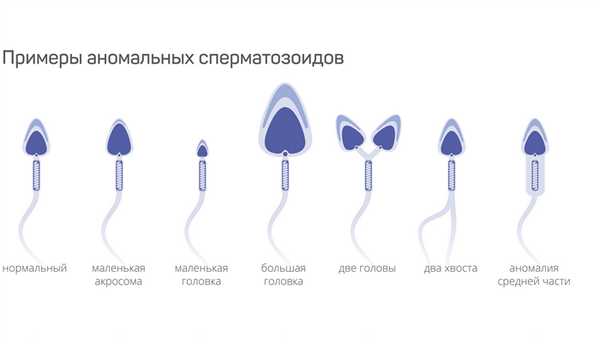
Морфология сперматозоидов – виды дефектов
По тем или иным причинам в морфологии спермий возникают различные отклонения. Отклонения в их строении бывают следующих видов:
- двойная головка;
- изменения в форме головки (удлиненная, трапециевидная и т.д.);
- двойное тело;
- разноплановые деформации хвоста, головки или тела.
Также встречаются мужские половые клетки с размерами, не соответствующими установленным нормам. Это сперматозоиды карлики или, наоборот, гиганты.
В общем строении сперматозоидов также могут возникнуть отклонения. Например, головка может быть нестабильна по отношению к остальным частям, и в процессе движения такой спермий просто разрушается.
Морфология сперматозоидов – влияние на репродуктивные качества
Нарушения морфологии сперматозоидов само по себе не считается патологией. Специалисты заключили, что у каждого мужчины в том или ином количестве в эякуляте присутствуют аномальные сперматозоиды. Но их количество не должно превышать определенную норму. Если в эякуляте находится хотя бы 4 % морфологически нормальных половых клеток, то мужчина имеет все шансы стать отцом естественным путем.
В противном случае, неправильная морфология сперматозоидов приводит к бесплодию или выкидышам.
Чрезмерное количество сперматозоидов с морфологическими дефектами, каким бы образом они ни проявлялись, представляет угрозу для мужской фертильности. Нарушения в структуре головки приводят к тому, что мужская половая клетка лишена способности к соединению с женской. Патологическое состояние хвостов сперматозоидов, как правило, влечет за собой отсутствие подвижности или неправильную ориентацию движения. Сперматозоиды с нарушенной морфологией конкурируют с нормальными за выполнение репродуктивных функций. Чем больше деформированных сперматозоидов находится в эякуляте, тем выше вероятность, что яйцеклетку оплодотворит неполноценный сперматозоид и это приведет к ненаступлению беременности или ее самопроизвольному прерыванию. Некоторые спермии с аномальной морфологией головки могут привести к патологиям и врожденным аномалиям будущего ребенка, так как могут содержать дефектный генетический материал.
Морфология сперматозоидов – анализы
Нарушения в строении сперматозоидов обычно выявляются при сдаче спермограммы и исследовании спермы по Крюгеру. С помощью этого исследования оцениваются такие параметры, как:
- степень подвижности сперматозоидов;
- объем эякулята и его свойства (вязкость, кислотность);
- внешний вид, форма;
- концентрация сперматозоидов, их общее количество.
Для проведения исследования по Крюгеру необходимо сдать сперму. Этот анализ требует соблюдения некоторых правил. Мужчина должен воздерживаться от эякуляции в течение нескольких дней, избегать перегревания и переохлаждения, не принимать спиртные напитки, не курить.
Только таким образом можно максимально увеличить информативность исследования.
Плохие показатели морфологии сперматозоидов – причины и лечение
Дефекты в строении мужских половых клеток могут возникнуть по разным причинам. Негативными факторами, влияющими как на процессы формирования сперматозоидов, так и на повреждение уже созревших мужских клеток, являются:
- токсическое действие никотина, алкоголя, наркотических веществ,
- облучение;
- нестабильность иммунной системы;
- изменение гормонального фона;
- заболевания мочеполовой сферы (чаще всего, речь идет о ИППП).
На структурно-молекулярном уровне большинство причин возникновения аномалий в морфологии сперматозоидов проявляются в повышенном образовании свободных радикалов, которые повреждают сперматозоиды на разных стадиях созревания (формируя отклонения в строении) или разрушают уже взрослые сперматозоиды и хранящийся в головке генетический материал.
Повышенное количество свободных радикалов вызывает в тканях яичек оксидативный стресс. Оксидативный стресс, помимо перечисленных причин, часто возникает на фоне сахарного диабета, ожирения, многолетнего курения. Недостаток витаминов-антиоксидантов в рационе также приводит к гиперпродукции свободных радикалов, в итоге чего сперматозоиды либо гибнут, либо созревают с дефектами строения.
Чтобы уменьшить оксидативный стресс и нивелировать последствия интоксикации алкоголем и никотином, вредных привычек, воспалительных заболеваний и тем самым защитить формирующиеся сперматозоиды, мужчинам следует принимать комплексы антиоксидантов. Один из них — Синергин, который разработан специально для защиты репродуктивной системы. В составе Синергина 6 мощных антиоксидантов в эффективных и рабочих дозировках.
Прием Синергина на протяжении 70–80 дней до предполагаемого зачатия поможет защитить созревающие сперматозоиды и увеличит количество мужских половых клеток с правильным строением. Это подтверждают и клинические исследования. У мужчин, которые принимали Синергин в течение 3 месяцев, количество сперматозоидов с нормальным строением увеличилось на 45,8 % по сравнению с мужчинами, которые не принимали Синергин. Кроме того, у мужчин, принимавших Синергин, увеличилась и подвижность сперматозоидов на 19,9 %, что говорит о комплексном влиянии Синергина на характеристики спермы.
Читайте также:
- Диагностика и дифференциация родинок - невусов эпидермального меланоцитарного происхождения
- Внутривенное применение гепарина. Глюкозо-инсулино-калиевая (поляризующая) смесь
- Значимость внутрилегочного введения лекарств. Перспективы деструктивной пневмонии
- Дакриоаденит: симптомы, лечение, причины, что такое дакриоаденит
- Стригущий лишай гладкой кожи туловища
