Спинномозговые грыжи. Закрытое расщепление позвонков
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Spina bifida occulta (закрытая расщелина позвоночника) - методы диагностики, лечения по Европейским рекомендациям
Occulta означает «закрытый/скрытый», т. е. эти спинальные дизрафические поражения всегда покрыты кожей. Следовательно, нервная трубка должна быть закрыта на начальном этапе. Таким образом, эти аномалии должны рассматриваться как нарушения после нейруляции. Характерно, что гидроцефалия и грыжи заднего мозга не сопутствуют. Часто симптомы могут быть классифицированы как фиксированный спинной мозг (ФСМ). Можно выделить следующие морфологические типы: липомиеломенингоцеле (ЛМЦ), кожный синус, расщепление спинного мозга (РСМ), утолщение концевой нити, менингоцеле и некоторые редкие пороки развития.
Фиксированный спинной мозг (ФСМ). Симптомы, связанные с фиксацией спинного мозга, могут создать фиксированный спинной мозг (ФСМ). Патофизиология подробно исследована Ямада. Считается, что клинические симптомы вызваны дисфункцией нейронов из-за растяжения. Натяжение обычно происходит между каудальным концом спинного мозга и самой нижней парой зубчатых связок на уровне Th12-L1. Фиксированный спинной мозг (ФСМ) характеризуется неврологическими и/или урологическими и/или ортопедическими симптомами. Типичны моторный и сенсорный дефицит в нижних конечностях, недержание мочи и сколиоз. Развитие симптомов и, следовательно, формирование фиксированного спинного мозга (ФСМ) не может быть предсказано и может произойти в дальнейшем.
Появление поздних симптомов, возникающих у взрослых, может быть выявлено не всегда. Преобладающим симптомом является боль в нижней части спины, но боль обычно усиливается при физической нагрузке, в частности, при сгибании и разгибании поясничного отдела позвоночника.
Хирургическое лечение фиксированного спинного мозга (ФСМ) у взрослых эффективно. Показания к профилактическому лечению бессимптомной ФСМ четко не установлены и зависят отчасти от типа врожденной аномалии.
а) Липомиеломенингоцеле (ЛМЦ). Липомиеломенингоцеле (ЛМЦ) или врожденные пояснично-крестцовые липомы, являются наиболее важным типом spina bifida occulta. Заболеваемость является неопределенной, отражая конкретные серии, но оценивается как 4-8 на 100000. Патогенез связан с нарушенной дифференциацией спинальной мезодермы. К альтернативным объяснениям относится вторичное открытие нервной трубки под кожей.
В зависимости от локализации на спинном мозге можно выделить различные типы липомы: каудальные, дорсолатеральные и каудолатеральные липомы. Хотя ЛМЦ покрыты кожей, при наличии подкожной липомы или типичных кожных стигмах необходима МРТ. Большинство липомиеломенингоцеле (ЛМЦ) дают симптоматику фиксированного спинного мозга (ФСМ), но некоторые с рождения протекают бессимптомно. Развитие фиксированного спинного мозга (ФСМ) нельзя предсказать. Было установлено, что несмотря на профилактическое лечение у бессимптомных больных, неврологические симптомы сохранялись почти у 60% пациентов через 12 лет. Следствием стало предположение, что развитие симптомов определяется не только наличием липомы, но и миелодисплазией, на которую не может повлиять хирургическое лечение.
Для изучения анамнеза липомиеломенингоцеле (ЛМЦ) у бессимптомных пациентов был разработан специальный протокол. Промежуточный анализ после среднего периода наблюдения 4,4 года показал, что неврологическое ухудшение у 25% бессимптомных пациентов дало аналогичную картину прогрессии как в группе, получивших хирургическое лечение.
Хирургические стратегии. Цель хирургического лечения пациентов с ЛМЦ-разъединение спинного мозга с подкожной липомой, чтобы предотвратить фиксированный спинной мозг (ФСМ) в спинномозговом канале. Так как позвоночник расщеплен, часть подкожной липомы может быть оставлена в целях защиты спинного мозга в открытом позвоночном канале. Прежде всего, подкожная липома рассекается до уровня дефекта в пояснично-крестцовой фасции. Впоследствии каудальная дужка, которая может быть раздвоена, удаляется для выделения дурального мешка. Дорзальный дефект в дуральном мешке выделяется и определяется протяженность липомы. Следующим шагом является вскрытие твердой мозговой оболочки и раскрытие места прикрепления липомы к спинному мозгу. Внимание сосредоточено на сохранении спинномозговых корешков.
При дорсолатеральном и каудолатеральном положении липомы может наблюдаться смещение спинного мозга. Может быть полезна периоперационная электрическая стимуляция. Липому не следует отделять полностью от спинного мозга, необходимо оставить небольшой фрагмент новообразования в месте прикрепления.
Если эффективное освобождение спинного мозга достигнуто, и он может свободно передвигаться в пределах позвоночного канала, твердая мозговая оболочка должна быть закрыта свободно, насколько это возможно. Иногда требуется трансплантат. Местные осложнения, такие как инфекции, псевдоменингоцеле и ликворея составляют 20-25%, а постоянные неврологические дефициты встречаются у 0-4% пациентов. Хирургическое высвобождение спинного мозга при симптоматическом ЛМЦ показано для эффективного облегчения симптомов или стабилизации жалоб в большинстве случаев. У взрослых с ФСМ после хирургического лечения проходит боль, при этом у хорошо подобранных пациентов повторные операции значительно облегчают симптомы.
б) Дермальный синус. Дермальный синус — остатки дермы, которым не удалось отделиться от нейроэктодермы после закрытия нервной трубки. Скопление из продуктов выделения кожи в синусе может привести к образованию дермоидной кисты. Вторичное инфицирование дермоидного синуса может вызвать менингит и обширное рубцевание нервных корешков. Дермальный синус может подняться в позвоночный канал до уровня конуса. Интрадуральная дермоидная киста может привести к ФСМ. Профилактика вторичной инфекции и потенциального возникновения ФСМ—хирургическая экстирпация. Следует ожидать достаточного хирургического выделения вдоль восходящих синусов.
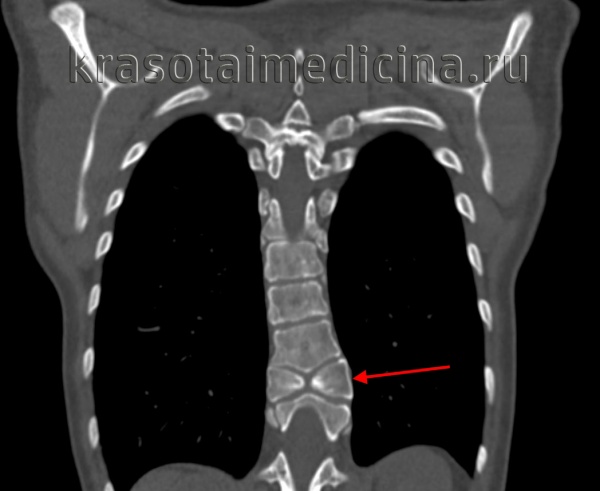
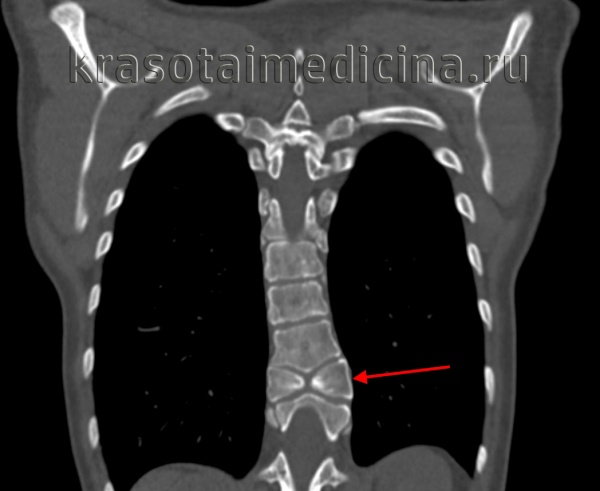
в) Расщепление спинного мозга. Термин «расщепление спинного мозга» (РСМ) был предложен Pang и Dias; могут быть выделены два типа. Тип I расщепления спинного мозга (РСМ) относится к наличию двух геми-корд, имеющих две отдельные твердые мозговые оболочки, разделенные срединным костным или соединительнотканным шипом. Тип II расщепления спинного мозга (РСМ) описывает две гемикорды, разделенные волокнистой перегородкой по средней линии в пределах одной твердой мозговой оболочки. Альтернативная терминология «диастематомиелия», обозначающая расщепление спинного мозга на две половины, или «дипломиелия», описывающая полное дублирование сегментов спинного мозга, сложнее для оценки. Существуют различные теории патогенеза, но большинство из них относятся к раннему нарушению слияния хордальных зачатков в одну хорду в течение третьей недели беременности. Нарушение слияния хорды дает две гемикорды.
В последствие перемещенная соматическая ткань может привести к неправильной сегментации позвоночника. Существуют многочисленные связанные врожденные аномалии, такие как ЛМЦ, липома терминальной нити или дермальный синус. У многих детей с расщеплением спинного мозга (РСМ) при рождении симптомы не выявляются. Могут присутствовать кожные стигмы. Гипертрихоз особенно сильно коррелирует с расщеплением спинного мозга (РСМ) (50%). Дисфункция мочевыводящих путей описана у 75% обследованных пациентов.
Хирургическая стратегия. С расщеплением спинного мозга (РСМ) тесно связаны сопутствующие врожденные аномалии, которые могут способствовать ФСМ, поэтому необходимо предоперационное изображение всего позвоночника на МРТ. При разработке стратегии лечения следует учитывать все аспекты, которые могут способствовать ФСМ. В частности, должно быть исключено наличие липомы терминальной нити. Аномальные формы позвонков и искривление позвоночника могут осложнить идентификацию позвоночного канала. Во-первых, дуральный мешок должен быть визуализирован. В случае РСМ типа I срединная костная шпора должна быть удалена. Впоследствии, дуральные мешки должны быть открыты для того, чтобы выполнить диссекцию.
Медиальные нервные корешки обеих гемихорд являются нефункционирующими и могут быть пересечены. Медиальные фрагменты дурального мешка могут быть резецированы, твердая мозговая оболочка на дорсальной стороне должна быть закрыта в целях создания единого дурального мешка. В случае РСМ типа II обязательно нужно изучить интрадуральную картину для того, чтобы максимально эффективно высвободить спинной мозг. Может быть ценным интраоперационный нейромониторинг. Долгосрочный результат представляется благоприятным со стабилизацией симптоматики.
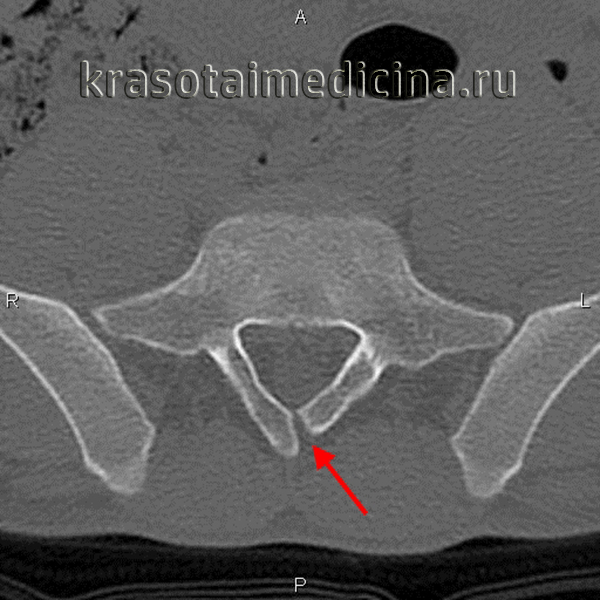
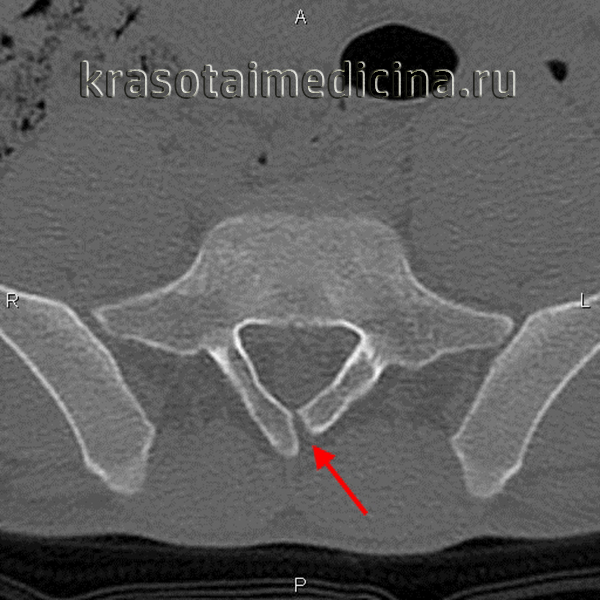
г) Фиксация концевой нити спинного мозга. Фиксация концевой нити или ее липома связаны с ФСМ из-за их предположительной герметичности. Герметичность терминальной нити и постоянное натяжение дистального спинного мозга не могут быть визуализированы. Диагностике фиксации терминальной нити могут способствовать только косвенные признаки, такие как низменное положение конуса, утолщение нити (липома нити), увеличение размера люмбального мешка, раздвоенные дужки.
У большинства пациентов диагноз ставится только после выполнения КТ. Показания к лечению остаются спорными, так как мнения экспертов расходятся. Хирургическое лечение фиксированной терминальной нити является простой и безопасной процедурой. Итоги отличные. Рефиксация маловероятна, а миелодисплазия отсутствует.
д) Менингоцеле. Менингоцеле представляет собой грыжевое выпячивание, состоящее из менингеального мешка с цереброспинальной жидкостью, покрытое интактной кожей. Поскольку спинной мозг остается в пределах позвоночного канала, неврологические симптомы часто отсутствуют или не выражены. МРТ имеет важное значение для диагностики менингоцеле и определения дополнительных аномалий. Передние менингоцеле связаны с аноректальной деформацией. Хирургическое закрытие является простым, но спинной мозг должен быть проверен для исключения ФСМ. Вторичная рефиксация маловероятна.
е) Миелоцистоцеле. Можно провести различие между терминальными и нетерминальными миелоцистоцеле. Терминальные миелоцистоцеле представляют собой покрытую кожей массу в пояснично-крестцовом отделе, в которой присутствует менингоцеле, содержащее выпяченный гидромиелически измененный спинной мозг. Патогенез считается связанным с нарушением дифференциации каудальной клеточной массы (вторичной нейруляции). У большинства пациентов имеется неврологический дефицит, типичны сопутствующие аномалии. Хирургическое лечение направлено на высвобождение мозга и создание свободной связи между гидромиелией мозга и паутинным пространством. Нетерминальные миелоцистоцеле редки, это покрытые кожей поражения в шейном или грудном отделе. Патогенез считается связанным с первичным нарушением нейруляции, из-за местного сращения кожи и хорды.
Лечение состоит из открытия отделения фибронейроваскулярного ствола от хорды и вскрытия сирингоцеле для дренирования ликвора. Ассоциированные аномалии встречаются реже, позднее может возникнуть ухудшение из-за рефиксации.
ж) Разное. Различные пороки развития нижней части спинного мозга связаны с такими аноректальными или урогенитальными аномалиями, как синдром каудальной регрессии или триада Currarino. Это связи, как полагают, возникают из-за раннего нарушения в хвостовом возвышении. VATER-ассоциация (аномалии позвоночника, трахеопищеводный свищ, радиальные или почечные аномалии) является примером комбинации, включающей врожденные аномалии позвоночника. В таких сложных случаях необходима расширенная диагностика и междисциплинарные консультации.
Пример переходного типа липомиеломенингоцеле (ЛМЦ) после максимального удаления;
небольшой участок жировой ткани был оставлен на связках. А, Б. Пример расщепленного спинного мозга I типа.
Разделение мешков твердой оболочки и костный шип могут быть оценены на аксиальной Т2-МРТ (А).
Во время операции были обнаружены два спинных мозга, разделенные костным шипом, покрытым слоем твердой мозговой оболочки (Б). А,Б. Сагиттальная Т1-взвешенная МРТ пациента с плотной утолщенной терминальной нитью (А).
Во время операции нить была идентифицирована, отделена от каудальных нервов, коагулирована и впоследствии удалена (Б).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Спинномозговые грыжи. Закрытое расщепление позвонков
Грыжевое выпячивание может быть образовано только оболочками спинного мозга (менингоцеле). Незаращение спинального канала без грыжевого выпячивания носит название spina bifida occulta. Спинномозговые грыжи встречаются с частотой 1 : 1000 новорожденных. Наиболее часто они локализуются в поясничном отделе позвоночника (60%), в очень редких случаях— в шейном отделе позвоночника (7,5%).
Грыжевое выпячивание выглядит обычно как пигментированное или синюшной окраски, округлое или продолговатой формы образование в области позвоночника. Кожа над грыжевым выпячиванием истончена, блестящая, нередко мацерирована. Ее изъязвление может приводить к истечению ликвора. При локализации грыжи в области пояснично-крестцового отдела позвоночника и вовлечении в грыжевое выпячивание вещества спинного мозга наблюдаются грубые неврологические нарушения. Характерны вялый парапарез или параплегия ног с выраженными атрофиями мышц и трофическими расстройствами — Цианозом, снижением кожной температуры, отечностью, изъязвлением. Параплегия может сопровождаться сгибательнымп контрактурами в коленных и тазобедренных суставах, деформацией стоп и их недоразвитием. Истинное недержание мочи и кала отмечается у 80% детей со спинномозговыми грыжами и часто является причиной уросепсиса. Ликворея из грыжевого мешка может осложняться гнойным менингитом, носящим подострый или хронический характер. Спинномозговые грыжи нередко сочетаются с пороками ликворных путей. В этих случаях развивается гидроцефалия. Неврологическая симптоматика отсутствует или минимальна, если в грыжевое выпячивание вовлекаются только оболочки спинного мозга.
Диагноз спинномозговой грыжи ставится при рождении. Характер содержимого грыжевого выпячивания уточняется с помощью трансиллюминации, контрастной и радиоизотопной миелографии, характер и распространенность дефекта позвоночника — при рентгенологическом исследовании.
Лечение спинномозговых грыж оперативное. Показанием к нему является сохранность функций спинного мозга и нормальное психическое развитие ребенка. При подтекании ликвора операция показана в первые недели жизни. В случаях невозможности хирургического вмешательства (менингомиелоцеле) проводят консервативную терапию, направленную на улучшение трофики паретичных конечностей, профилактику и предотвращение восходящей гнойной инфекции.

Закрытое расщепление позвонков
Это такой порок развития позвоночника, при котором наблюдается несмыкание дужек позвонков или реже дефект тел позвонков. Патология обычно локализуется на уровне V поясничного или I крестцового позвонка, но может быть и в любом другом месте.
Расщепление дужек позвонков может клинически не проявляться, оно случайно определяется при рентгенологическом исследовании. Аномалию обнаруживают у 20% больных при рентгенологическом исследовании позвоночника. В месте расщепления позвонков на коже иногиа наблюдаются рост волос, липомы, гемангиомы.
Возможно сочетание закрытого расщепления позвонков с миелодисплазией и дермалшым синусом. В этих случаях отмечаются односторонние или двусторонние атрофии мышц ног, деформации стоп, слабость сфинктеров мочевого пузыря, нарушения чувствительности и области промежности, выпадение ахиллова рефлекса.
Диагноз ставится на основании рентгенологического исследования позвоночника. Дифференциальный диагноз проводят с полиомиелитом, гематомиелией, опухолями спинного мозга, костной деформацией стоп.
Закрытое расщепление дужек позвонков при отсутствии неврологических нарушений не требует специальной терапии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Расщепление позвоночника
Расщепление позвоночника — порок развития позвоночного столба, заключающийся в недоразвитии дужек и/или тел одного или нескольких позвонков с образованием дефекта в стенке позвоночного канала, через который могут пролабировать оболочки и ткани спинного мозга с формированием врожденной спинномозговой грыжи. Клинические проявления наблюдаются при образовании грыжи или сдавлении спинного мозга соединительнотканными и жировыми разрастаниями. Диагностируется клинически, а также при помощи рентгенографии, КТ и МРТ позвоночника. Лечение только хирургическое. Операция направлена на устранение имеющегося дефекта, но никак не может повлиять на имеющуюся врожденную патологию самого спинного мозга.
Общие сведения
Расщепление позвоночника — врожденная аномалия позвоночного столба, при которой на уровне одного или нескольких позвонков формируется дефект костных тканей, образующих спинномозговой канал. В канале проходит спинной мозг, который может пролабировать на уровне образовавшегося дефекта, формируя врожденную спинномозговую грыжу. В современной неврологии и неонатологии расщепление позвоночника обозначается также латинским термином spina bifida. Распространенность этой аномалии развития позвоночника среди населения по некоторым данным составляет до 20%. При этом частота встречаемости врожденных спинномозговых грыж не превышает 1 случай на 3000 новорожденных. Наиболее часто аномалия локализуется в пояснично-крестцовом отделе позвоночника. 99% врожденных грыж спинного мозга формируются в задней части спинномозгового канала. Содержимое грыжи может варьировать. Выход в грыжевой мешок тканей спинного мозга наблюдается в 75% случаев.
Причины расщепления позвоночника
Расщепление позвоночника обусловлено нарушениями в формировании нервной трубки, которое происходит на 3-ей неделе беременности и заканчивается к 23-му дню гестации. Расщепление позвоночника является мультифакторной патологией. В его развитии могут играть роль наследственные механизмы, спонтанные мутации и воздействие тератогенных факторов.
К последним относятся внутриутробные инфекции (цитомегалия, корь, краснуха, герпес), гипергликемия при сахарном диабете, постоянный перегрев организма беременной (инсоляция, горячие ванны, сауна), прием беременной фармпрепаратов с тератогенным побочным эффектом (например, антибиотиков, антиконвульсантов), недостаточность фолиевой кислоты, интоксикации (наркомания, алкоголизм, токсикомания, профессиональные вредности), радиация. Ситуация усугубляется тем, что зачастую на таких ранних сроках гестации женщина не знает о своей беременности и не соблюдает необходимый охранительный режим, направленный на максимальное исключение возможных тератогенных воздействий.
Классификация расщепления позвоночника
Выделяют скрытое и открытое расщепление позвоночника. Скрытое (spina bifida occulta) представляет собой небольшие костные дефекты (например, незаращение дуг позвонков) без формирования спинномозговой грыжи. Открытое расщепление позвоночника (spina bifida aperta) включает рахишизис и грыжи спинного мозга. Любой вид spina bifida может сопровождаться разрастанием фиброзно-жировой ткани, заполняющей костные дефекты, проникающей в субарахноидальное пространство и обуславливающей сдавление спинного мозга.
В зависимости от содержимого грыжевого мешка различают 4 формы врожденных спинномозговых грыж. При менингоцеле в грыжевом мешке находится лишь цереброспинальная жидкость (ликвор). Менингорадикулоцеле кроме ликвора содержит оболочки спинного мозга. При миеломенингоцеле грыжа состоит из цереброспинальной жидкости, оболочек и тканей спинного мозга. Миелоцистоцеле — это полное выпадение сегмента спинного мозга с оболочками, сопровождающееся выворотом и расширением спинномозгового канала. Рахишизис — расщепление позвоночника в наиболее тяжелом варианте, когда костный дефект большой протяженности сочетается с незаращением оболочек спинного мозга и кожи. При этом спинной мозг виден через зияющее отверстие в области позвоночника. Эта патология приводит к смертельному исходу.
Симптомы расщепления позвоночника
Скрытое расщепление позвоночника обычно имеет бессимптомное течение. Клинические проявления манифестируют в случаях разрастания фиброзно-жировой ткани со сдавлением корешков и других структур спинного мозга. Наиболее часто дебют клиники приходится на подростковый возраст. Характерны корешковые боли по типу радикулита, которые сами пациенты описывают как ощущение прохождения электрического тока. На коже в области костного дефекта, как правило, имеется пучок волос и/или пигментное пятно, иногда — папиллома.
Менингоцеле характеризуется видимым выпячиванием на позвоночнике, покрытым истонченным слоем кожи. Такое расщепление позвоночника протекает без развития неврологического дефицита. Менингорадикулоцеле представляет собой выпячивание, занимающее область от 4 до 5 позвонков. Характер неврологических расстройств зависит от числа вовлеченных в грыжевой мешок корешков и локализации грыжи. Клиника может варьировать от легких парезов до выраженного снижения мышечной силы, сенсорных и тазовых нарушений. Миеломенингоцеле и миелоцистоцеле охватывают от 6 до 8 позвонков и не покрыты кожей, характеризуются тяжелыми параличами, отсутствием чувствительности, недержанием мочи, энкопрезом.
Зачастую расщепление позвоночника сопровождается гидроцефалией. Может сочетаться с другими пороками развития: аномалией Киари, искривлением позвоночника (сколиозом, кифозом), косолапостью, врожденными деформациями конечностей, дисплазией тазобедренных суставов, врожденными пороками сердца, множественными дерматофибромами, липомами, тератомами.
Осложнения расщепления позвоночника
Расщепление позвоночника с образованием грыжи опасно инфицированием грыжевого мешка. Как правило, такое осложнение возникает при отсутствии кожного покрова над грыжевым выпячиванием. Кроме того, инфицирование может произойти при разрывах и других повреждениях истонченной кожи, покрывающей грыжу. В таких случаях наблюдается покраснение тканей грыжевого мешка и окружающих кожных покровов. Инфицирование опасно распространением воспаления на мозговые оболочки с развитием менингита, попаданием инфекции в кровяное русло с возникновением сепсиса.
Другим осложнением врожденных спинномозговых грыж может стать разрыв грыжевого мешка с истечением цереброспинальной жидкости (ликвореей), что приводит к падению ликворного давления и также открывает ворота для проникновения инфекции. Кроме того, расщепление позвоночника может осложниться нарастающей компрессией спинного мозга, со временем приводящей к необратимым изменениям спинномозговых тканей.
Диагностика расщепления позвоночника
Скрытое расщепление позвоночника зачастую при жизни не диагностируется. Диагноз врожденной спинномозговой грыжи устанавливается неонатологом совместно с неврологом по клинике и результатам пальпации — прощупывание костного дефекта позвоночника. Уточнение диагноза осуществляется при помощи КТ и МРТ позвоночника. КТ позвоночника в большей мере позволяет выявить имеющиеся костные дефекты и деформации, МРТ - получить информацию о состоянии спинного мозга и его оболочек, установить содержимое грыжевого мешка. Детям младшего возраста КТ не проводится из-за высокой лучевой нагрузки. В отсутствие возможности томографического обследования применяется рентгенография позвоночника.

В обязательном порядке проводится исследование соматических органов для выявления сочетанной врожденной патологии. С этой целью назначается биохимический анализ крови и мочи, урография, КТ почек, рентгенография грудной клетки, УЗИ сердца, УЗИ брюшной полости, МСКТ брюшной полости, рентгенография костей и суставов. К диагностике по мере необходимости могут привлекаться специалисты различных профилей: нефролог, кардиолог, гастроэнтеролог и др.
В некоторых случаях возможна пренатальная диагностика. Заподозрить расщепление позвоночника можно по данным акушерского УЗИ, амниоцентеза с последующим исследованием концентрации в амниотической жидкости ацетилхолинестеразы и α-фетопротеина. Внутриутробно диагностированное расщепление позвоночника является показанием для кесарева сечения, что позволяет предупредить травмирование спинномозговой грыжи во время естественных родов.
Лечение и прогноз расщепления позвоночника
Открытое расщепление позвоночника нуждается в хирургическом лечении. Операция осуществляется нейрохирургами в плановом порядке в первые дни жизни новорожденного. Она позволяет предотвратить развитие осложнений и нарастание неврологического дефицита, устранить имеющийся косметический дефект. При нарушении целостности грыжевого мешка и ликворее операция проводится в ургентном порядке. Противопоказаниями к хирургическому лечению могут выступать тяжелые нарушения со стороны соматических органов, обусловленные сочетанной врожденной патологией.
Операция проводится с применением общего наркоза. Ее суть - в закрытии имеющегося дефекта. По поверхности грыжевого выпячивания производится разрез. Нервные образования аккуратно отделяются и отводятся внутрь за спинномозговые оболочки. Оболочки послойно ушиваются, закрывается кожный дефект. Осложнениями хирургического вмешательства могут стать нарастающая гидроцефалия, инфицирование раны, расхождение ее краев, трофические расстройства в области послеоперационной раны, мешающие ее заживлению. Для предупреждения гидроцефалии может применяться люмбоперитонеальное шунтирование.
В послеоперационном периоде проводится реабилитационное лечение, направленное на увеличение мышечной силы и объема двигательной активности, профилактику контрактур суставов. Применяются различные методы физиотерапии, лечебная физкультура, массаж. Исход операции во многом зависит не от умений нейрохирурга, а от формы спинномозговой грыжи. Если расщепление позвоночника не сопровождается вовлечением тканей спинного мозга в грыжевой мешок, то после операции отмечается полное или значительное восстановление неврологических функций. При миеломенингоцеле и миелоцистоцеле после операции сохраняется имеющийся неврологический дефицит, поскольку хирургическое вмешательство не способно восстановить измененные ткани спинного мозга.
Аномалии развития позвоночника
Аномалии развития позвоночника – это врожденные изменения количества или конфигурации позвонков. В зависимости от вида и выраженности нарушений могут протекать бессимптомно либо сопровождаться изменением внешнего вида больного и неврологической симптоматикой: нарушениями чувствительности, парезами, трофическими расстройствами. Диагностируются по данным внешнего осмотра, рентгенографии, КТ и МРТ. Для оценки тяжести поражения нервной системы проводят неврологический осмотр. При компенсированных состояниях лечение консервативное, включает массаж, ЛФК, физиотерапию. При выраженных аномалиях, угрозе развития тяжелых осложнений показана хирургическая коррекция.
МКБ-10
Аномалии развития позвоночника – врожденные состояния, сопровождающиеся изменением числа или конфигурации позвонков. Выраженность клинических проявлений может существенно различаться, зависит от тяжести дефекта По наблюдениям специалистов в сфере травматологии и ортопедии, любая аномалия развития позвоночника снижает статическую устойчивость позвоночного столба и повышает вероятность развития приобретенных болезней позвоночника.
Патанатомия
Позвоночник человека состоит из шейного (7 позвонков), грудного (12 позвонков), поясничного (5 позвонков), крестцового (5 позвонков) отделов и копчика (1-3 позвонка). Между позвонками расположены упругие эластичные межпозвонковые диски, выполняющие роль амортизаторов. Позвонки имеют отростки, которые соединяются с отростками расположенных выше и ниже позвонков, образуя суставы.
В центре каждого позвонка расположено отверстие, в котором проходит покрытый оболочкой спинной мозг. При недоразвитии, изменении формы и других нарушениях нормальные соотношения между перечисленными структурами нарушаются, что ведет к сдавлению нервных тканей, ухудшению амортизационной функции дисков и перегрузке суставов. Эти нарушения обуславливают появление патологической симптоматики и провоцируют развитие других заболеваний позвоночника.
Классификация
Аномалии развития позвоночника представляют собой достаточно разнородную группу патологий, различающихся как по анатомической основе нарушений, так и по тяжести проявлений. С учетом анатомических особенностей специалисты-вертебрологи различают следующие группы пороков развития позвоночного столба:
- Изменение количества позвонков: окципитализация (сращение затылочной кости и I шейного позвонка), сакрализация (сращение крестца и V поясничного позвонка), люмбализация (отделение I кресцового позвонка от крестца), слияние нескольких позвонков.
- Изменение формы позвонков: полупозвонки или клиновидные позвонки (при задержке развития костных структур в передних отделах), спондилолиз (при задержке развития позвонков в задних отделах).
- Недоразвитие отдельных частей позвонков: незаращение дужек и тел позвонков.
Симптомы
Синдром Клиппеля-Фейля
Синдром короткой шеи или синдром Клиппеля-Фейля заключается в конкресценции (сращении) шейных позвонков. Иногда между собой сращиваются не только шейные, но и верхние грудные позвонки. Аномалия проявляется выраженным укорочением шеи, снижением границы роста волос, ограничением движений при поворотах головы в сторону, «гордой посадкой головы» (голова слегка отклоняется кзади). В некоторых случаях у пациентов с синдромом Клиппеля-Фейля имеются выраженные кожные складки от ушей до плеч.
Синдром короткой шеи нередко сочетается с другими аномалиями развития позвоночника (шейные ребра, Spina bifida), сердечно-сосудистой и нервной системы. Неврологические симптомы могут отсутствовать. В некоторых случаях возможно сдавление корешков, сопровождающееся нарушением чувствительности, снижением силы рук или парезами.
Синдром шейных ребер
Как правило, протекает бессимптомно, выявляется случайно при проведении рентгенологического исследования. Иногда симптоматика, характерная для шейного ребра, появляется после перенесенной инфекции, травмы или переохлаждения. Пациентов могут беспокоить боли, слабость в мышцах рук, сопровождающиеся нарушением нормального тонуса сосудов и питания кожи (потливость, холодная, бледная, синюшная кожа).
Расщепление позвонков
Самая распространенная аномалия развития позвоночного столба. В большинстве случаев расщепление позвоночника (Spina bifida) обусловлено незаращением дужек V поясничного или I крестцового позвонка. Незаращение дужек других позвонков и расщепление тела позвонка выявляются реже.
Закрытый вариант патологии встречается чаще. Может протекать бессимптомно или сопровождаться умеренными болями в области поясницы и крестца. При развитии рубцовых изменений в области корешков появляются расстройства чувствительности и парезы по ходу иннервации сдавленного нерва. Нарушается регуляция тонуса сосудов и питание кожи, обуславливающие развитие отеков и появление язв.
Открытое расщепление наблюдается реже. Страдает 1 из 1000-1500 новорожденных. Патология относится к категории тяжелых аномалий, сопровождается другими врожденными дефектами (дисплазия спинного мозга, нарушение развития корешков и оболочек спинного мозга). Особенно неблагоприятным вариантом является порок, при котором расщепляются не только позвонки, но и спинной мозг. Через расщепление позвонка наружу выпячиваются оболочки и вещество спинного мозга.
В области спины новорожденного на уровне расщепления имеется грыжевое выпячивание, не покрытое мышцами и кожей. В состав грыжевого мешка могут входить только оболочки спинного мозга (менингоцеле) или оболочки и вещество спинного мозга (менингомиелоцеле). При тяжелых грыжах спинного мозга выявляются нарушения чувствительности, трофические расстройства, нарушения двигательных и тазовых функций.
Люмбализация и сакрализация
Сращение крестца с V поясничным позвонком и отделение I крестцового позвонка от крестца может протекать бессимптомно. При сдавлении корешков развиваются нарушения чувствительности, парезы и трофические расстройства в области иннервации.
Клиновидные позвонки
Распространенная аномалия развития позвоночника. В отличие от обычных позвонков, клиновидные позвонки (полупозвонки) состоят из полутела и полудуги с остистым отростком. Могут встречаться во всех отделах позвоночника. Являются одной из причин развития сколиоза.
Диагностика
Грубые пороки развития диагностируются сразу после рождения ребенка. Нерезко выраженные аномалии выявляются при появлении клинической симптоматики или становятся случайной находкой при обследовании по поводу других заболеваний и травм позвоночного столба. Для постановки диагноза используются следующие методики:
- Объективное обследование. Врач осматривает пациента, обнаруживает признаки, характерные для тех или иных аномалий, определяет выраженность физиологических и наличие патологических изгибов, оценивает подвижность позвоночника, выявляет неврологические расстройства.
- Рентгенография. Является базовым методом диагностики. Обзорные рентгенограммы выполняются в стандартных укладках и с физиологическими пробами. Для уточнения характера и выраженности патологии назначаются прицельные снимки: рентгенография шейного отдела при синдроме Клиппеля-Фейля, рентгенография поясничного отдела при расщеплении, люмбализации и сакрализации и пр.
- КТ позвоночника. Производится на заключительном этапе обследования, помогает уточнить данные, полученные при проведении рентгенографии. Информативна при изучении состояния твердых структур (костей и хрящей).
- МРТ позвоночника. Не является обязательным этапом обследования. Показана при подозрении на патологические изменения мягких тканей (спинного мозга, связок, позвоночных дисков).
Лечение аномалий развития позвоночника
Лечение пороков развития позвоночного столба длительное, обычно проводится в амбулаторных условиях. На начальных стадиях применяются консервативные методики, при их неэффективности или невозможности консервативной коррекции аномалий выполняются операции. Терапия тяжелых пороков производится с первых дней жизни ребенка. Лечение других патологий осуществляется по мере выявления.
Консервативная терапия
Консервативные мероприятия включают медикаментозную и немедикаментозную терапию. Решающую роль в большинстве случаев играют немедикаментозные методы лечения. Используются:
- Специальный режим. Пациентам советуют спать на жесткой постели, ограничить нагрузку на позвоночник.
- Ортопедические приспособления. При аномалиях шейного отдела рекомендовано ношение воротника Шанца, при других пороках - применение корсетов.
- Физиотерапия. Показаны электрофорез, ультрафонофорез, лечебные грязи, иглорефлексотерапия, массаж, ЛФК.
- Лекарственная терапия. В зависимости от вида аномалии и клинической симптоматики могут назначаться НПВС, анальгетики, хондропротекторы, спазмолитики и другие средства.
Хирургическое лечение
Интенсивный корешковый синдром, не поддающийся консервативной терапии, является показанием для хирургического вмешательства - ламинэктомии или фасетэктомии. При шейных ребрах проводится резекция добавочной кости, при других патологиях выполняются различные операции на позвоночнике. При грыжах спинного мозга (spina bifida aperta) лечение только оперативное. В последние годы наряду с традиционными вмешательствами, выполняемыми после рождения ребенка, для коррекции этой патологии осуществляются внутриутробные операции.
Прогноз
Прогноз определяется видом аномалии, своевременностью и адекватностью лечения. При большинстве нерезко выраженных нарушений развития исход благоприятный, однако существует повышенная вероятность возникновения раннего остеохондроза, корешкового синдрома и других вторичных патологий. При грубых пороках возможна инвалидность.
Профилактика
Первичная профилактика предусматривает исключение вредных влияний на плод в период беременности. Вторичные превентивные мероприятия включают регулярное врачебное наблюдение за больными с аномалиями позвоночника. Пациенты с такой патологией должны соблюдать установленный режим, избегать перегрузок, заниматься лечебной физкультурой для укрепления мышц спины.
Межпозвоночная грыжа
Межпозвоночная грыжа — одно из следствий остеохондроза, представляющее собой выпячивание межпозвонкового диска между телами позвонков. Манифестирует болями, тоническим мышечным напряжением и ограничением движений в пораженном участке позвоночника. Может приводить к сдавлению спинальных корешков, сосудов и спинного мозга. Визуализируется при помощи КТ, МРТ или контрастной миелографии. Лечение преимущественно консервативное (медикаментозное, ЛФК, массаж, тракционная терапия). Операции по удалению дисков (дискэктомия, эндоскопическая дискэктомия) проводятся по строгим показаниям и могут повлечь за собой тяжелые осложнения.
Всего в позвоночном столбе находится 24 межпозвонковых диска. Они имеют разный размер: наиболее маленький — у дисков шейного отдела, а наиболее большой — у поясничных дисков. Во всех отделах диски характеризуются однотипным строением: пульпозное ядро, окруженное фиброзным кольцом. Ядро на 90% состоит из воды, его консистенция напоминает гель. Фиброзное кольцо сформировано проходящими в различных направлениях волокнами. Вместе компоненты диска обуславливают его эластичность, упругость, устойчивость к скручиванию и сгибанию. Межпозвонковые диски обеспечивают подвижные соединения между телами позвонков и амортизацию позвоночника.
Межпозвонковый (межпозвоночный) диск в норме располагается строго между телами двух смежных позвонков. Когда он выходит за пределы этого пространства, говорят о межпозвоночной грыже. Наиболее часто грыжи формируются в поясничном отделе, ведь он несет основную нагрузку при движениях и подъеме тяжестей. На втором месте по частоте образования грыж находится шейный отдел, в котором осуществляются сложные движения большого объема (скручивание, сгибание). Возраст пациентов, у которых диагностирована межпозвоночная грыжа, обычно колеблется в пределах 30-50 лет. При прогрессировании межпозвоночная грыжа может стать причиной ряда серьезных следствий, ивалидизирующих больного. В связи с этим ее своевременное выявление и диагностика являются актуальными задачами практической вертебрологии и неврологии.
Причины межпозвоночной грыжи
Основным фактором развития грыж выступает остеохондроз позвоночника. В результате происходящих при остеохондрозе дегенеративно-дистрофических изменений межпозвонковый диск теряет воду и утрачивает свою эластичность. Высота диска уменьшается, он с трудом выдерживает оказываемое на него давление позвонков и легко травмируется при чрезмерных физических нагрузках. В такой ситуации под действием различных неблагоприятных факторов происходит смещение части диска за пределы пространства между позвонками. Начинает формироваться межпозвоночная грыжа.
Более ранее развитие остеохондроза наблюдается у лиц с аномалиями развития позвоночника (клиновидными позвонками, люмбализацией, слиянием позвонков, синдромом Клиппеля-Фейля и др.), дисметаболическими заболеваниями (сахарным диабетом, гипотиреозом), перенесенными ранее травмами позвоночника (переломом позвоночника, позвоночно-спинномозговой травмой). Причиной раннего остеохондроза могут являться аномалии развития, приводящие к неравномерной нагрузке на позвоночный столб (например, дисплазия тазобедренного сустава). Провоцирующими формирование грыжи факторами выступают подъем тяжести, ушиб позвоночника, вибрация, резкие движения, длительное пребывание в позе сидя (у автомобилистов, работающих за компьютером лиц и т. п.), ожирение, неправильная нагрузка на позвоночный столб вследствие кифоза, лордоза и других видов искривления позвоночника, при нарушении осанки и работе в неудобной позе.
Этапы формирования межпозвоночной грыжи
- На начальном этапе происходит незначительное смещение диска до 2-3 мм, именуемое пролапсом диска.
- Дальнейшее смещение (на 4 мм и более) обозначается термином протрузия диска. При этом пульпозное ядро смещается, но располагается в пределах фиброзного кольца. Клинически манифестируют симптомы раздражения расположенного рядом спинномозгового корешка.
- Дальнейшее прогрессирование межпозвоночной грыжи приводит к трещине или расслоению фиброзной капсулы диска и выпадению пульпозного ядра за ее пределы. Это состояние называется экструзия диска. На данном этапе межпозвоночная грыжа может передавливать спинальный корешок и кровоснабжающий его сосуд, обуславливая радикулопатию и радикуломиелоишемию — корешковый синдром с симптомами выпадения неврологических функций.
- Стадия, на которой выпавшее пульпозное ядро свисает как капля за пределами межпозвонковой щели, обозначается как секвестрация диска. Как правило, она приводит к разрыву фиброзной капсулы и полному истечению ядра. На стадии экструзии и секвестрации межпозвоночная грыжа достигает таких размеров, что может вызвать сдавление спинного мозга с развитием компрессионной миелопатии.
Симптомы межпозвоночной грыжи
В начале своего формирования грыжа межпозвонкового диска зачастую имеет латентное течение. Затем появляются боли в том отделе позвоночника, где локализуется грыжа. Первоначально боли носят тупой транзиторный характер, усиливаются при статической и динамической нагрузке, полностью проходят в положении лежа. Пациент старается щадить больную зону позвоночного столба, ограничивая движения в ней. Параллельно с болевым синдромом развивается мышечно-тоническое напряжение на соответствующем участке паравертебральной области.
По мере увеличения грыжевого выпячивания отмечается нарастание болевого и мышечно-тонического синдромов, ограничение движений. Боль принимает постоянный характер, может сохраняться в положении лежа. Мышечное напряжение более выражено со стороны расположения грыжи и может провоцировать перекос позвоночника, что создает дополнительную нагрузку на него и усугубляет клинические проявления. При дальнейшем прогрессировании грыжи межпозвонкового диска развиваются осложнения. В ряде случаев грыжа имеет субклиническое течение и манифестирует только при возникновении последних.
Межпозвоночная грыжа может иметь ряд клинических особенностей в зависимости от отдела позвоночника, в котором она локализуется:
- Межпозвоночная грыжа шейного отдела сопровождается болями в шее и рефлекторной мышечной кривошеей; может осложниться синдромом позвоночной артерии.
- Межпозвоночная грыжа грудного отдела зачастую имитирует клинику соматических заболеваний (стенокардии, язвенной болезни желудка, острого панкреатита); способна спровоцировать диспепсию, дискинезию кишечника, затруднение глотания, ферментную недостаточность поджелудочной железы.
- Межпозвоночная грыжа поясничного отдела проявляется симптомами люмбаго и люмбоишиалгии, затрудняет ходьбу и наклоны туловища.
Осложнения межпозвоночной грыжи
Корешковый синдром возникает при воздействии грыжи на расположенный рядом с ней спинномозговой нерв. Корешковый синдром может иметь этапное развитие: вначале наблюдаются симптомы раздражения корешка, а затем выпадение его функций. В первом случае характерен интенсивный болевой синдром, описываемый пациентами как «прострел» или «удар электрическим током», провоцируемый движениями в пораженном отделе позвоночника. В зоне иннервации корешка отмечаются парестезии. Выпадение функций корешка приводит к появлению в области его иннервации мышечной слабости и гипотонии, понижения чувствительности. Со временем развивается вялый парез с мышечными атрофиями, угасанием сухожильных рефлексов и трофическими расстройствами.
Дискогенная миелопатия формируется, когда образовавшаяся грыжа вызывает сужение позвоночного канала и сдавление спинномозгового вещества. В первую очередь страдает двигательная функция. На уровне поражения развивается периферический парез. Затем присоединяется выпадение чувствительности и сенситивная атаксия. При грыже поясничного отдела возможны тазовые расстройства. Как правило, вначале проявления миелопатии носят односторонний характер. Без проведения соответствующего лечения возникающие в спинном мозге изменения становятся необратимыми, и сформировавшийся неврологический дефицит не подлежит обратному развитию.
Синдром позвоночной артерии возникает, если грыжа шейного отдела сдавливает проходящую вдоль боковой поверхности тел позвонков позвоночную артерию. Проявляется головокружениями, вестибулярной атаксией, ушным шумом, транзиторными скотомами и фотопсиями, обмороками. Может служить причиной преходящих нарушений мозгового кровообращения (ТИА) в вертебро-базилярном бассейне.
Диагностика межпозвоночной грыжи
Начальные проявления грыжи межпозвонкового диска малоспецифичны и сходны с клиникой неосложненного грыжей остеохондроза позвоночника. Рентгенография позвоночника позволяет диагностировать остеохондроз, искривление позвоночника, аномалии его развития и др. патологию костных структур. Однако межпозвоночная грыжа на рентгенограммах не видна. Заподозрить грыжу в таких случаях можно по упорному характеру болевого синдрома и его прогрессированию. В ходе диагностики неврологу и вертебрологу необходимо дифференцировать грыжу межпозвонкового диска от миозита, плексита, грыжи Шморля, спондилоартроза, гематомы и опухоли позвоночника.
Обнаружить грыжу позволяют томографические методики исследования — МРТ и КТ позвоночника. Причем МРТ позвоночника более информативна, поскольку дает лучшую визуализацию мягкотканных структур. При помощи МРТ удается не только «увидеть» грыжу, установить ее локализацию и стадию процесса, но и определить степень сужения позвоночного канала. При отсутствии возможности проведения томографии, для подтверждения диагноза «межпозвоночная грыжа» может применяться контрастная миелография.

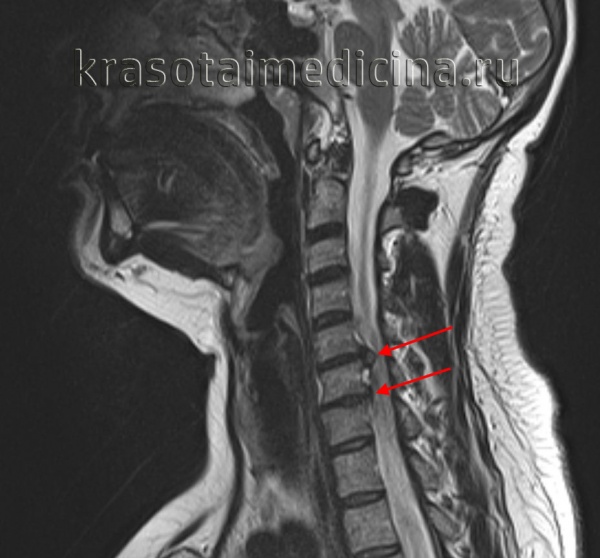
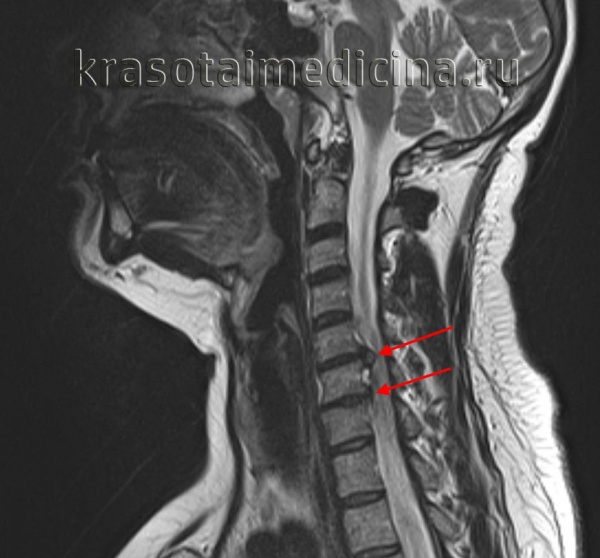
МРТ ШОП. Грыжевые выпячивания дисков в с. С5-С6, С6-С7 кзади, с выраженным сужением позвоночного канала и сдавлением спинного мозга.
Межпозвоночная грыжа шейного отдела, сопровождающаяся симптоматикой сдавления позвоночной артерии, является показанием к проведению сосудистых исследований: РЭГ, УЗДГ позвоночных артерий. Обследование, как правило, проводят с функциональными пробами (повороты и наклоны головы). Пациенты с грыжей в грудном отделе, в зависимости от клинической картины, могут нуждаться в консультации кардиолога, гастроэнтеролога, пульмонолога с проведением ЭКГ, обзорной рентгенографии ОГК, гастроскопии и т. д.
Лечение межпозвоночной грыжи
Является наиболее предпочтительной лечебной тактикой при грыже межпозвонкового диска. Она носит комплексный характер. Медикаментозная составляющая включает препараты для купирования болевого синдрома (кетопрофен, ибупрофен, диклофенак, напроксен, мелоксикам и др.), миорелаксанты для снятия мышечно-тонического синдрома (толперизона гидрохлорид), необходимые для поддержания нервной ткани витаминые комплексы (В1, В6, В12), противоотечные средства. С целью купирования интенсивного болевого синдрома применяется локальное введение кортикостероидов и местных анестетиков в виде паравертебральных блокад. В начальных стадиях эффективны хондропротекторы (хондроитинсульфат, глюкозамин и пр.).
Межпозвоночная грыжа в остром периоде является показанием для назначения УВЧ, ультрафонофореза с гидрокортизоном, электрофореза. В период реконвалесценции для восстановления паретичных мышц применяется электромиостимуляция, рефлексотерапия, грязелечение. Хороший эффект оказывает тракционная терапия, при помощи которой происходит увеличение межпозвонкового расстояния и значительное уменьшение нагрузки на пораженный диск, что обеспечивает условия для остановки прогрессирования грыжевого выпячивания, а на начальных стадиях может способствовать некоторому восстановлению диска. Мануальная терапия способна заменить вытяжение позвоночника, но, к сожалению, на практике имеет большой процент осложнений, поэтому может быть проведена только опытным мануальным терапевтом.
Важнейшая роль в лечении межпозвоночной грыжи отводится лечебной физкультуре. Специально подобранными упражнениями может достигаться и вытяжение позвоночника, и укрепление его мышечного каркаса, и улучшение кровоснабжения пораженного диска. Регулярные упражнения позволяют настолько укрепить мышцы, удерживающие позвоночник, что рецидив грыжи или ее появление в других отделах позвоночного столба практически исключаются. Хорошо дополняет ЛФК курсовое проведение массажа, а также плавание.
Необходимо лишь тем пациентам, у которых комплексное применение консервативной терапии оказалось безрезультатным, а имеющиеся тяжелые осложнения (некупируемый более 1-1,5 мес. болевой синдром, дискогенная миелопатия, синдром позвоночной артерии с ТИА) имеют тенденцию к прогрессированию. Учитывая возможные послеоперационные осложнения (кровотечение, повреждение или инфицирование спинного мозга, травмирование спинального корешка, развитие спинального арахноидита и др.), не следует спешить с операцией. Опыт показал, что хирургическое вмешательство действительно необходимо примерно в 10-15% случаев грыжи межпозвонкового диска. 90% пациентов успешно лечатся консервативным способом.
Целью операции может быть декомпрессия позвоночного канала или удаление грыжи. В первом случае производится ламинэктомия, во втором — открытая или эндоскопическая дискэктомия, микродискэктомия. Если в ходе вмешательства осуществляется полное удаление диска (дискэктомия), то для стабилизации позвоночника выполняется установка B-Twin-импланта или фиксация позвоночника. Новыми способами хирургического лечения являются лазерная вапоризация, внутридисковая электротермальная терапия. В послеоперационном периоде важнейшим является постепенное наращивание двигательной нагрузки с анатомически правильным выполнением всех движений. В восстановительном периоде обязательно ЛФК.
Прогноз при межпозвоночной грыже
Примерно у половины пациентов при адекватной консервативной терапии уже через месяц межпозвоночная грыжа перестает о себе напоминать. В других случаях для этого необходим более длительный период, варьирующий от 2 до 6 мес., а для полного восстановления может потребоваться до 2 лет. В «идеальном» варианте выпавшее пульпозное ядро рассасывается за счет процессов резорбции, и межпозвоночная грыжа уменьшается в размере. Примерно в трети случаев этот процесс занимает около года, но может продолжаться до 5-7 лет. Неблагоприятный прогноз возникает в случаях длительно существующей миелопатии. В таких условиях неврологический дефицит сохраняется даже после оперативного удаления грыжи и приводит к инвалидизации пациентов.
Поскольку в большинстве случаев межпозвоночная грыжа - это следствие неправильных нагрузок на позвоночник, то ее основная профилактика состоит в обеспечении адекватного функционирования позвоночного столба. Полезны активные движения, плавание, регулярная гимнастика для укрепления мышц. Необходимо избегать неправильного положения позвоночника (сутулость, гиперлордоз и т. п.), поднятия чрезмерных тяжестей, длительного вынужденного положения, набора избыточного веса.
Читайте также:
