Сухотка спинного мозга. Боли при опухолях спинного мозга.
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Нейросифилис. Спинная сухотка
Сифилис — хроническое венерическое заболевание, вызываемое бледной трепонемой. Сифилис подразделяют на следующие стадии:
• первичный сифилис,
• вторичный сифилис,
• третичный, или поздний, сифилис.
Уже при вторичном сифилисе может наблюдаться сифилитический менингит. Характерные неврологические проявления в основном возникают при первичном сифилисе. К этим проявлениям, объединяемым термином нейросифилис, относятся менингеальныи, менинговаскулярный и паренхиматозный сифилис, последний характеризуется классической клинической картиной прогрессивного паралича и спинной сухотки.
Если заболевание протекает без клинических проявлений, но результаты серологических реакций в крови положительны, диагностируется латентный серопозитивный сифилис, если же положительны и серологические реакции в ЦСЖ, диагностируется ликворпозитивный сифилис, или асимптомный нейросифилис. Изменения ЦСЖ наблюдаются у 1/3 инфицированных лиц, чаше всего между 12 и 1 8 мес. после первичного инфицирования. В этот период могут обнаруживаться проявления менинговаскулярного сифилиса. До появления признаков прогрессивною паралича и спинной сухотки проходит несколько лег, а иногда и десятилетий. Эти поздние формы развиваются только у 7% нелеченных больных с сифилисом.
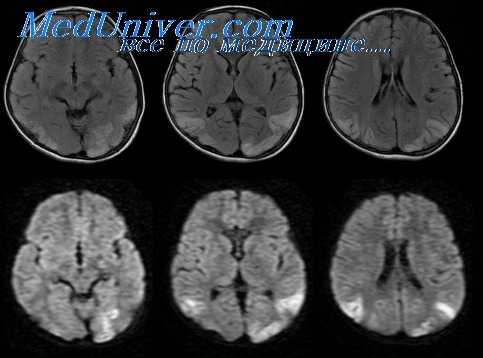
Менингеальный сифилис поражает оболочки головного и/или спинного мозга и проявляется головной болью, тошнотой, рвотой, менингсальным синдромом, нарушением функций черепных нервов, папиллитом, эпилептическими припадками, когнитивными нарушениями. Менингеальный сифилис представляет собой преимущественно базальный хронический менингит, но он может захватывать и конвекситальную область, а также приводить к арезорбтивной гидроцефалии.
Цереброваскулярный сифилис характеризуется выраженным воспалением мозговых оболочек и кровеносных, сосудов, которое приводит к развитию инфарктов мозга, преимущественно в тонах кровоснабжения артерий среднею калибра. Инсультам предшествуют продромальные симптомы, такие как головная боль, изменения личности, головокружение, нарушения сна и другие неспецифические проявления. КТ и МГГ выявляют зоны инфарктов, ангиофафическос исследование — сужение артерий среднего калибра Изменения ЦСЖ соответствуют хроническому воспалительному процессу.
Спинная сухотка
Спинная сухотка развивается в среднем спустя 8—1 2 лет после первичного инфицирования. К ее субъективным проявлениям относятся приступообразные боли, атаксия, нарушения функции мочевого пузыря, а к объективным признакам — снижение глубоких рефлексов и зрачковые нарушения (рефлекторная ареактив-ность зрачков, отсутствие реакции на свет при сохранении реакции на аккомодацию и конвергенцию). Примерно 30% пациентов с нейросифилисом составляют больные спинной сухоткой. Мужчин среди них в 4-7 раз больше, что отражает более частое их первичное инфицирование.
К ранним проявлениям относятся боли, которые появляются внезапно, длятся от нескольких секунд до нескольких минут, «простреливают» в нот или другие части тела. Иногда приступообразные боли локализуются в эпигастрии, прямой кишке, половом члене, мочевом пузыре и лр. Часто наблюдаются парестезии, нарушении чувствительности и связанные с ними нарушения походки (нередко возникает ощущение, что пол «ватный»). Нарушения ходьбы могут также быть связаны с атаксией. Одним из ранних признаков являются нарушения мочеиспускания, при этом мочевой пузырь становится атоничным, увеличивается в размерах, в нем накапливается большое количество остаточной мочи, однако боли при этом пациент не испытывает. Одним из наиболее ранних проявлений служит импотенция.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Опухоли спинного мозга
Опухоли спинного мозга — новообразования первичного и метастатического характера, локализующиеся в околоспинномозговом пространстве, оболочках или веществе спинного мозга. Клиническая картина спинальных опухолей вариабельна и может включать корешковый синдром, сегментарные и проводниковые сенсорные расстройства, одно- или двусторонние парезы ниже уровня поражения, тазовые нарушения. В диагностике возможно применение рентгенографии позвоночника, контрастной миелографии, ликвородинамических проб и исследования ликвора, но ведущим методом является МРТ позвоночника. Лечение осуществляется только хирургическим путем, химиотерапия и лучевое воздействие имеют вспомогательное значение. Операция может заключаться в радикальном или частичном удалении спинального новообразования, опорожнении его кисты, проведении декомпрессии спинного мозга.
Общие сведения
Наиболее часто опухоль спинного мозга диагностируется у людей в возрасте от 30 до 50 лет, у детей встречается в редких случаях. В структуре опухолей ЦНС у взрослых на долю новообразований спинного мозга приходится около 12%, у детей — около 5%. В отличие от опухолей головного мозга, спинномозговые опухоли имеют преимущественно внемозговое расположение. Только 15% из них берут свое начало непосредственно в веществе спинного мозга, остальные 85% возникают в различных структурах позвоночного канала (жировой клетчатке, оболочках спинного мозга, сосудах, спинномозговых корешках). Вертеброгенные, т. е. растущие из позвонков, новообразования относятся к опухолям костей.
Классификация
Современная клиническая нейрохирургия и неврология используют в своей практике несколько основных классификаций спинномозговых новообразований. По отношению к спинному мозгу опухоли подразделяют на экстрамедуллярные (80%) и интрамедуллярные (20%). Опухоль спинного мозга экстрамедуллярного типа развивается из тканей, окружающих спинной мозг. Она может иметь субдуральную и эпидуральную локализацию. В первом случае новообразование изначально находится под твердой мозговой оболочкой, во втором — над ней. Субдуральные опухоли в большинстве случаев имеют доброкачественный характер. 75% из них составляют невриномы и менингиомы. Невриномы возникают в результате метаплазии шванновских клеток задних корешков спинного мозга и клинически дебютируют корешковым болевым синдромом. Менингиомы берут свое начало в твердой мозговой оболочке и крепко срастаются с ней. Экстрадуральные опухоли имеют весьма вариативную морфологию. В качестве таких новообразований могут выступать нейрофибромы, невриномы, лимфомы, холестеатомы, липомы, нейробластомы, остеосаркомы, хондросаркомы, миеломы.
Интрамедуллярная опухоль спинного мозга растет из его вещества и поэтому манифестирует сегментарными расстройствами. Большинство таких опухолей представлено глиомами. Следует отметить что спинномозговые глиомы имеют более доброкачественное течение, чем глиомы головного мозга. Среди них чаще встречается эпендимома, на долю которой приходится 20% всех спинальных новообразований. Обычно она располагается в области шейного или поясничного утолщений, реже — в области конского хвоста. Менее распространены склонная к кистозной трансформации астроцитома и злокачественная глиобластома, отличающаяся интенсивным инфильтративным ростом.
Исходя из локализации опухоль спинного мозга может быть краниоспинальной, шейной, грудной, пояснично-крестцовой и опухолью конского хвоста. Примерно 65% спинномозговых образований имеют отношение к грудному отделу.
По своему происхождению опухоль спинного мозга может быть первичной или метастатической. Спинальные метастазы могут давать: рак пищевода, злокачественные опухоли желудка, рак молочной железы, рак легких, рак простаты, почечно-клеточный рак, зернисто-клеточная карцинома почки, рак щитовидной железы.
Симптомы опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Клиника опухоли в зависимости от локализации
Краниоспинальные опухоли экстрамедуллярного расположения манифестируют корешковыми болями затылочной области. Симптомы поражения вещества мозга весьма вариабельны. Неврологический дефицит в двигательной сфере бывает представлен центральным тетра- или трипарезом, верхним или нижним парапарезом, перекрестным гемипарезом, в чувствительной сфере — варьирует от полной сенсорной сохранности до тотальной анестезии. Могут наблюдаться симптомы, связанные с нарушением церебральной ликвороциркуляции и гидроцефалией. В отдельных случаях отмечается тройничная невралгия, невралгия лицевого, языкоглоточного и блуждающего нервов. Краниоспинальные опухоли могут прорастать в полость черепа и церебральные структуры.
Новообразования шейного отдела, расположенные на уровне C1-C4, приводят к проводниковым расстройствам чувствительности ниже этого уровня и спастическому тетрапарезу. Особенностью поражение уровня C4 является наличие симптомов, обусловленных парезом диафрагмы (одышки, икоты, затрудненного чиханья и кашля). Образования области шейного утолщения характеризуются центральным нижним и атрофическим верхним парапарезом. Опухоль спинного мозга в сегментах C6-C7 проявляется миозом, птозом и энофтальмом (триада Горнера).
Опухоли грудного отдела дают клинику опоясывающих корешковых болей. На начальной стадии вследствие нейрорефлекторного распространения боли пациентам зачастую диагностируют острый холецистит, аппендицит, панкреатит, плеврит. Затем присоединяются проводниковые сенсорные и двигательные нарушения, выпадают брюшные рефлексы. Верхние конечности остаются интактными.
Новообразования пояснично-крестцового отдела, расположенные в сегментах L1-L4, проявляются корешковым синдромом, атрофией передней группы мышц бедра, выпадением сухожильных коленных рефлексов. Опухоли эпиконуса (сегменты L4-S2) — периферическими парезами и гипестезией в области ягодиц, задней бедренной поверхности, голени и стопы; недержанием мочи и кала. Опухоли конуса (сегменты S3-S5) не приводят к парезам. Их клиника состоит из тазовых нарушений, сенсорных расстройств аногенитальной зоны и выпадения анального рефлекса.
Опухоли конского хвоста отличаются медленным ростом и, благодаря смещаемости корешков, могут достигать крупных размеров, имея субклиническое течение. Дебютируют резким болевым синдромом в ягодице и ноге, имитирующим невропатию седалищного нерва. Типичны асимметричные сенсорные нарушения, дистальные вялые парезы ног, выпадение ахилловых рефлексов, задержка мочеиспускания.
Диагностика
Выявленные в ходе неврологического осмотра нарушения позволяют неврологу лишь заподозрить органическое поражение спинальных структур. Дальнейшая диагностика проводится при помощи дополнительных методов обследования. Рентгенография позвоночника информативна только в развернутой стадии заболевания, когда опухолевый процесс приводит к смещению или разрушению костных структур позвоночного столба.
Определенную диагностическую роль имеет забор и исследование цереброспинальной жидкости. Проведение в ходе люмбальной пункции ряда ликвородинамических проб позволяет выявить блок субарахноидального пространства. При заполнении опухолью спинального канала в области пункции, во время исследования ликвор не вытекает (т. н. «сухая пункция»), а возникает корешковая боль, обусловленная попаданием иглы в ткань опухоли. Анализ ликвора свидетельствует о белково-клеточной диссоциации, причем гиперальбуминоз зачастую настолько выражен, что приводит к сворачиванию ликвора в пробирке. Обнаружение опухолевых клеток в цереброспинальной жидкости является достаточно редкой находкой.
В последние годы большинство специалистов отказались от применяемых ранее изотопной миелографии и пневмомиелографии в виду их малой информативности и существенной опасности. Обозначить уровень спинального поражения, а также предположить экстра- или интрамедуллярный тип опухоли позволяет контрастная миелография. Однако ее результаты далеко неоднозначны, а проведение связано с определенными рисками. Поэтому миелография используется сейчас только при невозможности применения современных нейровизуализирующих исследований.
Наиболее безопасным и эффективным способом, позволяющим диагностировать опухоль спинного мозга, выступает МРТ позвоночника. Метод дает возможность послойно визуализировать расположенные в позвоночном столбе мягкотканные образования, проанализировать объем и распространенность опухоли, ее локализацию по отношению к веществу, оболочкам и корешкам спинного мозга, сделать предварительную оценку гистоструктуры новообразования.
Полная верификация диагноза с установлением гистологического типа опухоли возможна только после морфологического исследования образцов ее тканей. Забор материала для гистологии обычно производится во время операции. В ходе диагностического поиска необходимо дифференцировать опухоль спинного мозга от дискогенной миелопатии, сирингомиелии, миелита, артериовенозной аневризмы, фуникулярного миелоза, бокового амиотрофического склероза, гематомиелии, нарушений спинномозгового кровообращения, туберкуломы, цистицеркоза, эхинококкоза, гуммы третичного сифилиса.
Лечение спинальных опухолей
Основным эффективным методом лечения выступает хирургический. Радикальное удаление возможно при доброкачественных экстрамедуллярных спинальных опухолях. Удаление невриномы корешка и удаление менингиомы осуществляются после предварительной ламинэктомии. Изучение спинного мозга на микроскопическом уровне свидетельствует о том, что его поражение за счет сдавления экстрамедуллярным образованием полностью обратимо на стадии синдрома Броун-Секара. Частичное восстановление спинальных функций может произойти и при удалении опухоли в стадии полного поперечного поражения.
Удаление интрамедуллярных опухолей весьма затруднительно и зачастую влечет за собой травмирование спинномозгового вещества. Поэтому, как правило, оно проводится при выраженных спинальных нарушениях. При относительной сохранности спинномозговых функций осуществляется декомпрессия спинного мозга, опорожнение опухолевой кисты. Есть надежда, что внедряющийся в практическую медицину микронейрохирургический метод со временем откроет новые возможности для хирургического лечения интрамедуллярных опухолей. На сегодняшний день из интрамедуллярных опухолей радикальное удаление целесообразно лишь при эпендимоме конского хвоста, однако в ходе удаления эпедимомы существует риск повреждения конуса. Лучевая терапия применительно к интрамедуллярным опухолям сегодня считается малоэффективной, она практически не действует на низкодифференцированные астроцитомы и эпендимомы.
Из-за своего инфильтративного роста злокачественные опухоли спинного мозга не доступны хирургическому удалению. В отношении их возможна лучевая и химиотерапия. Неоперабельная опухоль спинного мозга, протекающая с интенсивным болевым синдромом, является показанием к проведению противоболевой нейрохирургической операции, заключающейся в перерезке спинномозгового корешка или спинально-таламического пути.
Прогноз
Ближайший и отдаленный прогноз спинальной опухоли определяется ее видом, расположением, структурой, сроком существования компрессии спинного мозга. Удаление экстрамедуллярных опухолей доброкачественного характера в 70% приводит к полному исчезновению существующего неврологического дефицита. При этом восстановительный период варьирует от 2 мес. до 2 лет. Если спинальная компрессия длилась больше 1 года, добиться полного восстановления не удается, пациенты получают инвалидность. Смертность лиц, прошедших удаление экстрамедуллярных арахноэндотелиом не превышает 1-2%. Интрамедуллярные и злокачественные спинальные опухоли имеют неблагоприятную перспективу, поскольку их лечение является лишь паллиативным.
Злокачественные опухоли спинного мозга
Злокачественные опухоли спинного мозга – новообразования различного происхождения, расположенные в области спинномозгового канала. Развитие опухолей сопровождается прогрессирующим волнообразным нарастанием клинических симптомов, обусловленных сдавлением нервной ткани. Возникают боли, нарушения чувствительности и двигательных функций и расстройства деятельности тазовых органов. Диагноз устанавливается на основании симптомов, данных осмотра, результатов МРТ, рентгенографии, спинномозговой пункции и других исследований. Лечение хирургическое с последующей лучевой терапией.
Злокачественные опухоли спинного мозга – разнородная группа новообразований, исходящих из собственного вещества, оболочек или корешков спинного мозга. Отличаются от доброкачественных опухолей той же локализации агрессивным ростом и быстрым прогрессированием. Не образуют отдаленных метастазов, диссеминирование происходит по ликворным пространствам. Встречаются в 9 раз реже новообразований головного мозга. Могут возникать в любом возрасте, но обычно диагностируются у пациентов 30-55 лет. У мужчин вероятность развития злокачественной опухоли спинного мозга немного выше, чем у женщин. Клиническая симптоматика определяется уровнем поражения, отношением новообразования к веществу и оболочкам мозга и его прилеганием к той или иной поверхности спинного мозга. Лечение осуществляют специалисты в сфере онкологии, неврологии и нейрохирургии.
Причины развития, классификация и патогенез злокачественных опухолей спинного мозга
Причины возникновения данной патологии окончательно не выяснены. В числе возможных факторов риска онкологи указывают повышенный уровень радиационного излучения, неблагоприятную экологическую обстановку, контакт с некоторыми токсическими химическими веществами, травматические повреждения и наследственную предрасположенность. В зависимости от локализации первичного процесса выделяют первичные (происходящие из мозгового вещества и окружающих тканей) и вторичные (возникшие в результате отдаленного метастазирования) злокачественные опухоли спинного мозга.
С учетом происхождения различают интрамедуллярные опухоли, образовавшиеся из вещества мозга, и экстрамедуллярные, развившиеся из корешков или оболочек. Интрамедуллярные новообразования локализуются внутри спинного мозга, экстрамедуллярные – за его пределами. Экстрамедуллярные опухоли делятся на субдуральные (расположенные под мозговой оболочкой) и эпидуральные (локализующиеся над мозговой оболочкой).
Большинство злокачественных опухолей спинного мозга метастатические. Чаще всего метастазирует рак молочной железы, рак легких и лимфома. Происхождение первичных новообразований может различаться. Патологически пролиферирующие и мутирующие клетки соединительной ткани (сухожилий, связок и твердых структур) дают начало экстрадуральным саркомам, клетки мозговой оболочки – интрадуральным менингиомам, клетки нервных корешков – интрадуральным нейрофибромам, нейроглиальные клетки – интрамедуллярным астроцитомам, клетки выстилки спинномозгового канала – эпиндиомам. Большинство перечисленных новообразований могут быть как доброкачественными, так и злокачественными.
Клиническая симптоматика злокачественных опухолей спинного мозга обусловлена сдавлением нервных тканей. На начальных этапах возникают явления парабиоза (временное прекращение функционирования нервных клеток при сохранении их структурной целостности). При прогрессировании процесса структура клеток все больше нарушается, обратимые изменения сменяются необратимыми. Нервные волокна, расположенные на уровне новообразования и ниже опухоли, подвергаются валлеровской дегенерации. Поражение нервных клеток усугубляется из-за сдавления сосудов и расстройств местного кровообращения.
Общие симптомы злокачественных опухолей спинного мозга
При всех новообразованиях наблюдается нарастающее волнообразное нарушение функций спинного мозга. Первым признаком заболевания обычно является боль в зоне поражения. На начальных стадиях боль непостоянная, провоцируется резкими движениями (поворотами, наклонами), кашлем или натуживанием. По мере прогрессирования злокачественной опухоли спинного мозга интенсивность болевого синдрома нарастает, боли становятся разлитыми, постоянными.
Нарушения чувствительности вначале проявляются гиперестезией, потом – гипестезией, а в последующем – анестезией. Иногда сначала появляются расстройства чувствительности и двигательных функций, а затем к этим симптомам присоединяется болевой синдром. Характер нарушений проводимости зависит от вида злокачественной опухоли спинного мозга. При интрамедуллярных новообразованиях выявляются двухсторонние расстройства проводимости, проявляющиеся в виде центрального парапареза либо тетрапареза. Больной чувствует слабость в конечностях, быстро устает при ходьбе. Возникают нерезко выраженные нарушения функции тазовых органов, постепенно сменяющиеся грубыми тазовыми расстройствами.
Наблюдается угасание тактильной, болевой, проприоцептивной и других видов чувствительности. Со временем наступает полная анестезия. Парез сменяется параличом, сопровождающимся выраженными спастическими явлениями. Быстро формируются контрактуры. Образуются пролежни. При экстрамедуллярных злокачественных опухолях спинного мозга развивается унилатеральный радикулярный синдром, к которому в последующем присоединяются явления компрессионной миелопатии.
Особенности симптоматики определяются расположением новообразования по отношению к поверхностям спинного мозга. При локализации в боковых отделах, особенно – в случае интрамедуллярной опухоли возможно развитие синдрома Броун-Секара (возникновение двигательных расстройств на стороне злокачественной опухоли спинного мозга и нарушений чувствительности – на противоположной). При новообразованиях, расположенных по передней либо задней поверхности спинного мозга, обычно выявляются симметричные неврологические расстройства.
Динамика распространения двигательных нарушений и расстройств чувствительности при интрамедуллярных и экстрамедуллярных злокачественных опухолях спинного мозга также различается. Для экстрамедуллярных новообразований характерны восходящие расстройства (нарушения движений и чувствительности возникают в дистальных отделах конечностей, а затем распространяются проксимально), для интрамедуллярных – нисходящие. При экстрамедуллярных опухолях возможно сохранение чувствительности в зоне промежности, при интрамедуллярных новообразованиях чувствительность в данной области нарушается наравне с другими пораженными зонами.
Специфическим проявлением доброкачественных и злокачественных опухолей спинного мозга является сужение и последующая блокада субарахноидального пространства. Для подтверждения блокады выполняют рентгенконтрастное исследование или люмбальную пункцию с ликвородинамическими пробами. Клинические данные подтверждаются результатами исследования ликвора. Выявляется клеточно-белковая диссоциация. Гиперпротеинархия прямо пропорциональна степени блокады. Возможна зеленовато-желтая окраска ликвора.
Очаговые симптомы злокачественных опухолей спинного мозга
Очаговая симптоматика определяется локализацией новообразования. При опухолях в области верхних шейных позвонков развивается спастическая тетраплегия. Пациентов беспокоят боли в шее и надплечьях. При новообразованиях на уровне нижних шейных и первого грудного позвонка выявляется вялый паралич верхних конечностей и спастический – нижних. Тазовые расстройства обычно появляются на поздних стадиях. Для злокачественных опухолей спинного мозга, расположенных в грудном отделе, характерны опоясывающие боли, спастический паралич нижних конечностей, недержание мочи и кала.
При опухолях в поясничном отделе наблюдаются параличи (обычно вялые, реже спастические) и ранние расстройства функции тазовых органов. Новообразования в области крестца проявляются болями по задней поверхности конечностей, параличами мышц-сгибателей, грубыми тазовыми расстройствами и ранними обширными пролежнями в зоне крестца. Опухоли конского хвоста сопровождаются выраженными болями в ногах, ранней утратой рефлексов, поздним развитием параличей, задержкой мочеиспускания и частыми пролежнями. Характер нарушений чувствительности во всех случаях соответствует уровню поражения.
Диагностика злокачественных опухолей спинного мозга
Диагноз устанавливается с учетом жалоб и анамнеза заболевания, данных общего и неврологического осмотра и результатов инструментальных исследований. Классической диагностической методикой является рентгенография позвоночника, однако этот метод недостаточно информативен на ранних стадиях болезни, поскольку не позволяет выявлять изменения мягких тканей. В запущенных стадиях на рентгенограммах определяется разрушение или смещение позвонков.
Более достоверные результаты позволяет получить люмбальная пункция со специальными пробами и последующим исследованием цереброспинальной жидкости. При положительной пробе Квекенштедта давление ликвора во время надавливания на яремные вены не изменяется. При расположении злокачественной опухоли спинного мозга в зоне пункции ликвор не вытекает. Возникает боль, вызванная раздражением новообразования пункционной иглой. Исследование ликвора подтверждает увеличение количества белка. Опухолевые клетки в спинномозговой жидкости обнаруживаются очень редко.
Наиболее информативным методом исследования является МРТ позвоночника, позволяющая оценить локализацию и размер злокачественной опухоли спинного мозга, ее отношение к различным мягкотканным и костным структурам. При недоступности МРТ пациента направляют на контрастную миелографию, при помощи которой можно определить тип (экстрамедуллярная или интрамедуллярная) и уровень расположения опухоли. Пневмомиелографию и изотопную миелографию в настоящее время почти не применяют из-за высокого риска развития осложнений. Диагноз подтверждают на основании результатов гистологического исследования образцов новообразования, полученных во время хирургического вмешательства.
Лечение и прогноз при злокачественных опухолях спинного мозга
Лечение злокачественных опухолей спинного мозга представляет собой крайне сложную задачу. Радикальные операции при опухолях спинного мозга в большинстве случаев невозможны из-за прорастания окружающих тканей. Тактику лечения определяют с учетом клинических проявлений. Пациентам назначают лучевую терапию и химиотерапию. При нерезко выраженной компрессии применяют кортикостероидные препараты, способствующие уменьшению воспалительных реакций и снижению давления на нервную ткань.
При грубом сдавлении спинного мозга осуществляют хирургическую декомпрессию путем частичного удаления интрамедуллярной опухоли либо иссечения экстрамедуллярного новообразования. При интенсивных болях проводят операции по перерезке спинально-таламического пути либо нервного корешка. Прогноз при злокачественных опухолях спинного мозга неблагоприятный. Полное выздоровление в большинстве случаев невозможно. Лечение носит паллиативный характер, направлено на уменьшение симптомов и улучшение качества жизни больных. Продолжительность жизни определяется видом и степенью злокачественности опухоли, эффективностью химиотерапии и лучевой терапии.
Сухотка спинного мозга. Боли при опухолях спинного мозга.
Боли, иррадиирующие в конечности, настолько типичны для двух страданий спинного мозга — спинной сухотки и опухолей спинного мозга, что эти заболевания всегда следует иметь в виду при всех продолжительных жалобах на боли в конечностях.
Сухотка спинного мозга (tabes dorsalis). Диагностика ее, особенно ранняя, не всегда легка, но всегда доступна, если помнить кардинальные симптомы этого заболевания.
«Кинжальные» боли являются выражением часто наблюдающихся при табесе «кризов». Это—молниеносные, стреляющие боли, пронизывающие, особенно ноги, как кинжал или раскаленное железо. Эти болевые приступы напоминают невралгические боли, однако, как правило, они гораздо более интенсивны и носят еще более выраженный пароксизмальный характер.
Другие кризы при табесе: желудочные (резкие боли в желудке с тошнотой и рвотой), гортанные и глоточныекризы, симпатические кризы (с пароксизмальным повышением артериального давления), анальные кризы и т. д. Помимо этих кинжальных болей, больные табесом уже рано жалуются на более постоянные болевые явления, возникающие также вследствие раздражения корешков и выражающиеся в покалывании, зуде, ползании мурашек, жжении или ощущении холода (парестезии).
Если типичный характер болей вызывает подозрение на наличие спинной сухотки, следует искать другие симптомы этого страдания:
нарушения зрачков (анизокория, миоз, рефлекторная неподвижность (феномен Арджил — Робертсона);
нарушения рефлексов: чаще всего коленные рефлексы снижены или отсутствуют. В начальной стадии коленные рефлексы могут быть сохранены или даже повышены;
явления атаксии, например, положительный феномен Ромберга;
атрофия зрительного нерва;
нарушения мочеполовой сферы.
По Bing, диагноз табеса абсолютно достоверен при наличии четырех из этих симптомов и весьма вероятен, если имеются три симптома. Данные исследования спинномозговой жидкости обычно подтверждают диагноз, если имеется положительная реакция Вассермана (свыше чем в 90%), увеличение числа клеток и наличие соответствующих кривых белковых реакций. Необходима исключительная сдержанность в отношении диагноза табеса при отрицательном результате исследования ликвора. Положительная реакция Вассермана в крови отмечается лишь в 60—70%.
При интрамедуллярных (глиома, саркома, туберкул, гумма), интрадуральных (эндотелиома, фиброма и фибросаркома) и экстрадуральных (липома, невринома, менингиома, хордома) опухолях в продромальном периоде в течение месяцев и даже лет часто имеются боли в нижних конечностях, напоминающие невралгические. В начале эти боли обычно односторонние, а позднее —двусторонние. В подобных случаях диагностические трудности особенно велики в ранней стадии; позже, когда появляются расстройства чувствительности и постепенно развивается симптомокомплекс поперечного поражения спинного мозга, диагноз обычно ясен (о данных при исследовании ликвора). Диагностически доказательна, как правило, задержка липоидола на миелограмме.
Аналогичные жалобы, как и при опухолях спинного мозга, наблюдаются при миелитах и изредка при varicosis spinalis. He всегда легка дифференциальная диагностика с рассеянным склерозом, который также может протекать с резкими болями. К важнейшим дифференцирующим признакам относятся незакономерность неврологических очаговых проявлений и в большинстве выраженные ремиссии.
Реже наблюдаются так называемые таламические боли, отличающиеся особой интенсивностью и с трудом поддающиеся медикаментозному воздействию, которые наблюдаются при поражениях (чаще сосудистых) таламической области. Для этих болей характерно, что уже незначительные раздражения (прикосновение, легкие термические, зрительные или слуховые раздражения) могут вызывать крайне интенсивные болевые реакции. При этом кожная чувствительность понижена и обычно имеются расстройства глубокой чувствительности.
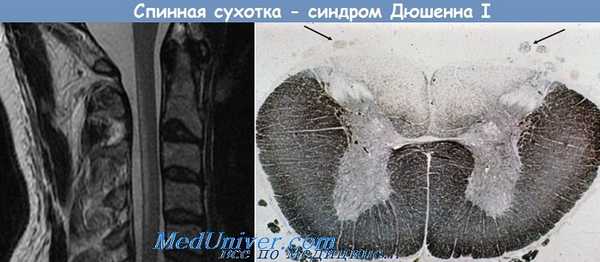
Спинная сухотка
Спинная сухотка — это клинический вариант нейросифилиса, обусловленный дегенеративным поражением задних отделов спинного мозга. В клинической картине доминируют пароксизмальные боли, расстройства чувствительности, нарушения зрачковых реакций, нарастающая атаксия. Диагностируется спинная сухотка по характерной симптоматике, данным неврологического статуса, офтальмологического обследования и лабораторной диагностики (исследование крови и ликвора на наличие бледных трепонем). Лечение базируется на этиотропной антибиотикотерапии препаратами пенициллина, цефтриаксона.
МКБ-10
В отдельную клиническую нозологию спинная сухотка (табес дорзалис) была выделена в 1858 году французским врачом-неврологом Г. Дюшенном. Вопрос о сифилитической природе заболевания оставался спорным до 1913 года, когда японский морфолог Х. Ногучи выделил бледную трепонему из спинальных тканей больного. Согласно современной классификации, наряду с прогрессивным параличом и сифилитической церебральной гуммой, спинная сухотка относится к формам позднего нейросифилиса. Последний наблюдается у 25-40% больных сифилисом, не получавших необходимую терапию. В современной неврологии табес дорзалис — достаточно редкое явление. Заболевание развивается в среднем спустя 15-20 лет от момента заражения. Среди пациентов преобладают мужчины 40-50-летнего возраста.
Причины
В основе заболевания лежит поражение задних корешков, столбов и рогов спинного мозга возбудителем сифилиса — бледной трепонемой, относящейся к бактериям класса Спирохеты. Спинная сухотка является третичным сифилисом, развивающимся в отдалённом периоде после заражения трепонемами. Точные причины изолированного спинального поражения неизвестны. Исследователи связывают его с изменением биологических свойств возбудителя в процессе длительной персистенции. Ряд авторов предполагают наличие трепонем с различным нейротропизмом. Предрасполагающими к табесу факторами выступают отсутствие корректного и полного лечения более ранних форм сифилиса, иммунодефицит вследствие ВИЧ-инфекции, хронических заболеваний, алкоголизма.
Патогенез
Ясное понимание механизмов развития табеса отсутствует. Гипотеза, высказанная в 1946 году советским неврологом М. С. Маргулисом, отводит основную патогенетическую роль скоплению бледных трепонем в местах замедления циркуляции цереброспинальной жидкости и разделения субарахноидального пространства зубчатой связкой. Поражение задних спинальных канатиков и корешков обусловлено распространением инфекции и токсическим поражением спинальных тканей продуктами жизнедеятельности трепонем. Современные представления о патогенезе предполагают наличие аутоиммунного компонента. Исследователи считают, что следствием длительной персистенции возбудителя является формирование иммунных реакций к тканям поражённых спинальных структур.
Макроскопически в зоне поражения отмечается истончение и сморщивание задних корешков, локальное уплощение спинного мозга. Микроскопическая картина представлена дегенеративными и атрофическими изменениями, демиелинизацией, разрастанием фибриллярной глии и соединительной ткани. Наиболее выражено поражение пояснично-крестцового отдела. В большинстве случаев наблюдается сопутствующие дегенеративные изменения черепно-мозговых нервов.
Классическая спинная сухотка имеет 3 периода развития. Все чаще встречаются рудиментарные формы, представленные одним или двумя периодами, наблюдается стёртое течение без чёткой поэтапности. Однако понимание стадий развития процесса по-прежнему имеет клиническое значение. В соответствии с данным критерием выделяются 3 фазы табеса:
- Невралгическая (начальная, преатактическая). Характеризуется болевым синдромом, расстройствами чувствительности, снижением сухожильных рефлексов. Типичны табетические кризы, задержка мочеиспускания. Отмечаются нарушения функции черепных нервов.
- Атактическая. Знаменуется появлением сенситивной атаксии. Возникают затруднения при ходьбе, изменяется походка. Появляются и прогрессируют трофические расстройства.
- Паралитическая. Развивается периферический парез нижних конечностей. Возникающие артропатии, отсутствие мышечно-суставной чувствительности приводят к полной утрате способности передвигаться.
Симптомы спинной сухотки
В начале заболевания отмечаются пароксизмальные стреляющие, режущие боли. Наиболее часто болевые ощущения идут от поясницы в нижние конечности, но могут иметь иную локализацию, соответствующую уровню спинального поражения. В 15% случаев болевой синдром протекает в виде висцеральных табетических кризов. Желудочные кризы напоминают боли при язве желудка, сопровождаются рвотой. При кишечных кризах отмечается боль по ходу кишечника, тенезмы, диарея. Гортанные кризы протекают с приступообразным кашлем и чувством удушья. Кардиальные кризы имитируют приступ стенокардии, печёночные — печёночную колику.
Спинная сухотка отличается первоначальным возникновением расстройств глубоких видов чувствительности (вибрационной, мышечно-суставной) с последующим появлением нарушений поверхностного (болевого, теплового, тактильного) восприятия. Изменения выражены больше в нижних конечностях, на ранних стадиях сопровождаются парестезиями, гиперпатией. Отмечается мышечная гипотония, снижение и полное выпадение коленных и ахилловых сухожильных рефлексов, дисфункция тазовых органов. С течением времени прогрессирующие чувствительные расстройства приводят к появлению сенситивной атаксии. Вначале больной испытывает сложности при ходьбе в темноте. В последующем жалобы на неуверенность при ходьбе, шаткость, потерю «ощущения твёрдой земли под ногами» присутствуют вне зависимости от освещения.
Ранними симптомами табеса выступают зрачковые нарушения: анизокория, миоз, изменение формы зрачков, симптом Аргайла-Робертсона (отсутствие реакции зрачка на свет при сохранённой аккомодации. Поражение зрительных нервов (II пара) обуславливает снижение зрения. Наблюдается дисфункция III, VI и VIII пар черепных нервов. Характерны трофические расстройства: истончение и сухость кожи, выпадение волос, появление трофических язв на стопах, артропатии. Деформации суставов усугубляют двигательные нарушения.
Осложнения
Нарастающая атаксия, изменения суставов, мышечная гипотония обуславливают невозможность самостоятельного передвижения — пациенты становятся постельными больными. Высока опасность развития пролежней, вторичного инфицирования кожи и органов мочевыделительного тракта патогенной бактериальной флорой. Возможно развитие цистита, уретрита, пиелонефрита. Наиболее грозным инфекционным осложнением является сепсис. Прогрессирующая атрофия зрительного нерва приводит к полной слепоте. При распространении сифилитического процесса на паренхиму и оболочки головного мозга спинная сухотка осложняется симптоматикой прогрессивного паралича: психическими расстройствами, нарастающей деменцией.
Установить диагноз позволяют указания на перенесённый в прошлом сифилис, типичные клинические критерии (расстройство глубокой чувствительности, симптом Аргайла-Робертсона, гипорефлексия, прогрессирующая атаксия), лабораторное подтверждение сифилитической этиологии. Данные КТ позвоночника неспецифичны, но в диагностически сложных случаях позволяют исключить вертеброгенные нарушения, опухоль спинного мозга, спинальный абсцесс. Общий перечень диагностических мероприятий включает:
- Неврологический осмотр. В ходе обследования невролог определяет снижение глубокой чувствительности, угнетение сухожильных рефлексов и умеренный парез нижних конечностей, мышечный гипотонус. Отмечается шаткость в позе Ромберга, табетическая походка с сильным ударом пятки об пол. Выявляется патогномоничный для табеса симптом Абади — отсутствие боли при сдавлении ахиллова сухожилия.
- Консультацию офтальмолога.Визометрия определяет значительное снижение остроты зрения. Офтальмоскопия диагностирует признаки атрофии оптического нерва.
- Лабораторную диагностику. Стандартные серологические реакции - RPR-тест, РИФ, РПГА - проводят с кровью и цереброспинальной жидкостью, которую получают методом люмбальной пункции. Однако у ряда пациентов они дают отрицательный результат. В подобных случаях дополнительно проводится реакция иммобилизации бледных трепонем (РИБТ), дающая положительный результат в 95% случаев.
- Рентгенографию суставов. Рентгенологическое исследование деформированных суставов выявляет некроз суставных поверхностей, подвывих, внутрисуставной перелом, наличие костных фрагментов в суставной полости. Часто отмечается остеосклероз.
Дифференциальная диагностика табеса проводится с амиотрофией Шарко-Мари-Тута, атаксией Фридрейха, полиневропатией, вертеброгенным корешковым синдромом, опухолью конского хвоста, дискогенной миелопатией, фуникулярным миелозом. Висцеральные кризы необходимо дифференцировать от ИБС, язвенной болезни желудка, энтероколита, печёночной и почечной колики.
Лечение спинной сухотки
Основу терапии табеса составляет этиотропное лечение. Поскольку бледная трепонема сохраняет чувствительность к пенициллинам, базовыми препаратом является бензилпенициллиновая соль. С целью достижения необходимой трепонемоцидной концентрации антибиотика в цереброспинальной жидкости осуществляют ежедневные внутривенные введения на протяжении 2-3 недель. В ряде случаев дополнительно применяют препараты висмута.
При наличии аллергии на пенициллин назначают парентеральное введение цефтриаксона длительностью до 14 дней. С целью восстановления нервных функций параллельно проводится сосудистая и нейрометаболическая терапия вазоактивными, активирующими метаболизм фармпрепаратами, витаминами группы В. Пациентам рекомендованы занятия лечебной физкультурой. Результаты лечения оцениваются клинически и по данным контрольных исследований ликвора.
Прогноз и профилактика
Лечение на начальных стадиях заболевания позволяет стабилизировать патологический процесс, сохранить трудоспособность пациентов на длительный период. В запущенных случаях прогноз неблагоприятный. Больные погибают от генерализации интеркуррентных инфекций, кардиоваскулярных осложнений (церебрального инсульта, инфаркта миокарда) или в результате развития прогрессивного паралича. Поскольку спинная сухотка развивается как следствие первичного сифилиса, то её профилактика совпадает с мерами предупреждения инфицирования трепонемами. Важную роль играет своевременное выявление и полноценное лечение впервые заболевших сифилисом пациентов.
1. Спинная сухотка в практике современного неврологя/ Макаров А.Ю., Сенькина А.Г., Гончарова Л.Г., Куликовская К.В.// Неврологический журнал. – 2012 - №3.
2. Спинная сухотка, осложненная артропатией/ Мавров Г.И., Бондаренко Г.М., Дунаева Г.А., Гаврилюк А.А.// Дерматология и венерология. – 2013 - №1(59).
Читайте также:
- Спинальная амиотрофия Верднига — Гоффмана. Формы амиотрофии Верднига-Гоффмана
- Гастрошизис: причины, симптомы и лечение
- Как происходит судебное установление отцовства?
- Папиллярная глионейрональная опухоль на КТ, МРТ
- Морфология bacillus anthracis. Морфология сибирской язвы. Тинкториальные свойства сибирской язвы. Признаки сибирской язвы.
