Сужения двенадцатиперстной кишки. Энтерит
Добавил пользователь Валентин П. Обновлено: 27.01.2026
При ультразвуковом обследовании желудок и двенадцатиперстная кишка чаще всего рассматриваются в виде структур, затрудняющих визуализацию других органов. Лишь изредка осуществляется их целенаправленный поиск и обследование. Данное обстоятельство, пожалуй, можно объяснить тем, что желудок и двенадцатиперстную кишку никак нельзя отнести к классическим органам для ультразвукового исследования, хотя у подготовленного пациента они просматриваются не так уж и плохо, да еще, если и врач знает, на что именно направлен его поиск. И все-таки следует отметить, что ультразвуковое исследование желудка и двенадцатиперстной кишки под силу только опытному специалисту.
Далеко не всегда удается выделить пять слоев стенки желудка. Как правило, лучше всего виден срез антрального отдела желудка, зачастую же видны только три слоя: гиперэхогенные внутренний и наружный слои и гипоэхогенный средний слой. Датчик располагают в верхнем левом квадранте живота. У пациентов натощак слои стенки антрального отдела желудка могут быть видны позади печени и непосредственно перед поджелудочной железой. Тень от воздушного пузыря мешает адекватному обследованию пациентов с метеоризмом или после приема пищи. Если желудок значительно растянут, необходимо искать опухоли стенки или утолщение стенки как проявление гипертрофии пилорического отдела. В зависимости от степени сокращения, стенка желудка должна иметь толщину 5—7 мм, и гипоэхогенный мышечный слой в ней не должен превышать 5 мм. Любые подозрения на поражение стенки желудка следует разрешить последующей гастроскопией или рентгенографией.
Для точной оценки слоев стенок желудка его заполняют 500 1000 мл чая или воды (заглатывается через соломинку). При необходимости внутривенно может быть введено 20 мл бутилскополамина (гиосцина бутилбромид).Используется датчик: 5,0 МГц. Датчик 3,5 МГц лучше использовать для обзорных снимков, в особенности для оценки задней стенки и дна желудка. Пациент обычно находится в положении лежа на спине, однако иногда используются специальные положения.
На аппарате с высокой разрешающей способностью и при благоприятных условиях обследования иногда удается выделить пять слоев стенки желудка (1):
- гиперэхогенная граница между полостью и слизистой оболочкой;
- гипоэхогенный мышечный слой слизистой оболочки;
- гиперэхогенная подслизистая оболочка;
- гипоэхогенная мышечная оболочка;
- гиперэхогенная наружная граница серозной оболочки.
Рис. 1. Послойное строение стенки желудка (^).
Дополнительные возможности визуализации слоёв стенки желудка предоставляет эндосонография
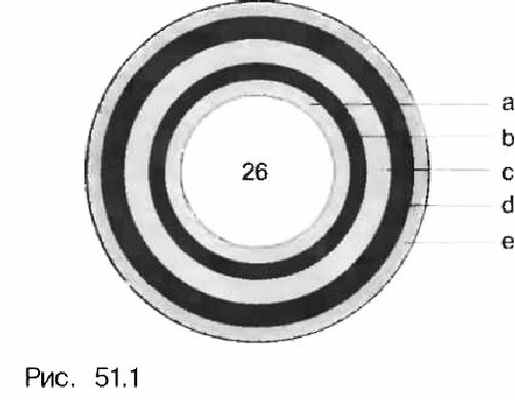
Рис. 2. Эндосонография желудка
Эндосонографическое представление слоев стенки желудочно-кишечного тракта: Просвет желудка (26) Эхогенная поверхность слизистой (а) Низкой эхогенности слизистая (b) Эхогенная подслизистая (с) Низкой эхогенности мышечный слой (d) Эхогенная серозная оболочка (е)
Эндосонография является необходимым и высокорезультативным методом диагностики при подслизистых опухолях желудка и при определении стадии его злокачественных новообразований.
К структурам, которые, как правило, хорошо видны при ультразвуковом исследовании, относятся кардия и гастроэзофагеальный переход, антральный отдел желудка, а также двенадцатиперстная кишка. При этом печень играет роль ультразвукового окна. Качество же визуализации дна и тела желудка спереди или через селезенку (ультразвуковое окно) оставляет желать лучшего. Кардиальный отдел желудка чаще и лучше всего удается визуализировать на продольном сечении, когда желудок определяется между печенью и аортой.
Рис. 3. Визуализация гастроэзофагеального перехода на продольном сечении
Рис. 4. Визуализация гастроэзофагеального перехода на поперечном сечении: Виден срез тела желудка, заполненного неоднородным содержимым (v<).
В качестве примера патологии кардиального отдела желудка, выявляемой сонографически можно привести его карциному (Рис 5).
Рис 5. а, b Гастроэзофагеальное сочленение (включает кардиальный отдел и входной отдел желудка), а На снимке в косой продольной плоскости, проходящей через верхнюю часть брюшной полости, определяется нормальная гипоэхогенная стенка (мышечный слой) кардиального отдела и свода желудка, b Карцинома кардиального отдела желудка: неправильной формы, гипоэхогенное опухолевое образование, продолжающееся от кардиального отдела пищевода (ES) до свода желудка (F). АО - аорта.
Визуализация тела желудка на продольном сечении
У неподготовленного к обследованию пациента тело желудка визуализируется только как постоянно изменяющееся поле позади левой доли печени. При имеющемся исходном изображении гастроэзофагеального перехода найти эту область достаточно просто.
Рис. 6. Визуализация тела желудка на продольном сечении:
продольное сечение через печень и гастроэзофагеальный переход (^);
Рис. 7. Визуализация тела желудка на продольном сечении:
датчик смещен влево. Срез желудка расширился (v);
Рис. 8. Визуализация тела желудка на продольном сечении: латеральное продольное сечение. Видна полость желудка, заполненная твердыми частицами и газом (v<).
В случае если ультразвуковой сигнал попадает на стенку желудка по касательной, проходя при этом через многочисленные складки слизистой оболочки, может сформироваться ошибочная картина утолщения стенки желудка (см. рис. 5). С другой стороны, массивный отек стенки желудка может быть не диагностирован даже при наличии у пациента клинических проявлений (анорексия, снижение массы тела, вздутие живота, отвращение к жареной пище), в случае если не удается осуществить визуализацию всех отделов желудка. Для оценки тела желудка исследование выполняется в левой косой подреберной плоскости, для оценки кардиального отдела и входа в желудок - в высокой продольной околосрединной плоскости выше аортального отверстия диафрагмы.
Рис. 9. Многочисленные складки слизистой оболочки могут имитировать утолщение стенки желудка, в случае если они располагаются по касательной к ультразвуковому сигналу.
Визуализация тела желудка на поперечном сечении
Рис. 10. Визуализация тела желудка на поперечном сечении: верхний срез тела желудка(vv);
Рис. 11. Визуализация тела желудка на поперечном сечении: датчик смещен вниз. Тело желудка (v^);
Рис.12. Визуализация тела желудка на поперечном сечении: датчик перемещен еще ниже. Тело желудка (><).
Сонографическая картина хронического тяжелого Helicobacter pylori-положительного гастрита типа В представлена на рис. 13: Легкое или умеренное утолщение или гиперплазия складок. Толщина складки часто достигает 20 мм, с четкой дифференцировкой гребней и впадин
Рис. 13. Тяжелый гастрит типа В: заметно утолщенная стенка желудка с четкой слоистой структурой (гипоэхогенный слой - эхогенный - гипоэхогенный, курсоры). Просвет почти облитерирован, определяется лишь маленький высокоамплитудный воздушный эхо-сигнал и небольшое количество жидкости (FL).
Заполнение тела желудка жидкостью значительно улучшает визуализацию.
Рис. 14. Продольное сечение через заполненное жидкостью тело желудка (v^).
Рис. 15. Поперечное сечение через заполненное жидкостью тело желудка (>v^).
В ряде случаев изменения, обнаруживаемые при УЗИ, описываются как функциональные нарушения и участки утолщения стенки. Воспалительные заболевания ЖКТ приводят к диффузному, сегментарному или ограниченному очаговому утолщению стенки. Локализация этого утолщения, его протяженность, контуры и характер внутреннего эхо-сигнала позволяют получить данные о природе заболевания.
Изменения, не обнаруживаемые либо с трудом обнаруживаемые при УЗИ -это прежде всего воспалительные и язвенные поражения слизистой оболочки, такие сосудистые нарушения, как ангиодисплазии и кровоизлияния, а также мелкие полипы (вследствие отсутствия акустического импеданса поиск этих образований превращается в поиск иголки в стоге сена). В отличие от эндоскопического и рентгенологического исследования УЗИ не дает непрерывной картины стенки желудка, а позволяет оценивать лишь локальные сегменты.
Так же как и кардиальный отдел, антральный отдел желудка хорошо просматривается у многих пациентов. Форма и размер желудка варьируют в широких пределах, однако расположение антрального отдела достаточно постоянно: за печенью, немного левее срединной линии.
Рис. 16. Визуализация антрального отдела желудка на продольном сечении: продольное сечение через печень (L) и антральный отдел желудка (^);
Рис. 17. Визуализация антрального отдела желудка на продольном сечении: датчик смещен влево. Срез антрального отдела желудка расширился (^);
Рис. 18. Визуализация антрального отдела желудка на продольном сечении: датчик перемещен еще левее. Антральный отдел желудка переходит в тело желудка (^).
Классическая кокарда антрального отдела лучше всего видна на продольном сечении в области нижнего края печени. Найдите его на продольном сечении, а затем переведите датчик в положение поперечного сечения (рис. 19).
Рис. 19. Визуализация антрального отдела желудка на поперечном сечении: поперечный срез антрального отдела желудка (v^);
В качестве примера визуализации патологии с помощью сонографии можно привести гастросонорграммы опухолей антрального отдела желудка в сравнении с нормальной ЭХО-картиной органа.
Рис. 20. b а Карцинома желудка: опухоль (Т) антрального отдела со сложной эхоструктурой. b Полиповидная опухоль (Т), гистологически идентичная с карциноидом.
Рис. 21. Осмотр антрального отдела желудка на поперечном сечении: датчик перемещен вниз. Антральный отдел желудка в норме (v^);
Рис. 22. Осмотр антрального отдела желудка на поперечном сечении: а, b Плоская асимметричная полиповидная опухоль (Т), глубоко инвазирующая стенку желудка и прорастающая ее: стромальная опухоль ЖКТ (GIST), в данном случае злокачественная и уже с метастазами. А - антральная часть, b Эндоскопическая картина. Результаты биопсий были отрицательными.
В целом УЗИ играет важную роль в диагностике нарушения опорожнения желудка
· Клинические проявления: рвота, тяжесть в эпигастрии, снижение массы тела, нарушение опорожнения желудка.
· Причина: сужение выходного отдела желудка вследствие рецидивирующих язв, внешнего сдавливания (опухоль двенадцатиперстной кишки, кисты и т.д.), перенесенной ваготомии или диабетической вегетативной нейропатии (гастропарез).
· Диагностика: анамнез; УЗИ; интубация желудка; эндоскопия для выяснения причины. При необходимости может быть проведена серийная рентгенография верхнего отдела ЖКТ.
· Желудок максимально растянут жидкостью.
· Перистальтика может отсутствовать.
· Внутренняя эхо-структура может варьировать от анэхогенной до гиперэхогенной; в зависимости от консистенции содержимого желудка по эхогенности он может приближаться к окружающим органам; желудок может быть ошибочно принят за объемное образование верхнего этажа брюшной полости.
· Точность ультразвуковой диагностики: при проведении УЗИ до интубации желудка он выглядит растянутым. В данном случае нарушение опорожнения желудка может быть установлено как причина острого живота. После опорожнения желудка через оро- или назогастральный зонд при УЗИ желудок выглядит пустым.
Рис. 23. а На снимке в левой продленной межреберной плоскости обнаруживается растянутый жидкостью (отсутствуют внутренние эхо-сигналы) свод желудка (S). SV - селезеночная вена, РТ - хвост поджелудочной железы, b На снимке в косой подреберной плоскости в положении пациента лежа на левом боку определяется растянутый желудок (S) и его дно (F). Слоистость эхоструктуры стенок желудка утрачена
УЗ- сканирование тонкого кишечника
Ультразвуковое исследование кишечника - это трудное исследование, для проведения которого исследователю требуется большой опыт и технологии, дающие высокое разрешение (диагноз аппендицита и оценка утолщенной стенки кишечника возможны при использовании датчика 5 МГц и иногда 7,5 МГц с увеличением изображения). При обнаружении утолщения стенки часто приходится прибегать к сканеру с высоким разрешением и увеличением, для того чтобы иметь возможность дифференцировать стенку, просвет кишечника и жидкость внутри просвета.
Из-за наличия газа, сонографическое обследование петель тонкой кишки обычно ограничено или вовсе невозможно. Однако содержание газа в просвете часто снижено, когда она окружена воспаленными и утолщенными стенками, или может быть уменьшено при постепенном надавливании датчиком.
Визуализация двенадцатиперстной кишки в поперечном сечении обычно удаётся, при правильной методике выполнения сонографии.
Рис.24. Осмотр двенадцатиперстной кишки в поперечном сечении. Виден переход желудка в луковицу duodenum (v). Gb — желчный пузырь, Vc — полая вена, А — аорта;
Рис.25. Осмотр двенадцатиперстной кишки в поперечном сечении. Видна двенадцатиперстная кишка (>), расположенная между желчным пузырем (Gb) и полой веной (Vc). Р - поджелудочная железа.
Сонография имеет то преимущество, что позволяет в реальном времени оценивать перистальтику кишки, легко выявляя отсутствие перистальтики (атонию) или пристенотическую гиперперистальтику. Хотя из-за акустической тени газа в кишке, препятствующей его сонографической оценке, бывает необходимо выполнять другие визуализирующие процедуры (эндоскопия, эндосонография, обзорная рентгенография, КТ), сонография при правильном использовании может в отдельных случаях внести свой вклад.
При кишечной непроходимости отмечают следующие особенности сонографической картины
· Расширенные петли кишечника.
· Увеличение содержания жидкости в просвете (анэхогенное - эхогенное содержимое).
· Сначала перистальтика, как правило, усиливается, но затем ослабевает, или совсем исчезает (двунаправленная перистальтика).
· Симптом «клавиатуры» или «стремянки» (окруженные жидкостью сходящиеся клапаны тощей кишки). Петли кишечника напоминают клавиатуру на снимке в продольной плоскости и стременную лестницу на снимке в касательной плоскости
· В подвздошной кишке сходящиеся клапаны отсутствуют, поэтому растянутые петли кишечника имеют гладкую внутреннюю поверхность.
· Возможно обнаружение отграниченных скоплений свободной жидкости.
Рис. 26. а, b Частичная или полная кишечная непроходимость, а Заполненные жидкостью петли кишечника, симптом «клавиатуры», b Симптом «стремянки» при кишечной непроходимости.
Частичная или полная механическая кишечная непроходимость: проходимость кишечника может быть нарушена спайками, желчным камнем или инородным телом и т.д.
Рис. 27. Спаечная кишечная непроходимость: растянутый, заполненный жидкостью терминальный отдел подвздошной кишки. Симптомы «клавиатуры» и «стремянки» отсутствуют в связи с отсутствием сходящихся клапанов.
Обструкция желчным камнем или инородным телом - отмечаются признаки обструкции проксимальнее участка стеноза. Объект, вызвавший закупорку, визуализируется как образование в просвете кишечника (камень: типичным признаком камня является дистальная тень; инородное тело: гипоэхогенное образование, не дающее тени).
В результате инвагинации кишечника или заворота может развиться странгуляционная кишечная непроходимость.
Для обструкции при инвагинации характерно:
· Инвагинированные сегменты кишки имеют вид двух гипоэхогенных колец с гиперэхогенным кольцом между ними (картина «мишень в мишени»; часто возникает на фоне полипов, опухолей, в связи с лимфатическими узлами).
- Полипозно-измененная внутренняя стенка, имеющая вид «булыжной мостовой»
- Часто сопутствующий мезентерит.
- Признаки частичной кишечной непроходимости.
- Возможно присутствие свободной жидкости, лимфаденопатия.
- ЦДЭ: цветовые сигналы кровотока, указывающие на гиперперфузию воспалительного генеза (рис. 28).
Рис. 41.а, b Карцинома восходящей ободочной кишки (Т), диффузно инфильтративная форма, а Утолщенная стенка ободочной кишки с гипоэхогенным центром (просвет) - симптом «ложной почки». К - почка, b При увеличении инфильтрированная опухолью стенка имеет неоднородную гипоэхогенную структуру. Опухоль (Т) привела к облитерации большей части просвета кишки.
· Симптом мишени: всегда требует эндоскопического контроля и гистологического исследования. В исключительных случаях (отказ от эндоскопического исследования, пожилой возраст пациента, отсутствие терапевтических показаний), опухоль может быть обнаружена или исключена с довольно высокой степенью достоверности при УЗИ всего кишечника в комбинации с ректальным исследованием и анализом кала на скрытую кровь. При необходимости эти исследования могут быть дополнены ТИАБ под контролем УЗ или ректороманоскопией.
Полип (аденома, небольшая полиповидная карцинома) имеет вид округлого гипоэхогенного образования, прилежащего к стенке кишечника. Эхо сонографически определяется только при использовании специальной методики, в частности исследовании в условиях гидроколона и как правило, когда локализация образования уже определена эндоскопически.
Опухоли прямой кишки: эндоректальное УЗИ позволяет точно оценить степень проникновения ректальных опухолей в периферическую жировую клетчатку и диагностировать свищи в органы мочеполовой системы.
Сужения двенадцатиперстной кишки. Энтерит
Сужения двенадцатиперстной кишки. Энтерит
При рентгенологическом исследовании обычно выявляют характерную картину: дольчатый дефект наполнения, по форме напоминающий гриб, зонтик или цветную капусту, расположен центрально у основания луковицы, имеет четкие полициклические контуры, связан с привратником.
Выпадающая слизистая обычно хорошо видна в вертикальном и горизонтальном (на животе) положениях больного. Степень заполнения желудка при этом значения не имеет. Признаков стеноза нет, перистальтика обычно более активная, чем в норме. Циркулярное выпадение слизистой оболочки необходимо дифференцировать с мышечной гипертрофией привратника, а одностороннее — с выпадением в луковицу кишки полипа на ножке. Кроме того, важно исключить язвенный и опухолевый процесс (малый рак) в пилородуоденальной зоне, а также ограниченный отек слизистой оболочки луковицы при дуодените. В последние годы для диагностики выпадения слизистой оболочки желудка в луковицу двенадцатиперстной кишки стала применяться и гастродуоденоскопия [Малькиель А. И. и др., 1968].
Сужения просвета двенадцатиперстной кишки дифференцируют от стенозов, обусловленных опухолевым процессом, внелуковичных (постбульбарных) язв кишки и кольцевидной поджелудочной железы [Выржиковская М. Ф., 1963; Рабухина Н. А., Саль-ман М. М., 1966; Ефремов А. В., Эристави К. Д., 1969; Василенко В. X. и др., 1975; Сальман М. М., 1977; Schinz et al., 1967; Teschendorf, Wenz, 1977, и др.].
Указанные особенности рентгенологической картины, соответствующие конкретному патологическому процессу, лучше выявляются при дуоденографии в условиях искусственной гипотонии кишки. При этом, как правило, удается детально изучить зону сужения кишки, определить его степень и природу.
Энтерит. Наиболее частое заболевание тонкой кишки. Может поражаться изолированно. Однако часто в процесс вовлекается не только тонкая, но и толстая кишка (энтероколит), а также желудок (гастроэнтероколит). Течение длительное, рецидивирующее. Болезнь проявляется расстройством стула, вздутием живота, урчанием, а также постоянными или схваткообразными болями.
При рентгенологическом исследовании определяется скопление газовых пузырей и жидкого содержимого на большом протяжении кишки. Рельеф слизистой оболочки нередко приобретает крупнопятнистый или мелкокрапчатый рисунок. Складки при этом отечные, расширенные, местами сглаженные. Тонус повышен. Спазмированные петли чередуются с расширенными (симптом изолированности петель). Перистальтика чаще усилена, пассаж бария ускорен или, наоборот, замедлен. В толстой кишке определяется избыточное количество газа и жидкого содержимого. Энтерит необходимо дифференцировать от туберкулеза кишечника, регионарного энтерита, дивертикулита.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Болезнь Крона
Болезнь Крона - хроническое воспалительное заболевание кишечника аутоиммунной природы, характеризующееся стенозом кишечных сегментов с вовлечением в патологический процесс всех слоев кишечной стенки, образованием свищей и внекишечными поражениями.
Общепринятое название данного заболевания - “болезнь Крона”, однако до настоящего времени для ее обозначения используют и другие термины: “гранулематозный колит”, “гранулематозный энтерит”, “регионарный колит”, “трансмуральный колит” и т.п.
Термин “болезнь Крона” представляется наиболее удачным, так как включает в себя все многочисленные формы заболевания.
Этиология
Этиологический фактор заболевания не установлен. Предполагается роль вирусов, бактерий. Более или менее доказана роль генетических факторов в возникновении заболевания.
Патогенез
В патогенезе заболевания определенную роль играют аутоиммунные механизмы. У больных выявляются антитела к ткани толстой кишки, специфически сенсибилизированные к антигенам слизистой толстой кишки лимфоциты. Повреждающее действие оказывают также иммунные комплексы. Определяются признаки нарушения клеточного иммунитета, в частности уменьшение содержания Т-клеток в периферической крови. Все это приводит к выраженным воспалительным изменениям кишечника. Макроскопически воспалительные изменения могут быть единичными или множественными, при этом измененные участки чередуются с неизмененными. Более характерны изменения в подвздошной и слепой кишке, прямая кишка поражается не всегда. Процесс захватывает все слои стенки, выглядит в виде язв щелевидной формы или трещин. Часто развиваются стриктуры кишки и псевдополипоз.
Клиническая картина и возможные осложнения
Клиника болезни Крона во многом обусловлена преимущественной локализацией патологического процесса. При поражении толстой кишки, в основном ее правых отделов, у больного отмечается клиника синдрома поражения толстой кишки — боли в животе, урчание, вздутие, поносы с отхождением полужидкого стула с небольшой примесью крови и слизи, похудание, боли в суставах. Болезнь Крона характеризует длительное хроническое течение. При поражении конечной части тонкой кишки (терминальный илеит) появляются боли в правой подвздошной области, рвота, повышение температуры, что часто приводит к оперативному вмешательству из-за подозрения на острый аппендицит. Сужение просвета тонкой кишки может сопровождаться ее непроходимостью.
Боли схваткообразные и более выражены, чем при язвенном колите, стул менее частый, в кале крови может не быть, нет тенезмов и ложных позывов. Если одновременно поражен дистальный отдел подвздошной кишки, в правой подвздошной области пальпируется опухолевидный конгломерат, обусловленный продуктивным воспалением всех слоев кишечника, лимфоузлов брыжейки. Часто в области илеоцекального угла развиваются стриктуры кишки, они могут быть и в других участках как тонкого, так и толстого кишечника. В этом случае развивается довольно типичная картина синдрома частичной, а иногда и полной кишечной непроходимости. Изолированное поражение тонкой кишки, присоединение его к патологическому процессу в толстой кишке приводит к развитию типичной картины синдрома энтеральной недостаточности. Больной худеет, у него появляются явления полигиповитаминоза, метаболические расстройства различной степени тяжести. Характерно развитие свищей, особенно в перианальной области. При поражении пищевода и двенадцатиперстной кишки клиника может напоминать язвенную болезнь, часто развивается стенозирование выходного отдела желудка и начальных отделов двенадцатиперстной кишки с соответствующей клиникой рубцового стеноза кишки. Помимо местных осложнений — свищей, кишечной непроходимости — для болезни Крона характерны экстраинтестинальные проявления — лихорадка, поражение суставов, высыпания на коже, поражения глаз, печени. Из возможных осложнений следует отметить прободение кишки на месте образования язв с последующим формированием абсцесса в брюшной полости, свищей, реже — с развитием перитонита.
Диагностика
Лабораторные исследования крови выявляют анемию как следствие кровопотери или развития синдрома мальабсорбции; различные проявления интоксикации и воспаления: лейкоцитоз с палочкоядерным сдвигом, увеличение СОЭ, повышение активности острофазных белков крови. Как и анемия, гипоальбуминемия и электролитные нарушения присоединяются при прогрессировании вторичного синдрома мальабсорбции. При ирригоскопии и пассаже бария по тонкой кишке выявляется сегментарность поражения тонкой и толстой кишки, чередование пораженных и непораженных сегментов. Контуры кишки неровные, имеются продольные язвы, утолщение рельефа, что создает картину “булыжной мостовой”. Характерны сегментарные сужения пораженных участков (“симптом шнура”). Как правило, решающее слово в диагностике болезни Крона остается за эндоскопическими методами исследования - фиброколоноскопией, ректороманоскопией с проведением множественных биопсий слизистой. Подчеркивается необходимость взятия при биопсии более глубоких слоев кишки. Эндоскопические данные зависят от продолжительности и фазы заболевания. В начальном периоде определяется тусклая слизистая, на ней видны эрозии, окруженные белесоватыми грануляциями (по типу афт). По мере увеличения длительности болезни в фазу обострения картина меняется. Слизистая неравномерно утолщается, обнаруживаются глубокие продольные язвы-трещины, просвет кишки сужен. Нередко можно выявить образовавшиеся свищи. С уменьшением активности процесса на месте язв образуются рубцы и формируются участки стеноза. При гистологическом исследовании выявляется картина неспецифического воспаления, но с рядом особенностей. Инфильтрирована вся толща слизистой, особенно подслизистый слой. Можно выявить саркоидоподобные гранулемы. К сожалению, этот патогномоничный признак болезни Крона выявляется при исследовании биоптата достаточно редко. Ультразвуковое исследование брюшной полости, компьютерная томография дают ценную информацию при диагностике абсцессов, нередко встречающихся при болезни Крона. При наличии наружных свищей показано проведение фистулографии.
Дифференциальная диагностика
Наиболее часто болезнь Крона приходится дифференцировать от язвенного колита, туберкулезного поражения кишки, ишемического колита, иерсиниоза, острого аппендицита. Язвенный колит, протекающий с сопутствующим парапроктитом или ретроградным илеитом, может послужить причиной диагностической ошибки. К тому же даже с использованием современных эндоскопических и рентгенологических методов исследования, гистологического изучения биоптатов примерно в десятой части случаев не удается разграничить эти два заболевания (“недифференцируемый колит”). Развитие рубцовых изменений, кишечных свищей характерно не только для болезни Крона, но и для туберкулеза кишечника. Абдоминальные боли, кишечные кровотечения - симптомы ишемического колита - также могут быть адекватно оценены лишь после надлежащего клинико-инструментального обследования.
Сужения двенадцатиперстной кишки. Энтерит
Тел. для юр. лиц (организаций)
Хроническая болезнь, поражающая слизистую оболочку ЖКТ, называется язвой двенадцатиперстной кишки. Чаще всего она возникает на фоне хронического воспалительного процесса. Для язвы этого типа свойственно чередование периодов ремиссии и обострений, сопровождаемое определенными симптомами. При отсутствии лечения любая болезнь, поразившая эту часть кишки, прогрессирует и ведет к смертельному исходу.
Факторы, провоцирующие болезнь
Медицинская статистика свидетельствует, что язва двенадцатиперстной кишки диагностируется у людей среднего и молодого возраста, причем на мужское население приходится больший процент. Связывают это явление с чрезмерным употреблением алкоголя и курением. Также язву двенадцатиперстной кишки провоцирует современный ритм жизни с большим психоэмоциональным напряжением, нервозность, не проходящие стрессовые ситуации. В результате происходит спазмирование сосудов и нарушение нормального питания клеток организма. Под действием кислот и возникают очаги язв в области 12-перстной кишки.
Лидирующее место в списке провоцирующих язву двенадцатиперстной кишки факторов занимают бактерии Хеликобактер. Этот микроорганизм обнаруживается у семи из десяти людей, однако проблемы со здоровьем он вызывает не всегда. Передается бактерия через общие предметы пользования, медицинский инструмент, слюну и при других тесных контактах. Обзавестись язвой двенадцатиперстной кишки можно и при несоблюдении правил личной гигиены.
Язва двенадцатиперстной кишки развивается и на фоне других факторов. К ним относятся:
- генетическая предрасположенность;
- злоупотребление кофе и продуктами с повышенной кислотностью;
- длительные перерывы между приемом пищи;
- применение медикаментов без предписания врача;
- сопутствующие заболевания.
По некоторым данным, ночная работа увеличивает риск возникновения язв в два раза.
Симптоматика заболевания
Главный симптом язвы двенадцатиперстной кишки — болезненность. В периоды ремиссии он может не давать о себе знать, человек чувствует себя комфортно и спокойно. Но во время смены сезонов болезненные симптомы и признаки возвращаются с удвоенной силой. Особенно интенсивно болевые симптомы проявляются после приема пищи и в ночное время. Локализация дискомфортных ощущений наблюдается в области грудины, но может разливаться в верхней части живота. Выраженность зависит от стадии язвы и колеблется от почти не различимой до острой.
При язвах двенадцатиперстной кишки у человека наблюдаются следующие симптомы: изжога, отрыжка, вздутие живота, нарушение стула, кал с примесью крови. К признакам язв относятся потеря аппетита и резкое снижение веса. На такие симптомы, как тошнота и рвота, жалуется минимальный процент людей, но они все же имеют место после приема еды. Заметив перечисленные симптомы, стоит записаться к врачу. Не занимайтесь лечением самостоятельно!
Диагностика и лечение болезни
До начала лечения язвы двенадцатиперстной кишки понадобится пройти осмотр и лабораторные исследования. Первичное посещение включает сбор анамнеза и уточнение данных о наследственных заболеваниях. Дальнейшие действия направлены на обнаружение язв в двенадцатиперстной кишке, определение их размеров и локализации.
Диагностика язв двенадцатиперстной кишки будет неполной без определения кислотности желудочных соков, рентгена и других методов установления состояния здоровья. На основе полученной информации подбирается схема лечения язв двенадцатиперстной кишки, подходящая к каждому отдельному случаю.
При лечении язв двенадцатиперстной кишки применяется широкий спектр медикаментов. Лечение язв 12-перстной кишки включает:
- антибактериальную терапию;
- прием антибиотиков;
- купирование болевых синдромов;
- снижение кислотности.
При сильном поражении организма лечение язв двенадцатиперстной кишки требует хирургического вмешательства. В этом случае лечение заключается в иссечении части кишок с сильным поражением слизистых.
Осложнения болезни
Лечение язвы двенадцатиперстной кишки сочетает в себе комплекс разных манипуляций и проходит под наблюдением лечащего врача. Самостоятельное лечение и прием медикаментов недопустимо! Подобное лечение язв приводит к затуханию симптомов и переводит болезнь в скрытую вялотекущую форму, грозящую серьезными осложнениями и летальным исходом.
При отсутствии своевременного лечения проблема может прогрессировать, вызывая осложнения. К ним относятся:
- кровотечения;
- перфорация кишок;
- сужение кишки;
- стеноз привратника.
Перечисленные осложнения смертельны для человека, поэтому необходимо срочно начинать лечение язв, как только диагноз подтвердился.
Диетический стол и профилактика
Обязательным условием при лечении двенадцатиперстной кишки считается диетический стол. В первую очередь стоит исключить алкоголь и стрессовые ситуации. Убрать из рациона острые, соленые, пряные блюда, заменив их тушеными, отварными или паровыми продуктами, принимать пищу маленькими порциями. В качестве дополнительного метода лечения рекомендуются столовые воды, например, ессентуки.
- нежирные молочные продукты;
- каши;
- сухарики и подсушенный хлеб;
- легкие супы;
- растительные масла;
- нежирные сорта рыбы и мяса.
Обязательно в схему лечения включен прием медикаментов, прописанных специалистом. Для скорейшего выздоровления рекомендуется выполнять все предписания врача, не забывать чередовать отдых и работу. Схемы лечения и диетический стол может отличаться в некоторых случаях, поэтому стоит обсудить прием пищи со специалистом.
Любую болезнь легче предотвратить, чем лечить. Мы рекомендуем всем следить за своим питанием и не есть всухомятку. Вести активных образ жизни, избегать стрессовых ситуаций. Отказаться от алкоголя и сигарет, закаляться и регулярно проходить полный медицинский осмотр.
Лечение дуоденита
Дуоденит – это заболевание 12-перстной кишки, характеризующееся воспалением слизистой оболочки органа. В клинической практике выделяют острую и хроническую формы патологии. При поражении верхних отделов ДПК симптоматика схожа с язвенной болезнью желудка, при локализации в нижних отделах – с панкреатитом.
Согласно статистическим данным, у 5-10% населения планеты отмечались проявления заболевания. Оно одинаково часто диагностируется у мужчин и женщин. У людей, злоупотребляющим алкоголем и курением табака, встречается в 2 раза чаще.
Причины развития дуоденита
К провоцирующим факторам поражения слизистой оболочки ДПК относят:
- нерациональное питание с преобладанием в рационе кислых и копченых продуктов, острой и жареной пищи;
- вредные привычки (злоупотребление алкоголем, курение);
- пристрастие к кофе;
- инфицирование Helicobacter Pylori (вызывает язвенную болезнь желудка), лямблиями, гельминтами;
- нарушение микроциркуляции органа;
- недостаточное поступление питательных веществ и кислорода к клеткам 12-перстной кишки (при сердечно-сосудистой, легочной патологии);
- вторничные заболевания кишечника (энтерит, колит);
- гепатит, цирроз печени;
- острый и хронический панкреатит.
В старшей возрастной группе дуоденит может быть обусловлен приемом лекарств. Они нарушают трофику органа, раздражают слизистую оболочку, снижают защитные реакции и компенсаторные механизмы.
Симптомы
В клинической картине превалируют следующие проявления болезни:
- Боли в животе. Могут локализоваться в эпигастрии, по средней линии или в правой половине живота. Боли возникают через 2-3 часа после приема пищи. Их называют «голодными». Перекус снижает выраженность болевого синдрома.
- Диспепсические расстройства. Тошнота, рвота желчью или кислым содержимым, урчание, метеоризм (повышенное газообразование), отсутствие аппетита.
- Нарушения переваривания и всасывания пищи. Диарея, слабость, недостаточность микро- и макроэлементов, витаминов.
- Демпинг-синдром. Патологическое состояние, при котором непереваренная пища быстро покидает просвет 12-перстной кишки. Характеризуется выраженной слабостью, тремором (дрожью) конечностей, диарей. Возникает через 15-30 минут после еды. Для профилактики рекомендуют кушать лежа или принимать горизонтальное положение после еды.
При прогрессировании заболевания отмечаются симптомы со стороны сердечно-сосудистой, легочной, нервной систем, желудочно-кишечного тракта. Это проявляется одышкой при минимальной физической нагрузке, нарушениями ритма (пароксизмы фибрилляции предсердий, экстрасистолы), постоянной сонливостью, упадком сил, изменением режима сна, стоматитами, выпадением зубов, язвами желудка и кишечника. Со стороны крови выявляют повышенную кровоточивость, снижение количества форменных элементов и белка.
Диагностика дуоденита![Дуоденит - медцентр]()
Для верификации заболевания пациенту назначают:
- общий анализ крови и мочи;
- биохимический анализ;
- коагулограмму;
- ФЭГДС с биопсией (выявление Helicobacter Pylori);
- рентгеноскопию желудка и 12-перстной кишки;
- дуоденальное зондирование (исследование характеристик и скорости выработки желчи);
- копрограмму (обнаружение клеток слизистой оболочки кишечника, непереваренной пищи, соединительнотканных волокон).
При подозрении на злокачественный процесс проводят биопсию для выявления атипичных клеток.
Лечение
Для профилактики обострений и в острый период болезни следует придерживаться определенных рекомендаций:
- Частое дробное питание (4-6 раз в сутки).
- Отказ от вредных привычек (курения, алкоголя).
- Исключить горячие и холодные блюда. Пища должна быть равномерно прогретая, теплая.
- Предпочтение в еде надо отдавать кашам, пюре, овощным салатам, супам, нежирным бульонам.
- Питаться ягодами, фруктами. Допускается в виде детского питания, пюре.
- Ограничить потребление сладких и мучных продуктов.
- Мясо должно быть нежирным, отварным, без соединительнотканных волокон.
- Увеличить в рационе питания количество продуктов, богатых витаминами, микро- и макроэлементами.
Медикаментозная терапия предполагает назначение следующих групп лекарственных препаратов:
- Ингибиторы протонной помпы. Снижают секрецию соляной кислоты желудком. Защищают слизистую оболочку 12-перстной кишки от ее негативного действия.
- H2-блокаторы гистаминовых рецепторов. Механизм действий схож с блокаторами протонной помпы. Обратимо угнетают действие секреторных клеток желудка. Этой группе препаратов отдают предпочтение при лечении старшей возрастной группы пациентов.
- Антациды. Обволакивают слизистую оболочку 12-перстной кишки, защищая ее от воздействия раздражающих агентов. Купируют болевой синдром.
- Прокинетики. Стимулируют перистальтику желудочно-кишечного тракта. Устраняют тошноту, рвоту.
- Ферменты. Замещают функцию органа. Способствуют перевариванию и всасыванию пищи.
- Спазмолитики. Снимают мышечный спазм, купируют болевой синдром.
Терапию назначает только врач после осмотра, сбора анамнеза, получения данных обследований. Неадекватный и неграмотный прием лекарственных средств приводит к развитию осложнений и прогрессированию заболевания.

Врач гастроэнтеролог, врач УЗИ, зам. главного врача по клинико-экспертной работе.
график работы специалиста:
| понедельник | 10.00-14.00 |
| среда | 9.30-14.30 |
| четверг | 9.30-14.30 |
| пятница | 13.00-16.00 |
| суббота | 9.00-15.00 |

Врач гастроэнтеролог детский высшей категории
график работы специалиста:
| понедельник | 13.00-15.00 |
Стоимость услуг гастроэтеролога
| Код услуги | Услуга | Цена, рублей |
|---|---|---|
| 11.1 | Прием врача гастроэнтеролога первичный | 1800 |
| 11.2 | Прием врача гастроэнтеролога первичный с выдачей листка нетрудоспособности | 2000 |
| 11.3 | Прием врача гастроэнтеролога повторный | 1600 |
| 11.3.1 | Консультация врача эндоскописта | 1200 |
| 11.4 | Тест на диагностику инфекции «Helicobacter pylori» | 1100 |
| 11.5 | Экспресс-Тест на диагностику инфекции «Helicobacter pylori» | 1000 |
| 11.6 | Тест на диагностику инфекции «Helicobacter pylori» системой ХЕЛИК-СКАН М | 1300 |
| 11.7 | Взятие биоматериала и экспресс-тест диагностики инфекции «Helicobacterpylori» во время ФиброГастроскопии | 1400 |
| 11.8 | Забор материала для гистологического иследования при эзофагогастроскопии, колоноскопии, бронхоскопии (без стоимости гистологического исследования) | 800 |
| 11.9 | Эзофагогастродуоденоскопия (ЭГДС) диагностическая | 3500 |
| 11.12 | Колоноскопия (видеоколоноскопия) диагностическая | 6900 |
| 11.16 | Колоноскопия диагностическая с терминальной илеоскопией (осмотр дистальной части тонкой кишки) | 7900 |
| 11.19 | Ректоскопия (осмотр прямой кишки) диагностическая | 2500 |
| 11.20 | Ректосигмоскопия диагностическая (осмотр сигмовидной кишки) | 3000 |
| 11.23 | Эндоклипирование (без стоимости расходного материала) до 3-х клипс | 4000 |
| 11.23.1 | Эндоклипирование (без стоимости расходного материала) за каждую последующую клипсу | 1500 |
| 11.24 | Эндоскопическое лигирование (без стоимости расходного материала) | 4000 |
| 11.25 | Стоимость клипсы (за ед.) | 2500 |
| 11.26 | Стоимость лигатуры (за ед.) | 4700 |
| 11.27 | Бронхоскопия диагностическая | 4000 |
| 11.30 | Запись исследования на флеш-накопитель (в стоимость входит флешка) | 350 |
| 11.31 | Эндоскопическое удаление доброкачественных новообразований первой категории (без стоимости седации и гистологического исследования) | 3700 |
| 11.32 | Эндоскопическое удаление доброкачественных новообразований второй категории (без стоимости седации и гистологического исследования) | 5900 |
| 11.33 | Эндоскопическое удаление доброкачественных новообразований третьей категории (без стоимости седации и гистологического исследования) | 9300 |
| 11.34 | Эндоскопическое удаление доброкачественных новообразований нескольких отделов кишки (без стоимости седации и гистологического исследования) | 16000 |
| 11.35 | Установка внутрижелудочного баллона (без стоимости седации) | 47000 |
| 11.36 | Снятие внутрижелудочного баллона (без стоимости седации) | 26500 |

Наша клиника приобрела экспертный УЗИ аппарат с мощными возможностями, качественной визуализацией и исключительной надежностью. Canon Aplio i800– одна из лучших ультразвуковых диагностических систем в мире.
Стойка - главное аппаратное ядро любого кабинета врача-эндоскописта. Аппаратура Pentax представляет из себя синтез высокопроизводительных видеосистем и эндоскопов для обеспечения превосходных диагностических и терапевтических возможностей и удобства специалиста.
Читайте также: