Сыпь при тромбоцитопениях. Варианты сыпи при коагулопатиях
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Петехии – точечные геморрагии, имеющие округлую форму и возникающие при разрыве мелких кровеносных сосудов под кожей. Красные, пурпурные и фиолетовые пятна появляются в результате выхода эритроцитов из кровеносного русла в межтканевое пространство. Петехии — как крошечные ушибы, достигающие в диаметре 1 или 2 мм. Они не пальпируются и не выделяются над поверхностью кожи. Петехиальные кровоизлияния бывают единичными и множественными. Одномоментно появляется сразу несколько плоских пятен, которые не изменяют свой цвет и не исчезают при нажатии пальцем или растягивании кожи.
Петехии — симптом целого ряда патологий, среди которых преобладают болезни крови, системные аутоиммунные заболевания, некоторые инфекции.
У здоровых людей высыпания могут появляться из-за чрезмерного напряжения. Со временем пятнышки бледнеют и исчезают, оставляя после себя небольшую пигментацию.Локализация петехий различна: кожа рук, ног, туловища, лица, слизистая оболочка ротовой полости, конъюнктива глаз.
Этиология
Перед тем, как приступить к лечению петехий, необходимо выявить и исключить причины их появления!
Физиологические причины
- Наиболее распространенной причиной образования петехиальной сыпи у здоровых людей является травма — сильное физическое воздействие на кожу. Капилляры разрываются, кровь вытекает под кожу. У взрослых петехии чаще образуются после удара, а у детей – во время игр или падения. На слизистой оболочке полости рта геморрагии появляются при употреблении твердой пищи.
- Чрезмерное перенапряжение, возникающее во время приступов кашля, эмоционального плача или рвоты, может привести к разрыву капилляров возле глаз и на других участках лица.
- Нередко петехии можно увидеть после родов у женщины и новорожденного. Сильное перенапряжение и стресс оказывают негативное воздействие на кожу матери и ребенка.
- Единичные петехии появляются во время занятий некоторыми видами спорта — тяжелой атлетикой.
- Тесная и неудобная одежда — причина появления петехий.
- Петехии могут появиться при натягивании жгута или в следствие повышенного давления на мягкие ткани. Точечные геморрагии в таких случаях не представляют особой опасности для здоровья и бесследно исчезают через несколько дней.
- Старение кожи.
Патологические причины
В результате большинства гематологических и аутоиммунных заболеваний нарушаются процессы образования и функционирования тромбоцитов, что клинически проявляется появлением на коже петехий. Диссеминированная внутрисосудистая коагуляция также является причиной геморрагической сыпи бактериального происхождения.
- Аутоиммунные заболевания — СКВ, склеродермия, спондилоартрит, тромбоцитопеническая пурпура, геморрагический васкулит;
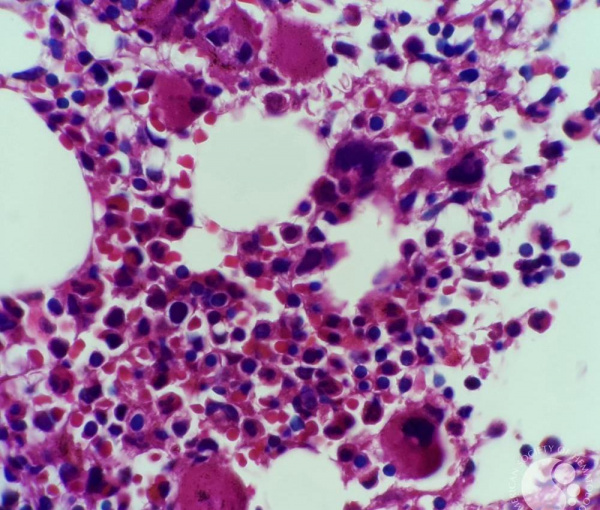
примеры петихий при тромбоцитопенической пурпуре, характерной для детей
Патогенез
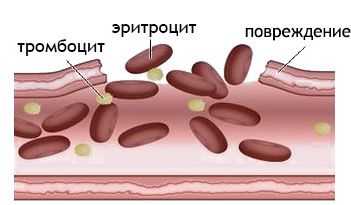
В результате травматического повреждения капилляров тромбоциты собираются вместе, чтобы помочь крови свернуться. Группы тромбоцитов вступают в реакцию с факторами свертывающей системы крови, кровь застаивается в пораженном месте, образуется тромб. У лиц с имеющимися в организме нарушениями свертывающая система крови работает менее эффективно, на коже появляются мелкие кровоподтеки — петехии.
- Первичные петехии — это мелкие точки, которые вначале имеют пурпурную или голубовато-черную окраску, а в последующем изменяют цвет до коричневого или желто-коричневого. Это объясняется образованием гемосидерина в тканях. Постепенно очертания петехий становятся размытыми, а их цвет тускнеет.
- Механизм образования вторичных петехий — просачивание клеток крови в смежные ткани. Такие геморрагии не проходят самостоятельно. Больные нуждаются в оперативном вмешательстве.
Некоторые инфекционные заболевания проявляются появлением петехий на коже. Особенно это касается детей с еще неокрепшим иммунитетом. У ребенка инфекционный синдром проявляется жаром, тахикардией, одышкой. Патогенные микроорганизмы вырабатывают токсины, которые поражают стенки сосудов. Подкожные кровоизлияния или геморрагическая сыпь — характерный признак сепсиса. В тяжелых случаях сыпь быстро распространяется по всему телу, возникают обморочные, судорожные и бредовые состояния.
При системных заболеваниях собственные сосуды воспринимаются организмом как чужеродные. Иммунная система вырабатывает антитела, образуются иммунные комплексы, которые циркулируют в крови, оседают на стенках сосудов и поражают их. У больных появляется общая и специфическая симптоматика: одышка, гипергидроз, кардиалгия, боль в мышцах и суставах.
Если петехии сопровождаются недомоганием и лихорадкой, распространяются по всему телу, приобретая большие размеры, и выглядят, как синяки, необходимо немедленно обратиться к врачу.
Основные виды петехий при различных заболеваниях
Менингит
Менингит проявляется геморрагической сыпью, элементы которой имеют звездчатую форму и бледный цвет. Это ранний симптом заболевания, появляющийся в первые часы и сутки и очень быстро распространяющийся по телу. Петехии локализуются на бедрах, голенях, ягодицах, стопах, нижней части живота. Они имеют в центре везикулу и часто сливаются друг с другом, образуя обширные экхимозы, которые в дальнейшем часто подвергаются некрозу.
Гонорея
При гонорее высыпания локализуются на дистальных отделах конечностей, над крупными суставами. Они напоминают пустулы с геморрагическим содержимым и сочетаются с характерной клинической симптоматикой — признаками поражения мочеполового аппарата, аноректальной области и глотки.
Стафилококковая инфекция
Стафилококковая инфекция проявляется гнойными петехиями, при исследовании которых обнаруживают скопления грамположительных кокков. При стафилококковом сепсисе повышается проницаемость сосудистых стенок под воздействием микробных токсинов. На коже, слизистой рта и склерах появляются геморрагии в виде точечных петехий.
Аутоиммунные заболевания, васкулиты
При аутоиммунных заболеваниях возникает петехиальная экзантема на руках и ногах, а спустя 2—4 дня на ней появляются множественные петехии. Их появление сопровождается признаками интоксикационного синдрома: жаром, малгией, артралгией, недомоганием. Петехии спустя несколько дней исчезают, а на их месте остаются пигментированные участки и зоны шелушения.
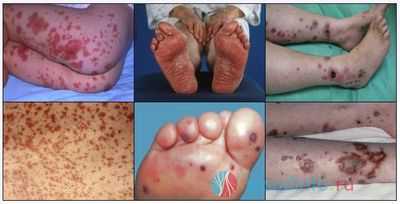
геморрагии при различных васкулитах
Петехиальная сыпь при геморрагическом васкулите сопровождается поражением суставов и болью в животе. Чаще всего воспаляются крупные суставы ног — голеностопный или коленный. Боль в эпигастрии носит умеренный характер без явных признаков диспепсии. В тяжелых случаях внезапная, приступообразная, напоминающая кишечную колику боль в животе сопровождается диареей, рвотой, лихорадкой.
Болезнь Шамберга
Болезнь Шамберга — гемосидероз кожи, возникающий из-за аутоиммунного воспаления кожных капилляров. На коже больных появляются мелкие точки, как от укола иглой. Сначала они имеют бурую или коричневую окраску, а затем светлеют и исчезают на некоторое время. Высыпания располагаются на теле симметрично, но морфологически они разнообразны. Это связано с одновременным возникновением на коже свежих и застарелых элементов. Эта болезнь имеет доброкачественное течение, поскольку поражаются только кожные капилляры. Подвержены патологии в большей степени мужчины. Петехии располагаются на бедрах и голенях, имеют различный размер и неровный контур.
Энтеровирусная инфекция
Энтеровирусная инфекция проявляется лихорадкой, болью в мышцах, воспалением мягких мозговых оболочек, герпетической ангиной, желудочно-кишечной дисфункцией. После появления петехиальной сыпи на коже состояние больных заметно улучшается, температура тела нормализуется. Сыпь появляется в течение одного дня. Она располагается на лице и туловище и исчезает бесследно к концу вторых суток.
Диагностика заболеваний, проявляющихся петехиальной сыпью, включает сбор жалоб, опрос больного, проведение лабораторных испытаний и диагностических тестов:
- Коагулограмма,
- Общий анализ крови,
- Биопсия костного мозга.
Диагностика и лечение
Петехии, возникающие спонтанно и не сопровождающие клинической симптоматикой, проходят самостоятельно и не требуют специального лечения. Но несмотря на это, лицам, не имеющим каких-либо заболеваний, необходимо убедиться в отсутствии скрытых причин кровоизлияний.
Сыпь при тромбоцитопениях. Варианты сыпи при коагулопатиях
В генезе аутоиммунных тромбоцитопений часто играют роль лекарственные средства. Клинические проявления тромбоцитопенической пурпуры любого генеза в общем одинаковы: кровотечения из слизистых оболочек, кровоизлияния в кожу главным образом в виде экхимозов с преимущественной локализацией на конечностях (больше на нижних) по их передней поверхности, на туловище и в местах инъекций.
Клиническая картина болезни в целом определяется характером нозологической формы, при которой развивается тромбоцитопения. Опасность таких тромбоцитопений сопряжена с возможностью кровоизлияний в мозг. Реже наблюдаются кровотечения из желудочно-кишечного тракта, гематурия, кровохарканье. В крови, помимо тромбоцитопений, наблюдается лейкопения, иногда эозинофилия.
Качественные изменения и повреждения тромбоцитов, делающие их функционально неполноценными, получили название тромбоцитопатий. Они представляют собой обширную группу геморрагических диатезов, наиболее часто встречающихся во врачебной практике. Это геморрагии микроциркуляторного типа в виде петехий и экхимозов, синячковости, кровотечений из носа, десен, метроррагий и др.
Такие клинические проявления при умеренно сниженном количестве тромбоцитов должны наводить на мысль о возможной качественной их неполноценности. Важно особо подчеркнуть, что нередко за локальными кровотечениями скрываются тромбоцитопатии, которые представлены большой группой наследственных, врожденных и приобретенных заболеваний. При тромбоцитопатиях развитие болезни происходит чаще постепенно в отличие от ГЛ, при которых ГСм появляется остро.
У больных тромбоцитопатиями отсутствуют лихорадка, токсикоз; не столь выражены кровотечения и падения числа тромбоцитов, как это наблюдается при ГЛ.
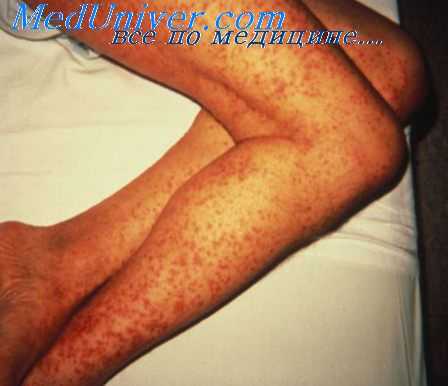
В плане дифференциального диагноза особый интерес представляет собой обширная группа болезней, именуемых приобретенными коагулопатиями. Среди них следует выделить инфекционные геморрагические заболевания и все виды сепсиса, сопровождающиеся ДВС-синдромом, наиболее выраженным при септическом шоке. Самые резкие геморрагические проявления наблюдаются при поражениях печени (вирусные, токсические, паразитарные, аутоиммунные и др.), при которых нарушается синтез в печени плазменных факторов свертывания крови (VII, X, IX, II), а также факторов V и XI, ингибиторов фибринолиза.
Частыми «шок-органами» является легкие (дистресс-синдром), почки, надпочечники (синдром Уотерхауса-Фридерихсена) и др. Нередко наблюдаются комбинации поражений 2-3 органов (легких и почек, почек и печени, указанных органов и мозга), уремико-гемолитический синдром и др., что усугубляет течение болезни и ухудшает прогноз. Как подчеркивают специалисты, невелика заслуга поставить диагноз ДВС-синдрома, когда, помимо геморрагии, налицо шок, тромбозы, острая легочная и почечная недостаточность, глубокие нарушения свертывания крови. Такая поздняя диагностика общедоступна и подчас бесполезна, что диктует необходимость раннего применения специальных гемостазиологических исследований (И.Н. Бокарев). При этом важно диагностировать и оценить и другие (кроме гемостаза) клинико-патогенические проявления ДВС-синдрома.
Геморрагические диатезы разной выраженности возможны при ревматоидном артрите, системной красной волчанке, дерматомиозите, узелковом периартериите, синдроме Гудпасчера и других иммунных и аутоиммунных заболеваниях; парапротеинемиях (миеломная болезнь, макроглобулинемия Вальденстрема, болезнь тяжелых цепей); при болезнях почек, гемобластозах, тяжелых энтеропатиях инфекционного и лекарственного генеза, миелопролиферативных заболеваниях; приобретенном синдроме Виллебранда, включающем лихорадку, артралгии, лимфаденопатию, диспротеинемию, повышенную РОЭ.
ДВС-синдром в сочетании с деструкцией стенок кровеносных сосудов наблюдается при укусах некоторых ядовитых змей (гадюки, гремучей змеи и австралийского аспида), что проявляется геморрагиями разной интенсивности и локализации. Крайне редко наблюдаются невропатическая кровоточивость и истерические маски геморрагического синдрома.
Они отчетливо связаны с психоэмоциональными переживаниями и носят у еще более редких больных установочный характер (кровотечения из мочки уха, из-под ногтей, надбровных дуг, из глаз -«кровавые слезы» и др.). Эти клинические проявления получили название синдрома Мюнхгаузена в честь известного фантазера и сочинителя невероятных историй. Геморрагии протекают в этих случаях без изменений в системе гемостаза и других тромбогеморрагических проявлений. Следует иметь в виду возможность появления на коже локальных кровоподтеков при жестком обращении и садизме, включая так называемые сувенирные синяки, что может представлять большие диагностические трудности.
- Вернуться в оглавление раздела "Микробиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Тромбоцитопеническая пурпура, идиопатическая: лечение у детей, взрослых
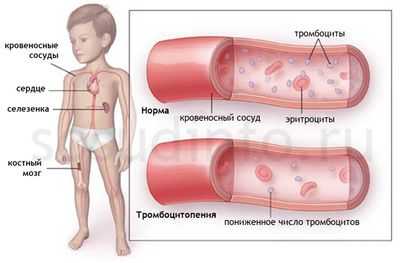
Тромбоцитопеническая пурпура относится к геморрагическим диатезам, которые идут с нарушением тромбоцитарного компонента гемостаза, где количество кровяных пластинок падает ниже допустимого уровня (150 х 10 9 /л). Подобное явление возникает при обстоятельствах, которые способствуют тому, что тромбоциты начинают усиленно разрушаться, чрезмерно потребляться или недостаточно пролиферироваться в костном мозге.
Чаще всего тромбоцитопения (ТП) имеет место при усиленном разрушении клеток, хотя все эти процессы также не исключаются у одного пациента, они сочетаются между собой, идут параллельно и, естественно, усугубляют ситуацию. Количество тромбоцитов в таких случаях падает до критических цифр, что в свою очередь, определяет тяжесть заболевания.
Предпосылки возникновения тромбоцитопении
Большинство тромбоцитопений, как уже доказано, носит приобретенный характер, то есть, генетически запрограммированные дефекты не являются основой заболевания, хотя единичные случаи наследственной патологии все же иной раз имеют место:
- Нарушение синтеза тромбоцитопоэтинов в человеческом организме связывают с наследственной тромбоцитопенией;
- Недостаток ферментов, осуществляющих гликолиз или цикл Кребса, также принадлежит к генетическим аномалиям.
Все остальные состояния, характеризующиеся снижением тромбоцитарного звена, разделяют на иммунные и неиммунные, которые имеют свои определенные причины.
Неиммунные тромбоцитопении
Стартом для возникновения неиммунной тромбоцитопении являются следующие факторы:
- Механическое воздействие на тромбоциты, вызывающее их травмирование (протезирование сосудов, спленомегалии, гемангиомы гигантских размеров);
- Опухоли с метастазами в костный мозг;
- Нарушение кроветворения, сопровождаемое вялым размножением клеток, что характерно для апластической анемии, которой часто сопутствует снижение гемоглобина;
- Воздействие радиации или химических соединений с повреждением миелопоэза;
- Высокая потребность в тромбоцитах при нехватке фолиевой кислоты или Vit В12, диссеминированной агрегации тромбоцитов – ДАТ, РДС – респираторном дистресс-синдроме, тромбозах, ДВС-синдроме, длительной терапии малыми дозами гепарина).
К неиммунному варианту ТП отнесена и тромботическая тромбоцитопеническая пурпура (ТТП), которая имеет острое начало и отличается злокачественным течением. Этиология этого заболевания до сих пор не ясна, однако то, что оно, как правило, ведет к смертельному исходу, известно. Замечено, что ТТП возникает чаще у взрослых в следующих случаях:
- Перенесенная бактериальная или вирусная инфекция;
- Прививки;
- Наличие ВИЧ-инфекции;
- Беременность;
- Применение пероральных противозачаточных средств;
- Лечение некоторыми противоопухолевыми препаратами;
- Коллагенозы;
- Как наследственная патология (очень редко).
Тромботическая тромбоцитопеническая пурпура характеризуется отложением гиалиновых тромбоцитарных тромбов, причиной образования которых стала самопроизвольная агрегация тромбоцитов в сосудах мелкого калибра, в результате чего они закрывают сосуд. Тромбоцитарные тромбы захватывают весь организм человека и повреждают микрососуды многих органов, поэтому ТТП характеризует наличие симптомов:
- Гемолитической анемии;
- Лихорадки;
- Неврологической симптоматики;
- Оострой почечной недостаточности.
Смерть больного обычно наступает в результате отказа почек работать (ОПН).
Выработка антитромбоцитарных антител – путь к иммунной тромбоцитопении
Иммунная тромбоцитопеническая пурпура имеет несколько видов:
- Изоиммунная (аллоиммунная) тромбоцитопения, возникающая часто при внутриутробном развитии. Это происходит, если антитромбоцитарные антитела транспортируются ребенку от матери (снижение тромбоцитов наблюдается у малыша и в первый месяц жизни), или антитела против тромбоцитов появляются в результате переливания крови. А ввиду того, что антитела тромбоцитов относятся к нециркулирующим, они тут же приклеиваются к тромбоцитарным антигенам.
- Гетероиммунная (гаптеновая) тромбоцитопения формируется при образовании антител, которые вырабатываются как ответная реакция на измененную антигенную структуру тромбоцитов (изменяются антигены тромбоцитов и они становятся «чужими» для собственной системы иммунитета), что иногда случается после перенесенных респираторных вирусных заболеваний или после приема некоторых медикаментозных средств. Тромбоцитопения, связанная с вирусами и лекарствами может наблюдаться до полугода, но если за этот промежуток времени она не исчезает, то ее переименовывают и считают уже аутоиммунной.
- Аутоиммунная тромбоцитопения (АИТП), включает наибольшее количество форм, к которым отнесена и так называемая идиопатическая тромбоцитопеническая пурпура, причина которой неизвестна. Идиопатическая форма любого происхождения раньше называлась болезнью Верльгофа, что не применимо к иммунной форме. Болезнью Верльгофа теперь именуют только тромботическую тромбоцитопеническую пурпуру, которая также является идиопатической, но носит неиммунный характер.
Аутоиммунная тромбоцитопения тоже имеет свое деление в зависимости от направленности антител и причины возникновения. Аутоиммунный тромбоцитолиз идиопатическим называют тогда, когда причина агрессии против собственных клеток не установлена, симптоматическим, если удается установить, почему кровяные пластинки вдруг начинают разрушаться. Симптоматическая тромбоцитопеническая пурпура зачастую является спутницей хронических патологических состояний:
Геморрагический диатез при АИТП
- Хронических форм лейкозов (чаще хр. лимфолейкоза);
- Воспалительных заболеваний печени и почек;
При АИТП иммунная система вдруг начинает не узнавать свой родной вполне нормальный во всех отношениях тромбоцит и, принимая его за «чужака», отвечает выработкой на него антител.
Иммунная тромбоцитопеническая пурпура встречается в любом возрасте, начиная с неонатального периода, поэтому у детей она далеко не редкость. Поражает болезнь преимущественно лиц женского пола. Течение патологического процесса часто приобретает хроническую рецидивирующую форму, особенно это касается идиопатической тромбоцитопенической пурпуры, поскольку существующие гипотезы ее возникновения так и не объясняют истинную причину появления болезни.
Развитие пурпуры
Развитие тромбоцитопенической пурпуры во многом зависит от тромбоцитолиза (гибели клеток при влиянии антител). В костном мозге начинают активно продуцироваться мегакариоциты, которые быстро расходуются и увеличивают количество тромбоцитов, поступающих в кровяное русло, где кровяные пластинки гибнут в течение короткого времени. Вместо положенной им недели жизни, они существуют несколько часов, заставляя тем самым костный мозг интенсивно работать и восполнять потери. Такие тромбоцитопении называются гиперрегенераторными, которые преимущественно встречаются у детей и составляют большую часть клинических форм в педиатрии. Но бывает, что антитела, помимо тромбоцитов, направляются и на мегакариоциты, что опустошает росток и не дает возможности кровяным пластинкам образоваться. Это так называемая гипорегенераторная тромбоцитопения, которая не обязательно будет иммунной.
Большая роль в патогенезе ТП отводится и функциональным особенностям тромбоцитов, их участию в гемостазе и питании сосудистой стенки, а также адгезивно-агрегационной способности, ведь они умеют приклеиваться друг к другу и к поврежденному эндотелию с образованием тромбоцитарной пробки.
Можно сделать вывод, что главным моментом, запускающим кровоточивость, является тромбоцитопения. Когда сосудистые стенки перестают получать тромбоцитарную подкормку, наступает их дистрофия, которая не может препятствовать прохождению через сосуды эритроцитов. Малейшая травма в подобных случаях может вызвать длительное кровотечение.
Диагностика
Заподозрить такой диагноз как тромбоцитопеническая пурпура можно, если присутствуют частые носовые кровотечения и геморрагическая петехиально-пятнистая сыпь, которая от аллергической отличается тем, что не исчезает при надавливании. Сниженное количество тромбоцитов в анализе крови подтверждает диагноз ТП.
При диагностике ТП в гемостазиограмме можно получить увеличение времени кровотечения по Дьюку до 30 минут и более и уменьшение (менее 60%) ретракции кровяного сгустка, тогда как свертываемость по Ли Уайту будет оставаться нормальной. Тромбоцитопеническую пурпуру дифференцируют с наследственной тромбоцитопатией (тромбоцитопенией) с помощью семейного анамнеза. Для наследственной тромбоцитопатии характерно сокращение жизни кровяных пластинок за счет неполноценности мембран или недостаток ферментов в самих клетках.
Геморрагическая сыпь – значит, пурпура
Для тромбоцитопенической пурпуры характерно появление петехиально-пятнистого типа кровоточивости. А в случае больших травм могут наблюдаться экхиматозы. Таким образом, симптомы тромбоцитопенической пурпуры можно представить в следующем виде:
- Кровоизлияния, появившиеся в местах инъекций;
- Выраженные кровотечения из слизистых оболочек (ротовая полость, миндалины, глотка);
- Инфекция за одну-две недели до появления сыпи;
- Нормальная температура тела даже у детей и, лишь за редким исключением, она может подняться до субфебрильной;
- Единичные или множественные спонтанные кровоизлияния (иногда после незначительного травмирования);
- Ассиметричное поражение кожи, петехии и «синяки» разных размеров;
- Кровоизлияния разного цвета: от пурпурной (ярко-красная) до сине-зеленой и желтой;
- Синяки рассасываются до 3 недель;
- Несоответствие травмы и кровоизлияния;
- Появление кровоизлияний в ночной период (во время сна);
- Появление геморрагической сыпи на ногах, руках и туловище;
- Кровотечения из носа, десен и в естественные полости;
- Желудочно-кишечные кровотечения (черная окраска стула или примесь алой крови);
- Кровавая рвота, которая носит вторичный характер, так как возникает в результате заглатывания крови из носа;
- Анемия, формирующаяся на почве постоянной потери крови;
- Возможны кровоизлияния в головной мозг, что является весьма опасным симптомом.
Кроме этого в медицинской практике были описаны кровотечения из ушей, кровохарканье и кровоизлияние в стекловидное тело глаза, которое привело к полной слепоте.
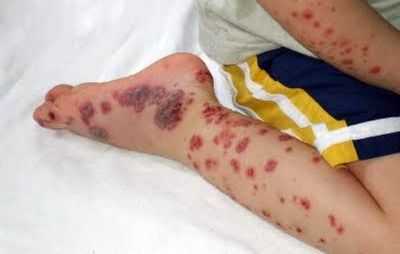
Проявления тромбоцитопенической пурпуры
Тромбоцитопеническую пурпуру люди часто путают с пурпурой Шенлейна-Геноха, для которой характерен васкулитно-пурпурный тип сыпи, поэтому болезнь называют геморрагическим васкулитом. С толку сбивает то, что сыпь похожа на петехиально-пятнистую при ТП. Болезнь Шенлейна-Геноха можно описать таким образом:
- Ярко-красная папулезная сыпь, тускнеющая со временем и оставляющая синеватые пигментные пятна;
- Ощущение зуда перед высыпанием;
- Нередко поднимается температура тела;
- Высыпания располагаются симметрично на ногах и руках;
- Поражение сосудов почек (микро- и макрогематурия).
Сыпь в случае геморрагического васкулита очень напоминает аллергическую, однако при надавливании она не исчезает. Болезнь Шенлейна-Геноха имеет хроническое течение, где, помимо кожи, могут поражаться суставы, желудочно-кишечный тракт, слизистые, поэтому выделяют 4 формы этого заболевания:
- Кожную:
- Абдоминальную;
- Суставную;
- Смешанную.
Как лечить тромбоцитопеническую пурпуру?
Заподозрив тромбоцитопеническую пурпуру, больного следует госпитализировать, ведь строгий постельный режим с подобным заболеванием обязателен до того, пока тромбоциты не восстановятся до минимального физиологического уровня.
Если есть кровотечение, первым делом применяются местные (ε-аминокапроновая кислота, гемостатическая губка, тромбин, адроксон) и общие (аскорутин и кальций хлористый для внутривенного введения) кровоостанавливающие средства. На первом этапе лечебных мероприятий включают кортикостероидную терапию, которая продолжается до 3-х месяцев.
Лечением тромбоцитопенической пурпуры путем переливания тромбомассы увлекаются не очень, ввиду того, что тромбоциты донора должны еще прижиться у реципиента, а не иммунизировать его еще больше (показан индивидуальный подбор), поэтому при глубокой анемии, возникшей на фоне кровопотери, предпочтение отдают отмытым эритроцитам.
Спленэктомия (радикальный метод) производится на втором этапе лечения в случаях упорных кровотечений, асептического воспаления или угрозы разрыва селезенки. Однако если удаление селезенки также не дает эффекта, то лечение продолжают малыми дозами кортикостероидов. Они хоть и не восстановят число тромбоцитов, но, по крайней мере, уменьшат опасность кровоизлияния в головной мозг.
Таким больным абсолютно противопоказаны барбитураты, кофеин, аспирин и другие лекарственные препараты, способствующие снижению тромбоцитарного компонента в крови, поэтому пациент строго предупреждается об этом.
После прохождения курса лечения и выписки из больницы, пациент ставится на диспансерный учет в поликлинике по месту жительства для дальнейшего наблюдения. Обязательной в таком случае является санация всех очагов хронической инфекции, а полости рта – в особенности. Также проводится дегельминтизация.
Учитывая то, что тромбоцитопеническая пурпура не является редкостью у детей, часть ответственности за дальнейшее течение болезни возлагается на родителей. С ними проводится беседа о том, что может спровоцировать рецидив заболевания (ОРВИ, обострение очаговых инфекций). Кроме того, родители должны знать, как постепенно вводить закаливание, лечебную физкультуру и вести пищевой дневник (устранение аллергогенных продуктов). Чтобы уберечь ребенка от травм, он на этот период освобождается от занятий в школе, ему показана учеба в домашних условиях.
На диспансерном учете по выздоровлению человек находится не менее 2-х лет. Прогноз заболевания, если это не тромботическая тромбоцитопеническая пурпура, как правило, благоприятный.
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) - причины, клиника
Различают следующие основные виды иммунных тромбоцитопений:
1) аутоиммунная;
2) гетероиммунная;
3) аллоиммунная.
Аутоиммунная тромбоцитопения (идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа) обусловлена уменьшением продолжительности жизни тромбоцитов и их повышенным разрушением в связи с воздействием антитромбоцитарных аутоантител.
Эта нозологическая форма наиболее распространена среди всех тромбоцитопений и в среднем встречается с частотой 5:100 000 населения в год. Заболевание чаще возникает у женщин 20-40 лет и в большинстве случаев характеризуется длительным индолентным течением (в течение многих месяцев и лет).
Этиология и патогенез аутоиммунных тромбоцитопений
Причиной аутоиммунной тромбоцитопении являются антитромбоцитарные аутоантитела, которые синтезируются преимущественно в селезенке лимфоцитами и плазмоцитами. В 50-80% случаев антитела относятся к IgG, реже IgA или обоим классам иммуноглобулинов. Антитромбоцитарные антитела связываются с антигенами тромбоцитов, расположенными на их мембране (обычно ГП IIb/IIIа и Ib/IX).
Тромбоциты, соединенные с антителами, имеют укороченный период жизни (от десятков минут до 2-3 дней вместо 7-10 дней) и удаляются из кровеносного русла фагоцитами селезенки (реже печени и костного мозга) после соединения с Fc-рецептором. Таким образом, селезенка имеет большое значение в патогенезе аутоиммунной тромбоцитопений:
1) принимает участие в выработке аутоантител;
2) является основным местом деструкции сенсибилизированных тромбоцитов.
При выраженной тромбоцитопений отмечается повышение содержания М-КСФ, стимулирующего фагоцитарную активность макрофагов.
В генезе заболевания имеют значение нарушения клеточного иммунитета, что подтверждается увеличенным уровнем CD8+ и снижением CD4+ лимфоцитов. В ряде случаев (чаще у детей) выявляются аутореактивные Т-лимфоциты, реагирующие с собственными тромбоцитами.
Укорочение жизни тромбоцитов ведет к стимуляции тромбоцитопоэза, в результате чего в костном мозге определяется повышенное количество мегакариоцитов. В тяжелых случаях антитела могут вырабатываться и к мегакариоцитам, обусловливая мегакариоцитарную аплазию.

Клиническая картина аутоиммунной тромбоцитопении
Начало аутоиммунной тромбоцитопении обычно скрытое, без видимой причины. Геморрагический синдром проявляется кожными кровоизлияниями, носовыми кровотечениями, а у женщин, кроме того, — меноррагиями. Кожные кровоизлияния обычно возникают без видимых внешних причин или после незначительных ушибов.
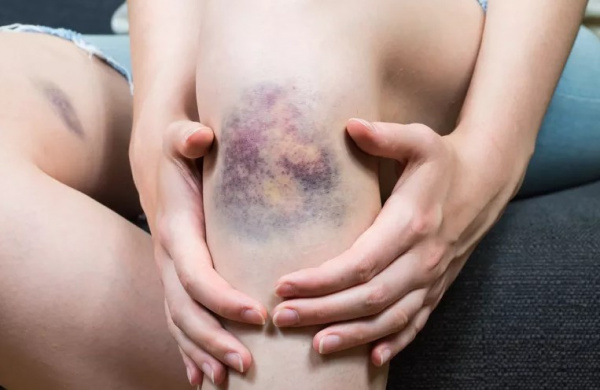
Кровоизлияния имеют вид петехий и экхимозов и чаще возникают на конечностях. При большом количестве экхимозов кожа приобретает характерный внешний вид («шкура леопарда»).
Типичны также кровоизлияния в местах инъекций. Иногда кровоизлияния возникают на лице, губах и конъюнктиве. Появление таких геморрагий свидетельствует о риске развития кровоизлияния в головной мозг и требует своевременной и адекватной терапии.
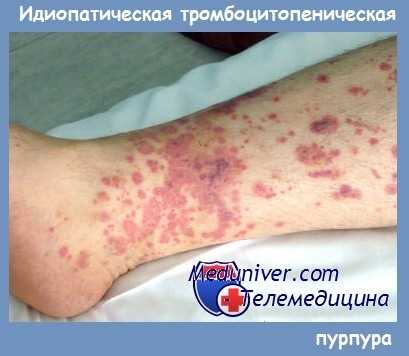
Нередко у больных наблюдаются кровотечения при экстракции зубов, которые начинаются сразу же после вмешательства, могут продолжаться несколько часов или даже дней. После остановки, в отличие от гемофилии, кровотечения не рецидивируют.
При объективном обследовании выявляются положительные пробы на ломкость капилляров («щипка», «жгута»). Увеличения размеров лимфатических узлов, печени и селезенки не отмечается (в отличие от ряда симптоматических тромбоцитопений).
При тяжелых и длительных кровотечениях может развиваться анемический синдром (слабость, быстрая утомляемость, одышка при физических нагрузках, усиленное сердцебиение и др.), выраженность которого зависит от тяжести анемии.
Течение аутоиммунной тромбоцитопений, как правило, волнообразное, с периодами обострений и ремиссий, во время которых уровень тромбоцитов может нормализоваться. В ряде случаев заболевание компенсировано и манифестирует только при воздействии провоцирующих факторов, чаще всего на фоне инфекции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Тромбоцитопеническая пурпура ( Болезнь Верльгофа )
Тромбоцитопеническая пурпура - это разновидность геморрагического диатеза, характеризующаяся дефицитом красных кровяных пластинок - тромбоцитов, чаще вызванным иммунными механизмами. Признаками тромбоцитопенической пурпуры служат самопроизвольные, множественные, полиморфные кровоизлияния в кожу и слизистые оболочки, а также носовые, десневые, маточные и другие кровотечения. При подозрении на тромбоцитопеническую пурпуру оценивают анамнестические и клинические данные, показатели общего анализа крови, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга. В лечебных целях больным назначаются кортикостероидные, гемостатические препараты, цитостатическая терапия, проводится спленэктомия.
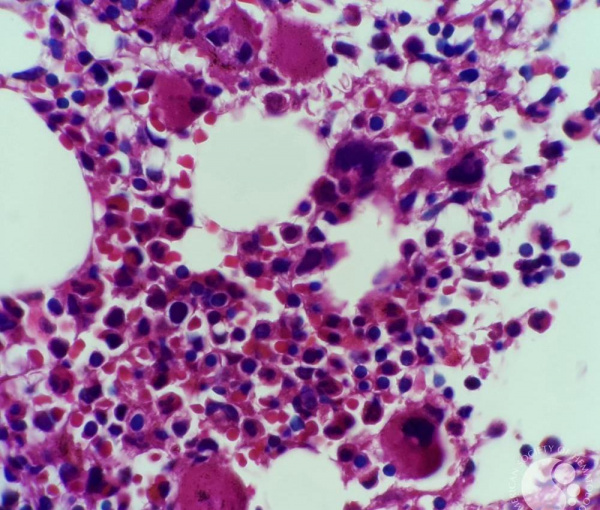
Общие сведения
Тромбоцитопеническая пурпура (болезнь Верльгофа, доброкачественная тромбоцитопения) – гематологическая патология, характеризующаяся количественным дефицитом тромбоцитов в крови, сопровождающаяся наклонностью к кровоточивости, развитию геморрагического синдрома. При тромбоцитопенической пурпуре уровень кровяных пластинок в периферической крови опускается значительно ниже физиологического - 150х10 9 /л при нормальном или несколько увеличенном количестве мегакариоцитов в костном мозге. По частоте встречаемости тромбоцитопеническая пурпура занимает первое место среди прочих геморрагических диатезов. Манифестирует заболевание обычно в детском возрасте (с пиком в раннем и дошкольном периоде). У подростков и взрослых патология в 2-3 раза чаще выявляется среди лиц женского пола.
Причины
В 45% случаев имеет место идиопатическая тромбоцитопеническая пурпура, развивающаяся самопроизвольно, без видимых причин. В 40% случаев тромбоцитопении предшествуют различные инфекционные заболевания (вирусные или бактериальные), перенесенные примерно за 2-3 недели до этого. В большинстве случаев это инфекции верхних отделов дыхательного тракта неспецифического генеза, в 20% - специфические (ветряная оспа, корь, краснуха, эпидемический паротит, инфекционный мононуклеоз, коклюш). Тромбоцитопеническая пурпура может осложнять течение малярии, брюшного тифа, лейшманиоза, септического эндокардита. Иногда тромбоцитопеническая пурпура проявляется на фоне иммунизации - активной (вакцинации) или пассивной (введения γ - глобулина). Тромбоцитопеническая пурпура может быть спровоцирована приемом медикаментов (барбитуратов, эстрогенов, препаратов мышьяка, ртути), длительным воздействием рентгеновских лучей (радиоактивных изотопов), обширным хирургическим вмешательством, травмой, избыточной инсоляцией. Отмечаются семейные случаи заболевания.
Большинство вариантов тромбоцитопенической пурпуры имеет иммунную природу и связано с продукцией антитромбоцитарных антител (IgG). Образование иммунных комплексов на поверхности тромбоцитов приводит к быстрому разрушению кровяных пластинок, уменьшению продолжительности их жизни до нескольких часов вместо 7-10 суток в норме.
Изоиммунная форма тромбоцитопенической пурпуры может быть обусловлена поступлением в кровь «чужеродных» тромбоцитов при повторных переливаниях крови или тромбоцитарной массы, а также антигенной несовместимостью тромбоцитов матери и плода. Гетероиммунная форма развивается при повреждении антигенной структуры тромбоцитов различными агентами (вирусами, медикаментами). Аутоиммунный вариант тромбоцитопенической пурпуры вызван появлением антител против собственных неизмененных антигенов тромбоцитов и обычно сочетается с другими заболеваниями такого же генеза (СКВ, аутоиммунной гемолитической анемией). Развитие трансиммунной тромбоцитопении у новорожденных провоцируется проходящими через плаценту антитромбоцитарными аутоантителами матери, больной тромбоцитопенической пурпурой.
Дефицит тромбоцитов при тромбоцитопенической пурпуре может быть связан с функциональным поражением мегакариоцитов, нарушением процесса отшнуровывания кровяных красных пластинок. Например, симптомокомплекс Верльгофа обусловлен неэффективностью гемопоэза при анемии (B-12 дефицитной, апластической), остром и хроническом лейкозах, системных заболеваниях органов кроветворения (ретикулезах), костномозговых метастазах злокачественных опухолей.
При тромбоцитопенической пурпуре происходит нарушение образования тромбопластина и серотонина, снижение сократительной способности и усиление проницаемости стенки капилляров. С этим связаны удлинение времени кровотечения, нарушение процессов тромбообразования и ретракции кровяного сгустка. При геморрагических обострениях количество тромбоцитов снижается вплоть до единичных клеток в препарате, в период ремиссии восстанавливается до уровня ниже нормы.
Классификация
В классификации тромбоцитопенической пурпуры учитываются ее этиологические, патогенетические и клинические особенности. Различают несколько вариантов - идиопатическую (болезнь Верльгофа), изо-, транс-, гетеро- и аутоиммунную тромбоцитопеническую пурпуру, симптомокомплекс Верльгофа (симптоматическую тромбоцитопению).
По течению выделяют острую, хроническую и рецидивирующую формы. Острая форма более характерна для детского возраста, длится до 6 месяцев с нормализацией уровня тромбоцитов в крови, не имеет рецидивов. Хроническая форма протекает более 6 месяцев, чаще встречается у взрослых пациентов; рецидивирующая - имеет циклическое течение с повторениями эпизодов тромбоцитопении после нормализации уровня тромбоцитов.
Симптомы тромбоцитопенической пурпуры
Тромбоцитопеническая пурпура клинически проявляется при падении уровня тромбоцитов ниже 50х10 9 /л, обычно через 2-3 недели после воздействия этиологического фактора. Характерна кровоточивость по петехиально-пятнистому (синячковому) типу. У больных тромбоцитопенической пурпурой появляются безболезненные множественные кровоизлияния под кожу, в слизистые оболочки («сухой» вариант), а также кровотечения («влажный» вариант). Они развиваются спонтанно (часто в ночное время) и их выраженность не соответствует силе травматического воздействия.
Геморрагические высыпания полиморфны (от незначительных петехий и экхимозов до крупных синяков и кровоподтеков) и полихромны (от ярких багрово-синих до бледных желто-зеленых в зависимости от времени появления). Чаще всего геморрагии возникают на передней поверхности туловища и конечностей, редко – в области лица и шеи. Кровоизлияния определяются и на слизистой оболочке миндалин, мягкого и твердого неба, конъюнктиве и сетчатке, барабанной перепонке, в жировой клетчатке, паренхиматозных органах, серозных оболочках головного мозга.
Патогномоничны интенсивные кровотечения - носовые и десневые, кровотечения после удаления зубов и тонзиллэктомии. Могут появляться кровохарканье, кровавые рвота и понос, кровь в моче. У женщин обычно превалируют маточные кровотечения в виде меноррагий и метроррагий, а также овуляторных кровотечений в брюшную полость с симптомами внематочной беременности. Непосредственно перед менструацией появляются кожные геморрагические элементы, носовые и другие кровотечения. Температура тела остается в норме, возможна тахикардия. При тромбоцитопенической пурпуре имеется умеренная спленомегалия. При профузном кровотечении развивается малокровие внутренних органов, гиперплазия красного костного мозга и мегакариоцитов.
Медикаментозная форма манифестирует вскоре после приема лекарственного препарата, продолжается от 1 недели до 3 месяцев со спонтанным выздоровлением. Радиационная тромбоцитопеническая пурпура отличается тяжелым геморрагическим диатезом с переходом костного мозга в гипо- и апластическое состояние. Инфантильная форма (у детей до 2 лет) имеет острое начало, тяжелый, часто хронический характер и выраженную тромбоцитопению (9/л).
В течении тромбоцитопенической пурпуры выявляют периоды геморрагического криза, клинической и клинико-гематологической ремиссии. При геморрагическом кризе кровоточивость и лабораторные изменения ярко выражены, в период клинической ремиссии на фоне тромбоцитопении геморрагии не проявляются. При полной ремиссии отсутствуют и кровоточивость, и лабораторные сдвиги. При тромбоцитопенической пурпуре с большой кровопотерей наблюдается острая постгеморрагическая анемия, при длительной хронической форме – хроническая железодефицитная анемия.
Наиболее грозное осложнение – кровоизлияние в головной мозг развивается внезапно и быстро прогрессирует, сопровождаясь головокружением, головной болью, рвотой, судорогами, неврологическими нарушениями.
Диагноз тромбоцитопенической пурпуры устанавливается гематологом с учетом анамнеза, особенностей течения и результатов лабораторных исследований (клинического анализа крови и мочи, коагулограммы, ИФА, микроскопии мазков крови, пункции костного мозга).
На тромбоцитопеническую пурпуру указывают резкое снижение числа тромбоцитов в крови (9/л), увеличение времени кровотечения (>30 мин.), протромбинового времени и АЧТВ, снижение степени или отсутствие ретракции сгустка. Число лейкоцитов обычно в пределах нормы, анемия появляется при значительной кровопотере. На высоте геморрагического криза выявляются положительные эндотелиальные пробы (щипка, жгута, уколочная). В мазке крови определяется увеличение размеров и снижение зернистости тромбоцитов. В препаратах красного костного мозга обнаруживается нормальное или повышенное количество мегакариоцитов, присутствие незрелых форм, отшнуровка тромбоцитов в малочисленных точках. Аутоиммунный характер пурпуры подтверждается наличием в крови антитромбоцитарных антител.
Тромбоцитопеническую пурпуру дифференцируют от апластических или инфильтративных процессов костного мозга, острого лейкоза, тромбоцитопатий, СКВ, гемофилии, геморрагического васкулита, гипо- и дисфибриногенемий, ювенильных маточных кровотечений.
Лечение тромбоцитопенической пурпуры
При тромбоцитопенической пурпуре с изолированной тромбоцитопенией (тромбоциты >50х10 9 /л) без геморрагического синдрома лечение не проводится; при среднетяжелой тромбоцитопении (30-50 х10 9 /л) медикаментозная терапия показана в случае повышенного риска развития кровотечений (артериальной гипертензии, язвенной болезни желудка и 12-перстной кишки). При уровне тромбоцитов 9/л лечение осуществляют без дополнительных показаний в условиях стационара.
Кровотечения купируются введением кровоостанавливающих препаратов, местно применяется гемостатическая губка. Для сдерживания иммунных реакций и снижения сосудистой проницаемости назначаются кортикостероиды в понижающей дозе; гипериммунные глобулины. При больших кровопотерях возможны трансфузии плазмы и отмытых эритроцитов. Вливания тромбоцитарной массы при тромбоцитопенической пурпуре не показаны.
У больных хронической формой с рецидивами обильных кровотечений и кровоизлияниями в жизненно важные органы выполняют спленэктомию. Возможно назначение иммунодепрессантов (цитостатиков). Лечение тромбоцитопенической пурпуры при необходимости должно сочетаться с терапией основного заболевания.
Прогноз
В большинстве случаев прогноз тромбоцитопенической пурпуры весьма благоприятный, полное выздоровление возможно в 75% случаев (у детей – в 90%). Осложнения (например, геморрагический инсульт) наблюдаются в острой стадии, создавая риск смертельного исхода. При тромбоцитопенической пурпуре требуется постоянное наблюдение гематолога, исключаются препараты, влияющие на агрегационные свойства тромбоцитов (ацетилсалициловая к-та, кофеин, барбитураты), пищевые аллергены, проявляется осторожность при проведении вакцинации детей, ограничивается инсоляция.
Читайте также:
