Тампонное лечение раны уха. Эпидермизация полости уха
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Тампонное лечение раны уха. Эпидермизация полости уха
Если обстоятельства диктуют применение тампонного лечения, то при всех условиях следует избегать тугой тампонады. Тугая тампонада ведет к разрастанию грануляций, т. е. к тому, чего собственно пытаются избежать при помощи тампонады. Частота смены тампонов диктуется количеством раневого секрета.
Излечение операционной полости, т. е. полная эпидермизация, происходит со стороны пластических лоскутов, а иногда с холестеатомной матрикс, если таковая оставляется. Задача лечащего врача должна быть прежде всего в устранении тех моментов, которые препятствуют переходу эпидермиса на гранулирующие поверхности и благоприятствовать всему тому, что способствует скорейшей полной эпидермизации и сухости операционной полости.
На одних местах разрастания грануляций должны удаляться петлей, ушными щипчиками или острой ложечкой; общие слишком обильные разрастания грануляций должны держаться в известных границах путем прижиганий.
При благоприятном послеоперационном течении полная эпидермизация полости в среднем заканчивается после 5—8 недель; в некоторых случаях эпидермизация может затянуться на несколько месяцев, причем не всегда удается обосновать причину столь замедленной эпидермизации.
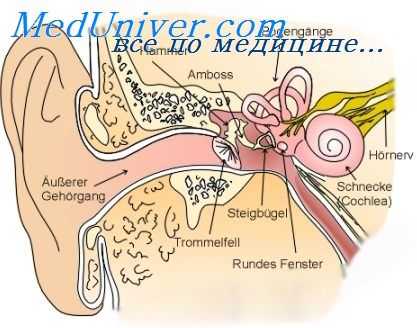
Способствующими моментами для эпидермизации являются пища, богатая витаминами, и местное облучение кварцем. Применяемая некоторыми авторами для быстрейшей эпидермизации полости трансплантация по Тиршу большого распространения не получила, так как техника пересадок по Тиршу в барабанную полость нелегка, а пересаженные лоскуты не всегда приживают; приживший же эпидермис склонен к экзематозным заболеваниям.
В последнее время применяют кожные лоскуты на ножках или пластику погружными лоскутами (А. А. Кантор) и т. д.
Моментом, препятствующим эпидермизации полости, является врастание и распространение через тимпанальное отверстие евстахиевой трубы цилиндрического или мерцательного эпителия. Проникший в барабанную полость слизистый эпителий удается в ряде случаев разрушить прижигающими лекарственными веществами (трихлоруксусная, хромовая кислоты или 30% раствор ляписа).
Чтобы избежать проникновения слизистого эпителия в барабанную полость, многие авторы до сих пор придают большое значение оперативному закрытию тимпанального отверстия евстахиевой трубы выскабливанием, каутеризацией, заталкиванием в просвет евстахиевой трубы кетгута. Некоторые даже предлагают для этой цели пластические методы (Е. Н. Мануйлов), но все эти методы далеко не всегда ведут к желаемому результату.
Чаще всего слизистый эпителий распространяется поблизости у тимпанального отверстия трубы, реже он захватывает всю медиальную стенку барабанной полости и еще реже распространяется за пределы барабанной полости.
Результаты радикальной операции, как можно судить по вышеизложенному, не всегда удовлетворительны; но даже тогда, когда достигается полная эпидермизация полости, больной не освобождается от наблюдения лечащего врача.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Послеоперационное лечение хронического эпитимпанита. Бестампонное ведение раны уха
Для достижения успеха радикальной операции, т. е. полного прекращения гноетечения, необходимо тщательное послеоперационное лечение, которое играет почти такую же роль, как и сама операция. Послеоперационное лечение требует терпения, искусства и опыта и должно выполняться одним и тем же врачом.
При перевязке требуется соблюдение всех правил асептики, чтобы избежать вторичной инфекции надхрящницы и последующих хондро-перихондритов. Первая перевязка производится через 8 дней после операции, если нет особых оснований к более ранней смене (боль в ухе, повышение температуры).
К этому времени обычно заушный разрез заживает per primam, и швы могут быть сняты.
Удаление тампонов из операционной рапы должно производиться осторожно, чтобы не причинить больному излишней боли, не повредить целости образующихся грануляций и не сместить пластических лоскутов со своего ложа. Кровяные сгустки, раиевое отделяемое осторожно удаляют протиранием. Часто уже после первой перевязки принимают решение о характере дальнейшего лечения; при этом применяется либо метод тампонирования, либо бестампошюе послеоперационное лечение.
Решение, какой из методов следует применить, зависит в каждом конкретном случае от течения заболевания, от находок во время операции, от общей и местной реактивности организма. Безусловно, обоими методами можно достигнуть поставленной цели: полной хорошей эпидермизации операционной полости. По возможности обходиться без тампонирования следует во всех случаях, при которых имеются какие-либо лабиринтные симптомы, в частности при ограниченных лабиринтитах с фистулой. Любая тампонада, даже очень рыхлая, как только отдельные тампоны пропитываются раневым секретом, ведет к застою последнего в ране. Это, однако, при полной целости лабиринтной капсулы обычно не таит в себе опасностей; при наличии нарушения целости лабиринтной стенки может повести к инфицированию лабиринта или способствовать последнему.
Бестамлонное лечение следует также предпочесть в тех случаях, когда по роду операции оставляется на большем или меньшем протяжении холе-стеатомная оболочка. Большое преимущество бестампонного послеоперационного лечения следует усматривать в том, что больного удается избавить от болевых ощущении, связанных с применением тампонады, что особенно важно в детской практике.
Бестампонное лечение проводится так: после тщательного и осторожного очищения раны вытиранием или промыванием, например теплым раствором фурацнлппа 1 : 5000, и последлющего осушения в операционную полость гшсуффлятором вводят тройной порошок сульфаниламидов и наружный слуховой проход закрывают рыхло марлевым тампончиком. В первое время в связи с довольно обильным раневым секретом следует очистку раны производить ежедневно; в последующем, когда образуется равномерный хороший слой грануляций и раневого отделяемого становится мало, ежедневные перевязки не обязательны.
Какие бы хорошие результаты ни были достигнуты бестампонным лечением, не следует, однако, в каждом конкретном случае принципиально придерживаться этого метода в течение всего послеоперационного периода, ибо этому методу присущ и ряд нежелательных моментов. В особенности при неравномерном образовании грануляционного слоя имеется опасность возникновения ниш и перемычек в раневой полости. Поэтому при каждой перевязке необходимо тщательно контролировать операционную полость.
При бестампонном лечении часто наблюдается общее уменьшение послеоперационной полости; этот факт способствует более быстрой эпидермнзации полости. К сожалению, уменьшение послеоперационной полости в большинстве случаев не остается стационарным; в дальнейшем вследствие рубцового сморщивания грануляционного слоя полость опять становится несколько больших размеров.
Тимпанопластика
Тимпанопластика – это хирургическое вмешательство при хроническом гнойном среднем отите операция, с целью восстановления поврежденных структур среднего уха, барабанной перепонки и улучшения слуха.
К сожалению, хронический гнойный средний отит является частым заболеванием. Его развитию способствует неправильное и несвоевременное лечение острого гнойного среднего отита, из-за чего может образоваться перфорация барабанной перепонки (отверстия в ней). Через перфорацию в барабанную полость проникают болезнетворные бактерии, поэтому выделения из уха могут наблюдаться в течение многих лет.
Несвоевременное лечение гнойного отита приводит к серьезным осложнениям и может стать причиной таких болезней, как менингит, тромбоз сосудов головного мозга, абсцесс головного мозга.
Воспалительный процесс не ограничивается слизистой оболочкой барабанной полости, но также ведет к разрушению костных структур – стенок барабанной полости, слуховых косточек. Со временем возникает не только прогрессирующее снижение слуха, но могут быть и тяжелые гнойные осложнения – менингит, тромбоз сосудов головного мозга, абсцесс мозга.
Показания и противопоказания
Хирургическое вмешательство является необходимым в следующих случаях:
- центральная или краевая перфорация барабанной перепонки, то есть присутствует ее повреждение, которое приводит к смещению слуховых косточек;
- перфорация барабанной перепонки без выраженного воспаления среднего уха;
- фиброз среднего уха;
- тимпаносклероз;
- полипы среднего уха;
- хроническое воспаление среднего уха с выраженным нагноением.
Абсолютным противопоказанием к операции является:
- тяжелое общее состояние;
- обострение хронических заболеваний;
- гнойные осложнения и сепсис;
- полная глухота;
- средний адгезивный отит;
- стойкие нарушения проходимости слуховой трубы – это могут быть как врожденные аномалии, так и формирование спаек и рубцов в результате воспаления.
Относительные противопоказания:
- эпидермизация барабанной полости – абсолютное замещение слизистой барабанной полости эпителием наружного слухового прохода;
- функциональная (временная) непроходимость слуховой трубы;
- заболевания верхних дыхательных путей;
- аллергические заболевания в стадии обострения;
- острый воспалительный процесс в среднем ухе.
Врач оценивает необходимый объем оперативных вмешательств и всегда сообщает пациенту о возможных рисках.
Подготовка к операции
В период подготовки к операции проводится консервативное лечение. В полости среднего уха вводят сосудосуживающие, противовоспалительные и антибактериальные средства. Эти процедуры необходимы для санации (очистки) от инфекции – послеоперационная рана будет быстрее заживать и риск воспаления после операции значительно уменьшается. Одновременно улучшается проходимость слуховой трубы, что также очень важно для хорошего послеоперационного результата.
Как и перед любой другой операцией, пациент должен быть полноценно обследован. В обследование входят: общий и биохимический анализ крови, анализ мочи, коагулорамма, анализ крови на инфекции (гепатит В и С, сифилис, ВИЧ), ЭКГ.
За неделю до операции пациенту противопоказано принимать лекарственные средства для разжижения крови, например, Варфарин, а также нестероидные противоспалительные препараты, такие как аспирин или парацетамол.
В случае хронических заболеваний, во время подготовки пациенту будет необходимо проконсультироваться с профильным специалистом. За 6 часов до операции больному категорически запрещается есть, пить воду и жевать жевательную резинку.
Виды тимпанопластики
Мирингопластика – восстановление целостности барабанной перепонки. Такой вид тимпанопластики показан пациентам, у которых сохранены и подвижны все слуховые косточки в барабанной полости, нужно лишь закрыть перфорацию барабанной перепонки. Материалом для мирингопластики служит аутотрансплантат – лоскут кожи с подлежащими слоями берется за ухом у пациента. Собственные ткани хорошо приживаются и не отторгаются организмом, в чем их огромное преимущество в отличие от инородных материалов.
Тимпанопластика с оссикулопластикой – реконструкция не только барабанной перепонки, но и разрушенных слуховых косточек. При хроническом гнойном среднем отите слуховые косточки (их три – молоточек, наковальня и стремечко, их соединения друг с другом напоминают микроскопический сустав) могут быть повреждены вследствие постоянного воспалительного процесса. Без них невозможно проведение звука к воспринимающим нервным окончаниям внутреннего уха. Поэтому недостающие элементы этих косточек замещаются искусственными протезами слуховых косточек, изготовленных из тифлона, биокерамики и других синтетических материалов. В нашей клинике используются современные титановые протезы фирмы «Kurz». Если цепь слуховых косточек имеет минимальные разрушения, то возможно обойтись без искусственных материалов – сохранные элементы несколько перестраиваются, с сохранением их подвижности. Завершающим этапом хирургического вмешательства является мирингопластика.
В случае срастания двух поверхностей среднего уха после осложнения отитами, возможно проведение восстановления барабанной полости с помощью остатков барабанной перепонки и трансплантантов, соединяющих ткани между собой.
Все виды тимпанопластики проводятся с помощью современного микроскопа для отохирургии фирмы «Karl Storz».
Анестезия
Операция проводится под местной анестезией – в стенки наружного слухового прохода и в заушную область вводится раствор анестетика – 2% раствор лидокаина с адреналином или эпинефрином. Этого достаточно для хорошего обезболивающего эффекта, может появиться лишь ощущение давления на ухо, так как введение анестетика проводится довольно плотно. Во время самой процедуры пациент находится в сознании.
Реабилитация после операции
После операции больной находится в стационаре в течение от 1 до 3 суток. Антибиотики назначают на 7 – 10 дней. Ежедневно проводят анемизацию - введение сосудосуживающих препаратов в глоточное устье слуховой трубы. Слуховой проход освобождают от тампонов постепенно, поэтому некоторое время после выписки пациент должен приходить на осмотры.
Для того, чтобы в послеоперационном периоде чувствовать себя комфортно, необходимо избегать сморкания и чихания, попадания воды в ушную раковину (лучше проконсультироваться с врачом о том, каким способом мыть голову и посещать душ), авиаперелетов, бассейна и занятий дайвингом, а также подъема больших тяжелых предметов.
Осложнения после тимпанопластики
В период реабилитации возможны такие осложнения, как отторжение лоскута барабанной перепонки, смещение протезов слуховых косточек, обострение или рецидив гнойного процесса, формирование рубцов в слуховом проходе и барабанной полости, головокружения в результате осложнения структур среднего уха, не исключена и потеря слуха.
Стоимость тимпанопластики
В нашей лор-клинике тимпанопластика стоит от 129,000 руб .
В эту стоимость входит:
- проведение операции
- анестезия
- нахождение в стационаре
- трехразовое питание в стационаре
- послеоперационное наблюдение в течение месяца (3 посещения)
Окончательная стоимость определяется после осмотра пациента врачом.
Исследования для подготовки к оперативному вмешательству
Перед непосредственным оперативным вмешательством необходимо провести комплекс процедур по подготовке пациента к проведению операции.
Этот комплекс включает в себя:
- Общий анализ крови (CBC/DIFF) с лейкоцитарной формулой/СОЭCBC/DIFF) с лейкоцитарной формулой/СОЭ;
- Группа крови, резус-фактор;
- Биохимический анализ крови
Своевременное обращение к врачу поможет сохранить Ваше здоровье.
Не откладывайте лечение, звоните прямо сейчас. Мы работаем круглосуточно в Москве.
Хронический наружный отит и отомикоз
Причины, симптомы, лечение и развитие хронического наружного отита и отомикоза.
5.00 (Проголосовало: 2)
- Причины развития наружного отита
- Симптомы
- Диагностика
- Лечение
Хронический наружный отит отличается от острого характером и длительностью заболевания. На хроническое воспаление наружного уха влияют бактерии и грибки, а также факторы сенсибилизации иммунной системы к бактериям и грибкам. Хронический наружный отит имеет фазы обострения и ремиссии, как и большинство хронических воспалительных заболеваний.
Причины развития наружного отита
Причины наружного отита:
- частые травмы кожи НСП;
- использование наушников, слухового аппарата;
- частое попадание воды в уши;
- частый туалет ушей ватными палочками;
- склонность к эксудативным дерматитам;
- псориаз;
- хронический средний перфоративный отит;
- сахарный диабет;
- частое и длительное использование антибиотиков и кортикостероидов (особенно для развития отомикоза);
- профессиональные факторы (аспергиллёз наружного уха бывает у жителей села и работников сельского хозяйства).
Симптомы
Вне обострения пациента мало что беспокоит, как правило это зуд в ухе, иногда довольно интенсивный, что часто ведет к постоянному желанию чистить ухо или чесать его твёрдыми предметами, также может быть ощущение влажности в ухе или шелушение кожи в области входа в наружный слуховой проход. Как правило, у пациентов с данным заболеванием образуется очень мало ушной серы или её вообще нет.
При осмотре вне обострения можно увидеть усиление кожного рисунка (лихенизация), неровность, бледность или покраснение, шелушение кожи наружного слухового прохода, в просвете его может содержаться небольшое количество слущенного эпидермиса. Довольно часто определяется рост грибков в виде толстых, плотных белых плёнок при колонизации уха дрожжеподобными грибками рода Кандида. Также часто встречаются плесневые грибки рода Аспергиллус и Пенициллум, более редко грибки рода Мукор. При колонизации НСП плесневыми грибками определяются вегетации их либо в виде белых пушистых нитей с чёрными споронесущими головками у аспергилл, либо желтых головок у пенициллума. Кожа при этом может быть умеренно изменена - розовая и мацерированная. При заполнении грибковыми массами всего просвета возникает снижение слуха, как правило, умеренное. При длительном течении наружного отита встречается образование грануляций в наружном слуховом проходе, в редких случаях возможна перфорация барабанной перепонки и переход воспаления в полость среднего уха, что более характерно для отомикоза.
При обострении хронического наружного отита симптомы не отличаются от таковых при остром наружном диффузном отите, и лишь на основании анамнеза или наличия вегетаций грибка можно предположить развитие хронического наружного отита.
Диагностика
Диагностика не представляет больших сложностей, основой диагноза служит отоскопия, при которой выявляются признаки воспаления и его характер. В некоторых случаях требуется исключить патологию среднего уха, для чего может потребоваться тимпанометрия и компьютерная томография височных костей. Во всех случаях важен посев из уха на бактериологическое исследование и грибки. Также требуется уделить внимание факторам, приведшим к развитию заболевания, например сахарному диабету.
Лечение
Лечение состоит в регулярном туалете уха лор-врачом, при котором удаляются вегетации грибка, слущенный эпидермий и отделяемое из уха, если оно есть. Назначаются местно антибактериальные, противогрибковые и противовоспалительные препараты. При признаках аллергического компонента могут назначаться системно антигистаминные препараты. При сахарном диабете требуется наблюдение эндокринолога (диабетолога), коррекция уровня глюкозы крови. При постоянном, длительном зуде в ухе могут назначаться мази с кортикостероидами на длительное время, с периодичностью раз в несколько дней.
Хронический наружный отит - неопасное заболевание и не несёт серьёзную угрозу здоровью, но существенно нарушает качество жизни и может служить маркером состояния здоровья в целом и иммунитета в частности.
Наружный отит
Наружный отит - это воспаление наружного уха, к которому относятся ушная раковина и наружный слуховой проход (НСП).
3.26 (Проголосовало: 19)
- Особенности строения наружного уха
- Острый диффузный отит
- Симптомы
- Диагностика
- Лечение
- Причины появления фурункула наружного слухового прохода
- Диагностика
- Лечение
- Причины развития буллезного отита
- Лечение
- Лечение
Наружный отит - это воспаление наружного уха, к которому относятся ушная раковина и наружный слуховой проход (НСП). Как и большинство воспалительных заболеваний лор-органов, наружный отит может быть острым или хроническим.
Особенности строения наружного уха
Ушная раковина и слуховой проход покрыты кожей, переходящей на барабанную перепонку. В НСП два отдела: хрящевой и костный, на границе этих отделов определяется физиологическое сужение — перешеек, из-за чего трёхмерная модель наружного слухового прохода напоминает песочные часы. Под кожей ушной раковины и хрящевого отдела наружного слухового прохода расположен эластичный хрящ, за счет которого эта часть слухового прохода подвижна при жевании и артикуляции. В костном отделе под кожей - надкостница и кость. Кожа наружного слухового прохода отличается от любой другой тем, что в её толще находятся церуменозные железы, продуцирующие ушную серу (церумен). Функция церумена состоит в защите кожи от постоянной влажности и микроорганизмов, а наличие плёнки церумена является важным фактором нормального функционирования наружного уха. Размеры наружного слухового прохода могут заметно отличаться в зависимости от индивидуальных особенностей. Часто в области перешейка присутствуют остеофиты — костные выступы, уменьшающие просвет НСП, а иногда полностью его перекрывающие. Кпереди, кзади и книзу от ушной раковины в подкожной клетчатке расположены лимфатические узлы, которые могут воспаляться при наружном отите.
Острый наружный отит - это воспаление наружного уха, возникшее в срок до 1 мес.
Формы наружного отита:
- диффузный наружный отит;
- локальный наружный отит или фурункул НСП;
- острый буллезный (геморрагический) наружный отит;
- мирингит;
- дерматит ушной раковины;
- рожистое воспаление ушной раковины;
- злокачественный (некротический) наружный отит;
- хондроперихондрит ушной раковины.
Наиболее часто встречается острый диффузный наружный отит, при котором возникает бактериальное воспаление кожи всего слухового прохода, нередко с переходом на барабанную перепонку или кожу ушной раковины.
Острый диффузный отит
Провоцирующие факторы: избыточный туалет ушей, попадание воды в ухо, микротравмы кожи НСП, факторы снижения иммунитета (переохлаждение, избыточный загар, ОРВИ, хронические заболевания). Возбудители заболевания: золотистый стафилококк, синегнойная палочка.
Симптомы
Это сильная боль в ухе, заложенность уха, жидкие выделения из слухового прохода в небольшом количестве, также отмечается увеличение заушных или околоушных лимфоузлов, воспаление кожи ушной раковины, может быть повышение температуры, симптомы интоксикации. При осмотре отмечается гиперемия и отёк кожи НСП, кожа неровная, с наложениями прозрачного жёлтого или гноевидного отделяемого, виден слущенный эпидермис. Просвет НСП часто резко сужен и может не определяться барабанная перепонка. Если она видна, то обычно тоже неровная и умеренно гиперемирована. Нередко определяется увеличение и болезненность регионарных лимфоузлов, утолщение, болезненность и гиперемия ушной раковины. Слух при сохранении просвета НСП снижен незначительно или нормальный.
Диагностика
Для постановки диагноза, кроме осмотра, нужно исключить заболевание среднего уха, для чего проводят камертональные пробы (исследование слуха набором камертонов), тимпано- и импедансометрия (измерение подвижности барабанной перепонки), исследование порогов слуха (аудиомерия). Эти исследования проводятся для исключения заболеваний среднего уха. Лабораторная диагностика включает в себя общий анализ крови, сахар крови, посев из больного уха на микрофлору для назначения антибактериальной терапии.
Лечение
Основное направление лечения - это антимикробная и противовоспалительная терапия. Назначаются местно или системно антибиотики, противовоспалительные препараты (нестероидные противовоспалительные препараты, кортикостероиды). При сильной боли хороший эффект от заушных блокад с кортикостероидами и местными анестетиками. Проводится щадящий туалет уха, промывание, для освобождения от отделяемого и эпидермальных масс. Дополнительно можно использовать методы физиолечения: тубус-кварц или лазеротерапию.
Ограниченный (локальный) наружный отит или фурункул наружного слухового прохода
Фурункул - это воспаление волосяного фолликула, переходящее на подкожную клетчатку. Во входе в НСП и вокруг него растут щетинистые волоски и воспаление развивается в их фолликулах.
Причины появления фурункула наружного слухового прохода
Чаще всего возбудителями являются стрептококки. Провоцирующие факторы и симптомы схожи с таковыми при диффузном отите.
При осмотре видно сужение НСП из-за инфильтрата в области одной из его стенок. Фурункул в своём развитии проходит три стадии:
- Стадия инфильтрации: при этой стадии образуется болезненный инфильтрат кожи НСП, появляется локальная гиперемия, утолщение кожи размером около 0.5-1.5 см.
- Стадия абсцедирования - появление гнойной полости и некротического стержня в области инфильтрата. При этой стадии также определяется наличие инфильтрата, в центре которого виден желто-зелёный гнойный стержень, обычно с волосом в центре, при надавливании на инфильтрат может определяться флюктуация (присутствие жидкости в нём).
- Стадия разрешения — это выделение гноя из полости с постепенным выздоровлением.
Лечение отличается и зависит от стадии. В стадию инфильтрации назначается системная и местная антибактериальная и противовоспалительная терапия. В стадии абсцедирования стоит выполнять хирургическую обработку фурункула — вскрытие и дренирование, очищение полости от гноя, в течении нескольких дней выполняются перевязки. Также назначаются антибактериальные и противовоспалительные препараты. В стадию разрешения достаточно применения только местных антибактериальных препаратов и туалета уха.
Острый буллёзный или геморрагический наружный отит
Это форма воспаления, при которой на коже и на внешней поверхности барабанной перепонки появляются пузыри (буллы), содержащие кровянистую жидкость. Если такой пузырь вскрывается, то из уха вытекает кровянистое отделяемое.
Причины развития буллезного отита
Чаще всего буллезный отит возникает на фоне ОРВИ или гриппа, но также причиной может быть и бактериальная инфекция.
Необходим туалет слухового прохода. Назначаются местно антибактериальные и противовоспалительные препараты, также системно стоит назначать препараты, укрепляющие сосудистую стенку и уменьшающие проницаемость сосудов. Вскрытие булл не рекомендуется.
Мирингит
Воспаление барабанной перепонки. Как самостоятельное заболевание не встречается, он возникает вместе с другими формами наружного отита.
Дерматит ушной раковины
Можно выделить в отдельную форму, так как нередко происходит воспаление кожи ушной раковины, без вовлечения НСП. Причины заболевания - бактериальная инфекция плюс фактор сенсибилизации организма к бактериальным токсинам. При данном виде воспаления возникает покраснение и утолщение кожного покрова, с образованием маленьких серозных пузырьков, похожих на таковые при экземе. Когда пузырьки вскрываются, то образуются желтые корочки на их месте. Диагноз ставится на основании осмотра, может потребоваться консультация дерматолога. Лечение также антибактериальное и противовоспалительное, могут назначаться антигистаминные препараты.
Рожистое воспаление ушной раковины
Острое рожистое воспаление относится к инфекционным заболеваниям и вызывается пиогенным стрептококком, позднее может присоединяться и другая флора. При таком воспалении есть симптомы поражения кожного покрова и общевоспалительный синдром – слабость, повышение температуры, озноб. Провоцирующие болезнь факторы: снижение иммунитета, ссадины и ожоги кожи, купание в загрязнённых водоёмах, контакт с носителем пиогенного стрептококка или заболевшим. В зависимости от глубины поражения кожного покрова выделяют три формы:
- Эритематозная, когда возникает боль, покраснение кожи (она имеет «лакированный» вид) слегка возвышается над уровнем здоровой кожи и имеет с ней чёткую границу.
- Буллёзная форма, более тяжелая, характеризуется таким же, как и при эритематозной форме, поражением кожи, но с образованием крупных пузырей над поверхностью кожи с прозрачным или мутным содержимым.
- Некротическая форма. При данной форме происходит глубокое поражение кожи, вплоть до сетчатого и сосочкового слоя, образуются глубокие язвы с гнойными налётами. За счёт присоединения различной микрофлоры протекает тяжелее, чем другие формы. Обычно пациентам с этой формой требуется хирургическая обработка участков некроза.
Рожистое воспаление
Серьезное заболевание, часто вызывающее осложнения, и лечение его должно происходить в условиях инфекционного стационара. При подозрении на рожу требуется консультация инфекциониста. Изолированное рожистое воспаление ушной раковины встречается редко и обычно сочетается с поражением кожи лица или шеи.
Назначается массивная антибактериальная и противовоспалительная терапия, дезинтоксикационная терапия, антистрептококковый гамма-глобулин.
Злокачественный наружный отит (некротический наружный отит)
Эту форму наружного отита выделяют в отдельную, но фактически он является негативным течением обычного диффузного наружного отита. В процессе заболевания происходит распространение воспаления на структуры височной кости, может возникать поражение черепно-мозговых нервов и развитие внутричерепных осложнений. Название заболевания не связано с развитием злокачественной опухоли, просто таким образом отражается течение заболевания. К счастью, это заболевание встречается редко, болеют пациенты с тяжелыми нарушениями иммунитета, такими как СПИД, состояние после лучевой и химиотерапии, декомпенсированный сахарный диабет, пациенты, получающие иммуносупрессивную и цитостатическую терапию. Ведущим возбудителем признана синегнойная палочка, но любая инфекция полимикробна. В процессе воспаления происходит некроз кожи слухового прохода и переход воспаления на надкостницу и кость, с последующим её разрушением. Жалобы при данном заболевании на сильную боль, выделения из уха гнойно-воспалительного характера, с гнилостным запахом, быстро наступает снижение слуха. Позднее присоединяются симптомы поражения черепно-мозговых нервов: затруднение глотания, попёрхивание при приёме пищи, онемение лица, паралич лицевых мышц. При распространении процесса в среднее и внутреннее ухо может развиваться системное головокружение. При распространении воспаления в полость черепа развивается общемозговая и менингеальная симптоматика. При осмотре обращает на себя выраженное воспаление кожи НСП, кожа с очагами некроза, большое количество гнойно-некротического отделяемого, барабанная перепонка и структуры среднего уха часто неопределимы. Определяются симптомы поражения черепно-мозговых нервов-асимметрия лица, птоз нижнего века на стороне поражения, асимметрия мягкого нёба, нарушение подвижности надгортанника. В диагностике важен посев на бактериологическое исследование, компьютерная томография височных костей. Лечение проводится всегда в условиях стационара. Проводится массивная антибактериальная и дезинтоксикационная терапия. Назначаются инфузии человеческого гамма-глобулина, антисинегнойной сыворотки или гипериммунной человеческой плазмы. Также проводится хирургическое лечение — некротомия (удаление некротизированных участков кожи и кости), в последующем при выздоровлении проводится пластика дефекта собственными тканями.
Хондроперихондрит ушной раковины
Данное заболевание представляет собой воспаление надхрящницы и хряща ушной раковины, вызванное бактериальной флорой. К хондроперихондриту может приводить травма ушной раковины с повреждением кожного покрова, нагноение гематомы ушной раковины, глубокие ожоги ушной раковины, фурункул или нагноившаяся атерома уха, рожистое воспаление. Выделяют инфильтративную и гнойные формы. Через несколько дней после описанного травмирующего фактора развивается инфильтрация и гиперемия кожи ушной раковины, сопровождающиеся болевым синдромом, с повышением температуры или без такового. Важным диагностическим критерием является то, что мочка уха остается непораженной, так как в толще её нет хряща. Лечение: антибактериальная и противовоспалительная терапия. При наличие гнойных полостей — вскрытие с удалением гноя и щадящая некротомия разрушенного хряща. Заболевание плохо поддаётся лечению и может протекать неделями или месяцами. Часто следствием хондроперихондрита является рубцовая деформация ушной раковины, иногда может быть полное разрушение хряща.
Заключение
Острый наружный отит является частой проблемой и у взрослых, и у детей. Иногда он является косвенным следствием других заболеваний (сахарного диабета, иммунодефицита, атопии) и требует комплексного подхода к диагностике и лечению.
Читайте также:
- Иммуномодуляторы в лечении внутриглазной инфекции. Повышение иммунитета при эндофтальмите
- Опухоли наружного уха. Ангиома наружного уха
- Лечение контактного дерматита. Профилактика
- Влияние иммунофенотипа на прогноз миелодиспластического синдрома (МДС)
- Систолический шум при митральных пороках. Гипертрофия левого желудочка при пороке
