Терапевтические и вспомогательные устройства
Добавил пользователь Skiper Обновлено: 21.01.2026
Целью лечения боли и воспалений является облегчение передвижения и улучшение координации мышц и суставов. Немедикаментозное лечение включает лечебную физкультуру, тепло, холод, электростимуляцию, вытяжение шейного отдела позвоночника, массаж и иглоукалывание. Такие процедуры используются при лечении многих заболеваний мускулатуры, сухожилий и связок (см. таблицу Немедикаментозные методы лечения боли Немедикаментозные методы лечения боли ). В направлении на лечение следует указывать:
метод лечения (например, ультразвук, горячая грелка),
место применения (например, правого плеча, нижней части спины),
частоту (например, 1 раз в день, через день),
Продолжительность (например, 10 дней, 1 неделя)
Тепло
Тепло дает временное облегчение при подострых и хронических травматических и воспалительных заболеваниях (например, растяжение связок и сухожилий, фиброз, тендовагинит, мышечный спазм, миозит, боль в спине, травма шейного отдела позвоночника, различные формы артрита, боли в суставах, невралгия). Тепло увеличивает кровоток и растяжимость соединительной ткани, тепло также уменьшает тугоподвижность суставов, боль, мышечный спазм и помогает уменьшить воспаление, отек и экссудаты. Применение высокой температуры может быть поверхностным (инфракрасное тепло, горячие компрессы, парафиновые ванны, гидротерапия) и глубоким (ультразвук). Интенсивность и длительность физиологического действия зависят главным образом от температуры тканей, скорости повышения температуры и области лечения.
Инфракрасное тепло выделяется инфракрасной лампой, процедура длится, как правило, в течение 20 мин/день. Противопоказания включают имплантированное металлическое устройство и нарушение чувствительности кожи (в частности, температурной и болевой). Чтобы избежать ожогов, следует принять меры предосторожности.
Горячие компрессы представляют собой контейнеры из хлопчатобумажной ткани, наполненные силиконовым гелем; их варят в воде или подогревают в микроволновой печи, а затем накладывают на кожу. Компрессы не должны быть слишком горячими. Защитить кожу от ожогов можно, предварительно обернув компрессы в несколько слоев полотенца. Противопоказания такие же, как и для инфракрасного тепла.
При назначении парафиновой ванны больной участок тела окунается, погружается или обмазывается расплавленным воском, нагретым до температуры 49 ° C. Тепло можно сохранить, укутав больной участок полотенцами на 20 мин. Парафин обычно применяется для терапии мелких суставов – как правило, окуная или погружая кисть, нанося его на колено или локоть. Парафин не следует наносить на открытые раны или применять для пациентов, имеющих на него аллергию. Парафиновые ванны особенно полезны для лечения артрита пальцев.
Гидротерапию можно применять для улучшения заживления ран. Бурлящая теплая вода стимулирует кровоток и очищает ожоги и раны. Эта процедура часто проводится в ванне Хаббарда (крупные промышленные джакузи) с водой, нагретой до температуры от 35,5 до 37,7 ° С. Полное погружение в воду, нагретую до температуры 37,7–40 ° , может также помочь расслабить мышцы и облегчить боль. Гидротерапия особенно полезна в сочетании с упражнениями на объем движений.
Диатермия представляет собой терапевтический нагрев тканей с использованием колебательных высокочастотных электромагнитных полей, либо коротких или сантиметровых волн. Этот способ воздействия вряд ли превосходит простые формы нагрева и в настоящее время используются редко.
Ультразвук использует высокочастотные звуковые волны для проникновения глубоко (от 4 до 10 см) в ткани, оказывая термическое, механическое, химическое и биологическое воздействие. Он показан при лечении тендинита, бурсита, контрактуры, остеоартрита, при повреждениях костей и рефлекторной симпатической дистрофии. Ультразвук не следует применять к ишемической ткани, на участках под анестезией или при острой инфекции, а также для лечения геморрагического диатеза или рака. Кроме того, его не следует применять на глазах, головном мозге, спинном мозге, ушах, сердце, половых органах, плечевом сплетении или костях в процессе заживления.
Холод
Выбор между терапией с использованием тепла и холодотерапией часто эмпирический. Когда тепло не работает, применяется холод. Однако при острых травмах или боли холод лучше, чем тепло. Холод может помочь облегчить мышечные спазмы, миофасциальную или травматическую боль, острую боль в пояснице и острое воспаление, холод может также оказать определенную местную анестезию. Холод обычно используется в течение первых нескольких часов или на следующий день после травмы, и, следовательно, его редко используют в физиотерапии.
Холод можно применять локально, используя мешок со льдом, холодный компресс или летучие жидкости (например, хлористый этил, охлаждающий спрей), которые охлаждают путем выпаривания. Распространение холода на коже зависит от толщины эпидермиса, лежащих в основе жира и мышц, содержания воды в тканях и скорости кровотока. Чтобы избежать повреждений и переохлаждения ткани, следует соблюдать осторожность. Холод не следует применять на участках с плохой перфузией.
Электростимуляция
При транскутанной электрической стимуляции нервов (ТЭНС) для облегчения боли используется слабый низкочастотный ток. Пациенты чувствуют нежные покалывания без повышенного напряжения мышц. В зависимости от тяжести боли, стимуляцию можно применять несколько раз в день в течение от 20 минут до нескольких часов. Часто пациентов учат пользоваться приборами ТЭНС и самим решать, когда применять лечение. ТЭНС-терапия не должна применяться на участке, где имплантировано электронное устройство, или вблизи него, поскольку ТЭНС может привести к нарушению работы такого устройства. Ее нельзя использовать для глаз.
Вытяжения шейного отдела позвоночника
Вытяжения шейного отдела позвоночника часто показаны при хронической боли в шее, вызванной шейным спондилезом, грыжей межпозвоночного диска, травмой шейного отдела позвоночника или кривошеей. Вертикальная тяга (для пациентов в сидячем положении) более эффективна, чем горизонтальная (для пациентов, лежащих в постели). Наиболее эффективно механическое прерывистое ритмическое вытяжение с грузом от 7,5 до 10 кг. Для достижения наилучшего результата вытяжение следует применять при изгибе шеи пациента под углом 15–20°. Как правило, следует избегать гиперэкстензии шеи, поскольку она может увеличить компрессию нервного корешка в межпозвонковых отверстиях. Вытяжение обычно сочетается с другими видами физиотерапии, включая упражнения и ручное растяжение. Вытяжения обычно не назначают пациентам с длительным ревматоидным артритом или другими воспалительными артропатиями с вовлечением шейного отдела позвоночника.
Массаж
Массаж может мобилизовать сведенные ткани, снять боль и уменьшить отек и уплотнения после травмы (например, перелом, повреждения сустава, растяжение связок и сухожилий, синяки, травмы периферических нервов). Массаж показан при болях в спине, артрите, периартрите, бурсите, невритах, фибромиалгии, гемиплегии, параплегии, тетраплегии, рассеянном склерозе, церебральном параличе, некоторых видах рака и при ампутации. Массаж нельзя применять для лечения инфекций или тромбофлебита. При лечении травм массаж могут делать только массажисты, обладающие лицензией или сертификатом; это вызвано вариабельностью подготовки и повышения квалификации массажистов.
Искусственная вентиляция легких (ИВЛ): инвазивная и неинвазивная респираторная поддержка

К искусственной вентиляции легких (ИВЛ) прибегают для оказания помощи пациентам с острой или хронической дыхательной недостаточностью, когда больной не может самостоятельно вдыхать необходимый для полноценного функционирования организма объем кислорода и выдыхать углекислый газ. Необходимость в ИВЛ возникает при отсутствии естественного дыхания или при его серьезных нарушениях, а также во время хирургических операций под общим наркозом.
Что такое ИВЛ?
Искусственная вентиляция в общем виде представляет собой вдувание газовой смеси в легкие пациента. Процедуру можно проводить вручную, обеспечивая пассивный вдох и выдох путем ритмичных сжиманий и разжиманий легких или с помощью реанимационного мешка типа Амбу. Более распространенной формой респираторной поддержки является аппаратная ИВЛ, при которой доставка кислорода в легкие осуществляется с помощью специального медицинского оборудования.
Показания к искусственной вентиляции легких
Искусственная вентиляция легких проводится при острой или хронической дыхательной недостаточности, вызванной следующими заболеваниями или состояниями:
- хроническая обструктивная болезнь легких (ХОБЛ);
- муковисцидоз;
- пневмония;
- кардиогенный отек легких;
- рестриктивные патологии легких;
- боковой амиотрофический синдром;
- синдром ожирения-гиповентиляции;
- кифосколиоз;
- травмы грудной клетки;
- дыхательная недостаточность в послеоперационный период;
- дыхательные расстройства во время сна и т. д.
Инвазивная вентиляция легких
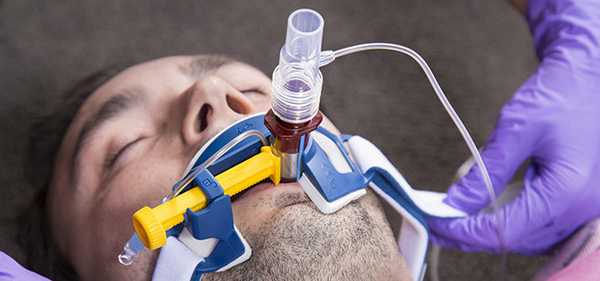
Эндотрахеальная трубка вводится в трахею через рот или через нос и подсоединяется к аппарату ИВЛ
При инвазивной респираторной поддержке аппарат ИВЛ обеспечивает принудительную прокачку легких кислородом и полностью берет на себя функцию дыхания. Газовая смесь подается через эндотрахеальную трубку, помещенную в трахею через рот или нос. В особо критических случаях проводится трахеостомия – хирургическая операция по рассечению передней стенки трахеи для введения трахеостомической трубки непосредственно в ее просвет.
Инвазивная вентиляция обладает высокой эффективностью, но применяется лишь случае невозможности помочь больному более щадящим способом, т.е. без инвазивного вмешательства.
Кому и когда необходима инвазивная ИВЛ?
Подключенный к аппарату ИВЛ человек не может ни говорить, ни принимать пищу. Интубация доставляет не только неудобства, но и болезненные ощущения. Ввиду этого пациента, как правило, вводят в медикаментозную кому. Процедура проводится только в условиях стационара под наблюдением специалистов.
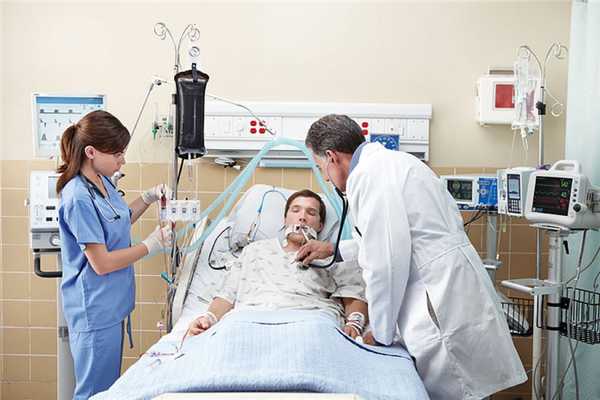
Инвазивная вентиляция легких отличается высокой эффективностью, однако интубация предполагает введение пациента в медикаментозную кому. Кроме того, процедура сопряжена с рисками.
Традиционно инвазивную респираторную поддержку применяют в следующих случаях:
- отсутствие эффекта или непереносимость НИВЛ у пациента;
- повышенное слюнотечение или образование чрезмерного количества мокроты;
- экстренная госпитализация и необходимость немедленной интубации;
- состояние комы или нарушение сознания;
- вероятность остановки дыхания;
- наличие травмы и/или ожогов лица.
Как работает аппарат инвазивной ИВЛ?
Принцип работы приборов для инвазивной ИВЛ можно описать следующим образом.
- Для краткосрочной ИВЛ эндотрахеальная трубка вводится в трахею больного через рот или нос. Для долгосрочной ИВЛ на шее пациента делается разрез, рассекается передняя стенка трахеи и непосредственно в ее просвет помещается трахеостомическая трубка.
- Через трубку в легкие подается дыхательная смесь. Риск утечки воздуха сведен к минимуму, поэтому больной гарантированно получает нужное количество кислорода.
- Состояние больного можно контролировать с помощью мониторов, на которых отображаются параметры дыхания, объем подаваемой воздушной смеси, сатурация, сердечная деятельность и др. данные.
Особенности оборудования для инвазивной вентиляции
Оборудование для инвазивной вентиляции легких имеет ряд характерных особенностей.
- Полностью берет на себя функцию дыхания, т.е. фактически дышит вместо пациента.
- Нуждается в регулярной проверке исправности всех клапанов, т.к. от работоспособности системы зависит жизнь больного.
- Процедура должна контролироваться врачом. Отлучение пациента от аппарата ИВЛ также предполагает участие специалиста.
- Используется с дополнительными аксессуарами – увлажнителями, откашливателями, запасными контурами, отсосами и т. д.
Неинвазивная вентиляция легких
За последние два десятилетия заметно возросло использование оборудования неинвазивной искусственной вентиляции легких. НИВЛ стала общепризнанным и широко распространенным инструментом терапии острой и хронической дыхательной недостаточности как в лечебном учреждении, так и в домашних условиях.
Одним из ведущих производителей медицинских респираторных устройств является австралийская компания ResMed
НИВЛ — что это?
Неинвазивная вентиляция легких относится к искусственной респираторной поддержке без инвазивного доступа (т.е. без эндотрахеальной или трахеостомической трубки) с использованием различных известных вспомогательных режимов вентиляции.
Оборудование подает воздух в интерфейс пациента через дыхательный контур. Для обеспечения НИВЛ используются различные интерфейсы – носовая или рото-носовая маска, шлем, мундштук. В отличие от инвазивного метода, человек продолжает дышать самостоятельно, но получает аппаратную поддержку на вдохе.
Когда применяется неинвазивная вентиляция легких?
Ключом к успешному использованию неинвазивной вентиляции легких является признание ее возможностей и ограничений, а также тщательный отбор пациентов (уточнение диагноза и оценка состояния больного). Показаниями для НИВЛ являются следующие критерии:
- одышка в состоянии покоя;
- частота дыхания ЧД>25, участие в респираторном процессе вспомогательной дыхательной мускулатуры;
- гиперкапния (PaC02>45 и его стремительное нарастание);
- уровень Ph
Что такое БИПАП-терапия и как выбрать BIPAP-аппарат для дома?

С появлением высокотехнологичных БИПАП-аппаратов расширился перечень диагнозов, при которых неинвазивная искусственная вентиляция легких (НИВЛ) может проводиться в домашних условиях. Современные приборы компактны, просты в обслуживании и имеют понятный интерфейс. Регулярное использование грамотно подобранного и настроенного оборудования улучшает качество жизни пациента и уменьшает риск развития осложнений и госпитализации.
Что означает БИПАП?
БИПАП – один из методов НИВЛ. Термин происходит от английской аббревиатуры BIPAP (Biphasic positive airway pressure), что в переводе означает двухфазное положительное давление в дыхательных путях. Прибор непрерывно подает воздух, генерируя два уровня давления. На вдохе оно увеличивается, чтобы компенсировать недостаточные дыхательные усилия и гарантировать поступление кислорода в легкие. На выдохе – снижается для облегчения сопротивления воздушному потоку.
Разница между давлением вдоха и выдоха позволяет не только снять нагрузку на дыхательную мускулатуру, но и увеличить объем вдыхаемого воздуха, улучшить насыщение крови кислородом и восстановить чувствительность рецепторов к избытку углекислоты.
БИПАП-оборудование может функционировать в разных режимах. Количество и особенности рабочих алгоритмов зависит от модели. Основными режимами являются следующие:
- S – режим спонтанной вентиляции поддерживает естественное дыхание пациента. Аппарат определяет усилие вдоха и повышает давление, а затем снижает его для комфортного выдоха.
- T – режим принудительной вентиляции по времени предусматривает повышение и понижение давления в соответствии с заданной скоростью. Дыхательные усилия пациента при этом не учитываются.
- S / T – спонтанно-принудительный режим ориентирован на естественное дыхание и поддерживает каждый вдох повышением давления. Но при снижении частоты дыхания ниже установленного предела, переключается на принудительную вентиляцию.
Показания и противопоказания к BiPAP-терапии
BIPAP-терапия – это возможность в домашних условиях получать респираторную поддержку, сопоставимую по эффективности с НИВЛ в стационаре. Медицинскими показаниями для проведения двухуровневой вентиляции являются следующие состояния и заболевания:
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Нейромышечные заболевания (БАС, миодистрофия Дюшена)
- Дыхательная недостаточность, спровоцированная деформацией грудной клетки, например, при кифосколиозе.
- Синдром обструктивного апноэ сна (СОАС) при непереносимости или отсутствии терапевтического эффекта от СИПАП-терапии.
- Гиповентиляция легких во время сна, обусловленная ожирением, синдромом центрального апноэ сна, дыханием Чейна-Стокса и т. д.
Решение о проведении БИПАП-терапии принимает лечащий врач на основании показаний и противопоказаний
Важным условием эффективности БИПАП-терапии является отсутствие у пациента противопоказаний к НИВЛ, в т.ч.:
- кома;
- отказ или неспособность понимать и выполнять указания медперсонала;
- отсутствие самостоятельного дыхания;
- угрожающее жизни падение кислорода в крови;
- учащенное дыхание (более 30 раз в минуту);
- высокая вероятность рвоты;
- выработка чрезмерного количества мокроты;
- опасные для жизни нарушения сердечного ритма;
- травмы лица, ведущие к невозможности установить и использовать маску;
- отит или синусит в острой форме.
В чем разница между СИПАП и БИПАП-терапией?
Кроме BIPAP, существует еще один популярный метод НИВЛ, базирующийся на непрерывной подаче воздуха под лечебным давлением через маску к дыхательным путям пациента. Речь идет о CPAP-терапии. Обе технологии хорошо зарекомендовали себя, в т.ч. для обеспечения респираторной поддержки в домашних условиях. Названия аппаратов, как и их внешний вид, схожи. Но алгоритмы работы, а также показания к применению различны. Чтобы избежать путаницы, стоит разобраться, чем отличаются аппараты СИПАП от БИПАП.
Принципиальная разница между СИПАП- и БИПАП-аппаратами заключается в возможности последнего менять уровень давления воздушного потока с учетом фазы дыхания. Режим СИПАП предполагает постоянное рабочее давление, а наличие в современных моделях опции «понижение давления на выдохе» уменьшает силу подачи воздуха незначительно (обычно на 3 см. вод. ст.). В свою очередь, БИПАП генерирует разное давление для вдоха и для выдоха. Благодаря этому можно установить величины лечебного давления на фазе вдоха, существенно превышающие максимально возможные при СИПАП-терапии.
Основная задача СИПАП-аппарата – обеспечить подачу воздуха под достаточно сильным напором, чтобы не позволить мягким структурам глотки сомкнуться и вызвать остановку дыхания. Используется это оборудование преимущественно при обструктивном апноэ.
БИПАП-аппарат функционирует по более сложному алгоритму. Давление выдоха подбирается так, чтобы устранить обструкцию (функция, соответствующая СИПАП-режиму). Второй, более высокий уровень давления помогает пациенту сделать достаточно глубокий вдох, т.е. улучшает вентиляцию легких и способствует насыщению крови кислородом. Область применения БИПАП-оборудования шире, чем у СИПАП. Оно используется в случаях, когда легкие не получают достаточного для полноценного газообмена объема кислорода вне зависимости от наличия/отсутствия обструкции.
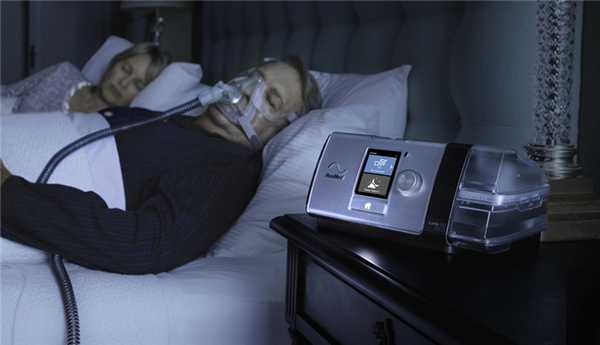
Возможность генерировать разное давление для фазы вдоха и выдоха – в этом и заключается основное отличие БИПАП- от СИПАП-аппарата
При подборе маски учитываются особенности дыхания и личные предпочтения пациента. Но если для СИПАП-терапии чаще рекомендуют компактные носовые модели, в т.ч. канюли, то для НИВЛ в BiPAP-режиме из-за высоких значений лечебного давления целесообразнее использовать полнолицевые маски.
Преимущества БИПАП
Двухуровневый режим вентиляции BIPAP имеет ряд достоинств в сравнении с СИПАП-терапией.
- Не только устраняет обструкцию дыхательных путей, но и увеличивает объем вдыхаемого воздуха, способствуя насыщению крови кислородом и удалению углекислоты.
- Позволяет поддерживать пациента на большем лечебном давлении, чем это возможно при СИПАП-терапии.
- Уменьшает нагрузку на дыхательную мускулатуру: облегчает вдох и не создает затруднений при выдохе.
- Предоставляет возможность подобрать оптимальный терапевтический режим в соответствии с потребностями пациента и с учетом его диагноза.
- Позволяет предельно точно синхронизировать работу аппарата с дыханием пациента.
- Обеспечивает более комфортные условия для ночного отдыха.
Но нельзя считать, что БИПАП лучше, чем СИПАП. Для каждого прибора есть перечень заболеваний, при лечении которых терапевтический потенциал устройств раскрывается максимально полно.
Побочные эффекты BIPAP-терапии
НИВЛ в режиме BiPAP предполагает определенные неудобства. Большинство побочных эффектов связано с ношением маски.
- Привыкание к маске может занять некоторое время.
- Ротоносовая маска закрывает существенную часть лица. Это может вызвать приступ паники у пациентов, страдающих клаустрофобией.
- Плохо отрегулированные ремни могут стать причиной передавливания или натирания кожи в местах прилегания маски.
- Неподходящий размер маски может вызвать утечку воздуха. Это снижает терапевтический эффект и может привести к раздражению слизистой оболочки глаз.
- Утечки воздуха увеличивают уровень шума от аппарата, что мешает быстрому засыпанию.
Практически все побочные эффекты можно устранить. Если вы не можете сделать это самостоятельно, обратитесь за советом к лечащему врачу.
Какими бывают аппараты БИПАП?
Базовые модели БИПАП нагнетают воздух в маску под строго установленным давлением – на вдохе оно одно, на выдохе другое. Но в зависимости от фазы сна и положения тела потребности пациента в уровне давления немного варьируются. Автоматические приборы способны проанализировать дыхание спящего и обеспечить подачу воздуха с небольшими отклонениями в большую или меньшую сторону от базовой величины, что повышает комфорт ночного отдыха. При этом важно понимать, что автоматическое регулирование силы воздушного потока подходит не при всех диагнозах.

ResMed – мировой производитель медицинского оборудования для неинвазивной вентиляции легких
- БИПАП-аппараты и сервовентиляторы
Главное отличие БИПАП-приборов от сервовентиляторов заключается в способности последних автоматически переходить к принудительной вентиляции легких в случае остановки дыхания, вызванной нарушением мозговой деятельности. Это более сложное оборудование, в котором реализованы особые интеллектуальные режимы респираторной поддержки. Они плавно изменяют разницу между давлением в фазу вдоха и выдоха с учетом дыхательного потока в каждом дыхательном цикле. Благодаря быстрому ответу на любые спонтанные изменения они «выравнивают» дыхание пациента, устраняя гипервентиляцию и гиповентиляцию, а также обструктивные события.
Каждый из названных типов оборудования решает определенный спектр задач. И не всегда самая дорогая техника является самой комфортной и эффективной. Выбор между БИПАП-аппаратом и сервовентилятором должен осуществляться после консультации с лечащим врачом.
Аксессуары для BIPAP-аппаратов: все для комфортной терапии
Вспомогательные аксессуары делают БИПАП-терапию более комфортной, а также позволяют использовать прибор НИВЛ не только дома, но и в путешествии. Вы можете приобрести следующие сопутствующие товары.
- Увлажнители. Дышать подогретым и увлажненным воздухом легче и приятнее, чем сухим и прохладным. Увлажнитель устраняет ряд побочных эффектов терапии, например, пересыхание слизистых носоглотки и, как результат, першение в горле и кашель.
- Конвертеры. Преобразователи тока позволяют использовать прибор вне зависимости от напряжения в источнике питания. Это важно, если вы часто путешествуете. С помощью конвертера вы можете подключить БИПАП-аппарат к гнезду прикуривателя в автомобиле или в розетку в поезде, автобусе и самолете.
- Фильтры. Фильтры очищают нагнетаемый воздух от механических загрязнений (шерсть животных, пыль), снижая риск аллергии. Их следует менять по мере загрязнения, но не реже, чем это рекомендует производитель.
- Шланги. Вы можете подобрать более длинный шланг, а также заменить стандартную модель на подогреваемую. В последнем случае увлажнитель будет поддерживать оптимальную температуру и влажность воздуха вне зависимости от условий окружающей среды. Это исключит риск образования конденсата в маске или шланге.
Какой аппарат ИВЛ лучше для дома?
Австралийская компания ResMed предлагает БИПАП-аппараты и сервовентиляторы для использования в домашних условиях. Приборы надежны и имеют понятный русифицированный интерфейс, что важно для проведения терапии без помощи медицинского персонала. Программное обеспечение оборудования позволяет специалисту дистанционно контролировать процесс лечения и оценивать терапевтический эффект.
БИПАП-аппараты оснащены встроенным увлажнителем. В аппаратах реализована функция индивидуального климат-контроля.
Основная функция климат-контроля – обеспечить 100% защиту от образования в шланге и в маске конденсата при комфортной для пользователя влажности и температуре подаваемого в маску воздуха:
- в автоматическом режиме климат-контроль, адаптируясь к изменениям температуры, влажности и колебаний давления в помещении, а также к изменению скорости потока при утечке, подбирает комфортный уровень влажности и подогрева увлажнителя при фиксированной температуре воздуха в шланге.
- в ручном режиме пациент сам устанавливает комфортный уровень влажности и температуру подогрева воздуха в шланге, аппарат при этом также осуществляет контроль над образованием конденсата. Ручной режим активируется при подключении обогреваемого шланга к аппарату.
Модели могут дополнительно комплектоваться аксессуарами, в т.ч. пульсоксиметрическим датчиком и модулем для мониторинга сатурации и т.д. Внедрение инновационных технологий вывело аппараты ResMed серии Lumis, а также сервовентилятор AirCurve на новый уровень качества и комфорта. Все они удобны в использовании за счет высокой степени синхронизации работы аппарата и дыхания пациента. Это ускоряет адаптацию к терапии и повышает эффективность лечения. Главное отличие между представленными приборами заключается в количестве рабочих режимов, а также в перечне заболеваний, при которых они могут применяться.
Lumis 100 VPAP S (ResMed)
Модель предлагает все свойственные линейке Lumis опции для комфортной БИПАП-терапии, но отличается ограниченным количеством рабочих режимов. Прибор может функционировать как:
- CPAP-аппарат, генерируя постоянное давление и на вдохе, и на выдохе;
- BiPAP-аппарат в режиме спонтанной вентиляции S, поддерживая каждую попытку сделать вдох повышением давления и снижая давление на выдохе.
Наличие всего двух режимов ограничивает сферу применения устройства. Оно подойдет при легких формах дыхательной недостаточности, непереносимости высокого уровня терапевтического давления сипап-аппарата, гиповентиляции при ожирении.
Среди уникальных технологий, которыми оснащена модель, стоит отметить:
- Vsync: компенсация утечек;
- TiControl: настройка продолжительности вдоха/выдоха;
- Trigger и Cycle: предусмотрено 5 уровней чувствительности триггера и цикла (переключения с вдоха на выдох).
Пользователь самостоятельно может менять некоторые настройки, включать и отключать функции. Для этого необходимо зайти в «Мои параметры» и выбрать интересующую опцию, например, Ramp Time (плавное повышение давления), уровень влажности, тип маски, автоматическое включение и выключение.
Lumis 100 VPAP ST (ResMed)
Аппарат имеет пять рабочих режимов. В нем реализованы основные три алгоритма БИПАП-оборудования – S, T, ST. Кроме того, СИПАП-режим, а также вспомогательный режим PAC (Pressure Assist Control – поддержка с контролем по давлению).
В режиме PAC задается продолжительность вдоха. Если частота дыхания больного превышает установленное в настройках значение, вдох инициируется самим пациентом. В противном случае дыхание осуществляется в соответствии с заданной скоростью поддержки. Режим рекомендован при переходе от принудительной вентиляции к режиму BIPAP ST.
Lumis 150 VPAP ST (ResMed)
Модель обладает расширенным функционалом: работает в 4-х стандартных режимах (СИПАП, S, T, ST) и имеет 2 вспомогательных алгоритма (PAC, iVAPS). Отличается от других моделей серии Lumis наличием интеллектуального режима iVAPS.
Целевым показателем режима iVAPS является альвеолярная вентиляция. При общей вентиляции учитывается воздух, находящийся в дыхательных путях. Это так называемое мертвое пространство, т.к. данный объем кислорода не принимает участия в газообмене, протекающем в альвеолах. В свою очередь, альвеолярная вентиляция отражает полезный объем дыхательной смеси, достигающий легких. Данный режим сохраняет эффективность респираторной поддержки вне зависимости от частоты дыхания пациента.
AirCurve 10 CS PaceWave (ResMed)
Модель относится к более интеллектуальному классу респираторного оборудования. Предназначен для стабилизации вентиляции легких у пациентов, страдающих апноэ сна центрального происхождения, апноэ сна смешанного типа и периодическим дыханием как при наличии, так и в отсутствие обструктивного апноэ сна (рестриктивные заболевания, обструктивные заболевания, гиповентиляция при ожирении).
Это адаптивный сервовентилятор, функционирующий по уникальному алгоритму ASV (Адаптивная сервовентиляция - Adaptive Servo Ventilation) и способный максимально точно подстраиваться под потребности пациента. Работает прибор следующим образом:
- постоянно рассчитывает целевую вентиляцию и самостоятельно корректирует уровень давления для ее поддержания;
- повышает давление во время апноэ/гипопноэ и снижает его при гипервентиляции;
- переключается в режим вентиляции с заданной частотой дыхания, если возникают длительные эпизоды остановки дыхания.
- когда дыхание стабилизируется, плавно снижает давление поддержки до минимального уровня во избежание излишней вентиляции.
Модель имеет вспомогательный режим ASVAuto. Он позволяет автоматически подбирать минимально возможное давление в фазе выдоха, при котором будут устранены обструктивные явления.
Адаптивный сервовентилятор создает уникальную физиологическую дыхательную кривую, гарантируя максимально комфортные для пациента ощущения. Прибор имеет множество вспомогательных опций, в т.ч. SmartStart/SmartStop и усовершенствованную систему увлажнения HumidAir. Может использоваться как в домашних условиях, так и в медицинских учреждениях и благодаря понятному интерфейсу позволяет просматривать информацию о терапии для самостоятельного контроля качества сна.
Терапевтические и вспомогательные устройства
Ортезы поддерживают поврежденные суставы, связки, сухожилия, мышцы и кости. Большинство из них приспособлены к потребностям пациента и его анатомии. Ортезы, рассчитанные на установку в обуви, могут изменить вес пациента в различных частях стопы для компенсации утраченных функций, предотвращают деформацию или травмы, помогают нести вес или облегчить боль, а также оказывают поддержку. Стоимость ортезов часто очень высока и не покрывается страховкой.
Вспомогательные средства для ходьбы включают ходунки, костыли и трости (смотри рисунок Правильная высота трости Установка высоты трости ). Они используются для удержания весовой нагрузки, сохранения равновесия тела, или для обеих целей. Каждое устройство имеет свои преимущества и недостатки, и у каждого из них имеются многочисленные модели. После оценки трудотерапевт должен выбрать приспособление, которое обеспечит наилучшее сочетание устойчивости и свободы движений для пациента (см. таблицу Средства, помогающие передвигаться Средства, помогающие передвигаться ). Врачи должны знать, как осуществить подбор высоты костылей под рост пациента (см. рисунок Подгонка костылей Подгонка костылей ). Рецепт на вспомогательное устройство должен быть как можно более конкретным.
Установка высоты трости
Локоть пациента должен быть слегка согнутым под углом немного < 45 ° при максимальном напряжении.
Подгонка костылей
Пациенты должны быть обуты в обычную обувь, стоять прямо и смотреть прямо перед собой с расслабленными плечами. Для правильной подгонки конец костыля следует поставить на расстоянии около 5 см от боковой стороны ботинка и около 15 см впереди мыска ноги, а верхняя часть костыля должна быть отрегулирована примерно на 2-3 пальца (примерно 5 см) ниже подмышечной впадины. Рукоятка должна быть отрегулирована таким образом, чтобы изгиб локтя составлял 20-30 ° .
Инвалидные коляски обеспечивают мобильность пациентам, не способным ходить. Некоторые модели производятся самоходными, они обеспечивают стабильность при передвижении по пересеченной местности и через бордюры. Другие модели предназначены для передвижения с помощью помощника, они обеспечивают меньшую стабильность и скорость. Инвалидные коляски поставляются оснащенные различными функциями. Пациентам-спортсменам с пораженными нижними конечностями, но обладающими хорошей силой в верхней части тела, доступны скоростные коляски. Для больных гемоплегией, но с хорошей координацией, могут быть пригодны инвалидные коляски, управляемые одной рукой или половиной высоты. Если пациенты практически владеют функцией рук, показано использование моторизованных инвалидных колясок. Инвалидные коляски для парализованных могут иметь управление с помощью подбородка или рта (с помощью входа и выдоха) и встроенных вентиляторов.
Инвалидное кресло-коляска с электроприводом с питанием от аккумуляторной батареи, управляется при помощи руля или рукоятки, имеет регулятор скорости и способно двигаться вперед и в обратном направлении. Такие устройства используются на устойчивых горизонтальных поверхностях внутри и снаружи здания, но не могут преодолеть бордюры или ступени лестницы. Использование инвалидного кресла-коляски полезно для людей, которые могут стоять и ходить на короткие расстояния (например, для передвижения к/от кресла-коляски), но которые не имеют силы и/или выносливости, чтобы передвигаться на большие расстояния.
Протезы искусственных частей тела, чаще всего конечностей, предназначены для замены нижних или верхних конечностей после ампутации (См. Реабилитация после ампутации ноги Реабилитация после ампутации ноги Перед ампутацией врач описывает пациенту обширную программу необходимой послеоперационной реабилитации. Можно указать также психологические консультации. Реабилитационная бригада и пациент принимают. Прочитайте дополнительные сведения ). Технические инновации значительно улучшили комфорт и функциональность протеза. Многие протезы можно косметически изменить, чтобы их вид казался естественным. Протезиста следует привлекать на раннем этапе, чтобы помочь пациентам понять разнообразие вариантов дизайна протезов, которые должны удовлетворять потребностям пациентов и требованиям безопасности. Многие пациенты ожидают значительного восстановления функций. Физическую терапию следует начать еще до установки протеза; терапию следует продолжать до тех пор, пока пациент не сможет функционировать с новой конечностью. Некоторые пациенты не в состоянии терпеть протез или завершении полной реабилитации, необходимой для его успешного применения.
Современные подходы к лечению храпа: важность правильной диагностики, выбора оптимального метода
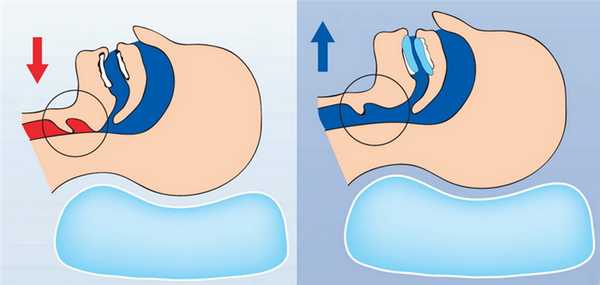
Все способы лечения храпа, так или иначе, сводятся к стабилизации тонуса мягких тканей глотки или устранению факторов, ведущих к уменьшению просвета дыхательных путей – именно вследствие этих причин люди храпят во время сна. Чтобы понять, какой из методов наилучшим образом и с минимальными рисками поможет в каждом конкретном случае, необходима консультация сомнолога, а зачастую и дополнительные обследования. Ниже вы найдете информацию о современных подходах к лечению храпа в зависимости от его происхождения и сопутствующих проблем.
Позиционная терапия

Показания: неосложненный храп и позиционный СОАС (т.е., когда храп и эпизоды апноэ возникают исключительно во время сна на спине).
Позиционная терапия – это, пожалуй, единственный способ лечения храпа, к которому можно прибегнуть без предварительной консультации специалиста. (Но, это не исключает необходимости визита к сомнологу впоследствии). Высокая степень спадения мягких структур глотки чаще всего наблюдается во время отдыха лежа на спине. И суть метода заключается в контроле над положением тела во сне. Для этого используются вспомогательные приспособления – от специальных поясов до рюкзаков или обычных теннисных мячиков, вшитых в пижамную футболку в области спины.
Если речь идет именно о позиционном храпе и СОАС, подобная терапия способна существенно уменьшить симптоматику. Но, прибегнув к этому методу, человек будет просыпаться каждый раз, пытаясь повернуться на спину. Это ведет к нарушению структуры здорового сна и может стать причиной бессонницы, быстрой утомляемости в течение дня, депрессивным расстройствам.
Медикаментозная терапия
Показания: храп и СОАС, вызванные ожирением, а также сужением дыхательных ходов в результате аллергического или простудного отека.
Существование эффективных таблеток от храпа могло бы свести к минимуму необходимость в других методах лечения. Но, к сожалению, возможности медикаментозной терапии ограничены. Во-первых, стоит понимать, что действие пилюль и спреев направлено на храп, а не на устранение причин, которые его вызывают.
Следовательно, для выявления проблемы и получения рецепта без консультации у лора или сомнолога не обойтись. Во-вторых, выделяют не так много провоцирующих храп проблем, решить которые можно с помощью медикаментов. Речь идет о таблетках для похудения, «смягчения» горла или снятия отека гортани при простуде или аллергии. Но, даже в тщательно отобранных группах пациентов терапевтический эффект не всегда оправдывает ожидания. И в-третьих, большинство лекарственных средств имеют побочные эффекты. И нередко вред от этих препаратов превышает потенциальную пользу от их использования.
ВАЖНО ПОНИМАТЬ! Большинство препаратов, которые позиционируются как лекарство от храпа, являются не фармакологическими средствами, а биологическими активными добавками на основе растительных компонентов. Ввиду этого, требования к доказательной базе в отношении их эффективности существенно снижены. Кроме того, для многих из них СОАС является строгим противопоказанием.
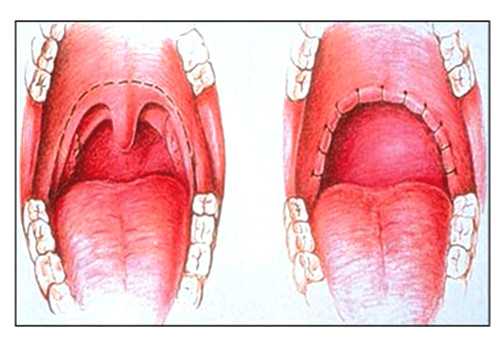
Внутриротовые аппликаторы
Показания: неосложненный храп, позиционный храп и СОАС, СОАС легкой и среднетяжелой степени.
Внутриротовые устройства (аппликаторы, капы, шины) – еще один простой, но не всегда эффективный способ лечения храпа. В зависимости от механизма воздействия на подвижные структуры глотки они подразделяются на две группы – для выдвижения вперед нижней челюсти и для удерживания корня языка. К сожалению, эффективность приспособлений второго типа до сих пор является недоказанной.
Задача аппликатора сводится к выдвижению вперед нижней челюсти, за счет чего увеличивается просвет глотки. Но, терапевтический эффект будут обеспечивать лишь капы, изготовленные на заказ с учетом индивидуальных особенностей строения челюсти пациента. Именно поэтому при покупке готовых решений в аптеке вас ждет разочарование: вы не получите желаемого результата, а лишь выбросите деньги на ветер.
Пластыри и клипсы от храпа
Еще один способ обогатить фармакологические компании – это покупка пластырей и клипс от храпа. Их популярность на рынке медицинских товаров объясняется никак не волшебными свойствами, а лишь талантом маркетологов, которые их продвигают. Единственный случай, когда эти средства могут хотя бы немного помочь, это храп на фоне затрудненного носового дыхания (например, во время простуды). В оправдание этих средств можно сказать, что они хотя бы не вредят организму. Хотя и это довольно спорный момент. Их использование продлевает период борьбы с храпом. Но, если вы имеете дело с сонным апноэ, каждый день войны с этим недугом – это дополнительные риски для вашего здоровья.
Оперативное лечение храпа
Показания: неосложненный храп и апноэ легкой и среднетяжелой степени, вызванные патологией строения мягких структур глотки, врожденными аномалиями строения челюсти, а также ярко выраженным ожирением.
Хирургическое лечение храпа многие воспринимают как возможность не просто быстро, но раз и навсегда избавиться от проблемы. Однако, операция лишь в редких случаях может считаться самодостаточным способом. Согласиться лечь под нож хирурга – значит, подвергнуть организм колоссальному стрессу. Прежде, чем дать согласие на инвазивное вмешательство, важно трезво оценить все риски, в т.ч.:
- нагрузка на сердечно-сосудистую и дыхательную систему во время наркоза;
- восстановление после операции;
- кровотечение из раны;
- возможность занесения в рану инфекции;
- вероятность рецидивов и т. д.
Обратите внимание, что СОАС тяжелой степени является строгим противопоказанием для хирургического вмешательства. В первые дни после операции пациент принимает обезболивающие препараты, которые не только снимают боль, но и помогают расслабиться и вызвать глубокий сон. Но, если проблема спадения мягких структур глотки не была решена, то снижение тонуса мышц может привести к многократным эпизодам апноэ и острому дефициту кислорода. При нарастающей гипоксии происходят нарушения сердечного ритма и повышается риск послеоперационных инфарктов и инсультов.
Радиоволновой метод и лечение храпа лазером
Показания для лазерной терапии: неосложненный храп, вызванный патологическим строением тканей мягкого неба.
Показания для радиоволновой терапии: неосложненный храп, легкая (в редких случаях среднетяжелая) степень апноэ, вызванные патологическим строением тканей мягкого неба.
Кроме традиционной хирургии современная медицина предлагает лазерные и радиоволновые методы лечения храпа посредством удаления небного язычка вместе с частью мягкого неба. Скорее всего, вы не раз сталкивались с рекламными предложениями быстро, безболезненно и бескровно избавиться от «озвученного» сна. Однако когда речь заходит о рекламе услуг, верить можно далеко не всему, что вам обещают.
При лечении храпа лазером (лазерная увулопалатопластика) образуется поверхностный ожог, который спустя время превращается в рубец и может сопровождаться затвердением мягкого неба. Другими словами, избавившись от одной причины храпа, мы провоцируем развитие другой. При этом сонное апноэ является противопоказанием для лазерной хирургии. По статистике, почти у половины пациентов с СОАС после данных манипуляций апноэ перешло в более серьезную стадию. Кроме того, ни в одном рекламном проспекте, предлагающем услуги лазерного лечения храпа, не упоминаются такие побочные явления, как сужение глотки, гнусавость голоса, нарушение дыхания и т.д.
Радиоволновое лечение храпа сводится к уплотнению и уменьшению в объеме мягких тканей глотки. В отличие от лазерной терапии, в ходе данной манипуляции рубец образуется под слизистой, внутри самих тканей. Поэтому операция переносится легче и сопровождается минимальным количеством побочных эффектов. Однако, показания к данной процедуре также ограничены.
Стимуляция подъязычного нерва
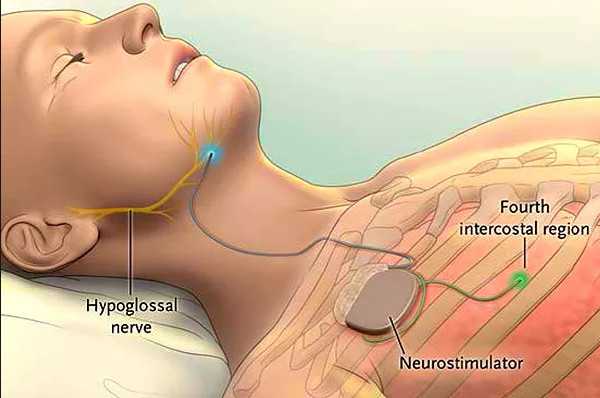
Показания: СОАС, вызванный слабым тонусом мягких тканей в задних отделах глотки.
Еще один способ снизить риск образования обструкции на уровне глотки заключается в подкожной имплантации генератора импульсов в подключичную область. Приспособление повышает тонус мышц посредством слабой электростимуляции подъязычного нерва. Имплантация занимает 1-1,5 ч. При этом срок службы батареи составляет 15 лет. Замена генератора производится под местной анестезией.
Однако, многими пациентами имплантация чужеродного тела воспринимается еще более критично, чем традиционная хирургия. При этом подобная манипуляция помогает лишь незначительной части больных с СОАС. Да и ввиду отсутствия долгосрочных исследований сама патофизиология терапевтического эффекта нуждается в дальнейшем детальном анализе.
СИПАП-терапия
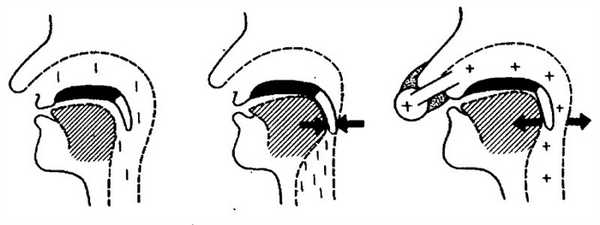
Показания: СОАС среднетяжелой и тяжелой степени.
Схема 1. Дыхательные пути свободны (норма). Схема 2. Спадение мягких структур глотки при СОАС. Схема 3. Подача воздуха под положительным давлением препятствует спадению дыхательных путей.
СИПАП-терапия подразумевает использование специального аппарата для лечения обструктивного апноэ, одним из основных проявлений которого является храп. За счет подачи в маску воздуха под положительным давлением воздушная струя легко преодолевает область обструкции, расширяя дыхательные пути и стабилизируя их. Как результат, храп исчезает, организм получает нужное количество кислорода, а человек – возможность полноценно выспаться и отдохнуть, что самым благотворным образом сказывается на самочувствии.
Важно! СИПАП-терапия дает положительный терапевтический эффект уже с первых дней использования.
Разумеется, этот метод также имеет некоторые нюансы:
- качественное СИПАП-оборудование стоит недешево;
- терапия носит продолжительный и регулярный характер;
- период привыкания к устройству требует определенных усилий со стороны пациента.
Вместе с тем, СИПАП-терапия гарантированно избавляет от храпа в случае среднетяжелой и тяжелой степени обструктивного апноэ, а также и от всех прочих осложнений СОАС, включая очень серьезные и опасные для жизни. Это максимально универсальная и эффективная методика. Кроме того, использование аппарата совершенно безопасно и позволяет проводить лечение в домашних условиях.
Анализируя различные методы лечения храпа, можно сделать вывод, что большинство из них подходят лишь для специфических целевых групп. Но, даже при тщательном отборе пациентов для лечения тем или иным способом результат не всегда оправдывает ожидания. Нельзя не принимать во внимание и определенные риски, которыми сопровождается любое инвазивное вмешательство и прием медикаментов. Учитывая все это, именно СИПАП-терапия (безопасный и универсальный метод борьбы с храпом в комплексной терапии апноэ сна) признается «золотым стандартом» лечения СОАС среднетяжелой и тяжелой степени.
Читайте также:
- Паркинсонизм. Признаки паркинсонизма. Клиника паркинсонизма.
- Дистрофический буллезный эпидермолиз. Диагностика и лечение
- Лекарства при инфекциях. Фармакология инфекционных болезней
- Влияние алкилирующих соединений на ядра клеток. Мишени алкилирующих соединений
- Дилатационная кардиомиопатия. Диагностика и лечение дилатационной кардиомиопатии.
