Торулез или криптококкоз - европейский бластомикоз Буссе и Бушке. Хромобластомикоз
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Криптококкоз (синонимы: торулез, европейский бластомикоз; Kryptokokkose — нем.; cryptococcose — франц.; criptococcosis — исп.) — подостро или хронически протекающий глубокий микоз, характеризующийся тяжелым течением с преимущественным поражением центральной нервной системы, реже легких, кожи и слизистых оболочек.
Этиология. Возбудитель — Cryptococcus neoformans. В патологическом материале имеет вид дрожжевых клеток округлой формы диаметром 3—10 мкм, окруженных прозрачной желатинообразной капсулой шириной до 50 мкм. Мицелия не образует. Патогенен для лабораторных животных (белые мыши, крысы). Устойчив во внешней среде.
Эпидемиология. Криптококк широко распространен в природе, его обнаруживают в помете голубей, воробьев и других птиц, при этом сами птицы не болеют. В высушенном состоянии криптококк может сохраняться в течение многих месяцев. Криптококк обнаруживали на слизистых оболочках здоровых людей в качестве сапрофита. Инфицирование человека происходит воздушно-пылевым путем.
Патогенез. Воротами инфекции в большинстве случаев являются верхние дыхательные пути и легкие, реже наблюдается первичный криптококкоз кожи, возможно эндогенное развитие инфекции у здоровых носителей при снижении у них иммунной защиты (ВИЧ-инфицированные и др.). Заболевание чаще встречалось у лиц 40—60 лет, мужчины болели чаще, нередко криптококкоз развивался у больных лимфогранулематозом, что обусловлено также развивающимся иммунодефицитом.
Симптомы и течение. Длительность инкубационного периода не установлена. Наиболее характерным проявлением криптококкоза является менингоэнцефалит. Описывали его и под названием торулезного менингита. Заболевание характеризуется постепенным, малозаметным началом в виде приступов головной боли, чаще в лобной области, которые постепенно усиливаются, становятся нестерпимыми, перемещаются в затылочную область. Появляются менингеальные признаки, птоз, нистагм, гемиплегия. Сознание нарушено, бред. Характерная особенность: при тяжелом состоянии температура тела остается субфебрильной. Течение болезни медленно прогрессирующее, ведущее к истощению, затем коматозному состоянию, смерть наступает от паралича дыхания через 4—6 мес от начала болезни. У 30% больных, кроме поражения центральной нервной системы, развивается криптококкоз легких.
Криптококкоз легких протекает в виде пневмонии, мало чем отличающейся от пневмоний другой этиологии, температура тела чаще субфебрильная, мокрота скудная, процесс чаще двухсторонний. При диссеминированной форме криптококкоза могут поражаться самые различные органы (печень, почки, селезенка и др.). Поражения кожи и слизистых оболочек протекают относительно легко.
У ВИЧ-инфицированных криптококкоз протекает почти исключительно в виде тяжелого менингита и менингоэнцефалита.
Диагноз и дифференциальный диагноз. Клинически приходится дифференцировать от туберкулезного менингита, новообразований и абсцесса мозга. Подтверждением служит обнаружение криптококка.
Прогноз. При менингеальной форме и диссеминированном криптококкозе прогноз плохой. При поражении кожи и слизистых оболочек благоприятный. Лечение амфотерицином В улучшает прогноз.
Профилактика не разработана.
Ошибка в тексте? Выдели её мышкой и нажми
Остались рефераты, курсовые, презентации? Поделись с нами - загрузи их здесь!
Торулез или криптококкоз - европейский бластомикоз Буссе и Бушке. Хромобластомикоз
Торулез или криптококкоз - европейский бластомикоз Буссе и Бушке. Хромобластомикоз
Торулез — очень редкое заболевание, хотя и встречается во всех частях земного шара. Возбудитель — Cryptococcus neoformans (Torula histolytica) может поражать многие органы. Однако наиболее часто поражаются головной мозг и мозговые оболочки. Кожа поражается редко.
Поражения кожи разнообразны и могут состоять из папул, пустул, узлов, инфильтрированных бляшек, язв и подкожных абсцессов.
При гистологическом исследовании кожи обнаруживается обширный казеозный некроз дермы, который может привести к изъязвлению. Воспалительная реакция незначительна. Гигантские клетки Лангханса могут обнаруживаться (Урбах, Уайл), но могут и отсутствовать [Мук и Мур (Moor)].
Возбудитель представляет собой дрожжеподобную сферическую клетку диаметром от 5 до 10 u (обычно около 7 u). Подобно бластомицетам, он разножается почкованием. В ткани грибок часто окружен широкой желатиновой капсулой, которая не окрашивается обычными красками, но окрашивается оранжем с фосфорно-вольфрамовой кислотой (Мук и Мур).
Однако в тех случаях, когда капсула отсутствует (Урбах; Уайл), грибок очень напоминает Blastomyces dermatitidis, и легко может быть допущена ошибка, тем более что и Torula histolytica может локализоваться в гигантских клетках (Урбах; Уайл). Однако в культуре Torula в отличие от Blastomyces не образует мицелия [Бэнэм (Benham)].
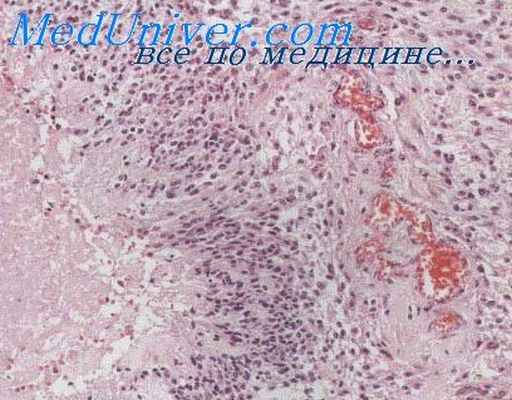
Хромобластомикоз доброкачественное заболевание поражает только кожу. Возбудителями являются три близкие грибка — Hormodendrum pedrosoi, Phialophora verrucosa и Hormodendrum compactum [Френч (French) и Руссел]. Очаги поражения кожи обычно бывают единичными и представляют собой компактные скопления узелков и бляшек с плотной бородавчатой поверхностью.
Гистологические изменения в коже весьма напоминают картину бластомикоза. В эпидермисе обнаруживается значительная гиперплазия, хотя и не в такой степени, как обычно при бластомикозе. В дерме имеется значительная инфильтрация с полиморфной грануляционной тканью, содержащей много гигантских клеток Лангханса; обнаруживаются также маленькие абсцессы, содержащие полиморфноядерные лейкоциты. Может быть туберкулоидное строение, но, подобно бластомикозу, истинных бугорков и казеозного распада нет.
Возбудители локализуются в гигантских клетках Лангханса и в абсцессах; они имеют вид склеротических толстостенных обычно сферических клеток темно-коричневого цвета диаметром от 8 до 15 u. Клетки располагаются в одиночку или в виде гроздьев. Размножение происходит путем внутриклеточного образования стенки и расщепления, а не путем почкования. В некоторых грибках могут обнаруживаться поперечные стенки.
Отличить хромобластомикоз от бластомикоза можно только на основании различного вида грибков. Подобно бластомикозу, хромобластомикоз отличается от бородавчатого туберкулеза кожи наличием грибков в ткани, а также отсутствием истинных бугорков и казеозного распада.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
30. Глубокие микозы: криптококкоз, гистоплазмоз, хромомикоз, споротрихоз, мицетома. Возбудители, клиника, лечение.
Глубокие микозы — группа разнообразных по этиологии, патогенезу, клиническим проявлениям и прогнозу заболеваний кожи, гиподермы, подлежащих тканей, нередко слизистых оболочек и внутренних органов.
Бластомикоз Буссе — Бушке (Blastomycosis Busse — Buschke), или европейский бластомикоз, криптококкоз, сахаромикоз, торулез, встречается в странах Америки, Европы, в Индии. Возбудителем является Cryptococcus neoformans. Он в патологическом материале имеет округлую, овальную форму (диаметр 5— 20 мкм) и обычно одну дочернюю почку; на средах — форму дрожжей, псевдомицелия. Обнаруживается в помете голубей. Заражение, возможно, происходит воздушным путем, через по врежденную кожу, слизистые оболочки. Криптококкоз протекает чаще в форме менингоэнцефалита, бронхита, бронхопневмонии. Кожа поражается редко (10 % всех случаев). При этом на ней возникают угревидные, фурункулоподобные элементы, инфильтрированные бляшки, крупные узлы, абсцессы, язвы с подрытыми краями. Кожные поражения бывают первичными и метастатическими. Могут также поражаться кости черепа и внутренние органы.
При гистопатологических исследованиях пораженной кожи в дерме обнаруживается гранулема с некротическими миксоматозными изменениями, абсцессами с большим количеством грибов в центре.
Для лечения данного заболевания назначают амфотерицин В, йодиды, сульфаниламиды, поливитамины; наружно — фунгицидные мази, кремы, растворы.
Профилактика заболевания не разработана.
Бластомикоз Буссе — Бушке следует дифференцировать от других глубоких микозов, хронической язвенной пиодермии, третичного сифилиса.
Гистоплазмоз (Histoplasmosis), или болезнь Дарлинга, ретикулоэндотелиальный цитомикоз — опасный глубокий микоз. Встречается на всех континентах. Возбудителем является Histoplasma capsulatum, которая в тканях, гное, крови имеет вид дрожжевых клеток; в почве, в культуре имеет форму мицелия. Болезнь носит природно-очаговый характер. Возбудитель обитает в почве, особенно в такой, которая содержит помет домашних и диких птиц. Заражение человека и животных (включая грызунов) происходит аэрогенным путем (с пылью). Чаще болеют сельскохозяйственные рабочие, рабочие птицеферм, шахтеры, спелеологи. Гистоплазмы поражают клетки ретикулоэндотелия, размножаясь, разрушают их и гематогенным путем распространяются во многие органы и ткани, где со временем вызывают очаги некроза.
Различают первичный и вторичный гистоплазмоз.
Первичный гистоплазмоз поражает легкие, особенно их нижние доли. При этом образуются обширные инфильтраты. Они могут рассасываться или через 3—5 лет уплотняются и петрифицируются. Заболевание может протекать асимптомно или малосимптомно. Однако оно нередко вызывает нарушение общего состояния (субфебрилитет, слабость, недомогание, ночные поты, потеря массы тела, кашель с кровянистой мокротой).
При вторичном гистоплазмозе легких вокруг начальных инфильтратов возникают новые небольшие диссеминированные очаги, которые при благоприятном течении рассасываются или некротизируются с образованием каверн. В острой стадии диссеминированного гистоплазмоза имеют место лихорадка, изнурительное потение, слабость, гепатомегалия, спленомегалия, лимфаденопатия, анемия. Нередко (в 20 % случаев) образуются язвы на слизистой оболочке глотки, гортани, тонкого кишечника (особенно у детей); поражаются кости, суставы, костный мозг, надпочечники.
Заболевание вызывает такие тяжелые осложнения, как поражение мозга, его оболочек, сердца, ретины глаз. Кожа поражается в 55 % случаев — очаги имеют вид нагнаивающихся инфильтратов гиподермы, вегетирующих язвенных изменений на коже лица, носа, промежности, половых органов.
При лечении гистоплазмоза назначают сульфаниламиды, ингаляции нистатина, амфотерицин В, гемотрансфузии, y-глобулин, поливитамины; при бактериальных осложнениях — антибиотики, но стрептомицин противопоказан.
Прогноз при первичном гистоплазмозе благоприятный, при вторичном, диссеминированном — сомнительный или плохой.
Для профилактики распространения заболевания обеззараживают, асфальтируют почву во дворах; при работе на эндемических участках в пещерах, в микологических лабораториях пользуются респираторами, противогазами.
Гистоплазмоз дифференцируют от ОРВИ, бронхопневмонии, кокцидиоидоза, туберкулеза легких, от лимфогранулематоза.
Хромомикоз (Chromomycosis), или черный бластомикоз, хромобластомикоз, бородавчатый дерматит, болезнь Педрозо (и другие), встречается преимущественно в жарких странах всех континентов. Возбудителями являются различные виды грибов из рода Hormodendron (H. pedrosi, H. coppactum, H. rossicum), относящиеся к сапрофитам. Они обитают на растениях и в почве. В кожу проникают через микротравмы, нанесенные растениями, особенно их шипами. Заболевание чаще встречается среди сельских жителей, особенно среди мужчин, работа которых связана с землей, колючими кустарниками. Инкубационный период болезни длится от 2 недель до нескольких месяцев. Вначале обычно поражаются стопы, голени, реже кисти. Различают бугорковую, сосочково-язвенную и гуммозную формы.
Бугорковая форма проявляется возникновением на коже синюшно-красного бугорка, величиной с чечевицу или горошину, который постепенно разрастается периферически, становится темно-коричневым. На его поверхности возникает корочка. Вокруг него высыпают свежие бугорки, образующие конгломерат. Позднее бугорки изъязвляются и на них появляются ворсинки.
При сосочково-язвенной форме после удаления серо-коричневой корки на бляшке, образовавшейся от слияния бугорков, открываются обильные папилломатозные разрастания синюшно-красного цвета, похожие на цветную капусту и окруженные воспалительным валиком.
Гуммозная форма встречается реже. При ней образуются синюшно-красные узлы величиной с грецкий орех. Они очень долго не изменяются. Иногда их центр начинает разрешаться, и в результате образуется тонкая корочка, при снятии которой обнажается язвочка с вегетирующим дном.
Нередко у одного больного указанные три формы хромомикоза сочетаются.
Протекает заболевание медленно, вяло, на протяжении многих лет. Общих нарушений оно обычно не вызывает.
При гистопатологических и микроскопических исследованиях (для микроскопии используют биоптаты кожи, измененную ткань, гной, корочки) в эпидермисе выявляются микроабсцессы, в дерме — грануляционная ткань с клетками Лангханса, небольшие абсцессы. В микроабсцессах, иногда в клетках Лангханса обнаруживаются многочисленные коричневые толстостенные, овальные, округлые споры — хромомицеты (6—15 мкм в диаметре).
С целью лечения при хромомикозе назначают амфотерицин В, йодиды, витамин D2, флюцитозин. Единичные очаги лечат оперативно, криотерапией, электрокоагуляцией.
Прогноз заболевания сравнительно благоприятный — оно редко приводит к летальному исходу.
Профилактика хромомикоза заключается в предупреждении повреждений (микротравм) кожи. При появлении травм их рекомендуется санировать.
Хромомикоз дифференцируют от бородавчатого туберкулеза, язвенно-вегетирующих пиодермитов, споротрихоза, бластомикоза.
Споротрихоз (Sporotrichosis), или болезнь Бермана — Гужеро, споротрихозный лишай, глубокий хронический микоз, вызывается Sporotrichum schenckii, S. gougerotii, S. beuermanii, которые в тканях представляют собой овальные, сигарообразные клетки, а на среде при 25° С — мицелий. Возбудитель обитает на растениях, в почве. В организм проникает через травмы кожи и через слизистые дыхательных путей; может распространяться лимфогенным и гематогенным путем. Заболевание встречается в странах Америки, Азии и Европы, чаще — у цветоводов, садовников, шахтеров; развивается после укусов инфицированными собаками, кошками, лошадьми и другими животными. Инкубационный период длится от 8 дней до 6 месяцев.
Различают несколько форм споротрихоза.
Поверхностная (эпидермальная и дермальная) форма проявляется возникновением на месте входных ворот фолликулитов, акне, узелков, бляшек, микроабсцессов, веррукозных, папилломатозных, псориазиформных элементов. Иногда эритематозные, язвенные, папилломатозные элементы появляются на слизистых рта, зева, гортани, носовых ходов.
При локализованной подкожной (лимфатической) форме (чаще на кисти или ее пальцах, реже на ногах) в гиподерме появляется безболезненный узелок, перерастающий в узел. Он некротизируется, и в результате образуется окруженная неровными, подрытыми, мягкими краями язва, отделяющая гнойный экссудат (споротрихозный шанкр). Через несколько недель по ходу лимфатического сосуда в проксимальном направлении возникают плотный тяж и узлы, также изъязвляющиеся.
Диссеминированная кожная (гуммозно-язвенная, язвенно-вегетирующая) форма проявляется образованием на различных участках кожи множественных крупных гиподермальных узлов (следствие гематогенного распространения возбудителя). Одни из них размягчаются и вскрываются небольшими свищами, другие очень длительное время не изменяются. Иногда при данной форме споротрихоза появляются узелки, фолликулиты, бляшки, импетигинизированные участки, папилломатозные, веррукозные образования.
Различают еще так называемый висцеральный системный споротрихоз. Он проявляется разнообразными поражениями кожи, иногда слизистых оболочек, а также легких, желудочно-кишечного тракта, печени, селезенки, мышц и суставов и напоминает туберкулез легких, сифилитические гуммы (мышцы, кости). Эта форма встречается у кахектичных больных. Протекает она с лихорадкой, общими и гематологическими нарушениями.
Встречается и акнейформный (угреподобный) споротрихоз.
Гистопатологическими исследованиями обнаруживается гранулема, состоящая из плазмоцитов, эпителиоидных клеток, макрофагов. В ее центре выявляется микроабсцесс, в макрофагах — споры гриба.
Лечение споротрихоза проводят йодидом калия, амфотерицином В, леворином, низоралом; наружно назначают фукорцин, мази с сульфаниламидами.
Прогноз указанных форм сравнительно благоприятный, за исключением диссеминированной и висцеральной (часто неблагоприятный; висцеральный споротрихоз нередко заканчивается летально).
Профилактика заболевания сводится к санации микротравм или к их предупреждению.
Мицетома (mycetoma), или мадурская стопа, мадуромикоз, нокардиоз (и другие), встречается в тропических, изредка в европейских странах, обычно среди сельских жителей. Возбудителями являются многие виды (до 50) грибов и проактиномицеты — нокардии. Заражение происходит через повреждения кожи конечностей. Длительность инкубационного периода от нескольких недель до многих месяцев. Чаще поражается стопа (реже кисть). При этом в гиподерме возникают постепенно увеличивающиеся узлы величиной до горошины. Кожа над ними становится красно-коричневой. Они постепенно размягчаются и вскрываются свищами, из которых выделяется гнойное, гнойно-кровянистое зловонное сиропообразное отделяемое, содержащее друзы гриба по 2—3 мм величиной. Друзы могут быть белого, желтого, черного, красного цвета. При данном заболевании стопа становится бугристой, деформированной, уродливой, приобретает треугольную форму. Процесс длится годами, распространяется на мышцы, фасции, сухожилия, кости стопы.
Гистопатологическими исследованиями в пораженной ткани обнаруживаются «гранулемы инородного тела» с микроабсцессами и гигантскими клетками вокруг грибов.
Лечение при мицетоме зависит от вида возбудителя — применяют препараты йода, амфотерицин В, леворин, нистатин, сульфаниламиды, фтивазид, диаминосульфон, актинолизат, антибиотики, прежде всего стрептомицин; рентгенотерапию, иногда проводят оперативное вмешательство.
Прогноз заболевания не вполне благоприятный — оно вызывает деформацию стопы, инвалидность; при развитии кахексии возможен смертельный исход.
Дифференцируют мицетому от актиномикоза, третичного сифилиса, опухолей, колликвативного туберкулеза.
Глубокие микозы: криптококкоз, гистоплазмоз, хромомикоз, споротрихоз, мицетома. Возбудители, клиника, лечение
Глубокие микозы — группа разнообразных по этиологии, патогенезу, клиническим проявлениям и прогнозу заболеваний кожи, гиподермы, подлежащих тканей, нередко слизистых оболочек и внутренних органов.
Бластомикоз Буссе — Бушке (Blastomycosis Busse — Buschke), или европейский бластомикоз, криптококкоз, сахаромикоз, торулез, встречается в странах Америки, Европы, в Индии. Возбудителем является Cryptococcus neoformans. Он в патологическом материале имеет округлую, овальную форму (диаметр 5— 20 мкм) и обычно одну дочернюю почку; на средах — форму дрожжей, псевдомицелия. Обнаруживается в помете голубей. Заражение, возможно, происходит воздушным путем, через по врежденную кожу, слизистые оболочки. Криптококкоз протекает чаще в форме менингоэнцефалита, бронхита, бронхопневмонии. Кожа поражается редко (10 % всех случаев). При этом на ней возникают угревидные, фурункулоподобные элементы, инфильтрированные бляшки, крупные узлы, абсцессы, язвы с подрытыми краями. Кожные поражения бывают первичными и метастатическими. Могут также поражаться кости черепа и внутренние органы.
При гистопатологических исследованиях пораженной кожи в дерме обнаруживается гранулема с некротическими миксоматозными изменениями, абсцессами с большим количеством грибов в центре.
Для лечения данного заболевания назначают амфотерицин В, йодиды, сульфаниламиды, поливитамины; наружно — фунгицидные мази, кремы, растворы.
Профилактика заболевания не разработана.
Бластомикоз Буссе — Бушке следует дифференцировать от других глубоких микозов, хронической язвенной пиодермии, третичного сифилиса.
Гистоплазмоз (Histoplasmosis), или болезнь Дарлинга, ретикулоэндотелиальный цитомикоз — опасный глубокий микоз. Встречается на всех континентах. Возбудителем является Histoplasma capsulatum, которая в тканях, гное, крови имеет вид дрожжевых клеток; в почве, в культуре имеет форму мицелия. Болезнь носит природно-очаговый характер. Возбудитель обитает в почве, особенно в такой, которая содержит помет домашних и диких птиц. Заражение человека и животных (включая грызунов) происходит аэрогенным путем (с пылью). Чаще болеют сельскохозяйственные рабочие, рабочие птицеферм, шахтеры, спелеологи. Гистоплазмы поражают клетки ретикулоэндотелия, размножаясь, разрушают их и гематогенным путем распространяются во многие органы и ткани, где со временем вызывают очаги некроза.
Различают первичный и вторичный гистоплазмоз.
Первичный гистоплазмоз поражает легкие, особенно их нижние доли. При этом образуются обширные инфильтраты. Они могут рассасываться или через 3—5 лет уплотняются и петрифицируются. Заболевание может протекать асимптомно или малосимптомно. Однако оно нередко вызывает нарушение общего состояния (субфебрилитет, слабость, недомогание, ночные поты, потеря массы тела, кашель с кровянистой мокротой).
При вторичном гистоплазмозе легких вокруг начальных инфильтратов возникают новые небольшие диссеминированные очаги, которые при благоприятном течении рассасываются или некротизируются с образованием каверн. В острой стадии диссеминированного гистоплазмоза имеют место лихорадка, изнурительное потение, слабость, гепатомегалия, спленомегалия, лимфаденопатия, анемия. Нередко (в 20 % случаев) образуются язвы на слизистой оболочке глотки, гортани, тонкого кишечника (особенно у детей); поражаются кости, суставы, костный мозг, надпочечники.
Заболевание вызывает такие тяжелые осложнения, как поражение мозга, его оболочек, сердца, ретины глаз. Кожа поражается в 55 % случаев — очаги имеют вид нагнаивающихся инфильтратов гиподермы, вегетирующих язвенных изменений на коже лица, носа, промежности, половых органов.
При лечении гистоплазмоза назначают сульфаниламиды, ингаляции нистатина, амфотерицин В, гемотрансфузии, y-глобулин, поливитамины; при бактериальных осложнениях — антибиотики, но стрептомицин противопоказан.
Прогноз при первичном гистоплазмозе благоприятный, при вторичном, диссеминированном — сомнительный или плохой.
Для профилактики распространения заболевания обеззараживают, асфальтируют почву во дворах; при работе на эндемических участках в пещерах, в микологических лабораториях пользуются респираторами, противогазами.
Гистоплазмоз дифференцируют от ОРВИ, бронхопневмонии, кокцидиоидоза, туберкулеза легких, от лимфогранулематоза.
Хромомикоз(Chromomycosis), или черный бластомикоз, хромобластомикоз, бородавчатый дерматит, болезнь Педрозо (и другие), встречается преимущественно в жарких странах всех континентов. Возбудителями являются различные виды грибов из рода Hormodendron (H. pedrosi, H. coppactum, H. rossicum), относящиеся к сапрофитам. Они обитают на растениях и в почве. В кожу проникают через микротравмы, нанесенные растениями, особенно их шипами. Заболевание чаще встречается среди сельских жителей, особенно среди мужчин, работа которых связана с землей, колючими кустарниками. Инкубационный период болезни длится от 2 недель до нескольких месяцев. Вначале обычно поражаются стопы, голени, реже кисти. Различают бугорковую, сосочково-язвенную и гуммозную формы.
Бугорковая форма проявляется возникновением на коже синюшно-красного бугорка, величиной с чечевицу или горошину, который постепенно разрастается периферически, становится темно-коричневым. На его поверхности возникает корочка. Вокруг него высыпают свежие бугорки, образующие конгломерат. Позднее бугорки изъязвляются и на них появляются ворсинки.
При сосочково-язвенной форме после удаления серо-коричневой корки на бляшке, образовавшейся от слияния бугорков, открываются обильные папилломатозные разрастания синюшно-красного цвета, похожие на цветную капусту и окруженные воспалительным валиком.
Гуммозная форма встречается реже. При ней образуются синюшно-красные узлы величиной с грецкий орех. Они очень долго не изменяются. Иногда их центр начинает разрешаться, и в результате образуется тонкая корочка, при снятии которой обнажается язвочка с вегетирующим дном.
Нередко у одного больного указанные три формы хромомикоза сочетаются.
Протекает заболевание медленно, вяло, на протяжении многих лет. Общих нарушений оно обычно не вызывает.
При гистопатологических и микроскопических исследованиях (для микроскопии используют биоптаты кожи, измененную ткань, гной, корочки) в эпидермисе выявляются микроабсцессы, в дерме — грануляционная ткань с клетками Лангханса, небольшие абсцессы. В микроабсцессах, иногда в клетках Лангханса обнаруживаются многочисленные коричневые толстостенные, овальные, округлые споры — хромомицеты (6—15 мкм в диаметре).
С целью лечения при хромомикозе назначают амфотерицин В, йодиды, витамин D2, флюцитозин. Единичные очаги лечат оперативно, криотерапией, электрокоагуляцией.
Прогноз заболевания сравнительно благоприятный — оно редко приводит к летальному исходу.
Профилактика хромомикоза заключается в предупреждении повреждений (микротравм) кожи. При появлении травм их рекомендуется санировать.
Хромомикоз дифференцируют от бородавчатого туберкулеза, язвенно-вегетирующих пиодермитов, споротрихоза, бластомикоза.
Споротрихоз(Sporotrichosis), или болезнь Бермана — Гужеро, споротрихозный лишай, глубокий хронический микоз, вызывается Sporotrichum schenckii, S. gougerotii, S. beuermanii, которые в тканях представляют собой овальные, сигарообразные клетки, а на среде при 25° С — мицелий. Возбудитель обитает на растениях, в почве. В организм проникает через травмы кожи и через слизистые дыхательных путей; может распространяться лимфогенным и гематогенным путем. Заболевание встречается в странах Америки, Азии и Европы, чаще — у цветоводов, садовников, шахтеров; развивается после укусов инфицированными собаками, кошками, лошадьми и другими животными. Инкубационный период длится от 8 дней до 6 месяцев.
Различают несколько форм споротрихоза.
Поверхностная (эпидермальная и дермальная) форма проявляется возникновением на месте входных ворот фолликулитов, акне, узелков, бляшек, микроабсцессов, веррукозных, папилломатозных, псориазиформных элементов. Иногда эритематозные, язвенные, папилломатозные элементы появляются на слизистых рта, зева, гортани, носовых ходов.
При локализованной подкожной (лимфатической) форме (чаще на кисти или ее пальцах, реже на ногах) в гиподерме появляется безболезненный узелок, перерастающий в узел. Он некротизируется, и в результате образуется окруженная неровными, подрытыми, мягкими краями язва, отделяющая гнойный экссудат (споротрихозный шанкр). Через несколько недель по ходу лимфатического сосуда в проксимальном направлении возникают плотный тяж и узлы, также изъязвляющиеся.
Диссеминированная кожная (гуммозно-язвенная, язвенно-вегетирующая) форма проявляется образованием на различных участках кожи множественных крупных гиподермальных узлов (следствие гематогенного распространения возбудителя). Одни из них размягчаются и вскрываются небольшими свищами, другие очень длительное время не изменяются. Иногда при данной форме споротрихоза появляются узелки, фолликулиты, бляшки, импетигинизированные участки, папилломатозные, веррукозные образования.
Различают еще так называемый висцеральный системный споротрихоз. Он проявляется разнообразными поражениями кожи, иногда слизистых оболочек, а также легких, желудочно-кишечного тракта, печени, селезенки, мышц и суставов и напоминает туберкулез легких, сифилитические гуммы (мышцы, кости). Эта форма встречается у кахектичных больных. Протекает она с лихорадкой, общими и гематологическими нарушениями.
Встречается и акнейформный (угреподобный) споротрихоз.
Гистопатологическими исследованиями обнаруживается гранулема, состоящая из плазмоцитов, эпителиоидных клеток, макрофагов. В ее центре выявляется микроабсцесс, в макрофагах — споры гриба.
Лечение споротрихоза проводят йодидом калия, амфотерицином В, леворином, низоралом; наружно назначают фукорцин, мази с сульфаниламидами.
Прогноз указанных форм сравнительно благоприятный, за исключением диссеминированной и висцеральной (часто неблагоприятный; висцеральный споротрихоз нередко заканчивается летально).
Профилактика заболевания сводится к санации микротравм или к их предупреждению.
Мицетома (mycetoma), или мадурская стопа, мадуромикоз, нокардиоз (и другие), встречается в тропических, изредка в европейских странах, обычно среди сельских жителей. Возбудителями являются многие виды (до 50) грибов и проактиномицеты — нокардии. Заражение происходит через повреждения кожи конечностей. Длительность инкубационного периода от нескольких недель до многих месяцев. Чаще поражается стопа (реже кисть). При этом в гиподерме возникают постепенно увеличивающиеся узлы величиной до горошины. Кожа над ними становится красно-коричневой. Они постепенно размягчаются и вскрываются свищами, из которых выделяется гнойное, гнойно-кровянистое зловонное сиропообразное отделяемое, содержащее друзы гриба по 2—3 мм величиной. Друзы могут быть белого, желтого, черного, красного цвета. При данном заболевании стопа становится бугристой, деформированной, уродливой, приобретает треугольную форму. Процесс длится годами, распространяется на мышцы, фасции, сухожилия, кости стопы.
Гистопатологическими исследованиями в пораженной ткани обнаруживаются «гранулемы инородного тела» с микроабсцессами и гигантскими клетками вокруг грибов.
Лечение при мицетоме зависит от вида возбудителя — применяют препараты йода, амфотерицин В, леворин, нистатин, сульфаниламиды, фтивазид, диаминосульфон, актинолизат, антибиотики, прежде всего стрептомицин; рентгенотерапию, иногда проводят оперативное вмешательство.
Прогноз заболевания не вполне благоприятный — оно вызывает деформацию стопы, инвалидность; при развитии кахексии возможен смертельный исход.
Дифференцируют мицетому от актиномикоза, третичного сифилиса, опухолей, колликвативного туберкулеза.
Криптококкоз
Криптококкоз – это легочная или диссеминированная инфекция, приобретенная при вдыхании почвенной пыли, зараженной инкапсулированными дрожжевыми грибками Cryptococcus neoformans or C. gattii. Симптомы – такие же, как и при пневмонии, менингите или поражении кожи, костей или внутренних органов. Диагноз является клиническим, подтверждается при микроскопическом исследовании с окрашиванием неподвижной ткани или культуры. Лечение – азолы или амфотерицин B (возможно в сочетании с флуцитозином).
C. neoformans является распространенным во всем мире; он присутствует в почве, загрязненной пометом птиц, особенно голубей.
Факторы риска криптококкоза включают
Долгосрочная терапия кортикостероидами
Криптококкоз является СПИД-индикаторной оппортунистической инфекцией (обычно это связано со снижением количества CD4-клеток
C. gattiiC. gattii в первую очередь связаны с деревьями, особенно эвкалиптом, и в отличие от C. neoformans не связаны с птицами, они чаще вызывают заболевания у иммунокомпетентных пациентов. Однако результаты одного небольшого исследования инфекции, вызванной C. gattii в Канаде показали, что заболевание чаще встречалось у людей с ослабленным иммунитетом (например, у пациентов с ВИЧ/СПИД, с инвазивным раком в анамнезе, или у тех, которые принимали иммунодепрессанты), у людей с другими заболеваниями легких, старше 50 лет или курильщиков ( 1 Общие справочные материалы Криптококкоз – это легочная или диссеминированная инфекция, приобретенная при вдыхании почвенной пыли, зараженной инкапсулированными дрожжевыми грибками Cryptococcus neoformans or C. Прочитайте дополнительные сведенияВспышки заболевания инфекции, вызванной C. gattii, имели место на Тихоокеанском Северо-Западе, в Папуа-Новой Гвинее, северной Австралии и в средиземноморском регионе Европы.
Общие справочные материалы
1. MacDougall L, Fyfe M, Romney M, et al: Risk factors for Cryptococcus gattii infection, British Columbia, Canada. Emerg Infect Dis 17(2):193–199, 2011. doi: 10.3201/eid1702.101020
Патофизиология криптококкоза
Криптококкоз попадает в организм при вдыхании и, соответственно, поражает, как правило, легкие. У многих пациентов наблюдаются малосимптомные, самолимитирующиеся первичные поражения легких. У иммунокомпетентных пациентов изолированные поражения легких обычно исчезают спонтанно, без распространения и даже без противогрибковой терапии.
После попадания в дыхательные пути Cryptococcus может гематогенно диссеминировать в головной мозг и мягкие мозговые оболочки, как правило, проявляясь микроскопическими полифокальными внутрицеребральными поражениями. Могут формироваться менингеальные гранулемы и большие очаговые поражения головного мозга. Если поражение легких редко бывает опасным, то криптококковый менингит Криптококковый менингит Подострый менингит развивается в период времени от нескольких дней до нескольких недель. Хронический менингит продолжается в течении ≥ 4 недель. Возможные причины включают в себя грибковое заражение. Прочитайте дополнительные сведения крайне опасен для жизни и требует активной терапии.
Очаговые поражения могут также появиться на коже, концах длинных костей, в суставах, печени, селезенке, почках, простате и других тканях. За исключением тех, которые проявляются на коже, эти поражения обычно вызывают немногочисленные или вообще никаких признаков. Изредка формируется пиелонефрит с почечным папиллярным некрозом.
Пораженные ткани, как правило, содержат кистозные массы дрожжей, которые кажутся студенистыми из-за скопления криптококкового полисахарида в капсуле, но острые воспалительные изменения минимальны или отсутствуют.
Симптомы и признаки криптококкоза
Проявления криптококкоза зависят от зоны поражения.
Центральная нервная система.
Поскольку воспаление не обширно, лихорадка обычно не высокая или отсутствует, менингизм нехарактерен.
У пациентов со СПИДом криптококковый менингит может протекать при минимальных симптомах или при их полном отсутствии, однако часто возникает головная боль и иногда медленно прогрессирующие изменения психического состояния.
Поскольку большинство симптомов криптококкового менингита являются следствием отека мозга, они обычно неспецифичны (например, головная боль, затуманенное зрение, помрачение сознания, депрессия, возбуждение, другие изменения в поведении). За исключением глазных или лицевых параличей, очаговые проявления редки и появляются относительно поздно в ходе прогрессирования заболевания. Слепота может развиться из-за отека мозга или непосредственного поражения зрительных трактов.
Легкие
Криптококковая легочная инфекция у многих пациентов протекает бессимптомно. Однако у тех, у кого развивается пневмония, обычно наблюдается кашель и другие неспецифические респираторные симптомы. Напротив, связанная со СПИДом криптококковая легочная инфекция может манифестировать как тяжелая, прогрессирующая пневмония с острой одышкой и рентгенологической картиной, указывающей на инфицирование Pneumocystis.
Дерматологические поражения могут проявиться в виде пустул, папул, узелков или неизъязвленных изменений кожи, которые иногда напоминают акне Вульгарные угри Обыкновенное акне – это совокупность комедонов, папул, пустул, узлов и/или кист в результате обструкции и воспаления пилосебацейного комплекса (волосяные фолликулы и примыкающая к ним сальная. Прочитайте дополнительные сведения или карциному базальной клетки Базальноклеточная карцинома Базалиома – это поверхностная медленно растущая папула или узелок, возникающий из определенных клеток эпидермиса. Базальноклеточные карциномы возникают из кератиноцитов вблизи базального слоя. Прочитайте дополнительные сведенияДиагностика криптококкоза
Культуральное исследование спинномозговой жидкости (СМЖ), мокроты, мочи и крови
Окрашивание образцов биопсии ткани
Выявление криптококкового антигена в сыворотке и ЦСЖ
Клинический диагноз криптококкоза предполагает наличие симптомов легкой инфекции у иммунокомпетентных пациентов и более тяжелой, прогрессирующей инфекции у пациентов с ослабленным иммунитетом. Рентгенография грудной клетки, анализ мочи и поясничная пункция являются первоочередными исследованиями.
Культура C. neoformans является определяющей. Для этого исследуется ЦСЖ, мокрота и моча, кровь, где может быть выявлен возбудитель, особенно у пациентов со СПИДом. При диссеминированном криптококкозе с менингитом C. neoformans часто культивируется из мочи (простатические очаги инфекции иногда сохраняются, несмотря на успешный клиренс грибков из центральной нервной системы). Диагноз требует экспертной оценки опытных специалистов, которые подтверждают выявление заключенных в капсулу цветущих дрожжей в мазках жидкостей тела, выделениях, выпоте или в других образцах. В фиксированных образцах тканей инкапсулированные дрожжи также могут быть выявлены и подтверждены как C. neoformans положительным результатом на окрашивание муцикармином или методом Массон-Фонтана.
Для криптококкового менингита характерными являются повышенный белок в ЦСЖ и мононуклеарный клеточный плеоцитоз. Уровень глюкозы часто низкий, а заключенные в капсулу дрожжи, формирующие почкующиеся клетки с суженным основанием, могут быть определены при окрашивании мазка индийскими чернилами у большинства пациентов, особенно у больных СПИДом (у которых, как правило, заболеваемость грибковыми болезнями выше, чем у пациентов без ВИЧ-инфекции). У некоторых пациентов со СПИДом параметры ЦСЖ нормальные, за исключением присутствия многочисленных дрожжей при окрашивании индийской тушью.
Латексный анализ на криптококковый антиген в капсуле является положительным в ЦСЖ или пробах крови или обоих образцах у > 90% пациентов с менингитом и является специфичным, хотя ложно-положительные результаты могут быть, обычно с титрами ≤ 1:8, особенно если ревматический фактор также присутствует.
Лечение криптококкоза
При криптококковом менингите применяется амфотерицин В с флуцитозином или без него, затем - флуконазол
При неменингеальном криптококкозе — флуконазол (который, как правило, эффективен)
Пациенты без СПИДа
Пациенты могут не нуждаться в лечении при ограниченном, асимптоматическом легочном поражении, подтвержденном нормальными параметрами ЦСЖ, отрицательными культурами ЦСЖ и мочи и отсутствием признаков кожных, костных или других внелегочных поражений. Некоторые специалисты дают курс флуконазола, чтобы предотвратить распространение по крови и сократить курс лечения болезни.
Пациентов с симптомами поражения легких следует лечить флуконазолом в дозе 200-400 мг перорально 1 раз в день в течение 6-12 месяцев
У пациентов без менингита локализованные поражения кожи, костей или других локализаций требуют системной противогрибковой терапии, как правило, в виде флуконазола в дозе 400 мг перорально 1 раз в день в течение 6-12 месяцев При более тяжелой болезни амфотерицин B 0,5–1,0 мг/кг внутривенно 1 раз в день с флуцитозином 25 мг/кг перорально каждые 6 часов назначают в течение нескольких недель.
Стандартный режим при менингите заключается в следующем:
Индукции амфотерицином B 0,7 мг/кг внутривенно 1 раз в день с флуцитозином 25 мг/кг перорально каждые 6 часов в течение 2─4 недель
После этого назначают консолидационную терапию флуконазолом в дозе 400 мг перорально 1 раз в день в течение 8 недель.
Затем поддерживающая терапия флуконазолом 200 мг перорально 1 раз в день в течение 6-12 месяцев
Повторная люмбальная пункция важна для снижения повышенного "давления открытия".
Пациенты со СПИДом
Все пациенты со СПИДом требуют лечения.
При менингите или тяжелом заболевании легких стандартная схема лечения состоит из:
Амфотерицин В в дозе 0,7 мг/кг внутривенно (или липосомальный амфотерицин В 3-4 мг/кг внутривенно) 1 раз в день плюс флуцитозин в дозе 25 мг перорально каждые 6 часов в течение первых 2 недель лечения (более длительный режим индукционной терапии может понадобиться в случае медленного клинического ответа или если посев культуры остается положительным).
Затем следует флуконазол 400 мг перорально 1 раз в день в течение 10 недель
Как только индукционная терапия закончена, требуется долгосрочная супрессорная (поддерживающая) терапия.
Повторная люмбальная пункция важна для снижения повышенного "давления открытия".
Пациентов с легкими и умеренными симптомами ограниченного легочного поражения (подтвержденного нормальными параметрами ЦСЖ, отрицательными культурами ЦСЖ и мочи и отсутствием признаков кожных, костных или других внелегочных поражений) можно лечить флуконазолом в дозе 400 мг перорально 1 раз в день в течение 6-12 месяцев.
Почти все больные со СПИДом нуждаются в поддерживающей терапии, пока количество клеток CD4 не превысит 150 мкл. Флуконазол 200 мг перорально 1 раз в день предпочтительно, но итраконазол в такой же дозировке приемлем; однако уровни итраконазола в сыворотке должны измеряться, чтобы удостовериться, что препарат абсорбируется.
Основные положения
C. neoformans распространен во всем мире; он попадает в организм в результате вдыхания почвенной пыли, загрязненной пометом птиц, особенно голубей.
У иммунокомпетентных пациентов инфекция, как правило, протекает бессимптомно и самостоятельно проходит без лечения.
У пациентов с иммунодефицитом Cryptococcus может распространяться во многие участки, чаще всего в мозг, мозговые оболочки и на кожу.
Диагностику проводят с помощью культурального исследования, окрашивания и/или выявления криптококкового антигена в сыворотке и спинномозговой жидкости.
При локализованной болезни легких применяют флуконазол.
При менингите или другой тяжелой инфекции используют амфотерицин В с флуцитозином или без него, затем флуконазол.
Дополнительная информация
Ниже следует англоязычный ресурс, который может быть информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
Читайте также:
