Трансплантация печени
Добавил пользователь Morpheus Обновлено: 29.01.2026
В 2018 году на базе отдела детской хирургии НИИ НДХиТ организовано подразделение по трансплантации печени и почки у детей. НИИ неотложной детской хирургии и травматологии прошёл весь подготовительный этап по лицензированию и получения разрешения МЗ РФ и Академии наук РФ на внесения нашего учреждения в реестр Медицинских организаций государственной системы здравоохранения, которым разрешено проведения операций по трансплантации органов у детей. Сотрудники института проходили и продолжают повышать профессиональную подготовку по сертификационным циклам по трансплантации органов и или тканей в педиатрии, трансплантации печени, анестезиологии и реанимации при трансплантации у детей на базах БГБУ: НМИЦ ТИО им. академика В.И. Шумакова МЗ РФ (директор - академик Готье С.В.); ГБУЗ НИИ им. Н.В. Склифосовского (директор - профессор д.м.н. Петриков С.С.); Центра трансплантации печени ДЗМ (руководитель - д.м.н. Наврузбеков М.С.). Также проводится совместная практическая работа по трансплантации почки с отделением трансплантации почки РДКБ ФГБОУ ВО РНИМУ им Н.И. Пирогова (руководитель - профессор Валов А.Л.). Согласовано научно практическое сотрудничество с детским отделением ФГБУ НМИЦ Акушерства Гинекологии и Перинатологии им. Академика В.И. Кулакова МЗ РФ по консультативно-диагностическому сопровождению детей с показаниями на трансплантацию печени.
В НИИ НДХиТ на базе консультативно диагностического отделения организован плановый консультативный прием детей с печеночной и почечной патологий с целью определения показаний на пред трансплантационное обследование и формирования листа ожидания.
Какие заболевания приводящие к циррозу печени?
- Цирроз печени в исходе аутоиммунного гепатита, первичного склерозирующего холангита, первичного билиарного цирроза
- Цирроз печени в исходе вирусного гепатита
- Цирроза печени в исходе нарушения обмена меди (болезнь Вильсона- Коновалова)
- Цирроз печени в исходе билиарной атрезии печени в исходе прогрессирующего семейного внутрипеченочного холестаза печени в исходе нарушения обмена гликогена (гликогеновая болезнь)
- Цирроз печени в исходе нарушения обмена тирозина
- Цирроз печени в исходе вено-окклюзионной болезни , фиброкистоз печени
Показания к трансплантации печени является необратимая острая или терминальная стадия хронической печеночной недостаточности различной этиологии.
Ортотопическая трансплантация печени
В трансплантационную команду включены консультанты ведущих клиник Департамента здравоохранения Москвы - Центр трансплантации печени НИИ Склифосовского и Федерального центра НИИ Транспланталогии МЗ РФ, обладающие уникальным опытом по выполнению трансплантации печени при тромбозах воротной вены, анатомических особенностях и поражении печёночных вен и артериальных сосудов, гепатоцеллюлярной карциноме.
Комплексное обследование, предваряющее операцию, проводится с использованием современных технологий и включает лабораторные методы: исследование группы крови, резус-фактора, маркеров вирусных гепатитов, вируса иммунодефицита человека, сифилиса, развернутый клинический анализ крови с лейкоцитарной формулой, биохимический анализ крови, коагулограмму, общий анализ мочи, бактериологические исследования, а также тесты на иммунологическую совместимость. Выполняются инструментальные методы исследования:
- ультразвуковое исследование (УЗИ) органов брюшной полости и забрюшинного пространства
- компьютерная томография (КТ) головного мозга, органов грудной клетки и брюшной полости
- магнитно-резонансная томография (МРТ) головного мозга, органов грудной клетки и брюшной полости - по показаниям
- электрокардиогра́фия (ЭКГ), эхокардиогра́фия (ЭХО-КГ)
- рентгенография органов грудной клетки
- эзофагогастродуоденоскопия
По показаниям к обследованию привлекают других специалистов: невролога, кардиолога, генетика, оториноларинголога, окулиста, гематолога.
При выявлении относительных противопоказаний к трансплантации проводится коррекции состояния и полноценная подготовка к операции. Обычно в рамках предоперационной подготовки проводится лечение выявленных у пациента инфекций, восполнение дефицита белков, факторов свертывания крови, гемоглобина, лечение поражений слизистой оболочки верхних отделов желудочно-кишечного тракта. Одним из основных направлений сотрудничества с Центром трансплантации печении НИИ Склифосовского является сплит трансплантации печени от посмертного донора. После определения показаний пациент включается в лист ожидания, где учитываются все условия совместимости для получения донорской печени: группа крови, наличие антител, иммунологическая реактивность. Время ожидания печени может варьировать от нескольких недель до нескольких лет. Все это время пациент должен жить вблизи трансплантационного центра, чтобы была возможность в течение ближайших часов приехать для проведения операции.
В послеоперационном периоде, продолжительность которого составляет 3-4 недели, проводится комплексная терапия, включая иммуносупрессивную. После выписки пациент наблюдается в Институте в установленные сроки амбулаторно.
Ведение пациентов до и после трансплантации печени. В Институте выполняются специальные хирургические вмешательства пациентам из листа ожидания трансплантации печени, а также после нее. Коллектив Инстута осуществляет консультативную помощь и сопровождение пациентов после операции трансплантации печени (follow up).
Какие болезни приводят к почечной недостаточности?
Почечная недостаточность – это патологическое состояние, которое характеризуется полной или частичной утратой функции почек по поддержанию химического постоянства внутренней среды организма. Почечная недостаточность проявляется нарушением процесса образования и (или) выведения мочи, нарушением водно-солевого, кислотно-щелочного и осмотического баланса.
Конечная фаза любого прогрессирующего почечного поражения приводит к хронической почечной недостаточности (ХПН).
К ХПН приводят следующие заболевания:
- хронический гломерулонефрит
- хронический пиелонефрит
- интерстициальный нефрит
- злокачественная гипертония
- системная красная волчанка
- склеродермия
- геморрагический васкулит
- Врожденные обменные нарушения (гипероксаурия)
- поликистоз почек и другие.
При прогрессировании хронической почечной недостаточности происходит нарушение выведения продуктов обмена азотистых шлаков, водно-солевого баланса, кислотно-щелочного равновесия. Появляются: слабость, тошнота, головокружение, сухость во рту, кожный зуд, снижение аппетита, изменение вкуса, похудание, сердцебиение, одышка, иногда отеки. Может отмечаться артериальная гипертония. В крови повышается содержание мочевины и креатинина.
Трансплантация почки
Трансплантация почки является наиболее эффективным и радикальным методом заместительной почечной терапии, позволяет значительно увеличить продолжительность жизни пациентов с терминальной стадией хронической почечной недостаточности и существенно улучшить ее качество. Большинство пациентов после успешной трансплантации почки чувствуют себя лучше, чем при лечении диализом, ведут активный образ жизни и считают свою жизнь полноценной.
Существует ли противопоказания для трансплантации почки, и какие?
К сожалению, несмотря на все преимущества, не всем пациентам с хронической почечной недостаточностью можно проводить трансплантацию. После тщательного и обстоятельного обследования пациента необходимо решить, насколько трансплантация почки оправдана. При этом обследуются все важные функции организма. Причинами отказа от трансплантации почек являются:
- не подвергающиеся лечению злокачественные опухоли
- инфекционные заболевания с выраженной клинической картиной
- серьезные сопутствующие заболевания (например, сердечно-сосудистые, бронхо -легочные, заболевания печени), которые представляют либо риск для при трансплантации, либо ставят под сомнение долговременный успех трансплантации.
- Серьезные нарушения психики (в том числе – наркомания).
- СПИД
Перед тем, как Вы получите необходимую консультацию в Центре, Вы можете пройти предварительное обследование по месту жительства.
Обычные исследования включают:
- Консультации специалистов: (с заключением)
- Хирург (перенесённые операции, настоящая патология)
- Стоматолог (санация полости рта)
- Уролог (УЗИ предстательной железы и ПСА для мужчин старше 40 лет)
- Гинеколог (для женщин старше 40 лет - маммолог)
- Терапевт (с изложением полного медицинского анамнеза, объективного статуса, принимаемых препаратов, по показаниям кардиолога)
- Невролог (при наличии соответствующего анамнеза)
- Эндокринолог (при показаниях УЗИ щитовидной железы)
- Лабораторные и инструментальные методы исследования:
- Группа крови, резус фактор
- Маркеры вирусных гепатитов B и C, а/т к ВИЧ, RW
- Клинический анализ крови
- Биохимический анализ крови (креатинин, мочевина, К, Na, ALP, ALT, AST, холестерин, GGT, общий билирубин, общий белок, альбумин, глюкоза, мочевая кислота, Са, Р, Mg)
- Паратгормон
- Коагулограмма
- Липидный профиль
- Заключения инструментальных методов исследования
- ЭКГ, ЭхоКГ (определение фракции изгнания)
- Суточный мониторинг артериального давления и ЭКГ
- Рентгеноскопия органов грудной клетки
- Гастроскопия
- УЗИ почек, надпочечников, поджелудочной железы, печени, желчного пузыря
- Доплерография сосудов нижних конечностей, забрюшинного пространства
Как получают орган для трансплантации?
Почка или печень для трансплантации может быть получена от взрослого умершего.
Умерший донор – это пациент отделения реанимации, как правило, получивший несовместимую с жизнью черепно-мозговую травму. При этом на основании жестких неврологических критериев, консилиумом врачей устанавливается диагноз «смерть мозга» - необратимое повреждение всех структур головного мозга, однако жизнеспособность внутренних органов на непродолжительное время удается сохранить при помощи аппарата искусственного дыхания и медикаментов, поддерживающих сердечную деятельность. Такой умерший может стать донором органов после исключения инфекционных и онкологических заболеваний, которые могут передаться реципиенту. Также пристально оценивается функциональная пригодность органов, которые планируется изъять для трансплантации. После этого специальная бригада опытных хирургов из Московского центра органного донорства выполняет высокотехнологичную операцию по изъятию органов и их консервации. Далее орган передается в центр трансплантации согласно листу ожидания.
Количество органов, получаемых от умерших доноров, ограничено и не может удовлетворить потребности всех пациентов, нуждающихся в трансплантации. Дефицит донорских органов – проблема глобальная и существует во всех странах, в том числе и в России. Одним из подходов к увеличению количества трансплантаций является прижизненное донорство: почка, часть печени, участок тонкой кишки могут быть получены от живого человека, не причиняя ему существенного вреда здоровью.
На основании закона РФ «О трансплантации органов и (или) тканей человека» №4180-1 от 22.12.1992 запрещена пересадка органов от живых доноров, не являющихся родственниками пациента.
Гражданам РФ, имеющим регистрацию проживания в г. Москва, трансплантация в НИИ НДХиТ проводится бесплатно по каналам финансирования ВМП.
Пересадка печени
Печень является «фабрикой» по переработке вредных веществ в организме человека, а также участвует в пищеварении, выработке белков и накоплении энергии. Функции органа уникальны, и при снижении их невозможно восстановить с помощью лекарств. Причин заболеваний много: от неправильного питания и злоупотребления алкоголем до нарушения обмена веществ, вызванного сопутствующими патологиями. И если ресурсы печени практически полностью исчерпаны, единственным решением является трансплантация.
Показания к пересадке:
- онкологические заболевания;
- терминальная стадия цирроза;
- муковисцидоз (цирротическая форма);
- гепатиты вирусной этиологии в тяжелой форме;
- острая печеночная недостаточность вследствие отравления;
- гемохроматоз (избыточное отложение железа в клетках печени).
Возможна как полная, так и частичная пересадка доли органа от ближнего родственника пациента. Риск отторжения при этом существенно снижается.
Трансплантология — активно развивающееся направление современной медицины. Ранее трудно поддающиеся лечению заболевания становились фатальными. Сегодня, благодаря трансплантации органов и тканей, неизлечимые болезни часто удается победить. Пересадка почек и сердца уже стала обыденной процедурой и успешно проводится во многих клиниках в России. А вот трансплантация печени является относительно новым направлением. Первая такая операция в нашей стране была проведена в 1990, сегодня в год делается более 150 успешных пересадок. И это одна из специализаций онкологического центра при Государственном университете им. акад. И. П. Павлова в Санкт-Петербурге.
Какие ресурсы есть у центра?
Осуществление сложных хирургических вмешательств в отделении абдоминальной онкологии центра стало возможным благодаря переподготовке врачей в лучших клиниках за рубежом и в России, а также полной реконструкции. Диагностическая база пополнилась современными ультразвуковыми сканерами, позволяющими проводить диагностику на догоспитальном этапе, во время операций и в период реабилитации. Благодаря новым технологиям и совершенствованию хирургической техники полное излечение при раке и циррозе печени стало реальностью.


Какие этапы подразумевает операция такого масштаба?
- Предварительное амбулаторное обследование. Первичный отбор больных проводят в поликлиниках. В дальнейшем в онкологическом центре осуществляется тщательная диагностика, уточняется диагноз и показания к проведению операции. Окончательное решение о трансплантации печени принимает консилиум врачей. В его состав входят хирурги-трансплантологи, кардиолог, невролог, анестезиолог и медицинский психолог.
- Подбор донора (реципиента). Трансплантируемая печень объективно оценивается при помощи иммунологических и гистохимических методов исследования. Все это время за пациентом, которому назначена операция, наблюдают специалисты центра. Проводится поддерживающая терапия и подготовка к предстоящему хирургическому вмешательству с учетом сопутствующих заболеваний. Плюс для удачного исхода очень важен психологический настрой больного.
- Оперативное вмешательство. Во время операции по пересадке печени в центре работают одновременно две хирургические бригады. Одна группа врачей извлекает пораженный орган, а другая тем временем готовит трансплантируемый материал. Операция проводится под общим наркозом и длится 2–4 часа. Опытные анестезиологи и трансфузиологи центра поддерживают все системы организма на должном уровне. При необходимости проводится переливание крови.
- Послеоперационный период. На этом этапе оцениваются функции пересаженного органа и общее состояние организма, проводится лекарственная терапия с целью предупреждения возможных осложнений. На 3–4-й день пациент начинает самостоятельно ходить. А после выписки из стационара продолжает прием необходимых препаратов для предотвращения отторжения и наблюдение у участкового врача и специалистов центра. По истечении 5 лет пациент считается полностью излеченным.
Большая часть исследований проводится в центре бесплатно за счет обязательного медицинского страхования (ОМС). Возможно проведение операции за счет бюджета по выделяемым квотам Министерства здравоохранения РФ. Развитие трансплантологической помощи населению осуществляется согласно закону от 22 декабря 1992 г. № 4180-I «О трансплантации органов и (или) тканей человека».

Трушин Антон Александрович
врач-хирург онкологического
отделения №1
В 2010 году окончил лечебный факультет Санкт-Петербургского Государственного Медицинского Университета им. акад.
И.П. Павлова
В 2010 году окончил лечебный факультет Санкт-Петербургского Государственного Медицинского Университета им. акад.
И.П. Павлова

Скуридин Паата Михайлович
В 2001 году окончил Санкт-Петербургский Государственный Медицинский Университет им. акад. И.П. Павлова по специальности лечебное дело.
В 2003 году окоончил клиническую ординатуру в МАПО по специальности «хирургия».

Тен Олег Андреевич
В 2010 году окончил лечебный факультет ГОУВПО СПГМА им. И.И. Мечникова. В 2011 году прошел интернатуру по специальности «хирургия» ГОУВПО
СПГМА им. И.И. Мечникова, на базе ГБУ НИИ СП им. И.И.Джанелидзе.
В 2012 году повышение квалификации по циклу «хирургия сочетанных повреждений».

Купенская Татьяна Владимировна
В 2001г. окончила Санкт-Петербургский Государственный Университет им. акад. И.П. Павлова.
С 2002г. по 2003г. проходила клиническую ординатуру в НИИ онкологии им. Н.Н. Петрова на химиотерапевтическом отделении.

Смирнов Александр Александрович
В 1997 году поступил на педиатрический факультет Санкт-Петербургской Государственной Педиатрической Медицинской Академии, которую закончил в 2004 году.
В том же году поступил в интернатуру по хирургии в СПбМАПО, которую закончил в 2005 году.

Блинов Егор Владимирович
В 2011 году окончил лечебный факультет Санкт-Петербургского Государственного Медицинского Университета им. акад. И.П. Павлова.
В 2012 году прошел интернатуру по специальности «Хирургия» на базе онкологического отделения Санкт-Петербургского Государственного Медицинского Университета им. акад. И.П. Павлова.

Марина Магомедовна Саадулаева
Марина Магомедовна Саадулаева окончила в 2008 г. Новгородский государственный университет им. Ярослава Мудрого, факультет «Лечебное дело».
В 2010 г. окончила клиническую ординатуру по специальности «Хирургия» в Северо-Западном государственном медицинском университете им. И. И. Мечникова.
Трансплантация печени
Показания для проведения трансплантации печени включают:
Молниеносный некроз печени (около 8%)
Для пациентов с гепатоцеллюлярной карциномой трансплантация показана при одной опухоли < 5 см или до 3 опухолей < 3 см. Указанные критерии, а также данные о вовлечении в процесс крупных сосудов и сосудов, лежащих за пределами печени, соответствуют Миланским критериям, используемым для оценки целесообразности трансплантации печени для пациентов с циррозом печени, а также с гепатоцеллюлярной карциномой. Для пациентов с метастазами в печени трансплантация показана только при нейроэндокринных опухолях без внепеченочного роста, после удаления первичной опухоли.
Абсолютные противопоказания для трансплантации печени:
Повышенное внутричерепное давление (> 40 мм рт.ст.) или низкое церебральное перфузионное давление (
Тяжелая легочная гипертензия (среднее давление в легочной артерии > 50 мм рт.ст.)
Запущенная или метастатическая гепатоцеллюлярная карцинома
Все эти состояния приводят к плохим результатам во время или после трансплантации.
Доноры печени
Почти все донорские органы получены от доноров с погибшим мозгом, но с бьющимся сердцем, подходящим по системе ABО и по размеру печени. Не всегда требуется проспективное типирование ткани и соответствие по главному комплексу гистосовместимости человека (HLA). ABO-несовместимые трансплантаты печени были успешно пересажены детям младше 2 лет; у детей старшего возраста и взрослых такие трансплантаты не используются, поскольку есть высокий риск отторжения с отказом желчных протоков (дуктопения) с холестазом, который требует повторной трансплантации.
Ежегодно около 250 трансплантатов получают от живых доноров, которые могут прожить без правой доли (при трансплантации от взрослого взрослому) или без латерального сегмента левой доли (при трансплантации от взрослого ребенку) печени. К преимуществам донорства от живого человека для реципиента относится более короткое время ожидания, более короткий период холодовой ишемии для экплантированных органов в значительной степени потому, что трансплантация может быть назначена для улучшения состояния пациента. Недостатками для донора являются риск смерти с частотой 1:600–1:700 (по сравнению с 1:3 300 при взятии почек у живых доноров) и осложнения (особенно, подтекание желчи) в одной четверти случаев. Клиницисты должны приложить все усилия, чтобы предотвратить психологическое принуждение доноров.
Некоторые трансплантаты печени получают от умерших, с небьющимся сердцем, доноров (так называемое, донорство после смерти сердца [ДПСС]), но в таких случаях, осложнения желчных протоков развиваются у трети реципиентов, потому что еще до донорства печень была повреждена ишемией.
Факторы риска отторжения трансплантата у реципиента, зависящие от донора (умершего или живого) включают:
Возраст старше 50 лет
Повышенные уровни ферментов печени и/или билирубина
Длительное пребывание в отделении интенсивной терапии
Гипотензия, требующая применения вазопрессорных препаратов
Возможно, трансплантация от женщин-доноров к мужчинам-реципиентам
Но, поскольку дисбаланс между потребностями и ресурсами при трансплантации печени достаточно велик (и продолжает увеличиваться из-за распространения цирроза, вызванного гепатитом), все чаще используются органы от доноров старше 50 лет и с длительным временем холодовой ишемии, органы с жировой инфильтрацией и органы с вирусным гепатитом (для трансплантации реципиентам с циррозом, индуцированным вирусным гепатитом).
Дополнительные методы увеличения поставок органов включают
Сплит-трансплантацию печени: Печень умершего донора делится на правую и левую доли либо на правую долю и левый боковой сегмент (проводится in или ex-situ) и предоставляется двум реципиентам
Одновременная трансплантация реципиенту сердца и легких. Иногда печень умершего донора отдается реципиенту с инфильтративным заболеванием (например, амилоидозом), а эксплантированная больная печень пересаживается пожилому реципиенту, который может получить пользу от больной печени, но не ожидается, что будет жить достаточно долго, чтобы испытать нежелательные явления при дисфункции трансплантата.
Несмотря на эти инновации, многие пациенты умирают в ожидании трансплантатов. Печень-сохраняющие методики (экстракорпоральная перфузия суспензиями выращенных культур гепатоцитов или иммортализированные клеточные линии гепатомы) используются в некоторых центрах для поддержания жизни пациентов до тех пор, пока не найдется подходящая печень или не разрешится острая дисфункция.
Распределение органов
Для оптимизации распределения доступных органов для пациентов из национального листа ожидания высчитывается прогностический индекс, который зависит от уровня креатинина, билирубина и международного коэффициента нормализации МКН (с использованием модели конечной стадии заболевания печени [MELD] для взрослых) и от возраста, а также от уровня сывороточного альбумина, билирубина, МКН, нарушения показателей роста (с использованием педиатрической модели конечной стадии заболевания печени [PELD] для детей). MELD и PELD являются формулировками, которые используются для расчета вероятности смерти пациента при заболевании печени в ожидании ее трансплантации. Показатель MELDNa аналогичен, но при его вычислении учитывается уровень натрия. Пациентов с более высокой вероятностью смерти имеют приоритет при получении органов от соответствующих доноров. Для пациентов с гепатоцеллюлярной карциномой, оценка присваивается для отражения риска смертности в зависимости от размера опухоли и времени ожидания.
Методика
Печень у доноров удаляется после лапаротомического исследования брюшной полости, подтверждающего отсутствие заболеваний органов брюшной полости, которые могут препятствовать трансплантации. Живым донорам выполняется долевая или сегментарная резекция.
Эксплантированная печень подвергается перфузии и хранится в холодном консервирующем растворе не более 18 часов до трансплантации; с увеличением времени хранения частота нарушений функции трансплантата и повреждений билиарной системы по ишемическому типу повышается.
Гепатэктомия у реципиента – наиболее травмирующая часть процедуры, поскольку она часто выполняется у пациентов с портальной гипертензией и нарушениями свертывания крови. В редких случаях потеря крови во время операции может составить > 100 единиц, но использование клеточно-сохраняющего оборудования и аутотрансфузионных методик можно снизить аллогенные трансфузионные потребности в среднем до 5–10 единиц. После гепатэктомии формируют анастомоз между надпеченочной полой веной донорского трансплантата и нижней полой веной реципиента по типу «конец-в-бок» (методика «piggy-back»). Затем формируют анастомоз между портальными венами донора и реципиента, печеночными артериями и желчными протоками. При использовании этой технологии нет необходимости в применении аппарата искусственного кровообращения для направления портальной венозной крови в системный венозный кровоток. Гетеротопическое расположение печени (не в своем обычном месте) обеспечивает наличие «дополнительной» печени и помогает избежать некоторых технических трудностей, но пока результаты неудовлетворительны, поэтому данная технология находится на стадии экспериментальной разработки.
Схемы применения иммуносупресантов варьируют (см. таблицу Иммуносупрессанты, применяемые при лечении реакции отторжения трансплантата [Immunosuppressants Used to Treat Transplant Rejection] Иммуносупрессанты, применяемые при лечении реакции отторжения трансплантата ). Обычно в день трансплантации назначаются моноклональные антитела против рецептора ИЛ-2 с ингибиторами кальциневрина (циклоспорин или такролимус), микофенолата мофетил и кортикостероиды. За исключением реципиентов с аутоиммунным гепатитом, у большинства пациентов доза глюкокортикоидов снижается в течение нескольких недель и часто их прием заканчивается через 3–4 месяца. По сравнению с трансплантацией других солидных органов трансплантация печени требует назначения самых низких доз иммуносупрессантов.
Осложнения при трансплантации печени
Отторжение
По неизвестным причинам аллотрансплантаты печени отторгаются менее агрессивно по сравнению с аллотрансплантатами других органов; гиперострое отторжение отмечается реже, чем ожидается у пациентов, ранее сенсибилизированных к HLA- и АВО-антигенам, и доза иммуносупрессантов зачастую может быть снижена относительно быстро, а их прием фактически остановлен. Большинство случаев острого отторжения протекают легко и самостоятельно купируются, возникают в первые 3–6 месяцев и не угрожают выживанию трансплантата.
Младший возраст реципиента
Старший возраст донора
Большое несоответствие по системе НLA-антигенов
Более длительное время холодной ишемии
Худшее состояние питания (например, при алкоголизме) является защитным.
Симптомы и объективные признаки отторжения зависят от его вида (см. таблицу Признаки отторжения трансплантата по категориям [Manifestations of Liver Transplant Rejection by Category] Проявления отторжения трансплантата печени по категориям ). Симптомы острого отторжения отмечаются почти у 50% пациентов; симптомы хронического – у менее, чем 2%.
Дифференциальная диагностика острого отторжения включает вирусный гепатит (например, ЦМВ или вирус Эпштейна – Барр; рецидивирующий гепатит В, С или, и то, и другое), интоксикацию ингибиторами кальциневрина и холестаз. Если диагноз клинически неясен, то отторжение может быть диагностировано с помощью пункционной биопсии через кожу.
Предполагаемое отторжение лечится внутривенным введением кортикостероидов; антитимоцитарный глобулин назначают в том случае, если кортикостероиды неэффективны (в 10–20%). Ретрансплантация проводится в том случае, если отторжение рефрактерно к иммуносупрессантам.
Рецидив гепатита после трансплантации
Иммуносупрессанты способствуют развитию рецидивов вирусных гепатитов у пациентов, имевших до трансплантации цирроз печени, связанный с вирусным гепатитом. Гепатит С рецидивирует почти у всех пациентов; обычно виремия и инфекция протекают субклинически, но могут быть причиной острого гепатита и цирроза.
Факторы риска для клинически значимой реинфекции могут быть связаны с
Реципиентом: например, пожилой возраст, тип HLA, и гепатоцеллюлярная карцинома
Донором: например, пожилой возраст, жировая инфильтрация, длительное время ишемии и живой донор
Вирусом: высокая вирусная нагрузка, генотип 1В и неспосособность реагировать на интерферон
Послеоперационными явлениями: дозировка иммуносупрессантов, острая отмена кортикостероидов и цитомегаловирусная инфекция
Более новые методы противовирусной терапии (например, с использованием телапревира) изменили ведение пациентов с циррозом, связанным с гепатитом С. Возросшее использование донорских органов пациентов, инфицированных вирусом гепатита С, происходит отчасти потому, что значительная часть населения США зависима от опиатов, используя при этом загрязненные иглы. Результаты лечения были благоприятными. Показатель эффективности лечения гепатита С близок к 100%, а лечение после успешной трансплантации печени у пациентов с иммунодефицитом одинаково эффективно. Гепатит В рецидивирует у всех пациентов, но можно успешно лечится противовирусными препаратами; ко-инфицирование гепатитом D, по-видимому, обеспечивает защиту от рецидива.
Другие осложнения
Ранние осложнения (в пределах 2 месяцев) при трансплантации печени включают
Первичное отсутствие функции у 1-5%
Желчные дисфункции (например, ишемические стриктуры анастомоза, протечка желчи, обструкция протоков, протечка вокруг T-образного участка) у 15 до 20%
Тромбоз воротной вены у < 5%
Тромбоз печеночной артерии у 3-5% (особенно, у маленьких детей или получателей разделенных трансплантатов)
Микотическая аневризма печеночной артерии или псевдоаневризма и разрыв печеночной артерии
Как правило, симптомы и признаки ранних осложнений включают лихорадку, гипотонию и патологические показатели печеночных тестов по результатам тестирования.
Самый распространенные поздние осложнения являются
Внутрипеченочные или анастомозные желчевыводящие стрикутуры протоков, которые вызывают симптомы холестаза и холангита
После трансплантации печени с трансплантатами, полученными от доноров с остановкой сердца, стриктуры встречаются особенно часто, наблюдаясь у реципиентов от одной четверти до одной трети от всего их количества. Сужения иногда лечатся эндоскопически или с использованием чрескожной транспеченочной холангиографической дилатации, стентирования или обоими способами, но достаточно часто эти осложнения требуют ретрансплантации.
Прогноз при трансплантации печени
1-летняя выживаемость после трансплантации печени
Трансплантаты, полученные от живых доноров: 90% (пациенты) и 82% (трансплантаты)
Трансплантаты, полученные от умерших доноров: 91% (пациенты) и 85% (трансплантаты)
Общие показатели выживаемости
На 3 год: 79% (пациентов) и 72% (трансплантаты)
На 5 год: 73% (пациентов) и 65% (трансплантаты)
Выживаемость лучше при хронической печеночной недостаточности по сравнению с острой. Смерть пациента через 1 год после трансплантации обычно является скорее следствием рецидивирующих заболеваний (например, рак, неалкогольный стеатогепатит [НАСГ]), чем посттрансплантационных осложнений.
Рецидивирующий гепатит С приводит к циррозу у 15–30% пациентов в течение 5 лет, однако новые препараты сделали такие события редкими. Даже при посттрансплантационном холестатическом гепатите С на раннем этапе можно легко способствовать регрессии с помощью противовирусных препаратов. Поражения печени, связанные с аутоиммунными заболеваниями (например, первичный билиарный цирроз, первичный склерозирующий холангит, аутоиммунный гепатит), рецидивируют у 20–30% пациентов в течение 5 лет.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Трансплантация печени
Информация о подразделении, направления деятельности подразделения
Центр является ведущим в Северо-Западном регионе России учреждением, осуществляющим ортотопическую трансплантацию печени. В настоящее время трансплантация печени проводится в Санкт-Петербурге жителям города и в НИИ скорой помощи им. Джанелидзе. Жителям Российской Федерации, кроме РНЦРХТ, этот вид медицинской помощи оказывает 1 СПбГМУ им. ак. И.П. Павлова.
Первая трансплантация печени в Центре выполнена в 1998 году. К настоящему времени всего проведено более 240 пересадок печени жителям Санкт-Петербурга, Ленинградской области и других регионов России. Ежегодно выполняется не менее 20 трансплантаций печени. Большинство больных, оперированных более 10 лет назад, находятся под наблюдением с удовлетворительно функционирующим трансплантатом.
Также в группе трансплантации осуществляется программа по родственной трансплантации почки.
Все врачи группы клинической трансплантации прошли подготовку и переподготовку в ведущих зарубежных и российских трансплантационных центрах. С 2018 года группой трансплантационной хирургии руководит к.м.н. Инхат Ибрагимович Тилеубергенов.
 |  |
Основные направления научно-исследовательской деятельности:
- Объективизация оценки посмертной трупной печени для последующей трансплантации методами гистологического и иммуногистохимического исследования.
- Исследование артериального и венозного кровообращения трансплантированной печени на этапе восстановления кровообращения.
- Анализ поздних осложнений после трансплантации посмертной печени.
- Изучение возможности TIPS (трансюгулярное внутрипеченочное портосистемное шунтирование) для коррекции портальной гипертензии и ХЭПА (химиоэмболизация печеночной артерии) для контроля прогрессирования злокачественного поражения печени у пациентов из листа ожидания.
- Исследование роли аутологичных стволовых гемопоэтических клеток в поддержании функции цирротически измененной печени в период ожидания трансплантации, а также в различные сроки после пересадки печени.
За разработку и внедрение методов трансплантации печени у взрослых и детей как нового направления в Российском здравоохранении сотрудники Центра д.м.н., профессор Гранов Д.А., к.м.н. Жеребцов Ф.К., к.м.н. Осовских В.В. в 2007 году удостоены Премии Правительства РФ.
Трансплантация печени в настоящее время является методом выбора при лечении целого ряда необратимых заболеваний печени.
Пациенты, обратившиеся в наш центр за трансплантационной помощью по направлению профильного специалиста, врача-гастроэнтеролога или инфекциониста, могут рассматриваться как кандидаты на трансплантацию печени только после полного клинического обследования. Для сокращения времени пациентов на повторные обращения протокол необходимого обследования представлен на сайте центра. После очной консультации в амбулаторном центре трансплантологии, созданном в Центре в 2018 году, осмотра специалистами и заключения отборочной комиссии, в состав которой входят хирурги-трансплантологи, терапевт, невролог, анестезиолог и медицинский психолог, пациент может быть внесен в лист ожидания трансплантации печени. Очередность в листе ожидания определяется по медицинским показателям, т.е. трансплантация предлагается тем пациентам, которые наиболее нуждаются в данный отрезок времени. Пациенты, которые внесены в лист ожидания, могут наблюдаться врачами центра, где им выполняются УЗИ, компьютерная томография брюшной полости бесплатно за счет средств фонда обязательного медицинского страхования (ОМС).
Финансирование операции трансплантации печени осуществляется из федерального бюджета.
Трансплантация печени выполняется на базе отделения оперативной хирургии клиники Центра (заведующий к.м.н. Шаповал С.В.).
После трансплантации печени пациенты наблюдаются амбулаторно, им оказывается комплекс услуг по стандарту, утвержденному Комитетом по здравоохранению Правительства Санкт-Петербурга, финансирование осуществляется из бюджета ОМС. После трансплантации печени больные вынуждены постоянно принимать иммуносупрессивные препараты для поддержания работы пересаженного органа, которые они получают бесплатно в специализированной аптеке по льготным рецептам.
Развитие трансплантологической помощи населению зависит от ситуации с донорскими органами, дефицит которых неумолимо растет. Надежды связаны с разработкой и внедрением не только новых технологий и созданием искусственных органов, но и нового закона о трансплантации, который должен быть принят в ближайшее время. Согласно новому закону, граждане РФ должны понимать важность такой проблемы, как трансплантация органов, и осознанно заявить о согласии или несогласии на посмертное изъятие органов.
Пока новый Закон не вступил в силу, работа осуществляется по действующему законодательству.
Руководитель группы
Тилеубергенов Инхат Ибрагимович – кандидат медицинских наук, врач-хирург.
Состав группы
Гранов Дмитрий Анатольевич – академик РАН, доктор медицинских наук, профессор.
Белов Андрей Дмитриевич – кандидат медицинских наук, врач-уролог.
Шаповал Сергей Владимирович – кандидат медицинских наук, зав. отделением хирургии №1, врач-хирург.
Шералиев Аслан Рахимжонович – врач-хирург.
В амбулаторном центре трансплантологии работают:
Герасимова Ольга Анатольевна – доктор медицинских наук, председатель отборочной комиссии, руководитель амбулаторного центра, врач-терапевт.
Марченко Наталья Валерьевна – кандидат медицинских наук, врач-гастроэнтеролог.
Белова Елена Александровна – кандидат медицинских наук, врач-нефролог.
Чернышева Елена Михайловна – кандидат медицинских наук, врач-невролог.
Жуйков Владимир Николаевич – врач-хирург.
Рыкова Александра Юрьевна – врач УЗИ.
Непокупная Елена Владимировна – медицинская сестра.
Гаврилова Светлана Николаевна – медицинский регистратор.
Версия для слабовидящих Карта сайта
Ортотопическая трансплантация печени
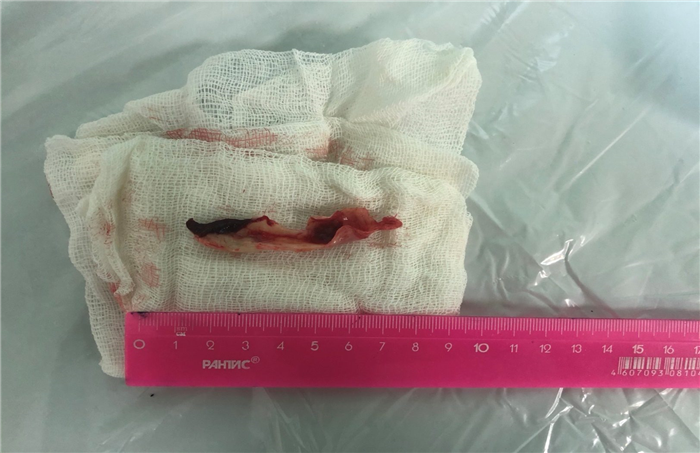
В январе 2020 года в клинике госпитальной хирургии Военно-медицинской академии им. С.М.Кирова хирургической бригадой под руководством заместителя начальника академии по учебной и научной работе генерал-майора медицинской службы Котива Богдана Николаевича выполнено оперативное вмешательство пациенту с терминальной стадией цирроза печени: Ортотопическая трансплантация печени.
Прогноз для жизни у пациентов с данной патологией печени оценивается, как крайне неблагоприятный (вероятность летального исхода в течение 3 месяцев – 20%; прогнозируемая общая продолжительность выживания менее 1 года).
Краткая информация о пациенте: Пациент К. 55 лет. Болен с 2014 года, когда впервые зафиксирован эпизод кровотечения из варикозно-расширенных вен пищевода. В то же время установлен диагноз цирроза печени.
В 2015 году наступил повторный эпизод пищеводно-желудочного кровотечения. Купирован консервативными методами лечения.
С 2015 года пациент не обращался за медицинской помощью, лечение по поводу цирроза печени не получал.
С 2018 по 2019 годы – неоднократные госпитализации в лечебные учреждения по поводу рецидивов кровотечений из варикозно-расширенных вен пищевода и прогрессирующего отёчно-асцитического синдрома. Проводимые лечебные мероприятия: эндоскопическое лигирование и лапароцентез с эвакуацией асцитической жидкости в сочетании с комплексной мочегонной терапией.
В течение последних 6 месяцев проходил регулярные курсы лечения в стационаре терапевтического профиля по поводу прогрессирования печеночно-клеточной недостаточности и печеночной энцефалопатии с повторными эпизодами печеночной комы.
С июля 2019 года состоял в листе ожидания трансплантации печени.
Последнее ухудшение в январе 2020 года в виде прогрессирования печеночной недостаточности. Госпитализирован в клинику госпитальной хирургии ВМедА для выполнения ортотопической трансплантации печени.
Заключительный клинический диагноз:
Цирроз печени, класс С по Child-Pugh (14 баллов, периоперационная летальность – 82%, продолжительность жизни 1 год), MELD – 26 баллов (3-х месячная летальность 20%).
Синдром портальной гипертензии, пристеночный верхней брыжеечной, воротной вен, варикозное расширение вен пищевода III-IV степени, повторные рецидивирующие кровотечения из вен пищевода, повторные сеансы эндоскопического лигирования, портальная гипертензивная гастродуоденопатия тяжелой степени тяжести, спленомегалия, гиперспленизм, лейкопения и тромбоципения тяжелой степени, отечно-асцитический синдром, двусторонний печеночный гидроторакс, диуретико-резистентный асцит, рецидивирующий напряженный асцит, повторные лапароцентезы, хроническая печеночно-клеточная недостаточность, печеночная энцефалопатия 3 стадии, повторные эпизоды печеночной комы в анамнезе.
Хронический билиарнозависимый панкреатит. Стеноз чревного ствола (>50%).
У данного пациента с учётом неблагоприятного прогноза исхода основного заболевания, а также высокого риска периоперационных осложнений, сформулированы абсолютные показания к трансплантации печени.
Особенностью оперативного вмешательства явилась необходимость выполнения тромбэктомии из воротной вены, вследствие наличия сопутствующего тромбоза, с целью восстановления адекватного физиологического притока портальной крови к печени.
Процесс оперативного вмешательства представлен следующими основными этапами :
- Гепатэктомия путем выполнения следующих манипуляций.
А. Выделение и пересечение правой и левой печеночных артерий.
Б. Выделение и пересечение гепатикохоледоха.
В. Взятие на зажим и пересечение воротной вены.
А. Формирование задней губы кава-кавального анастомоза.
Б. Формирование передней губы кава-кавального анастомоза.
В. Тромбэктомия из воротной вены.
Г. Формирование порто-портального и артериального анастомозов.
Фото 1. Макронодулярный цирроз печени у пациента. Фото 2-3. Выделен и пересечён гепатикохоледох. Взята на зажим и пересечена воротная вена
Фото 4. Вид операционного поля после гепатэктомии: печеночные вены и воротная вена взяты на зажимы
Фото 5-6. Удаленная печень реципиента
Фото 7-8. Сформированные передняя и задняя губы кава-кавального анастомозов
Фото 9-10. Тромбэктомия из воротной вены
Фото 11. Общий вид сформированных порто-портального и артериального анастомозов (указаны пинцетами)
Фото 12-13. Вид печени после трансплантации
Читайте также:
