Тромболитическая терапия при нестабильной стенокардии. Немедикаментозное лечение стенокардии
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
(Острая коронарная недостаточность, предынфарктная стенокардия, промежуточный коронарный синдром)
, MD, MS, Northwestern University Feinberg School of Medicine;
, MD, PhD, Northwestern University Feinberg School of Medicine
- Клинические проявления
- Диагностика
- ЭКГ
- Маркеры повреждения миокарда
- Коронарография
- Прогноз
- Лечение
- Ключевые моменты
Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой и без нее, тошноту и потливость. Диагноз основан на анализе ЭКГ и уровне маркеров некроза миокарда в сыворотке крови. Лечение с использованием антиагрегантов, антикоагулянтов, нитратов, статинов и бета-блокаторов. Часто необходима коронарная ангиография с чрескожным вмешательством или аортокоронарное шунтирование.
Нестабильная стенокардия является типом острого коронарного синдрома Обзор острых коронарных синдромов (ОКС) (Overview of Acute Coronary Syndromes (ACS) Острые коронарные синдромы являются следствием острой обструкции коронарной артерии. Последствия данного состояния могут ранжировать от нестабильной стенокардии до инфаркта миокарда без элевации. Прочитайте дополнительные сведения , который определяется по наличию одного или нескольких состояний у пациентов, чьи уровень кардиомаркеров не отвечают критериям острого инфаркта миокарда Острый инфаркт миокарда (ИМ) Острое поражение миокарда - это миокардиальный некроз в результате резкой обструкции коронарной артерии. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся. Прочитайте дополнительные сведенияВпервые возникшая стенокардия, по крайней мере 3-й степени тяжести, по классификации Канадского общества по изучению сердечно-сосудистых заболеваний (Canadian Cardiovascular Society [CCS]) (см. таблицу Классификация стенокардии Канадского общества по изучению сердечно-сосудистых заболеваний [Canadian Cardiovascular Society Classification System for Angina Pectoris] Классификация стенокардии Канадского общества по изучению сердечно-сосудистых заболеваний )
Усиление стенокардии, т е ранее диагностировананя стенокардия, которая стала проявляться более частыми, более тяжелыми, более продолжительными приступами или более низким пороговым значением (например, увеличение на ≥ 1 класс CCS или, по крайней мере, до 3-го класса CCS)
Нестабильная стенокардия является транзиторным клиническим состоянием и часто предшествует инфаркту миокарда, нарушениям ритма Аритмии Введение (Overview of Arrhythmias) Здоровое сердце бьется регулярным, скоординированным образом благодаря тому, что электрические импульсы в сердце генерируются и распространяются миоцитами с уникальными электрическими свойствами. Прочитайте дополнительные сведенияСимптомы и признаки нестабильной стенокардии
У пациентов присутствуют симптомы нестабильной стенокардии Клинические проявления Стенокардия – это клинический синдром, характеризующийся дискомфортом или сдавлением в прекордиальной области, что обусловлено транзиторной ишемией миокарда без развития инфаркта. В большинстве. Прочитайте дополнительные сведения (обычно чувство боли или дискомфорта в груди), за исключением нескольких особенностей: приступы характеризуются большей интенсивностью, продолжаются дольше, провоцируются меньшим уровнем нагрузки, могут возникать в покое (стенокардия decubitus), прогрессируют по своим характеристикам или включают в себя любую комбинацию упомянутых свойств.
Нестабильная стенокардия классифицируется на основе тяжести и клинической ситуации (см. таблицу Браунвальдская классификация нестабильной стенокардии [Braunwald Classification of Unstable Angina] Класиификация нестабильной стенокардии по Braunwald* ). Кроме того, учитывают появление нестабильной стенокардии во время лечения стенокардии напряжения, а также наличие изменений ST-Т на ЭКГ во время ангинозного приступа. При развитии нестабильной стенокардии в последние 48 часов на фоне отсутствия предрасполагающих внесердечных факторов для стратификации риска пациента используют измерение уровня тропонина. При отрицательных результатах тропонинового теста прогноз лучше, чем при положительных.
Диагностика нестабильной стенокардии
Измерение уровня кардиомаркеров в динамике
Коронарная ангиография по экстренным показаниям у пациентов с осложнениями (такими как персистирующая боль в груди, гипотония, нарушения ритма)
Отсроченная ангиография (24–48 часа) – для пациентов в стабильном состоянии
Оценка начинается с ЭКГ и серии ЭКГ в динамике и последовательными измерениями кардиомаркеров Маркеры повреждения миокарда Острые коронарные синдромы являются следствием острой обструкции коронарной артерии. Последствия данного состояния могут ранжировать от нестабильной стенокардии до инфаркта миокарда без элевации. Прочитайте дополнительные сведения , чтобы помочь различить нестабильную стенокардию и острый инфаркт миокарда Острый инфаркт миокарда (ИМ) Острое поражение миокарда - это миокардиальный некроз в результате резкой обструкции коронарной артерии. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся. Прочитайте дополнительные сведенияЭКГ Электрокардиография Стандартная электрокардиограмма представляет собой 12-векторное отображение электрической активности сердца как отражение разницы электрических потенциалов между положительными и отрицательными. Прочитайте дополнительные сведения является наиболее важным диагностическим тестом и должна быть выполнена в течение первых 10 минут с момента поступления пациента. Изменения на ЭКГ, такие как депрессия сегмента ST, элевация сегмента ST или инверсия зубца Т, могут наблюдаться при нестабильной стенокардии, но являются транзиторными.
Маркеры повреждения миокарда
Пациентам с подозрением на нестабильную стенокрадию высокочувствительный тропониновый тест проводят сразу при поступлении в отделение и затем через 3 часа (в случае использования стандартного теста на тропонин – при поступлении и через 6 часов).
При нестабильной стенокардии креатинкиназа не повышается, но уровень сердечных тропонинов может быть немного увеличен, особенно при измерении с помощью тестов высокой чувствительности к тропонинам (hs-cTn), но не будет соответствовать критериям для инфаркта миокарда (над 99м перцентилем верхнего референсного предела или ВРП).
Коронарография
Больным с нестабильной стенокардией и хорошим эффектом от медикаментозного лечения обычно выполняют КГ Ангиография Ангиографию, чтобы отличить ее от КТ-ангиографии (КTA) и магнитно-резонансной ангиографии (МРА), иногда называют обычной ангиографией. Ангиография представляет детальные изображения кровеносных. Прочитайте дополнительные сведенияПосле начальной оценки состояния больного и начала медикаментозного лечения КГ выполняется в случае сохранения или рецидивирования ишемии миокарда (верифицированной по данным ЭКГ или клиники), нестабильности гемодинамики, рецидивирующих желудочковых нарушений ритма и других проявлений рецидивирующего течения ОКС.
Прогноз при нестабильной стенокардии
Прогноз после эпизода нестабильной стенокардии зависит от количества и типа пораженных коронарных артерий, а также степени их поражения. Например, стеноз проксимальной части левой коронарной артерии или равнозначный ему (стеноз проксимальной части левой нисходящей артерии и стеноз огибающей артерии) имеют более неблагоприятный прогноз, чем стеноз дистальных отделов или стеноз в меньшей артериальной ветви. Функция левого желудочка также существенно влияет на прогноз: пациенты со значительной дисфункцией ЛЖ (даже те, у кого одно- или двухсосудистое поражение) имеют более низкий порог для реваскуляризации.
В целом, около 30% пациентов с нестабильной стенокардией переносят ИМ в течение 3 месяцев с момента возникновения заболевания; случаи внезапной смерти регистрируются значительно реже. Выраженные ЭКГ-изменения в сочетании с ангинозным синдромом служат индикаторами высокого риска инфаркта миокарда и смерти.
Лечение нестабильной стенокардии
Доврачебная помощь: Кислород, аспирин, нитраты и направление в соответствующий медицинский центр
Медикаментозное лечение: антиагреганты, антиангинальные препараты, антикоагулянты и, в некоторых случаях, другие препараты
Ангиография для оценки анатомии коронарной артерии
Реперфузионная терапия: чрескожное коронарное вмешательство или шунтирование коронарной артерии
Постгоспитальная реабилитация и постоянное ведение ишемической болезни сердца
Доврачебная помощь
Сортировка в соответствующий медицинский центр
Необходимо установить надежный венозный доступ, обеспечить ингаляцию кислорода (обычно через носовые канюли потоком 2 л) и постоянный мониторинг ЭКГ в одном отведении. Догоспитальные процедуры, проводимые персоналом скорой медицинской помощи (включая ЭКГ, аспирин [325 мг – таблетку разжевать], купирование боли нитратами), могут значительно снизить смертность и риск развития осложнений. Ранняя диагностика и ранний ответ на лечение позволяют проанализировать необходимость и временные рамки выполнения реваскуляризации Реваскуляризация в связи с острым коронарным синдромом Реваскуляризацией называют возобновление кровоснабжения ишемизированного миокарда с целью ограничения его повреждения, уменьшения вероятности развития желудочковых нарушений ритма, улучшения. Прочитайте дополнительные сведения .
Госпитализация
Стратифицировать пациента по степени риска и выбрать хронометраж реперфузии
Лекарственная терапия с антиагрегантами, антикоагулянтами и другими лекарственными средствами на основе стратегии реперфузии
По прибытии в отделение неотложной помощи подтверждают диагноз пациента. Лекарственная терапия и сроки реваскуляризации зависят от клинической картины. У клинически нестабильных пациентов (пациенты с продолжающимися симптомами, гипотензией или стойкими аритмиями) показана неотложная ангиография с реваскуляризацией. У клинически стабильных пациентов, ангиография с реваскуляризацией может быть отложена на срок от 24 до 48 часов (см. рисунок Подходы к лечению нестабильной стенокардии [Approach to unstable angina] Подходы к лечению нестабильной стенокардии ).
Подходы к лечению нестабильной стенокардии
* Морфин следует использовать с осторожностью (например, в том случае, если нитроглицерин противопоказан или у пациента остаются симптомы, несмотря на терапию с использованием нитроглицерина ). Новые данные свидетельствуют о том, что морфин ослабляет активность некоторых ингибиторов рецепторов P2Y12 и может способствовать ухудшению результатов лечения пациентов.
† Осложненный означает, что стационарное лечение было осложнено рецидивом стенокардии или инфарктом, сердечной недостаточностью или продолжающимися рецидивирующими желудочковыми аритмиями. Отсутствие любого из этих событий позволяет считать течение неосложненным.
‡ АКШ в общем предпочтительнее ЧКВ у пациентов с:
Поражением главного ствола левой коронарной артерии или его эквивалента
Дисфункцией левого желудочка
Кроме того, протяженные повреждения или находящиеся вблизи точек бифуркации часто не поддаются ЧКВ.
АКШ = аортокоронарное шунтирование; ГП = гликопротеин; ЛПНП = липопротеиды низкой плотности; ИМбST = инфаркт миокарда без подъема сегмента ST; ЧКВ = чрескожные коронарные вмешательства; ИМпST = инфаркт миокарда с подъемом сегмента ST.
Медикаментозное лечение нестабильной стенокардии
Всем пациентам должны быть назначены антиагреганты Антитромбоцитарные средства Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения , антикоагулянты Антикоагулянты Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения и, если присутствует боль в грудной клетке, антиангинальные препараты. Конкретные препараты используются в зависимости от стратегии реперфузии и других факторов; их выбор и использование обсуждаются в разделе Терапия при остром коронарном синдроме Лекарственные препараты для лечения острых коронарных синдромов Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения . Прием других препаратов, таких как бета-блокаторы, ингибиторы АПФ и статины, должен быть начат при поступлении (см. таблицу Терапия при ишемической болезни сердца [Drugs for Coronary Artery Disease] Лекарственные средства для лечения ИБС* ).
Пациентам с нестабильной стенокардией необходимо назначить следующее (при отсутствии противопоказаний):
Иногда ингибитор гликопротеина IIb/IIIa при проведении ЧКВ
Антиангинальная терапия, обычно нитроглицерин
Ингибитор ангиотензинпревращающего фермента (АПФ)
Всем пациентам показано назначение аспирина в дозе 160–325 мг (не использовать аспирин в кишечно-растворимой оболочке) при отсутствии противопоказаний в момент поступления в клинику и далее в дозе 81 мг/день пожизненно. Разжевывание первой дозы аспирина значительно ускоряет его абсорбцию. Аспирин достоверно снижает краткосрочный и долгосрочный риски смерти. У пациентов, подвергающихся ЧКВ, ударная доза клопидогреля (от 300 до 600 мг перорально однократно), прасугреля (60 мг перорально однократно) или тикагрелора (180 мг перорально однократно) улучшает результаты, особенно, если они принимаются за 24 ч до вмешательства. При экстренном ЧКВ прасугрел и тикагрелор могут быть препаратами выбора, поскольку являются быстродействующими лекарствами.
Низкомолекулярный гепарин (НМГ), нефракционированный гепарин или бивалирудин используются рутинно в лечении пациентов с нестабильной стенокардией в случае отсутствия противопоказаний (таких как активное кровотечение). Нефракционированный гепарин применять труднее, потому что он требует частой (каждые 6 ч) коррекции дозирования для достижения целевого активированного частичного тромбопластинового времени (АЧТВ). Низкомолекулярные гепарины обладают большей биодоступностью, отличаются простым режимом дозирования, не требующим титрации дозы и мониторинга АЧТВ, при их использовании значительно меньше риск развития гепарин-индуцированной тромбоцитопении Гепарин-индуцированная тромбоцитопения Разрушение тромбоцитов может развиваться вследствие иммунологических причин (вирусная инфекция, лекарства, нарушения соединительной ткани или лимфопролиферативные заболевания, переливание крови). Прочитайте дополнительные сведения . Бивалирудин показан в случае наличия у пациентов указаний в анамнезе или подозрений на гепарин-индуцированную тромбоцитопению.
При поражениях высокого риска (например, выраженный тромбоз, не восстановленный кровоток) следует рассмотреть возможность применения ингибитора гликопротеина IIb/IIIa во время ЧКВ. Согласно современным представлениям абциксимаб, тирофибан и эптифибатид обладают эквивалентной эффективностью, выбор препарата в данной ситуации определяется такими факторами (например, стоимость, доступность и опыт применения— 1 Справочные материалы по лечению Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой. Прочитайте дополнительные сведения ).
Боль в груди может быть купирована нитроглицерином или иногда морфином. Нитроглицерин предпочтительнее морфина, который следует использовать с осторожностью (например, если у пациента есть противопоказания к нитроглицерину или он испытывает боль, несмотря на применение максимальных доз нитроглицерина). Нитроглицерин Нитраты Лечение острых коронарных синдромов (ОКС) направлено на уменьшение беспокойства, прекращение тромбообразования, обратное развитие ишемии, ограничение размеров ИМ, снижение нагрузки на миокард. Прочитайте дополнительные сведения сначала назначается сублингвально, далее в внутривенно капельно по потребности. Морфин, введенный в дозе 2–4 мг внутривенно, повторно каждые 15 минут в зависимости от потребности, отличается высокой эффективностью, однако он способен угнетать дыхание, снижать сократимость миокарда и оказывать сильный венозный вазодилатирующий эффект. Имеющиеся данные также свидетельствуют о том, что морфин влияет на активность некоторых ингибиторов P2Y12-рецепторов. Большое ретроспективное исследование также показало, что морфин может увеличивать уровень смертности у пациентов с острым инфарктом миокарда ( 2, 3 Справочные материалы по лечению Нестабильная стенокардия возникает от острой обструкции коронарной артерии без инфаркта миокарда. Симптоматика данных состояний включает дискомфорт в грудной клетке, сопровождающийся одышкой. Прочитайте дополнительные сведения ). Гипотония и брадикардия могут также возникать в ответ на введение морфина, однако эти осложнения обычно купируются приподниманием нижних конечностей пациента.
Реперфузионная терапия при нестабильной стенокардии
Ангиография обычно делается при поступлении – в пределах от 24 до 48 часов после поступления, если пациент стабилен, или немедленно – у нестабильных пациентов (например, с присутствующими симптомами, гипотензией, стойкими аритмиями). Результаты ангиографии помогают определить показана ЧКВ или аортокоронарное шунтирование. Выбор стратегии реперфузии обсуждается далее в разделе Реваскуляризации при острых коронарных синдромах Реваскуляризация в связи с острым коронарным синдромом Реваскуляризацией называют возобновление кровоснабжения ишемизированного миокарда с целью ограничения его повреждения, уменьшения вероятности развития желудочковых нарушений ритма, улучшения. Прочитайте дополнительные сведения .
Здравый смысл и предостережения
Хотя фибринолитические препараты могут помочь пациентам с ИМпST, они не несут пользы при нестабильной стенокардии
Тромболитическая терапия при нестабильной стенокардии. Немедикаментозное лечение стенокардии
Тромболитическая терапия при нестабильной стенокардии. Немедикаментозное лечение стенокардии
Тромболитические препараты не получили широкого применения в комплексном лечении нестабильной стенокардии. Речь идет о внутривенном введении фибринолизина и препаратов группы стрептокиназы. По существующим представлениям, поверхность сосуда с поврежденным эндотелием и остаточным после фибринолиза тромбом более тромбогенна, чем только деэндотелизированная. Вследствие этого повторная окклюзия наступает легко и часто. По мнению отдельных исследователей, оправдано лишь внутрикоронарное введение тромболитиков с последующей механической фрагментацией тромба (доказанного коронарографически), а затем проводимой баллонной ангиопластикой.
В лечении больных нестабильной стенокардией широкое распространение получили дезагреганты (ацетилсалициловая кислота — АСК, тиклопидин, сульфинпиразон). Наибольшая популярность из них выпала на долю АСК. Установлено, что АСК необратимо блокирует фермент циклооксигеназу тромбоцитов, превращающую арахидоновую кислоту в циклический эндопероксид, угнетает синтез тромбоксана А2, препятствуя агрегации клеток. В то же время выяснилось, что одновременно АКС оказывает негативное влияние на сосудистый эндотелий, угнетая продукцию вазодилатирующего постациклина. Компромисс был достигнут разумной дозировкой препарата. Оказалось, что малые дозы АСК (не более 325 мг в сутки) действуют более селективно на пластиночную циклооксигеназу, практически не нарушая синтеза простациклина. В специальных исследованиях найдено протективное влияние АСК при нестабильной стенокардии на возможность развития у больных инфаркта миокарда.
В то же время следует помнить об осторожности в назначении АСК больным вариантной стенокардией в связи с возможной провокацией препаратами у них коронарного спазма.
За последние годы с учетом негативного влияния активации перекисного окисления липидов на стабильность стенокардии рекомендуется в комплекс лечения больных нестабильной стенокардией включать антиоксиданты, в частности, альфа-токоферол.
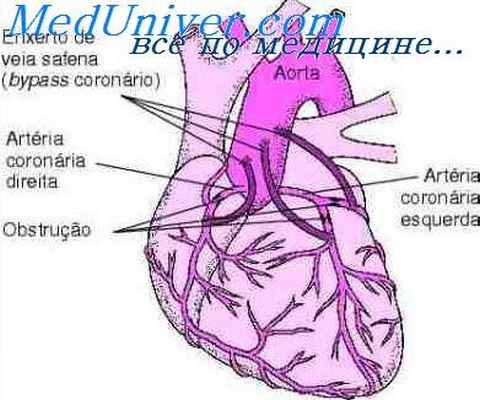
Немедикаментозное лечение стенокардии
При отсутствии эффекта от проводимой комплексной терапии больных нестабильной стенокардией используются методы экстракорпорального очищения крови: гемосорбция и плазмаферез. Механизм их положительного действия связывают с коррекцией реологических свойств крови, уменьшением содержания атерогенных фракций липидов в плазме, снижением наклонности крови к гиперкоагуляции. Обращается внимание и на детоксицирующее влияние процедур за счет выведения биологически активных веществ ишемической природы, пула среднее молекулярных пептидов, энзимов, продуктов перекисного окисления липидов. Процедура гемосорбции осуществляется по вено-венозному контуру с сорбентами СКН-2К, СКН-4М, ИГИ объемом 400 см3 со скоростью 100—120—150 мл/мин продолжительностью 60—90 мин. Обычно проводится 3—5 сеансов с интервалами 6—7 дней. При плазмаферезе удаляется плазма крови из расчета 23—28 мл/кг массы тела больного. Клетки крови возвращаются в адекватном объеме реологических препаратов или 2,5% растворе альбумина.
К настоящему времени накоплен практический опыт применения квантовой терапии нестабильной стенокардии при недостаточной эффективности медикаментозного лечения. Это касается ультрафиолетового облучения крови и лазерного воздействия.
Ультрафиолетовое облучение проводится с помощью аппарата МД-73 в виде 3—5 процедур, с интервалами через день. Механизм положительного действия ультрафиолетового облучения крови при нестабильной стенокардии связывают с корригирующим влиянием на реологию крови за счет снижения ее вязкости, активацией фибринолитической системы крови при угнетении ее свертывающей активности.
Лазерное воздействие осуществляется в виде лазерного облучения крови, нередко в комбинации с облучением кожи в зонах Захарьина—Геда. Для внутривенного облучения используется гелиево-неоновый лазер. Мощность излучения на выходе световода не превышает 1,5 мВт, плотность 2 Вт на см2. Курс лечения составляет 5—7 сеансов продолжительностью по 30—60 мин. Отмечается корригирующее влияние излучения на отдельные звенья нестабильной стенокардии: улучшение реологических свойств крови путем угнетения агрегационной способности тромбоцитов и эритроцитов, уменьшения содержания в плазме атерогенных липидов, положительного воздействия на плазменные факторы гемостаза, возрастания антиоксидантной активности крови, а также повышения чувствительности рецепторного аппарата клеток к нитратам.
- Вернуться в оглавление раздела "Кардиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС)

Чаще всего причиной ишемии миокарда является атеросклероз коронаров, кратковременное или стойкое их сужение, тромбоз коронарных артерий или их эмболия. К тромбозу ведут повреждения и дефекты, возникающие на стенке сосудов или на поверхности атеросклеротических бляшек.
Факторы риска: гиперлипидэмия с повышением уровня липопротеидов низкой плотности, холестерина общего, триглицеридов; ожирение сопутствующие, отягощенная наследственность, сахарный диабет, курение, гиподинамия – малоподвижный образ жизни – сидячий, с минимумом физических нагрузок.
Одним из проявлений ИБС является острый инфаркт миокарда, стенокардия: нестабильная, стенокардия напряжения. Стенокардия клинически проявляется выраженными сжимающими болями, локализующимися в области грудины. Боли могут отдавать в левую половину тела: под лопатку, в левую руку, в область шеи, нижней челюсти и т.д. Страх смерти, одышка, беспокойство, ощущение нехватки воздуха, выраженное сердцебиение – симптомы, также весьма характерные для приступа стенокардии.
Классификация ишемической болезни сердца (ИБС)
1. Внезапная коронарная смерть (или первичная остановка сердца) – внезапно развившееся, непредвиденное состояние, в основе которого предположительно лежит электрическая нестабильность миокарда. Под внезапной коронарной смертью понимается мгновенная или наступившая не позднее 6 часов после сердечного приступа смерть в присутствии свидетелей. Выделяют внезапную коронарную смерть с успешной реанимацией и с летальным исходом.
2. Стенокардия:
стенокардия напряжения (нагрузки):
стабильная (I- IV функциональных классов);
нестабильная: впервые возникшая, прогрессирующая, ранняя послеоперационная или постинфарктная стенокардия;
спонтанная стенокардия (стенокардия Принцметала, вариантная)
3. Безболевая форма ишемии миокарда.
4. Инфаркт миокарда:
крупноочаговый (трансмуральный, Q-инфаркт);
мелкоочаговый (не Q-инфаркт);
5. Постинфарктный кардиосклероз.
6. Нарушения сердечной проводимости и ритма (форма).
7. Сердечная недостаточность (форма и стадии).
Симптомы ишемической болезни сердца (ИБС)
Клинические проявления ИБС определяются конкретной формой заболевания, перечисленных в вышеописанной классификации.
В целом ишемическая болезнь сердца имеет волнообразное течение: периоды стабильно нормального самочувствия чередуются с эпизодами обострения ишемии. Около трети пациентов, особенно с безболевой формой ишемии миокарда, совсем не ощущают наличия ИБС, или проявления болезни заключаются в периодах общей слабости, недомогания. Прогрессирование ишемической болезни сердца может развиваться медленно, с изменением форм заболевания, а следовательно и симптомов.
К общим проявлениям ИБС относятся загрудинные боли, связанные с физическими нагрузками или стрессами, боли в спине, руке, нижней челюсти; одышка, усиленное сердцебиение или ощущение перебоев; слабость, тошнота, головокружение, помутнение сознания и обмороки, чрезмерная потливость. Нередко ИБС выявляется уже на стадии развития хронической сердечной недостаточности при появлении отеков на нижних конечностях, выраженной одышке, заставляющей пациента принимать вынужденное сидячее положение.
Перечисленные симптомы ишемической болезни сердца обычно не встречаются одновременно, при определенной форме заболевания наблюдается преобладание тех или иных проявлений ишемии.
Лечение ишемической болезни сердца (ИБС)
Лечение ишемической болезни сердца включает консервативную терапию и хирургическое (инвазивное) лечение.
К немедикаментозной терапии относятся мероприятия по коррекции образа жизни и питания. При различных проявлениях ИБС показано ограничение режима активности, т. к. при физической нагрузке происходит увеличение потребности миокарда в кровоснабжении и кислороде. Неудовлетворенность этой потребности сердечной мышцы фактически и вызывает проявления ИБС. Поэтому при любых формах ишемической болезни сердца ограничивается режим активности пациента с последующим постепенным расширением его во время реабилитации.
Диета приишемической болезни сердца (ИБС) (лечебный стол №10 по Певзнеру) предусматривает ограничение приема воды и соли с пищей для снижения нагрузки на сердечную мышцу. С целью замедления прогрессирования атеросклероза и борьбы с ожирением также назначается низкожировая диета.
Ограничиваются, а по возможности, исключаются следующие группы продуктов: жиры животного происхождения (сливочное масло, сало, жирное мясо), копченая и жареная пища, быстро всасывающиеся углеводы (сдобная выпечка, шоколад, торты, конфеты). Для поддержания нормального веса необходимо соблюдать баланс между потребляемой и расходуемой энергией. При необходимости снижения веса дефицит между потребляемыми и расходуемыми энергозапасами должен составлять минимум 300 ккал ежедневно, с учетом, что за сутки при обычной физической активности человек тратит около 2000-2500 ккал.
Медикаментозное лечение ишемической болезни сердца (ИБС)
Лекарственная терапия при ИБС назначается по формуле «A-B-C»: антиагреганты, β-адреноблокаторы и гипохолестеринемические препараты. При отсутствии противопоказаний возможно назначение нитратов, диуретиков, антиаритмических препаратов и др.
Основные препараты для лечения острых форм ИБС, а именно упомянутого выше острого коронарного синдрома: нитраты (в основном при стенокардии), бета-адреноблокаторы, препараты-антиагреганты, статины, блокаторы каналов кальция, при инфаркте миокарда — тромболитики, в т.ч. ферментные препараты (стрептокиназа и др.), обезболивающие средства, чаще всего наркотические. Триметазидин (предуктал) — препарат, эффективно улучшающий обменные процессы в клетках миокарда.
Основные группы нитратов:
1. Группа нитроглицерина (в виде таблеток, пастилок, спрей, препараты для парентерального применения). Таблетки нитроглицерина легко разлагаются на свету, поэтому должны хранится в темноте.
2. Группа изосорбида динитрата (изокет, изомакс спрей, кордикет).
3. Группа изосорбида-5-мононитрата (пектрол, моночинкве, мономак). Основное их отличие в том, что применяются они для базисной терапии (предупреждения, профилактики приступов стенокардии).
Во время приступа наиболее целесообразно принимать нитроспрей или нитроглицерин. Препараты пролонгированного действия (типа кардикета) не применяются для купирования ангинальных приступов. Основные побочные действия нитроглицеринов: сильные головные боли (повышение внутричерепного давления), снижение системного давления и, вследствие этого, компенсаторно возникающая тахикардия. Все нитраты лучше принимать в положении лежа, для того, чтобы избежать вероятности обморока при резко возникшей гипотензии.
Группа молсидомина — не содержат в своем составе нитратов, но сила действия этих препаратов меньше.
Активно применяются при ИБС средства, влияющие на процессы свертывания крови (препараты, разжижающие кровь):
1. Антикоагулянты прямого действия. К препаратам этой группы относят преимущественно гепарин и другие, низкофракционированные препараты гепарина (фраксипарин).
2. Антикоагулянты с непрямым действием могут быть либо производными оксикумарина (синкумар, неодикумарин), либо фенилиндандиона (фенилин).
3. Антиагрегантные препараты (дезагреганты) разных групп.
Ацетилсалициловая кислота и его производные (Тромбо-АС, Аспирин кардио, Ацекардол, Кардиомагнил, Аспикор, КардиАСК) и другие.
Блокаторы АДФ-рецепторов (Клопидогрел, Тиклопидин).
Ингибиторы фосфодиэстразы (Трифлузал, Дипиридамол).
Блокаторы гликопротеиновых рецепторов (Ламифибан, Эптифибатид, Тирофибан, Абциксимаб).
Ингибиторы метаболизма арахидоновой кислоты (Индобуфен, Пикотамид).
Лекарства на основе растения Гинкго Билоба (Билобил, Гинос, Гинкио).
Растения, обладающие антиагрегантными свойствами (конский каштан, черника, солодка, зеленый чай, имбирь, соя, клюква, чеснок, женьшень, красный клевер, гранат, зверобой, лук и другие).
4. Фибринолитики (альтеплаза, стрептокиназа).
Существует показатель МНО (аббревиатура, означающая - международное нормализованное отношение), который у здоровых людей равен 1. Значение МНО больше 4 означает повышение риска кровотечений, снижение значения меньше 0,8 — риск тромбозов. Принимая антикоагулянты и антиагреганты, показатель МНО используется для контроля эффективности терапии. Если планируются вмешательства, связанные с риском кровотечений, варфарин и другие антикоагулянты отменяются за 5 дней до манипуляции.
Используются также средства, влияющие на обмен липидов (гиполипидэмические препараты-статины – аторвастатин, симвастатин и проч.) – направлены на замедление прогрессирования атеросклероза сосудов, снижение уровня холестерина и атерогенных липопротеидов крови.
Стенокардия
Стенокардия – это клиническая форма ишемической болезни сердца (ИБС). Заболевание характеризуется возникновением приступообразных болей в области сердца.
Под «стенокардией напряжения» подразумеваются приступы загрудинной боли, вызванные эмоциональными переживаниями, физическими нагрузками и иными факторами, провоцирующими увеличение метаболических потребностей миокарда (тахикардия, повышенное артериальное давление).
Стабильная стенокардия напряжения – это стенокардия напряжения, которая существует более одного месяца. Она отличается стереотипной реакцией (болевые симптомы) на определенную нагрузку.
Медицинские мероприятия, проводимые при лечении стенокардии (ишемической болезни сердца), нацелены на: повышение толерантности больных к физическим нагрузкам; уменьшение интенсивности и частоты приступов; снижение риска развития инфаркта миокарда; увеличение продолжительности жизни пациента и улучшение ее качества.
Комплекс мер, используемых современной медициной для лечения стенокардии, можно разделить на три группы:
1. Лекарственная терапия стенокардии
Осуществляется индивидуальный подбор препаратов. Используются антиагреганты и антиангинальные средства, выполняется метаболическая терапия и коррекция липидного состава крови посредством медикаментов.
Болевой синдром при ИБС вызывается несоответствием кровотока по сосудам сердца его потребностям. Поэтому предотвратить возникновение болей можно следующими способами:
- Исключить образование тромбов в сосудах, которые питают сердечную мышцу.
- Увеличить кровоток по коронарным сердечным сосудам.
- Снизить потребность сердечной мышцы в поступлении кислорода, свести к минимуму проявления сердечной недостаточности и возникновения болевых эпизодов.
2. Немедикаментозная терапия стенокардии
Немедикаментозная терапия стенокардии - устранение факторов риска. Так, пациент должен отказаться от курения и нормализовать массу своего тела. Обязательны регулярные физические тренировки. Они стимулируют развитие и восстановление сосудистой сети в сердце, повышают общую выносливость организма.
К немедикаментозным методам лечения стенокардии относятся также компенсация сахарного диабета и коррекция дислипидемии. Реализовать данные условия можно путем соблюдения диабетической и гипохолестериновой диет.
3. Хирургическое лечение стенокардии
Хирургическая помощь пациентам, страдающим от стенокардии, оказывается довольно часто. Оперативные методы лечения - баллонная дилатация со стентированием стенозированных артерий и операция аортокоронарного шунтирования (АКШ) – не способны прекратить дальнейшее развитие в сосудах атеросклеротического процесса. При его дальнейшем прогрессировании просветы остальных артерий также начинают сужаться, что может спровоцировать появление сердечных приступов.
АКШ (аортокоронарное шунтирование) – это наложение анастомоза между коронарной артерией и аортой ниже места ее сужения или окклюзии.
Баллонная дилатация коронарных артерий – менее травматичная операция. Суть ее состоит во введении специального катетера, у которого на конце есть баллон, непосредственно в зону сужения коронарного сосуда. Раздувшийся баллон начинает сплющивать бляшку, из-за которой сузился просвет сосуда. Помимо этого сегодня возможна инсталляция в просвет сосуда стента (специальная конструкция, которая исключает риск развития повторного сужения коронарной артерии).
Реализация баллонной дилатации возможна лишь при наличии дорогостоящего оборудования и высокой степени оснащения медицинской клиники. Процедура показана пациентам, которые болеют стенокардией не более двух лет, при условии, что назначенное медикаментозное лечение не дало нужного результата. Эффект после хирургического вмешательства сохраняется от семи месяцев до трех лет и более.
Важно!
Пациент, столкнувшийся с ишемической болезнью сердца, должен знать, что ИБС – это очень опасное заболевание. Если его лечение не будет начато своевременно, возможен инфаркт миокарда, который, согласно статистическим данным, в пятидесяти процентах случаев заканчивается летальным исходом. Лечение стенокардии должно осуществляться в условиях кардиологического отделения стационара высококвалифицированными медиками.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Стенокардия х. X-синдром. Нестабильная стенокардия
Следует особо остановиться на одном из своеобразных вариантов стенокардии, обозначаемом как "X-синдром". Этот вариант был выделен благодаря опыту, накопленному при коронарографических обследованиях больных стенокардией. Термин предложен Кемпом в 1973 году. Х-синдром включает типичные приступы стенокардии напряжения, снимающиеся приемом нитроглицерина и антагонистов кальция. При пробе с физической нагрузкой на ЭКГ наблюдается депрессия сегмента ST. При коронарографии артерии интактны, но в то же время обращает внимание задержка контраста в области микроциркуляторного русла. При пробе с эргоновином субэпикардиальные коронарные артерии не обнаруживают повышенной наклонности к спазму. Однако морфологически выявляется гипертрофия мускулатуры интрамуральных отделов. При специальных исследованиях отмечено нарушение реактивности субэндокардиальных артерий. Считается, что в основе ишемических нарушений миокарда лежат нарушение регуляции тонуса мелких сосудов, дисфункция эндотелия, реологические нарушения крови. В происхождении последних определенная роль отводится нарушению релаксации миокарда и частичному (давлению интрамуральных сосудов в период диастолы. В диагностике Х-синдрома играет роль положительный дипиридамоловый тест и результаты изучения перфузии миокарда с помощью радионуклидных препаратов.
Заболевание прогрессирует медленно. Нечасты нарушения ритма. Нередко одновременно выявляется артериальная гипертония, в крови повышение уровня триглицеридов, снижение липопротеидов высокой плотности.
Лечение не отличается принципиально от такового при стенокардии напряжения, но имеет свои особенности. Из антагонистов кальция предпочтительны верапамил и дилтиазем. При использовании нифедипина возможен синдром обкрадывания. Отмечен положительный эффект от применения бета-адреноблокаторов и ингибиторов АПФ. Хорошо зарекомендовали себя трентал и аспирин, корригируя нарушенную микроциркуляцию. Оперативное лечение не показано.

Нестабильная стенокардия
Нестабильная стенокардия (НС) в рамках клинической кардиологии по своей значимости занимает промежуточное положение между стабильной стенокардией и инфарктом миокарда. Она характеризуется высокой степенью риска возникновения инфаркта миокарда, фатальных аритмий, внезапной смерти. Как показывает практика, даже адекватная терапия в стационаре не позволяет избежать развития инфаркта миокарда у 8—20% этих больных.
Несмотря на важность патологии, до сих пор нет общепринятого определения НС. Большинство исследователей лишь подчеркивают, что НС сама по себе не особая клиническая форма и не вариант стенокардии. Наибольшее распространение получило определение нестабильной стенокардии как периода обострения ишемической болезни сердца, проявляющегося определенными клиническими вариантами.
Основы концепции нестабильной стенокардии заложил Feil, описавший в 1937 г. синдром тяжелой и длительной ангинозной боли, предшествующей развитию острого инфаркта миокарда. В 1964 г. аналогичная форма была трактована Vakil'oM как "прединфарктный синдром". Термин получил широкое хождение в кардиологии. Само же название "нестабильная стенокардия" предложено Fowler'ом в 1971 г. Conti в том же году разработал ее первую классификацию. С тех пор термин "нестабильная стенокардия" получил международное признание. Он учтен и комитетом экспертов ВОЗ, разработавшим, современную классификат цию ишемической болезни сердца, но в то же время сделавшим оговорку, что целесообразно расшифровывать термин, указывая конкретную форму нестабильной стенокардии. К ним комитет относит: впервые возникшую стенокардию (длительностью до одного месяца), прогрессирующую стенокардию напряжения, спонтанную стенокардию (принцметала).
В последние годы часть кардиологов относит к НС и раннюю постинфарктную стенокардию, манифестирующую в подострый период инфаркта миокарда. Спорным остается вопрос о выделении такой формы НС, как острая коронарная недостаточность. Под ней понимают один или несколько ангинозных приступов типичной стенокардии покоя, возникающих без провоцирующих моментов, длительностью более 15—30 минут без четкого эффекта от приема нитроглицерина, без электрокардиографических и биохимических признаков некроза миокарда. Следует полагать, что в ее основе лежит преходящий спазм коронарной артерии в зоне атеросклеротической бляшки, эксцентрично суживающей просвет сосуда.
Справедливости ради следует оговориться, что значительная часть исследователей считает впервые возникшую стенокардию нестабильной, если по своей сути она приняла прогрессирующее течение. По мнению Н. А. Грацианского, это наблюдается: в среднем у 30—35% больных. Необходимо расценивать как ошибочную ту ситуацию» когда; впервые диагностируемая стенокардия расценивается как впервые возникшая и, таким образом, как нестабильная. При тщательном расспросе больного в подобных случаях выявляется, что клинические проявления стенокардии у него имели место и ранее, но за врачебной помощью он не обращался, а сделать это его заставило повышение функционального класса стабильной стенокардии.
- Читать далее "Морфология нестабильной стенокардии напряжения. Патогенез нестабильной стенокардии"
Оглавление темы "Нестабильная стенокардия напряжения":
1. X-синдром. Нестабильная стенокардия
2. Морфология нестабильной стенокардии напряжения. Патогенез нестабильной стенокардии
3. Эндотелий сосудов при нестабильной стенокардии. Миокард при нестабильной стенокардии
4. Диагностика нестабильной стенокардии. Физикальное обследование при нестабильной стенокардии
5. ЭКГ при нестабильной стенокардии. Биохимия нестабильной стенокардии
6. Липидный обмен при нестабильной стенокардии. Генетика нестабильной стенокардии
7. Тяжесть нестабильной стенокардии. Угрожающий период нестабильной стенокардии
8. Лечение нестабильной стенокардии. Нитраты при нестабильной стенокардии
9. Антагонисты кальция при нестабильной стенокардии. Эффективность антагонистов кальция
10. Тромболитическая терапия при нестабильной стенокардии. Немедикаментозное лечение стенокардии
Читайте также:
