Туберкулез кожи. Гистология туберкулеза кожи
Добавил пользователь Alex Обновлено: 29.01.2026
Туберкулез кожи. Гистология туберкулеза кожи
Если здоровой, в прошлом не инфицированной морской свинке ввести подкожно достаточную дозу туберкулезных палочек, через 8—12 дней на месте прививки развивается плотный узел, который вскоре изъязвляется. Регионарные лимфатические узлы увеличиваются и иногда изъязвляются [комплекс Гона (Ghon)].
При гистологическом исследовании первичной язвы, произведенном через 10—14 дней после прививки, обнаруживается выраженная воспалительная реакция с большим количеством полиморфноядерпых лейкоцитов и туберкулезных палочек. В течение двух последующих недель гистологическая картина меняется, полиморфноядерные лейкоциты замещаются лимфоцитами и эпителиоидными клетками.
Через 3—4 недели после инокуляции на ее месте, а также в регионарных лимфатических узлах развиваются отчетливые бугорки или туберкулоидная структура. Одновременно с появлением эпителиоидных клеток количество туберкулезных палочек быстро уменьшается (Сульцбергер).
Типичный бугорок состоит из скоплений эпителиоидных клеток, окруженных валом из лимфоцитов. Обычно между эпителиоидными клетками обнаруживается несколько гигантских клеток типа Лангханса. В центре бугорка, состоящего из эпителиоидных клеток, можно наблюдать различную степень казеоза. Если обнаруживаются такие типичные бугорки, говорят о бугорковом (туберкулезном) инфильтрате.
Часто, однако, при туберкулезе не удается обнаружить типичных бугорков, а видны лишь неравномерные скопления эпителиоидцых клеток внутри воспалительного инфильтрата; явления казеоза, а также клетки Лангханса могут обнаруживаться, но могут и отсутствовать. В таких случаях говорят о туберкулоидном инфильтрате.
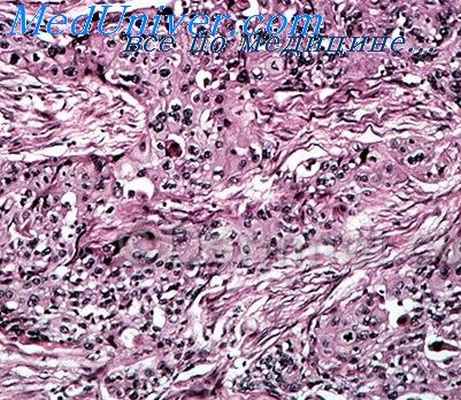
Важно знать, что бугорковый и особенно туберкулоидный инфильтрат не обязательно говорит о наличии туберкулеза. Он может наблюдаться и при других заболеваниях, особенно при сифилисе, лепре и некоторых глубоких микозах. Закон Ядассона-Левандовского гласит: тенденция к развитию бугоркового или туберкулоидного строения бывает в тех случаях, когда микроорганизмы или продукты их жизнедеятельности нейтрализуются в результате местных иммунобиологических реакций.
Представляют интерес исследования Сабина, который, впрыскивая внутрикожно различные фракции туберкулезных палочек, пришел к выводу, что протеиновая фракция вызывает развитие некротизирующей и лимфоцитарной реакции, а фос-фолипоидиая фракция — эпителиоидноклеточной реакции.
Гистологическая диагностика различных форм туберкулеза кожи зависит от взаимоотношения между степенью казеозного некроза, количеством воспалительного инфильтрата и степенью сосудистых изменений, а также от отношения бугорков к кровеносным и лимфатическим сосудам.
Казеозный некроз получил свое наименование из-за макроскопического сходства пораженных тканей с сыром. Микроскопически в очагах казеозного некроза отмечается полное нарушение строения тканей. Ядерный материал бледно окрашивается, причем, кроме случаев резко (выраженного некроза, часть ядер сохраняется. Большинство же ядер находится в состоянии пикноза (сжатия) или кариорексиса (фрагментации).
При очаговой туберкулезной инфекции казеозный некроз вызывается действием только бактериальных токсинов. При гематогенной инфекции развиваются облитеративные изменения сосудов. Отсутствие резко выраженного воспалительного инфильтрата в очагах туберкулеза является доказательством сравнительной резистентности макроорганизма или ослабления инфекции. Общепринятой классификации туберкулеза кожи ее существует.

Туберкулез кожи.
Инфекция началась в форме маленького узла на носу и выросла в большую инфильтративную опухоль, которая поразила центр лица.
Диагноз подтвержден биопсией кожи и обнаружением микобактерий в культуральном анализе.
Опухоль прореагировала на антибиотики почти полным разрешением через 4 мес.
- Вернуться в оглавление раздела "гистология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Глава 9. ТУБЕРКУЛЕЗ КОЖИ
Туберкулез кожи является хроническим инфекционным заболеванием, вызываемым микобактериями туберкулеза.
Возбудитель . Микобактерии туберкулеза — палочки 2,5 мкм в длину — являются кислотоустойчивыми. Они не образуют спор, для них характерен полиморфизм, через каждые 20 часов их число увеличивается.
Среди возбудителей туберкулеза кожи известно 3 вида микобактерий:
– Micobacteriuм tuberculosis hominis (человеческий) — 94–95 %;
– Micobacteriuм tuberculosis bovis (бычий) — 4–5 %;
– Micobacteriuм tuberculosis avis (птичий) — менее 1 %.
Патогенез . Микобактерии туберкулеза попадают в кожу или первично, т. е. экзогенно, или вторично, т. е. эндогенно: гематогенно, лимфогенно или per continuitatem — из первичных или вторичных очагов, при легочном или внелегочном туберкулезе.
Кожа является далеко не идеальной тканью человеческого организма для развития микобактерий туберкулеза. Во-первых, температура поверхности кожи на несколько градусов ниже, чем в легких; во-вторых, содержание кислорода существенно ниже, а СО 2 — выше, чем в ткани легкого; и, наконец, ткань легкого почти на 95 % состоит из воды, а содержание воды в коже не более 76 %.
Поэтому туберкулез кожи и слизистых оболочек, в отличие от туберкулеза легких, почек, других внутренних органов, костей и суставов, встречается намного реже. В настоящее время 1 случай туберкулеза кожи в Беларуси приходится почти на 1000 случаев туберкулеза легких. Среди провоцирующих факторов называют острые инфекции, травмы, эндокринные расстройства, особенно сахарный диабет, гиповитаминозы, неполноценное питание, другие состояния, приводящие к снижению неспецифической резистентности организма. Существенную роль в патогенезе туберкулеза кожи играют массивность инфицирования, вирулентность микобактерий, состояние иммунитета. Туберкулезное воспаление рассматривается как классический пример воспаления на иммунной основе. Ведущую роль при туберкулезе кожи отводят Т-клеточному иммунитету, а значение гуморального звена иммунитета, равно как и роль аутоиммунных реакций, остается дискутабельной.
дном с гнойным отделяемым, мягкими и подрытыми краями. У отдельных больных язва носит шанкриформный характер с уплотнением краев. В течение второго месяца возникают лимфангит и регионарный лимфаденит. Лимфоузлы, вначале подвижные и изолированные, вскоре спаиваются между собой и кожей, нередко вскрываются с образованием язв, напоминая склофулодерму. Язва рубцуется в течение нескольких месяцев, одновременно процесс репарации приводит к петрификации лимфатических узлов. Туберкулиновые пробы при первичном туберкулезе кожи чаще отрицательные.
Классификация туберкулеза кожи . В течение многих лет мы пользу-
емся классификацией, согласно которой все формы кожного туберкулеза делятся на локализованные и диссеминированные.
К локализованным формам относятся: туберкулезная волчанка, колликвативный туберкулез кожи, бородавчатый туберкулез кожи, язвенный туберкулез кожи и слизистых оболочек.
Среди диссеминированных форм туберкулеза кожи называют папулонекротический туберкулез, индуративный туберкулез кожи, лихеноидный туберкулез, или лишай золотушных, миллиарная диссеминированная волчанка лица.
Туберкулезная волчанка (люпозный туберкулез кожи, или обыкновенная волчанка). Если в послевоенные годы она поражала в основном детей, то в настоящее время встречается преимущественно у взрослых, чаще у женщин, страдающих туберкулезом легких или лимфатических узлов.
Излюбленная локализация — лицо. Первичный элемент — бугорок (люпома) буровато-желтого или красно-коричневого цвета. Благодаря появлению рядом аналогичных элементов сыпи уже через 1,5–4 месяца формируются бляшки с фестончатыми очертаниями, возвышающимся периферическим валиком и рубчиком в центре. На формирующемся поверхностном белесоватом рубце могут появляться новые бугорки. Бугорки отличаются мягкой консистенцией, для них характерны 2 симптома: симптом «яблочного желе» при диаскопии элементов сыпи (но он может быть положительным и при люпоидной форме розацеа) и «симптом зонда» — ямка на поверхности бугорка после легкого надавливания тупым зондом (причина — гибель коллагеновых волокон в очаге туберкулезного воспаления). При более сильном надавливании зонда на бугорок возможно его проваливание, что сопровождается болезненностью и появлением капельки крови (при розацеа это не наблюдается).
Туберкулезная волчанка может протекать по одному из следующих клинических вариантов:
– язвенная, или мутилирующая;
– бородавчатая, или папилломатозная;
– псориазиформная туберкулезная волчанка с обилием сероватобелых чешуек на поверхности.
Известны случаи изолированного поражения слизистой рта и носовой перегородки с перфорацией последней.
Течение вульгарной волчанки многолетнее, ухудшение — зимой. Возможны осложнения, рожистое воспаление и люпус-карцинома (плоскоклеточный рак с быстрым метастазированием).
Патоморфология . В основе бугорков — инфекционная гранулема с преобладанием эпителиоидных клеток с казеозным некрозом в центре, вокруг которого обилие лимфоцитов и гигантских клеток Лангханса. Обнаруживаются туберкулезные палочки.
Дифференциальная диагностика проводится с серпигинирующим,
или ползущим, бугорковым сифилидом, сгруппированным бугорковым сифилидом, туберкулоидной лепрой, хромомикозом, кожным лейшманиозом, туберкулоидной формой.
В пользу бугоркового сифилида будет говорить бледно-красный цвет
с синюшным оттенком бугорков, их плотно-эластичная консистенция, отрицательные симптомы «зонда» и «яблочного желе», сравнительно быстрая эволюция (несколько месяцев), отсутствие рецидивов бугорков на рубцах и положительные трепонемные серологические тесты.
Для очагов туберкулоидной лепры характерны отрицательные волчаночные симптомы, ранняя потеря температурной и болевой поверхностной чувствительности, потоотделения в очаге.
При туберкулоидной форме кожного лейшманиоза бугорки болезненные при пальпации, оставляют втянутые рубчики.
Очаги хромомикоза чаще локализуются на туловище и конечностях, волчаночные симптомы — отрицательные, в биопсированных кусочках кожи из очага обнаруживаются черные овальные или сферические тельца возбудителя.
Колликвативный туберкулез кожи, или скрофулодерма. Различают первичную скрофулодерму, развивающуюся вследствие гематогенного распространения микобактерий из первичного очага при резком снижении иммунитета, и более часто регистрируемую вторичную скрофулодерму, возникающую вследствие лимфогенного распространения возбудителя из пораженных туберкулезом лимфатических узлов.
Первичная скрофулодерма характеризуется появлением в подкожной клетчатке (преимущественно в области конечностей) небольших подвижных и безболезненных узлов, которые в дальнейшем увеличиваются в размерах и вскрываются с образованием вяло гранулирующих язв. Язвы заживают медленно с образованием мостиковидных рубцов с неровной поверхностью.
Излюбленной локализацией вторичной скрофулодермы является шея, область грудины, ключиц. Первичный элемент — узел в подкожной клетчатке, кожа над которым постоянно краснеет. После распада узлов образуются глубокие язвы с мягкими подрытыми краями, а дно покрыто желтоватыми казеозными массами, после отторжения которых образуются втянутые мостикообразные рубцы.
Гистологически в глубоких слоях дермы определяется клеточный инфильтрат в виде узла, который состоит из массы эпителиоидных клеток, образующих бугорок, окруженный лимфоидными элементами, в центре — творожистый некроз. Микобактерии обнаруживаются по периферии казеозного участка.
Дифференциальная диагностика скрофулодермы проводится:
– с сифилитической гуммой (отличия: другая локализация, наличие некротического стержня в язве, звездчатый рубец по заживлению, положительные трепонемные серореакции);
– актиномикозом (отличия: инфильтрат деревянистой плотности, жидкое гнойное и гнойно-кровянистое отделяемое с наличием друз желтого цвета);
– инфильтративно-абсцедирующей пиодермией (отличия: локализация в области подмышечных и паховобедренных складок, на ягодицах; плотные инфильтраты, множественные сообщающиеся свищи с яркой гиперемией вокруг).
Бородавчатый туберкулез кожи — это суперинфекция, при которой микобактерии попадают в кожу уже инфицированных людей, или аутоинокуляция, хотя не исключается и гематогенный путь попадания. Основной контингент — хирурги, патологоанатомы, ветеринарные врачи, мясники. Основной возбудитель — M. tuberculosis bovis (бычий тип).
Первичный элемент — папула. Локализация — открытые участки тела, преимущественно тыл кистей. Очаги поражения различной формы и размеров, с четкими границами, коричневато-красного цвета, с папилломатозной, шероховатой поверхностью. Можно выделить 3 зоны очага: в центре — бородавчатые разрастания высотой до 1 см, затем зона корок, трещин с синюшно-красноватым валиком по периферии, самая крайняя зона — синеватый венчик в виде каймы на границе со здоровой кожей. Очаг обычно одиночный.
Гистология . Наблюдается гиперкератоз, папилломатоз, сочетание воспалительной и гранулематозной реакций в дерме, микобактерии обнаруживаются с трудом. Типичные бугорки в биоптате выявляются не всегда, особенно в застарелых элементах сыпи.
Дифференциальная диагностика бородавчатого туберкулеза проводится:
– с язвенно-вегетирующей пиодермией (отличия: островоспалительная реакция вокруг язв, чаще поражены нижние конечности, неприятно пахнущее серозно-гнойное отделяемое, склонность к развитию новых язвенных дефектов);
– хромомикозом (отличие: очаги на туловище и конечностях, обнаружение возбудителя при микологическом исследовании или биопсии);
– бородавчатым красным лишаем (отличия: преимущественная локализация очагов на голенях, отсутствие трех зон в очаге поражения, отсутствие рубцевания, интенсивный зуд, разная гистологическая картина).
Язвенный туберкулез кожи и слизистых оболочек. Встречается редко. Является результатом массивной аутоинокуляции при экссудативном туберкулезе легких или желудочно-кишечного тракта, реже мочеполовых органов. Болезнь манифестирует появлением милиарных узелков розового или желтоватого цвета на слизистых оболочках полости рта или половых органов, вокруг естественных отверстий, которые сравнительно быстро распадаются с образованием небольших болезненных язв с фестончатыми очертаниями, подрытыми краями и неровным зернистым дном (некротические бугорки серовато-желтого цвета — зерна Треля). Язвочки могут сливаться в долго существующие обширные язвенные поверхности. Регионарные лимфоузлы увеличены и болезненны.
Гистология . В глубоких слоях дермы наблюдаются туберкулоидные гранулемы, в более поверхностных — воспалительная реакция вокруг изъязвления; легко обнаруживаются микобактерии туберкулеза.
Туберкулиновые реакции чаще отрицательные, но могут быть и гиперэргическими.
Папуло-некротический туберкулез кожи — это фактически аллерги-
ческий васкулит вследствие сенсибилизации микобактериями туберкулеза. Проявляется симметрично расположенными на коже лица, разгибательных поверхностей конечностей, локтей, колен, ягодиц папулами округлых очертаний размером 2–6 мм, синюшно-красного цвета, в центре которых развивается псевдопустула с некрозом. Небольшая язвочка покрыта плотноприлегающей корочкой, вокруг — возвышающийся ободок. На месте язвочки остаются штампованные рубчики. Болезнь длится месяцы и годы, ухудшение — зимой. Туберкулиновые пробы положительные. Поверхностная пустулезная форма папулонекротического туберкулеза называется Acnitis, напоминает вульгарные угри и встречается у детей школьного возраста. У подростков и юношей описана глубокая пустулезная разновидность папулонекротического туберкулеза, называемая Folliclis. Папулонекротический туберкулез обычно сочетается с туберкуле-
зом лимфатических узлов, туберкулезом легких, костей.
Гистология . В дерме — неспецифические воспалительные изменения, затем выявляется центральный некроз, вокруг него — неспецифический, гранулематозный инфильтрат. В эпидермисе — акантоз, паракератоз. Микобактерии обнаруживаются с трудом.
Дифференциальная диагностика проводится:
– с папуло-некротическим васкулитом (отличия: острое течение, отрицательные туберкулиновые реакции, процесс разрешается за 2–3 недели);
– лимфатоидным папулезом (отличия: появляются синюшно-розо- вые папулы, бляшки, цикл развития — 4–6 недель, болезнь длится годами. Гистологически — картина истинной лимфомы).
Индуративная эритема Базена (индуративный туберкулез кожи) — это васкулит глубоких сосудов дермы туберкулезной этиологии. Чаще болеют женщины среднего возраста. Преимущественная локализация — голени. Первичный элемент — узел в сетчатом слое дермы и подкожной жировой клетчатки. Узлы немногочисленные, симметрично расположенные, размером 2–5 см в диаметре, плотноэластической консистенции. Кожа над ними постепенно краснеет (красно-синюшный цвет), холодная на ощупь. У каждого 4–5-го больного узлы изъязвляются (язвенная форма Гетчинсона). Края язв крутые или подрытые, уплотнены. После заживления остается гладкий, втянутый рубец.
Гистология . Воспалительный инфильтрат характеризуется гранулематозной и лимфоцитарно-плазмоклеточной реакцией, наблюдается набухание и пролиферация эндотелия кровеносных сосудов, тромбоз и облитерация их просвета. В дальнейшем формируется специфическая гранулематозная реакция.
Дифференциальная диагностика проводится:
– с узловатой эритемой, хронической формой (отличия: более яркий цвет узлов, болезненность, узлы не изъязвляются, локализация — нередко боковые поверхности голеней);
– саркоидозом крупноузловатым (отличия: один или несколько полушаровидных узлов до 3 см в диаметре, плотноватой консистенции, си- нюшно-розового или красно-коричневого цвета, с гладкой поверхностью, при диаскопии видны желто-бурые пылинки. Узлы регрессируют с центра, оставляя временную гиперпигментацию).
Лихеноидный туберкулез, или лишай золотушных. В настоящее вре-
мя эта форма туберкулеза встречается крайне редко и чаще среди ослабленных детей и подростков с активным туберкулезом внутренних органов.
На коже груди, боковых поверхностей туловища появляются симметрично расположенные лихеноидные, фолликулярные или плоские папулы
и бугорки желтовато-красноватого или коричневатого цвета, которые могут группироваться, образуя кольцевидные очаги. Высыпания оставля-
ют поверхностные рубчики. Течение заболевания хроническое, приступообразное.
Туберкулиновые пробы положительные.
Гистология . Выявляются эпителоидно-клеточные гранулемы, расположенные перифолликулярно, при наличии небольшого количества лимфоцитов, гигантских клеток.
Дифференциальная диагностика проводится:
– с красным плоским лишаем (полигональные блестящие зудящие папулы с центральным вдавлением, с преимущественным расположением на внутренней поверхности верхних конечностей, на голенях и туловище,
с положительным феноменом Кебнера, частым поражением слизистых оболочек и ногтей; отсутствие данных о наличии туберкулеза внутренних органов);
– блестящим лишаем (отличия: множественные изолированные плоские папулы диаметром 1–2 мм с блестящей нешелушащейся поверхностью, бледно-розового цвета или нормальной окраски; туберкулиновые реакции отрицательные).
Милиарная диссеминированная волчанка лица. По мнению одних ученых, это редкая форма туберкулеза кожи, является папулезным вариантом локализованного папулонекротического туберкулеза, по мнению других — это люпоидная форма розацеа.
Поражается лицо. Выявляются милиарные безболезненные папулы желтовато-красноватого цвета, полушаровидные, с пустулой в центре, мягкой консистенции. Определяется феномен «яблочного желе». Одновременно у больного можно видеть высыпные элементы в разной стадии развития. Сыпь может оставить небольшие рубчики.
Гистология . Обнаруживается инфильтрат бугоркового строения с развитием очагового некроза, окруженного большим количеством эпителиоидных клеток, встречаются гигантские клетки, большое количество палочек туберкулеза.
Дифференциальная диагностика проводится:
– с розацеа (отличия: на отечной и гиперемированной коже лица имеется большое количество угревых, папуло-пустулезных элементов, телеангиэктазий, отсутствуют указания на наличие туберкулеза внутренних органов);
– мелкоузелковым саркоидозом (отличия: множественные, резко отграниченные, симметрично расположенные, плотные бугорки и папулы величиной до горошины, с гладкой поверхностью, цвет которых меняется от бледно-розового до фиолетового и бурого. Феномен пылинок положительный. Реакции на туберкулин, как правило, отрицательные).
Диагностика туберкулеза кожи . При установлении диагноза следует учитывать данные анамнеза, клинические, микробиологические и гистоло-
Журнал «Медицина неотложных состояний» 7-8 (46-47) 2012
В статье дана классификация и характеристика каждого из видов туберкулезного поражения кожи, приведены клинические примеры этого заболевания.
The paper presents the classification and characteristics of each type of tuberculous lesions of the skin, clinical examples of this disease are given.
У статті подані класифікація й характеристика кожного з видів туберкульозного ураження шкіри, наведені клінічні приклади цього захворювання.
Туберкулез кожи является одним из проявлений туберкулезного заболевания организма и вызывается микобактериями туберкулеза как человеческого (Mycobacterium tuberculosis), так и бычьего вида (Mycobacterium bovis) [1, 3, 4, 7, 8].
Туберкулезное поражение кожи — явление достаточно редкое, в структуре заболеваемости туберкулезом составляет менее 0,1 % [2, 4, 5, 8].
Туберкулез кожи возникает на фоне измененной реактивности и сниженного иммунобиологического состояния организма; распространяется преимущественно эндогенно (гематогенным или лимфогематогенным путем) из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.); может сочетаться с другими локализациями туберкулезного процесса [1, 4, 6].
Гистологически при туберкулезе в коже выявляют гранулемы из эпителиоидных клеток, окруженных лимфоцитами. Характерно наличие гигантских клеток Лангханса и казеозного некроза в центре бугорка. Могут выявляться также микобактерии.
Дерматологические формы туберкулеза включают разнообразные по клинической картине патологические процессы.
Диагностика всех форм туберкулеза кожи основана на клинических данных, результатах рентгенологического обследования, гистологического исследования биоптата, определении туберкулиновой аллергии, а также эффективности тест-терапии [1, 4, 6].
Классификация туберкулеза кожи:
I. Хронически текущий первичный туберкулез:
1) колликвативный туберкулез: скрофулодерма первичная, скрофулодерма вторичная, фунгозный туберкулез;
2) рассеянные формы туберкулеза кожи: папулонекротический туберкулез, уплотненная эритема, лишай золотушный.
II. Вторичный туберкулез:
1) туберкулезная волчанка (плоская, язвенная, гипертрофическая, папилломатозная);
2) бородавчатый туберкулез кожи;
3) милиарно-язвенный туберкулез кожи.
Туберкулез кожи колликвативный (скрофулодерма) — вторая по частоте форма туберкулеза кожи.
Чаще поражаются боковые поверхности шеи.
Высыпания представлены вначале плотными безболезненными узелками, которые, быстро увеличиваясь в объеме, превращаются в узел, плотно спаянный с подлежащими тканями. Кожа над ним приобретает синюшный оттенок. В дальнейшем узел размягчается и вскрывается с выделением гнойного содержимого с включениями некротизированной ткани. На месте узла образуется язва с мягкими краями, желтоватым налетом и вялыми грануляциями на дне. После ее заживления остаются весьма характерные рваные рубцы неправильной формы, покрытые сосочковидными выростами кожи, перемычками (рис. 1). Чаще поражаются боковые поверхности шеи. Болеют преимущественно женщины.
Туберкулез кожи папулонекротический. Папулонекротическим туберкулезом кожи чаще болеют женщины в возрасте от 16 до 40 лет, однако встречаются больные пожилого и старческого возраста, а также дети. Больше подвержены заболеванию лица, работа которых связана с длительным пребыванием на ногах.
Эта форма туберкулеза кожи характеризуется полушаровидными папулами размером с конопляное зерно, красноватого цвета с синюшным оттенком, плотной консистенции. В центральной части папулы возникает некроз. Некротические массы ссыхаются в плотно сидящую корочку, после удаления которой образуется округлая язвочка с крутыми краями (рис. 2). После ее заживления остается характерный вдавленный, или «штампованный», рубчик. Сам рубчик и кожа вокруг него гиперпигментированы, однако с течением времени наступает депигментация. Эволюция отдельной папулы длится около месяца.
При папулонекротическом туберкулезе кожи поражаются любые участки кожного покрова, однако излюбленной локализацией являются голени, ягодицы, бедра, предплечья и плечи. Наибольшее количество папул выявляется в области голеней, ягодиц, бедер и предплечья. Обычно сыпь группируется в области суставов по разгибательным поверхностям конечностей (рис. 3).
Гистологически обнаруживается центральный некроз, окруженный неспецифическим, а по периферии — гранулематозным инфильтратом. Выражены сосудистые изменения.
Течение болезни хроническое, с ухудшением зимой и улучшением в теплое время года. Однако вследствие гиперинсоляции может возникать обострение летом. Туберкулиновые пробы положительные. Микобактерии туберкулеза обнаруживаются в единичных случаях. В период вспышки возможно проявление признаков интоксикации с повышением температуры тела, недомоганием, болью в суставах. Прогноз благоприятный. Первичный очаг (в легких, лимфатических узлах, костях и суставах) чаще неактивный. Между обострениями общее состояние больных обычно не изменяется.
Уплотненная эритема (син.: эритема уплотненная Базена, индуративный туберкулез кожи). Это одна из наиболее распространенных форм туберкулеза кожи. В основе заболевания лежит дермогиподермальный аллергический васкулит, вызванный повышенной чувствительностью к микобактериям, которые попадают в кожу преимущественно гематогенно. Развивается заболевание в основном у девушек и молодых женщин, страдающих нарушениями периферического кровообращения, гормональными дисфункциями, в первую очередь гипофункцией половых желез. Провоцирующим фактором является длительное пребывание на ногах.
Индуративная эритема Базена проявляется узлами, расположенными обычно в подкожной жировой клетчатке голеней, покрасневшей кожей над ними, преимущественно у женщин с малоактивным туберкулезным поражением лимфатических узлов. Узлы самопроизвольно рассасываются летом и рецидивируют весной и осенью.
Размер узлов в большинстве случаев достигает величины вишни или небольшой сливы, реже — куриного яйца; у некоторых больных пальпаторно определяется плоский инфильтрат (рис. 4).
Гистологически вначале обнаруживается гранулематозная, неспецифическая, лимфоцитарно-плазмоклеточная воспалительная реакция, значительные сосудистые изменения с набуханием и пролиферацией эндотелия, тромбозом и облитерацией просветов. В дальнейшем (через 1,5–2 месяца) формируется специфическая гранулематозная реакция. Казеоз наблюдается не всегда. Для диагностики важна глубокая биопсия, так как основной процесс развивается в подкожной клетчатке.
Прогноз выздоровления благоприятный, хотя даже под влиянием адекватного лечения регрессирование происходит медленно. Могут наблюдаться поздние рецидивы, иногда через несколько лет после клинического выздоровления. Течение длительное. Редко наблюдается изъязвление очага уплотнения, которое протекает торпидно и отличается резистентностью к проводимой терапии.
Лишай золотушный (лихеноидный туберкулез кожи). Очень редкая форма туберкулеза кожи, развивающаяся обычно в первичном периоде болезни, в основном у ослабленных детей и подростков, страдающих другими формами туберкулеза (кожи, лимфатических узлов, костей или, реже, легких). Провоцируют развитие заболевания острые инфекции (корь, коклюш, грипп и т.п.), иногда туберкулиновая проба, а также прививка БЦЖ.
Высыпания в виде лихеноидных, фолликулярных или перифолликулярных элементов конусовидной или плоской формы, округлых, реже полигональных очертаний, часто с роговой чешуйкой на поверхности или пронизанные пушковым волосом. Располагаются симметрично, преимущественно в области боковых поверхностей туловища. Цвет их желтовато-коричневый, красноватый или бледно-розовый. За счет группировки и тесного расположения могут возникать овальные или кольцевидные очаги поражения. Реже встречаются эритематозная сыпь, инфильтративные очаги, элементы, как бы переходные к папулонекротическому туберкулезу, или сочетание этих форм. При регрессировании элементов могут оставаться поверхностные рубчики (рис. 5).
Гистологически обнаруживаются преимущественно эпителиоидно-клеточные гранулемы, расположенные перифолликулярно, с небольшой лимфоцитарной реакцией и немногочисленными гигантскими клетками.
Течение болезни хроническое. Прогноз благоприятный за счет склонности к самопроизвольному регрессированию через несколько недель с момента появления или быстрого эффекта от лечения, однако возможны рецидивы, чаще осенью и весной.
Волчанка туберкулезная (lupus vulgaris) — самая распространенная форма туберкулеза кожи. Возбудитель попадает в кожу преимущественно лимфо- или гематогенно из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.). Часто сочетается с туберкулезом периферических лимфатических узлов (97 %) и костно-суставным туберкулезом (30 %).
Основной морфологический элемент — бугорок (люпома), представляющий собой инфекционную гранулему. Диаметр бугорков 2–7 мм, консистенция плотно-эластическая, пальпация безболезненна. Бугорки склонны к периферическому росту, слиянию с образованием сплошных очагов и изъязвлению. Их особенностью является разрешение с обязательным образованием тонкого, гладкого, поверхностного рубца или рубцовой атрофии кожи. При диаскопии буровато-розовая окраска бугорков исчезает, в результате анемии патологического участка просвечиваются туберкулоидные инфильтраты желтовато-бурого цвета (феномен «яблочного желе») (рис. 6).
При надавливании пуговчатым зондом на волчаночные бугорки он легко проникает в ткань люпомы (феномен зонда).
Выделяют: плоскую, язвенную, псориазиформную, опухолевидную, серпигинирующую, веррукозную, диссеминированную и другие формы туберкулезной волчанки. Возможно сочетание одной и более форм (чаще плоской и язвенной) у одного и того же больного.
Высыпания локализуются обычно на лице, но могут быть также на туловище и конечностях. Нередко поражается слизистая оболочка полости носа, рта.
Чаще регистрируется у женщин. Иногда развивается после вакцинации БЦЖ или некоторое время спустя на месте поствакцинального рубца. Характеризуется вялым, длительным и доброкачественным течением. Туберкулезная волчанка обычно протекает на фоне нормергической реакции на пробу Манту с 2 ТЕ.
Наиболее часто встречается плоская форма волчанки, при которой отдельные бугорки сливаются между собой, образуя очаг поражения, увеличивающийся в результате появления по периферии новых бугорков (рис. 7).
Язвенная форма туберкулезной волчанки возникает вследствие изъязвления бугорков. Язвы поверхностные, легко кровоточат, могут быть покрыты небольшим гнойным отделяемым (рис. 8).
Псориазиформная туберкулезная волчанка напоминает псориатическую бляшку. Характеризуется наличием на поверхности очагов поражения серебристо-белых чешуек (рис. 9).
Опухолевидная форма туберкулезной волчанки образуется при слиянии крупных бугорков в сплошной инфильтративный опухолевидный конгломерат темно-коричневого цвета, сохраняющий одновременно все типичные признаки туберкулезных бугорков (тестоватость, симптомы «яблочного желе» и «западения зонда») (рис. 10).
Кроме кожи, туберкулезная волчанка нередко (до 70 % случаев) может наблюдаться и на слизистых. Чаще всего поражается полость носа, рта (десны, твердое и мягкое небо, глотка, губы и др.). При этом характерно появление мелких, серовато-красноватого цвета бугорков, склонных к слиянию с образованием бляшек с неровной поверхностью. В процессе дальнейшей эволюции они распадаются с образованием язв. Язвы чаще всего имеют неправильные мелкофестончатые неподрытые края, окруженные отечно-воспалительным ободком, на котором часто легко заметить еще нераспавшиеся (т.е. более молодые) волчаночные бугорки. Дно язв обычно имеет зернистый вид, покрыто островками желтовато-серого налета и сравнительно легко кровоточит.
При распространении язвенного процесса вглубь может поражаться хрящевая и костная ткань; это нередко приводит к деформации лица (особенно носа, губ, верхней челюсти, век, ушей). При поражении десен и вовлечении в патологический процесс костной части альвеол возможно обнажение и даже выпадение зубов (рис. 11).
Серпигинирующая волчанка характеризуется склонностью процесса к распространению на соседние здоровые участки кожи; при этом на регрессировавших участках поражения формируется рубец, по периферии которого появляются новые люпомы (рис. 12).
Бородавчатая (веррукозная) форма туберкулезной волчанки характеризуется появлением на ее поверхности бородавчатых разрастаний; чаще всего наблюдается на кистях и стопах (рис. 13).
Обычная туберкулезная волчанка всегда заканчивается образованием рубца. При рецидивах заболевания характерной особенностью туберкулезной волчанки является образование на рубцах новых люпом.
Наиболее тяжелым осложнением туберкулезной волчанки, развивающимся в большинстве случаев в результате нерационального лечения (особенно лучевого), является люпус-карцинома (lupus-carcinoma), которая протекает более тяжело, чем обычный плоскоклеточный рак (рис. 14).
Милиарно-язвенный туберкулез кожи — очень редкая форма туберкулеза кожи. Характеризуется появлением, чаще всего на лице, мелких розовато-бурых мягких узелков, которые могут изъязвляться и заживать с формированием рубчика или рассасываться без изъязвления (рис. 15).
Больная П., 25 лет.
В возрасте 11 лет у больной на коже появились изменения, по поводу которых бессистемно лечилась антибиотиками и иммуномодуляторами без эффекта (незначительное улучшение отмечалось только на фоне лечения рифампицином). Заболевание неуклонно прогрессировало, приняло генерализованный характер с поражением кожи живота, молочных желез, спины, бедер (рис. 16).
Биопсия, гистологическое заключение — туберкулез кожи (рис. 17).
Рентгенологически, включая компьютерную томограмму, в S10 правого легкого выявлен очаг Гона (рис. 18).
Реакция на пробу Манту с 2 ТЕ положительная — папула 16 мм (рис. 19).
Клинический диагноз: папулонекротический туберкулез кожи.
Больной в течение 6 месяцев проводилось лечение антимикобактериальными препаратами по категории 1 (2 HRZE 4 HR).
В результате лечения достигнуто значительное рассасывание папулезных изменений на коже (рис. 20).
Больная Ч., 57 лет.
После загара на коже груди появились изменения в виде приподнятых папул кольцевидной формы по типу ожерелья с растянутыми кольцами. Обратилась к дерматологу. В результате исследования соскоба пораженного участка кожи грибковая инфекция была отвергнута. Обследование прервала. Через год высыпания увеличились (рис. 21).
Проведена биопсия пораженной кожи на правом предплечье, выявлена гранулематозная ткань с клетками Пирогова — Лангханса.
Заключение: туберкулез кожи (туберкулезная волчанка, плоская форма).
Госпитализирована в противотуберкулезный диспансер.
Клинический анализ крови и мочи без особенностей.
Анализ мокроты: МБТ не выявлены.
Реакция на пробу Манту с 2 ТЕ: папула 14 мм.
На обзорной рентгенограмме органов грудной клетки патологии не выявлено (рис. 22).
На КТ органов грудной клетки обнаружены кальцинаты во внутригрудных и левых бронхопульмональных лимфатических узлах (рис. 23).
Проведен основной курс (6 мес.) антимикобактериальной терапии с положительным клиническим эффектом в виде значительного рассасывания изменений на коже (рис. 24).
1. Внелегочный туберкулез / Беллендир Э.Н. — СПб.: Гиппократ, 2000. — 374 с.
2. Клиническая медицина: Цветной атлас и учебник / Ч.Д. Форбс, У.Ф. Джексон: Пер. с англ.; под ред. В.А. Кокорина, Е.Т. Разумовой. — М.: Логосфера, 2009. — 544 с.
3. Кожные болезни: диагностика и лечение / Томас П. Хэбиф: Пер. с англ.; под общ. ред. акад. РАМН, проф. А.А. Кубановой. — 2-е изд. — М.: МЕДпресс-информ, 2007. — 672 с.
4. Крутько В.С., Потейко П.И., Ходош Э.М. Пульмонология: наружные симптомы. — Харьков: НТМТ, 2011. — 186 с.
5. Наказ МОЗ України № 385 від 09.06.2006 р. «Інструкція про клінічну класифікацію туберкульозу та її застосування».
6. Туберкулез. Туберкулез кожи / П.П. Рыжко, А.В. Руденко, К.Е. Ищейкин, Ю.А. Ищейкина, Е.А. Броше; под ред. П.П. Рыжко. — Харьков: Фолио, 2005. — 271 с.
7. Туберкульоз, ВІЛ-інфекція/СНІД: Навч. посіб. / Р.Г. Процюк, В.Ф. Москаленко, В.І. Петренко та ін.; за ред. чл.-кор., проф. В.Ф. Москаленко, д-ра мед. наук, проф. Р.Г. Процюка. — К.: Медицина, 2009. — 424 с.
8. Фещенко Ю.І., Ільницький І.Г., Мельник В.М., Панасюк О.В. Туберкульоз позалегеневої локалізації. — К.: Логос, 1998. — 376 с.
Туберкулез кожи
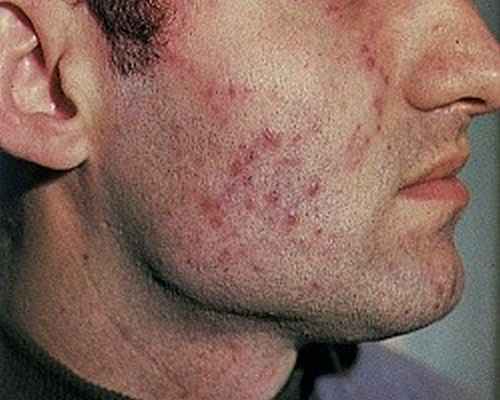
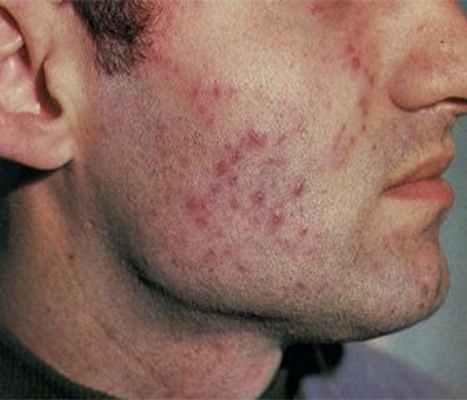
Туберкулезом кожи называют заболевание, которое возникает в результате инфицирования дермы и подкожной жировой клетчатки микобактериями. Этот недуг достаточно распространен и диагностируется сегодня все чаще. Как правило, выявляется проблема довольно поздно. Почти в 80 % случаев обнаружить заболевание удается только через 5 лет и более от его появления. Развивается недуг медленно, а лечение его очень трудное и длительное. Последствия и осложнения болезни остаются у человека на всю жизнь. Часто у людей, которые побороли заболевание, наблюдаются серьезные косметические дефекты.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Симптомы
Сегодня ученым известно несколько разновидностей туберкулезного поражения кожи. Все они подразделяются на две основные группы: локализированные и диссеминированные. Первая вызывает следующие формы недуга:
- Волчанка. Она проявляется в виде сыпи, которая локализуется в области лица. При сложном течении болезни есть риск инфицирования слизистых оболочек.
- Колликвативный туберкулез. Симптомы этой формы следующие: глубокие кожные образования диаметром до 5 сантиметров, посинение кожи, формирование язв. Сыпь локализуется в районе шеи, но в редких случаях может поражать и руки.
- Язвенный туберкулез. При этой форме болезни у человека возникают кровоточащие раны. Образуются они, как правило, в области слизистых оболочек, например, вокруг рта или половых органов.
- Бородавчатый туберкулез. Поражает болезнь пальцы и тыльную сторону рук. Симптомами такого недуга будут многочисленные бородавчатые разрастания на коже.
Вторая группа туберкулеза кожи включает в себя:
- Лихеноидную форму. Провоцирует появление на коже узелков красного цвета. Высыпания также имеют мелкие чешуйки. Возникают они на слизистой оболочке губ, ягодицах, лице.
- Папулонекротическая форма. Она вызывает многочисленные узелки фиолетового цвета. В процессе развития они превращаются в язвы. Возникают высыпания, как правило, осенью и зимой.
Причины
Болезнь могут спровоцировать бактерии туберкулеза как человеческого типа, так и бычьего. Заразиться можно через внешнюю среду или в процессе внутриутробного развития. Стоит отметить, что последний путь передачи бактерии встречается очень редко. Развивается заболевание на фоне ослабленного иммунитета. Способствуют этому также следующие факторы:
- неполноценное питание;
- инфекционные заболевания;
- сложные травмы;
- нарушения работы нервной системы;
- длительный прием кортикостероидов;
- неблагоприятные условия проживания;
- повреждения кожных покровов.
В подавляющем большинстве случаев заболевание развивается у людей, которые ранее уже переболели туберкулезом или страдают от него в данный момент. Недуг возникает на фоне ослабленного иммунитета. Способствуют его развитию также различные эндокринные болезни, сосудистые недуги, расстройства минерального обмена. Важное значение имеют климатические факторы. Достаточно часто заболевание возникает в городах, где ощущается недостаточность солнечного света.
Какой врач лечит туберкулез кожи?
Туберкулез кожи
Туберкулез кожи – хроническое инфекционное заболевание, причиной которого является микобактерия туберкулеза.
Классификация
1. Локализованные формы:
- туберкулезная волчанка;
- скрофулодерма;
- бородавчатый туберкулез;
- язвенный туберкулез;
- индуративная эритема Базена.
2. Диссеминированные формы:
- милиарный туберкулез;
- лишай золотушных;
- папулонекротический туберкулез.
Патогенез
Туберкулезными заболеваниями кожи страдают лица, переболевшие раньше или те, которые в настоящее время болеют туберкулезом иной локализации.
Туберкулезный шанкр как проявление первичной формы туберкулеза, встречается нечасто.
Кожа является неблагоприятной средой для развития микобактерий, поэтому заболевание возникает в сочетании с нарушениями функций других органов и систем (сбои в иммунной системе, снижение микроциркуляции в коже, гормональные дисфункции), определенную роль играет наличие неблагоприятных социальных факторов.
Микобактерии туберкулеза проникают в кожу и подкожную клетчатку гематогенным и лимфогенным путем из других туберкулезных очагов в организме.
Подробное описание форм туберкулёза кожи
Локализованные формы туберкулеза
Туберкулезная волчанка
Туберкулезная волчанка – прогрессирует медленно и имеет тенденцию к расплавлению кожи, является наиболее распространенной формой кожного туберкулеза.
Возникает заболевание в детском возрасте и длится многие годы. Иногда данная форма туберкулеза может возникать и у взрослых.
Провоцирующим фактором в большинстве случаев является травма, вследствие которой активизируется скрытая инфекция.
Клиническая картина
Первые элементы заболевания, люпомы, появляются на коже носа, на щеках, верхней губе. В более редких случаях на конечностях и туловище.
Люпомы имеют вид бугорков коричневатой окраски. Размеры бугорков - до 5 мм, консистенция тестообразная с гладкой и блестящей поверхностью.
Люпомы располагаются группами, постепенно сливаясь, формируют по границе со здоровой кожей застойно-гиперемированную зону.
При надавливании стеклышком на люпому из расширенных капилляров кровь удаляется и они приобретают вид желтовато-бурых пятен. В случае сухого разрешения формируются атрофические рубцы, имеющие сходство с папиросной бумагой. На местах сформировавшихся рубцов могут вновь образовываться туберкулезные бугорки. Деструктивный процесс может распространяться на более глубокие подкожные слои (кости, суставы, хрящевую ткань). Такое развитие процесса завершается образованием обезображивающих келоидных рубцов, деформирующих ушные раковины, нос, веки. Нередко волчанка может сочетаться с рожистым воспалением, более редкое течение заболевания может преобразоваться в рак кожи при длительной болезни.
Диагностика
Туберкулиновые пробы и типичная клиническая картина, стадийность течения заболевания подтверждают этиологию заболевания.
Выявление микобактерий в участках патологически измененных тканей является окончательным подтверждением поражения туберкулезом.
Дифференциальная диагностика
Дифференциальный диагноз проводят сифилитическими бугорковыми элементами, туберкулоидной разновидностью лейшманиоза, актиномикозом, дискоидной формой красной волчанки.
Скрофулодерма
Одна из разновидностей кожного туберкулеза, которой болеют в детском и юношеском возрасте.
Первичная скрофулодерма формируется при гематогенном заносе в любой участок кожного покрова, чаще всего это единичные поражения.
Более распространенной формой является вторичная скрофулодерма, когда микобактерии распространяются из более глубоких очагов туберкулеза на кожу.
Клиническая картина
Морфологическим проявлением скрофулодермы является наличие в подкожно-жировой клетчатке практически безболезненных фиолетово-красных узлов округлой формы, плотноватой консистенции. В более поздние сроки узлы начинают размягчаться и соединяться, образуя конгломераты. Конгломераты разрушаются, нагнаиваются и формируют фистулы и язвенные дефекты. Образовавшиеся язвенные дефекты имеют неправильные очертания покрытые грануляциями и творожистым распадом.
Зажившие язвенные дефекты образуют обезображивающие втянутые рубцы с мостовидными перемычками и неровными краями.
Наиболее часто скрофулодерма располагается на боковых поверхностях шеи, подчелюстных областях, подмышечных впадинах.
Диагностика
Положительная туберкулиновая проба, рентгенологические и гистологические исследования подтверждают туберкулёзный генез заболевания.
Дифференциальную диагностику проводят с сифилитическими гуммами, актиномикозом, уплотнённой эритемой Базена.
Бородавчатый туберкулез кожи
Микобактерии, которые попадают на кожу ранее инфицированного пациента, могут спровоцировать редкую форму туберкулезного поражения – бородавчатую.
Клиническая картина
Чаще заболевают люди, которые длительное время имеют контакт с микобактериями туберкулеза (больными животными и людьми с открытой формой заболевания).
Заболевание часто локализуется на тыльной поверхности кистей, пальцев. Первоначально формируются красно-синюшные бугорки размером до 10мм. Распространяясь на пораженной поверхности, образуют уплощенную плотную бляшку с бородавчатыми разрастаниями и выраженными участками ороговения.
Нажатие на бородавчатые разрастания приводит к выделению гнойного содержимого из микроабсцессов, которые находятся под эпидермисом. После завершения процесса на месте туберкулезных элементов образуются участки рубцовой атрофии.
Диагностика
Типичная клиническая картина при сочетании с положительными результатами туберкулиновой пробы и микробиологическими исследованиями подтверждает поражение микобактериями туберкулеза.
Дифференциальный диагноз проводят с простыми бородавками, вегетирующей пиодермией, бластомикозом и спиноцеллюлярным раком.
Язвенный туберкулез кожи и слизистых покровов
Редкая форма туберкулеза, возникающая на фоне активного туберкулезного процесса в других органах.
Клиническая картина
Заболевание характеризуется поражением переходных зон кожи в слизистые оболочки естественных отверстий (головка полового члена, рот, нос, анус).
Первоначально образуются мелкие желтовато-красные узелки, быстро превращающиеся в пустулы, затем они вскрываются и формируют сливающиеся язвенные дефекты, часто кровоточат и имеют серозно-гнойный налет. Дно язв через определенное время повторно покрывают казеозные туберкулезные бугорки желтоватого цвета. Болезненность язвенных дефектов резко выражена, что нарушает прием пищи, акт дефекации. Заболевание является особенно заразным и является неблагоприятным прогностическим признаком.
Диагностика
Бактериоскопия позволяет обнаружить достаточное количество микобактерий в биологическом материале, туберкулиновые пробы из-за сниженного иммунного ответа отрицательные.
Дифференциальную диагностику проводят с язвенными сифилидами, эпителиомой.
Диссеминированные формы туберкулеза
Лишай золотоушных – редкая форма туберкулёза и наблюдаться у ослабленных детей с активным туберкулёзом различных органов в первичном периоде. Лишай золотоушных формируется на фоне противотуберкулёзного лечения туберкулёзной волчанки при распространении продуктов разрушения бацилл.
Клиническая картина
Морфологическим элементом лишая золотоушных является множество уплощенных или конусовидных, малоболезненных папулезных узелков красновато-серого цвета или цвета нормальной кожи. Поверхность пузырьков покрывается ороговевшими чешуйками или шиповидными разрастаниями.
Часто располагаются симметрично на ягодичных или боковых поверхностях тела. После исчезновения оставляют на месте незначительные участки пигментации или рубчики.
Диагностика
Подтверждается наличием очагов туберкулеза иной локализации и положительных туберкулиновых проб.
Дифференцировать необходимо с сифилитическим лишаем, остроконечной формой красного плоского лишая.
Папулонекротический туберкулез кожи
Возникает при нерегулярном гематогенном распространении незначительного количества микобактерий на фоне хронического течения первичного туберкулеза.
Аллергизация организма микобактериями туберкулеза или продуктами их распада провоцирует развитие аллергического васкулита.
Клиническая картина
Заболеванию преимущественно подвержены дети и подростки. Периодически высыпания располагаются на разгибательных поверхностях конечностей, ягодичных областях, ушах, туловище. Буровато-фиолетовые узелки до 3-х мм располагаются группами. В центре узелков имеются гноевидные корочки, после некроза на их месте возникают поверхностные язвенные дефекты округлой формы. После заживления язвенных дефектов остаются рубцовые изменения со штампованным видом и ограниченные фиолетовым ободком.
У ослабленных больных папулонекротическая форма может трансформироваться в уплотненную эритему Базена.
Диагностика
Наличие специфических штампованных рубцовых изменений, положительные результаты туберкулиновых проб гистологических исследований.
Дифференцировать необходимо с масляными угрями.
Милиарный туберкулез (милиарная диссеминированная волчанка лица)
Бугорки с тестоватой консистенцией, локализованные на коже лица с наличием участков некроза в центре. Разрешение наступает быстро с образованием легкой пигментации и атрофических рубчиков. Этой формой чаще страдают молодые женщины.
Диагноз подтверждают специфическая гистопатологическая структура с наличием казеозного некроза.
Дифференцировать необходимо с различными формами папулезного сифилида.
Индуративная эритема Базена
Наиболее распространенная форма туберкулеза кожи, часто сочетающаяся с иными формами туберкулеза различной локализации кожи.
Заболевание могут спровоцировать условия, ухудшающие периферическое кровоснабжение (переохлаждения, длительное стояние на ногах).
Клиническая картина
Основными проявления болезни Базена являются массивные уплотнения или узлы, которые медленно увеличиваются и располагаются в подкожно-жировой клетчатке, синюшно-красного цвета до 5см в диаметре. Чаще всего располагаются симметрично на голенях.
При достижении максимального развития уплотнения имеют обратное развитие с формированием на месте их локализации кольцевидной атрофии с пигментацией. В некоторых случаях уплотнения могут сливаться и подвергаться центральному разрушению и образованию фистул с грязно-серыми грануляциями. На месте заживления фистулезных эрозий образуются втянутые пигментированные рубцы.
Диагностика
Клинико-гистологические результаты подтверждают этиологию заболевания, в сложных клинических случаях учитывают результаты специфического противотуберкулезного лечения.
Дифференциальный диагноз проводят с узловатой эритемой, гуммозным сифилидом.
Лечение и профилактика туберкулеза кожи
Преобладающим видом лечения является специфическая противотуберкулезная химиотерапия. Лечение осуществляется в сочетании с бессолевой диетой и увеличенным содержанием белка в пище.
Основные профилактические мероприятия направлены на максимально раннее выявление и лечение первоначальных проявлений туберкулеза, организацию учета и проведение профилактического лечения, санаторно-курортное профилактическое лечение, уменьшение влияния неблагоприятных социальных факторов.
Читайте также:
