Туберкулез желудка. Язвы желудка
Добавил пользователь Alex Обновлено: 27.01.2026
Туберкулез пищеварительной системы — Туберкулез пищевода представляет одну из редких локализаций этого заболевания и в большинстве случаев наблюдается у лиц с далеко зашедшими его легочными формами незадолго до смерти.
Этиология, патогенез
Туберкулезные микобактерии попадают в пищевод при заглатывании инфицированной мокроты, при активном туберкулезе гортани, надгортанника и глотки, реже лимфогенным или гематогенным путем, а также в результате непосредственного перехода туберкулезного процесса с окружающих органов: бифуркационных лимфатичес-ких узлов, позвоночника, щитовидной железы, гортани, глотки. Туберкулезные язвы возникают в результате казеозного распада туберкулезных бугорков. Встречаются также милиарная и стенозирующая формы туберкулезного поражения пищевода.
Симптомы, течение
Заболевание может протекать бессимптомно, однако чаще его симптомы затушевываются более выраженными проявлениями туберкулезного поражения других органов (прежде всего легких и гортани) и тяжелым общим состоянием больного.
Наиболее ярким симптомом является дисфагия, которая при наличии изъязвлений слизистой может сопровождаться резкой болью.
Рентгенологическое исследование выявляет крупные туберкулезные язвы и рубцовое сужение просвета пищевода.
Диагноз
Облегчает эзофагоскопия, биопсия, бактериологическое исследование материала, полученного из язвы.
Прогноз

Туберкулез желудка встречается очень редко, обычно в терминальной фазе легочного туберкулеза. В последнее время, однако, у больных туберкулезом легких в результате длительного лечения противотуберкулезными препаратами обнаруживаются «лекарственные гастриты».
Симптомы, течение. Заболевание может протекать бессимптомно или же сопровождаться болью в эпигастральной области, отрыжкой, рвотой, резким снижением аппетита; как правило, наблюдаются общее истощение, лихорадка, повышенная потливость.
Диагноз туберкулеза желудка подтверждается рентгенологическим исследованием и гастрофиброскопией. Поэтому особую ценность имеет прицельная биопсия. При исследовании желудочного сока часто выявляется ахилия, в желудочном содержимом (чаще в промывных водах) обнаруживают микобактерии туберкулеза.
Течение и прогноз в большинстве случаев определяются тяжестью легочной и других локализаций туберкулеза. Редкими осложнениями являются перфорация туберкулезной язвы желудка, желудочное кровотечение, рубцовый стеноз привратника.

Туберкулез поджелудочной железы встречается очень редко. Даже у больных активным туберкулезом легких он выявляется лишь в 0,5–2% случаев.
Симптомы, течение. Больные предъявляют жалобы на отрыжку, понижение аппетита, тошноту, боль в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при нарушении инкреторной функции поджелудочной железы), прогрессирующее истощение, повышенную потливость, недомогание, лихорадку. Кожа иногда приобретает темноватую окраску, как при аддисоновой болезни. При пальпации поджелудочной железы отмечается болезненность в месте ее расположения.
Диагноз. Для подтверждения диагноза проводят эхографию, ретроградную панкреатохолангиографию, вирсунгографию, сканирование поджелудочной железы, исследование ее внешней и внутренней секреции (характерна недостаточность функции). Дифференциальный диагноз проводят с неспецифическими панкреатитами, злокачественными и доброкачественными опухолями поджелудочной железы.
Туберкулез печени сопровождает туберкулез кишечника в 79–99% случаев. Туберкулезные микобактерии проникают в печень гематогенным или лимфогеннным путем, возможно также распространение процесса по желчным ходам. Чаще всего наблюдаются милиарная форма или множественные туберкуломы печени с казеозным распадом в центре. Встречаются также неспецифические изменения в печени при туберкулезе легких в виде реактивного гепатита, жировой дистрофии, амилоидоза или лекарственного гепатита (при длительном применении туберкулостатических средств).
Симптомы, течение. Анорексия, общее недомогание, слабость, повышенная потливость, субфебрилитет, боль в правом подреберье. Печень увеличена, край ее плотный, в ряде случаев поверхность неровная (при гранулематозной форме) или удается прощупать узел на ее поверхности (ту-беркулому). Нередко увеличена селезенка. Заподозрить туберкулезное поражение печени можно в том случае, если у больного легочным туберкулезом обнаруживается увеличение печени, отмечается боль в правом подреберье.
Диагноз подтверждается лапароскопией, пункционной биопсией печени, эхографией и сканированием.
Туберкулез кишечника обнаруживают у 60–90% лиц, умерших от туберкулеза. Туберкулезные микобактерии попадают в кишечник чаще всего гематогенным или лимфоген-ным путем либо при заглатывании инфицированной мокроты, слюны и слизи, особенно при туберкулезном поражении гортани и глотки. Чаще всего поражаются дистальные отделы подвздошной и слепой кишки, аппендикс, реже- восходящая, поперечная, ободочная кишка.
Симптомы, течение. Вначале туберкулезное поражение кишечника может протекать бессимптомно или с общими симптомами — нарушением аппетита, тошнотой и тяжестью в животе после еды, слабостью, недомоганием, субфебрильной лихорадкой, повышенной потливостью, вздутием кишечника. Неустойчивым стулом, малохарактерными болями в животе. В дальнейшем боль становится более постоянной, локализуется чаще в правой подвздошной области и около пупка, при пальпации определяются плотные болезненные утолщения стенок слепой кишки и конечной части подвздошной кишки. При поражении прямой кишки наблюдаются тенезмы и ложные позывы. При туберкулезном мезадените боль локализуется в глубине живота несколько влево и книзу от пупка или по ходу брыжейки тонкой кишки. Во время рентгенологического исследования кишечника обнаруживают изъязвления слизистой оболочки, дискинетические явления, рубцовые стенозы, иногда дефекты наполнения слепой кишки. Поражение толстой кишки может быть уточнено при колоноскопии. При исследовании кала отмечают положительные реакции на скрытую кровь и пробу ребунале на растворимый белок. В крови — гипохромная анемия, лейкопения с относительным лимфоцитозом, при обострении — нейтрофильный лейкоцитоз, увеличение СОЭ.

Течение туберкулеза кишечника при отсутствии соответствующего лечения обычно прогрессирующее. Прогноз в значительной степени определяется тяжестью туберкулезного поражения легких и других органов. Осложнения: сужение просвета кишки, перфорация туберкулезных язв, перитонит и кишечное кровотечение.
Диференциальный диагноз проводят с неспецифическим энтероколитом, болезнью Крона, неспецифическим язвенным колитом, раком слепой кишки.
Лечение проводят в специализированных противотуберкулезных больницах. При туберкулезных язвах пищевода внутрь, дополнительно назначают медицинские препараты. Назначают щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности поджелудочной железы назначают ферментные препараты.
Туберкулез легких и язвенная болезнь
Заболеваемость туберкулезом легких среди больных язвенной болезнью желудка и двенадцатиперстной кишки и у лиц, перенесших резекцию желудка по поводу язвенной болезни, в 3-4 раза выше, чем в общей популяции. Наиболее часто сочетание язвенной болезни и туберкулеза легких встречается у мужчин молодого и среднего возраста, т.е. у наиболее трудоспособной части населения.
В настоящее время туберкулез в России приобрел значение глобальной проблемы, создающей угрозу национальной безопасности. Как и ранее, основными причинами роста заболеваемости туберкулезом остаются социальные факторы: снижение уровня жизни, миграция больших групп населения, алкоголизм и различные виды наркомании.
В настоящей статье мы хотим обсудить еще одну из причин, повышающих риск заболевания туберкулезом - тяжелую хроническую патологию внутренних органов и, в частности, язвенную болезнь желудка и двенадцатиперстной кишки. Научно доказано, что лица с сопутствующими заболеваниями внутренних органов: хроническими неспецифическими заболеваниями легких, врожденными и приобретенными иммунодефицитами, сахарным диабетом, патологией желудочно-кишечного тракта - являются одной из основных групп риска заболевания туберкулезом. Отмечено, что у больных туберкулезом легких пожилого возраста преобладает сопутствующая патология сердечно-сосудистой системы и сахарный диабет, а в молодом возрасте более актуальны патология желудочно-кишечного тракта и хронический алкоголизм.
Болезни желудочно-кишечного тракта занимают второе место среди всех сопутствующих заболеваний при туберкулезе легких и, по данным исследований, составляют до 30% случаев. Чаще всего туберкулезу легких сопутствуют вирусные гепатиты и патология верхних отделов желудочно-кишечного тракта.
Изучение состояния желудка у больных туберкулезом легких имеет длительную историю. Еще в конце XIX в. появилось понятие "претуберкулезной диспепсии". Это было связано с тем, что у части больных с неясным диагнозом, предъявлявших жалобы на стойкое отсутствие аппетита, похудание, неприятные ощущения в эпигастральной области, годами посещавших врачей, впоследствии выявлялся туберкулез легких. Уже в то время было сделано предположение, что диспептические явления у больных туберкулезом связаны с функциональными нарушениями желудка. Однако основные достижения в изучении данной проблемы относятся к более позднему периоду, когда появившиеся новые технические средства позволили проводить прижизненную диагностику язвенной болезни и хронического гастрита у больных туберкулезом.
Почему больные язвенной болезнью чаще страдают туберкулезом легких? Предполагается, что длительное использование малокалорийной противоязвенной диеты, дисбаланс в работе нервной системы организма, частые обострения с расстройствами пищеварения снижают сопротивляемость организма к инфекционным заболеваниям, в том числе к туберкулезу. У больных, перенесших резекцию желудка по поводу язвенной болезни, нарушается всасывание жиров, белков, углеводов, минеральных солей, витаминов, что еще в большей мере повышает риск развития туберкулеза легких. Туберкулез легких обычно развивается в первые 5 лет после заболевания язвенной болезнью или резекции желудка.
Туберкулез легких при сопутствующей язвенной болезни характеризуется неблагоприятным течением, чаще выявляются формы с большим объемом поражения и распадом легочной ткани. Нередко обострение язвенной болезни ведет к прогрессированию туберкулезного процесса. Характерны высокая частота рецидивов и низкая эффективность лечения, реже удается добиться прекращения бактериовыделения и закрытия полостей распада. Сочетание язвенной болезни и туберкулеза легких характеризуется длительной потерей трудоспособности, частой инвалидизацией. Еще хуже результаты лечения больных туберкулезом, перенесших резекцию желудка по поводу язвенной болезни. У повторно поступающих в стационар больных с сочетанной патологией в половине случаев отмечается лекарственная устойчивость выделяемых микобактерий туберкулеза.
Предотвратить обострение язвенной болезни и хронического гастрита на фоне приема противотуберкулезных препаратов можно только учитывая современные представления о причинах и механизмах развития этих заболеваний.
Повреждения слизистой оболочки желудка и двенадцатиперстной кишки развиваются вследствие нарушения равновесия между факторами агрессии и факторами защиты. К основным факторам агрессии относятся повышение выработки соляной кислоты и пепсина, сбои в регуляции желудочной секреции, нарушение механизмов обновления клеток слизистой оболочки, повышение выработки стимуляторов желудочной секреции, повреждающее действие некоторых лекарственных препаратов. При туберкулезе легких, кроме выше перечисленных факторов, актуальны воздействие специфической интоксикации и длительный прием противотуберкулезных препаратов.
Открытый в 1983 году жгутиковый микроорганизм, паразитирующий в толще слизистой оболочки желудка, названный позже Helicobacter pylori, пополнил список известных факторов риска развития гастродуоденальной патологии. Более того, некоторые исследователи считают Helicobacter pylori главной причиной развития хронического гастрита и главным фактором патогенеза язвенной болезни двенадцатиперстной кишки.
В клинике фтизиатрии Военно-Медицинской академии было проведено исследование, посвященное изучению морфологического и функционального состояния желудка у больных туберкулезом легких молодого возраста.
Исследование показало, что 90% больных, поступающих в противотуберкулезные стационары, имеют различной степени выраженности воспалительно-дистрофические изменения слизистой оболочки желудка, частота и интенсивность обсеменения Helicobacter pylori у больных туберкулезом достоверно выше, чем у здоровых лиц такого же возраста. На фоне длительного приема противотуберкулезных препаратов отмечено нарастание интенсивности обсеменения слизистой оболочки желудка Helicobacter pylori и связанной с этим выраженности гастритических изменений.
Для профилактики и раннего выявления сопутствующей патологии желудка и двенадцатиперстной кишки у больных туберкулезом легких при поступлении в стационар необходимо проводить опрос, целью которого является обнаружение факторов риска развития гастрита и язвенной болезни. При появлении жалоб на пищеварительные расстройства больного необходимо углубленно обследовать.
Для лечения обострений язвенной болезни и хронического гастрита у больных туберкулезом мы используем преимущественно препараты, создающие защитный барьер, препятствующий повреждению слизистой оболочки желудка, при этом не снижающие в значительной степени кислотность желудочного сока. К таким препаратам относятся вентер, де-нол, викалин. Наиболее быстро и эффективно больным туберкулезом с сопутствующим гастритом и язвенной болезнью помогает де-нол, обладающий выраженной активностью в отношении Helicobacter pylori.
В заключение мы хотим обратить внимание на тот факт, что нередко больные язвенной болезнью при малосимптомном начале туберкулеза принимают общие симптомы интоксикации (слабость, похудание, потерю аппетита) за проявления основного заболевания и длительное время не обращаются к врачу, что приводит к развитию распространенных деструктивных форм туберкулеза легких. Врачи-гастроэнтерологи, наблюдающие больных язвенной болезнью, должны рекомендовать им регулярно проходить флюорографическое обследование легких, а при появлении симптомов туберкулезной интоксикации и поражения органов дыхания направлять на микроскопическое исследование мокроты и консультацию фтизиатра.
Для врачей-фтизиатров основные проблемы лечения больных с сочетанием язвенной болезни и туберкулеза легких связаны с часто возникающими обострениями язвы на фоне терапии, что существенно ухудшает переносимость лекарственных препаратов, а в ряде случаев является причиной их отмены. В условиях все большего распространения лекарственной устойчивости микобактерий туберкулеза отмена резервных препаратов вследствие их непереносимости может сыграть трагическую роль в судьбе больного! Вот почему так важно прогнозировать и своевременно выявлять обострение гастродуоденальной патологии на фоне туберкулостатической терапии.
Туберкулез, гастрит, язвенная болезнь желудка и 12-перстной кишки
Внедрение этиотропного, патогенетического и хирургического лечения туберкулеза органов дыхания в практику здравоохранения существенным образом изменило течение и исход туберкулеза, значительно улучшило качество и продолжительность жизни больных. Одновременно это привело и к росту частоты сопутствующих заболеваний, в том числе и заболеваний желудочно-кишечного тракта. Среди последних наибольшее практическое значение имеют хронический гастрит, язвенная болезнь желудка и 12-перстной кишки. Специфические поражения желудка и кишечника в современных условиях встречаются крайне редко. Значительно чаще встречается сочетание туберкулеза и язвенной болезни. Особо выделяется развитие туберкулеза у больных язвенной болезнью с резецированным желудком.
Патогенез сочетанной патологии. По этому вопросу единого мнения нет. Туберкулез может развиться на фоне длительно существующей язвенной болезни. В то же время он может быть первым заболеванием, к которому присоединяется язвенная болезнь. Развитие ее у больных туберкулезом тесно связано с наличием функциональных и морфологических изменений в слизистой оболочке желудка и 12-перстной кишки.
Наиболее выраженные изменения функционального состояния слизистой желудка (сокоотделение, кислотообразование обкладоч-
ными клетками желудочных желез, ферментообразование главными клетками желудочных желез, всасывание в желудке, двигательная функция желудка) наблюдаются у больных с активным деструктивным туберкулезом легких. Длительные функциональные нарушения желудка на фоне выраженной туберкулезной интоксикации, обладающей симпатикотоническим эффектом, ведет к появлению аденоматозных разрастаний покровного эпителия. Наиболее выражен этот процесс на малой кривизне желудка и в антральном отделе. Трубки желудочных желез при этом атрофируются, что ведет к развитию поверхностного антрального гастрита, а затем и язвенной болезни. Первоначальную роль в их развитии в современных условиях отводят инфицированию НР-инфекцией.
Важное значение в развитии язвенной болезни у больных туберкулезом играют нарушения нервной регуляции деятельности желудка при сдавлении главного «секреторного» нерва (n. vagus) туберкулезными изменениями в области среднего средостения, а также влияние на слизистую оболочку желудка гипоксии. Кислородное голодание может привести к развитию пептической язвы, а затем и язвенной болезни.
В тех случаях, когда язвенная болезнь предшествует туберкулезу органов дыхания, в организме возникает целый ряд сдвигов (нарушение деятельности центральной и автономной систем, астено-ве- гетативный синдром, диспепсия), которые способствуют снижению общей реактивности организма, инфицированию туберкулезом, возникновению и развитию его у больных. Усугубляет это положение хирургическое лечение язвенной болезни. Резекция желудка вместе с положительным влиянием на язвенный процесс обладает и побочным эффектом. После нее часто развиваются нарушения пищеварения. Они в первую очередь связаны с дефицитом HCI, ферментов, с быстрой эвакуацией содержимого желудка в 12-перстную кишку. У больных возникают нарушения обмена веществ — белков, жиров, углеводов и витаминов, особенно витамина В12. Анемия и нарушение белкового обмена оказывают выраженное влияние на иммунологическую реактивность организма. Эти нарушения и сам стресс, связанный с хирургическим лечением, у больных предрасполагают к развитию туберкулезного процесса. Последний в таких случаях протекает крайне тяжело. Туберкулез органов дыхания после резекции желудка возникает чаще, чем после других хирургических вмешательств. Здесь играют роль не только указанные выше механизмы, но и более частое злоупотребление такими больными алкоголем. Среди лиц, злоупотребляющих алкоголем, результаты лечения сочетанной патологии в 3—5 раз хуже, чем у лиц, не страдающих алкоголизмом.
Клинические проявления коморбидных состояний могут быть разнообразными. Они зависят от степени интоксикационного и торакального синдромов, от выраженности рентгенологического синдрома (очаги, инфильтраты, диссеминация, экссудат в плевральной полости, полость распада, каверна), а также от активности язвенного процесса.
Язвенный процесс у больных туберкулезом примерно с одинаковой частотой локализуется на малой кривизне желудка и в 12-перст- ной кишке. Обычно наблюдается такая последовательность развития коморбидной патологии: первоначально (70 %) существует язвенная болезнь, к которой присоединяется туберкулез. Язвенная болезнь может сочетаться с различными клиническими формами туберкулеза легких. На первом месте среди них формы активного туберкулеза, сопровождающиеся экссудативными и альтеративны- ми компонентами воспаления.
Туберкулез легких после резекции желудка по поводу язвенной болезни возникает в различные сроки после операции. Чаще он развивается после хирургических вмешательств в ближайшие 3 года. На частоту развития туберкулеза в послеоперационном периоде оказывает влияние и возраст больного: чем старше больной, тем больше шансов для активации туберкулеза в ближайшие 3 года.
Клинические проявления ассоциированной патологии отличаются полиморфизмом и неблагоприятным течением. Язвенная болезнь у больных туберкулезом часто имеет осложненное течение (массивные желудочные кровотечения, перфорации язвы, малигни- зация) с обострением в весенне-осенние периоды времени. Болевой синдром в эпигастральной области при обострении отличается интенсивностью и выраженными диспептическими расстройствами. В тех случаях, когда гастродуоденальные язвы возникают на фоне туберкулеза как первого заболевания, сочетанная патология отличается более стертой клинической картиной. Но, независимо от того, какое заболевание было первым в ассоциации, сочетанная патология всегда отрицательно влияет на течение туберкулезного процесса в легких.
Со стороны функционального состояния желудка при коморбидной патологии наблюдается гиперсекреция постоянного типа с повышенной кислотностью. К этим нарушениям присоединяются нарушения деятельности печени, поджелудочной железы и кишечника.
Сочетанная патология значительно утяжеляет клинику туберкулеза органов дыхания, способствует его прогрессированию. Особо неблагоприятно протекает туберкулез при локализации язвы на малой кривизне желудка. Это затрудняет лечение больных туберкулезом. Такие больные плохо переносят туберкулостатики. Некоторые больные нарушают режим лечения, что затрудняет эффективное лечение туберкулеза. Вследствие функциональных желудочно-кишечных расстройств и нарушений режима лечения в очагах воспаления
не создаются необходимые концентрации противотуберкулезных препаратов, что ведет к появлению лекарственноустойчивых МБТ.
При сочетанной патологии возникают диагностические трудности. Они связаны с тем, что одно заболевание может «маскировать» или несколько смягчать симптомы другого. Возникающие, например, диспептические расстройства при сочетанной патологии могут быть первоначально расценены как побочное влияние противотуберкулезных препаратов или как признак интоксикации, но не как признаки язвенной болезни. Проведение в таких случаях рентгенологического и эндоскопического исследований желудка дает возможность своевременной диагностики патологии.
Лечение ассоциированной патологии проводится с одновременным приемом противотуберкулезных и противоязвенных препаратов с учетом особенностей каждого заболевания.
Больные с язвенной болезнью в сочетании с туберкулезом должны лечиться в противотуберкулезных учреждениях. В силу специфики таких учреждений противоязвенной терапии уделяется недостаточное внимание, а в ряде случаев противоязвенные мероприятия вообще не проводятся. Это ведет к низкому проценту закрытия язвенных ниш, к большой частоте осложнений и хирургических вмешательств, а также к излишней осторожности в назначении ПТП врачами-фтизиатрами.
Основной курс базисной противоязвенной терапии должен проводиться в течение 6—8 нед. Таким больным назначается противоязвенная диета. При этом необходимо также иметь в виду, что не должно быть длительного снижения калоража пищи при прогрессирующем туберкулезе легких.
Лечение коморбидной патологии предусматривает ликвидацию обообострения желудочно-кишечного заболевания, включение противотуберкулезной терапии и терапии, направленной на повышение общей реактивности организма. Это обеспечит возможность длительного и непрерывного приема противоязвенных и противотуберкулезных препаратов. При этом туберкулостатики можно вводить в дыхательные пути (интратрахеальные заливки, ингаляции), парентерально и ректально (капельно, свечи).
Назначение при язвенной болезни холинолитиков, спазмолитиков, седативных препаратов и антацидов сочетается с назначением противотуберкулезных препаратов. Тепловые физиотерапевтические процедуры на эпигастрий при активном туберкулезе противопоказаны. Они могут привести к обострению и прогрессированию туберкулеза. Глюкокортикоиды у больных с сочетанной патологией могут способствовать желудочному кровотечению и перфорации язвы.
Учитывая тот факт, что язвенная болезнь часто обостряется весной и осенью, больным с сочетанной патологией необходимо проводить профилактические противоязвенные курсы лечения. Кроме того, необходимо соблюдать профилактические меры в отношении обострения туберкулеза у больных активной язвенной болезнью перед хирургическими вмешательствами: проводить химиопрофи- лактические курсы, охранять от контакта с больными открытыми формами туберкулеза, держать больных на длительном диспансерном наблюдении.
Туберкулез желудка. Язвы желудка
Туберкулез желудка. Язвы желудка
У 50% больных туберкулезом желудка процесс захватывает и другие органы, но поражения желудка отмечаются и при отсутствии туберкулезных изменений в легких. Заболевание проявляется макроскопически в инфильтративно-язвенной, пролиферативной (опухолевидной) и склерозирующей формах.
Туберкулезные язвы могут быть одиночными и множественными, сопровождаются массивной деструкцией гранулематозной ткани с образованием больших плоских и глубоких кратеров [Sedman, 1973; Teschendorf , Wenz, 1977]. Располагаются они чаще на малой кривизне или задней стенке тела желудка, склонны к хроническому течению. Встречаются в антральном и препилорическом отделах, иногда даже в самом привратнике, в результате чего может развиться рубцовый пилоростеноз. Иногда возникают свищи.
Гистологически это специфические гранулемы, аналогичные туберкулезному поражению других органов. При туберкулезе желудка нередко в процесс вовлекается двенадцатиперстная кишка, в которой специфические проявления аналогичны желудочным.
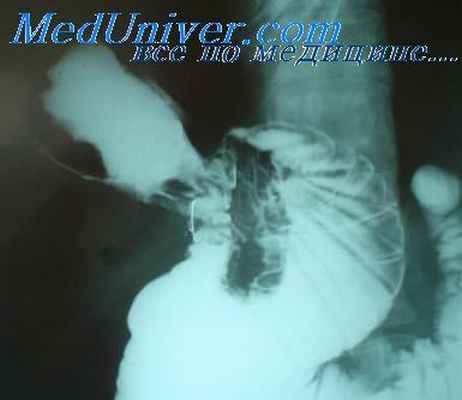
Язвы желудка
Язвой желудка чаще болеют лица старше 40 лет. Язвенный кратер может располагаться в любом отделе желудка, но наиболее часто (до 75% случаев) локализуется вдоль малой кривизны (преимущественно на границе средней и нижней ее трети), в пилорическом отделе и на задней стенке желудка. На большой кривизне и в субкардиальном отделе язвы встречаются очень редко. Большинство язв желудка у детей локализуется в пилорическом отделе.
Клинические проявления язвы желудка менее типичны, чем язвы двенадцатиперстной кишки. При локализации язвы в кардиальном отделе или на задней стенке желудка больные жалуются на ноющие, тупые боли в подложечной области, возникающие вскоре после приема пищи, тошноту, изжогу. При язвах малой кривизны желудка характерно появление эпигастральных болей через 15— 60 мин после еды. Язвы антрального отдела чаще наблюдаются у молодых. Сопровождаются голодными болями, отрыжкой, изжогой. Секреторная функция желудка при этом обычно повышена. Часто такие язвы осложняются профузными кровотечениями.
При локализации язвы в пилорическом канале отмечаются интенсивные боли, не связанные с приемом пищи, тошнота, рвота, значительная потеря массы тела. Отчетливо прослеживается сезонность обострения язвенного процесса. Противоязвенная терапия менее эффективна, чем при язвах других локализаций. Постоянные боли определенной локализации, иногда иррадиирующие в спину или «опоясывающие», характерны для пенетрирующих язв. Наличие сопутствующего язвенной болезни холецистита, панкреатита, колита, аппендицита или другого хронического процесса в брюшной полости отягощает течение основного заболевания.
При сочетанных язвах, одновременно локализующихся в желудке и двенадцатиперстной кишке, болевой синдром характеризуется двумя волнами: боли появляются через 40—60 мин после приема пищи, спустя 17г—2 ч резко усиливаются и затем долго продолся, не исчезая и после повторной еды. При сочетанных язвах проявляются рвота и упорная изжога. Кислотность желудочного обычно повышена. Часты профузные кровотечения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
ИНФИЛЬТРАТИВНЫЙ ТУБЕРКУЛЕЗ ЛЕГКИХ, ЯЗВЕННАЯ БОЛЕЗНЬ желудка И ВИЧ-ИНФЕКЦИЯ (КОМОРБИДНОСТЬ И МУЛЬТИМОРБИДНОСТЬ ЗАБОЛЕВАНИЙ)
Язвенная болезнь диагностируется у 20,5% пациентов с инфильтративным туберкулезом легких и у 19,5% ВИЧ-инфицированных в стадии С2, страдающих инфильтративным туберкулезом легких, предъявляющих жалобы диспепсического характера. Для мультиморбидного сочетания туберкулеза легких, ВИЧ-инфекции и язвенной болезни характерны: малосимптомное начало туберкулеза, доминирование в клинической картине астенического синдрома, проявлений желудочной и кишечной диспепсии, похудения (в 2-4 раза чаще, чем у пациентов без ВИЧ-инфекции), менее выраженный деструктивный процесс в легочной ткани (в 2 раза реже, чем у пациентов без ВИЧ-инфекции). H. pylori является этиологическим фактором язвенной болезни у 62,5% пациентов с инфильтративным туберкулезом легких и у 58,7% ВИЧ-инфицированных в стадии С2, страдающих туберкулезом легких. Сочетание H. pylori-негативной язвенной болезни и инфильтративного туберкулеза легких отличается достоверно более неблагоприятным прогнозом по сравнению с коморбидностью H. pylori-позитивной язвенной болезни и инфильтративного туберкулеза легких.
Ключевые слова
Об авторах
заочный аспирант кафедры фтизиатрии и пульмонологии,
443000, г. Самара, ул. Чапаевская, д. 89
профессор кафедры фтизиатрии и пульмонологии,
443000, г. Самара, ул. Чапаевская, д. 89
профессор кафедры госпитальной терапии,
443000, г. Самара, ул. Чапаевская, д. 89
Список литературы
1. Бартлетт Дж., Галлант Дж., Фам П. Клинические аспекты ВИЧ-инфекции. - М.: Р. Валент, 2012. - 528 c.
2. Беляков Н. А., Рассохин В. В. ВИЧ-инфекция в Санкт-Петербурге // ВИЧ/СПИД - информационно-аналитический бюллетень. - СПб.: Балтийский медицинский образовательный центр, 2012. - № 1. - 80 с.
3. Губергриц Н. Б. Поражение желудка при СПИДе // Рос. журн. гастроэнтерол., гепатол., колопроктол. - 2008. - № 5. - С. 86-90.
4. Гурылева М. Э., Визель А. А. Туберкулез и заболевания желудочно-кишечного тракта. Фтизиатрия: национальное руководство / под ред. М. И. Перельмана. - М.: ГЭОТАР-Медиа, 2007. - С. 344-349.
5. Ивашкин В. Т. Рекомендации по диагностике и лечению язвенной болезни // Рос. гастроэнтерологическая ассоциация. Метод. реком. - М., 2002. - 26 с.
6. Ивашкин В. Т., Шептулин А. А., Склянская О. А. Синдром диареи 2-е изд., расшир и перераб. - М.: ГЭОТАР-Мед, 2002. - 168 с.
7. Кравченко А. В., Фролова О. П. Клинические аспекты туберкулеза у больных ВИЧ-инфекцией: пособие для врачей // М.: ФГУН «ЦНИИ эпидемиологии» Роспотребнадзора, 2009.
8. Маев И. В., Казюлин А. Н., Дичева Д. Т. и др. Факторы риска развития и лечение труднорубцующихся язв желудка и 12-перстной кишки // Фарматека. - 2010. - № 15. - С. 39-43.
9. Николаева О. Д. Эффективность лечения пациентов с туберкулезом легких в сочетании с заболеваниями органов пищеварения // Укр. Мед. Часопис. - 2005. - № 3 (47). - С. 19-21.
10. Трефильева Е.И. Эндоскопическая диагностика заболеваний верхних отделов желудочно-кишечного тракта у больных на поздних стадиях ВИЧ-инфекции с активной формой туберкулеза легких: Автореф. … канд. мед. наук. - М., 2012. - 24 с.
11. Boyle B. A. Recent advances in the management and treatment of GI and hepatic diseases associated with HIV: Part I //AIDS Read. - 2001. - Vol. 11, № 7. - Р. 354-363.
12. Philippou N., Roussos A., Tsimpoukas F. et al. Helicobacter pylori infection in patients with active pulmonary tuberculosis before the initiation of antituberculosis treatment // Ann. Gastroenterology. - 2003. - Vol. 16, № 1. - Р. 49-52.
13. Teves P. M., Ventura S. S., Salgado E. M. Characteristics of gastroduodenal ulcers in patients with negative biopsies for Helicobacter pylori // Acta Gastroenterol Latinoam. - 2010. - Vol. 40, № 1. - Р. 40-45.
14. Tjärnlund A. Does IgA play a role in protection against pulmonary tuberculosis? // Licentiate thesis from the Department of Immunology Wenner-Gren Institute, Stockholm University, Sweden. - 2005. - 58 р.
15. Tsang K. W., Lam S. K. Extragastroduodenal conditions Associated with Helicobacter pylori Infection // HKMJ. - 1999. - Vol. 5, № 2. - Р.169-174.
16. WHO report 2010. Global Tuberculosis control: WHO report 2010 /WHO. - Geneva, 2010. - 218 p.
Читайте также:
