Ущемление медиального и латерального подошвенного нерва
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Большеберцовый нерв - Заднепроходно-копчиковые нервы
Большеберцовый нерв
, n. tibialis (L4 - S3). Конечная ветвь седалищного нерва. Проходит через подколенную ямку, затем под сухожильной дугой m.solius и, огибая вместе с a.tibialis posterior медиальную лодыжку, попадает на подошвенную поверхность стопы. Рис. А.
Мышечные ветви
, rami musculares. Иннервируют икроножную, подошвенную и камбаловидную мышцы, а также мышцы глубокого слоя задней группы голени. Рис. А.
Межкостный нерв голени
, n. interosseus cruris. Сопровождает a.tibialis ant. и содержит волокна для иннервации костей голени, а также дистального межберцового сустава. Рис. А.
Медиальный кожный нерв икры
, n. cutaneus surae medialis. Отходит от n.tibialis в подколенной ямке. В расщеплении фасции голени между двумя головками икроножной мышцы выходит под кожу и латерально от v.saphena parva спускается до места соединения с ramus communicans fibularis. Рис. А, Рис. Б.
Икроножный нерв
, n. suralis. Продолжение медиального кожного нерва икры после его соединения с малоберцовой соединительной ветвью. Рис. Б.
Латеральный тыльный кожный нерв
, n. cutaneus dorsalis lateralis. Проходит с латеральной стороны тыла стопы и анастомозирует с промежуточным тыльным кожным нервом. Рис. Б.
Латеральные пяточные ветви
Медиальные пяточные ветви
Медиальный подошвенный нерв
, n. plantaris medialis. Крупная конечная ветвь n.tibialis, которая, проходит на стопу под удерживателем сгибателей и мышцей, отводящей большой палец. Иннервирует mm. adductor hallucis, flexor hallucis brevis, flexor digitorum brevis и первую червеобразную мышцу, а также отдает кожные ветви. Рис. А.
Общие подошвенные пальцевые нервы
, nn. digitales plantares communes. Проходят в 1- 4-м межплюсневых промежутках и делятся на собственные подошвенные пальцевые нервы. Рис. А.
Собственные подошвенные пальцевые нервы
, nn. digitales plantares proprii. Кожные нервы, которые направляются вдоль подошвенной поверхности обращенных друг к другу сторон 1- 3-го и медиальной стороны 4-го пальцев. Иннервируют также кожу тыльной поверхности дистальных фаланг соответствующих пальцев. Рис. А.
Латеральный подошвенный нерв
, n. plantaris lateralis. Одна из конечных ветвей n.tibialis, которая проходит под коротким сгибателем пальцев и вместе с латеральной подошвенной артерией доходит до основания 5-ой плюсневой кости, где разветвляется на две ветви. Перед разделением иннервирует mm.abductor digiti minimi et quadratus plantae. Рис. А.
Поверхностная ветвь
Общие подошвенные пальцевые нервы
, nn. digitales plantares communes. Один из этих нервов проходит между 4-, 5-ой плюсневыми костями, другой - отдает ветви к короткому сгибателю мизинца, межкостным мышцам 4- го межплюсневого промежутка и к коже латеральной стороны мизинца. Рис. А.
Собственные подошвенные пальцевые нервы
, nn. digitales plantares proprii. Проходят вдоль двух сторон 5-го и латеральной стороны 4-го пальцев. Рис. А.
Глубокая ветвь
, ramus profundus. Мышечная ветвь, которая сопровождает одноименную артерию. Иннервирует mm.adductor hallucis, flexor hallucis brevis, 2- 4-ю червеобразные и межкостные мышцы. Рис. А.
Половой нерв
, n. pudendus (S2 - S4). Через большое седалищное отверстие под грушевидной мышцей попадает в седалищно-анальную ямку. Рис. В.
Нижние прямокишечные нервы
, nn. rectales (anales) inferiores (S3 - S4). Иннервируют m. sphincter ani externus и кожу вокруг заднего прохода. Рис. В.
Промежностные нервы
Задние мошоночные/губные нервы
Мышечные ветви
Дорсальный нерв полового члена
, n. dorsalis penis. Проходит вдоль спинки полового члена и отдает ветви к пещеристым телам и покрывающей их коже. Рис. В.
Дорсальный нерв клитора
Копчиковый нерв
, n. coccygeus. Последний спинномозговой нерв, который проходит между копчиком и крестцом и анастомозирует с 4-, 5-м крестцовыми нервами. Рис. В.
Копчиковое сплетение
, plexus coccygeus. Формируется передними ветвями 4-, 5-го крестцовых и копчикового нервов. Иннервирует кожу в области копчика. Рис. В.
Заднепроходно-копчиковые нервы
, nn. anococcygei. Несколько небольших нервов из копчикового сплетения, которые прободают заднепроходно-копчиковую связку и иннервируют кожу над ней. Рис. В.
Ущемление медиального и латерального подошвенного нерва
Нейропатии медиального и латерального подошвенного нервов. Признаки и диагностика нейропатии медиального и латерального подошвенного нервов.
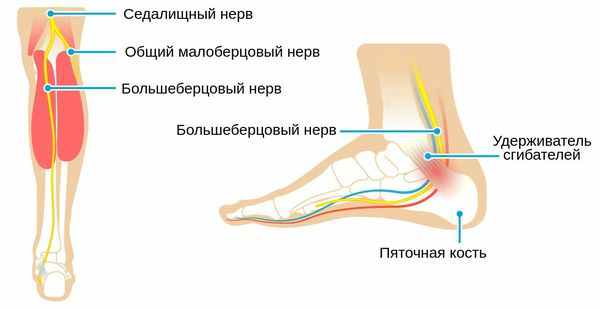
На уровне колена терминальная часть большеберцового нерва лежит медиальнее ахиллова сухожилия. Спускаясь, она проходит под связкой, удерживающей сухожилия мышц-сгибателей, которая образует крышу предплюсневого туннеля. В пределах туннеля большеберцовый нерв делится на медиальный и латеральный подошвенные нервы, которые распространяются на ступню, и пяточную или сенсорную ветвь, которая обеспечивает чувствительную иннервацию пятки. Оба подошвенных нерва затем проходят под отводящей мышцей большого пальца стопы (которая иннервируется медиальным подошвенным нервом) и направляются дальше, обеспечивая иннервацию всех мышц подошвы стопы и чувствительную иннервацию подошвы стопы и пальцев ног (медиальный нерв снабжает медиальную часть, а латеральный нерв снабжает латеральную часть) через их дистальные разветвления, дающие начало пальцевым нервам. Мышцы, иннервируемые медиальным подошвенным нервом, включают короткий сгибатель большого пальца стопы и короткий сгибатель пальцев стопы. Латеральный подошвенный нерв иннервирует межкостные мышцы, мышцы, сгибающие и отводящие 5-й палец стопы, и приводящую мышцу большого пальца стопы.
Этиология. Близкое расположение подошвенных нервов к костям и фиброзным структурам приводит в результате к их повреждению или компрессии при патологии этих структур. На уровне предплюсневого туннеля наиболее частыми причинами поражения нервов являются наружная компрессия и повреждение колена. Множество других менее частых структурных аномалий (а именно, изменения суставов или синовиальных оболочек, объемные поражения) также могут привести к повреждению нерва. В пределах самой стопы медиальный и латеральный подошвенные нервы также могут пострадать в результате травмы или перелома костей стопы.
Клиническая картина нейропатии медиального и латерального подошвенного нервов
- Анамнез. Патология этих нервов впервые обнаруживается при выявлении нарушений чувствительности, т. к. боли или дискомфорт в стопе чаще имеют ортопедическое происхождение. Потеря чувствительности может наблюдаться в области подошвы и/или пятки и временами может возникать при особых положениях стопы. Слабость мышц стопы обычно не бывает выраженной.

Клиническое обследование при нейропатии медиального и латерального подошвенного нервов
- Неврологическое. Должно быть направлено на выявление потери чувствительности в зоне распространения подошвенных нервов или их дистальных ветвей. Если поражение стопы асимметричное, можно оценить изменения в мышцах, например, выявить слабость, хотя обычно клинически можно оценить только сгибание пальцев стопы.
- Общее. Тщательное исследование нерва по его ходу в области голеностопного сустава и попытки вызвать симптом Тинеля легкой перкуссией по ходу нерва помогают подтвердить наличие нейропатии подошвенного нерва. Изменения сустава, деформация или припухлость также могут помочь в определении места поражения нерва.
Дифференциальный диагноз нейропатии медиального и латерального подошвенного нервов. Необходимо помнить о поражениях проксимального нерва (большеберцовый) или корешка (S1), которые также могут вызвать боли и парестезии в стопе. Изменения двигательной функции и рефлексов могут помочь при дифференциальной диагностике с этими поражениями. Хотя полинейропатии могут быть включены в дифференциальный диагноз, двусторонность поражения, депрессия дистальных рефлексов и нарушения чувствительности, выходящие за пределы распространения чувствительных подошвенных нервов, могут помочь в диагностике.
Обследование при нейропатии медиального и латерального подошвенного нервов
Электродиагностические исследования могут оказаться полезными при выявлении изменений, характерных для ущемления нерва (предплюсневый туннель), и нарушений чувствительной и двигательной функций, которых можно ожидать при вовлечении в патологический процесс медиального или латерального подошвенного, а также пяточного нервов. В силу природы таких записей иногда бывает необходимым дальнейшее изучение нервов на противоположной стороне без клинических проявлений патологии для четкой интерпретации результатов ЭДИ. И вновь может потребоваться ЭМГ для исключения более проксимальных поражений (нейропатии большеберцового, седалищного нервов или радикулопатии).
Визуализирующие методы. Исследование возможных мест поражения нерва (голеностопный сустав) обычно не показано. Однако в случаях выраженного дискомфорта или нарушения функции эти исследования могут выявить ортопедические аномалии или патологию суставов и дать направление лечению.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Синдром тарзального канала - симптомы и лечение
Что такое синдром тарзального канала? Причины возникновения, диагностику и методы лечения разберем в статье доктора Шагжиева Дамдина Валерьевича, невролога со стажем в 12 лет.
Над статьей доктора Шагжиева Дамдина Валерьевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Синдром тарзального (предплюсневого) канала — это периферическая мононевропатия нижней конечности, которая возникает в результате сдавления большеберцового нерва, проявляющаяся болью в области голеностопного сустава по внутренней стороне стопы.
Существует ряд других названий этой патологии: синдром ущемления большеберцового нерва, синдром канала Рише, синдром предплюсневого канала. [9]
Возникновение компрессии не зависит от возраста и пола, так как в большинстве случаев связано с травматическим повреждением голеностопного сустава или вялотекущим субклиническим, а затем декомпенсированным процессом невропатии.
Сдавление нерва происходит по ряду причин:
- ;
- опухоли мягких тканей — саркомы мышц, жировой ткани и сухожилий;
- опухоли нерва и его оболочки;
- патология сосудов (варикозное расширение вен);
- доброкачественные костные образования в тарзальном туннеле (экзостозы);
- травма сустава или мышц при заваливании стопы внутрь;
- осложнение после оперативного лечение голеностопного сустава.
По статистике, около 1/4 пациентов с синдромом тарзального канала в анамнезе имели травматическое повреждение в области лодыжки. [11]
К факторам риска развития синдрома или усиления его течения относят некоторые системные фоновые заболевания:
- ;
- гипотиреоз; ;
- мукополисахаридоз; .
При гипотериозе возможен отёк и уплотнения тканей в результате накопления глюкозаминогликанов и гиалуроновой кислоты, сопровождающийся задержкой жидкости. [13]
Сахарный диабет пагубно влияет на периферические нервы вследствие хронического повышение уровня глюкозы. Это вызывает образование сорбита — побочный путь утилизации глюкозы. Он накапливается в больших концентрациях, повышая осмотическое давление внутри клетки и вызывая её отек. Также к механизмам повреждения нерва относят ангиопатию и сужение просвета периневральных и эндоневральных сосудов в дебюте сахарного диабета. [14]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома тарзального канала
Поражение заднего большеберцового нерва может быть двухсторонним. При его сдавлении возникают:
- чувство боли в задней области голени;
- покалывание и жжение подошвы и пальцев ног (парестезии);
- снижение мышечной силы при сгибании пальцев стопы;
- изменения походки — она становится болезненной, щадящей, больной старается не нагружать травмированную ногу.
Боль при данном синдроме является ведущим признаком поражения периферического нерва. Она выражается в виде жгучих или ноющих ощущений, распространяющихся по задней области голени. Может локализоваться в области подошвы, стопы, пальцев и в любом месте вдоль хода большеберцового нерва.
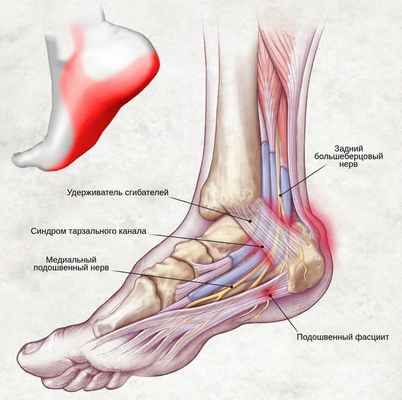
Болезненное ощущение провоцируется давлением на канал, физической нагрузкой, ходьбой, постукиванием, различными движениями голеностопного сустава — приземлением, отталкиванием и разгибанием стопы. Также боль может приносить неудобство в ночное время.
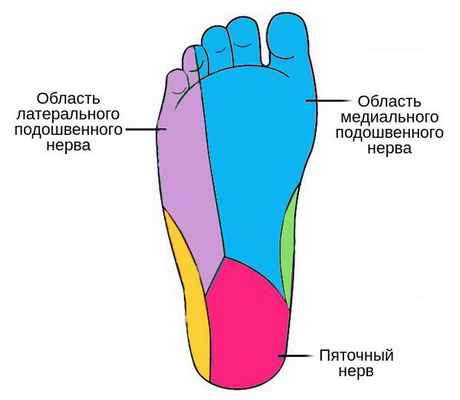
Болезненные парестезии — постоянные ощущения онемения, ползания мурашек, прокалывания, жжения, усиливающиеся при ходьбе — локализуются в пальцах стопы и зонах иннервации подошвы:
- в области латерального подошвенного нерва;
- в области медиального подошвенного нерва;
- изредка в области пяточного нерва. [1]
Также при данном синдроме нередко наблюдается лёгкий парез сгибателей пальцев (“кошачья лапа”) и трофические изменения кожи стопы.
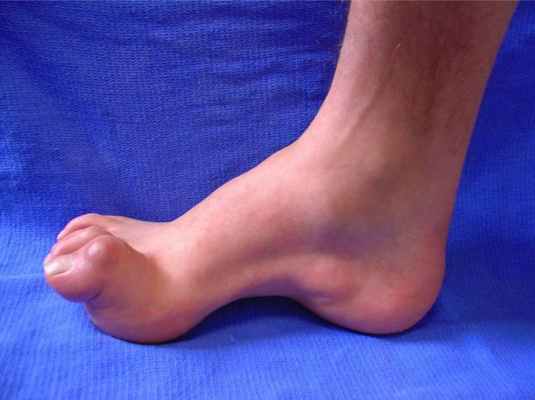
В связи с компрессией (сдавлением) нерва происходит ослабление нервно-мышечного сигнала, и развести пальцы в сторону становится довольно трудно. Это приводит к гипотрофии, а иногда и к атрофии мышц сгибателей пальцев стопы.
Патогенез синдрома тарзального канала
Чтобы понять, как происходит повреждение нерва и какие процессы этому способствуют, нужно рассмотреть нормальное строение периферического нерва. Он напоминает кабель, состоящий из нервных пучков различного диаметра, окружённых соединительнотканной оболочкой — эпиневрием. Эта соединительная ткань представляет собой нерыхлую, насыщенную жиром оболочку, усиленную продольными и поперечными коллагеновыми волокнами. В мышечных ложах эпиневрий выполняет функции амортизатора — смягчает нагрузки. Истинную оболочку нерва составляет периневрий — многослойная ткань с циркулярным строением, состоящая из уплощённых клеток, которые покрыты с обеих сторон базальной мембраной. [12]
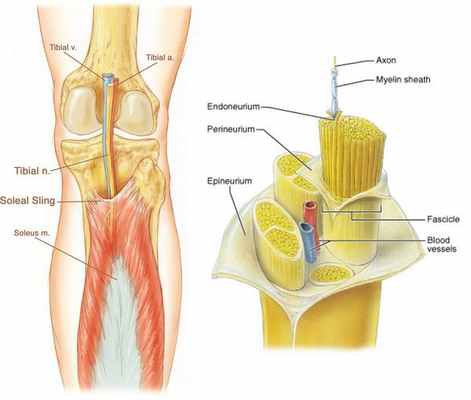
Одной из ветвей периферической нервной системы является большеберцовый нерв. Он начинается в пояснично-крестцовом сплетении спинномозговых корешков, проходит посередине вниз к подколенной ямке латеральнее (как бы в стороне) и поверхностнее подколенных сосудов. [4] Затем нерв спускается между обеими головками икроножной мышцы, проникает под сухожильную дугу камболовидной мышцы, после чего спускается между последней и глубокой мышцами к медиальной лодыжке голени.
На уровне голеностопного сустава большеберцовый нерв проходит через жёсткий остеофиброзный туннель — тарзальный канал. [1] Это пространство спереди ограничено большеберцовой костью, а снаружи — задним отростком таранной кости и пяточной костью, а также удерживателем сгибателей (сухожилий).
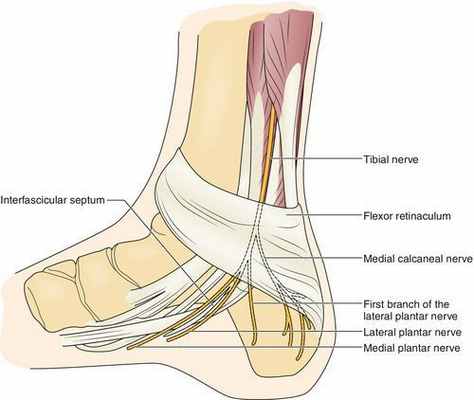
Канал делиться на два этажа:
- верхний (залодыжечный);
- нижний (подлодыжечный).
Анатомически в канале сосуществуют несколько сухожилий мышц: задняя большеберцовая, сгибатель большого пальца и длинный сгибатель пальцев. [8] [9] Причём короткий и длинный сгибатели большого пальца стопы являются основными мышцами, которые получают иннервацию после выхода нерва из канала предплюсны.
Ишемическая компрессия содержимого тарзального канала приводит к изменению кровообращения в стопе и слабости короткого сгибателя большого пальца стопы. Хроническое сдавление в результате нарушения той же иннервации способствует деформации по типу молоткообразных (кошачьих) пальцев. Также отмечается, что патология сопутствует почти каждому случаю вальгусной деформации стопы.
Классификация и стадии развития синдрома тарзального канала
Специальной классификации синдрома не существует. Он является разновидностью компрессионной нейропатии нижних конечностей. Помимо него существуют:
- Парестетическая мералгия Бернгардта-Рота — сдавление наружного кожного нерва бедра, который образуется из L2-L3 и проходит под путарную связку, где подвергается компрессии. Клинически проявляется парестезиями, а затем и болью в области передней боковой поверхности бедра.
- Метатарзалгия Мортона — сдавление подошвенных пальцевых нервов в области IV плюснефалангового сустава. Проявляется болью и парестезиями в области головок III-IV плюсневых костей.
- Синдром ущемления малоберцового нерва в области подколенной ямки и под длинной малоберцовой мышцей. Малоберцовый нерв идёт из L4-L5. Сдавление происходит в месте прохода малоберцового нерва под сухожилием двуглавой мышцы бедра. Проявляется слабостью сгибателей стопы, болью и парестезиями в области передней поверхности голени.
Осложнения синдрома тарзального канала
- Травмирование. На фоне слабости или пареза сгибателей стопы может возникнуть травма или растяжение связочного аппарата голеностопного сустава. Также возможны частые падения.
- Осложнения после проведения блокад тарзального канала. [9] Такие осложнения называются ятрогенными. Их клинические проявления возникают непосредственно сразу после процедуры или спустя некоторое время (в основном в течение нескольких недель) с постепенным нарастанием симптоматики, т. е. вышеописанные жалобы усугубляются и носят более стойкий характер.
- Анталгические контрактуры — рефлекторное ограничение движения. Возникает при длительной защитной позе.
- Защитная поза — положение тела, возникающее в случае длительного течения заболевания, в котором пациент максимально возможно чувствует себя комфортно.
- Каузалгическая боль — это жгучая интенсивная боль с локальными вазомоторными, трофическими проявлениями. Согласно одной из теорий, механизм её возникновения связан с нейрогенным асептическим воспалением, возникающим в результате высвобождения в зоне повреждения биологически активных веществ (гистамина, простагландинов, цитокинов). Это приводит к вегетативным нарушениям. Афферентная импульсация активизирует центральные структуры головного мозга: таламус и центральную кору головного мозга.
- Развитие диабетической язвы — возникает в результате повышенного травматизма за счёт сниженной чувствительности подошвы и недостаточной иннервации.
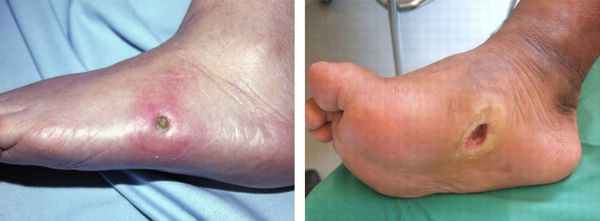
Диагностика синдрома тарзального канала
В первую очередь следует визуально определить состояние пациента: обратить внимание на его положение во время движения, как осуществляется ходьба, есть ли дисфункции мышц, деформация голеностопного сустава или другие неврологические отклонения при движении. Если при определённом положении стопы во время движения возникает боль, то пациент нуждается в углубленном осмотре и оценке этих движений.
Затем производится физикальный осмотр пациента в положении сидя для определения состояния стопы в целом. В запущенных случаях может наблюдаться нарушение мышц стопы, вплоть до атрофии, что приводит к молоткообразной деформации пальцев.
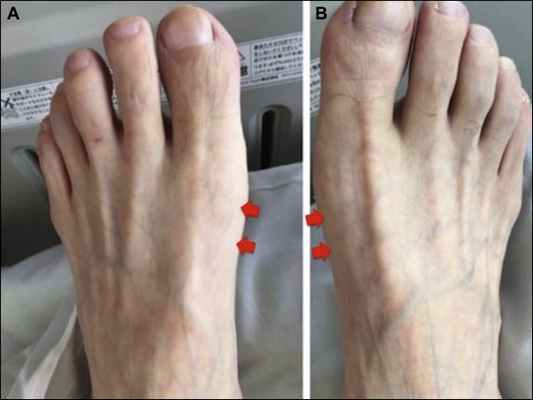
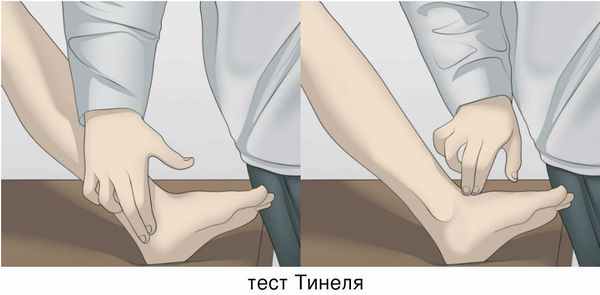
Одними из типичных провокационных проб являются постукивание (синдром Тинеля) и сдавление (синдром Гольдберга) большеберцового нерва — вызывают боль и парестезии в подошвенной части стопы. Также используется турникетный (манжеточный) тест. [1] Стоит отметить, что при синдроме тарзального канала отсутствует ахилловый рефлекс, но при этом частично сохраняется активное приведение стопы и сгибание в голеностопном суставе.
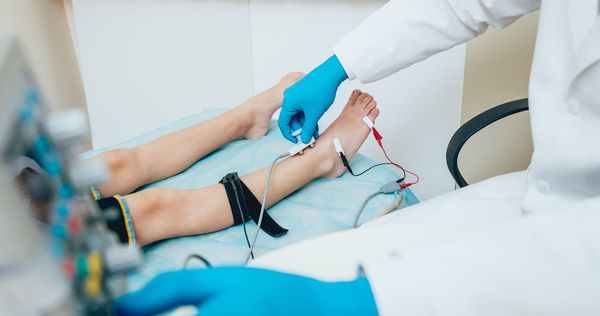
В дополнение к осмотру используют электронейромиографию (ЭНМГ) нижних конечностей: на наличие проблемы будет указывать снижение скорости проведения импульсов по чувствительным волокнам позади медиальной лодыжки.
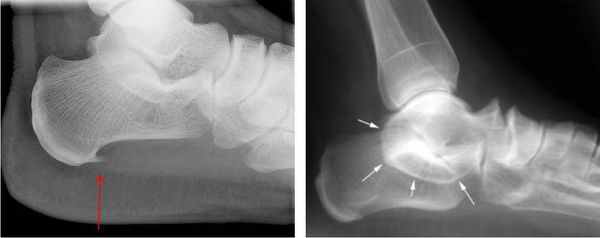
При подозрении травматической природы синдрома проводится рентгенография голеностопного сустава и стопы. Во время исследования также можно обнаружить костные выступы и остеофиты.
Для выявления патологий мягких тканей проводят МРТ голеностопного сустава стопы: могут быть обнаружены тендинит (дистрофия сухожилия), теносиновит (воспаление сухожилия), липомы или другие новообразования, варикозное расширение вен и кисты ганглиев.
Ещё один достоверный и ранний способ диагностики — это мышечное тестирование:
- тест для короткого сгибателя пальцев — пациенту предлагают сгибать среднюю фалангу II-IV пальцев, исследователь фиксирует проксимальные фаланги в разогнутом состоянии и препятствует движению средних;
- тест для длинного сгибателя пальцев — пациенту предлагают сгибать ногтевые фаланги II-IV пальцев, исследователь препятствует этому движению и держит проксимальные фаланги;
- тест для короткого сгибателя большого пальца — пациенту предлагают сгибать проксимальную фалангу большого пальца при разогнутой дистальной, исследователь препятствует этому движению;
- тест длинного сгибателя большого пальца — пациенту предлагают согнуть концевую фалангу большого пальца, исследователь препятствует этому движению и держит проксимальную фалангу разогнутой.
Существует тест оценки тяжести тарзального туннельного синдрома — это нингидриновая проба. [11] Оценка в 10 баллов указывает на нормальную стопу, оценка в 0 баллов говорит о наиболее выраженной патологии стопы.
Лечение защемления нерва
Защемление нерва – это обычное явление при болезнях позвоночника. Как правило, это сдавление и воспаление нервного корешка на фоне остеохондроза, протрузии, грыжи диска, спондилеза, спондилолистеза (подвывиха, смещения позвонков). Оно служит причиной болевых синдромов:
- люмбаго или люмбалгия (острая или хроническая поясничная боль),
- дорсаго, дорсалгия (боль в спине, острая или хроническая),
- межреберная невралгия, торакалгия (боль в груди или между лопатками),
- цервикалгия (боль в шее),
- цефалгия (головная боль),
- ишиас, люмбоишиалгия (боль в ягодице, онемение в ноге при сдавлении седалищного нерва).
Наряду с защемлением нерва в позвоночнике наши врачи хорошо лечат туннельные синдромы (сдавление лучевого, локтевого, срединного нерва) и защемления нервов мышцами (синдром грушевидной мышцы, др.).
Лечение защемления нерва
В наших клиниках лечение защемления нерва в Москве и в Санкт-Петербурге проводится в несколько этапов. Если причина незначительна, бывает достаточно одного сеанса. В других случаях требуется комплексный лечебный курс из 10-11 сеансов. В случае грыжи позвоночника потребуется повторный курс и возможно не один. Но только так можно вылечить болезнь, а не только устранить защемление нерва.
1-й этап
(диагностика, облегчение острой боли)
Перед тем как начать лечение, врач проводит диагностику. Он опрашивает пациента о характере жалоб, проверяет неврологические рефлексы, мышечную силу рук, ног на сопротивление. Далее он прощупывает мышцы вдоль позвоночника, нажимает на отдельные точки, чтобы определить, в каком сегменте защемлен нерв. Об этом сообщают болевые точки, мышечные спазмы. При подозрении на протрузию или грыжу позвоночника врач назначает МРТ.
Острая боль при защемлении нерва снимается с помощью иглоукалывания, точечного массажа, мануальной терапии. В неосложненных случаях (например, при смещении позвонков) это делается быстро, уже на первом сеансе. После этого боль проходит. Хронические заболевания позвоночника требуют более длительного лечения. На основании диагностики врач составляет индивидуальный план лечения, схемы иглоукалывания и моксотерапии.
2-й этап
(устранение причины болевого синдрома)
Как правило, защемление нервного корешка происходит при снижении высоты зазора между позвонками. Причина этого – уменьшение толщины, расплющивание межпозвоночного диска из-за его усыхания, снижения амортизации, повышенных нагрузок. Источником этих нагрузок, как правило, служат мышечные спазмы в области спины, шеи, поясницы. Нужно убрать их, и нагрузка на позвоночник уменьшится.
Межпозвоночный диск должен восстановить свою нормальную толщину, и тогда соседние позвонки разойдутся, зазор между ними увеличится и защемленный нервный корешок высвободится.
В диске должно восстановиться содержание воды, которая обеспечивает его устойчивость к нагрузкам, амортизацию. Кроме того, врач должен запустить процесс восстановления соединительных тканей – ядра диска и его жесткого кольца, которые состоят из коллагена.
Для этого нужно улучшить выработку коллагена (работу печени), стимулировать приток крови к межпозвоночным дискам, чтобы улучшить его питание, активизировать обменные процессы, обновление тканей. Эти задачи решаются с помощью комбинации процедур восточной рефлексо-, физиотерапии и тибетских фитопрепаратов.
Иглоукалывание при ишиасе
Врач вводит тонкие иглы в биоактивные точки вдоль позвоночника и дистальные (отдаленные) точки на кистях, ногах, предплечьях, плечах, груди, животе, голове. Процедура безболезненная, комфортная, расслабляющая. Иглы оставляются на 20-40 минут.
Может быть, врач будет их проворачивать по часовой стрелке или против часовой стрелки, нагревать тлеющей полынной сигарой. Эти приемы дают дополнительный лечебный эффект и применяются по индивидуальным показаниям в зависимости от симптомов и причины защемления нерва.
С помощью акупунктуры врач устраняет онемение в руке, ноге, мышечную слабость, ощущение холода, восстанавливает объем движений и мышечную силу в зонах с нарушенной иннервацией. Введение игл быстро облегчает боль, помогает снять воспаление и отек мягких тканей вокруг защемленного нервного корешка или нерва, расслабить напряженные мышцы и улучшить кровообращение.
Можно ли вылечить иглоукалыванием защемление седалищного нерва? По опыту нашей клиники, иглотерапия при защемлении седалищного нерва - один из самых эффективных методов снятия боли и воспаления.
Точечный массаж
Эта процедура состоит в сильном точечном нажатии. В первую очередь прорабатываются болевые точки, которые соответствуют мышечным спазмам в области защемленного нерва. С помощью тибетского массажа врач расслабляет поверхностные и глубокие мышцы спины, шеи, поясницы, полностью устраняет мышечные спазмы, снимает напряжение, нагрузку на позвоночник и помогает восстановлению межпозвоночных дисков.
Эта процедура усиливает поступление крови к позвоночнику, улучшает обмен веществ, обеспечивает естественный процесс обновления и восстановления соединительных тканей. Поначалу процедура может быть болезненной, но от сеанса к сеансу болевые ощущения уменьшаются и, наконец, полностью проходят. Это свидетельствует о правильной динамике лечения.
Фармакопунктура
Эта процедура обычно используется в случаях, когда защемление нерва сопровождается его воспалением. Введение гомеопатических препаратов по биоактивным точкам дополняет иглоукалывание, ускоряет и усиливает противовоспалительный и обезболивающий эффект.
Моксотерапия
Воздействие теплом от тлеющих конусов или полынной сигары расслабляющее действует на мышцы, помогает снять напряжение и спазмы. Эта процедура используется для улучшения обменных процессов. Она стимулирует восстановительные процессы, кровообращение, ускоряет заживление и обновление дисков позвоночника.
В отличие от радикальных методов лечения на Востоке, моксотерапия в «Тибете» не оставляет ожогов, но ее эффективность от этого не становится меньше. Эта процедура обеспечивает долговременные результаты лечения. Прогревание биоактивных точек выполняется по индивидуальной схеме, как и иглоукалывание.
Мануальная терапия
Мануальное вытягивание позвоночника выполняется только после снятия мышечных спазмов и расслабления напряженных мышц. С помощью этой процедуры врач увеличивает высоту зазоров между позвонками, уменьшает давление на межпозвоночные диски и суставы.
Тела и отростки позвонков расходятся и высвобождают нервные корешки. Боль от защемления быстро проходит. Одновременно врач устраняет сжатие кровеносных сосудов и улучшает кровообращение в области позвоночника. Облегчает приток и отток крови, питание межпозвоночных дисков, обмен веществ и обновление соединительных тканей.
Баночный массаж, вакуум-терапия
Действие вакуума в сочетании с массажными манипуляциями расслабляет мышцы и мощно активизирует поверхностное (капиллярное) и глубокое кровообращение. Эта процедура помогает увеличить тепло в области позвоночника, улучшить приток и отток крови, лимфоток, стимулировать процесс обновления в межпозвоночных дисках. Напряженные мышцы расслабляются, это снимает нагрузку на защемленные нервы, помогает их высвобождению.
Дополнительные методы
В качестве дополнительных методов лечения могут быть использованы гирудотерапия, стоунтерапия (прогревание и массаж нагретыми камнями), ударно-волновая терапия, кинезиология. Эти процедуры улучшают кровообращение, снимают мышечные блоки, расслабляют мышцы, оказывают противовоспалительный, обезболивающий и восстановительный эффект.
Результаты лечения защемления нерва
В результате лечебных сеансов в «Тибете» защемление нерва устраняется, исчезают болевые и другие симптомы, а также причина, по которой они возникли:
Ультразвуковое исследование периферической нервной системы
Идеальный инструмент для пренатальных исследований. Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Ультразвуковое исследование периферической нервной системы впервые начало применяться для диагностики заболеваний нервных стволов в конце 90-х годов прошлого столетия [1]. С началом использования этого метода стали понятными его неоспоримые преимущества по сравнению с другими способами диагностики. Электрофизиологические методы, такие как электромиография и нейромиография, традиционно признаются "золотым стандартом" для выявления патологии периферической нервной системы. Однако необходимо отметить, что информация, полученная в ходе перечисленных выше обследований, не дает представления о состоянии окружающих тканей, не указывает на характер и причину повреждения нервного ствола и не всегда точно отражает локализацию изменений [2, 3]. В то же время именно эти сведения помогают определить тактику консервативного или оперативного лечения.
Внедрение ультразвуковой сонографии в клиническую практику позволило с успехом восполнить пробелы в диагностике заболеваний периферических нервов. В настоящей статье представлен опыт ультразвукового исследования периферических нервов верхней и нижней конечностей, накопленный в нашей клинике.
Ультразвуковая анатомия периферических нервов в норме
Для ультразвуковых исследований используются датчики с частотой 7-17 МГц, но в некоторых случаях необходимо применение трансдьюсеров с более низкой частотой - 3-5 МГц. В процессе сканирования оценивают анатомическую целость нервного ствола, его структуру, четкость контуров нерва и состояние окружающих тканей. Все перечисленные пункты выше нужно обязательно отражать в протоколе исследования. В случае выявления патологических изменений в структуре нерва указывают вид повреждения (полное или частичное), зону и степень компрессии нервного ствола (отмечают уменьшение диаметра нерва и причину сдавления). При обнаружении объемного образования описывают его размеры и структуру, контуры, взаимоотношение с окружающими мягкими тканями, наличие или отсутствие кровотока.
Ультразвуковое исследование периферических нервов целесообразно начинать с поперечной проекции в точке, где нервный ствол легче всего идентифицировать, смещаясь затем в проксимальном и дистальном направлениях, оценивая структуру нерва на протяжении 3.
Изображение нерва имеет ряд характерных признаков. В поперечной проекции он выглядит как овальное или округлое образование с четким гиперэхогенным контуром и внутренней гетерогенной упорядоченной структурой ("соль - перец", "медовые соты") [4, 6, 7]. В продольной проекции нерв лоцируется в виде линейной структуры с четким эхогенным контуром, в составе которой правильно чередуются гипо- и гиперэхогенные полосы - "электрический кабель" [7]. Толщина периферических нервов вариабельна и составляет от 1 мм для пальцевых нервов до 8 мм для седалищного нерва.
Залогом успешного проведения ультразвукового обследования служит хорошее знание анатомии исследуемой области.
Основными нервными стволами, доступными ультразвуковому исследованию на верхней конечности, являются лучевой, срединный и локтевой нервы.
Лучевой нерв представляет собой самую большую ветвь задней порции плечевого сплетения. Визуализацию нерва осуществляют на задней и латеральной поверхностях плеча, где он сопровождает плечевую артерию. В средней трети плеча лучевой нерв огибает плечевую кость и непосредственно прилегает к ней в спиральном канале (рис. 1).
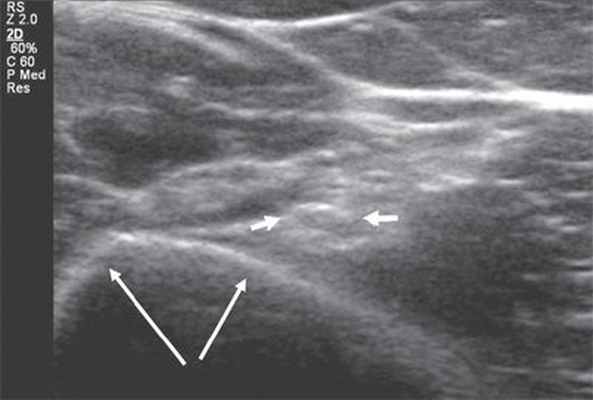
Рис. 1. Поперечная сонограмма лучевого нерва (короткие стрелки) на уровне спирального канала плечевой кости (длинные стрелки - контур плечевой кости).
Именно со спирального канала целесообразнее всего начинать процесс сканирования лучевого нерва. Как правило, для этого используются датчики с частотой 9-17 МГц, и исследование проводится преимущественно в поперечной проекции. Далее, тотчас кпереди от латерального надмыщелка плеча, n. radialis делится на чувствительную (или поверхностную) и двигательную (глубокую) ветви и задний межкостный нерв (рис. 2).
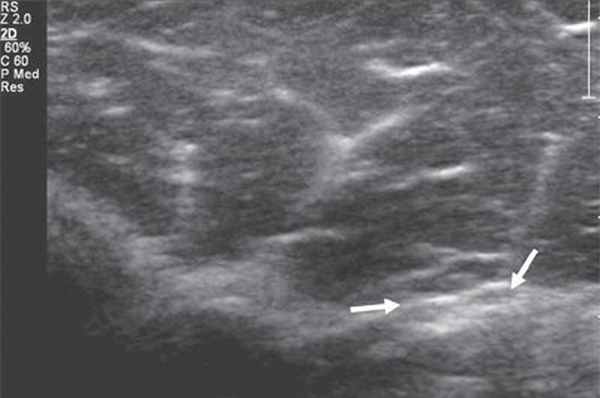
Рис. 2. Поперечная сонограмма на уровне дистального отдела плеча. Деление лучевого нерва на поверхностную и глубокую ветви (стрелки).
Поверхностная ветвь проходит по медиальному краю плечелучевой мышцы и сопровождается лучевой артерией и веной. В этом месте нерв наиболее доступен ультразвуковому исследованию, но только при условии использования датчиков высокой частоты (свыше 15 МГц), так как диаметр этой ветви очень мал.
Глубокая ветвь лучевого нерва проходит непосредственно в супинаторе, здесь нерв также доступен визуализации из-за разницы сонографической структуры между ним и окружающей его мышцей.
В дистальном отделе на разгибательной поверхности предплечья n. radialis (его поверхностная ветвь) заканчивается делением на 5 дорсальных пальцевых нервов. Ультразвуковое исследование пальцевых нервов можно осуществить только с использованием датчиков высокой частоты, но даже в этом случае получить отчетливое сонографическое изображение этих структур удается нечасто.
Срединный нерв формируется из латерального и медиального пучков плечевого сплетения. На плече n. medianus располагается в медиальной бороздке двуглавой мышцы кпереди от плечевой артерии. Срединный нерв является самым крупным нервом верхней конечности, поэтому его визуализация не представляет сложностей, однако легче всего можно получить ультразвуковое изображение нерва в области карпального канала, где он расположен поверхностно, а также на уровне локтевого сустава. В последнем случае в качестве маркера целесообразно использовать сосудистый пучок. В области локтевого сустава срединный нерв располагается медиальнее по отношению к более глубоко расположенным плечевой артерии и вене (рис. 3).
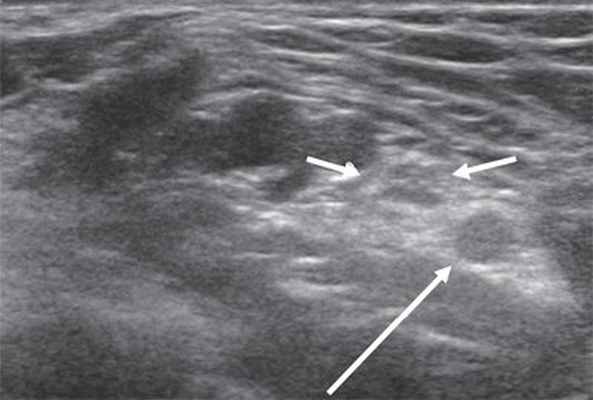
Рис. 3. Срединный нерв на уровне локтевого сустава в поперечной проекции (короткие стрелки). Рядом визуализируется плечевая артерия (длинная стрелка).
В проксимальном отделе предплечья нерв обычно проходит между двумя головками круглого пронатора. В области лучезапястного сустава срединный нерв располагается под сухожилием длинной ладонной мышцы и между сухожилиями сгибателей, проходя под удерживателем сгибателей на кисть через так называемый карпальный канал. Общие ладонные пальцевые нервы (их насчитывают три) образуются путем разветвления основного ствола срединного нерва на уровне дистального конца удерживателя сгибателей.
Локтевой нерв является главной ветвью медиального пучка плечевого сплетения. На плече n. ulnaris ветвей не дает. В области локтевого сустава нерв проходит через кубитальный канал, сформированный медиальным надмыщелком плеча и локтевым отростком. Здесь локтевой нерв прилегает непосредственно к кости и сверху покрыт только фасцией и кожей. При ультразвуковом исследовании области локтевого сустава следует обратить внимание на то, чтобы рука пациента располагалась свободно и не была согнутой. Это важно, поскольку при сгибании локтевого сустава до 90 диаметр нерва уменьшается за счет его растяжения.
На предплечье n. ulnaris обычно располагается между двумя головками локтевого сгибателя запястья, а в дистальном отделе предплечья нерв лежит между сухожилием локтевого сгибателя запястья медиально и латерально от локтевой артерии и вены. На кисть локтевой нерв попадает через канал локтевого нерва, называемый каналом Гийона. При прохождении через канал локтевой нерв сопровождается одноименными артерией и веной. В дистальном отделе канала Гийона нерв делится на глубокую моторную ветвь и поверхностную чувствительную, и именно поверхностную ветвь продолжает сопровождать локтевая артерия, что позволяет легче ориентироваться при ультразвуковом исследовании.
На нижней конечности при ультразвуковом сканировании можно без труда идентифицировать седалищный нерв и его ветви. В зарубежной литературе описывается также сонографическое исследование бедренного нерва. Необходимо отметить, что визуализация этого периферического нерва затруднена и лучшим акустическим окном является паховая область, где нерв сопровождает бедренные артерию и вену.
Седалищный нерв - самый большой из периферических нервов в организме человека. Фактически он состоит из двух крупных стволов: кнаружи находится общий малоберцовый нерв, медиально - большеберцовый нерв. Седалищный нерв выходит из полости малого таза через большое седалищное отверстие под грушевидной мышцей.
Уже в ягодичной области нерв доступен визуализации, необходимо только правильно определиться с частотой используемого датчика: при достаточной мышечной массе целесообразно применять датчики с частотой 2-5 МГц, если мышечная масса в ягодичной области не выражена, можно использовать датчики с большей частотой - 5-9 МГц. В области ягодичной складки седалищный нерв располагается близко к широкой фасции бедра, смещается латерально и далее лежит под длинной головкой двуглавой мышцы бедра, располагаясь между ней и большой приводящей мышцей (рис. 4).
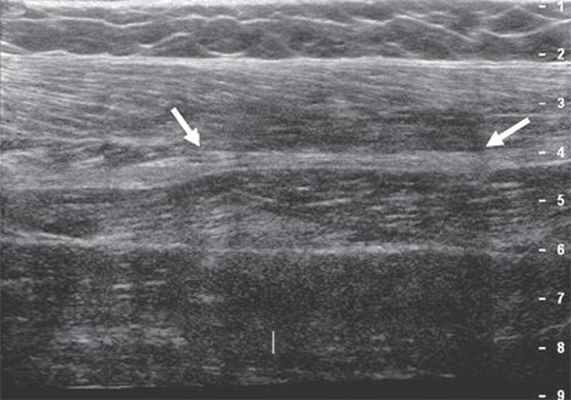
Рис. 4. Седалищный нерв (продольная проекция, панорамное сканирование) в средней трети бедра (стрелки).
В дистальных отделах бедра, чаще в верхнем углу подколенной ямки, нерв делится на две ветви: более толстую медиальную - большеберцовый нерв и более тонкую латеральную - общий малоберцовый нерв. Именно с этой области лучше всего начинать ультразвуковое исследование седалищного нерва и его ветвей.
Общий малоберцовый нерв, отделившись от основного ствола, спускается латерально под двуглавой мышцей бедра к головке бедренной кости. В области головки малоберцовой кости нерв располагается поверхностно, прикрыт только фасцией и кожей, здесь он также хорошо доступен визуализации (рис. 5).
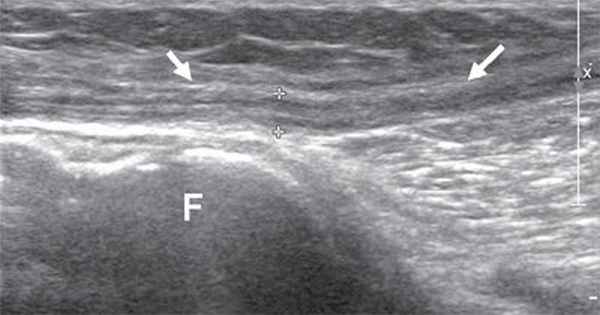
Рис. 5. Продольная сонограмма общего малоберцового нерва (стрелки) на уровне головки малоберцовой кости (F).
Далее общий малоберцовый нерв проникает в толщу проксимального отдела длинной малоберцовой мышцы и делится на две свои конечные ветви - поверхностный малоберцовый нерв и глубокий малоберцовый нерв. Визуализация конечных ветвей общего малоберцового нерва затруднена из-за их малого диаметра и отсутствия анатомических маркеров при их прохождении в толще мышц голени. Поверхностный малоберцовый нерв делится на конечные ветви (тыльные ветви стопы) на латеральной поверхности нижней трети голени. Глубокий малоберцовый нерв переходит на переднюю поверхность голени и здесь, располагаясь латерально, сопровождает передние малоберцовые сосуды. На тыл стопы нерв попадает под нижним удерживателем разгибателей и под сухожилием длинного разгибателя I пальца. Здесь он делится на концевые ветви. Для визуализации общего малоберцового нерва и его ветвей удобнее использовать датчики с частотой 9-17 МГц.
Большеберцовый нерв по своему направлению является продолжением седалищного нерва. В подколенной ямке нерв располагается над подколенными веной и артерией и несколько кнаружи от них (рис. 6).
Рис. 6. Сонограммы большеберцового нерва в подколенной ямке (стрелки). Визуализируется подколенный сосудистый пучок - вена (V) и артерия (A).
Читайте также:
