Ушивание парамедиальной лапаротомии. Ушивание трансректальной лапаротомии.
Добавил пользователь Alex Обновлено: 29.01.2026
кожную клетчатку, белую линию живота, поперечную фасцию и предбрюшинную клетчатку с париетальной брюшиной. К данному доступу прибегают в случае неясного диагноза. После вскрытия брюшной полости разрез при необходимости может быть продлен кверху и книзу. Обычно проводят небольшой разрез длиной 8—10 см, одна половина которого находится выше, а другая — ниже пупка, при этом пупок обходят слева. Доступ позволяет через сравнительно небольшое отверстие осмотреть верхний и нижний этажи брюшной полости.
Центральная срединная лапаротомия
Техника.Обычно проводят небольшой разрез длиной 8—10 см, одна половина которого находится выше, а другая — ниже пупка, при этом пупок обходят слева. Доступ позволяет через сравнительно небольшое отверстие осмотреть верхний и нижний этажи брюшной полости. При необходимости доступ может быть расширен вверх к основанию мечевидного отростка и вниз с обходом пупка слева с последующим рассечением париетальной брюшины.
При этом разрезе брюшную полость широко вскрывают по всей её длине от мечевидного от-ростка до симфиза. При проведении срединной лапаротомии пересекают общую связку косых мышцживота. Данный вид лапаротомии даёт доступ почти ко всем органам брюшной полос-ти и поэтому выгоден при неотложных опера-циях. Во избежание повреждения круглой связ-ки печени срединный разрез проводят по белой линии живота с окаймлением пупка слева.
• верхнюю срединную лапаротомию;
• центральную срединную лапаротомию;
• нижнюю срединную лапаротомию;
• тотальную срединную лапаротомию.
Верхняя срединная лапаротомия
Обеспечивает доступ к органам верхнего этажа брюшной полости (рис. 12-2).
Техника.На протяжении от мечевидного отростка до пупка послойно рассекают кожу, под-
Рис. 12-2. Верхняя срединная лапаротомия.а —доступ при верхней срединной лапаротомии, б — линия разреза. (Из: Клиническая хирургия / Под ред. Ю.М. Панцырева. — М., 1988.)
Нижняя срединная лапаротомия
Доступ используют для подхода к органам нижнего этажа брюшной полости и малого таза.
| 3 4 5 |
Техника. Проводят продольный разрез по белой линии живота от пупка до лонного сочленения. В этом месте белая линия живота очень тонкая, в силу чего не может быть рассечена на две половины, поэтому брюшную стенку рассекают вдоль переднего листка влагалища прямой мышцы живота на расстоянии 1—2 мм справа от средней линии (рис. 12-3, а, 1). Затем прямую мышцу живота отодвигают латерально, брюшную полость вскрывают продольно, рассекая поперечную фасцию и париетальную брюшину. Перед закрытием брюшной полости передний листок влагалища прямой мышцы живота продольно рассекают также и слева от средней линии (рис. 12-3, а, 2). Брюшную полость ушивают непрерывными швами, захватывая поперечную фасцию и париетальную брюшину, что позволяет сблизить оба брюшка прямой мышцы живота, после чего сшивают края переднего листка влагалища прямой мышцы живота и кожу (рис. 12-3, б).
ПАРАМЕДИАЛЬНАЯ ЛАПАРОТОМИЯ ПО ЛЕНАНДЕРУ
Левый парамедиальный разрез обеспечивает хороший доступ к желудку и поддиафраг-мальному пространству, а также надежное ушивание брюшной стенки, что особенно важно у истощенных больных.
Техника (рис. 12-4, а). Продольным разрезом длиной 10—12 см по внутреннему краю прямой мышцы живота рассекают кожу, подкожную клетчатку и передний листок влагалища прямой мышцы живота. Прямую мышцу живота отодвигают кнаружи. Затем вскрывают задний листок влагалища прямой мышцы живота, поперечную фасцию и брюшину. Иннервация прямой мышцы живота таким образом не нарушается.
При закрытии операционной раны сшивают вместе задний листок влагалища прямой мышцы живота, поперечную фасцию и брюшину. Затем прямую мышцу возвращают в своё ложе, где она, подобно эластичной подушке, прикрывает нижележащие швы. Сшивают передний листок влагалища мышцы. Узловые швы накладывают таким образом: иглой прокалывают кожу на расстоянии около 2 см от
Рис. 12-3. Нижняя срединная лапаротомия.а: 1 — рассекают передний листок влагалища прямой мышцы справа от белой линии живота, 2 — перед ушиванием раны передний листок влагалища прямой мышцы живота рассекают также и слева от белой линии; б: 3 — белая линия живота, 4 — поперечная фасция, 5 — париетальная брюшина. (Из: Литтманн И. Брюшная харургия. — Будапешт, 1970.)
Рис. 12-4. Левосторонняя парамедиальная лапаротомияи ушивание разреза,а — пунктиром показана линия разреза; б: 1 — шов на брюшине и заднем листке влагалища прямой мышцы живота, 2 — шов на переднем листке влагалища, 3 — удерживающий шов, 4 — кожный шов. (Из: Клиническая хирургия / Под ред. Ю.М. Панцырева. — М., 1988.)
края раны и проводят её через подкожную клетчатку и передний листок влагалища прямой мышцы. Точно так же в соответствующем месте прошивают противоположную сторону. Швы накладывают на расстоянии 3—4 см один от другого (рис. 12-4, б).
Преимущества.После данной лапаротомии рубец получается более прочным, чем при срединном разрезе.
Недостатки.Ограниченный доступ к органам брюшной полости.
Применяют для доступа к желудку при гас-тростомии или для наложения калового свиша на поперечную ободочную кишку.
Техника.Продольным разрезом рассекают кожу и передний листок влагалища прямой мышцы живота строго посредине, затем тупо раздвигают волокна мышцы и вместе рассекают задний листок влагалища прямой мышцы, поперечную фасцию и париетальную брюшину. Разрез, как правило, проводят от рёберной дуги до уровня пупка, при желании он может быть продлён. Принципиально такой разрез мало отличается от параректальной лапаротомии, хотя ещё более ограничивает доступ к органам. При закрытии операционного разреза сшивают вместе задний листок влагалища прямой мышцы живота с поперечной фасцией и париетальной брюшиной. Раздвинутые волокна мышцы не сшивают, сшивают передний листок влагалища прямой мышцы живота и кожу (рис. 12-5).
Преимущества.Доступ удобен при наложении искусственных свищей, так как позволяет создать мышечный жом.
Недостатки.Ограниченный доступ к органам брюшной полости.
Правый параректальный разрез может быть использован при аппендэктомии.
Техника. Вертикальным разрезом от рёберной дуги до уровня пупка по наружному краю прямой мышцы живота рассекают переднюю стенку влагалища прямой мышцы живота, после этого оттягивают кнутри край мышцы, рассекают заднюю стенку влагалища и париетальную брюшину. Операционный разрез ушивают так же, как и при парамедиальном доступе. При этом сначала накладывают швы на брюшину и апоневроз задней стенки влагалища прямой мышцы, затем укладывают прямую мышцу живота на место и ушивают переднюю стенку влагалища (рис. 12-6).
Преимущества.Доступ привлекает своей ана-томичностью.
Недостатки. Можно повредить расположенные на задней стенке влагалища ветви межрёберных нервов; ограниченный доступ к органам брюшной полости.
Лапаротомия по полулунной линии
Применяют при грыжах полулунной линии.
Техника.Разрез проводят от рёберной дуги
до уровня пупка. При этом рассекают место
Рис. 12-5. Трансректальная лапаротомия и ушивание раз-реза. (Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
Рис. 12-6. Параректальная лапаротомия и ушивание разреза.(Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
Преимущества.После поперечных разрезов расхождение швов и возникновение послеоперационных грыж наступают реже, чем при вертикальной лапаротомии. Это относится и к случаям, когда рана заживает вторичным натяжением.
Недостатки.Проведение поперечных разрезов требует значительно больше времени, чем проведение вертикальных разрезов.
Рис. 12-7. Лапаротомия по полулунной линии и ушивание разреза.(Из: Литтманн И. Брюшная хирургия. — Будапешт, 1970.)
перехода косых мышц живота в апоневроти-ческую часть кнаружи от прямых мышц живота. Последовательно рассекают поперечную фасцию и брюшину. Операционную рану ушивают трёхрядным швом: сначала сшивают брюшину и поперечную фасцию непрерывным кетгутовым швом, затем — апоневроз косых мышц живота отдельными шёлковыми швами и, наконец, кожу (рис. 12-7).
Недостатки.Можно повредить расположенные на задней стенке влагалища ветви межрёберных нервов, подходящие к прямой мышце.
Ушивание парамедиальной лапаротомии. Ушивание трансректальной лапаротомии.
Ушивание парамедиальной лапаротомии. Ушивание трансректальной лапаротомии.
При парамедиальной лапаротомии по Ленандеру разрез производят по медиальному краю прямой мышцы живота. На 2 см вправо или влево от срединной линии живота рассекают кожу и подкожную основу, передний листок влагалища прямой мышцы живота и, после отведения последней латерально, рассекают задний листок влагалища, поперечную фасцию, предбрюшин ную клетчатку и париетальный листок брюшины.
Ушивание этого разреза производят трехрядным швом; 1-й ряд шва — кетгутовой нитью № 4 накладывают непрерывный обвивной шов (или шов Ревердена— Мультановского). В шов захватывают париетальный листок брюшины, поперечную фасцию и задний листок влагалища прямой мышцы живота. Некоторые хирурги в этот шов не захватывают задний листок влагалища прямой мышцы живота, а рассеченные его части сшивают нитью отдельными узловыми швами на расстоянии 1 см друг от друга; 2-й ряд шва — после укладывания в свое ложе прямой мышцы живота отдельными узловыми швами (в качестве шовного материала используют шелковые, капроновые или лавсановые нити) ушивают передний листок влагалища прямой мышцы живота. 3-й ряд шва — накладывают отдельные узловые швы на кожу и подкожную основу.
Ушивание параректального лапаротомного разреза. При параректальной лапаротомии разрез всех слоев передней брюшной стенки производят по наружному краю прямой мышцы живота. Учитывая то. что при этом рассекаются те же слои, что и при парамедиальной лапаротомии, техника ушивания разреза ничем не отличается от предыдущей.
Ушивание трансректальной лапаротомии. При трансректальной лапаротомии ткани передней брюшной стенки рассекают через прямую мышцу живота. После рассечения кожи, подкожной основы, переднего листка влагалища прямой мышцы живота, тупо раздвигают волокна мышцы на границе ее внутренней и средней трети, после чего рассекают задний листок влагалища, поперечную фасцию, предбрюшинную клетчатку и париетальный листок брюшины.
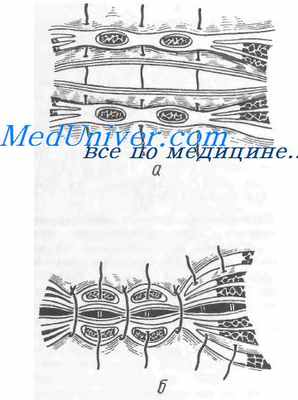
Операционную рану ушивают трехрядным швом: 1-й ряд шва — на париетальный листок брюшины, поперечную фасцию и задний листок влагалища прямой мышцы живота накладывают непрерывный обвивной шов или шов Ревердена—Мультановского. Прямую мышцу живота укладывают в свое ложе, раздвинутые части прямой мышцы сближают, накладывая кетгутовой нитью отдельные узловые швы; 2-й ряд шва — на передний листок влагалища прямой мышцы живота накладывают отдельные узловые швы. В качестве шовного материала используют шелк, капрон, лавсан. 3-й ряд шва — отдельные узловые швы накладывают на кожу и подкожную основу.
Ушивание поперечных лапаротомных разрезов. При выполнении ряда оперативных вмешательств на органах брюшной полости используют верхний и нижний поперечные разрезы с пересечением одной или обеих прямых мышц живота.
Если необходимо выполнить более широкий доступ, то разрез можно продлить до средней подмышечной линии, пересекая при этом волокна наружной косой мышцы живота. Внутреннюю косую и поперечные мышцы, раздвигают тупым способом.
Рану ушивают в направлении от середины кнаружи. Вначале накладывают шов посредине разреза, захватывая брюшину, поперечную фасцию и белую линию живота. Затем такие же швы накладывают на полулунную линию апоневроза, поперечную фасцию и париетальный листок брюшины. Эти направляющие швы позволяют точнее сопоставить края разреза.
Отдельными узловыми швами, захватывая париетальный листок брюшины и поперечной фасции, ушивают задний листок влагалища прямой мышцы живота; латерально — в швы захватывают париетальный листок брюшины, поперечную фасцию, внутреннюю косую и поперечную мышцы живота. Следующим этапом является ушивание переднего листка влагалища прямой мышцы живота вместе с самой мышцей; латерально — наружной косой мышцей живота. Некоторые хирурги сшивают мышцу кетгутовой нитью отдельными узловыми швами. Последний ряд швов накладывают на кожу и подкожную основу.
Ушивание косых лапаротомных разрезов. При лапаротомии применяют множество косых разрезов (Курвуазье, Кохера. Прибрама, Федорова и др.). После рассечения в правой или левой половине живота кожи, подкожной основы, апоневроза наружной косой мышцы живота, между зажимами пересекают волокна внутренней косой и поперечной мышц живота. Особенностью ушивания таких разрезов является необходимость тщательного ушивания пересеченной мышцы.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лапаротомии. Виды лапаротомий
Используется для доступа к органам верхнего этажа брюшной полости
Проводят
послойное
рассечение
мягких
тканей по белой линии
живота от мечевидного
отростка до пупка со
вскрытием
полости
брюшины.
Рассекают
кожу,подкожную
клетчатку, белую линию
живота,
поперечную
фасцию
и
предбрюшинную
клетчатку
с
париетальной
брюшиной.
Схематическое
изображение
поперечного
сечения
брюшной стенки при
верхней
срединной
лапаротомии: а — линия
разреза брюшной стенки
(1 — кожа и подкожная
клетчатка, 2 — белая
линия, 3 — париетальная
брюшина); б — послойное
ушивание
брюшной
стенки (1 — париетальная
брюшина, 2 — белая
линия, 3 — кожа с
подкожной клетчаткой)
7. Среднесерединная лапаротомия
8. Нижняя срединная лапаротомия
Используется для доступа к органам нижнего этажа брюшной полости
1. Проводят послойный разрез мягких тканей
2.
3.
4.
5.
по белой линии живота от пупка до
лобкового симфиза.
После этого проводят рассечение передней
пластинки влагалища прямой мышцы
живота отступя в сторону от белой линии:
апоневроза наружной, внутренней косой
мышцы живота, и поперечной мышцы (1).
Смещают мышцу кнаружи и рассекают
заднюю стенку: поперечную фасцию и
париетальную брюшину.
Перед зашиванием полости брюшины
передняя пластинка влагалища прямой
мышцы живота рассекается также с
противоположной стороны (2).
Полость брюшины ушивают в обратном
порядке. Вначале непрерывными швами
зашивают
поперечную
фасцию
и
париетальную
брюшину,
после
чего
сшивают края передней стенки влагалища
прямой мышцы живота.
Особенностью
разреза
является
наличие
задней
стенки
влагалища
прямой
мышцы живота между
пупком
и
линией
Дугласа.
Ниже
Дугласовой линии вся
прочность
послеоперационного
рубца зависит только
от ушитой передней
пластинки влагалища
прямй мышцы живота.
10. Парамедианная лапаротомия
Верхняя
При
верхней
парамедианной
лапаротомии проводят разрез по
медиальному
краю
прямой
мышцы с рассечением передней
пластинки
влагалища
прямой
мышцы – листка апоневроза
наружной косой и половины
листка внутренней косой мышц
живота.
Смещают прямую мышцу живота
латерально.
Рассекают
заднюю
пластинку
влагалища прямой мышцы –
вторую
половину
апоневроза
внутренней косой мышцы живота,
листок апоневроза поперечной
мышцы, поперечную фасцию и
париетальную брюшину.
Полость брюшины ушивают в
обратном порядке.
Нижняя
При
нижней парамедианной
лапаротомии проводят разрез
по медиальному краю прямой
мышцы живота с рассечением
трех
апоневротических
листков передней пластинки
влагалища прямой мышцы –
наружной и внутренней косой,
и поперечной мышцы живота.
Смещают кнаружи прямую
мышцу живота.
Рассекают заднюю пластинку
влагалища прямой мышцы
живота: поперечную фасцию
и париетальную брюшину.
Полость брюшины ушивают в
обратном порядке.
Обеспечивает хороший доступ
к
желудку
и
поддиафрагмальному
пространству,
а
также
надежное ушивание передней
брюшной стенки, что особенно
важно у истощенных больных.
Преимущества:
рубец
получается более прочным
Недостакти: ограниченность
доступа
Левосторонняя парамедиальная лапаротомия и ушивание разреза
12. Трансректальная лапаротомия
1. При верхней трансректальной лапаротомии разрез начинают ниже реберной
2.
3.
4.
5.
6.
дуги по середине прямой мышцы до уровня пупка, а при нижней – ниже пупка
до лобкового симфиза.
Рассекают переднюю пластинку влагалища прямой мышцы живота.
Тупо разводят в стороны мышечные волокна прямой мышцы живота.
Рассекают заднюю пластинку влагалища прямой мышцы живота, вместе с
поперечной фасцией и париетальной брюшиной.
При
нижней
трансректальной
лапаротомии
рассекают
все
три
апоневротических листка передней пластинки влагалища прямой мышцы
живота с последующим рассечением поперечной фасции и париетальной
брюшины.
Полость брюшины ушивают в обратном порядке.
13. Виды параректальной лапаротомии
Параректальная лапаротомия
Виды параректальной лапаротомии
Нижняя
по Ленандеру
Используется
при
аппендэктомии, наложении
свища на слепую кишку.
Верхняя
по Спасокукоцкому-Лахею
Используется
при
наложении
свища
на
желудок
и поперечную
ободочную кишку.
14. Параректальная лапаротомия
1.
2.
3.
4.
5.
1.
2.
3.
4.
5.
При верхней параректальной лапаротомии проводят разрез по наружному
краю прямой мышцы живота от реберной дуги до уровня пупка.
Рассекают переднюю пластинку влагалища прямой мышцы живота.
Оттягивают прямую мышцу кнутри.
Рассекают заднюю пластинку влагалища
прямой мышцы вместе с
поперечной фасцией и париетальной брюшиной.
Полость брюшины ушивают в обратном порядке.
При нижней параректальной лапаротомии проводят разрез по наружному
краю прямой мышцы живота от реберной дуги до уровня пупка.
Рассекают все три апоневроза передней пластинки влагалища прямой
мышцы живота.
Оттягивают прямую мышцу кнутри.
Рассекают заднюю пластинку влагалища
прямой мышцы: поперечную
фасцию и париетальную брюшину.
Полость брюшины ушивают в обратном порядке.
Ее достоинство в том, что прямая мышца живота по окончании
Л. прикрывает линию швов, наложенных на поперечную
фасцию и брюшину, а недостаток — в необходимости
пересечения 3—4 двигательных нервов, что приводит к
мышечной атрофии. Этим же недостатком страдает и
лапаротомический разрез по полулунной (спигелиевой) линии
16. Косые лапаротомии
Минимальное
повреждение мышц.
Не повреждаются нервы
и межреберные сосуды.
Имеют
хороший косметический
эффект.
При нагноении раны
эти разрезы меньше
расходятся,
чем
вертикальные, и при
них реже наблюдаются
послеоперационные
грыжи.
17. Поперечные лапаротомии
18. Косая переменная лапаротомия
Косая переменная лапаротомия используется при аппендэктомии, илеостомии,
сигмостомии и т.д. (доступ Мак-Барни-Волковича-Дьяконова)
Показания: Применяют при точно
установленном диагнозе и в случаях ,
когда
операцию
производят
на
ограниченном участке.
Преимущества:
не
нарушается
анатомическая целостность мышц, их
трофика и иннервация
Недостатки : ограниченный доступ.
1. Разрез проводят параллельно
паховой связке. Проводят косой
послойный разрез стенки живота на
границе между наружной и средней
третью линии, соединяющей пупок с
передней верхней остью подвздошной
кости до апоневроза наружной косой
мышцы живота.
2. Рассекают апоневроз наружной
косой мышцы живота.
3. Разделяют волокна внутренней
косой
и
поперечной
мышц
параллельно их ходу.
4. Рассекают поперечную фасцию
и париетальный листок брюшины.
Доступ Курвуазье-Кохера –разрез проводится от
мечевидного отростка на два поперечных пальца
ниже и параллельно реберной дуге
Показания: операции на печени, желчном
пузыре желчевыводящих путях
21. Доступ Федорова:
разрез по средней линии
живота от мечевидного
отростка на 2-3 см. вниз,
далее вправо
параллельно реберной
дуге.
22. Расширенный (угловой) доступ Рио-Бранко
Расширенный (угловой) доступ РиоБранко
Вертикальная часть
разреза проводится
по
белой
линии
живота,
не доходя
на
2
поперечных
пальца до пупка и
поворачивает
под
углом к концу X ребра
23. Верхняя поперечная лапаротомия по Шпренгелю
Показания:
Обнажение
желчевыводящих
путей,
желудка селезенки и поперечно-ободочной
привратника,
кишки.
Техника: На границе средней и нижней трети расстояния
между мечевидным отростком и пупком проводят поперечный
разрез кожи, заходящий за латеральные края прямых мышц
живота. По этой же линии рассекают передний листок этих
мышц, сами мышцы и наконец задний листок их влагалища с
поперечной фасцией и париетальной брюшиной. Круглую
связку печени лигируют и пересекают.
При закрытии операционной раны начинают со сшивания
белой и полулунной линий т.е. точек соприкосновения листков
влагалища прямой мышцы. Сшивать прямые мышцы не
следует они сами сближаются друг с другом.
Преимущества: можно превратить в тораколааротомию
Недостатки:заживление
затруднено,
возможно
их
расхождение
24. Нижняя поперечная лапаротомия по Пфанненштилю
Несколько изогнутый книзу поперечный разрез проводят по
кожной складке на 2-3 поперечных пальца над симфизом
лонной кости от наружного края одной прямой мышцы
живота до наружного края другой мышцы. Затем рассекают
передние листки влагалища мышцы с обеих сторон. Этот
общий фасциальный листок обеих прямых мышц тупо отпрепаровывают кверху и книзу и отсекают от белой линии
Обе прямые мышцы отодвигают в стороны. Здесь нет
заднего листка влагалища прямых мышц, так что для
проникновения в брюшную полость остаётся продольно
вскрыть только поперечную фасцию и париетальную
брюшину Разрезы в слоях перед и сзади прямой мышцы
живота проходят перпендикулярно друг другу, в результате
чего получается очень прочный рубец
Преимущества:Многослойное
раны даёт прочный рубец.
Недостатки.Ограниченная
брюшной полости.
закрытие
возможность
операционной
для
осмотра
26. Нижняя поперечная лапаротомия по Пфанненштилю
Рассекают поперечно переднюю
пластинку
влагалища
прямой
мышцы живота справа и слева от
белой линии живота.
Обнажают прямую мышцу живота
путем
отведения
краев
рассеченного апоневроза кверху и
книзу.
27. Нижняя поперечная лапаротомия по Пфанненштилю
4. Смещают прямые
живота в стороны.
мышцы
5.
Продольно
рассекают
поперечную
фасцию
и
париетальную брюшину.
28. Комбинированная лапаротомия
Комбинированная
лапаротомия
применяется
при
необходимости
расширения операционной раны. Сочетает в себе продольную лапаротомию с
поперечными и косым разрезами переднебоковой стенки живота.
Торако-абдоминальный доступ Куино
1.
2.
Проводят послойный разрез от угла правой лопатки по VII межреберью до
пупка.
Вскрывается плевральная, полость брюшины и рассекается диафрагма.
Хорошо обнажет верхнезаднюю поверхность печени.
29. Комбинированная лапаротомия
Доступ Петровского-Почечуева
1.
2.
Проводится разрез от угла правой лопатки по VII межреберью к белой линии
живота с последующим проведением его вниз и окаймлением пупка слева.
Вскрывается плевральная, полость брюшины и рассекается диафрагма.
30. Принципы ревизии органов брюшной полости
Цель – обнаружение поврежденных органов при травмах живота, выяснение
источника воспаления и кровотечения.
В случае обнаружении в брюшной полости крови проводят:
1. Ручное и визуальное обследование паренхиматозных органов:
а) вначале обследуют рукой диафрагмальную поверхность печени;
б)
затем передний край и висцеральную поверхность печени после отведения
поперечно-ободочной кишки книзу.
2.
Визуально осматривают желчный пузырь и печеночно-дуоденальную связку.
3.
Проводят ревизию поджелудочной железы через полость сальниковой сумку,
после рассечения желудочно-ободочной связки или брыжейки поперечной
ободочной кишки.
4. Проводят ревизию селезенки после смещения желудка вправо и селезеночного
угла поперечной ободочной кишки книзу.
31. Принципы ревизии органов брюшной полости
В СЛУЧАЕ ОБНАРУЖЕНИИ В БРЮШНОЙ ПОЛОСТИ
СОДЕРЖИМОГО ПОЛЫХ ОРГАНОВ ПРОВОДЯТ:
1.
2.
3.
4.
5.
6.
7.
Осмотр передней стенки желудка, привратника и верхней
горизонтальной части двенадцатиперстной кишки.
Осмотр задней стенки желудка после рассечения желудочно-ободочной
связки.
Осмотр дна, малой и большой кривизны желудка.
Осмотр задней стенки нисходящего отдела двенадцатиперстной
кишки, путем рассечения париетальной брюшины по наружному краю
нисходящей части двенадцатиперстной кишки – приём Кохера или по
наружному краю восходящей ободочной кишки - прием ПетроваХундадзе.
Осмотр петель тонкой кишки проводят по ее свободному и
брыжеечному краям строго последовательно от двенадцатиперстнотощего изгиба (прием Губарева).
Осмотр толстой кишки начинают от илеоцекального угла; при
повреждении задних стенок восходящих и нисходящих ободочных
кишок необходимо рассечение париетальной брюшины по их
наружным краям.
Ревизию органов полости брюшины заканчивают осмотром верхних
отделов прямой кишки, дна мочевого пузыря, матки с придатками,
контуров обеих почек.
Ушивание парамедиальной лапаротомии. Ушивание трансректальной лапаротомии.
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
Физические особенности белой линии живота с позиции герниолога
Журнал: Эндоскопическая хирургия. 2018;24(1): 34‑37
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
Статья посвящена изучению физических особенностей белой линии живота и их роли в этиологии послеоперационных вентральных грыж. Цель исследования — расширение теории герниологии на основе анализа результатов собственного исследования и литературных источников. Материал и методы. Для определения частоты и локализации послеоперационных вентральных грыж проведен сводный анализ доступных источников литературы за последние 13 лет, обследованы больные, подвергшиеся хирургическому лечению через срединную лапаротомию, а также проведен эксперимент по определению прочности белой линии живота. Результаты. Наиболее частой локализацией послеоперационных вентральных грыж является эпигастральная и мезогастральная области. Наиболее слабые с точки зрения прочности белой линии живота — средняя область ее эпигастральной части и область над пупком. Сделаны выводы относительно частоты развития послеоперационных вентральных грыж и слабых участков белой линии живота, которые надо учитывать при ушивании апоневроза.
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия
ФГБОУ ВО «Рязанский государственный медицинский университет им. акад. И.П. Павлова» Минздрава России, Рязань, Россия

Сегодня срединная лапаротомия считается доступом выбора при абдоминальных операциях. Однако частота возникновения послеоперационных грыж (ПОВГ) после срединных лапаротомий достигает 28,3% (табл. 1). Таблица 1. Частота возникновения послеоперационных вентральных грыж после лапаротомий
Современные попытки профилактики ПОВГ не подтвердили своей эффективности [1]. Перспективным методом профилактики ПОВГ является превентивное протезирование [2]. Однако результаты его применения пока еще недостаточно изучены и мало освещены в медицинской литературе.
Одновременно с этим существует проблема диастаза прямых мышц. Статистика свидетельствует, что в России частота этого состояния достигает 0,5—1% случаев среди обследованного населения. Вместе с тем диастаз прямых мышц живота в 60% случаев сочетается с пупочной грыжей [3].
В настоящее время подробно изучены предрасполагающие и производящие факторы возникновения послеоперационных вентральных грыж. Предрасполагающие причины разделяются на системные/общие и местные [2]. Однако существуют единичные исследовательские работы, указывающие на идиопатическую анатомо-гистологическую предрасположенность структурно-биомеханической модели белой линии живота к возникновению диастаза и ПОВГ при ее нарушении.
Цель исследования — расширение теории герниологии на основе результатов собственного исследования и литературных источников.
Материал и методы
Проведен анализ литературных источников за последние 13 лет. Обследованы 111 больных, проходивших лечение в ГКБ скорой медицинской помощи (Рязань) по поводу хирургического лечения через срединную лапаротомию. Обследованы 99 грыженосителей на предмет локализации грыж. Проведен тензиометрический эксперимент по определению прочности белой линии живота с применением динамометра электронного АЦД/1Р-0,1/1И-2 (компания НПО «Мега Тонн Электронные Динамометры», Санкт-Петербург). Прочность измеряли в Ньютонах (Н). Для этого участки длиной 5 см цельного апоневроза укрепляли в зажимах разрывного устройства. Апоневроз исследовали не позднее чем через 24 ч после смерти больного. Причиной смерти всех больных явилась патология сердечно-сосудистой системы. Исследование проведено на 6 трупах обоего пола в возрасте от 51 года до 84 лет. Для определения области белой линии перед ее иссечением на ней делались отметки с учетом внешних анатомических ориентиров.
Результаты и обсуждение
Нами проведен анализ 111 клинических случаев больных с ургентной абдоминальной патологией, которым выполнялось оперативное вмешательство. При этом нами выявлено, что у больных с ургентной абдоминальной патологией срединная лапаротомия выполнялась в 69 (62,2%) случаях, из них тотальная — в 36 (52,2%), верхнесрединная — в 31 (44,9%) случае, нижнесрединная — в 2 (2,9%) случаях. В 30 (27%) случаях производили трансректальный доступ и в 12 (10,8%) — доступ Волковича—Дьяконова. У всех пациентов ткани ушивались послойно капроном, отдельными узловыми швами. Послеоперационных раневых гнойно-воспалительных осложнений не отмечалось.
Вместе с тем при скрининг-анализе через 12 мес после оперативного лечения у 19 (17,1%) исследуемых выявлены ПОВГ. Однако фенотипическое проявление недифференцированной дисплазии соединительной ткани имелось лишь у 13 (68,4%) из них.
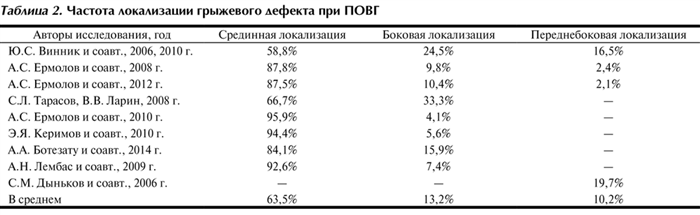
Проведя анализ источников литературы, выявлено, что срединная локализация послеоперационного грыжевого дефекта встречается в 63,5% случаев, боковая — в 13,2%, переднебоковая — в 10,2% (табл. 2) Таблица 2. Частота локализации грыжевого дефекта при ПОВГ [4].
Интересно, что И. Литтманн (1981) отдавал предпочтение поперечным лапаротомиям и парамедиальным доступам, которые считал более целесообразными с анатомической точки зрения.
При исследовании 99 больных, проходивших лечение в ГКБ скорой медицинской помощи (Рязань) по поводу патологии белой линии живота, нами установлено, что послеоперационные вентральные грыжи выше пупка встречались у 43 (44%) человек, послеоперационные вентральные грыжи ниже пупка — у 15 (15%), пупочные и параумбиликальные — у 24 (24%), диастаз — у 17 (17%). Это подтверждают многие авторы, сообщающие, что после того как хирурги стали оперировать больных с желчнокаменной болезнью из верхнесрединного доступа, число паракостальных верхнебоковых грыж значительно сократилось. Уменьшилось количество нижнебоковых послеоперационных грыж после аппендэктомий [5]. При выполнении верхней срединной лапаротомии существует наибольшая вероятность возникновения ПОВГ, поскольку здесь в 4,3 раза чаще выявлено их формирование (в отличие от средней и нижней срединных) [6].
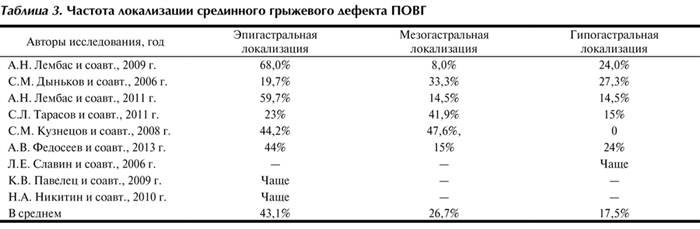
Последующий анализ литературных данных (табл. 3) Таблица 3. Частота локализации срединного грыжевого дефекта ПОВГ указал на то, что эпигастральная локализация является наиболее частым местом несостоятельности послеоперационного рубца — в 43,1% наблюдений. Мезогастральная и гипогастральная локализации встречаются в 26,7 и 17,5% случаев соответственно. Хотя некоторые авторы утверждают, что возврату заболевания способствуют именно наличие предшествующих рецидивов в анамнезе и срединная мезо- и гипогастральная локализация грыжи [7].
При экспериментальном исследовании с учетом средних размеров анатомических областей белой линии живота в эпигастральной части исследовано три равных фрагмента со средним шагом 5 см, в мезогастральной — два фрагмента, в гипогастральной — один фрагмент.
В эпигастральной части прочность первого верхнего участка была от 274,4—313,6 Н (295,5±16,3 Н), второго участка — 250,4—286,6 Н (268,1±14,9 Н), третьего участка — 287,4—300,6 Н (287,4±13,1 Н). То есть по сравнению с самым первым участком второй является наименее прочным (tСт= –1,124, р<0,05).
В мезогастральной части прочность первого верхнего участка была 243,4—271,6 Н (258,5±12,3 Н), второго участка — 275,4—298,6 Н (285,3±10 Н) (tСт=0,359, р<0,05).
В гипогастральной части прочность белой линии составила 323,4—353,6 Н (338,1±12,5 Н), т. е. прочнее, чем в эпигастральной (tСт=0,295, р<0,05) и мезогастральной областях (tСт=0,458, р<0,05).
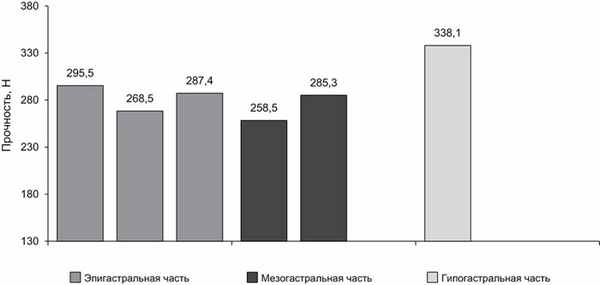
Таким образом, наиболее слабыми местами белой линии живота с точки зрения прочности являются средняя область ее эпигастральной части (на расстоянии 5—10 см от мечевидного отростка) и область в 5 см над пупком, что объясняет наибольшую частоту грыж в эпигастральной области и над пупком (см. рисунок). Прочность участков белой линии живота.
Исследование показало, что наиболее частыми локализациями грыж являются эпигастральная часть и начальная часть мезогастрия, это надо учитывать при ушивании апоневроза после лапаротомии.
Вывод
1. Концепция хирургической профилактики ПОВГ не только имеет право на существование, но и весьма актуальна, поскольку в течение первого года послеоперационного периода 17% ургентных лапаротомий осложняются грыжами.
2. После лапаротомии наиболее частыми локализациями послеоперационного грыжевого дефекта являются срединная (63,5% случаев), боковая (13,2%) и переднебоковая (10,2%).
3. Самой слабой зоной белой линией живота является эпимезогастральный участок ввиду его наименьшей прочности и большей частоты (69,8%) образования послеоперационных вентральных грыж срединной локализации, что нужно учитывать при лапарорафии.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Жаныгулов Адылбек Дурсунбаевич — аспирант кафедры общей хирургии ФГБОУ ВО Ряз.ГМУ Минздрава России;
Инютин Александр Сергеевич — к.м.н., доцент кафедры общей хирургии ФГБОУ ВО Ряз.ГМУ Минздрава России;
Муравьев Сергей Юрьевич — к.м.н., доцент кафедры общей хирургии ФГБОУ ВО Ряз.ГМУ Минздрава России;
Ушивание брюшной стенки при программированной релапаротомии и лечении эвентраций при гнойном перитоните Текст научной статьи по специальности «Клиническая медицина»
Аннотация научной статьи по клинической медицине, автор научной работы — Кучин Ю. В., Кутуков В. Е., Мустафин Р. Д., Грященко О. В.
The experience of the suturing method of laparotomic wound using metal wires in programmed relaparotomy and eventration in 69 patients with general peritonitis is analyzed. The method is simple, reliable and has significant advantages comparing with the other well-known methods and can be recommended for wide use in urgent abdominal surgery.
Похожие темы научных работ по клинической медицине , автор научной работы — Кучин Ю. В., Кутуков В. Е., Мустафин Р. Д., Грященко О. В.
SUTURING OF THE ABDOMINAL WALL IN PROGRAMMED RELAPAROTOMY AND TREATMENT OF EVENTRATION IN PURULENT PERITONITIS
The experience of the suturing method of laparotomic wound using metal wires in programmed relaparotomy and eventration in 69 patients with general peritonitis is analyzed. The method is simple, reliable and has significant advantages comparing with the other well-known methods and can be recommended for wide use in urgent abdominal surgery.
Текст научной работы на тему «Ушивание брюшной стенки при программированной релапаротомии и лечении эвентраций при гнойном перитоните»
Таким образом, метаболические нарушения при гипотиреозе и тиреотоксикозе ускоряют темп биологического старения у мужчин и женщин.
1. Ахаладзе Н.Г., Поляков A.A., Душечкина Н.Б.И Физиол. чел. - 1993. - № 4. - С. 89 - 96.
2. Башкирева A.C. Влияние производственных и социально-бытовых факторов на показатели биологического возраста водителей автотранспорта: Автореф. дисс. . докт. мед. наук. - Казань., 1997.
3. Бурлъер Ф. Всемирная организация здравоохранения, тетради общественного здравоохранения. - Женева, 1971. - № 37.
4. Галкин P.A., Павлов В.В., Захарова Н.О. Медицинские и социальные проблемы в геронтоло-
гии: Тез. докл. международного семинара по проблемам пожилых. - Самара, 1996. - С.63-67.
5. Захарова Н.О. Геронтология и гериатрия/ Под ред. Г.П. Котельникова, О.Г.Яковлева, Н.О. Захаровой. - М. - Самара, 1997. - С.28 - 41.
6. Разсолов Н.А., Потиевский А.А., Крапивниц-кая Т.А. Современные методы диагностики и ле-чения./Современные методологические подходы к проведению врачебнолетной экспертизы: Тез. докл. научно-практической конференции. -М., 1996. - С. 207 - 209.
ESTIMATION OF BIOLOGICAL AGEING RATE IN PATIENTS WITH THYROID DISEASES
Biological ageing rates of patients with thyroid diseases are determined. It is established that metabolic disorders in hypothyrosis and thyrotoxicosis increase the biological ageing rate both in male and in female.
УДК 616. 381 - 002. 3 - 06 - 089. 84
УШИВАНИЕ БРЮШНОЙ СТЕНКИ ПРИ ПРОГРАММИРОВАННОЙ РЕЛАПАРОТОМИИ И ЛЕЧЕНИИ ЭВЕНТРАЦИЙ ПРИ ГНОЙНОМ
Ю.В.Кучин, В.Е. Кутукое, Р. Д. Мустафин, О.В. Грященко Кафедра госпитальной хирургии (зае. - проф. Ю.В. Кучин) Астраханской медицинской академии
Одним из важных технических элементов программированной релапарото-мии при перитоните является временное (от санации до санации) закрытие ла-паротомной раны. С целью временной герметизации брюшной полости для удобства ее повторных ревизий используются застсжка-“молния”, специальные сближающие устройства (“Velcro”), вентрофилы, однако они не получили широкого распространения, поскольку не позволяют регулировать степень натяжения тканей брюшной стенки из-за повышенного внутрибрюшного давления. Это ведет к ишемии и некрозу мышечно-апоневротического слоя с последующей эвентрацией, которая остается одним из наиболее тяжелых осложнений у больных, оперированых по поводу распространенного гнойного перитонита. Частота эвентраций при перитоните составляет 7-8%, повторных эвентраций -12,5% [1, 4, 6].
Традиционные методики ушивания эвентраций при перитоните с использованием нерассасывающихся материалов (капрон, лавсан, металлическая проволока), а также резиновых протекторов и марлевых шариков не всегда выполнимы в условиях нагноения раны и неред-
ко приводят к некрозу кожи и подлежащих тканей вследствие их дополнительной ишемизации.
С 1993 г. в нашей клинике применяется метод ушивания лапаротомной раны при программированной релапаротомии и эвентрации, основным элементом которого является проведение металлических спиц Киршнера-Илизарова через влагалища прямых мышц живота [2]. О применении при программированной лапаросанации подобного метода, несколько отличающегося техническими деталями, сообщил В.И. Хрупкин [5], а при лечении эвентраций после срединных лапаротомий - А.Е. Костин [3]. Спицы проводят параллельно краям раны с отступом от них на 3-4 см, между листками влагалищ прямых мышц живота, а их концы выводят на кожу на 1-2 см от верхнего и нижнего углов раны, слегка загибают и защищают полихлорвини-ловыми протекторами. Швы накладывают через все слои с захватом спиц на расстоянии около 5 см друг от друга и затягивают до плотного соприкосновения краев операционной раны. В отличие от предложенного нами метода, В.И.Хрупкин [5] рекомендует проводить спицы под кожей нанизывая ее участка-
ми по 5 см и связывая выступающие над кожей отрезки спиц лавсановыми лентами. А.Е.Костин [3] предлагает накладывать дополнительные швы на апоневроз.
Разработанный нами метод применен у 69 больных гнойным перитонитом (мужчин - 56, женщин - 13) от 19 до 84 лет (средний возраст - 48,9 года). У всех наблюдавшихся был диагностирован интоксикационный синдром 11-111 степени по В.К. Гостищеву и соавт. [1], соответствовавший по тяжести 20-32 баллам Мангеймского индекса перитонита. Основными причинами перитонита были деструктивные формы аппендицита (у 14) и холецистита (у 4), перфорация полого органа (у 12), травма живота (у 21), послеоперационные осложнения (у 18). Данный метод применен у 51 больного при программированной ре-лапаротомии (однократной - у 14, двукратной - у 22, трех- и четырехкратной -у 15). Общее число программированных вмешательств составило 108. У 57 больных операции проведены под эндотра-хеальным наркозом, у 8 - под внутривенной анестезией, у 4 - под пери-дуральной.
В случаях нагноения раны этот метод позволял ее адекватно санировать, а при программной релапаротомии обеспечивал быстрый и малотравматичный вход в брюшную полость и завершение операции без удаления спиц. Средние сроки активизации больных составляли 5-7 суток. На 12-14-е сутки спицы удаляли, сквозные швы снимали на 16-17-е сутки. У 14 больных при повторных санацион-ных релапаротомиях спицы в брюшной стенке сохранялись до 20-22 суток. Сотрудниками нашей клиники в эксперименте доказано, что данный метод обладает несомненными преимуществами по сравнению с примененными ранее, поскольку при нем давление нити на ткани брюшной стенки за счет своего равномерного распределения в 60 раз ниже, чем при ушивании раны П-образ-ными швами. Это значительно уменьшает возможность развития ишемических некрозов, а прочность линии срединного шва соответствует суммарной прочности удерживающих швов. Осложнений в виде повреждения спицами внутренних органов мы не наблюдали. В 2 случаях миграции одного из концов спицы в подкожную клетчатку его удавалось установить на прежнее место без особых технических трудностей. При развитии флегмоны передней брюшной стенки (у 4) выполняли широкие разрезы вдоль спигелиевых линий и проводили лечение по общим принципам гнойной хи-
Частота эвентраций и реэвентраций при различных способах герметизации брюшной полости при перитоните
Метод ушивания эвентраций и
и показания к нему
П-образные и послойные швы: релапаротомия "по требованию" эвентрация в гнойную
Ушивание с применением спиц:
релапаротомия 51 0
гнойную рану 18 0
Проведена сравнительная оценка результатов применения разработанного метода у 69 больных и ушивания лапа-ротомной раны П-образными швами на резиновых протекторах по способу Литт-манна у 102 больных (см. табл.).
Таким образом, повторная эвентрация среди 102 больных контрольной группы возникла у 16 (15,7%) больных, а в основной - вообще не наблюдалась.
В отдаленные сроки от 2 до 5 лет после выписки были осмотрены 17 больных после ушивания лапаротомной раны с применением спиц. У одного из них, перенесшего 3 санационные релапаро-томии и глубокое нагноение раны, сформировалась большая послеоперационная грыжа - больного прооперировали. Еще у 3 больных выявлены небольшие щелевидные дефекты апоневроза, требующие продолжения наблюдения.
Исходя из приобретенного опыта, мы считаем возможным сделать вывод, что при распространенном гнойном перитоните ни один из методов ушивания ла-паротомной раны - как при эвентрации, так и при програмированной релапаро-томии - не является универсальным, избавляющим больного от угрозы развития местных осложнений в виде флегмоны передней брюшной стенки и таких отдаленных последствий, как формирование больших и гигантских послеоперационных грыж. Тем не менее применение предложенного нами мето-
да ввиду относительно небольшого количества негативных последствий представляется нам достаточно перспективным. Данный способ технически прост, не требует дополнительных затрат, не вызывает выраженной ишемии передней брюшной стенки, обеспечивает достаточную герметичность брюшной полости, упрощает доступ при программированной релапаротомии и служит довольно надежной профилактикой эвентрации. Способ может широко применяться в ургентной хирургии.
1. Гостищее В.К., Стручкое Ю.В. и др. // Вестн. хир. - 1982. - №4. - С. 132-136.
2. Грященко О.В., Кутукое В.Е. и др. // Актуальные вопросы хирургии. - Астрахань, 1998. -С. 135-136.
3. Костин А.Е. // Хирургия. - 2001. - №2. -С. 21-22.
4. Сажин В.П., Турков В.И., Авдовенко А.Л. // Вестн. хир. - 1990. - №2. - С. 109-142.
5. Хрупкин В.И. // Вестн. хир. - 1998. - № 6. -С. 73-76.
6. Шошас И.И. // Хирургия. - 1986. - №4. -С. 51-54.
SUTURING OF THE ABDOMINAL WALL
IN PROGRAMMED RELAPAROTOMY
AND TREATMENT OF EVENTRATION IN PURULENT PERITONITIS
Yu.V. Kuchin, V.E. Kutukov, R.D. Mustafin,
O. V. Gryashchenko
The experience of the suturing method of laparotomic wound using metal wires in programmed relaparotomy and eventration in 69 patients with general peritonitis is analyzed. The method is simple, reliable and has significant advantages comparing with the other well-known methods and can be recommended for wide use in urgent abdominal surgery.
УДК616. 366 - 002. 1 - 089. 87
ВЫБОР МЕТОДА ЛЕЧЕНИЯ БОЛЬНЫХ ОСТРЫМ ОБТУРАЦИОННЫМ
И.С. Малков, А. У. Зиганшин, З.И. Чагаева, Б.А. Зиганшин, Л.А. Рябец
Кафедра общей и неотложной хирургии (зав. - доц. Р.Ш. Шаймарданов) Казанской государственной медицинской академии последипломного образования
Вопросы выбора тактики, объема оперативных вмешательств, оптимальных вариантов выполнения холецистэктомии, профилактики интра- и послеоперационных осложнений изучены достаточно полно. Однако проблема лечения осложненных форм заболевания, когда острый воспалительный процесс со стенки желчного пузыря переходит на окружающие ткани, формируя плотный инфильтрат, до настоящего времени не нашла своего окончательного решения. В связи с этим целью настоящего исследования являлась разработка нового метода лечения, позволяющего эффективно воздействовать на инфильтративные изменения в стенке желчного пузыря и соответственно расширить показания к выполнению лапароскопической холецистэктомии при остром обтурационном холецистите.
Проанализированы результаты хирургического лечения 425 больных (316 женщин и 109 мужчин) острым обтураци-онным холециститом. Возраст пациентов колебался от 19 до 84 лет (в среднем 64,8±5,2 года). Все больные по характеру оперативных вмешательств были разделены на три группы. 1-ю группу составили 242 (56,9%) пациента, которым была
произведена традиционная (открытая) холецистэктомия. Основным показанием к ее выполнению служил некупирую-щийся приступ острого холецистита, несмотря на проводимую в течение 24-36 часов консервативную терапию. Во 2-ю группу вошли 108 (25,4%) пациентов, которым при отсутствии положительного эффекта от проводимого в течение 12-24 часов консервативного лечения была выполнена лапароскопическая холецистэктомия (ЛХЭ). Решающее значение в успешном выполнении последней имела степень инфильтратив-ных изменений в стенке желчного пузыря. Так, наличие плотного инфильтрата в области шейки органа создавало значительные технические трудности при манипуляциях, являясь причиной ятро-генных повреждений гепатикохоледоха, интенсивного внутрибрюшного кровотечения. Риск подобных осложнений особенно возрастал при ЛХЭ. Поэтому длительность заболевания более 48 часов считалась одним из противопоказаний к выполнению данного вида операции. 3-ю группу составили 75 (17,6%) пациентов, у которых ЛХЭ производили на втором этапе лечения. Показаниями к двухэтапному лечению острого обтура-
Читайте также:
