Вегетососудистый криз. Причины ( этиология ) вегетососудистого криза. Патогенез вегетососудистого криза.
Добавил пользователь Alex Обновлено: 31.01.2026
Вегетативный криз - это пароксизмальное состояние человека, носящее неэпилептический характер. Он проявляется полиморфным вегетативным расстройством, которое наступает вследствие активизации центральной или, иначе говоря, подсегментарной вегетативной структуры. Во время криза проявляются все симптомы синдрома вегетативной дисфункции, имеющие наиболее яркие и выраженные проявления. Для этого заболевания характерны мучительные приступы необъяснимой тревоги и непонятного страха, которые сопровождают различные симптомы соматического порядка.
Классификация
У вегетативного криза нет единой классификации. Его обычно подразделяют на типы, которые имеют различную степень тяжести и симптомы, связанные в свою очередь, с показаниями артериального давления и работой сердечно-сосудистой системы.
Вегетативный криз делится на несколько типов с разной степенью тяжести. Для легкого характерны непродолжительные приступы по 10-15 мин, с ярко выраженными нарушениями со стороны вегетативной системы и проявлениями моносимптомного характера, при этом нет посткризовой астении. Приступы средней тяжести могут длиться от 15-20 мин до часа, при этом присутствуют полисимптомные проявления и посткризовая астения, которые продолжаются в течении 24-36 часов. Во время тяжелого приступа наблюдается комбинация полисимптомных кризов вместе с судорогами и гиперкинезами, это состояние длится больше одного часа и сопровождается многодневной астенией.
Вегетативный криз по симптоматике подразделяют на: вагоинсулярный, симпатоадреналовый и смешанный.
Симптомы
Вегетативный криз чаще всего первый раз проявляется в определенном возрасте - в основном это 20-30 лет. Но были отмечены случаи диагностирования заболевания у детей до 15 лет и пожилых людей после 65. Основная категория людей, подвергающаяся приступам вегетативного криза - женщины. У мужчин это заболевание диагностируют в 2-3 раза реже, чем у представительниц слабого пола. Во время приступов панической атаки обычно вырисовывается следующая клиническая картина: ⅔ всех симптомов приходится на вегетативные, остальные - это эмоционально-аффективные расстройства. У каждого вида вегетативного криза свои симптомы, они зависят от степени тяжести панического расстройства и определяются при помощи специальной шкалы.
Для симпатоадреналового криза характерны следующие симптомы: нарушение работы сердца и учащенное сердцебиение, боли и пульсация в голове, повышенная температура, побледнение кожи, озноб, необъяснимое чувство страха. Заканчивается он внезапно, при этом выделяется большое количества мочи. После этого начинает развиваться астеническое состояние.
Симптомы вагоинсулярного криза выглядят следующим образом: человек начинает чувствовать нехватку воздуха, у него появляется чувство удушья, одышка, пульс становится редким, сердце работает с перебоями, кожа становится гиперемированной, появляется боль в желудке, усиливается перистальтика кишечника и пр.
В смешанном типе вегетативного криза сочетаются признаки видов, описанных ранее, т.е. симпатоадреналового и вагоинсулярного типов. Основными симптомами вегетативного криза данного типа являются приступы беспричинной паники, тревоги или страха, к которым добавляются несколько проявлений того или иного заболевания. Психосоматика человека в этом случае выдает такие ощущения, как деперсонализация, дереализация, возникает боязнь неконтролируемых поступков, потери разума, появляется страх смерти.
К наступлению вегетативного криза человека могут привести разные причины. Он может стать следствием длительного стресса или невроза, послеродовой травмы, травмы головы. Вызвать вегетативный криз могут и нарушения в работе центральной нервной системы, и такие состояния, как предменструальный синдром у женщин, мочекаменная болезнь, половое созревание и пр. Неконтролируемый прием каких либо лекарственных препаратов тоже может спровоцировать это заболевание.
Диагностика и лечение
Особых сложностей диагностика вегетативного криза в современной медицине не вызывает. Самое главное - это исключить серьезные заболевания психического, соматического или эндокринного плана.
У вегетативного кризиса существует три критерия диагностирования:
- Ограниченность во времени и приступообразный характер
- Наличие полисистемных расстройств вегетативной системы
- Наличие состояний эмоционально-аффективного характера
Современная медицина для лечения вегетативного криза использует мероприятия самого различного плана: психотерапевтические, фармакологические и психосоциальные. Самым лучшим и эффективным способом лечения этого заболевания считается прием психотропных препаратов вкупе с сеансами психотерапии.
Последствия и прогнозы
Если приступы вегетативного криза своевременно не купировать, то последствия могут быть весьма плачевными и тяжелыми. Память пациента надолго фиксирует пережитый приступ, и человек начинает со страхом ожидать повторения(так называемый”синдром ожидания”). Больной начинает избегать потенциально опасных для себя мест, и тех ситуаций, которые чреваты приступом. Это приводит к изменению в его поведении, нарушению психики, формированию фобий. В том случае, если человек вовремя обратится за помощью, прогнозы весьма положительные. Грамотное и адекватное лечение вегетативного криза не допустит повторения приступов, а, следовательно, и наступления серьезных последствий.
Вегетососудистый криз. Причины ( этиология ) вегетососудистого криза. Патогенез вегетососудистого криза.
Клиника ( признаки ) вегетососудистого криза. Диагностика вегетососудистого криза. Классификация вегетососудистого криза. Неотложная помощь ( первая помощь ) при кризе.
Выделяют симпатоадреналовые, вагоинсулярные и смешанные кризы.
Симпатоадреналовые кризы проявляются сильными головными болями, ощущением пульсации в голове, ощущениями сердцебиений и перебоев в области сердца, онемением и дрожанием конечностей, бледностью и сухостью кожи, ознобоподобным тремором, повышением температуры тела, ощущением тревоги и страха. В крови отмечается повышение уровня лейкоцитов и глюкозы. Криз заканчивается внезапно, после его окончания выделяется большое количество мочи с низким удельным весом. В последующем у больного развивается астеническое состояние. Симпатоадреналовый криз по этиологии, патогенезу, клинике и лечению имеет много общего с гипертоническим кризом I типа на фоне гипертонической болезни (см. тему ГИПЕРТОНИЧЕСКИЕ КРИЗЫ).
Вагоинсулярный криз проявляется чувством замирания и перебоев в области сердца, затруднением дыхания, ощущением нехватки воздуха, головокружением. Возможны боли в животе, усиление перистальтики, урчание, метеоризм, позывы на дефекацию. При осмотре кожа влажная, гиперемированная, пульс редкий. Характерна выраженная послекризовая астения.
Смешанные кризы сочетают одновременно черты симпатоад-реналового и вагоинсулярного криза.
Существует классификация вегетососудистых кризов по степени тяжести (Л. С. Гиткина, 1986).
Легкие кризы характеризуются моносимптомными проявлениями и выраженными вегетативными сдвигами; длительность 10—15 мин. Посткризовая астения отсутствует.
Средней тяжести — полисимптомные проявления, выраженные вегетативные сдвиги; длительность от 15—20 мин. до 1 часа; выраженная посткризовая астения до 24—36 час.
Тяжелые кризы — полисимптомные кризы; вегетативные расстройства, гиперкинезы, судороги, длительность более 1 часа; посткризовая астения — несколько дней.
Неотложная помощь ( первая помощь ) при вегетососудистом кризе.
1. Нормализация корково-гипоталамических и гипоталамовисцеральных взаимоотношений достигается в/м или в/в введением реланиума по 2 мл 0,5% раствора.
2. Для снижения активности симпатико-адреналовой системы используются бета-блокаторы: обзидан по 40 мг в/в, до 120 мг/ сут.; антагонисты кальция: верапамил по 5—10 мг в/в; капто-прил по 25 мг под язык (при симпатоадреналовом кризе).
3. Купирование высокого АД производится по правилам, изложенным в тему ГИПЕРТОНИЧЕСКИЕ КРИЗЫ.
4. Симптоматическая терапия.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Вегетативный криз
Синдром Уотерхауса — Фридериксена (аддисонический криз) - симптомы и лечение
Что такое синдром Уотерхауса — Фридериксена (аддисонический криз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Троицкой Ирины Николаевны, эндокринолога со стажем в 8 лет.
Над статьей доктора Троицкой Ирины Николаевны работали литературный редактор Вера Васина , научный редактор Екатерина Шрёдер и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Синдром Уотерхауса — Фридериксена (Waterhouse — Friderichsen syndrome) — это острая надпочечниковая недостаточность, которая развивается при двустороннем кровоизлиянии в надпочечники. Может возникать на фоне сепсиса. Проявляется слабостью, головокружением, рвотой, диареей, низким давлением, обмороками и судорогами [1] .
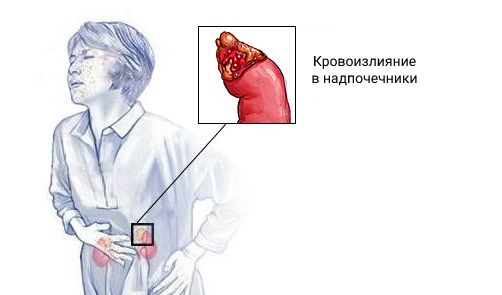
Заболевание ещё называют гипоадреналовым кризом, острым гипокортицизмом, кризом надпочечниковой недостаточности и аддисоническим кризом [1] .
Синдром Уотерхауса — Фридериксена — это редкое состояние, которое чаще развивается у детей. Среди всех заболевших 90 % — дети до 9 лет, 70 % — до 2 лет [24] .
Причины синдрома Уотерхауса — Фридериксена
- Бактериальная инфекция. Менингококковая инфекция — это самая распространённая причина кровоизлияния в надпочечники, но к этому состоянию могут привести и другие бактерии: стрептококки, которые вызывают пневмонию, гемофильная и кишечная палочки, золотистый стафилококк, гемолитический стрептококк группы А, гонококк, бледная трепонема и другие микробы [6][8][13] .
- Вирусы: цитомегаловирус, парвовирус, вирус ветряной оспы и Эпштейна — Барр [15][16] .
- Приём антикоагулянтов — препаратов, которые препятствуют свёртыванию крови [17] .
- Генетические заболевания: антифосфолипидный синдром, гемофилия, болезнь Шенлейн — Геноха, системная красная волчанка, узелковый периартериит[1][12] .
- Травма надпочечников [3] .
- Ожоги [1] .
- Адреналэктомия — удаление надпочечников [1] .
- Операция — осложнение после хирургического лечения, например эндопротезирования [3][18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома Уотерхауса — Фридериксена
К первым проявлениям синдрома Уотерхауса — Фридериксена относятся:
- слабость и упадок сил;
- головокружение;
- ухудшение аппетита;
- снижение артериального давления;
- чаще увеличение и реже замедление частоты сердечных сокращений;
- угнетение рефлексов;
- уменьшение объёма мочи [23] .
При заболевании резко снижается давление, кожа становится бледной и синюшной. Уменьшение уровня кортизола и глюкозы проявляется потерей сознания и судорогами [1] . Присоединяются рвота и диарея, приводящие к обезвоживанию и коме [23] .
Если синдром Уотерхауса — Фридериксена развился на фоне менингококковой инфекции, на туловище, ногах и слизистых оболочках может появиться петехиальная сыпь. Петехии — это красные пятна размером меньше 2 мм. Они могут объединяться в кровоизлияния покрупнее: пурпуру и экхимозы (больше 2 и 3 мм). Чем ниже уровень тромбоцитов, тем чаще возникают крупные кровоизлияния [14] .
![Петехиальная сыпь [25]](/pimg3/vegetososudistiy-kriz-prichini-6E9D2A8.jpeg)
Патогенез синдрома Уотерхауса — Фридериксена
К развитию синдрома Уотерхауса — Фридериксена приводят:
- нарушение работы надпочечников;
- интоксикация из-за острой инфекции.
Эти процессы отягощают друг друга. Из-за прекращения работы надпочечников нарушается выработка глюко- и минералокортикоидных гормонов, которые участвуют в белковом, углеводном, жировом и водно-электролитном обмене. При нехватке этих гормонов нарушается обмен веществ, что приводит к сбою в работе всех клеток . Ионы натрия и хлориды при этом выводятся с мочой, хуже всасываются в кишечнике, что приводит к обезвоживанию — так возникает порочный круг заболевания.
Нарушения электролитного баланса проявляются сильной рвотой и частым жидким стулом, у новорождённых — срыгиваниями [1] . Уменьшение объёма крови из-за резкой потери жидкости приводит к шоку.
Также в организме нарушается обмена калия: он плохо выводится с мочой, повышается его уровень в крови, клетках и жидкости между ними. Из-за избытка калия в миокарде сердце начинает хуже сокращаться и не может адекватно реагировать на повышенную нагрузку.
При синдроме Уотерхауса — Фридериксена также нарушается углеводный обмен, в частности снижается уровень глюкозы в крови. Если это происходит резко, то развивается гипогликемическая кома [19] .
Классификация и стадии развития синдрома Уотерхауса — Фридериксена
Общепринятой классификации синдрома Уотерхауса — Фридериксена не существует.
В Международной классификации болезней (МКБ-10) он кодируется как:
- E35.1 — синдром Уотерхауса — Фридериксена;
- А39.1 — менингококковая инфекция [10] .
Осложнения синдрома Уотерхауса — Фридериксена
Синдром Уотерхауса — Фридериксена сам по себе является осложнением инфекций и ожогов, следствием удаления надпочечников, побочным эффектом приёма антикоагулянтов и осложнением операций.
При заболевании резко ухудшается работа надпочечников и развивается сосудистый коллапс. Без своевременной медицинской помощи наступает кома и смерть [1] .
Диагностика синдрома Уотерхауса — Фридериксена
При подозрении на синдром Уотерхауса — Фридериксена собирают анамнез, проводят осмотр, применяют лабораторные и инструментальные методы диагностики.
Сбор анамнеза
По возможности врач постарается выяснить историю болезни: наличие заболеваний надпочечников, ДВС-синдрома (нарушения свёртываемости крови), острой инфекции, ожогов и перенесённой операции.
При синдроме Уотерхауса — Фридериксена пациенты часто жалуются на головные боли, тошноту, боли в животе, диарею и сильную рвоту, возможно с кровью.
Осмотр
Состояние обычно тяжёлое, возникает заторможенность, ступор и бред.
При осмотре врач обратит внимание на положительные менингеальные симптомы, характерные для синдрома:
- поза «легавой собаки» — больной лежит на боку, ноги согнуты в коленях и подтянуты к животу, голова запрокинута назад;
- ригидность затылочных мышц — при попытке пригнуть голову к груди мышцы сопротивляются и не дают этого сделать;
- симптом Кернига — ногу, согнутую под прямым углом в коленном и тазобедренном суставе, невозможно разогнуть в колене [22] .
Тоны сердца глухие, пульс едва прощупывается. Развиваются судороги и очаговые неврологические симптомы. Кожа бледная, может появиться сыпь, руки и ноги холодные, давление сильно снижено, вплоть до коллапса, сердцебиение учащается, может прекратиться выделение мочи [1] .
Лабораторная диагностика
Проводится анализ на базальные уровни гормонов коры надпочечников. Кровь нужно сдавать с 6 до 9 утра, так как именно в это время вырабатывается больше всего гормонов. Анализ назначают строго до начала лечения глюкокортикоидами: Гидрокортизоном, Дексаметазоном, Преднизолоном [23] .
Также проводятся другие анализы:
- Общий анализ крови — при синдроме Уотерхауса — Фридериксена сильно увеличены лейкоциты со сдвигом лейкоцитарной формулы влево, повышены эозинофилы.
- Коагулограмма (исследование системы свёртывания крови) — снижен протромбиновый индекс, повышено активированное частичное тромбопластиновое время и международное нормализованное отношение (АЧТВ и МНО).
- Анализ крови на электролиты — калий повышен, натрий снижен.
- Анализ на глюкозу — уровень глюкозы в крови понижен [23] .
Инструментальная диагностика
- Электрокардиография (ЭКГ) — на кардиограмме видны изменения, характерные для высокого уровня калия в крови.
- Рентген органов грудной клетки — видны очагово-инфильтративные изменения в лёгких.
- Ультразвуковое исследование почек и надпочечников (УЗИ) — наличие кровоизлияний в надпочечники.
- Компьютерная томография или магнитно-резонансная томография (КТ или МРТ) — может проводиться при стабильном состоянии, чтобы выявить причину кровоизлияния в надпочечники, например очаг инфекции в головном мозге, грудной клетке или брюшной полости, туберкулёз, опухоли и метастазы. КТ надпочечников при инфильтративном процессе не всегда информативна [1][21] .
Дифференциальная диагностика
Синдром Уотерхауса — Фридериксена следует отличать от септического шока. Эту форму сепсиса можно предположить, если давление остаётся низким, несмотря на введение вазопрессоров [19] .
Также симптомы острой надпочечниковой недостаточности бывают схожи с гиповолемическим шоком. Эти два состояния легко спутать, особенно если нет бактериальной инфекции.
Лечение синдрома Уотерхауса — Фридериксена
При подозрении на синдром Уотерхауса — Фридериксена больного нужно немедленно госпитализировать в реанимационное отделение.
Лечение начинают сразу, не дожидаясь результатов анализов. Если пациент находится в бессознательном состоянии, устанавливают катетер для введения лекарств, мочевой катетер для выведения мочи и желудочный зонд для промывания желудка.
При острой надпочечниковой недостаточности внутривенно вводят 0,9 % -й раствор натрия хлорида или 5 % -й раствор глюкозы. В первые сутки потребуется не меньше четырёх литров жидкости. Восполнение потерянной при рвоте и диарее жидкости поможет предотвратить развитие гиповолемического шока [1] .
Лечение проводят под контролем артериального и центрального венозного давления, объёма мочи и хрипов в лёгких. Также каждые два часа проверяют уровень калия, натрия и глюкозы.
При неукротимой рвоте в начале лечения и повторно при очень низком артериальном давлении внутривенно вводят 10 % -й раствор хлорида натрия. При необходимости используют плазму крови и её заменители.
Из-за нарушенной работы надпочечников в крови повышен калий и снижен натрий. Поэтому нельзя применять диуретики, калийсодержащие и гипотонические растворы.
Чтобы заместить выработку гормонов надпочечников, вводят Гидрокортизон. Препарат применяют немедленно, а затем через каждые шесть часов. При острой надпочечниковой недостаточности используют Гидрокортизон натрия гемисукцинат, его можно вводить внутривенно и внутримышечно. Другой препарат — Гидрокортизон ацетат — действует медленнее, поэтому не подходит для неотложной помощи [1] .
Если нет Гидрокортизона, например при транспортировке пациента в специализированный стационар, можно использовать Дексаметазон или Преднизолон. Но это временное лечение, затем нужно перейти на Гидрокортизон [1] .
Гидрокортизон применяют до тех пор, пока пациент не будет выведен из коллапса и систолическое артериальное давление не повысится до 100 мм рт. ст. На 2–3-и сутки лечения при стабилизации состояния дозировку постепенно снижают.
При уменьшении дозы Гидрокортизона добавляют Флудрокортизон (Кортинефф): при низких дозах Гидрокортизон перестаёт оказывать минералокортикоидный эффект, т. е. замедлять выделение натрия и воды из организма, а также усиленно выводить калий с мочой.
При лихорадке применяют антибиотики. Исключение — лихорадка на фоне обезвоживания [1] .
Прогноз. Профилактика
Прогноз зависит от тяжести заболевания. При двухстороннем поражении надпочечников около 15 % пациентов погибает, но при своевременной диагностике и адекватном лечении даже с таким диагнозом можно выздороветь. Около половины смертей связаны с поздним обращением за медицинской помощью [9] .
Профилактика синдрому Уотерхауса — Фридериксена
Всем пациентам с заболеваниями надпочечников рекомендуется носить идентификационный браслет или кулон, где будет указан диагноз и препараты, которые нужно ввести. Также желательно иметь под рукой инъекции глюкокортикостероидов для неотложных ситуаций.
Пациентам с болезнями надпочечников нужно не реже раза в год посещать эндокринолога. Это важно для оценки адекватности дозировки заместительной гормональной терапии [20] .
Вегетососудистая дистония (ВСД) - симптомы и лечение
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
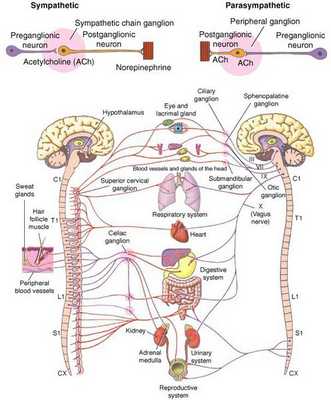
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Читайте также:
- Как побороть свою застенчивость? Одновременно избавляемся от застенчивости и зависимости
- Лучевые признаки эктопии сердца у плода
- Варианты желудочно-кишечных кровотечений. Признаки желудочно-кишечного кровотечения.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
- Лучевая диагностика травм позвоночника. Методы
