Венозно-лимфатическая мальформация глазницы (лимфангиома глаза)
Добавил пользователь Alex Обновлено: 28.01.2026
а) Терминология:
1. Синонимы:
• Венозно-лимфатическая мальформация глазницы
• Устаревшие термины: лимфангиома, кистозная гигрома
2. Определение:
• Врожденная сосудистая мальформация, образованная лимфатическими и венозными сосудистыми элементами; соотношение последних вариабельно
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Дольчатое, распространяющееся на несколько смежных пространств объемное образование с нечеткими конурами
о Признаки многокамерной кисты, содержащей продукты распада крови, с уровнями «жидкость-жидкость» и вариабельным неоднородным контрастированием
• Локализация:
о Поверхностная: часто не распространяется за конъюнктиву:
- Относительно часто встречающийся тип венозно-лимфатической мальформации
о Глубокая: распространяющаяся в глазницу:
- Вне мышечного конуса > внутри мышечного конуса, но зачастую поражает несколько смежных пространств
• Морфология:
о Неровные края, многокамерные кисты с уровнями жидкости
о Макрокистозные (>1 см), микрокистозные (о Локализующиеся в задних отделах глазницы венозные новообразования с более четкими контурами могут симулировать кавернозную мальформацию глазницы
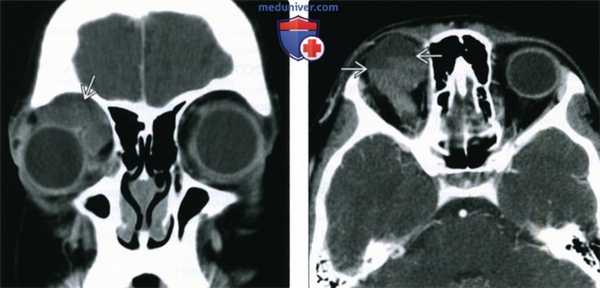
(Слева) У ребенка с периодически усиливающимся экзофтальмом при КТ с КУ в корональной проекции в верхнемедиальном квадранте переднего отдела глазницы определяется дольчатое образование от средней до низкой плотности, вызывающее смещение глазного яблока.
(Справа) При КТ с КУ в аксиальной проекции у этого же пациента в толще образования определяются множественные лакуны, содержащие жидкости различной плотности с отчетливыми уровнями. Более плотные длительно существующие продукты разложения крови оседают книзу.
2. КТ при лимфатической мальформации глазницы:
• КТ без контрастного усиления:
о Неправильной формы поликистозное образования пониженной плотности
о Кровоизлияние сопровождается появлением смешанных продуктов распада крови повышенной плотности
о Точечные кальцинаты или флеболиты встречаются нечасто
• КТ с КУ:
о Кистозные структуры с легким краевым усилением
о Более диффузное контрастирование венозного компонента
• КТ в костном окне
о Перестройка костей глазницы при крупных образованиях
3. МРТ при лимфатической мальформации глазницы:
• Т1 ВИ:
о Дольчатое образование с нечеткими контурами
о Содержимое многокамерных кист - различной давности геморрагическое, лимфатическое или белковое - формирует уровни жидкость - жидкость и дает вариабельный сигнал
о Продукты распада крови различной давности, а также кровь, излившаяся в результате подострого кровоизлияния, дают гиперинтенсивный сигнал
• Т2 ВИ с подавлением сигнала от жира:
о Дольчатое образование, гиперинтенсивный сигнал от жидкости
о Параметры сигнала от уровней «жидкость-жидкость» зависят от сроков существования продуктов распада крови
о Потери сигнала нет (в отличие от инфантильной гемангиомы)
• Т1 ВИ с контрастированием и подавлением сигнала от жира:
о Контрастирование вариабельно, как правило, по краю кист наблюдается контрастный ободок
о При наличии развитого венозного компонента отмечается более интенсивное неравномерное контрастирование
о При остром увеличении может выявляться неконтрастируемый тромб
4. УЗИ при лимфатической мальформации глазницы:
• Серошкальное УЗИ:
о Гипоэхогенные кистозные пространства, заполненные кровью и лимфой
о Содержат гетерогенные источники эхо-сигналов
о Эндотелиальные стенки служат источником эхогенных пиков
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Прицельное МРТ глазниц с контрастированием и подавлением сигнала от жира
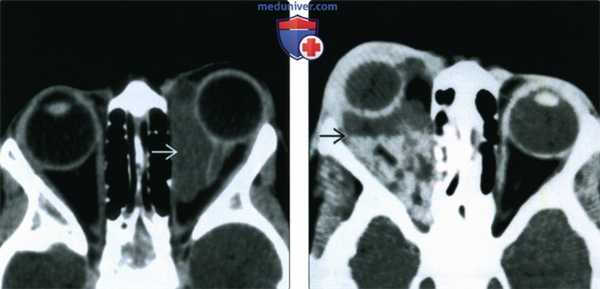
(Слева) При КТ с КУ в аксиальной проекции в медиальной части левой глазницы определяется кистозное четко отграниченное неконтрастируемое образование, стенка образования неразличима. Хотя наблюдается картина простого однокамерного образования, оно лежит в нескольких смежных пространствах, имеет пресептальный компонент и компоненты внутри и вне мышечного конуса.
(Справа) При КТ без КУ в аксиальной проекции у четырехлетнего ребенка определяется неправильной формы многокамерная лимфатическая мальформация глазницы, распространяющаяся в несколько смежных пространств. Расслоение жидкостей с различными плотностями обусловлено оседанием продуктов распада крови, скопившихся при спонтанном кровоизлиянии.
в) Дифференциальная диагностика лимфатической мальформации глазницы:
1. Варикоз глазницы:
• Клиническая картина: периодические боли и экзофтальм
• Томография: результаты аналогичны картине при венозно-лимфатической мальформации, но наблюдается динамическое увеличение размеров образования при выполнении пробы Вальсальвы
• Патология: изменения часто расценивают как венозно-лимфатическую мальформацию, содержащую растяжимый венозный компонент
2. Кавернозная мальформация глазницы:
• Клиническая картина: медленно растущее безболезненное объемное образование, чаще всего представляет собой объемное образование глазницы у взрослых
• Томография: отграниченное овоидное объемное образование внутри мышечного конуса с динамическим контрастированием при заполнении
• Патология: специфическая для органа зрения псевдоинкапсулированная венозная мальформация
3. Гемангиома младенцев:
• Клиническая картина: интенсивно васкуляризованная опухоль младенческого возраста; часто регрессирует спонтанно
• Томография: интенсивно контрастируемое орбитофациальное объемное образование с зонами потери сигнала
• Патология: истинное сосудистое новообразование
4. Плексиформная нейрофиброма:
• Клиническая картина: сопутствует нейрофиброматозу 1 типа
• Визуализация: инфильтративные, занимающие несколько смежных пространств образования в сочетании с дисплазией клиновидной кости и деформацией костей лица и глазницы
• Патологическая анатомия: опухоль оболочки нерва, составная часть нейрокутанного синдрома
5. Рабдомиосаркома:
• Клиническая картина: чаще всего представляет собой первичную злокачественную опухоль глазницы у детей
• Томография: инфильтративное деструктивное образование глазницы
• Патология: чаще всего встречаются эмбриональный или альвеолярный подтипы
6. Лимфопролиферативные новообразования:
• Клиническая картина: в результате лимфоидной пролиферации формируется первичная опухоль глазницы; может сопутствовать системному заболеванию
• Томография: мягкое образование, поражающее слезную железу, либо мультифокальное или диффузное поражение глазницы
• Патология: спектр варьирует от доброкачественной реактивной гиперплазии до злокачественной неходжкинской лимфомы
7. Идиопатический воспалительный псевдотумор:
• Клиническая картина: воспалительные изменения с болящим экзофтальмом и болевой офтальмоплегией
• Томография: асимметричное опухолеподобное воспаление мышц, слезной железы и других структур глазницы
• Патология: этиология неизвестна; некоторые случаи связаны с IgG4
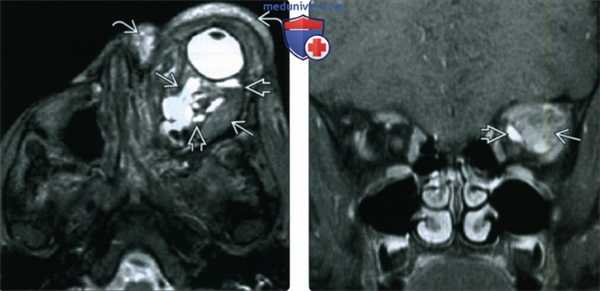
(Слева) При Т2-взвешенной МРТ в аксиальной проекции определяется массивная лимфатическая мальформация сложной формы, вызывающая экзофтальм. Жидкое содержимое, скопившееся в результате неоднократных кровоизлияний, дает вариабельный сигнал и формирует уровни раздела. Также виден еще один, пресептальный, компонент образования.
(Справа) При МРТ Т1ВИ FS с КУ в левой глазнице определяется крупное образование сложной формы, содержащее по большей части неконтрастируемый субстрат, дающий вариабельный Т1-сигнал. Контрастируемая структура с медиальной стороны представляет собой венозный компонента, вероятно, мелкий варикозный узел.
г) Патология:
1. Общая характеристика:
• Этиология:
о Врожденная неопухолевая сосудистая мальформация, медленный венозным кровоток
о Источником являются плюрипотентные венозные клетки-предшественники
о Лимфатическая ткань в норме отсутствует в глазнице
• Сопутствующие аномалии:
о Мальформации других зон головы и шеи
о Генерализованный лимфоангиоматоз
о Отдельные внутричерепные сосудистые мальформации
2. Стадирование, классификация лимфатической мальформации глазницы:
• Общая классификация сосудистых мальформаций глазницы:
о Тип 1: кровоток отсутствует (лимфатическая мальформация)
о Тип 2: венозный кровоток (венозно-лимфатическая мальформация): нерастяжимая или растяжимая (с варикозом)
о Тип 3: артериальный кровоток (интенсивный кровоток, артериовенозная мальформация)
3. Макроскопические и хирургические особенности:
• Тонкостенное многокамерное образование
• Кистозные структуры с прозрачной/«шоколадной» жидкостью
• Плохо отграничена, распространяется вдоль пластов тканей; трудно поддается диссекции
4. Микроскопия:
• Не имеющее капсулы образование, состоящее из синусов неправильной формы; инфильтрирует прилегающую строму
• Расширенные диспластические венозные ± лимфатические каналы, выстланные уплощенными эндотелиальными клетками
• Кистозные пространства, заполненные лимфатической жидкостью или продуктами длительного разложения крови
• Лимфоидные фолликулы и лимфоцитарная инфильтрация
• Положительные лимфатические иммуногистохимические маркеры подтверждают лимфоидное происхождение
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Прогрессирующий экзофтальм с внезапными эпизодическими ухудшениями
• Другие признаки/симптомы:
о Эффект объемного образования; компрессионная нейрооптикопатия
о Диплопия, ограничение движений глазодвигательных мышц, птоз
о Периорбитальные экхимозы и сопутствующие кровоизлияния
• Проявления:
о Образования могут быстро увеличиваться в размерах вследствие острого кровоизлияния:
- Рецидивирующие кровоизлияния в 50%
- Кровоизлияние может провоцироваться тромбозом; сопровождается стазом, застоем и воспалением
о На фоне инфекции верхних дыхательных путей образования могут периодически увеличиваться и уменьшаться в размерах:
- Связано с наличием лимфоидной ткани
2. Демография:
• Возраст:
о Варьирует: от младенцев до молодых взрослых
о 40% случаев манифестирует к 6-ти годам; 60% - к 16 годам
• Пол:
о Небольшое преобладание женщин
• Встречаемость:
о Частота 3:100000
о 5% объемных образований глазницы у детей
3. Течение и прогноз:
• Медленный постепенный рост в детском, подростковом и молодом возрасте с эпизодами острого увеличения размеров вследствие кровоизлияний
• Способность к инфильтративному росту обусловливает высокую частоту рецидивов
• Часто сопровождаются аномалиями рефракции и деформацией глазницы
• Неоднократные хирургические резекции приводят к низкой остроте зрения
• При рецидивирующих крупных образованиях развивается поражение зрительного нерва
4. Лечение лимфатической мальформации глазницы:
• Способы лечения, риски, осложнения:
о Консервативная терапия:
- Из-за рисков оперативного лечения при отсутствии угрозы зрению предпочтительно наблюдение
- Системные стероиды могут облегчить боли, отек и экзофтальм; особенно пациентов младшего возраста
- При небольших образованиях в 45% случаях наблюдается регресс
о Склеротерапия под контролем лучевых методов исследования:
- Чрескожные инъекции склерозирующего препарата в толщу образования, особенно в макрокистозные полости
о Хирургическое лечение:
- Резекция затруднена инфильтрацией в нормальные структуры глазницы
- После хирургического лечения часто развиваются рецидивы (50%)
- Эффект объемного образования вследствие острого кровоизлияния может потребовать неотложной декомпрессии глазницы
- Показания: сдавление зрительного нерва, изменения роговицы и не поддающаяся лечению амблиопия
е) Диагностическая памятка:
1. Следует учесть:
• У взрослых глубоко лежащие четко отграниченные образования могут симулировать кавернозную гемангиому глазницы
• Венозно-лимфатическая мальформация и варикоз глазницы -схожие образования:
о Венозно-лимфатическая мальформация изолирована от системного кровотока
о Варикоз глазницы имеет отток в системное венозное русло, чем обусловлена его сжимаемость и растяжимость в зависимости от внешнего и внутреннего давления
2. Советы по интерпретации изображений:
• Наличие продуктов распада крови с уровнем жидкость-жидкость с высокой вероятностью указывает на венозно-лимфатическую мальформацию
Венозная мальформация - симптомы и лечение
Что такое венозная мальформация? Причины возникновения, диагностику и методы лечения разберем в статье доктора Густелёва Юрия Александровича, флеболога со стажем в 17 лет.
Над статьей доктора Густелёва Юрия Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Венозная мальформация — это врождённая аномалия или порок развития венозной системы, которая выражается в нарушении строения сосудистой сетки. Патология встречается редко, при этом включает множество различных форм.
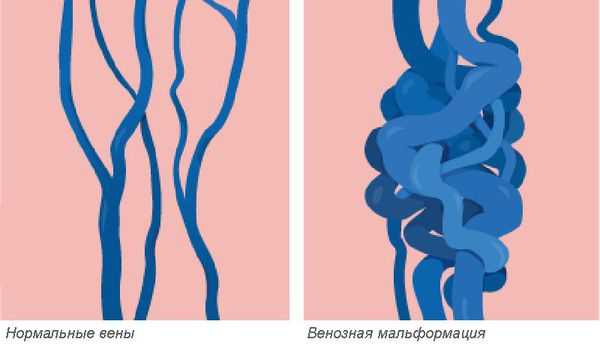
Венозные мальформации считаются одними из самых сложных в лечении врождённых пороков развития сосудов. Заболеваемость оценивается приблизительно в 1-2 случая на 10 000 новорождённых. Патологию одинаково часто выявляют как у женщин, так и у мужчин. Более 90 % венозных мальформаций возникают спонтанно без явных причин в виде локализованных поражений. Мальформации в нескольких разных местах наблюдаются у пациентов с редкими наследственными формами заболевания. К ним относятся кожно-слизистая венозная мальформация и гломувенозная мальформация, а также две чрезвычайно редкие формы: многоочаговая венозная мальформация и невус по типу синего резинового пузыря (синдрома Бина) [1] [2] .
Венозные мальформации возникают как результат врождённых и генетических ошибок в развитии гладкомышечного слоя вен, которые приводят к расширению и нарушению функции венозной сети. Как правило, венозные мальформации диагностируются уже при рождении, а их рост усиливается с развитием ребёнка. Но бывает, что клинически очевидные признаки могут появиться позже. Заболевание прогрессирует медленно (в течение десятков лет). Пубертатный период и половое созревание иногда ускоряют развитие венозных мальформаций, особенно при внутримышечной локализации. В зависимости от расположения и распространённости патологического процесса симптомы венозных мальформаций различны. Они включают боль, кровотечение, косметический дефект и функциональные нарушения, способные значительно ухудшить качество жизни, привести к осложнениям, инвалидности и летальному исходу [4] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы венозной мальформации
Венозные мальформации развиваются главным образом в коже, подкожной клетчатке или слизистых оболочках, хотя могут поражать любые ткани, включая мышцы, суставы, внутренние органы и центральную нервную систему. Приблизительно 40 % венозных мальформаций возникает на конечностях, 20 % на туловище и 40 % в шейно-лицевой области. Подавляющее большинство из них расположено в одном очаге. Только 1 % локализуется в нескольких очагах, вовлекая в патологический процесс сразу кожные покровы и внутренние органы [8] .
Венозные мальформации обычно покрывают мягкие податливые подкожные образования и проявляются как изменение цвета кожи от светлого до тёмно-синего оттенка. Клинические проявления могут сильно варьировать в зависимости от размера, локализации и степени сдавливания соседних органов. Шейно-лицевые венозные мальформации могут приводить к обезображиванию, асимметрии лица, смещению глазных яблок или нарушению прикуса [11] .
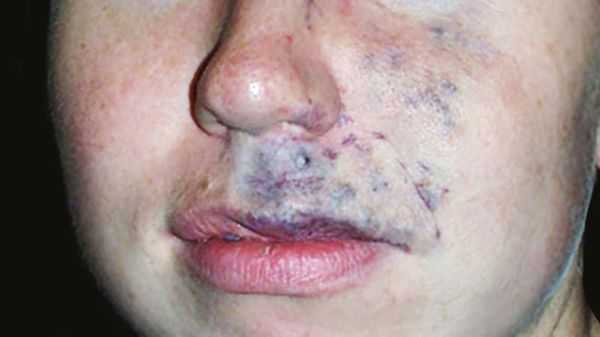
Частой жалобой пациентов является боль, которая связана с поражением суставов, сухожилий или мышц. Она может усиливаться в период полового созревания и при интенсивных физических нагрузках или менструации. Болевой синдром сильнее выражен в утренние часы, по-видимому, из-за застойных явлений и отёка [1] .
Венозные мальформации в височной мышце часто приводят к мигрени. Поражение полости рта, в том числе языка, вызывает затруднение речи и жевания. Венозные мальформации, развивающиеся в конечностях, становятся причиной мышечной слабости, изменения длины конечностей и их недоразвития [15] .
У ряда пациентов с венозными мальформациями наблюдается варикозное расширение поверхностных вен, особенно часто при локализации на конечностях. Обычно это характерно для обширных поражений [6] .
Патогенез венозной мальформации
Возникновение венозных мальформаций связано с генетическими нарушениями. Лабораторные исследования выявляют мутации в генах, отвечающих за развитие внутренней и мышечной оболочки венозных сосудов. Некоторые виды мутаций передаются по наследству [3] . Генетические нарушения приводят к локализованным дефектам развития сосудов во время васкулогенеза и особенно при ангиогенезе. Васкулогенез — первая стадия образования кровеносных сосудов в эмбриональный период. Определяется как рост сосудов из эмбриональных клеток. В ходе васкулогенеза предшественники эндотелиальных клеток (ангиобласты) мигрируют и дифференцируются, образуя однослойные капилляры. При дальнейшем ангиогенезе сеть капилляров удлиняется и расширяется [16] .
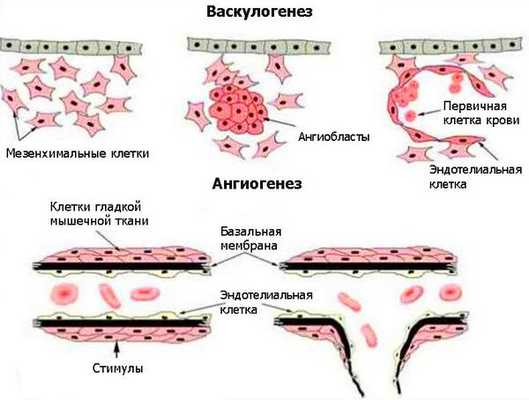
Патогенез сосудистых мальформаций сложен и до конца не изучен. Заболевание до сих пор остаётся одной из загадок современной медицины.
Венозные мальформации — это сборная группа различных заболеваний. Общее у них только то, что развиваются они из венозной ткани. В связи с этим стадии каждого вида этой патологии различны, но все заболевания характеризуются медленным течением. Развитие венозных мальформаций крайне вариабельно и зависит от множества факторов: объёма и скорости разрастания вен, их локализации, степени проникновения в окружающие ткани и органы, сопутствующих заболеваний [14] .
Классификация и стадии развития венозной мальформации
Выделяют следующие виды венозных мальформаций:
- мальформации слизистых оболочек;
- мультифокальные;
- гломовенозные;
- смешанные;
- синдромальные.
Венозные мальформации слизистых оболочек — это редкий тип порока развития вен наследственного характера. Они выглядят как множественные небольшие поверхностные очаги различных оттенков синего цвета, которые легко сжимаются. В поражение вовлекаются кожа и слизистая оболочка полости рта, реже — мышцы.
Мультифокальные (располагающиеся в разных местах) венозные мальформации также проявляются на слизистых оболочках, но не относятся к наследственным заболеваниям. Они обычно представлены в виде небольших, приподнятых, множественных поражений различных оттенков синего цвета в шейно-лицевой области, прорастающих в кожу и слизистую оболочку рта, а иногда в подкожные ткани и скелетные мышцы.
Гломовенозные мальформации (от лат. glomus — клубок, клубочек; venosus — венозный; "венозный клубок") характеризуются недоразвитием клеток гладких мышц, окружающих извитые венозные каналы. По виду они напоминают булыжник, с небольшим утолщением кожи тёмно-синего или пурпурного цвета, с множественными поражениями различного размера. Часто располагаются на конечностях и затрагивают в основном кожные покровы. Реже поражают слизистую оболочку и никогда не проникают глубоко в мышцы.
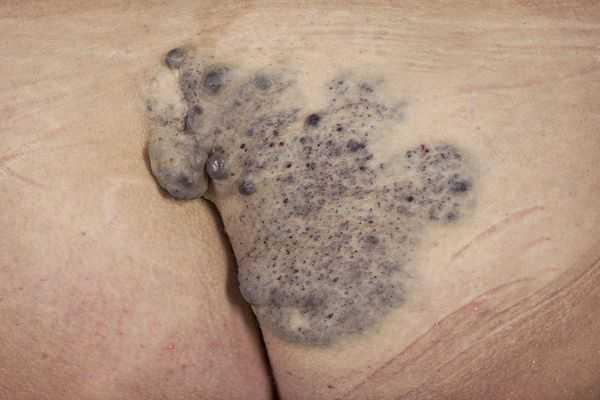
Венозные мальформации могут возникать и в сочетании с другими сосудистыми мальформациями, такими как капиллярно-венозные мальформации и капиллярно-лимфатические венозные мальформации.
Синдромальные венозные мальформации — различные врождённые заболевания с характерной клинической картиной. К ним относятся невус по типу синего резинового пузыря (синдрома Бина), синдромы Маффуччи и Клиппеля-Треноне.
Синдрома Бина — редкое врождённое заболевание с многочисленными рассеянными венозными мальформациями на коже и внутренних органах. У пациентов при рождении часто наблюдается "главное" поражение, которое со временем разрастается, поражает кожу, мягкие ткани и желудочно-кишечный тракт.
Синдром Маффуччи — это редкий ненаследственный генетический синдром, характеризующийся множественными хрящевидными доброкачественными опухолями, поверхностными и подкожными веретенообразными гемангиомами на конечностях.
Синдром Клиппеля — Треноне — редкое врождённое заболевание, проявляющееся варикозным расширением вен и увеличением объёма конечностей [2] [3] .
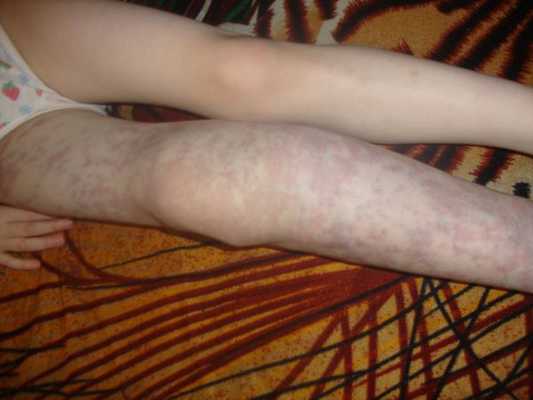
Осложнения венозной мальформации
К часто встречающимся осложнениям венозных мальформаций относят:
- трофические нарушения, в том числе открытые язвы;
- переломы костей;
- тромбозы;
- кровотечения;
- анемию;
- сдавление окружающих тканей и органов;
- нарушение функции внутренних органов и конечностей;
- косметические дефекты [13] .
Тромбоз при венозных мальформациях проявляется во вздутии, уплотнении и боли в поражённых областях. Однако венозные мальформации редко приводят к отрыву тромба, поскольку тромбированные сосуды отделены от основной венозной системы. Длительно существующие тромбы могут кальцинироваться. В результате образуются округлые тромбы (флеболиты или "венозные камни"), которые прощупываются или определяются на глаз [10] .
Медленный ток крови через расширенные и извитые сосуды приводит не только к застою крови, нарушению свёртывания и образованию тромбов, но и к повышенному кровотечению. Это расстройство называется локализованной внутрисосудистой коагулопатией. Оно встречается примерно у 42 % пациентов с венозными мальформациями, особенно часто при больших поражениях. Тяжесть патологии зависит от размеров и проявляется в повышении уровня D-димера (белка, результата распада фибрина в процессе растворения кровяных сгустков) в крови, снижении уровня фибриногена и низком уровне тромбоцитов. Тяжёлые формы этого нарушения свёртываемости крови могут прогрессировать и усиливать кровотечение во время хирургических вмешательств [4] . Причина кровотечений во всех случаях — нарушение целостности стенки сосуда.
Некоторые венозные мальформации могут быть крайне опасными из-за распространения на жизненно важных органах. Глубокие ротоглоточные мальформации сдавливают и смещают верхние дыхательные пути, вызывая храп и апноэ во сне. Также они могут привести к нарушениям жевательной, речевой функций и акта глотания. Венозные мальформации, поражающие желудочно-кишечный или мочеполовой тракт, часто вызывают кровотечения и хроническую анемию [11] .
Трофические нарушения развиваются более чем в 30 % случаев, а открытые трофические язвы наблюдаются у 5 % пациентов. Эти язвы часто болезненны и могут приводить к кровотечениям, инфекции и рубцеванию [6] .
Некоторые виды редких форм венозных мальформаций, например синдром Маффуччи, сопровождаются повышенным риском развития рака. Синдром Маффуччи в 20 % случаев связан со множеством злокачественных, как правило, мезенхимальных опухолей. Чаще возникает хондросаркома, реже — с ангиосаркома, лимфангиосаркома, остеосаркома и фибросаркома [5] .
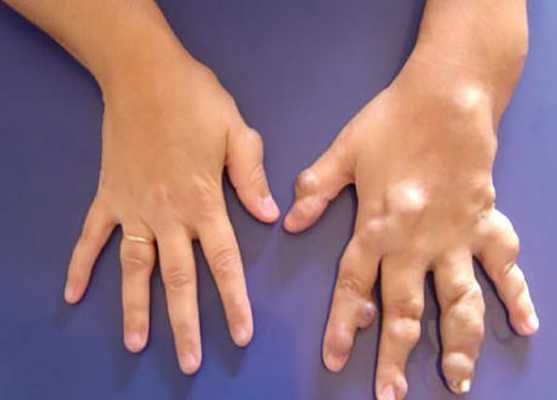
Диагностика венозной мальформации
Венозная мальформация проявляется изменением цвета кожи от светло-синего до синего оттенка и мягкими образованиями в подкожной клетчатке, присутствующими с рождения или раннего детства. Дополнительным ключом к постановке диагноза являются медленное развитие в течение жизни или резкое разрастание, которое вызвано половым созреванием, травмой, физическими нагрузками или периодами менструаций. В связи с наследственным характером заболевания важен сбор семейного анамнеза [2] [3] .
Клинический диагноз основывается на визуализации очага поражения и данных физикального обследования:
- общие признаки венозных мальформаций варьируются от небольших варикозно расширенных вен до обширных поражений лица, конечностей или туловища;
- при сжатии эти вены опорожняются, а также они менее заметны в вертикальном положении;
- при напряжении, например плаче или физических упражнениях, вены увеличиваются;
- вследствие медленного тока крови при пальпации не ощущается дрожание, а при аускультации ("выслушивании") не слышно шума [8] .
Дополнительные методы обследования для выявления поверхностных и локализованных поражений, как правило, не требуются. В случае же обширного распространения при первоначальной диагностике, для оценки костной ткани и при планировании лечения применяют методы визуализации:
- ультразвуковое исследование (УЗИ) и магнитно-резонансную томографию (МРТ) для первоначальной диагностики [12] ;
- рентгенографию для обнаружения типичных для венозных мальформаций флеболитов;
- компьютерную томографию (КТ) для оценки костной ткани;
- рентгеноконтрастную флебографию (введение в просвет вен рентгеноконтрастного вещества) для планирования лечения [7] .
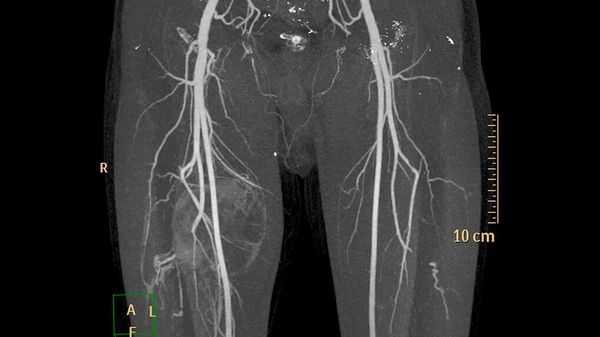
У пациентов с подозрением на венозную трансформацию и тромбозом в анамнезе или без такового обнаруживается повышенный уровень D-димера в крови (выше предельного референсного значения – 0,55 мкг FEU/мл). D-димер позволяет определить нарушения в свёртывающей системе. Его уровень также помогает дифференцировать различные варианты венозных мальформаций и отличать их от других сосудистых аномалий [4] .
Лечение венозной мальформации
В лечении пациентов с венозными мальформациями участвует нескольких специалистов:
- дерматолог;
- сосудистый хирург;
- пластический хирург;
- гематолог;
- ортопед.
Пациенты с небольшими очагами и незначительной симптоматикой зачастую в лечении не нуждаются. Терапия показана при косметических дефектах, функциональных нарушениях и болевом синдроме [2] [3] .
Лечение должно быть индивидуальным с учётом расположения венозных мальформаций и особенностей эстетических проблем.
Основными методами коррекции заболевания служат:
- компрессионная терапия;
- склеротерапия;
- хирургическая операция [6] .
Специальный компрессионный трикотаж показан при симптоматических и обширных венозных мальформациях на конечностях для уменьшения боли и риска тромбоза.
При сохранении, несмотря на компрессию, болевого синдрома применяют нестероидные противовоспалительные препараты. При выраженных нарушениях свёртывания крови к терапевтической схеме добавляют антикоагулянты — вещества, разжижающие кровь [14] .
Склеротерапия — инъекции специальных веществ в просвет изменённых вен для их "склеивания", предпочтительный вариант лечения венозных мальформаций. Лечение помогает уменьшить объём образования перед операцией. Перед инъекцией склерозирующего препарата для оценки состояния венозных каналов выполняют рентгенологическое исследование (флебографию) [12] .
Хирургическое лечение проводят как для удаления небольших венозных мальформаций, так и при обширных поражениях. Оперативные методы, кроме простого иссечения, включают сложные пластические вмешательства — пересадку кожных и фасциально-мышечных лоскутов. В последнее время сосудистые хирурги стали практиковать метод эндовенозной лазерной облитерации (ЭВЛО). Он используется для лечения варикоза и уже продемонстрировал первые положительные результаты при "заваривании" венозных мальформаций лазером [5] .
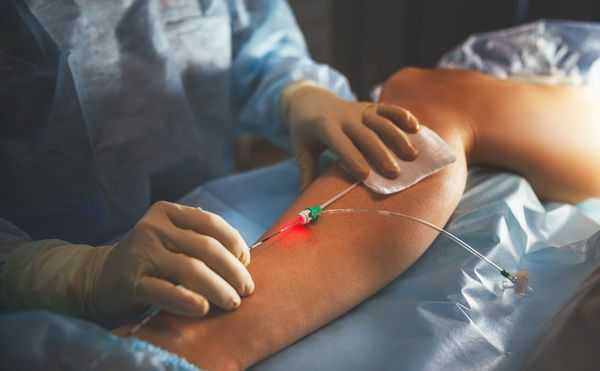
Новейшим методом консервативного лечения является таргетная терапия. Она состоит в применении иммунодепрессанта сиролимуса, подавляющего разрастание клеток тканей аномальной венозной сети [2] [3] .
Прогноз. Профилактика
Излечить заболевание полностью удаётся редко. Обычно пациенты возвращаются к лечащему врачу через 5-10 лет с признаками рецидива. Больным с обширными поражениями требуется регулярное лечение с сочетанием консервативных и хирургических методов [2] [3] .
Для качественной оценки отдалённых результатов лечения применяют следующие критерии:
- Хороший результат — полное устранение симптомов, признаков и расстройств функционального характера или выраженное их уменьшение. При этом не нарушены функции органов, тканей и конечностей.
- Удовлетворительный — незначительное улучшение симптомов и уменьшение функциональных нарушений.
- Неудовлетворительный — дальнейшее развитие симптомов, нарушение функций тканей и органов, ухудшение показателей оттока крови и появление в области венозных мальформаций очагов некроза.
Отечественные хирурги отмечают, что хорошие отдалённые результаты реже всего наблюдаются после операций на верхних и нижних конечностях [1] [2] .
Отсутствие показаний, а также невозможность консервативного или хирургического лечения требуют постоянного динамического наблюдения за состоянием пациентов для предотвращения развития осложнений [7] .
Заболевание носит врожденный характер, поэтому профилактические меры отсутствуют. Венозная мальформация до сих пор остаётся вызовом для медицины.
Венозно-лимфатическая мальформация глазницы (лимфангиома глаза)
Венозно-лимфатические мальформации (лимфангиомы) - сосудистые аномалии обычно возникают в детстве, их лечение зачастую вызывает трудности. Они могут увеличиваться постепенно, но их разрастание может быть внезапным вследствие кровоизлияния в опухоль. В отличие от периокулярных гемангиом (капиллярных гемангиом) младенцев, они не регрессируют спонтанно. Иссекать глубоко расположенные новообразования непросто; они нечетко отграничены и они широко разветвляются по всей глазнице.
Венозно-лимфатические мальформации (лимфангиомы) составляют лишь небольшую часть опухолей глазницы. Треть случаев диагностируются при рождении или в течение первых недель жизни, более чем у трех четвертей пациентов заболевание проявляется в первое десятилетие жизни. Сообщается о преобладании женщин (соотношение 2-3:1).
Учитывая отсутствие лимфатического оттока из ретро-септальных тканей, источник развития опухоли в глазнице остается неизвестным. Предполагалось, что венозно-лимфатические мальформации (лимфангиомы) развиваются из примитивных сосудистых элементов в пределах глазницы. Однако при ультраструктурном анализе и иммунохимических исследованиях в венозно-лимфатической мальформации (лимфангиоме) глазницы выявлен лимфатический эндотелий.
Поскольку варикозно расширенные вены сообщаются с венозным руслом, наблюдается их расширение при выполнении пробы Вальсальвы или положении пациента лежа на спине; тогда как венозно-лимфатические мальформации изолированы от венозного русла и при проведении этих проб не увеличиваются. Новообразования могут быть смешанными и содержать и венозный, и лимфатический компонент в одной опухоли. Крайние состояния этого спектра можно дифференцировать гистологически; при электронной микроскопии выявляются характерные признаки элементов венозно-лимфатической (лимфангиоматозной) мальформации. Патогенез этих новообразований определяется плохим кровоснабжением и склонностью к тромбозам, неоваскуляризации и кровоизлияниям, рецидивирующим эпизодам воспаления и образованию изолированных «шоколадных кист».
Гистологически они состоят из прозрачных, заполненных серозной жидкостью каналов, выстланных эндотелием. Они обладают признаками истинных лимфатических каналов, но попадаются зоны диспластических каналов. В строме часто присутствуют лимфоидные фолликулы.
Клинические признаки венозно-лимфатических мальформаций (лимфангиом) варьируют в зависимости от объема и глубины поражения глазницы.
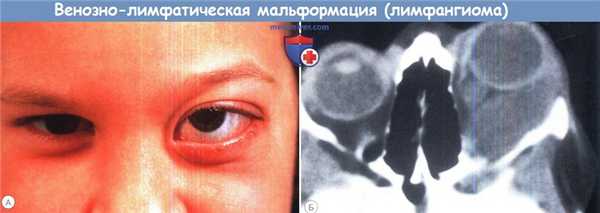
Венозно-лимфатическая мальформация (лимфангиома) глазницы:
(А) Внезапно развившийся экзофтальм левого глаза у ранее не предъявлявшего жалоб пятилетнего ребенка.
(Б) При КТ выявлено новообразование мягкотканной плотности, разветвляющееся в ретробульбарных тканях.
а) Поверхностные лимфангиомы глаза. Изолированные поверхностные поражения встречаются сравнительно редко и состоят из множественных конъюнктивальных кист, заполненных прозрачной или ксантохромной жидкостью, или представляют собою подкожную синеватую кистозную припухлость века. Последняя может просвечивать и проявляться в виде четко локализованного пятна из-за кровоизлияния в ранее существовавшее новообразование. Доступ к поверхностным венозно-лимфатическим мальформациям (лимфангиомам) не вызывает трудностей и, при наличии косметического дефекта, они иссекаются с хорошими результатами.
б) Глубокие лимфангиомы глаза. Основным симптомом глубоко лежащих венозно-лимфатических мальформаций (лимфангиом) глазницы является экзофтальм. Глубокие венозно-лимфатические мальформации (лимфангиомы) могут проявляться постепенно усиливающимся экзофтальмом с птозом или без него. В отличие от периокулярных гемангиом (капиллярных гемангиом) младенцев, экзофтальм вариабелен. Увеличение при инфекциях верхних дыхательных путей и других генерализованных воспалительных состояниях связывают с усилением лимфоидной активности внутри новообразования.
Однако наиболее типичное проявление — это внезапный экзофтальм, возникающий вследствие кровоизлияния в ранее недиагностированную опухоль. Дифференциальный диагноз включает в себя другие причины быстро прогрессирующего экзофтальма, в том числе рабдомиосаркому, нейробластому и т.п. Необходимо осматривать слизистую носа и неба, поскольку при обширных венозно-лимфатических мальформациях (лимфангиомах) на ней могут возникать смешанные везикулы с прозрачным или геморрагическим содержимым. При быстро увеличивающейся наполненной кровью «шоколадной» кисте может возникнуть сдавление зрительного нерва, сопровождающееся отеком диска зрительного нерва и снижением остроты зрения. Это состояние является показанием к неотложному оперативному вмешательству на глазнице с целью декомпрессии или иссечения новообразования.
в) Комбинированные опухоли (лимфогемангиомы). Обычно эти опухоли проявляются в младенческом возрасте и постепенно увеличиваются в течение многих лет. Длительно существующие опухоли могут вызывать увеличение глазницы. Наличие патогномоничных изменений конъюнктивы и век способствует постановке диагноза венозно-лимфатической мальформации (лимфангиомы). Кровоизлияние в поверхностно расположенную опухоль может вызывать появление уровня крови внутри конъюнктивальных кист (рис. 20.14). Также могут наблюдаться рецидивирующие субконъюнктивальные кровоизлияния и экхимоз век. Глубокие кровоизлияния вызывают экзофтальм, обычно сопровождающийся компрессионной нейрооптикопатией. Комбинированные новообразования могут быть достаточно крупными, чтобы одновременно прорастать во все пространства глазницы и вызывать сильный экзофтальм и деформацию лица, некоторые из них прорастают верхнюю глазничную щель и являются источником развития дистантных интракраниальных сосудистых аномалий.
Поскольку в последнем случае имеется риск кровоизлияний, пациентам с венозно-лимфатической мальформацией (лимфангиомой) глазницы показано лучевое исследование головного мозга.
г) Обследование при лимфангиоме глазницы. При КТ выявляется масса мягкотканной плотности с нечеткими границами и негомогенным усилением после введения контрастирующего агента. Деструкция костной ткани отсутствует, но большие новообразования могут вызвать равномерное увеличение глазницы. Наличие кистозного компонента помогает дифференцировать венозно-лимфатические мальформации (лимфангиомы) от периокулярных гемангиом (капиллярных гемангиом) младенцев. Поскольку парамагнитные свойства гемоглобина изменяются при гемолизе, содержащие кровь «шоколадные» кисты хорошо видны при МРТ. Возможно оценить возраст кровоизлияния внутрь опухоли, поскольку гипоинтенсивный на Т1- и Т2-взвешенных томограммах оксигемоглобин при свежем кровоизлиянии постепенно превращается в гиперинтенсивный метгемоглобин.
При дальнейшей деградации метгемоглобина в ферритин и гемосидерин снова получаются гипоинтенсивные изображения. Внутривенное контрастирование при КТ или гадолиниевое усиление при МРТ помогает выявить наиболее активный компонент опухоли, который, если планируется оперативное лечение, должен быть удален. Показано выполнение и анализ томограмм головного мозга на предмет дистантных внутричерепных сосудистых аномалий.
д) Лечение венозно-лимфатической мальформации глазницы (лимфангиомы глаза). Преимущественно должно проводиться консервативное лечение; полное иссечение вообще затруднено, но наиболее поверхностные новообразования и геморрагические кисты склонны к уменьшению в объеме со временем. Хирургическое вмешательство может спровоцировать последующие кровоизлияния. Постельный режим в качестве монотерапии или в сочетании с холодными компрессами может дать хорошие результаты, даже в случаях выраженного острого экзофтальма.
Хирургическое лечение показано только при дисфункции зрительного нерва, обнажении роговицы, болях и тошноте вследствие увеличения внутриглазничного давления, либо риске амблиопии вследствие астигматизма или косоглазия. Можно отсрочить вмешательство, выполнив аспирацию содержимого кисты иглой под контролем УЗИ. Сообщалось о плохих результатах и частых осложнениях попыток субтотального иссечения опухоли. Мы считаем, что при хирургическом вмешательстве, если оно показано, объем иссекаемой ткани венозно-лимфатической мальформации (лимфангиомы) ограничивается соображениями безопасности, особое внимание уделяется иссечению активной ткани, дренированию геморрагических кист и удалению их содержимого. В отличие от дермоидных кист или атером, иссечения всей стенки кисты для профилактики рецидива не требуется.
Применяя углекислотный лазер можно уменьшить число геморрагических осложнений, связанных с субтотальным иссечением опухоли. Системное применение стероидов или ОК-432 (Streptococcus pyogenes группы А человеческого происхождения) может вызвать уменьшение размеров этих опухолей.
(А) Этот четырехлетний мальчик родился на сроке гестации 32 недели.
Правосторонний экзофтальм развился в возрасте четырех недель и прогрессировал, несмотря на проведенное оперативное лечение, до достижения возраста трех лет, после чего стабилизировался.
Диагноз: венозно-лимфатическая мальформация (лимфангиома).
(Б) Тот же пациент; видны прозрачные и наполненные кровью новообразования неба. (А) У этого 12-летнего ребенка развились эпибульбарные изменения левого глаза, сопровождающиеся припухлостью верхнего и нижнего век и небольшим экзофтальмом.
(Б) На эпибульбарной поверхности видны желеобразные образования, с медиальной стороны содержащие множество кист с прозрачным содержимым и отдельные кисты с геморрагическим содержимым, во многих кистах заметен уровень.
В наружной части нижнего свода имеется темный варикозный узел.
При гистологическом и электронном микроскопическом исследовании биоптата подтверждено, что конъюнктивальные изменения соответствуют венозно-лимфоцитарной мальформации (лимфангиоме).
Также было замечено, что складка верхнего века несколько глубже слева.
(В) На КТ с контрастированием в аксиальной проекции видно неправильной формы новообразование, заполняющее переднемедиальную часть глазницы вокруг и позади слезного мясца.
На томограмме в прямой коронарной проекции (Г), имеются признаки варикозного расширения вен заднего отдела глазницы и повышения венозного давления.
Это новообразование представляет собой комбинацию венозно-лимфатической мальформации (лимфангиомы) и варикозного расширения вен. (А) Этот 2,5-летний мальчик родился с отеком век правого глаза.
В возрасте года у него спонтанно произошло кровоизлияние и появилось желеобразное образование на поверхности правого глазного яблока, проведено лечение стероидами, достигнуто улучшение.
Однако продолжалось постоянное кровотечение с поверхности глазного яблока, все больше отекали и смыкались веки.
(Б-Г) При МРТ выявлено новообразование в медиальной части глазницы вне мышечной воронки, прорастающее веки и ткани лба и распространяющееся до вершины правой глазницы.
Обратите внимание на кистозный компонент в задних отделах, соответствующий венозно-лимфатической мальформации (лимфангиоме).
Было выполнено иссечение венозно-лимфатической мальформации (лимфангиомы).
(Д) Послеоперационный период протекал без осложнений (представленная фотография сделана через месяц после операции), сохраняется резидуальный птоз и прорастание век, которые в будущем потребуют оперативного лечения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
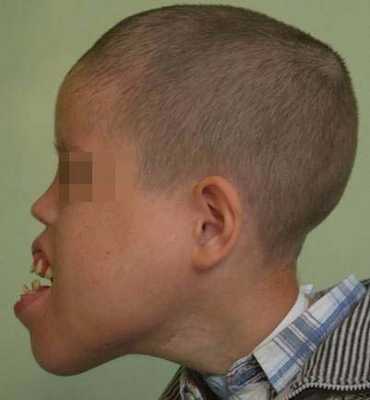
Чаще всего образование локализуется в поднижнечелюстной, позадичелюстной и надключичной области, нередко с распространением на область лица, дна полости рта и языка. На лице лимфатическая мальформация наиболее часто поражает верхнюю губу, щечную и околоушную области и нередко язык.
Лимфатической мальформации дна полости рта и шеи, как правило, представлены кистозными или кистозно-кавернозными вариантами. Лимфатической мальформации языка, щечной и околоушно-жевательной областей - капиллярными или кавернозными.
Клиническая картина лимфатической мальформации у детей зависит от ее локализации, размера, распространения и гистологической структуры.
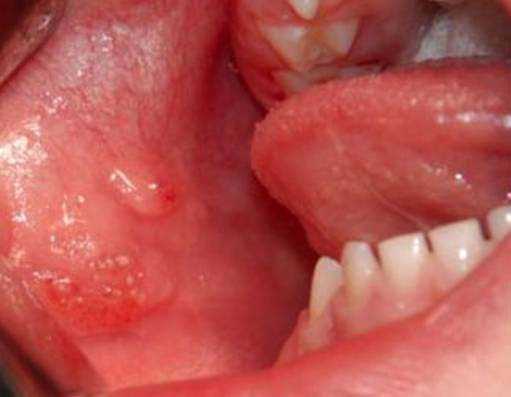
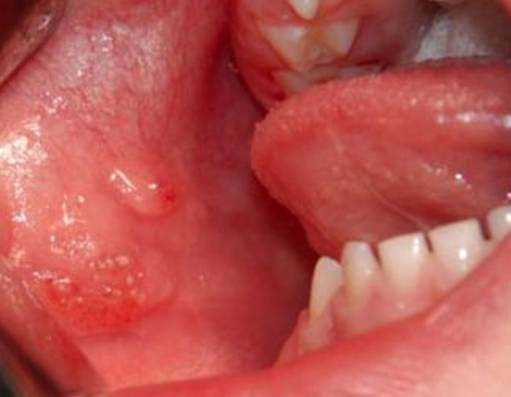
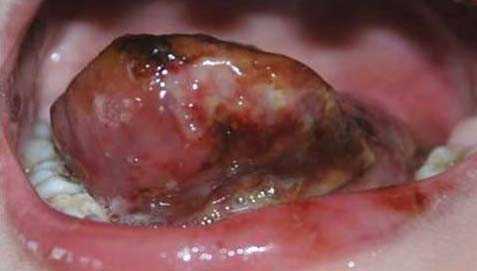
При изолированном поражении верхней губы определяется, как правило, безболезненная при пальпации припухлость без четких границ, обусловливающая сглаженность носогубной борозды. Красная кайма губы расширена, угол рта растянут и опущен. Основным клиническим диагностическим признаком лимфатической мальформации считается наличие на слизистой оболочке полости рта, губы единичных или множественных пузырьков, наполненных прозрачным или кровянистым содержимым.
При локализации в щечной области пузырьковые высыпания обнаруживаются на слизистой оболочке щеки. Пузырьки лимфатической мальформации не всегда определяются одновременно с выявлением новообразования. Они могут появиться через некоторое время, даже через несколько лет после обнаружения лимфатической мальформации (при воспалении, после травмы или оперативного вмешательства).
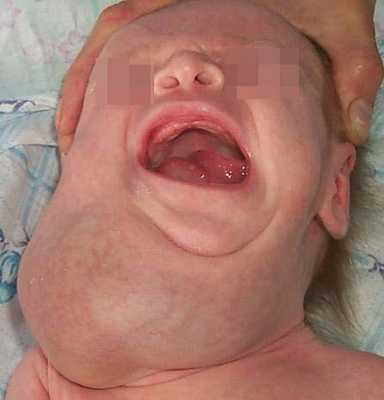
На шее наиболее частой локализацией лимфатической мальформации являются поднижнечелюстная и надключичная области, внутренний и наружный треугольник шеи с проникновением в сторону дна полости рта и языка. Захватывая по мере роста жизненно важные органы (трахею, пищевод, сосудисто-нервные пучки шеи, средостение), лимфатическая мальформация может вызывать при этом соответствующие осложнения: стридорозное дыхание, дисфонию, остановку дыхания, цианоз или угрожающую жизни одышку.
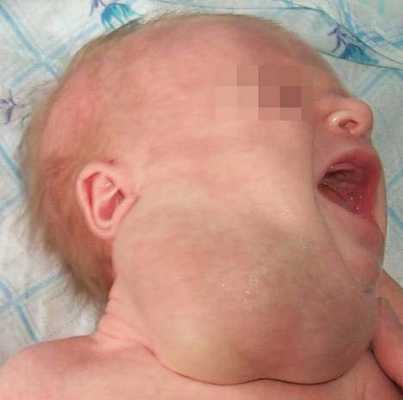
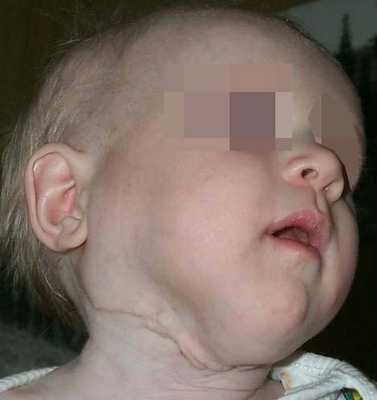
Лимфатическая мальформация языка, как правило, сопровождается макроглоссией различной степени выраженности. При выраженной макроглоссии язык не умещается в полости рта, выступает между зубами и губами, губы сомкнуты с напряжением или рот вынужденно открыт. При этом формируется открытый прикус с контактом зубов-антагонистов в области моляров, а иногда и с полным отсутствием контакта зубов верхней и нижней челюстей.
Наблюдаются чрезмерное развитие подбородочного отдела нижней челюсти, увеличение угла между ветвью и телом, удлинение переднего отдела нижней челюсти. Нарушение прикуса и макроглоссия вызывают функциональные нарушения жевания, дыхания, речи. Постоянное травмирование языка зубами приводит к частым воспалительным процессам. Изменения на слизистой оболочке при диффузной лимфатической мальформации языка типичны и аналогичны признакам поверхностной формы этого вида патологии.
Лимфатические мальформации дна полости рта и шеи чаще бывают кистозными или кистозно-кавернозными, языка, щечной и околоушно-жевательной областей - капиллярными или кавернозными. При кистозных лимфатическая мальформациях клинически определяются припухлости мягких тканей округлой формы, эластичные и безболезненные при пальпаци. Кожные покровы над опухолью обычной окраски или с синеватым оттенком, часто с выраженным сосудистым рисунком. Поверхность опухоли обычно гладкая или бугристая вследствие выбухания отдельных кист. Клинической особенностью кистозных мальформаций является многомерность их строения и поражение нескольких анатомических областей челюстно-лицевой области и шеи.
Возможна локализация лимфатической мальформации в области глазницы. При этом глазная щель суживается или полностью смыкается, при пальпации ощущается безболезненное образование тестоватой консистенции, без четких границ. По краю века, на конъюнктиве возможны пузырьковые высыпания с серозным или кровянистым содержимым, которые могут лопаться и кровоточить. При распространении лимфатической мальформации на ретробульбарную область появляется экзофтальм со снижением или полной потерей зрения.
Особенностью клинического проявления лимфатической мальформации являются ее периодические воспаления. Причиной воспаления этих образований чаще всего являются острые респираторные заболевания, обострения хронических очагов инфекции в полости рта, обострения хронических заболеваний желудочно-кишечного тракта.
Воспаления лимфатической мальформации у детей носят рецидивирующий характер и бывают различной степени выраженности. При незначительных местных проявлениях, когда воспаление продолжается несколько дней, общее состояние ребенка изменяется незначительно. При выраженных местных проявлениях воспаления обширных опухолей лица и шеи общее состояние ребенка изменяется - появляются симптомы интоксикации организма. В периферической крови увеличивается лейкоцитоз, наблюдаются значительный сдвиг формулы белой крови влево, повышение СОЭ. При длительно протекающем и часто рецидивирующем воспалении может развиваться картина анемии, у детей грудного возраста могут быть симптомы нефропатии с появлением в моче белка, форменных элементов крови.
Воспаление глубоких обширных лимфангиом шеи может сопровождаться функциональными расстройствами дыхания и глотания за счет механического сдавления верхних дыхательных путей и глотки и требует неотложной терапии с целью профилактики бронхолегочных осложнений. Местные симптомы воспаления кавернозных, кавернозно-кистозных лимфатических мальформаций - увеличение образования и появление воспалительного инфильтрата в мягких тканях пораженной области. В стадии выраженного воспаления возможны гиперемия и напряженность кожи, болезненность при пальпации.
Диагностика лимфатических мальформаций лица, полости рта и шеи основывается на совокупности данных анамнеза, клинического исследования, при необходимости данных УЗИ. В особо затрудненных случаях диагноз подтверждается результатами гистологического исследования. В верхней части дермы располагаются кистозно-расширенные лимфатические сосуды, выстланные одним слоем эндотелиоцитов. Иногда кроме лимфы в них содержится немного эритроцитов. Толщина эпидермиса неодинаковая, над кистами он обычно истончается. В других участках могут быть акантоз и папилломатоз с неравномерно выраженными эпидермальными выростами. Некоторые резко расширенные сосуды оказываются как бы включенными в эпидермис. Расширение лимфатических сосудов может наблюдаться вплоть до средней части дермы, но не ниже. При кистозной лимфангиоме гиперкератоз и папилломатоз выражены сильнее, увеличение просвета лимфатических сосудов наблюдается в подкожной клетчатке, где часто можно видеть расширенные лимфатические сосуды крупного калибра с гипертрофированными мышечными стенками. При кавернозной форме в глубоких отделах дермы и в подкожной жировой ткани образуются широкие, неправильной формы щели, часто содержащие эритроциты.
Особую сложность в раннем детском возрасте представляет дифференциальная диагностика лимфатической мальформации с нейрофиброматозом, который также проявляется при рождении или в первые месяцы жизни ребенка. Клинически диффузная форма нейрофиброматоза представляет собой припухлость без четких границ, переходящую в окружающие здоровые ткани, безболезненную или слабоболезненную при пальпации. Однако в отличие от лимфатической мальформации ткани при нейрофиброматозе более плотные на ощупь. При нейрофиброматозе могут определяться поверхностно расположенные отдельные узлы плотноэластической консистенции, что совпадает с локализацией утолщенных нервных стволов или отдельных неврином. В полости рта на стороне поражения выявляются типичные для нейрофиброматоза изменения: утолщение или чрезмерное развитие альвеолярного отростка и тела челюсти, макродентия, раннее прорезывание зубов на стороне поражения. У детей старше 3-4 лет одним из симптомов при нейрофиброматозе может быть наличие пигментных пятен на коже цвета "кофе с молоком" в области поражения или в любом другом месте.
Для уточнения диагноза и дифференциальной диагностики лимфатической мальформации с другими заболеваниями и врожденными пороками развития ЧЛО, для выявления степени распространенности и взаимоотношения с жизненно важными органами шеи и дальнейшего планирования объема и тактики хирургического лечения необходимо использовать УЗИ. Метод эхографии неинвазивен, достаточно прост и информативен, что имеет большое значение при работе с детьми. При подозрении на наличие сосудистой опухоли необходимо провести эхо-допплерографию с целью установления интенсивности и скорости кровотока.
Лечение детей с лимфатическими мальформациями определяется их локализацией, объемом образования и возрастом пациентов. Хирургический метод является ведущим при локализации лимфатических мальформаций в челюстно-лицевой области. Для уточнения топографии поражения в предоперационном периоде необходимо выполнить МРТ. Однако радикальное удаление образования невозможно при его расположении на лице и языке, что диктует необходимость частичной резекции с введением в остаточные полости спиртово-йодного раствора или другого склерозанта. Целесообразность проведения хирургического лечения при обширных лимфатических мальформациях лица и шеи у детей в возрасте до 1 года диктуется состоянием пациента. Чаще всего показанием к оперативному вмешательству служит дыхательная обструкция. После воспаления опухоли ее удаление следует осуществлять не ранее чем через 3-4 нед после клинического выздоровления ребенка. Некоторые специалисты используют методику пункционного склерозирования поражения с применением ультразвуковой навигации и введением доксициклина. Из новых технологий перспективна ультразвуковая деструкция патологической ткани с одновременной аспирацией (аппарат CUSA). Метод используется в Клинике ДЧЛХ.
При воспалении лимфатической мальформации лица, полости рта и шеи необходимы:
- противовоспалительная медикаментозная терапия препаратами, уменьшающими проницаемость сосудистой стенки (растворы кальция хлорида, кальция глюконата,аскорутин), протеолитические ферменты, дегидратационная терапия;
- антибактериальная терапия сульфаниламидными препаратами, антибиотиками;
- борьба с общей интоксикацией организма путем коррекции водно-солевого обмена переливанием изотонического раствора натрия хлорида, полиглюкина, гемодеза;
- гипосенсибилизирующая терапия антигистаминными препаратами;
- общеукрепляющее лечение;
- пункция опухоли с аспирацией содержимого (по показаниям);
- гирудотерапия.
Местно применяют повязки с мазями противовоспалительного и антибактериального действия на гидрофильной основе.
При значительно выраженном и длительно текущем воспалении некоторым детям проводят повторные курсы лечения. Показателем излечения воспалительного процесса считается полное стихание местных проявлений воспаления, улучшение общего состояния ребенка с нормализацией картины периферической крови и мочи.
Читайте также:
