Вирильный синдром. Вирилизм
Добавил пользователь Владимир З. Обновлено: 08.01.2026
появление в организме женщины мужских, андрогензависимых черт. Вирилизация, или маскулинизация, у женщин происходит в результате избыточной продукции мужских половых гормонов андрогенов (см. Половые гормоны) — гиперандрогении — надпочечниками или яичниками, а также в результате нарушения метаболизма стероидных гормонов в тканях. Гиперандрогения может быть функциональной или иметь опухолевый генез. Функциональная надпочечниковая гиперандрогения отмечается при врожденной дисфункции коры надпочечников или ее гиперфункции при болезни Иценко — Кушинга. Функциональная овариальная гиперандрогения развивается при синдроме поликистозных яичников (см. Поликистозные яичники), особенно при одном из его вариантов — стромальном текоматозе яичников.
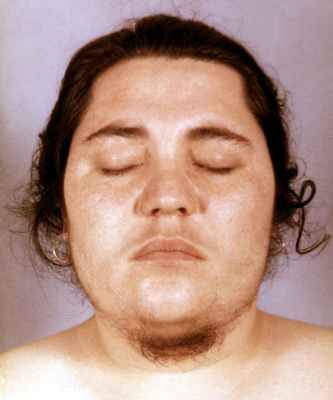
Клиническая картина В. с., как правило, очень характерна и складывается из ряда так называемых андрогензависимых симптомов: гирсутизма (рис.), алопеции (облысения по мужскому типу), изменения тембра голоса и телосложения и др. Гирсутизмом называется рост волос по мужскому типу на лице и теле, от которого следует отличать гипертрихоз (синоним: волосатость, политрихия), т.е. общее избыточное оволосение. У больных часто отмечают угревую сыпь. Голос у женщины с развивающимся В. с. становится низким, напоминающим мужской. Менструальная функция нарушается (от опсоменореи до аменореи). Изменяется телосложение, отмечается так называемая дефеминизация: за счет перераспределения жировой ткани бедра становятся узкими, плечевой пояс — широким. Молочные железы уменьшаются, происходит вирилизация клитора — он увеличивается в размерах, его головка становится круглой. пенисообразной. При функциональной гиперандрении становление клинических признаков В. с. происходит медленно и, как правило, всех симптомов, слагающих этот синдром, не отмечают. При В. с., причиной которого является андрогенпродуцирующая опухоль, все андрогензависимые симптомы появляются и прогрессируют быстро.
При развитии В. с. в детском возрасте костный возраст больных опережает паспортный, что клинически может выражаться сначала ускорением роста, а затем преждевременным закрытием зон роста и низкорослостью.
Диагноз устанавливают в специализированной клинике на основании определения степени гиперандрогении, ее источника (надпочечники, яичники) и характера (функциональная или опухолевая гиперандрогения). С этой целью определяют исходный уровень экскреции 17-кетостероидов (17-КС) и их фракций с мочой. Более информативным является определение радиоиммунологическим методом концентрации тестостерона, андростендиона, дегидро-эпиандростерона и его сульфатированного производного в крови. Повышение концентрации последнего характерно для вирильного синдрома надпочечникового генеза, а повышение концентрации тестостерона и особенно андростендиона — для вирильного синдрома овариального генеза. Определение концентрации этих гормонов в крови в условиях функциональных фармакологических проб, например пробы с подавлением функции коры надпочечников дексаметазоном и стимуляцией на этом фоне функции яичников хорионическим гонадотр-пином, позволяет точнее дифференцировать генез гиперандрогении. Резкое снижение концентрации тестостерона. андростендиона и дегидроэпиандростерона по сравнению с исходным уровнем под влиянием дексаметазона и отсутствие ее повышения после введения хорионического гонадотропина свидетельствует о надпочечниковом генезе гиперандрогении. При этом обычно повышена и экскреция с мочой 17-КС. Напротив, не выраженное снижение концентрации тестостерона и андростендиона под действием дексаметазона и резкое ее повышение после стимуляции хорионическим гонадотропином свидетельствует об овариальном генезе гиперандрогении. При опухолевом генезе исходные уровни гормонов значительно повышены и почти не изменяются под влиянием дексаметазона и хорионического гонадотропина.
Топическую диагностику источника, вызывающего развитие В. с., осуществляют при рентгенографии области надпочечников в условиях Пневморетроперитонеума. Широкое распространение получил ультразвуковой метод исследования яичников и надпочечников (см. Ультразвуковая диагностика, в акушерстве и гинекологии). Применяются компьютерная томография и ЯМР-томография (см. Томография), а также лапароскопия, которая позволяет не только оценить типичный внешний вид склерозированных яичников, но и получить биопсийный материал для гистологического исследования. Не утратил своего значения метод пневмопельвиграфии (см. Пельвиграфия).
Прогноз при функциональных формах В. с. в целом благоприятный. В результате лечения у большинства больных восстанавливается менструальная функция и способность к деторождению. Наиболее трудным является устранение гирсутизма. При В. с. опухолевого генеза прогноз также, как правило, благоприятен. Вирилизирующие опухоли клинически протекают доброкачественно, и их удаление приводит к практическому выздоровлению.
Библиогр.: Бабичев В.Н. Нейрогормональная регуляция овариального цикла, М., 1984; Вундер П.А. Эндокринология пола, М., 1980; Голубева И.В. Гермафродитизм, М., 1980; Основы клинической андрологии, под ред. Н.Т. Старковой, М., 1973.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг .
Вирильный синдром
Вирильный синдром (вирилизм) – это женское эндокринное заболевание, которое характеризуется проявлением вторичных мужских признаков у представительниц слабого пола. В большинстве случае патологический процесс начинает формироваться в детском возрасте, но также вирилизм может проявляться и в более поздний период.
Причины развития болезни

Основной причиной такого состояния является высокий показатель мужских гормонов в женском организме. Как привило, дисфункция развивается на фоне неправильной работы яичников и надпочечников. Помимо этого, спровоцировать формирование вирильного синдрома могут и такие дополнительные факторы:
- определенные болезни эндокринной системы;
- длительный прием некоторых медицинских препаратов;
- наследственная предрасположенность;
- формирование опухолей адрогенстимулирующего характера.
Симптомы и первые признаки
В начале развития патология протекает без характерных признаков, изменения происходят незначительные, только затем заболевание начинает себя проявлять такой симптоматикой:
- чрезмерное оволосение тела;
- возможное облысение;
- широкие плечи и узкие бедра;
- атрофирование половых органов;
- уменьшение размеров груди;
- изменение тембра голоса по мужскому типу.
Характерными признаками у женщин является и нарушение менструального цикла, которое с развитием болезни исчезает полностью. Когда заболевание начинается в детском возрасте, то девочки отличаются более высоким ростом сравнительно со своими сверстниками, однако по истечению времени на фоне сверстников они стают низкорослыми. Возникает повышенное оволосение, изменяется фигура. Также происходят и другие нарушения в организме, которые влияют, как на физическое, так и психологическое развитие.
Методы диагностики

Для выяснения точного диагноза необходимо посещение гинеколога и эндокринолога. В данном случае специалисты проводят осмотр и прописывают дополнительную диагностику:
В случае обнаружения опухоли, назначается комплекс диагностических мер, который включает гистологическое и цитологическое исследование, магнитно-резонансную томографию и пр. Также часто больным рекомендуется ультразвуковое исследование надпочечников, щитовидки, половых органов. В тяжелых ситуациях прибегают к лапароскопии яичников.
Лечение
Своевременная терапия практически всегда приносит положительный результат. Для этого выясняется первопричина данного состояния¸ и если развитие вириального синдрома связанно с какими-либо другими болезнями, занимаются их лечением. Кроме этого, в ходе лечебного процесса используется гормональная терапия, при необходимости прибегают и к хирургическому вмешательству. Нередко женщинам необходима эстетическая коррекция, связанная с избыточным ростом волос, в этих целях используется лазерное удаление и фототерапия.
Россия, Краснодарский край,
г. Сочи, ул. Старонасыпная, 22.
Размещенная на сайте информация и прейскурант не являются публичной офертой.
Вирильный синдром ( Вирилизм , Маскулинизация )
Вирильный синдром – это появление у женщин или девочек вторичных мужских половых признаков. Возникает из-за избытка стероидных гормонов из группы андрогенов или при нарушении их метаболизма. Проявляется в виде гирсутизма, огрубения голоса, нарушений менструального цикла. На волосистой части головы развивается облысение, молочные железы уменьшаются в размерах, клитор увеличивается. Диагностика основана на клинических проявлениях, исследовании гормонального фона, УЗИ надпочечников и МРТ головного мозга. Лечение направлено на устранение первопричины эндокринных нарушений, проводится консервативными и хирургическими методами.
МКБ-10
Общие сведения
Вирильный синдром (маскулинизация, вирилизм) может развиваться у женщин любого возраста. Распространенность и степень выраженности патологического состояния зависит от его причины. Врожденные формы встречаются в 1 случае на 5-6000 всех новорожденных девочек. В репродуктивном периоде вирилизация, связанная с патологией яичников, встречается у 11% пациенток. Однако у женщин с эндокринным бесплодием вирильный синдром в сочетании с поликистозом яичников выявляют в 70% случаях.
Причины
Продукция мужских гормонов, которая приводит к появлению гирсутизма, может усиливаться под действием конституционально-наследственных факторов. У женщин восточных национальностей отмечается усиленный рост волос на лице, наружных половых органах. Но это не считается полноценным вирильным синдромом, требующим лечения. Истинными причинами являются:
- Адреногенитальный синдром. Врожденная гиперплазия кортикальной зоны надпочечников наследуется по аутосомно-рецессивному типу. Признаки гиперандрогении могут появляться уже при рождении, у девочек наружные половые органы выглядят как мужские. В подростковом возрасте формирование скелета происходит по маскулинному типу, нарушается менструальный цикл.
- Опухоли надпочечников. Чаще диагностируются кортикостеромы, андростеромы и кортикоандростеромы. Развиваются в постпубертатном периоде, сопровождаются изменением характера оволосения, появлением акне, нарушением распределения жировой клетчатки. Женщины отмечают снижение либидо, становятся бесплодными.
- Болезнь Иценко-Кушинга. Развивается при опухоли гипофиза, продуцирующей в избытке адренокортикотропный гормон. Это ведет к стимуляции всех зон коры надпочечников, развитию гиперкортицизма. Болезнь чаще проявляется у пациенток 20-40 лет.
- Синдром Штейна-Левенталя. Вирильный синдром при поликистозе связан с избыточным синтезом андрогенов в яичниках. Болезнь развивается у молодых женщин 20-30 лет, приводит к гирусутизму, появлению лишнего веса, нарушениям менструального цикла и бесплодию.
- Маскулинизирующие опухоли яичников. Возникают из эмбриональных остатков мужских гонад. У молодых пациенток менструации становятся редкими, может развиваться аменорея и бесплодие. Атрофируются молочные железы, развивается гипоплазия матки. В позднем возрасте возникает облысение по мужскому типу, огрубение голоса и гипертрофия клитора.
Патогенез
При адреногенитальном синдроме возникает дефект ферментов, участвующих в синтезе гормонов надпочечников. Это приводит к недостаточной выработке кортизола и избыточной ответной продукции АКТГ. Результатом становится гиперплазия коры надпочечников, их клетки активно вырабатывают прогестерон, 17-гидроксипрогестерон и мужские гормоны. Дефицит глюкокортикоидов приводит к развитию гипогликемии, которая тяжело переносится детьми.
АКТГ имеет сродство к рецепторам меланоцитстимулирующего гормона, усиливает синтез меланина в коже, поэтому вирильный синдром сопровождается гиперпигментацией. Она проявляется как у маленьких детей, так и при маскулинизации, развившейся в зрелом возрасте. Усиленная пигментация может наблюдаться на любых участках тела, часто на лице, половых органах.
Гиперандрогения в период внутриутробного развития ведет к рождению девочек с кариотипом 46ХХ, но гипертрофированным клитором. В 1,5-2 года может проявиться оволосение лобковой области, подмышечных впадин. Ускоряется рост, но происходит преждевременное закрытие зон роста в 9-10 лет, поэтому девочки ниже сверстниц. Менструации могут не начаться или развивается олигоменорея, но позже месячные прекращаются.
У женщин с повышенной продукцией андрогенов, которая чаще возникает при поликистозе, наблюдается дефицит ФСГ, но повышен базальный уровень ЛГ. Стимуляция гипофизом яичников не приводит к овуляции. Гиперпродукция андрогенов ведет к атрезии фолликулов, гиперплазии стромы и белочной оболочки. Это замыкает порочный круг, усиливает нарушения цикла. Избыток тестостерона приводит к манифестации признаков вирильного синдрома.
Классификация
Патологическое состояние классифицируют в соответствии с ведущей причиной повышения уровня андрогенов. Вирильный синдром рассматривают как врожденное или приобретенное состояние. В этом случае к первой группе относится адреногенитальный синдром, а ко второй – все остальные причины. Но чаще используют классификацию в зависимости от источника синтеза андрогенов:
- Надпочечниковый вирильный синдром. Развивается при поражении коркового вещества, характерен для гиперплазии коры. К этой группе относится адренокортикотропный синдром, а также опухоли гипофиза.
- Яичниковый вирильный синдром. Возникает при гиперпродукции андрогенов тканями яичников. В эту группу относятся маскулинизирующие опухоли, СПКЯ.
Симптомы вирильного синдрома
Проявления вирилизации зависят от возраста, в котором произошли эндокринные изменения. Степень выраженности зависит от уровня повышения андрогенов в крови. У новорожденных вирилизация может привести к псевдогермафродитизму. Девочка рождается с наружными половыми органами, внешне напоминающими мужские: клитор гипертрофирован, влагалище укорочено и может открываться в уретру.
При прогрессировании вирильного синдрома в период препубертата, наблюдается преждевременное половое созревание. У девочки грубеет голос, отстает рост, тип телосложения становится коренастым. Усиливается сальность кожи и волос, беспокоит акне, отмечается гирсутизм. Волосы растут в подмышечных впадинах, в большом количестве на лобке, а также на руках и ногах. Месячные нерегулярные, часто развивается аменорея.
В репродуктивном возрасте вирилизация развивается постепенно, присутствуют не все симптомы. Кожа становится грубой, утолщенной, сальной, появляются высыпания по типу акне. Из-за утолщения связок происходит огрубение голоса. Гирсутизм иногда является единственным признаком вирильного синдрома, что затрудняет диагностику и ведет к позднему обращению к врачу.
Стойкое снижение полового влечения нарушает взаимоотношения в семье, усиливает состояние стресса. Месячные становятся нерегулярными, продолжительность кровотечения укорачивается, а цикла удлиняется, пока не наступает аменорея. Развивается эндокринное бесплодие, которое невозможно вылечить, не устранив гиперандрогению и ее причины.
Вирилизм сопровождается изменением распределения клетчатки под кожей, у пациенток жировые отложения скапливаются в верхней части туловища, поэтому конечности выглядят непропорционально тонкими. Нарушается углеводный и липидный обмен, поэтому патология часто сочетается с сахарным диабетом.
Осложнения
Последствиями гиперплазии коры надпочечников становится нарушение кальциевого обмена и развитие остеопороза. Женщины ощущают боли в трубчатых костях, могут возникать патологические переломы, которые тяжело восстанавливаются. Часто на фоне вирильного синдрома формируется вторичный иммунодефицит, поэтому возникает хронический кандидоз влагалища, а при ожирении инфекция поражает кожные складки, область под грудью.
Возможны поражения сердечно-сосудистой системы, которые являются результатом нарушений углеводного и жирового обмена, баланса электролитов. У больных вирильным синдромом, исходя из причин этого состояния, обнаруживают артериальную гипертензию, гипертрофию левого желудочка. В детском возрасте тяжелые электролитные нарушения могут привести к смерти.
Диагностика
При жалобах на нарушения менструального цикла, бесплодие, гирсутизм, женщина должна обратиться к акушеру-гинекологу. Дополнительно потребуется консультация эндокринолога, а при подозрении на патологию гипофиза – осмотр невролога. Диагностика направлена на установление причины развития вирильного синдрома, т.к. она определяет подходы к лечению. Применяются следующие методы:
- Гинекологический осмотр. Определяется гиперпигментация больших половых губ, усиленное оволосение лобка, увеличенный клитор. Матка пальпаторно может быть гипоплазирована. Молочные железы при длительно существующем синдроме вирилизации уменьшены в размерах.
- Лабораторная диагностика. Исследуется концентрация стероидных гормонов. Отмечается снижение коризола, увеличение тестостерона. При синдроме поликистозных яичников снижен ФСГ и повышен ЛГ. Для диффдиагностики адреногенитального синдрома проводится проба с АКТГ.
- Гинекологическое УЗИ. Исследование органов малого таза показывает уменьшение размеров матки и толщины эндометрия. На яичниках отмечаются множественные фолликулы, но нет доминантного, отсутствуют признаки овуляции.
- МРТ гипофиза. При аденоме выявляется опухолевидное образование. Методика позволяет обнаружить новообразования размером 1-3 мм, контрастирование увеличивает эффективность исследования.
- Денситометрия. У женщин с вирильным синдромом уменьшена минеральная плотности костей, диагностируется остеопороз. Детям проводится измерение костного возраста, чтобы определить возможный потенциал развития.
Лечение вирильного синдрома
Терапию необходимо начинать как можно раньше, чтобы предотвратить появление последствий гиперандрогении. Госпитализация в отделение гинекологии может потребоваться для лапароскопической резекции поликистозных яичников. Медикаментозное лечение проводится амбулаторно при периодическом наблюдении у гинеколога или эндокринолога в поликлинике.
Консервативная терапия
Лечение вирильного синдрома подбирается индивидуально, основываясь на причинах патологии. Цель терапии у детей – адекватное развитие ребенка, торможение преждевременного полового созревания. Для женщин необходимо сохранение или восстановление фертильности. Используются следующие группы препаратов:
- Глюкокортикоиды. Назначаются при лечении адреногенитального синдрома для компенсации нарушения синтеза собственных гормонов, по принципу обратной связи снижается выработка АКТГ и нормализуется уровень андрогенов. При сочетании с электролитными нарушениями используются препараты минералокортикоидов.
- Антиэстрогены. Женщинам с поликистозом, планирующим беременность, назначают препараты для стимуляции овуляции. Антиэстрогены назначают в комбинации с гонадотропинами, чтобы вызвать созревание доминантного фолликула и выход яйцеклетки. Гормоны вводят по специальной схеме, строго придерживаясь дней цикла.
- Бигуаниды. Назначаются женщинам, у которых одновременно при вирильном синдроме развился сахарный диабет. Препараты этой группы снижают инсулинорезистентность тканей, помогают улучшить метаболизм углеводов. Длительность терапии 3-6 месяцев, может проводиться на фоне стимуляции овуляции.
Хирургическое лечение
При врожденной гиперплазии надпочечников хирургическое лечение не применяется. Оно показано при маскулинизирующих опухолях яичников, новообразованиях надпочечников. Для удаления аденомы гипофиза необходима госпитализация в нейрохирургическое отделение. После операции может потребоваться курс лучевой терапии гамма-лучами или протонами.
Хирургическая коррекция вирильного синдрома эффективна при поликистозе. Лапароскопическим доступом проводится клиновидная резекция или каутеризация яичников термическим или лазерным способом. Также используется демодуляция яичников. После вмешательства беременность наступает в течение 6-12 месяцев, но позже вероятность зачатия стремительно снижается.
Прогноз и профилактика
При врожденной форме вирильного синдрома прогноз не всегда благоприятный из-за сочетания с электролитными нарушениями. В остальных случаях своевременно начатое лечение позволяет компенсировать гормональные отклонения, нормализовать уровень андрогенов. Часто необходимо пожизненное лечение, чтобы сохранить женский фенотип и фертильность.
Специфическая профилактика вирильных изменений направлена на раннюю диагностику адреногенитального синдрома. Всем детям на 3 сутки проводят анализ крови, чтобы выявить генетические аномалии и вовремя назначить лечение. Для женщин фертильного возраста профилактика заключается в здоровом образе жизни, снижении риска половых инфекций, которые косвенно могут стать причиной воспаления яичников и увеличить вероятность развития поликистоза.
1. Диагностика и лечебно-профилактические мероприятия при врожденной дисфункции коры надпочечников у пациентов во взрослом возрасте. Клинические рекомендации. - 2016.
2. Адреногенитальный синдром: современные аспекты диагностики и лечения. М.А. Карева// Фармтека - 2011.
3. Гинекология. Национальное руководство. Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Манухина - 2009.
Надпочечниковая вирилизация
При надпочечниковой вирилизации вирильный синдром обусловлен избыточной секрецией надпочечниковых андрогенов. Диагноз устанавливается клинически и подтверждается повышенным уровнем андрогенов; выяснение причины может требовать визуализации надпочечников. Лечение зависит от этиологии заболевания.
Причины адренального вирилизма следующие:
Андроген-секретирующие опухоли надпочечников
Злокачественные опухоли надпочечников могут производить избыток андрогенов, кортизола или минералокортикоидов (или всех трех гормонов одновременно). Если происходит избыточная секреция кортизола , это приводит к развитию синдрома Кушинга Синдром Кушинга Синдром Кушинга – это сочетание клинических симптомов, вызванных хроническим повышением уровня кортизола или родственных ему кортикостероидов в крови. Болезнь Кушинга – это синдром Кушинга. Прочитайте дополнительные сведенияГиперплазия надпочечников – обычно врожденная патология; постпубертатная вирилизующая гиперплазия надпочечников представляет собой вариант врожденной гиперплазии надпочечников Обзор врожденной дисфункции коры надпочечников (Overview of Congenital Adrenal Hyperplasia) Врожденная гиперплазия надпочечников представляет собой группу наследственных заболеваний, каждое из которых характеризуется недостаточным синтезом кортизола, альдостерона или обоих гормонов. Прочитайте дополнительные сведения . В обоих этих случаях нарушено гидроксилирование предшественников кортизола, которые накапливаются и вступают в реакции образования андрогенов. При постпубертатной вирилизующей гиперплазии надпочечников такое гидроксилирование нарушается лишь частично, и клинические признаки заболевания могут появиться лишь в зрелом возрасте.
Симптомы и признаки надпочечниковой вирилизации
Проявления зависят от пола больного и возраста начала заболевания; у женщин они выражены гораздо отчетливее, чем у мужчин.
В препубертатном возрасте отмечается ускоренный рост. В отсутствие лечения происходит преждевременное закрытие эпифизарных зон роста и больные остаются низкорослыми. У мальчиков наблюдается преждевременное половое развитие.
Для взрослых женщин характерны аменорея, атрофия матки, гипертрофия клитора, уменьшение размеров молочных желез, угревая сыпь, гирсутизм, низкий голос, облысение, повышенное либидо и сильно развитая мускулатура.
У взрослых мужчин избыток андрогенов надпочечников может подавлять функцию половых желез и вызывать бесплодие. Эктопическая надпочечниковая ткань в семенниках может увеличиваться, имитируя наличие опухоли.
Диагностика адренального вирилизма
Определение уровня тестостерон
Определение уровней других надпочечниковых андрогенов (дегидроэпиандростерона [ДГЭА] и его сульфата [ДГЭАС], андростендиона)
Супрессивный тест с дексаметазоном
Иногда тест на стимуляцию адренокортикотропным гормоном (АКТГ)
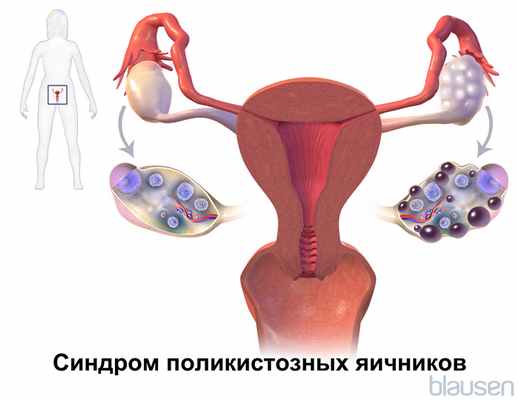
Адренальный вирилизм может быть заподозрен на основании клинических данных, хотя легкий гирсутизм и вирилизация с гипоменореей и повышением уровня тестостерона в плазме встречается и при синдроме поликистоза яичников Cиндром поликистозных яичников (СПЯ) Синдром поликистозных яичников – клинический синдром, характеризующийся умеренным ожирением, нерегулярными менструациями или аменореей и признаками избытка андрогенов (например, гирсутизм, угри). Прочитайте дополнительные сведения (синдром Штейна-Левенталя). Диагноз подтверждает повышенный уровень надпочечниковых андрогенов.
При гиперплазии надпочечников повышено содержание дегидроэпиандростерона (ДГЭА) и его сульфата (ДГЭАС) в моче; нередко возрастает и экскреция прегнантриола (метаболита 17-гидроксипрогестерона), тогда как уровень свободного кортизола в моче нормален или снижен. Содержание ДГЭА, ДГЭАС, 17-гидроксипрогестерона, тестостерона и андростендиона в плазме обычно повышено. Уровень 17-гидроксипрогестерона > 30 нмоль/л (1000 нг/дл) через 30 минут после в/м введения 0,25 мг косинтропина (синтетического АКТГ) с высокой вероятностью свидетельствует о наиболее распространенной форме гиперплазии надпочечников.
Подавление избыточной продукции андрогенов при приеме 0,5 мг перорально дексаметазона каждые 6 часов в течение 48 часов позволяет исключить вирилизующую опухоль надпочечников. Если же избыточная экскреция андрогенов сохраняется, то в поисках опухоли проводят КТ или МРТ надпочечников и УЗИ яичников.
Лечение вирилизации надпочечников
При гиперплазии – прием глюкокортикоидов перорально
При гиперплазии надпочечников назначают глюкокортикоиды, как правило, пероральный гидрокортизон 10 мг при пробуждении, 5 мг в середине дня и 5 мг ближе к вечеру. Как альтернативный вариант, возможен пероральный прием дексаметазона по 0,5–1,0 мг перед сном, но даже столь небольшие дозы могут вызывать признаки синдрома Кушинга, поэтому данная форма глюкокортикоида, как правило, не рекомендуется. Прием дексаметазона перед сном лучше всего подходит для подавления секреции АКТГ, но может вызвать бессонницу. Вместо этого можно принимать кортизона ацетат по 25 мг перорально 1 раз в день или преднизон по 5 или периодически до 10 мг перорально 1 раз в день. Хотя лечение устраняет большинство симптомов и признаков вирилизации, гирсутизм и облысение исчезают медленно, голос может оставаться низким, а бесплодие – сохраняться.
При опухолях производят адреналэктомию. Если опухоль секретирует кортизол , то перед и после операции следует назначать гидрокортизон, поскольку нормальная ткань коры надпочечников в таких случаях атрофирована, а ее функция подавлена.
Основные положения
В основе адреногенитального синдрома лежит андрогенсекретирующая опухоль надпочечника или гиперплазия надпочечников.
Вирилизация особенно заметна у женщин; у мужчин может иметь место бесплодие из-за угнетения функции половых желез.
Содержание дегидроэпиандростерона (ДГЭА) и его сульфата (ДГЭАС) в моче и плазме, а часто и тестостерона в плазме повышено.
Для диагностики можно использовать супрессивный тест с дексаметазоном и/или стимуляционный тест с адренокортикотропным гормоном (АКТГ).
В лечении гиперплазии применяют кортикостероидную терапию; опухоли требуют адреналэктомии.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Вирильный синдром
Вирильные синдромы представляют собой проявления в женском организме мужских «андрогензависимых» признаков и черт. Иными словами, это «маскулинизация», которая проявляется как визуально, так и внутреннее.
- Причины
- Симптомы вирильного синдрома
- Диагностика
- Лечение вирильного синдрома
- Опасность
- Профилактика
- 1-я стадия: поражение наружных половых органов герпесом;
- 2-я стадия: поражение шейки матки, влагалища, уретры;
- 3-я стадия: поражение придатков, матки, мочевого пузыря.
Такой синдром является результатом нарушения баланса в организме половых гормонов. В силу тех или иных причин надпочечники и яичники начинают продуцировать больший процент мужских половых гормонов.
Причины
Основными причинами вирильного синдрома являются следующие моменты:
- гиперандрогения – избыточная выработка андрогенов;
- проблемы с работой надпочечников и яичников (проявление андрогеностимулирующих опухолей, а именно, арренобластомы, андростеромы, текомы и др.);
- нарушение метаболизма стероидов в организме человека.
Симптомы вирильного синдрома
- визуальные признаки маскулинизации;
- исчезновение вторичных женских половых признаков при появлении мужских вторичных половых признаков;
- нарушение менструального цикла (аменорея, олигоменорея);
- атрофия молочных желез;
- заболевания эндокринного характера;
- атрофия или гипертрофия наружных и внутренних половых органов (клитора, матки, слизистой оболочки влагалища, эндометрия матки и т.д.).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.

Диагностика
Для диагностики врач-эндокринолог назначает:
- сдать общий анализ крови (на уровень тестостерона, уровень герпеса в крови или его антител в сыворотке крови);
- метод так называемого «выращивания вируса» путем взятия мазков и соскобов с пораженных органов;
- сдать общий анализ мочи;
- произвести УЗИ мочеполовой системы.
Лечение вирильного синдрома
- принятие противовирусных препаратов и мазей при остром периоде герпетической инфекции;
- имуномоделирующая терапия;
- назначение противогерпетического иммуноглобулина;
- витаминотерапия;
- лечение препаратами интерферона.
Тяжелее всего устранить гирсутизм, однако и в данном случае прогноз может быть благоприятным. Как правило, вирилизирующие опухоли протекают доброкачественно, а их удаление приводит к практическому выздоровлению.
Опасность
Главная опасность вирильного синдрома у женщины – это нарушения работы половой системы и, как следствие, бесплодие. И, тем не менее, современная медицина не стоит на месте, стремится помогать женщинам с вирильным синдромом предупредить заболевание на ранних стадиях с целью сохранения женщиной репродуктивных функций.
Читайте также:
