Влияние эндокринных желез на трофику желудка
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
За последние 30 лет заболеваемость панкреатитом в мире выросла в 2 раза, кроме того эта болезнь значительно «помолодела». Средний возраст постановки диагноза в России снизился с 50 до 39 лет, среди заболевших увеличилась доля женщин. Кроме того это заболевание стало чаще встречаться среди молодежи и подростков. В нашей статье мы собрали актуальную информацию об особенностях заболеваний поджелудочной железы, которую важно знать как для сохранения здоровья этого органа, так и для предотвращения осложнений панкреатита.
Общие сведения
Панкреатит – это группа воспалительных заболеваний поджелудочной железы, которые вызывают повреждение ее тканей и могут иметь как острое, так и хроническое течение с периодами обострений и ремиссии. В отличие от печени, обладающей способностью к регенерации, повреждения тканей поджелудочной железы необратимы и приводят к постепенной утрате ее функций.
Поджелудочная железа один из жизненно важных органов нашего организма, который выполняет две отличные друг от друга функции - внутри и внешнесекреторную. Благодаря этим функциям она участвует как в механизмах усвоения глюкозы клетками организма и поддержания уровня сахара в крови, так и в процессе пищеварения. Выработка гормонов инсулина и глюкагона относится внутрисекреторной (эндокринной) функции. Внешнесекреторная функция связана с выделением пищеварительного секрета необходимого для переваривания белков, жиров и углеводов.
Несмотря на небольшие размеры, вес поджелудочной железы всего 80-100 г, она выделяет до 2-3 л пищеварительного секрета в сутки. Кроме воды и вспомогательных веществ – бикарбонатов, пищеварительный секрет содержит более 25 проферментов в неактивном виде, которые активизируются, уже попадая в кишечник. Самые известные из них – амилаза, липаза, трипсин и химотрипсин обеспечивают расщепление белков, жиров и углеводов на более мелкие составляющие. Ферменты вырабатываются в поджелудочной железе в неактивной форме для того, чтобы избежать ее повреждения. Активация ферментов внутри поджелудочной железы в силу различных причин вызывает ее повреждение, запускающее воспалительный процесс, называемый панкреатитом.
Острый панкреатит и его особенности
Острый панкреатит характеризуется резким началом и требует срочного обращения в стационар. По частоте обращения за медицинской помощью среди острых заболеваний брюшной полости находится на третьем месте после аппендицита и острого холецистита.
Причины для развития воспалительного процесса в поджелудочной железе при этом заболевании:
- употребление алкоголя в дозах превышающих нормативы ВОЗ – 55%;
- заброс желчи в панкреатические протоки при желчнокаменной болезни – 35%;
- травма поджелудочной железы – 2-4%
- аутоиммунные процессы, прием лекарственных средств, аллергические реакции, инфекционные заболевания, гормональные нарушения, другие болезни ЖКТ - 6-8%.
Приступ острого панкреатита сопровождается нестерпимой болью в верхней части живота, опоясывающей или отдающей в спину, к которой присоединяются неукротимая рвота и вздутие живота.
Предотвратить развитие острого панкреатита помогут ограничение употребления алкоголя или отказ от него и своевременное лечение желчнокаменной болезни. Сбалансированное питание снижает риск развития желчнокаменной болезни и панкреатита одновременно.
Как протекает хронический панкреатит?
В отличие от острого хронический панкреатит – это длительно развивающееся воспалительное заболевание, которое постепенно приводит к необратимым изменениям в поджелудочной железе и снижению ее функций. Течение хронического панкреатита сопровождается болевым синдромом различной интенсивности, усиливающейся при обострениях.
Выделяют следующие клинические стадии хронического панкреатита:
- Доклиническая – симптомы хронического панкреатита практически отсутствуют, но можно обнаружить изменения в поджелудочной железе с помощью инструментальных исследований.
- Начальных проявлений – появление непродолжительных болевых приступов чередующихся с длительными без болевыми периодами.
- Постоянно присутствующих симптомов – учащение болевых приступов и повышение их интенсивности, присоединение жалоб, связанных с внутри и внешнесекреторной недостаточностью.
- Выраженной внутри и внешнесекреторной недостаточности – боли в животе стихают, но усиливаются симптомы нарушения пищеварения и повышения уровня глюкозы в крови. Повышается риск развития рака поджелудочной железы.
Симптомы хронического панкреатита варьируются в зависимости от стадии заболевания и в начальной стадии могут вообще отсутствовать. К ранним его признакам относятся
- частая тошнота;
- неприятные привкусы во рту;
- дискомфорт в животе;
- капли «кровавой росы» на коже живота, груди и спины, в медицине это явление называют симптомом Тужилина.
Поджелудочная железа обладает большим запасом своих пищеварительных функций - 10% ее нормально функционирующих клеток могут обеспечить наш организм необходимыми для пищеварения ферментами, поэтому жалобы связанные с нарушением пищеварения присоединяются на более поздних стадиях хронического панкреатита.
Как отличить гастрит от панкреатита по симптомам?
Поджелудочная железа расположена в верхней части брюшной полости за желудком, поэтому некоторые люди могут предположить, что боль в этой части живота можно будет связать как с гастритом, так и панкреатитом. Но это совершенно не соответствует действительности.
Прежде всего, интенсивные болевые приступы не свойственны хроническому гастриту. Длительное время он вообще протекает без симптомов. При прогрессировании заболевания в некоторых случаях могут появляться неинтенсивные боли, а также ощущение дискомфорта, тяжесть и распирание в верхней части живота после еды. О том, почему гастрит не болит, смотрите в нашем видео:
В отличие от гастрита боль при панкреатите является основным симптомом и имеет высокую интенсивность и зачастую плохо поддается коррекции. Характер боли - опоясывающий или отдающий в спину.
Поэтому главное отличие панкреатита от гастрита заключается в высокой интенсивности болевых приступов и в их локализации.
Причины развития хронического воспаления поджелудочной железы
Существует целый ряд различных причин развития хронического панкреатита, которые могут объединяться и усугублять действие друг друга. Кроме того в 10-30% процентах случаев причину развития заболевания найти не удается, такой панкреатит называют идиопатическим.
Одни из самых распространенных причин развития хронического воспаления поджелудочной железы - длительное злоупотребление алкоголем и курение. Курение может быть как самостоятельным фактором риска, так и усугубляющим хроническое злоупотребление алкоголем.
Поджелудочная железа наиболее подвержена воздействию алкоголя, так как его концентрация в тканях поджелудочной железы достигает 60% от концентрации в крови. Для поджелудочной железы, так называемое, относительно «безопасное» количество алкоголя меньше в 2 раза для мужчин и в 3 раза для женщин, чем установленные ВОЗ нормы (40 г этанола для мужчин и 20 г этанола для женщин в сутки).
Кроме алкоголя и курения панкреатит, связанный с токсическим поражением поджелудочной железы, могут вызывать употребление ряда лекарственных средств, повышенный уровень в крови триглицеридов (жиров), вызванный метаболическими нарушениями, и повышенный уровень кальция в крови при заболевании паращитовидных желез.
Достаточно часто хронический панкреатит развивается у людей страдающих желчнокаменной болезнью и имеющих другие патологии желчевыводящих путей, его называют билиарнозависимым.
Также выделяют хронический панкреатит с наследственной предрасположенностью и аутоиммунный панкреатит.
Наличие инфекционных заболеваний, например хронических гепатитов В и С может также вызывать воспаление поджелудочной железы.
Травмы поджелудочной железы, аномалии ее строения, образование в ней кальцификатов, камней и новообразований могут вызывать нарушение проходимости панкреатических протоков и оттока панкреатического секрета, приводящие к старту воспалительных процессов, вызванных активацией ферментов внутри органа.
Методы диагностики заболеваний поджелудочной железы
Первый самый простой и доступный метод проверки здоровья поджелудочной железы - УЗИ, выполненное на современном ультразвуковом аппарате опытным специалистом с оценкой структуры и размеров железы и исключением наличия в ней кист, псевдокист и других новообразований.
Также для обследования поджелудочной железы применяются:
- анализы крови, мочи и кала;
- эластрография сдвиговой волной
- компьютерная томография;
- магнитно-резонансная томография с 3D реконструкцией изображения;
- магнитно-резонансная холангиопанкреатография;
- эндосонография или эндо-УЗИ.
Можно ли вылечить хронический панкреатит?
Пока не создано лекарство для того, чтобы можно было остановить и обратить вспять процессы, происходящие в поджелудочной железе при хроническом воспалении. Поэтому лечение направлено на замедление прогрессирования заболевания и предотвращение обострений. На более поздних стадиях, когда происходит значительное снижение функций поджелудочной железы, терапия дополняется средствами для нормализации пищеварения и уровня сахара в крови. Для достижения ремиссии хронического панкреатита используются ингибиторы протонного насоса, спазмолитики, обезболивающие средства, ферментные препараты, их выбор индивидуальный и зависит от клинической картины заболевания.
Важным направлением профилактики является своевременное лечение заболеваний, приводящих к развитию хронического панкреатита.
Алкоголь и курение при хроническом панкреатите
Употребление алкоголя и курение негативно воздействуют на поджелудочную железу и способствуют ускорению развития хронического панкреатита. Даже небольшое количество алкоголя может привести к обострению уже имеющегося заболевания и развитию болевого приступа. Кроме того употребления алкоголя снижает эффективность противоболевой терапии.
Поэтому при выявлении рекомендуется полный отказ от алкоголя и курения для снижения частоты обострений и уменьшения болевого синдрома, а также для предотвращения обострений.
Как питаться при хроническом панкреатите?
Соблюдение лечебной диеты – это эффективное, доказанное научными исследованиями средство для предотвращения обострений. Существуют несколько модификаций лечебных диет для стадии обострения и ремиссии. В основе используемых диет исключение продуктов стимулирующих повышение секреции желудка и поджелудочной железы. Покой для поджелудочной железы очень важен для снижения активности воспаления. В стадии обострения используется протертый вариант диеты, а при переходе в ремиссию не протертый вариант.
При хроническом панкреатите важно обеспечивать организм достаточным количеством белка, в рацион включают 110-120 г белка в сутки, что немного превышает физиологическую норму. При этом 60% от этого количества должны составлять животные белки. В меню включают блюда из нежирного мяса, птицы, рыбы, творога и яичных белков. А вот жиры и простые углеводы напротив ограничивают.
Рацион с недостаточным количеством белков и излишком жиров может негативно влиять на состояние поджелудочной железы, вызывая ее повышенную нагрузку и вынуждая избыточно вырабатывать ферменты. А излишек сахара приводит к появлению изжоги, обострению болей, вздутию кишечника. Кроме того несбалансированное питание с избытком жиров и простых углеводов часто сочетается с повышенным уровнем триглицеридов в крови, что способствует накоплению жира в поджелудочной железе.
Тем не менее, на сегодняшний день считается, что при хроническом панкреатите следует избегать применения низкожировой диеты, так как она усугубляет дефицит жирорастворимых витаминов (витамина Д, А, Е и К), а также снижает активность ферментов (липазы) в тонкой кишке, необходимых для нормального переваривания пищи. Поэтому, содержание животных жиров должно составлять не менее 30% калорийности пищи или возможна их замена на растительные жиры.
Питание при хроническом панкреатите должно быть регулярным и дробным – 5-6 раз в день небольшими порциями. Подробнее о питании при панкреатите
Что надо знать о раке поджелудочной железы?
Люди с хроническим панкреатитом находятся в зоне риска по развитию рака поджелудочной железы. Это опасное заболевание, плохо поддающееся лечению, но выявление его на ранних стадиях может продлить жизнь.
Во многих случаях рак поджелудочной железы сложно выявить на ранних стадиях заболевания, когда его лечение может быть более успешным. Поэтому модификация той части факторов риска, которые подлежат управлению, может существенно повысить эффективность профилактики этого заболевания.
Кроме хронического панкреатита к факторам риска относятся:
- курение – повышает риск на 75% и связано с 20% выявленных случаев;
- сахарный диабет;
- ожирение – повышает риск на 47%;
- возраст более 60 лет;
- наследственная предрасположенность.
Рак поджелудочный железы является «молчаливым» заболеванием и часто симптомы появляются на его поздних стадиях.
Среди возможных симптомов:
- пожелтение кожи и белков глаз, потемнение мочи;
- боли в животе, особенно в его верхней части, отдающие в спину;
- необъяснимая потеря веса;
- боль в средней части спины;
- впервые обнаруженный диабет у здорового человека без признаков лишнего веса;
- тошнота и рвота;
- диспепсические явления – вздутие и дискомфорт в животе;
- боль после еды;
- потеря аппетита;
- нарушение переваривания жиров – «жирный» стул (стеаторея).
«Ожирение» или липоматоз поджелудочной железы
Подобно печени поджелудочная железа может накапливать избыточное количество жира, которое происходит двумя путями. Первый - это накопление жира в клетках поджелудочной железы при ожирении и метаболических нарушениях, второй – замещение ее клеток жировыми клетками при вирусных инфекциях, токсическом поражении, связанном с накоплением железа вследствие гемохроматоза, редких наследственных болезнях и нарушении проходимости панкреатических протоков. При накоплении жира в клетках процесс обратим, а при замещении ткани железы жировой тканью нет. В медицине в качестве универсального термина, характеризующего оба этих состояния, используется стеатоз, также могут быть использованы липоматоз или жировая инфильтрация поджелудочной железы.
Для диагностики стеатоза поджелудочной железы используются инструментальные исследований – УЗИ, КТ или МРТ. При ультразвуковом исследовании он может проявляться диффузным повышением эхогенности органа, изменением его контуров органа (нечеткость, неровность) и небольшим превышением размеров, а также наличием кальцификатов, кист и псведокист.
Накопление жира в клетках поджелудочной железы часто сочетается со стеатозом печени и также не имеет специфического лечения. В качестве основного лечебного метода используется снижение веса. На фоне «ожирения» поджелудочной железы может развиваться хронический панкреатит.
Заболевания поджелудочной железы – одно из важных направлений в гастроэнтерологии. В настоящее время продолжаются исследования по поиску новых способов раннего обнаружения таких заболеваний и маркеров для выявления предрасположенности к ним, а также лекарственных препаратов для лечения хронического панкреатита.
Важным условием сохранения здоровья поджелудочной железы является профилактика хронического панкреатита, а также выявление его на ранних стадиях. Для этого достаточно раз в год проходить УЗИ брюшной полости и посещать гастроэнтеролога даже при отсутствии жалоб.
Получить консультацию гастроэнтеролога, специализирующегося на диагностике и лечении хронического панкреатита и пройти УЗИ брюшной полости вы можете в Гастроэнтерологическом центре «Эксперт». Для комплексное обледования предлагаем «Check-up поджелудочной железы».
Также вы можете узнать подробнее о профилактике хронического панкреатита в нашей статье.
Влияние эндокринных желез на трофику желудка
Трофика слизистой желудка под действием гормонов щитовидной железы
В литературе имеются лишь отдельные указания о возможном воздействии щитовидной железы на трофику слизистой оболочки желудка (Е. И. Иванова-Тихвинская, М. П. Кокуричева). Нашими исследованиями у крыс с гипертиреозом и гипотиреозом и у животных с удаленной щитовидной железой при использовании модели Шея было установлено, что инкреторная деятельность этой железы имеет непосредственное отношение к трофике слизистой оболочки желудка.
Показана также исключительная роль щитовидной железы в сохранении нормальной анатомо-гистологической структуры всех отделов слизистой оболочки желудка. Наиболее резкие изменения выявлены в фундальном отделе желудка, начиная с 16-го дня после удаления щитовидной железы. К этому времени РНК, в отличие от обычного своего расположения у основания главных клеток, распространяется по всей их цитоплазме, сосредоточиваясь в виде крупных гранул на апикальном полюсе, при окраске по Хочкиссу в клетках выявляются гранулы слизистого секрета.
Высота таких клеток уменьшается, ядра пикнотически сморщиваются. Отмечаются значительные изменения в ядерном аппарате обкладочных клеток. Резко нарушается корреляция роста и взаимоотношения ядерного и плазменных веществ.
Наши данные позволяют заключать, что у крыс после тотальной тиреоидэктомии наступают существенные гистологические и гистохимические изменения, выражающиеся в постепенной медленно протекающей деструкции наиболее дифференцированных элементов эпителия желез всех отделов желудка. Видимо, щитовидная железа играет важную роль в регуляции трофики, роста и развития структурных образований слизистой оболочки желудка.
Так как нуклеиновые кислоты принимают непосредственное участие во внутриклеточном синтезе белков, то надо полагать, что обнаруженные изменения в распределении РНК в наиболее дифференцированных клетках (главных и обкладочных) приводят к нарушению их секреторной функции.
Учитывая наличие тесных взаимоотношений между щитовидной железой и гипофизом, а также связь последнего с адреналовыми железами, можно прийти к выводу, что тонкие струкуры высокодифференцированных клеточных элементов желудочных желез, их трофика и функции регулируются системой гипофиз— кора надпочечников при непременном участии щитовидной железы. Этому «треугольнику» принадлежит ведущая роль, хотя и не исключено влияние инкретов других эндокринных желез, значение которых, по-видимому, является второстепенным.
На основании литературных данных можно также заключить, что интеграция взаимоотношений гипофиза, надпочечников и щитовидной железы осуществляется гипоталамусом.
Приведенные выше данные вместе с клиническими наблюдениями, бесспорно, свидетельствуют о том, что развитие экспериментальной язвы в желудке и язвенной болезни человека сопровождается сдвигами в нейрогормональной регуляции. Многие исследователи стремились изыскать эффективные средства, нормализующие нейро-эндокринную регуляцию, которая определяет физиологическое течение трофических процессов в желудочно-кишечном тракте.
В последнем десятилетии на смену эмпиризму все больше и больше выдвигаются патогенетические концепции, вытекающие из эксперимента, пытающиеся осмыслить и теоретически обосновать пути терапевтического воздействия на механизмы, определяющие патологическое состояние больного язвенной болезнью.
Влияние надпочечников на желудок. Преднизолоновая или стероидная язва
О наличии взаимосвязи между надпочечниками и желудком накоплено значительное число клинических и экспериментальных исследований (Grawitz, Hirschowitz a. oth., Gray, В. Н. Туголуков, Г. С. Зсфирова, О. С. Радбиль, Kirsner, Plamieniak, С. М. Рысс, Соффер с соавт., О. С. Радбиль и С. Г. Вайнштейн, С. М. Рысс и Е. С. Рысс, Е. М. Гажала и Ж. Г. Кассиль, С. Г. Генес и Н. Г. Лесной). Получены данные, характеризующие влияние гормонов коры надпочечников на секреторную и трофическую функции желудка, а также на структурные процессы и дифференцировку клеточных элементов в его слизистой оболочке.
Большая часть исследований была посвящена изучению механизмов воздействия глюкокортикоидов, в то время как значение минералокортикоидов в регуляции секреции и трофики не нашло достаточного освещения в литературе. Для выяснения взаимосвязи инкретов адреналовой системы с желудком были использованы разнообразные экспериментальные модели, как, например, частичная или тотальная адреналэктомия у различных видов животных, и особенно у крыс, а также введение гормональных препаратов, продуцируемых надпочечниками.
Несмотря на то, что значительная часть исследователей, работавших в этом направлении, утверждает, что глюкокортикоиды активируют секреторный процесс в желудке человека, другие авторы не смогли установить ни нарастания пепсина, ни повышения кислотности после введения АКТГ или стероидов. Есть основание думать, что ответные реакции со стороны желудка на кортикостероиды не всегда стереотипны. Это зависит от многих причин, но главным образом от исходного состояния организма, а также от характера, количества и длительности применения вводимого препарата.
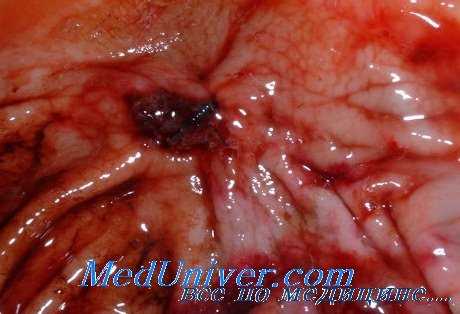
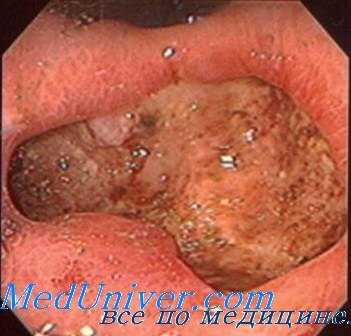
Клиническими наблюдениями и некоторыми экспериментальными исследованиями была показана способность отдельных кортикостероидов вызывать деструктивные нарушения в слизистой оболочке желудка с развитием инфарктоподобных и геморрагических очагов, эрозий и изъязвлений. Однако противоречивость выводов ряда авторов о характере влияния кортикостероидов на секреторный процесс, экскрецию уропепсиногена, а также отсутствие данных о механизме их воздействия на трофику желудка побудили нас (С. М. Липовский, С. М. Липовский, В. Г. Лисочкин и Е. В. Мясникова) провести ряд дополнительных исследований. С этой целью была использована предложенная нами модель «преднизолоновой» язвы желудка, а кроме того — метод тотальной адреналэктомии.

«Преднизолоновая» язва вызывалась следующим образом. Крысам (вес 160—180 г) вводили внутримышечно ежедневно по 0,5—1 мг преднизолона на 100 г веса животного. Если после появления язв продолжать вводить препарат, тогда они длительное время (дет 60—70 дней) сохраняются на слизистой оболочке желудка и не проявляют тенденции к заживлению. Указанная модель позволила изучить генез «стероидной» язвы желудка, наблюдаемой в клинике при лечении ряда заболеваний гормонами коры надпочечников, а также — значение последних в регуляции секреторного процесса.
В результате выполненных исследований установлено, что введение преднизолона на протяжении длительного периода времени (свыше 2 месяцев) не вызывало достоверных изменений в базальной желудочной секреции, несмотря на то, что у большинства животных при патологоанатомическом вскрытии были обнаружены изъязвления в секреторном отделе желудка.
Введение преднизолона не только не приводит к повышению в моче концентрации протеолитического фермента, а наоборот, последняя несколько снижается; что же касается общего количества экскретирусмого уропепсиногеиа, то оно практически не отличается от нормы.
Гистологическими и гистохимическими исследованиями установлено, что преднизолоновые язвы у крыс развиваются на фоне дистрофических изменений поверхностного эпителия, извращения и ослабления секреции мукополисахаридов и нарушения синтеза рибонуклеиновой кислоты. Не менее важная роль в возникновении дистрофических изменений принадлежит сосудистым нарушениям, о чем свидетельствуют кровоизлияния, а также набухание эндотелия, мукоидный отек, изменение аргирофильных и эластических волокон стенок сосудов.
Таким образом, полученные результаты свидетельствуют, что кортикостероид преднизолон существенно не влияет на секрецию желудка. В основе развития патологических нарушений лежат: гистологические изменения, наступающие в сосудах, уменьшение и извращение секреции мукополисахаридов, что приводит к ослаблению устойчивости слизистого барьера. Следует полагать, что избыточное поступление в организм глюкокортикоидов, обладающих катаболитическими свойствами, способствует интенсивному распаду белка и отрицательному азотистому балансу. Одновременно происходит мобилизация больших количеств углеводов. Это усиление углеводного обмена, по-видимому, отрицательно сказывается на трофике слизистой оболочки желудка.
Эффекты АКТГ при язвенной болезни желудка
Реакция коры надпочечников на введение АКТГ у больных язвой желудка имеет свои особенности. Так, у 18 больных она была нормальной, у 10 — несколько ниже нормальной, у 32 — повышенной. Из числа больных последней группы у 20 — реакция отмечалась своей продолжительностью: повышенная экскреция 17-оксикортикостероидов отмечалась на второй, а иногда на третий день после введения АКТГ. В отдельных случаях относительный прирост величины экскреции глюкокортикоидов достигал 1500—2000% исходного уровня.
Наблюдения за динамикой глюкокортикоидной функции надпочечников в процессе лечения больных показало следующее. Хорошему клиническому эффекту лечения часто сопутствовало повышение спонтанной экскреции 17-оксикортикостероидов и восстановление ответной реакции. В тех случаях, где терапия была малоэффективной, эти показатели оставались прежними или даже снижались, однако положительная ответная реакция сохранялась. На нашем материале спонтанная экскреция повысилась до нормального уровня у 18 человек, осталась неизмененной у 21 и понизилась у 16 больных. В некоторых случаях (у 12 человек), несмотря на казалось бы хороший эффект лечения, нарушения в системе гипофиз — кора надпочечников не восстанавливались.
Изложенное свидетельствует о том, что у больных язвой желудка весьма часто имеет место функциональная недостаточность гипофизарно-надпочечниковой системы. Это в подавляющем большинстве случаев связано с расстройством функции гипофиза в виде снижения продукции АКТГ. Возникает как бы хроническое кортикотропиновое голодание, в результате которого кора надпочечников работает недостаточно, что выражается, в частности, в снижении выделения глюкокортикоидов. Однако ее резервные возможности сохранены.
На введение экзогенного кортикотропина кора надпочечников отвечает четкой положительной реакцией, иногда превышающей таковую у практически здоровых лиц.
Таким образом, у больных язвенной болезнью наблюдается явная тенденция к снижению глюкокортикоидной функции. Важно еще раз подчеркнуть, что при ранних, относительно легких формах язвенной болезни и небольшой давности заболевания показатели глюкокортикоидной функции коры надпочечников остаются нормальными. С развитием и прогрессированием заболевания постепенно появляются признаки дисфункции гипофизарно-надпочечниковой системы, снижаются показатели спонтанной экскреции глюкокортикоидов и нередко извращается реакция на АКТГ.
При длительно текущих, часто рецидивирующих формах, главным образом у больных с язвой желудка, функция коры надпочечников заметно снижается, — по-видимому, в результате гипофункции гипоталамо-гипофизарной системы и прежде всего той ее части, которая ответственна за продукцию АКТГ.
Полученные данные свидетельствуют о том, что расстройства глюкокортикоидпой функции надпочечников при язвенной болезни носят вторичный характер и обусловлены развитием заболевания. В то же время присоединяющиеся гормональные нарушения не могут не отразиться на течение язвенной болезни. С этих позиций становится понятной их большая роль в развитии осложнений язвенной болезни.
Вопросам роли эндокринных нарушений в возникновении таких осложнений язвенной болезни, как кровотечения, перфорации и пр., в данной книге посвящена специальная работа (А. Я. Иванов и Т. Н. Мордвинкина). Здесь остановимся на данных, касающихся функционально-морфологических нарушений слизистой желудка у больных язвенной болезнью в связи с состоянием у них гипофизарно-надпочечниковой системы.
Заканчивая изложение данных, относящихся к выяснению взаимосвязи между эндокринными железами и желудком, мы вправе заключить, что выполненными исследованиями выявлена важная роль ряда инкреторных желез и продуцируемых ими гормонов в регуляции секреторного процесса и, до известной степени, раскрыто их влияние на структуру и трофику желудка. Ввиду того, что в литературе существует различное толкование понятия «трофика» тканей и органов, мы считаем необходимым изложить свое суждение, которое в известной степени соответствует высказываниям А. В. Тонких.
Под «трофикой» следует понимать совокупность процессов клеточного питания, направленных на сохранение структуры и функции клеток, тканей и органов. Сущность этих процессов сводится к гармоническому сочетанию ассимиляции и диссимиляции веществ, сопряженности процессов распада, перестройки и восстановления сложных органических молекул.
Нами установлено, что независимо от того, какая инкреторная железа экстирпирована (гипофиз, надпочечники или щитовидная железа), гистохимически, как правило, выявлялось нарушение синтеза РНК (важный показатель состояния трофики), который в ряде случаев отчетливо снижался по сравнению с нормой. Это часто приводило к нарушению процесса дифференцировки железистого эпителия клеток главных желез желудка, вызывая упрощение их структуры. Последнее сказывается на желудочной секреции.
Не вызывает сомнения, что гипофиз и надпочечники имеют прямое отношение к регуляции выработки соляной кислоты, в то время как ферменто-выделительная функция желудка во многом зависима от деятельности щитовидной железы. Установлено, что избыточное поступление в организм глюкокорти-коидов сопровождается нарушением синтеза муко-полисахаридов, что делает слизистую оболочку желудка более чувствительной к ульцерогенным воздействиям. В противовес этому ДОКСА предотвращает развитие дистрофических процессов.
Таким образом, есть основание полагать, что комплексные патофизиологические, гистологические и гистохимические экспериментальные исследования позволяют ответить на ряд спорных вопросов, касающихся механизмов эндокринной регуляции функции и структуры пищеварительной системы на органном и клеточном уровне. Оговорим только одно обстоятельство. Моделируя на животных, мы получаем лишь упрощенное подобие того или другого заболевания человека. Несомненно, однако, что и в дальнейшем следует пользоваться моделированием патологических процессов, ибо это приближает нас к истинным представлениям о патогенетических механизмах, а следовательно, и к рациональной терапии заболеваний желудочно-кишечного тракта.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
- Генетические факторы сердечно-сосудистых заболеваний. Наследственная предрасположенность в кардиологии
- Радиационная апластическая анемия - влияние ионизирующего облучения на организм
- Причины атрофии альвеолярных отростков. Профилактика атрофии альвеолярных отростков
- Перелом грудины. Диагностика, лечение
- Острый инфекционный ревматизм. Тканевые реакции на возбудитель ревматизма
