Влияние протезного ложа на атрофию альвеолярных отростков
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Кафедра ортопедической стоматологии стоматологического факультета ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, Санкт-Петербург, Россия;
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ, Санкт-Петербург, Россия
Стоматологическая поликлиника №29 Фрунзенского района Санкт-Петербурга, Санкт-Петербург, Россия
Особенности потребления средств для фиксации зубных протезов и их влияние на слизистую оболочку протезного ложа
Журнал: Стоматология. 2020;99(2): 55‑60
Кафедра ортопедической стоматологии стоматологического факультета ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, Санкт-Петербург, Россия;
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ, Санкт-Петербург, Россия
Цель исследования — изучение состояния слизистой оболочки протезного ложа, особенностей фиксации съемных зубных протезов с учетом пола и возраста пациентов, а также определение целесообразности применения пациентами средств для фиксации зубных протезов. Материал и методы. Проведено клинико-социологическое исследование, в котором участвовали 283 человека (130 мужчин и 153 женщины), пользующихся зубными протезами, в возрасте от 45 до 92 лет. У всех пациентов были акриловые съемные зубные протезы на одну или обе челюсти. При наличии у пациентов жалоб на недостаточную фиксацию протезов им рекомендовали для ежедневного использования крем для фиксации протезов. Спустя 14 суток пациентов осматривали повторно и оценивали динамику жалоб на фиксацию съемных зубных протезов, а также изменения со стороны слизистой оболочки протезного ложа. Результаты. Установлено, что независимо от пола и возрастной группы пациенты, пользующиеся частичными и полными съемными зубными протезами, редко (в 4,3% случаев) используют различные средства-кремы для фиксации зубных протезов, хотя у 40,8% отмечается неудовлетворительная фиксация и (или) стабилизация съемных акриловых частичных и полных зубных протезов, а также в 51,9% случаев выявляются воспалительные изменения со стороны слизистой оболочки протезного ложа. Коррекция съемных протезов, а также ежедневное использование крема для фиксации зубных протезов позволили в течение двух недель сократить на 72,5% жалобы пациентов на неудовлетворительную фиксацию и (или) стабилизацию съемных зубных протезов, а также у 86,4% пациентов устранить имеющиеся воспалительные изменения тканей протезного ложа.
Кафедра ортопедической стоматологии стоматологического факультета ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, Санкт-Петербург, Россия;
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ, Санкт-Петербург, Россия
Стоматологическая поликлиника №29 Фрунзенского района Санкт-Петербурга, Санкт-Петербург, Россия
В последние десятилетия наблюдается устойчивая тенденция к увеличению продолжительности жизни людей, в том числе в Российской Федерации (РФ) [1]. С возрастом люди теряют естественные зубы из-за основных стоматологических заболеваний, главным образом, хронических периапикальных и пародонтальных очагов одонтогенной инфекции и их обострений [2]. Утрата естественных зубов (частичная, полная) обусловливает возникновение стойко нарушенных функций жевания, речи, эстетики зубных рядов и лица и в конечном счете приводит к возникновению зубочелюстных деформаций, другой стоматологической и соматической патологии, связанной с нарушением степени измельчения пищи и ее ферментативной обработки в полости рта [3—5].
Для профилактики стоматологической и соматической патологии, обусловленной утратой естественных зубов, применяют зубное протезирование.
В большом количестве клинических наблюдений пациентам не удается изготовить несъемные или условно-съемные зубные протезы, фиксированные на естественных зубах или имплантатах (дентальных и (или) скуловых), особенно лицам старших возрастных групп — главным образом, из-за экономических соображений [6]. Такие зубные протезы являются дорогостоящими, в то же время для пенсионеров РФ съемные зубные протезы (кроме «гибких» зубных съемных протезов из нейлона) изготавливают в государственных (муниципальных и ведомственных) стоматологических учреждениях за счет средств бюджета, т.е. бесплатно для пациента.
Частичные и полные съемные акриловые зубные протезы практически не имеют противопоказаний, не требуют одонтопрепарирования, полностью восстанавливают целостность зубных рядов, а также гигиеничны и эстетичны. Однако они все же имеют ряд отрицательных свойств: недостаточно восстанавливают функцию жевания, сложны для создания хорошей фиксации и стабилизации, передают жевательное давление на слизистую оболочку протезного ложа, изменяют тактильную, температурную и вкусовую чувствительность в полости рта, способствуют размножению микроорганизмов, в том числе условно-патогенных и патогенных, нарушают функцию речи, обостряют чувствительность к раздражающим компонентам пищи и воспринимаются как инородное тело. Кроме того, при пользовании съемными зубными протезами часто возникают воспалительные изменения слизистой оболочки протезного ложа, особенно при наличии сопутствующей коморбидной патологии [7—9].
Поэтому, используя съемные зубные протезы различных конструкций, пациенты стремятся улучшить их функционирование, а также устранить воспалительные изменения протезного ложа, для чего созданы специальные кремы и гели для фиксации зубных протезов [10]. Клинические исследования показали, что их применение действительно улучшает фиксацию [11] и уменьшает психоэмоциональный дискомфорт. Это подтверждается объективными исследованиями, а именно: изучением качества ночного сна, уровня дневного стресса и динамики коэффициента восстановления. Поэтому использование кремов и гелей для фиксации зубных протезов является важным элементом индивидуальных гигиенических стоматологических лечебно-профилактических мероприятий [12]. В то же время не проводились клинико-социологические исследования об использовании пациентами разных возрастных групп средств фиксации протезов, а также влиянии этих средств на слизистую оболочку протезного ложа.
Цель работы — изучить состояние слизистой оболочки протезного ложа, особенности фиксации съемных зубных протезов с учетом пола и возраста пациентов, а также определить целесообразность применения такими пациентами средств для фиксации зубных протезов.
Материал и методы
Проведен опрос, осмотр полости рта и оценка съемных зубных протезов у 283 человек (130 мужчин и 153 женщин) в возрасте от 45 до 92 лет (рис. 1), на предмет оценки состояния слизистой оболочки протезного ложа и поля, полноценности съемных зубных протезов. Оценка применения средств для улучшения фиксации съемных зубных протезов проводилась у пациентов пожилого возраста (131 человек), среди них в группу контроля были включены 48 пациентов (26 женщин и 22 мужчины), в группу исследования набраны 83 пациента (45 женщин и 38 мужчин). Все обследованные пациенты пользовались акриловыми съемными зубными протезами — частичными или полными (рис. 2) — на одну или обе челюсти. Период пользования протезами составлял 12—18 мес.
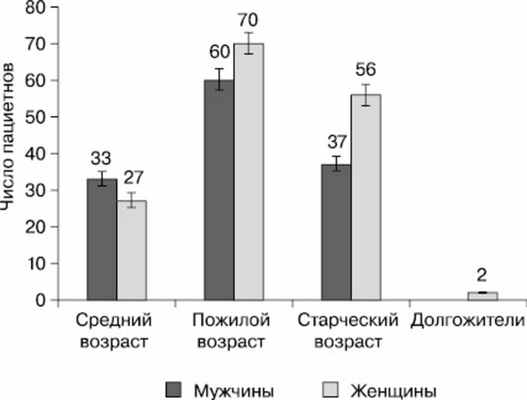
Рис. 1. Распределение пациентов по полу и возрасту (человек).
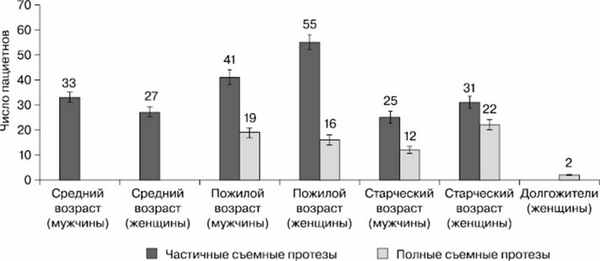
Рис. 2. Характеристика съемных зубных протезов у обследованных пациентов (человек).
При наличии у пациентов жалоб на недостаточную фиксацию протезов им рекомендовали для ежедневного использования средства для фиксации зубных протезов Корега, для сопоставимости результатов исследования пациентов осматривали на 12—16-е и 28—30-е сутки использования крема. Оценивали динамику жалоб на фиксацию съемных зубных протезов, а также динамику изменений со стороны слизистой оболочки протезного ложа. Эффективность пользования полными съемными протезами с использованием средства для фиксации зубных протезов Корега оценивалась у пациентов пожилого возраста с полным съемным протезированием — 35 человек. Пациенты, отказавшиеся использовать крем для фиксации, вошли в группу контроля — 11 человек, группа исследования составила 24 человека.
Оценка эффективности изучалась по методике, учитывающей следующие субъективные и объективные клинические симптомы или показатели на основании их оценки в баллах:
1) болевой синдром: отсутствует — 0 баллов; боли умеренные, появляющиеся только во время приема пищи при жевании — 1 балл; боли постоянные при ношении зубного протеза — 5 баллов.
2) ношение зубного протеза в течение суток: постоянное, в том числе ночью — 0 баллов; пользование протезом в течение дня — 1 балл; протезы являются «парадно-выходными», т.е. пользование протезами в исключительных случаях — 5 баллов.
3) использование протеза при жевании: постоянно — 0 баллов; периодически из-за каких-либо неудобств — 1 балл; не используются или используются в исключительных случаях — 5 баллов.
4) результаты пробы с ядром по И.С. Рубинову (1970): на балансирующей стороне нет смещения протеза — 0 баллов; на балансирующей стороне имеется смещение зубного протеза — 1 балл; смещение и сбрасывание протеза на обеих сторонах, балансирующей и рабочей, — 5 баллов.
5) оценка фиксации и стабилизации протеза: хорошие — 0 баллов; фиксация хорошая, стабилизация удовлетворительная — 1 балл; неудовлетворительная фиксация и стабилизация протеза или неудовлетворительная стабилизация при удовлетворительной фиксации протеза — 5 баллов.
После регистрации указанных клинических симптомов и показателей согласно предложенному нами способу осуществляли подсчет суммы баллов и исходя из нее оценивали степень эффективности пользования зубным протезом следующим образом: 0 — хорошая эффективность; 1—4 балла — удовлетворительная эффективность; 5—9 баллов — эффективность пользования протезом снижена; 10—25 баллов — неэффективное пользование зубным протезом.
Для оценки эффективности адаптации в период привыкания к зубному протезу (в процентном выражении), согласно разработанному нами алгоритму, необходимо осуществить расчет по формуле:
где А — сумма баллов при клинической оценке эффективности пользования зубным протезом в начале периода адаптации; В — сумма баллов при клинической оценке эффективности пользования зубным протезом на этапе коррекции зубного протеза или в конце периода адаптации.
Полученный в результате клинического исследования цифровой материал обработан на ПК с использованием специализированного пакета для статистического анализа — Statisticа for Windows, v.6.0. Для суждения о достоверности различий встречаемости частоты явлений использовали критерий χ 2 Пирсона, а также точный критерий Фишера для малых выборок. Для оценки эффективности лечения использовались непараметрические методы. Различия между сравниваемыми группами считались достоверными при р≤0,05.
Результаты и обсуждение
В ходе опроса и осмотра полости рта пациентов разных возрастных групп выяснили, что жалобы на неудовлетворительную фиксацию съемных акриловых зубных протезов предъявляли 115 человек (40,78%) (рис. 3), из лиц, которые не пользуются кремом для фиксации зубных протезов. Крем для фиксации съемных зубных протезов использовался пациентами независимо от пола (р≤0,01) редко (рис. 4). Его применяли ежедневно или от случая к случаю 5 мужчин (3,85%) и 7 женщин (4,58%) .
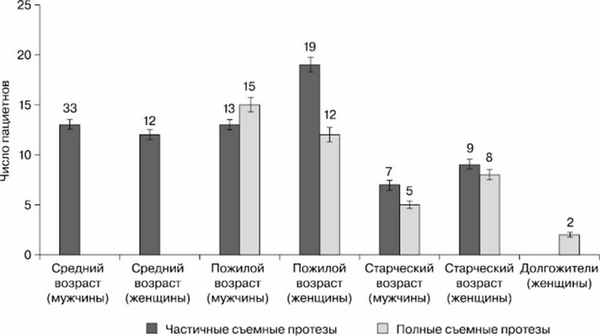
Рис. 3. Число пациентов разных возрастных групп, предъявляющих жалобы на неудовлетворительную фиксацию съемных зубных протезов с учетом пола и конструкции зубного протеза.
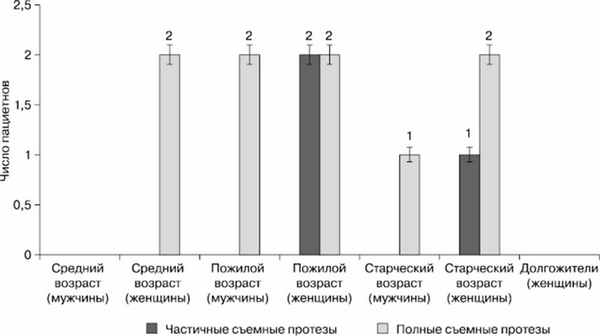
Рис. 4. Число пациентов, использующих крем для фиксации полных и частичных зубных протезов, и их возрастной и гендерный состав.
На рис. 5 представлена частота использования пациентами разных кремов для фиксации зубных протезов. Отметим, что выбор пациентами крема для фиксации зубного протеза осуществлялся согласно рекомендациям работника аптеки. Следует также подчеркнуть, что среди этих лиц у 3 человек (25%) фиксация съемных зубных протезов была неудовлетворительной, что связано с переломом кламмеров частичного съемного протеза (1 случай) и выраженным несоответствием базисов полных протезов тканям протезного ложа (2 случая) из-за выраженной атрофии альвеолярных отростков (частей) челюстей и частых реставраций зубных протезов (р≤0,05).
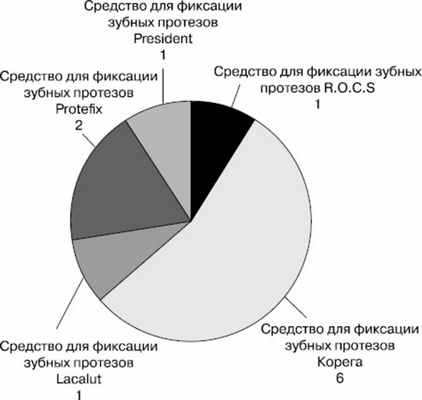
Рис. 5. Средства для фиксации съемных протезов, применяемые пациентами (чел.).
Воспалительные изменения слизистой оболочки протезного ложа среди лиц, пользовавшихся кремом для фиксации съемного протеза, визуально определялись лишь у 1 женщины (8,33%) старческого возраста (р≤0,01), у которой полный съемный протез балансировал на протезном ложе вследствие возрастной атрофии и сопутствующего сахарного диабета 2-го типа. Из лиц, не применявших крем для фиксации протезов (рис. 6), воспалительные изменения слизистой оболочки протезного ложа были выявлены у 140 человек (51,85%) (р≤0,01).
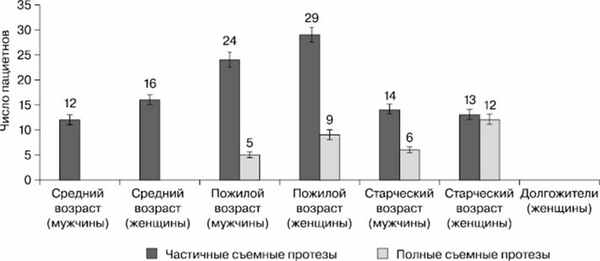
Рис. 6. Встречаемость воспалительных изменений слизистой оболочки протезного ложа у пациентов различных возрастных групп с учетом пола и конструкции зубного протеза (чел.).
Всем пациентам, имевшим неудовлетворительную фиксацию съемных зубных протезов (115 человек), а также воспалительные изменения слизистой оболочки протезного ложа (140 человек), была выполнена коррекция протезов (уточнение границ базиса, снятие малых шероховатостей с внутренней поверхности базиса протеза), а также даны рекомендации по ежедневному применению ими средства для фиксации зубных протезов Корега.
При контрольном осмотре этих пациентов жалобы на неудовлетворительную фиксацию сохранились у 27 человек (23,48%) (р≤0,01). Это было обусловлено длительными сроками пользования протезами, базисы которых в должной мере не соответствовали рельефу тканей протезного ложа. Была дана рекомендация по замене съемных зубных протезов на новые.
Воспалительные изменения со стороны слизистой оболочки протезного ложа при использовании средства для фиксации зубных протезов Корега купировались у 121 пациента (86,43%) (р≤0,01).
У 19 пациентов (13,57%) воспалительные явления тканей протезного ложа сохранялись за счет неточности прилегания базиса протеза к естественным зубам, вызывавшей хроническую травму десны, или к слизистой оболочке неба, альвеолярного отростка (части) челюстей, что приводило к застойной гиперемии слизистой оболочки рта.
Оценка применения средства для фиксации зубных протезов Корега у пациентов пожилого возраста показала, что на 12—16-е сутки использования крема эффективность ношения протезов была на 15% выше по сравнению с группой контроля. При этом на 28—30-е сутки ношения протезов эффективность выросла еще на 4% в группе исследования и на 2% в группе контроля. Полученные данные позволяют судить о более эффективном пользовании полными съемными протезами пациентами пожилого возраста, применяющими средство для фиксации зубных протезов Корега, особенно в начале использования крема.
Заключение
Независимо от пола и возрастной группы пациенты, пользующиеся частичными и полными съемными зубными протезами редко (в 4,3% случаев), используют различные средства-кремы для фиксации зубных протезов, хотя у 40,8% отмечается неудовлетворительная фиксация и (или) стабилизация съемных акриловых частичных и полных зубных протезов. А также в 51,9% случаев независимо от пола и возраста выявляются воспалительные изменения со стороны слизистой оболочки протезного ложа.
Коррекция съемных протезов, а также ежедневное использование средства для фиксации зубных протезов Корега позволило в течение двух недель сократить на 72,5% количество жалоб пациентов на неудовлетворительную фиксацию и (или) стабилизацию съемных зубных протезов, увеличить эффективность пользования полными съемными протезами в группе людей пожилого возраста на 15%, а также у 86,4% пациентов устранить имеющиеся воспалительные изменения тканей протезного ложа. Таким образом, для улучшения фиксации и стабилизации съемных зубных протезов, а также профилактики и устранения воспалительных процессов слизистой оболочки протезного ложа пациентам, пользующихся частичными и полными съемными акриловыми зубными протезами, целесообразно рекомендовать для ежедневного использования крем для фиксации зубных протезов.
Влияние протезного ложа на атрофию альвеолярных отростков

Актуальность исследования:
Потеря всех зубов приводит к значительным изменениям альвеолярных отростков и слизистой оболочки ротовой полости. Протезы являются неадекватным раздражителем подлежащих тканей и кроме лечебного эффекта оказывают вредное воздействие на слизистую оболочку полости рта. Большой интерес вызывают клинические проявления реактивных изменений тканей протезного ложа. Базис съемного пластиночного протеза, покрывая слизистую оболочку, нарушает тактильную, вкусовую чувствительность. Нарушает терморегуляцию и вызывает гиперемию слизистой оболочки под протезом. Это подтверждено наличие у некоторых больных сенсибилизация к мономеру наряду с явлениями непереносимости, а также бактериальная флора, остатки пищи, механическое воздействие, протезы с истекшим сроком эксплуатации. При этом аллергическая реакция возникает не только на месте контакта с материалом протеза, но может проявляться в виде экзем, глосситов с нарушением вкуса, отек губ, дерматиты лица.
Анализ осложнений, возникающих в период пользования протезом, оставляет актуальным вопрос изучения влияния каждого патогенного фактора в отдельности с целью установления патогенетической связи между характером раздражения и ответной реакцией с целью ослабления его влияния, предупреждение возможных осложнений и их лечения. Это и обуславливает актуальность настоящего исследования.
Цель исследования:
Совершенствование метода лечения больных с полными съемными пластиночными протезами.
Задачи:
- Изучить содержание секреторного иммуноглобулина А в ротовой жидкости в динамике при использовании полного съемного протеза )
- Влияния съемного протеза при длительных сроках использования.
- Определить изменение иммунометаболических параметров ротовой жидкости при использовании полных съемных пластиночных протезов.
- Изучение активности цитокинов у пожилых людей, возрастные изменения местного гуморального иммунитета ротовой полости при использовании полных съемных протезов.
- Изучить активность ТNF- а и интерлейкина - 4 в динамике при использовании полных съемных протезов.
Материалы и методы исследования:
1. Объект исследования.
Критерием отбора больных для поставленных задач служило наличие у больных полных съемных пластиночных протезов.
- Возраст 65 - 95 лет.
- В анамнезе полное отсутствие зубов верхней и нижней челюстей.
- Первичное или вторичное протезирование полными съемными протезами.
- Наличие степеней атрофии по Оксману верхней и нижней челюстей.
- Наличие воспалительных процессов в полости рта.
- Срок использования старых полных съемных протезов.
Лабораторные методы:
Забор биологического материала. Ротовая жидкость.
Для исследования у каждого пациента брали ротовую жидкость, которую получали без стимуляции сплевыванием в стерильные пробирки утром, натощак, без предварительной чистки и полоскания. Затем ротовая жидкость центрифугировалась 10 мин при 3000 об/мин. Надосадочную часть ротовой жидкости отсасывали в пластиковые пробирки и хранили при t-30C.
Методика определения секреторного IgA в ротовой жидкости.
Определение sIgA в ротовой жидкости выполнялось иммуноферментным методом с использованием коммерческого набора sIgA - ИФА - БЕСТ ЗАО Вектор - Бест (г.Новосибирск). При определении sIgA использовался твердофазовый метод иммуноанализа основанный на принципе «сендвича». Анализ проводился в две стадии. На первой стадии калибровочные пробы с известной концентрацией sIgA и исследуемые образцы инкубируются в лунках стрипированного планшета с иммобилизированными моноклональными антителами (МКАТ) к секреторному компоненту sIgA. Затем моем планшет. На второй стадии связавшийся в лунках sIgA выявляют конъюгатом МКАТ к а - цепи sIgA с пероксидазой хрена. После промывания избытка конъюгата образованные иммунные комплексы «иммобилизированные МКАТ - sIgA - конъюгат» определяют ферментативной реакцией пероксидазы с перекисью водорода в присутствии хромогена (тетраметилбензидина). Интенсивность окраски хромогена пропорциональна концентрации sIgA в анализируемом образце. После остановки пероксидазной реакции стоп - реагентом результаты учитываются фотометрически. Концентрация sIgA в пробах определяют по калибровочному графику. Измерения проводились с помощью вертикального спектрофотометра «Multiscan MCC 340». Количественное содержание sIgA в ротовой жидкости выражали в пкгмл.
Методика определения концентрации
интерлейкина -4 и фактора некроза опухоли - a в ротовой жидкости.
Определение содержания цитокинов в ротовой жидкости выполнялось твердофазным иммуноферментным методом с применением пероксидазы хрена в качестве индикаторного фермента. Один тип ферментов иммобилизируется на поверхностях ячеек. Другой тип - антитела находятся в виде конъюгата с биотином. Иидикатор - пероксидаза хрена со стрептавидином, имеет большое сродство к биотину. Измеряют активность связанной пероксидазы. Использовались коммерческие наборы ProCon («Протеиновый контур», Санкт-Петербург, Россия). Измерения проводили с помощью вертикального спектрофотометра «Multiscan MCC 340». Количесивенное содержание цитокинов в ротовой жидкости выражали в пкгмл.
Клинические методы исследования.
Классификация степени атрофии верхней челюсти по Оксману :
1 класс - высокий альвеолярный отросток, высокие бугры верхней челюсти, глубокий свода неба и преддверия, с хорошо выраженной и податливой слизистой. Высокое расположение переходной складки и точек прикрепления уздечек и щечных тяжей.
2 класс - средней атрофией альвеолярного отростка и бугров верхней челюсти, менее глубокое небо и более низкое прикрепление подвижной слизистой оболочки.
3класс - резкая, но равномерная атрофия альвеолярного отростка и бугров верхней челюсти, уплощение небного свода. Подвижная слизистая оболочка прикреплена на уровне вершины альвеолярного отростка.
4 класс - неравномерной атрофией альвеолярного отростка (сочетает в себе различные признаки первого, второго и третьего типов.)
Классификация степени атрофии нижней челюсти по Оксману :
1 класс - высокий альвеолярный отросток, низким расположением переходной складки и точек прикрепления уздечек и щечных складок слизистой.
2 класс - средняя равномерная атрофия альвеолярного отростка.
3 класс - отсутствием альвеолярного отростка (или слабо выраженным), возможна атрофия тела челюсти.
4 класс - неравномерная атрофия альвеолярного отростка, развивается из-за разновременного удаления зубов.
При постановке диагноза класс присваивается каждой челюсти отдельно. У больных с полной адентией следует обратить внимание на конфигурацию оставшегося альвеолярного гребня. В зависимости от формы вестибулярного ската различают: пологий, отвесный, нависающий гребни. С учетом этого фактора меняется как способ фиксации, так и сама конструкция полного съемного протеза.
Перед началом протезирования следует определить межальвеолярное расстояние в состоянии физиологического покоя; пропальпировать, височнонижнечелюстные суставы в покое и при открывании рта; целесообразно исследовать ортопантомограмму. Если суставные ямки глубокие, необходимо моделировать у больного глубокий прикус, при плоских - прямой, при умеренно выраженных - ортогнатический.
Изучая строение альвеолярных отростков, решают вопрос о постановке зубов в протезах на искусственной десне или на приточке, в зависимости от степени атрофии. Пальпируя слизистую, определяют степень податливости на альвеолярных отростках, твердом и мягком небе, буграх. Одновременно предполагая, какой вид слепка избрать в конкретной клинической ситуации (компрессионный, разгружающий).
При наличии острых болезненных экзостозов, подвижных тяжей слизистой вместо альвеолярных отростков, мелком преддверии, высоком прикреплении уздечек языка или губ рекомендуют пациентам осуществить предварительные хирургические мероприятия.
На устойчивые корни нижней челюсти, запломбированные до верхушки, изготавливают штифтовые зубы, корни на верхней челюсти рациональнее удалить потому, что они мешают в создании замыкающего клапана.
Противопоказанием для начала протезирования больных с полным отсутствием зубов являются выраженные острые воспалительные повреждения слизистой оболочки полости рта.
Статистические методы:
Статистическая обработка полученных данных исследования осуществлялась на ПК Pentium - Ш c использованием следующего программного обеспечения: системы статистического анализа PC - SAS, Excel - 6.0, Word - 6.0, for Windows, USA.
Определяли среднюю арифметическую (М), среднеквадратичное отклонение (g), ошибку средней (м). Доверительность (р) различий двух выборок оценивались с помощью параметрического критерия Стьюдента (t). Различия принимались за достоверные при р < 0,05.
Влияние протезного ложа на атрофию альвеолярных отростков
Предложен способ предпротетической подготовки беззубого протезного ложа с атрофичной, малоподатливой слизистой оболочкой при помощи аутоплазмотерапии. При этом слизистая оболочка протезного ложа становиться более объемной, структурированной и податливой, что приводит к лучшей стабилизации съемных протезов на челюстях. Для объективного подтверждения восстановления функциональной активности подслизистого и собственно-слизистого слоя слизистой оболочки беззубого протезного ложа исследуемым пациентам проводили пробу Мак-Клюра-Олдрича, определяли устойчивость полных съемных протезов на челюстях, измеряли степень податливости слизистой оболочки протезного ложа. Кроме этого, получены положительные результаты по изучению бактериальной активности слюны у пациентов, которым проводилась предложенная нами подготовка протезного ложа при помощи аутоплазмотерапии.

1. Беликова, Е.С. Сравнительная эффективность частичных съемных протезов при повторном протезировании пациентов с дефектами зубных рядов [Текст] : дис. … канд. мед. наук / Е.С. Беликова. – Ростов н/Д., 2014. – 132 с.
2. Жолудев, С.Е. Адгезивные средства в ортопедической стоматологии [Текст] / С.Е. Жолудев.-М.: Мед. книга, 2007.-94с.
3. Карасева, В.В. Целесообразность и особенность предортопедической хирургической подготовки полости рта сложно-челюстных больных [Текст] / В.В. Карасева, О.Л. Шнейдер // Проблемы стоматологии.-2014.-№6.-С.36-39.
4. Ряховский, А.Н. Компьютерное проектирование зубных рядов полных съемных протезов [Текст] / А.Н. Ряховский, М.В. Полякова // Стоматология.-2011.-№2.-С.65.
5. Саввиди, К.Г. Особенности повторного протезирования полными съемными протезами при подвижном альвеолярном гребне [Текст] / К.Г. Саввиди, Г.Л. Саввиди // Стоматология.-2009.-№5.-С.56-58.
6. Садыков, М.И. Успехи и неудачи при реабилитации больных с полным отсутствием зубов [Текст] : монография / М.И. Садыков. – Самара : Офорт; СамГМУ, 2004. – 168 с.
7. Critchlow, S.B. Prognostic indicators for conventional complete denture therapy: A review of the literature [Text] / S.B. Critchlow, J.S. Ellis // J. Dent. - 2010.-Vol.38, №1. - P.2-9.
8. Lu, Ya-lin. Stress area of the mandibular alveolar mucosa under complete denture with linear occlusion at lateral excursion [Text] / Ya-lin Lu, Hang-di Lou, Qi-guo Rong et al. // J. Chin. Med. -2010.-Vol.123, №7.-P.917-921.
9. O’Brien, W. Dental materials and their selection [Text] / W. O’Brien // Quintessence publishing Co., Inc.-2008.-P.70-82.
Восстановление частичного и полного отсутствия зубов съемными конструкциями зубных протезов, является самым распространенным ортопедическим лечением пациентов, и составляет у лиц старше 40 лет свыше 43 %, [1, 10].
На благоприятный исход ортопедического лечения пациентов с полным отсутствием зубов влияют множество факторов. Наиболее значимыми из них являются хорошо сохраненный альвеолярный отросток на верхней и альвеолярная часть на нижней челюсти, а также состояние слизистой оболочки протезного ложа. Для хорошей стабилизации протезов наиболее благоприятна умеренно податливая, увлажненная слизистая оболочка протезного ложа. При гипертрофированной слизистой оболочке легко добиться хорошего замыкающего клапана, но протез при этом будет подвижен. Наиболее неблагоприятная для протезирования является истонченная, атрофичная слизистая оболочка протезного ложа. Известно, что после удаления зубов альвеолярный отросток покрывается тонким слоем слизистой оболочки, через которую давление от съемного протеза передается на кость значительно сильнее. [5, 8]. Увеличение толщины слизистой оболочки протезного ложа способствует лучшему восприятию жевательного давления вследствие амортизирующей способности. Прогрессирование атрофических процессов после удаления зубов приводят к тяжелым клиническим условиям полости рта, при которых традиционно используемые клинико-лабораторные этапы изготовления полных съемных пластиночных протезов не всегда оказываются эффективными [6, 7].
Улучшения условий протезного ложа можно добиться путем проведения корригирующих и восстановительных операций, таких, как альвеолотомия, частичная резекция острых костных выступов на челюстях с устранением экзостозов перед протезированием. Кроме этого, иссекают рубцы, уздечки и тяжи слизистой оболочки. Проводят операции по исправлению формы альвеолярного отростка. Предпринимаются попытки углубления преддверия и дна полости рта [3].
Однако эти методы, как правило, сопровождаются постоянной травмой и воспалительными изменениями слизистой оболочки и требуют достаточно хорошо сохранившейся альвеолярной части нижней челюсти.
Проведенный анализ отечественной и иностранной литературы показывает, что при значительной степени атрофии беззубого альвеолярного отростка и истонченной слизистой оболочкой протезного ложа не существует метода лечения, позволяющего добиться гарантированной устойчивости полного съемного протеза на беззубых челюстях [2, 4, 9].
Целью работы послужило разработка способа подготовки беззубого протезного ложа перед протезированием для нормализации функции слизистой оболочки полости рта, восстановления рельефа и увеличения ее податливости для лучшей стабилизации съемного протеза на беззубой челюсти.
Материал и методы исследования. Для исследования были привлечены 60 пациентов с малым количеством зубов на одной из челюстей и их полным отсутствием на противоположной. Все пациенты имели неудовлетворительные условия для стабилизации полного съемного протеза, слизистая оболочка протезного ложа соответствовала 2 классу по Суппле. Пациенты случайным образом были разделены на контрольную и основную группы. Больным контрольной группы (30 человек) проводилось ортопедическое лечения по традиционным технологиям, а пациентам основной группы (30 человек) перед протезированием проводили подготовку протезного ложа при помощи предложенного нами метода.
Суть метода состояла в следующем. У пациентов основной группы производили забор небольшого количества крови из вены (в среднем от 9 до 36 мл), а затем с помощью центрифугирования в специально разработанной для этого биотехнологической пробирке получали плазму, обогащенную тромбоцитами и факторами роста.
Огромное количество биологически активных веществ, содержащихся в аутоплазме, находятся в активном состоянии. Это позволяет восстановить функциональную активность слизистой оболочки полости рта, а также добиться полноценного восстановления эпителиально-соединительнотканного взаимодействия.
Для оценки функциональной активности подслизистого и собственно слизистого слоя слизистой оболочки полости рта пациентам контрольной и основной группы проводили пробу Мак-Клюра-Олдрича.
Данную пробу проводили с целью выявления скрытого отека слизистой оболочки полости рта. Для этого 0,1 мл физиологического раствора вводили под слизистую оболочку альвеолярных отростков. В норме образовавшийся волдырь становится незаметным на глаз и на ощупь через 20 мин. Рассасывание его через меньший промежуток времени указывает на повышенную гидрофильность тканей слизистой оболочки полости рта.
Для объективного подтверждения восстановления рельефа слизистой оболочки полости рта исследовали ее податливость. Определяли устойчивость полных съемных протезов на челюстях согласно рекомендациям М.З. Миргазизова.
Кроме этого, определялась бактериальная активность слюны как интегральный показатель. Бактериальную активность слюны определяли при помощи цитометрического метода с двойным окрашиванием флюорохромом. Метод позволяет визуально определить процент убитых St.aureus от действия слюны.
Данные показатели исследовали в динамике у пациентов контрольной и основной групп до протезирования и через 30 суток после проведения аутоплазмотерапии пациентам основной группы.
Результаты и обсуждение. Оценка бактериальной активности слюны очень важна и информативна, так как данный показатель демонстрирует когерентность «в работе» всех иммуномедиаторов.
Полученные результаты бактериальной активности слюны у пациентов основной и контрольной групп до лечения и через 15, 30 суток после лечения представлено в таблице 1.
Атрофия альвеолярного отростка
Верхняя челюсть имеет довольно сложное анатомическое строение. Все костные структуры зависимы от кровоснабжения и отсутствия дефектов зубного ряда. В области проекции передних резцов находится альвеолярный отросток. Это особо уязвимая часть верхней челюсти, которая подвержена различным воспалительно-дистрофическим процессам. Одной из сложных патологий является атрофия альвеолярного отростка, которая приводит к грубым изменениям внешнего вида человека. В результате тяжелой дистрофии костной ткани страдает не только эстетика, но и появляются ощутимые проблемы со здоровьем организма. Однако уровень развития современной стоматологии позволяет полностью нивелировать проблемы с альвеолярным отростком и вернуть красоту лица.
Анатомия и функции альвеолярного отростка
Верхняя челюсть имеет более сложное строение, чем нижняя. Это связано с особенностями питания человека, так как при откусывании твердой пищи верхние зубы испытывают сильное давление. В центральной части верхней челюсти находится плотное анатомическое образование – альвеолярный отросток. Он состоит из двух больших частей - непосредственно остеона, где расположены зубы и поддерживающего губчатого костного вещества. В проекции расположения анатомического образования расположены передние 4 зуба верхней челюсти. Иногда при гиперплазии альвеолярного отростка, там могут располагаться 6 зубов.
Анатомически выделяют несколько участков альвеолярного отростка, которые рассмотрены ниже.
- Латеральная часть. Это плотная наружная стенка, которая плотно прикреплена непосредственно к верхней челюсти.
- Медиальная часть. Внутренняя стенка альвеолярного отростка, к которой прилегает губчатое вещество с находящимися внутри зубами.
- Центральная часть. Здесь расположены зубные альвеолы (отсюда и название отростка) в компактном губчатом веществе. Наиболее сильно кровоснабжаемая часть анатомического образования.
Главная функция альвеолярного отростка – участие в пережевывании пищи. Посредством этой костной части снижается нагрузка на верхние зубы, что облегчает процесс откусывания твердых продуктов. От состояния альвеолярного отростка зависят внешние данные человека. Любые патологические процессы в нем приводят к изменению формы и положения передних зубов, что отражается на строении лицевого скелета. Так как передняя часть сталкивается с серьезной пищевой агрессией, то отросток подвержен многим воспалительно-дистрофическим процессам.
Патология альвеолярного отростка и ее причины
Из-за особенностей своего месторасположения альвеолярный отросток подвержен изменениям всю человеческую жизнь. Главные проблемы начинаются в тот момент, когда нарушается снабжение кислородом костной ткани. Именно в этот период формируется атрофия, которая приводит к последующим негативным изменениям в организме пациента. Кроме того, анатомическая структура очень подвержена травмам и инфекционным процессам. Наиболее часто встречаются следующие патологические процессы в альвеолярном отростке:
- атрофия вследствие нарушения кровоснабжения губчатой ткани;
- воспалительные процессы из-за попадания патогенных микроорганизмов;
- дистрофия вследствие остеопороза;
- остеомиелит из-за гематогенного распространения бактерий;
- асимметрия из-за особенностей развития;
- переломы из-за травматического воздействия.
Кроме того, гораздо реже встречаются расщелины, связанные с наследственными дефектами, а также гипоплазия или гипертрофия костной ткани генетического генеза. Все патологические процессы требуют коррекции, так как ткань альвеолярного отростка самостоятельно не восстанавливается.
Причины патологии костной ткани разнообразны. Начиная от генетической перестройки до влияния внешних факторов. Наиболее актуальны следующие патологические ситуации, ведущие к проблемам альвеолярного отростка:
- потеря передних зубов – резко ухудшается кровоток в области альвеолярного отростка, что быстро ведет к его атрофии;
- травматическое повреждение – вызывает дистрофические процессы при заживлении, замещение костной ткани соединительными волокнами;
- глубокий кариес – увеличивает вероятность инфицирования губчатого вещества;
- пародонтоз– нарушение кровотока и воспаление в мягких тканях передней части верхней челюсти;
- пародонтит – инфекционный процесс с поражением десен в области резцов;
- атеросклероз сосудов, питающих верхнюю челюсть, что ведет к атрофии;
- остеопороз вследствие сахарного диабета или возрастной инволюции.
Воспалительные и травматические процессы в альвеолярном отростке можно корригировать терапевтическими методиками. Наиболее серьезные проблемы возникают при атрофии, так как костная ткань самостоятельно не восстанавливается. Наиболее остро встает вопрос лечебной тактики после потери верхних зубов. Так как нарушается кровоснабжение и отсутствует давление со стороны соседних резцов, то атрофические процессы протекают очень быстро. Это приводит к выраженному эстетическому дефекту, а в дальнейшем возможно развитие даже злокачественной метаплазии. Поэтому атрофия альвеолярного отростка должна быть своевременно диагностирована и приняты радикальные меры по ее устранению.
Клиническая картина атрофии альвеолярного отростка
Даже в начальных стадиях атрофического процесса появляются первые симптомы неблагополучия. По мере прогрессирования патологии клиническая картина разворачивается, что, несомненно, замечает и сам пациент. Наиболее типичные симптомы можно представить так:
- боли или дискомфорт при пережевывании пищи;
- отечность мягких тканей верхней челюсти;
- гиперемия десен в зоне альвеолярного отростка;
- резкое расширение межзубных промежутком из-за потери передних резцов;
- изменение речи – появление «шепелявости»;
- нарушение прикуса и окклюзии зубов;
- в тяжелых ситуациях – формирование абсцессов с захватом атрофированной костной ткани верхней челюсти.
Главная проблема, которая довольно быстро возникает у пациента – выраженный эстетический дефект. Даже в тот момент, когда клинические симптомы еще слабо развиты, четко прослеживается изменение прикуса и увеличение межзубной щели в переднем сегменте верхней челюсти. В результате резко страдает эстетика – теряется очарование улыбки, изменяется прикус, появляется нижняя прогнатия. В случаях, когда пациент не обращается за медицинской помощью, атрофия нарастает очень быстрыми темпами, что приводит к тяжелому недостатку костной ткани. Итогом становится невозможность имплантации без предварительного наращивания костной массы.
Атрофия альвеолярного отростка – это хронический процесс, имеющий четкую стадийность. Проблема может появиться в любом возрасте, так как риск потерять передние зубы существует у каждого человека. Поэтому важно обращаться за медицинской помощью в самые ранние сроки, чтобы выраженность атрофических процессов была небольшой. Ниже рассмотрены основные стадии патологии альвеолярного отростка.
- Легкая степень поражения. Начальные дистрофические изменения в костной ткани. Отсутствуют клинические симптомы. Разрастания мягких тканей невелики. Достаточно материала для имплантации зубов без предварительного наращивания кости.
- Средняя степень. Значительное уменьшение костного ложа. Выраженные дистрофически-воспалительные процессы в мягких тканях. Верхнечелюстной бугор слабо просматривается. Имеются клинические проявления, нарушается прикус и окклюзия зубов. Требуется предварительная подготовка перед установкой имплантов.
- Тяжелая стадия. Самый неблагоприятный вариант. Тело альвеолярного отростка полностью отсутствует. Грубый костный дефект без верхнечелюстных бугров. Резкие клинические симптомы с нарушением речи, пищеварения и зачастую с гнойными процессами в мягких тканях. Требуется санация очагов инфекции и серьезная перестройка костной ткани перед установкой имплантов.
Течение атрофического процесса пошаговое. Прежде чем наступят резкие изменения, имеется довольно большой временной промежуток для восстановления эстетического недостатка. Тяжелая атрофия возникает лишь в тех ситуациях, когда пациент долго не обращается за медицинской помощью.
Диагностика патологии верхней челюсти
Даже обычный внешний осмотр сразу дает представление о патологическом процессе и его стадии. Однако для определения лечебной тактики важно установить точную причину атрофии и ее степень. Для этого используется набор диагностических обследований:
- стандартные анализы крови;
- биохимия – так как атрофия иногда связана с нарушением обменных процессов в организме человека;
- гликемия натощак и после еды, а при повышенных значениях – консультация эндокринолога;
- рентгенография челюсти;
- денситометрия;
- ортопантомограмма;
- в некоторых случаях – МРТ или КТ верхней челюсти.
После диагностики становится очевидной причина атрофии альвеолярного отростка. Это помогает наметить четкую стратегию исправления эстетического недостатка. Однако при диагностике сахарного диабета требуется обязательная коррекция гликемии, чтобы в процессе лечения атрофии альвеолярного отростка не возникли осложнения.
Основные лечебные мероприятия
Главный вопрос, который возникает при определении тактики лечения, состоит в наличии достаточного количества костной ткани. Чем выраженнее атрофия, тем дольше и сложнее хирургические манипуляции. Но перед началом специфического лечения необходимо обязательно санировать ротовую полость. Эта несложная процедура позволит значительно уменьшить риск бактериальных осложнений в перспективе. Итогом лечения становится полное нивелирование эстетического дефекта. Ниже рассмотрены основные способы коррекции атрофических изменений.
Выбор методики устранения атрофии альвеолярного отростка зависит от исходного состояния костной ткани. Чем раньше пациент обращается в клинику за квалифицированной медицинской помощью, тем проще и быстрее восстановить привлекательность и красоту внешнего облика. Возможности современных стоматологических клиник позволяют устранить любые проблемы с альвеолярным отростком.
Влияние протезного ложа на атрофию альвеолярных отростков

Частичная потеря зубов — одна из наиболее частых медицинских проблем на планете. Согласно эпидемиологическим исследованиям, у 180 миллионов жителей США отсутствует по крайней мере один зуб, причем около 40 миллионов американцев вообще не имеют зубов. С возрастом проблема усугубляется, поскольку у 30% лиц в возрасте 65-74 лет нет естественных зубов. Осложнения и способы профилактики продолжают оставаться важнейшим вопросом современной стоматологии.
Отсутствие нагрузки и атрофия при потере зубов
В альвеолярном отростке и тканях пародонта зубов, которые не имеют соответствующих антагонистов, возникают различные изменения морфологического и обменного характера. Так, в беззубом альвеолярном отростке начинают преобладать атрофические процессы, скорость которых и индивидуальные особенности организма пациента будут определять состояние опорных тканей протезного ложа.
Клиническая картина частичной потери зубов определяется множеством факторов:
Причины и срок потери зубов.
Количество и положение зубов в зубном ряду.
Состояние твердых тканей и пародонта оставшихся зубов.
Анатомические особенности прикуса.
Психоэмоциональное состояние пациента.
Исследования показывают, что ускоренный темп атрофии практически всегда сопровождается смещением вершины альвеолярного гребня в области передних и боковых зубов в оральную сторону, приводя тем самым к деформации линии альвеолярных дуг.
В зависимости от степени атрофии альвеолярного отростка, тип слизистой варьирует от плотной и гладкой к рыхлой, с продольными или поперечными складками на вестибулярной или язычной поверхности. Особенности удаления зубов влияют на формирование их лунок.
Травма краев лунки, возникающая при удалении зубов с разрушенной коронковой частью, ведет к образованию экзостозов. Одним из негативных факторов в процессе удаления зуба является повреждение мягких тканей, окружающих зуб, и встречается в 3% случаев.
Травматическое удаление зуба значительно замедляет процессы регенерации костной ткани, если повреждается межкорневая перегородка или несколько стенок лунки. На окончательную анатомическую форму челюсти в области дефекта зубного ряда влияют состояние удаленного зуба и пародонта, а также особенность проведенной операции по удалению зуба.
После экстракции зубов часто происходит значительная резорбция гребня. Периапикальное воспаление, выраженный маргинальный пародонтит или травмы часто вызывают локальные деформации альвеолярного гребня. Особенно это выражено при удалении имплантата вследствие неудовлетворительной остеоинтеграции или периимплантита.
При удалении зубов нарушается равновесие сил, которые удерживают зубы в устойчивом состоянии и сохраняют ряды в артикуляционном равновесии, ведет к смещению и наклону зубьев. Одновременно со смещением зубов в сторону дефекта происходит перемещение зубов-антагонистов, особенно у лиц молодого возраста. Эти нарушения чаще встречаются на нижней челюсти и усиливаются с увеличением срока, прошедшего с момента удаления зуба.
При частичной потери зубов пародонт сохранившихся антагонистов находится в состоянии большего напряжения, но пародонт других зубов не получает достаточной функциональной нагрузки. Это неблагоприятно действует на ткани опорного аппарата, вызывая в них дистрофические явления разной степени выраженности.
К вторичному перемещения зубов следует отнести изменение их положения при дефектах зубных рядов, при пародонтопатии, одонтогенных опухолях и функциональной перегрузке.
Наиболее типичными являются следующие направления движения зубов:
Вертикальное перемещение верхних и нижних зубов.
Дистальное и медиальное перемещение верхних и нижних зубов.
Наклон зубов в языково-небном и щечных направлениях.
Комбинированное, веерообразное расхождение зубов и др.
В настоящее время исследователи различают две клинические формы вертикального перемещения зубов при потере антагонистов.
При первой форме перемещение зуба сопровождается увеличением альвеолярного отростка. Соотношение вне- и внутриальвеолярной части зуба не меняется, то есть в этом случае наблюдается дентоальвеолярное удлинение. При второй форме выдвижение зуба происходит на фоне увеличенного альвеолярного гребня, но с обнажением части корня. Вторая вариация соответствует более поздним стадиям перестройки альвеолярной части.
Отсутствие функциональной нагрузки на область дефекта зубного ряда способствует атрофии альвеолярного гребня челюсти и образованию зубочелюстной деформации.
Наиболее интенсивно резорбция кости отмечается на ранних стадиях атрофического процесса. Seibert выделил три класса атрофии альвеолярного отростка:
Класс 1: потеря ширины гребня (щечно-язычное направление) с сохранением нормальной высоты (апикально-корональное направление).
Класс 2: потеря высоты гребня (апикально-корональной направление) с сохранением нормальной ширины (щечно-язычное направление).
Класс 3: потеря кости по ширине и высоте в обоих направлениях.
Атрофические процессы могут усиливаться развитием воспалительных процессов в лунке удаленного зуба. Они более выражены при удалении зуба на фоне деструктивных поражений, а также при вторичном заживлении раны. При этом отмечается более выраженная деформация альвеолярного отростка.
По данным Ashman и соавторов, после удаления зуба альвеолярный отросток атрофируется на 40-60%, сужается к вершине и перемещается в язычную сторону. Этот процесс не зависит от положения и количества удаленных зубов. Наиболее интенсивно резорбция костной ткани отмечается на ранних стадиях атрофического процесса.
Таким образом, оптимизация процессов регенерации костной ткани, раннее восстановление функции и дозированной нагрузки на оставшиеся зубы является важнейшим условием после удаления зуба. Дефицит костной ткани, дефекты альвеолярных отростков, возникающие после удаления зубов, требуют применения специальных методов лечения (альвеолопластика, синус-лифтинг) с использованием особенных препаратов, стимулирующих остеогенез.
Роль протезирования при частичной потере зубов
По данным отечественных исследователей, у взрослых пациентов через 5-10 лет после удаления зубов в 97-98% случаев выявляется деформация челюстей различной степени, которая закономерно ведет к ослаблению функции оставшихся зубов и снижает эффективность ортопедического лечения.
Доказано, что при частичной потере зубов происходит нарушение состояния опорного аппарата оставшихся зубов, а также перестройка жевательных мышц и элементов височно-нижнечелюстного сустава. Замещение дефектов зубных рядов является основой профилактики заболеваний зубочелюстной системы и желудочно-кишечного тракта, оказывая положительное влияние на акт жевания на вегетативные функции.
Многими учеными отмечается, что мостовидные протезы при правильном планировании и рациональном использовании не вызывают никаких патологических изменений в пародонте и способствуют нормализации окклюзионных взаимоотношений. В работах как отечественных, так и зарубежных ученых установлено, что раннее замещение дефектов зубных рядов быстрее восстанавливает обменные процессы, нормализует трофику нижерасположенных тканей альвеолярного отростка.
С помощью искусственных коронок и мостовидных протезов происходит восстановление целостности зубных рядов, высоты прикуса, функции жевания, речи, эстетики. Но следует учитывать, что ортопедический аппарат в полости рта — это инородное тело, которое воздействует на ткани и среды полости рта.
Стандартные штампованно-паяные конструкции зубных протезов оказывают негативное влияние на органы и ткани полости рта в значительной степени. Они влияют на слизистую оболочку, вызывают явление гальваноза в полости рта и является причиной хейлита, глоссита, лейкоплакий, парестезии и других осложнений. Под телом металлокерамических мостовидных протезов в 31% случаев обнаруживаются пролежни (при седловидной форме промежуточной части).
Мнение большинства авторов сходится на том, что влияние практически всех искусственных коронок на ткани краевого пародонта в значительной мере зависит от уровня края коронки и глубины ее погружения под десну. Если коронка не доходит до десневого края, она не оказывает отрицательного воздействия на ткани пародонта. В данном случае возможен эстетический недостаток протеза.
При поддесневом расположении края коронок возникают различные морфологические изменения в мягких тканях пародонта. Характер и степень выраженности патологических изменений в этих тканях зависят от глубины продвижения коронки под десну и плотности охвата коронкой корня зуба в пришеечной области.
Патологическое влияние несъемных протезов на пародонт обусловлено не только глубоким продвижением коронок под десну, чрезмерной толщиной и несоответствующим контуром их краев, седловидной формой и плотным прилеганием промежуточной части мостовидных протезов к слизистой оболочке десен, но и перегрузкой пародонта опорных зубов.
Перегрузка может быть обусловлена наличием супраконтакта при различных видах окклюзии, а также при нерациональной конструкции изделия. Пластмассовые или же комбинированные коронки при плотном прилегании к слизистой оболочке десны становятся причиной гингивита и пародонтита. Набухая во влажной среде полости рта, пластмасса увеличивается в объеме и сдавливает ткани краевого пародонта. Кроме того, пластмасса является источником токсичного воздействия на организм.
До сих пор остаются недостаточно изученными функциональные свойства тканей полости рта (секреторная функция слюнных желез и вкусовая чувствительность рецепторов языка, болевая и тактильная чувствительность слизистой оболочки десен, минеральная насыщенность межальвеолярных перегородок) при комбинировании конструкционных материалов и технологий зубных протезов. Не решается также вопрос совместимости материалов с органами полости рта и организма в целом.
Единичные работы посвящены исследованию тактильной и болевой чувствительности слизистой оболочки при состояниях зубочелюстной системы и вкусовой чувствительности у лиц при различных конструкциях зубных протезов. Однако имеются некоторые исследования о непереносимости сплавов металлов, применяемых в ортопедической стоматологии.
На возникновение гальванических токов при использовании обычных штампованно-паяных мостовидных протезов и протезов из разнородных металлов указывают многие работы, как и о влиянии материалов зубных протезов на органы, ткани и организм в целом.
В последние десятилетия значительно выросла популярность цельнолитых, в том числе и металлокерамических протезов. Осложнениями при их использовании являются кариозное разрушение твердых тканей зубов под коронкой, расцементирование протеза и отколы фарфоровой облицовки. Расцементирование протеза (до 20% всех осложнений) начинается в области края искусственной коронки. В этом же месте развивается и кариозный процесс (от 25 до 70% осложнений).
Край коронки играет также важную роль в развитии хронического воспаления маргинальной десны (гингивит и пародонтит). Край искусственной коронки и ткань зуба в области границы препарирования является своеобразной «слабым звеном» при ортопедическом лечении больных несъемными протезами. Расположение края цельнолитых коронок — один из спорных вопросов для ортопедической стоматологии. Дискуссия идет о формах уступа, допустимой точности прилегания протеза к зубу и глубине его расположения.
Долгосрочный успех конструкции из металлокерамики с учетом положительных свойств керамической облицовки может быть достигнута только тогда, когда все клинические и лабораторные этапы будут выполнены с большой точностью и тщательностью.
Большое значение при этом принадлежит индивидуальным особенностям полости рта. Установлено, что в среднем ширина щели между культей фантомного зуба и краем литой коронки равняется 42 мкм. Многочисленные исследования посвящены вопросу о расположении уступа по отношению к десневому краю.
По мнению Sassen (1981), показанием к поддесневому препарированию зубов и соответствующего расположения края коронки служат следующие факторы:
Кариозное поражение зубов выше маргинального края.
Короткая коронковая часть зуба с небольшой ретенционной возможностью
Изготовление протезов при повторном поддесневом препарировании.
Проведенные автором исследования показали, что в 30% случаев край коронки может быть достаточно глубоко погружен в десневую щель. Поддесневое расположения краев коронки нежелательно с точки зрения биологии пародонта. Данный тип коронок вызывает гингивит, связанный с тем, что между краем коронки и зубными структурами зуба формируется расстояние около 25-120 мкм, где скапливаются остатки пищи и эпителия.
Другие зарубежные исследования показали, что после поддесневого препарирования значительно увеличивается количество десневого экссудата. При наддесневой границе препарирования экссудата значительно меньше.
Весьма дискуссионными и противоречивыми остаются форма и степень прилегания тела металлокерамического мостовидного протеза. В решении этого вопроса ученые исходили из положения об абсолютной индифферентности фарфора, что стало основанием для применения седловидной формы изделий. По мнению ряда отечественных авторов, седловидная форма тела мостовидных металлокерамических протезов у больных с заболеваниями пародонта способствует максимальной разгрузке опорно-удерживающего аппарата опорных зубов.
Вопрос о ретракции десны с целью расширения десневой борозды дискутируется до сих пор. Несмотря на значимость ретракции публикуются многочисленные противоречивые мнения о ее проведении. Прежде всего, это связано с определением негативного влияния ретракции десны на ткани маргинального пародонта. Степень воспалительных поражений слизистой оболочки зависит от топографии дефекта, конструктивных особенностей мостовидного протеза, в том числе от размеров промежуточной части, материала, из которого был изготовлен протез, и от состояния защитных и зубов-антагонистов.
Повреждение слизистой оболочки происходит также из-за контакта промежуточной части мостовидных протезов с пластмассовой облицовкой вследствие деформации изгиба может развиваться под влиянием жевательного давления. Выраженные изменения отмечают в касательной и седловидной промежуточной частью из пластмассы.
Морфологические исследования доказали, что изменения в слизистой оболочке десны, которая размещена под конструкцией, имеют невыраженный характер или вовсе отсутствуют. При тесном контакте мостовидного протеза с касательной промежуточной частью, изменения в слизистой оболочке проявлялись в виде утолщения эпителия за счет увеличения объема клеток шиповидного слоя и увеличения количества слоев. На поверхности слизистой оболочки обнаруживаются явления паракератоза. В эпителии определено повышенное содержание РНК, а в цитоплазме клеток шиповидного слоя — включения гликогена.
Выбор конструкции протеза и количества опорных зубов не всегда теоретически обосновано и проводится эмпирически, что приводит к ошибкам и, как следствие, к разрушению зубного ряда. Значительную роль в понимании сути функциональной нагрузки зубов в системе мостовидных протезов, определение плана лечения имеет исследование законов биомеханики опорного аппарата зуба в норме и при патологии.
Влияние частичной потери зубов на здоровье ротовой полости также нуждается в дополнительном изучении с целью усовершенствования методов лечения.
Читайте также:
