Влияния на коронарный кровоток. Метаболизм сердечной мышцы
Добавил пользователь Валентин П. Обновлено: 30.01.2026
Чурсин В.В. Клиническая физиология кровобращения. Методические материалы к практическим и семинарским занятиям, – 2011. - 44 с.
Содержит информацию о физиологии кровообращения, нарушениях кровообращения и их вариантах. Также представлена информация о методах клинической и инструментальной диагностики нарушений кровообращения.
Данные материалы являются переработанным вариантом предыдущих изданий (1999г., 2003г.), первым автором которых являлся В.Ф.Туркин – доцент кафедры анестезиологии и реаниматологии АГИУВ.
Предназначается для врачей всех специальностей, курсантов ФПК и студентов медвузов.
Введение
Академик В.В.Парин (1965г.) дает такое пояснение: «Клиническая физиология исходит из положения, что в организме при болезни многие возникающие реакции являются приспособительными. Под влиянием чрезвычайных раздражителей приспособительные реакции резко изменяются и, приобретая опасное для организма значение, становятся реакциями патологическими. Переход приспособительных реакций в патологические является узловым звеном в патогенезе заболеваний. А его детальное изучение является одной из главных задач клинической физиологии кровообращения».
Исходя из этого пояснения, можно отметить, что значение клинической физиологии любой системы предполагает:
Более образно это можно представить в следующем виде (рисунок 1).
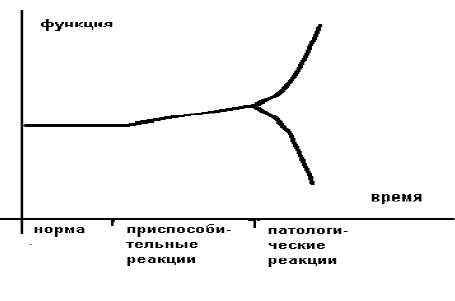
Приспособительные реакции обеспечивают компенсацию, а патологические реакции обуславливают декомпенсацию страдающего органа или страдающей системы. В общем виде отличием (границей) между нормой и приспособлением является изменение свойств приспосабливающего органа или приспосабливающейся системы.
Границей между приспособлением и патологией является резкое изменение ("излом") приспособительной реакции по направлению и величине.
Различают срочные приспособительные реакции и долговременные. Врачам интенсивной терапии чаще приходится иметь дело с острыми расстройствами, поэтому необходимы знания срочных приспособительных реакций и их переход в патологические.
Кровообращение – определение, классификация
Кровообращение - это непрерывное движение (обращение) крови по замкнутой системе, именуемой сердечно-сосудистой.
- 2 - аорта и крупные артерии, имеют много эластических волокон, представляются как буферные сосуды, благодаря им резко пульсирующий кровопоток превращается в более плавный;
- 3 - прекапиллярные сосуды, это мелкие артерии, артериолы, метартериолы, прекапиллярные жомы (сфинктеры), имеют много мышечных волокон, которые могут существенно изменить свой диаметр (просвет), они определяют не только величину сосудистого сопротивления в малом и большом кругах кровообращения (поэтому и называются резистивными сосудами), но и распределение кровопотока;
- 4 - капилляры, это обменные сосуды, при обычном состоянии открыто 20-35% капилляров, они образуют обменную поверхность в 250-350 кв.м., при физической нагрузке максимальное количество открытых капилляров может достигать 50-60%;
- 5 - сосуды - шунты или артериоло-венулярные анастомозы, обеспечивают сброс крови из артериального резервуара в венозный, минуя капилляры, имеют значение в сохранении тепла в организме;
- 7 - вены, крупные вены, они обладают большой растяжимостью и малой эластичностью, в них содержится большая часть крови (поэтому и называются емкостными сосудами), они определяют "венозный возврат" крови к желудочкам сердца, их заполнение и (в определенной мере) ударный объём (УО).
Объем циркулирующей крови (ОЦК)
Вопрос объема имеет важное значение. Прежде всего потому, что определяет наполнение камер сердца и таким образом влияет на величину УО.
По классическому представлению ОЦК составляет у мужчин 77 и у женщин 65 мл/кг массы тела 10%. В среднем берётся 70 мл/кг.
Необходимо чётко представлять, что ОЦК является «жидким слепком сосудистой системы» - сосуды не бывают полупустыми. Ёмкость сосудистой системы может изменяться в достаточно больших пределах, в зависимости от тонуса артериол, количества функционирующих капилляров, степени сдавления вен окружающими тканями («наполненность» интерстиция и тонус мышц) и степенью растянутости свободно расположенных вен брюшной полости и грудной клетки. Разница в ОЦК, определяемая изменением состояния вен, предположительно составляет примерно 500-700 мл у взрослого человека (А.Д.Ташенов, В.В.Чурсин, 2009г.). Мнение, что венозная система может вместить, кроме ОЦК, еще 7-10 литров жидкости, можно считать ошибочным, так как излишняя жидкость достаточно быстро перемещается в интерстиций. Депо ОЦК в организме является интерстициальное пространство, резервная-мобильная емкость которого составляет примерно ещё 1 литр. При патологии интерстиций способен принять около 5-7 литров жидкости без формирования внешне видимых отеков (А.Д.Ташенов, В.В.Чурсин, 2009г.).
Особенностью интерстициальных отеков при некорректной инфузионной терапии является то, что жидкость при быстром поступлении в организм прежде всего уходит в наиболее «мягкие» ткани – мозг, легкие и кишечник.
Последствием этого является наиболее наблюдаемые недостаточности – церебральная, дыхательная и кишечная.
Физиологи на сегодняшний день считают, что практически у среднего человека номинальной величиной ОЦК принимается 5 литров или 5000 см 3 . В ОЦК различают две составных части: объем заполнения (U) и объем растяжения (V) сосудистой системы. U составляет 3300 см., V составляет 1700 см 3 . Последний, объем растяжения имеет непосредственное отношение к давлению крови и скорости объемного потока крови в сосудах.
Избыточная, особенно быстрая, инфузия растворов ведет к увеличению объема, прежде всего в сосудах легких, чем в других органах. При быстрой инфузии, особенно крупномолекулярных растворов (декстраны, ГЭК, СЗП, альбумин) жидкость не успевает переместиться в интерстиций, и при этом жидкость депонируется в первую очередь в легочных венах. Имеются сведения о том, что легочные вены могут дополнительно вместить еще примерно 53% общего легочного объема крови. При дальнейшей избыточной инфузии в действие вступает рефлекс Китаева. При этом рефлексе импульсы с рецепторов перерастянутых легочных вен, возбуждающе действуя на мускулатуру легочных артериол, суживают их, предотвращая таким образом переполнение легочных венозных сосудов.
Из-за спазма легочных артериол при дальнейшей избыточной инфузии наступает объемная перегрузка правых отделов сердца, в первую очередь правого желудочка. При его чрезмерной перегрузке в действие вступает рефлекс Ярошевича. Импульсы с рецепторов легочных артерий, возбуждающе действуя на мускулатуру в устьях полых вен, суживают их, предотвращая таким образом переполнение правых отделов сердца.
Здесь граница, за которой далее приспособление может перейти в патологию. В случае продолжения избыточной инфузии - вследствие избыточного давления в правом предсердии и его перерастяжения возникают следующие условия.
Во-первых ухудшается отток в правое предсердие значительной части крови из коронарных вен. Затруднение оттока по коронарным венам приводит к затруднению притока крови по коронарным артериям и доставки кислорода к миокарду (боль в области сердца).
Во-вторых, может возникнуть рефлекс Бейнбриджа (подробнее - раздел регуляции кровообращения), он вызывает тахикардию, которая всегда увеличивает потребность миокарда в кислороде.
У лиц со скрытой коронарной недостаточностью (что почти никогда не выявляется у больных перед операцией из-за недостаточного обследования) и у лиц с явной ишемической болезнью сердца (ИБС) все это может обусловить возникновение острой коронарной недостаточности вплоть до возникновения острого инфаркта миокарда (ОИМ) с дальнейшим развитием острой сердечной лево-желудочковой недостаточности (ОСЛН).
Если компенсаторные возможности коронарного кровообращения не скомпрометированы и не реализуется рефлекс Бейнбриджа, то дальнейшая объемная перегрузка приводит к растяжению полых вен. При этом с рецепторов, расположенных в устьях полых вен, импульсация поступает к центрам осморегуляции в гипоталамусе (супраоптическое ядро). Уменьшается секреция вазопрессина, приводящая к полиурии (выделению мочи более 2000 мл/сут), что отмечается утром дежурным врачом (и, как правило, безотчётливо) – больной спасает себя. Хорошо, если у больного регуляция водного баланса не нарушена и почки функционируют, в противном случае больной будет «утоплен» с благими намерениями.
Не затрагивая вопросов о «хроническом» уменьшении ОЦК, когда это обусловлено хроническим уменьшением потребления жидкости, коснемся вопроса уменьшения ОЦК, обусловленного именно острой кровопотерей, с чем чаще всего имеют дело врачи анестезиологи-реаниматологи.
По современным представлениям отмечаются следующие приспособительные изменения функции сердечно-сосудистой системы.
Когда ОЦК снижается на 10-20%, то такая кровопотеря представляется компенсируемой. При этом первой приспособительной реакцией является уменьшение емкости венозных сосудов за счёт сдавления их окружающими тканями. Вены из округлых становятся сплющенными или почти полностью спадаются, и таким образом емкость сосудов приспосабливается к изменившемуся объему циркулирующей крови. Венозный приток крови к сердцу и его УО поддерживаются на прежнем уровне. Компенсаторную реакцию организма можно сравнить с ситуацией, когда содержимое неполной 3-х литровой банки переливают в 2-х литровую и она оказывается полной.
Компенсаторным механизмом является и перемещение жидкости из интерстиция за счёт уменьшения венозного давления и увеличения скорости кровотока (укорочения времени изгнания даже без развития тахикардии) – жидкость как бы засасывается из интерстиция. Этот компенсаторный механизм можно наблюдать у доноров при донации, когда экстракция 500 мл крови не приводит к каким-либо изменениям кровообращения.
С уменьшением ОЦК до 25-30% (а это уже потеря растягивающей части ОЦК - V) кровопотеря представляется не компенсируемой за счёт критического уменьшения ёмкости венозной системы. Начинает уменьшаться венозный приток к сердцу и страдает УО. При этом развивается приспособительная (компенсаторная) тахикардия. Благодаря ей поддерживается достаточный уровень сердечного выброса (СВ за минуту = МСВ) за счёт уменьшенного УО и более частых сердечных сокращений. Одновременно с тахикардией развивается сужение периферических артериальных сосудов – централизация кровообращения. При этом ёмкость сосудистой системы значительно уменьшается, подстраиваясь под уменьшенный ОЦК. При сниженном УО и суженных периферических артериальных сосудах поддерживается достаточный уровень среднего артериального давления (АДср) в сосудах, направляющих кровь к жизненно важным органам (мозг, сердце и лёгкие). Именно от величины АДср зависит степень перфузии того или иного органа. Таким образом, развивается приспособительная централизация кровообращения за счет уменьшения кровоснабжения периферических тканей (кожа, скелетные мышцы и т.д.). Эти ткани могут переживать ишемию (I фазу нарушения микроциркуляции) и кислородную недостаточность в течение более продолжительного времени.
Эта реакция аналогична процессу воспаления, при котором организм, образуя грануляционный вал и отторгая омертвевшее, жертвует частью во имя сохранения целого.
Когда ОЦК снижается более чем на 30-40% и восполнение кровопотери задерживается, то такая кровопотеря переходит в разряд некомпенсированной и может стать необратимой. При этом несмотря на тахикардию, СВ уменьшается и снижается АДср. Из-за недостаточного транспорта кислорода в организме усиливается метаболический ацидоз. Недоокисленные продукты метаболизма парализуют прекапиллярные сфинктеры, но периферический кровоток не восстанавливается из-за сохраняющегося спазма посткапиллярных сфинктеров.
Развивается II фаза нарушений микроциркуляции – застойной гипоксии. При этом за счёт ацидоза повышается проницаемость капилляров – плазматическая жидкость уходит в интерстиций, а форменные элементы начинают сладжироваться, образуя микротромбы – развивается ДВС-синдром. К моменту, когда на фоне нарастающего ацидоза парализуются и посткапиллярные сфинктеры (III фаза нарушений микроциркуляции) капиллярное русло уже необратимо блокировано микротромбами.
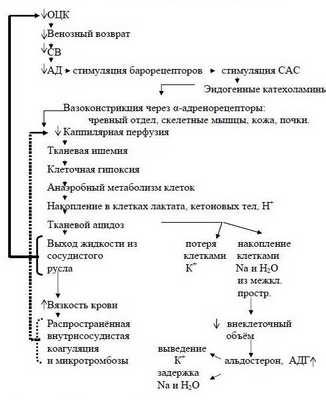
Наступает несостоятельность тканевой перфузии. Во всех случаях затянувшегося синдрома малого СВ присоединяется преренальная анурия. Всё это клиническая форма шока с классической триадой: синдром сниженного СВ, метаболический ацидоз, преренальная анурия. При этом во многих органах, как отмечает профессор Г.А.Рябов, "наступают необратимые изменения и даже последующее восполнение кровопотери и восстановление ОЦК не всегда предотвращает смертельный исход из-за осложнений, связанных с необратимыми изменениями в некоторых органах" – развивается полиорганная недостаточность (ПОН) или мультиорганная дисфункция (МОД).
Последовательность в нарушениях гомеостаза при кровопотере схематически представлена на рисунке 2 (Р.Н.Лебедева и сотр., 1979 г.).
Таким образом, при абсолютном снижении ОЦК практически любого происхождения границей перехода приспособления в декомпенсацию является увеличение частоты сердечных сокращений (ЧСС) с одновременным снижением СВ и АДср.
Данное положение не применимо к случаям, когда имеется относительное уменьшение ОЦК за счет патологической вазодилятации.
Следует учитывать и то, что очень часто острая кровопотеря сопровождается болью и это вносит разлад в последовательность компенсаторных механизмов – раньше чем нужно и в большем количестве выбрасываются эндогенные катехоламины. Централизация развивается быстрее и времени на спасение больного остается меньше.
Влияния на коронарный кровоток. Метаболизм сердечной мышцы
Регуляция коронарного кровотока. Нервная регуляция сердечного кровотока
Уровень метаболизма в миокарде является ведущим фактором регуляции коронарного кровотока. Коронарный кровоток регулируется главным образом расширением артериол в ответ на возросшие метаболические потребности миокарда. Это значит, что, как только увеличивается сила сердечных сокращений, увеличивается и кровоток в коронарной системе. И наоборот, уменьшение активности сердца сопровождается уменьшением коронарного кровотока. Местные механизмы регуляции коронарного кровотока — такие же, как и во всех других тканях организма, особенно в скелетных мышцах.
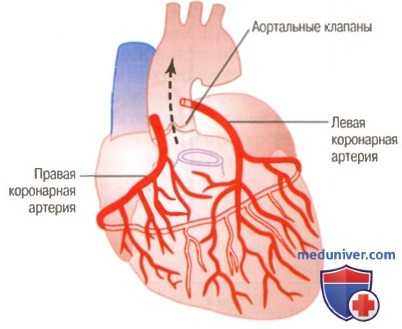
Коронарные артерии
а) Потребность в кислороде - главный фактор местной регуляции коронарного кровотока. Кровоток в коронарных сосудах находится в прямой пропорциональной зависимости от потребности сердечной мышцы в кислороде. Обычно сердечная мышца поглощает около 70% общего количества кислорода из протекающей артериальной крови. После этого кислорода в крови остается немного, поэтому дополнительное снабжение миокарда кислородом практически невозможно без увеличения коронарного кровотока.
К счастью, коронарный кровоток увеличивается прямо пропорционально количеству кислорода, поглощенному сердечной мышцей при усилении метаболизма.
Однако точные механизмы расширения коронарных сосудов при увеличении потребления кислорода миокардом остаются неясными. Многие исследователи предполагают, что уменьшение концентрации кислорода в тканях сердца приводит к выделению сосудорасширяющих веществ, которые вызывают расширение артериол. К веществам с выраженным сосудорасширяющим действием относят аденозин. Низкая концентрация кислорода в мышечных клетках приводит к расщеплению большого числа молекул АТФ до аденозинмонофосфата, небольшое количество которого затем расщепляется далее.
В результате в тканевую жидкость выделяется аденозин, который способствует увеличению местного коронарного кровотока. Затем большая часть аденозина реабсорбируется клетками сердца и используется ими повторно.
Аденозин не является единственным признанным сосудорасширяющим фактором. Другие факторы, такие как аденозинфосфаты, ионы калия, ионы водорода, углекислый газ, брадикинин, простагландины, оксид азота, также расширяют сосуды.
Существуют определенные трудности с обоснованием сосудорасширяющих гипотез. Во-первых, фармакологические агенты, которые полностью или частично блокируют сосудорасширяющее влияние аденозина, не предотвращают расширение коронарных сосудов при активации сердечных сокращений.
Во-вторых, исследования кровотока в скелетных мышцах показали, что непрерывное введение аденозина поддерживает сосудорасширяющий эффект только на протяжении 1-3 ч, в то время как сократительная активность мышц продолжает вызывать расширение сосудов даже после того, как они перестали реагировать на введение аденозина. Это подтверждает гипотезу о возможном участии многих сосудорасширяющих факторов в местной регуляции кровотока.
б) Нервная регуляция коронарного кровотока. Стимуляция сердечных нервов оказывает как прямое влияние на коронарный кровоток, так и непрямое. Прямое влияние развивается под действием ацетилхолина, медиатора парасимпатических (блуждающих) нервов, и норадреналина, медиатора симпатических нервов сердца. Непрямое влияние развивается вторично, за счет уменьшения или увеличения уровня метаболизма при изменении сердечной деятельности.
Непрямое влияние, которое чаще бывает противоположно прямому влиянию, играет ведущую роль в регуляции коронарного кровотока в нормальных условиях. Так, симпатическая стимуляция, приводящая к выделению большого количества адреналина и норадреналина, увеличивает частоту и силу сердечных сокращений. При этом увеличивается и уровень метаболизма в миокардиальных волокнах.
Усиление метаболизма, в свою очередь, включает механизмы местной регуляции коронарного кровотока, связанные с расширением коронарных сосудов, и коронарный кровоток увеличивается пропорционально возросшим метаболическим потребностям сердечной мышцы. И наоборот, стимуляция блуждающих нервов приводит к выделению ацетилхолина, который уменьшает частоту сердечных сокращений и несколько угнетает силу сокращений. Торможение сердечной деятельности сопровождается снижением уровня метаболизма и потребления кислорода, что приводит к сужению коронарных артерий.
Учебное видео кровоснабжения сердца (анатомии артерий и вен)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Кровоснабжение сердца ( миокарда ). Интенсивность кровотока в сосудах сердца ( миокарда ). Миогенная, гуморальная регуляция коронарного кровотока.
В состоянии покоя у человека через коронарные сосуды протекает 200— 250 мл крови в минуту (60 мл/100 г/мин), это составляет 4—5 % минутного объема крови. При интенсивной мышечной работе коронарный кровоток может возрастать до 400 мл/мин на 100 г ткани.
В период систолы желудочков, расположенные в них сосуды частично пережимаются, кровоток к миокарду резко ослабевает (до 15 %). Во время диастолы напряжение в стенке миокарда падает и кровоток увеличивается до 85 %.
Несмотря на резкое снижение кровотока в миокарде во время систолы, коронарное кровообращение полностью удовлетворяет высокие метаболические потребности миокарда. Это достигается большой объемной скоростью кровотока, растяжимостью сосудов сердца, фазными колебаниями кровотока в коронарных венах (во время систолы ускоряется отток крови из коронарного синуса, в диастолу он понижается), наличием густой капиллярной сети (сердечная мышца богато снабжена капиллярами — на каждое мышечное волокно приходится капилляр; малое диффузное расстояние от капилляра до кардиомиоцита облегчает доставку кислорода и питательных веществ к кардиомиоцитам), высокой экстракцией кислорода миокардом [в состоянии покоя миоглобин сердечной мышцы извлекает из артериальной крови 60—75% кислорода (в мозге — 25—30 %)]. Миокард потребляет в покое кислорода до 10 мл/100 г/мин. При интенсивной мышечной работе экстракция кислорода в миокарде возрастает примерно в 6 раз.
Миогенная регуляция. Для коронарных сосудов характерен высокий тонус, величина которого находится в обратно пропорциональной зависимости от интенсивности обменных процессов миокарда.
Гуморальная регуляция. Наиболее мощным регулятором коронарного кровотока является напряжение кислорода в крови: расширение коронарных сосудов проявляется при снижении содержания кислорода в крови на 5 %. Взаимосвязь между потреблением кислорода и уровнем кровотока осуществляется через метаболические механизмы. «Аденозиновая теория» метаболической регуляции коронарного кровообращения является общепризнанной. Аденозин блокирует захват Са2+ гладкими мышцами. При физической нагрузке имеет место увеличение концентрации ионов калия, водородных ионов, молочной кислоты, повышение концентрации двуокиси углерода, появление в межклеточной жидкости вазоактивных веществ (гистамин, кинины, простагландины группы Е, пептиды) что ведет к расширению сосудов и увеличению кровотока в миокарде. Ацетилхолин через М-холинорецепторы расширяет коронарные артерии. Адреналин и норадреналин через а-адренорецепторы вызывают сужение, через (J-адре-норецепторы — расширение коронарных артерий и вен. Ангиотензин и ва-зопрессин только в больших дозах приводят к сужению коронарных артерий. Тироксин, кортизол и другие гормоны усиливают кровоснабжение миокарда через метаболические посредники.
Нервная регуляция. Нейрогенный тонус сосудов сердца невелик (около 20 %). Симпатические нервы содержат сосудосуживающие волокна, тормозные процессы в них вызывают коронародилатацию. Нервные влияния находятся в конкурентных отношениях с метаболическими, которые представляют более мощный контур регуляции.
Прямое влияние нервных стимулов но коронарные сосуды. Иннервация коронарной системы желудочков парасимпатическими (блуждающими) нервами не отличается высокой плотностью. Тем не менее, ацетилхолин, выделяющийся из окончаний блуждающих нервов, оказывает прямое сосудорасширяющее влияние на коронарные артерии.
Иннервация коронарных сосудов симпатическими нервами выражена гораздо сильнее. В главе 60 мы увидим, что симпатические медиаторы могут оказывать как сосудосуживающее, так и сосудорасширяющее влияние. Это зависит от наличия или отсутствия соответствующих адренорецепторов в стенке кровеносных сосудов. Суживающий эффект развивается при взаимодействии медиаторов с альфа-адренорецепторами; расширяющий эффект развивается при взаимодействии медиаторов с бета-адренорецепторами гладкомышечных клеток.
Оба типа адренорецепторов имеются в коронарных сосудах. Следует подчеркнуть, что в эпикардиальных сосудах преобладают альфа-адренорецепторы, в то время как во внутримышечных артериях, вероятно, преобладают бета-адренорецепторы. Таким образом, симпатическая стимуляция может вызывать (по меньшей мере, теоретически) умеренное сужение или расширение коронарной системы, но чаще — сужение. У некоторых людей альфа-сосудосуживающий механизм является непропорционально сильным.
Такие люди при возбуждении могут страдать ишемией миокарда спастического характера и испытывать стенокардитические боли в сердце. Метаболические факторы, особенно потребление кислорода миокардом, играют ведущую роль в регуляции коронарного кровотока. Если прямые влияния сердечных нервов меняют уровень коронарного кровотока в невыгодном для миокарда направлении, метаболический контроль в течение нескольких секунд перестраивает сосудистые реакции, адаптируя коронарный кровоток к потребностям сердечной мышцы.
Специфические особенности метаболизма сердечной мышцы
Основные принципы клеточного метаболизма изложены в отдельных статьях на сайте - просим вас пользоваться формой поиска выше. Они справедливы и для сердечной мышцы, и для других тканей, однако в сердце метаболические процессы имеют свои отличительные особенности. Наиболее важной особенностью является то, что в условиях покоя миокард использует главным образом жирные кислоты для получения энергии, а не углеводы, как другие ткани. Примерно 70% всей энергии в миокарде освобождается за счет окисления жирных кислот. Однако в условиях недостатка кислорода (в анаэробных или ишемических условиях) метаболизм в миокарде переходит на путь анаэробного гликолиза.
К сожалению, гликолиз требует большого количества глюкозы, транспортируемой кровью, и сопровождается накоплением большого количества молочной кислоты, что, вероятно, и провоцирует появление боли при ишемии миокарда.
Как и в других тканях, в миокарде более чем 95% метаболической энергии, высвобождаемой при окислении, используется для синтеза АТФ в митохондриях. АТФ, в свою очередь, является источником энергии для мышечного сокращения и других внутриклеточных процессов. При тяжелой коронарной ишемии АТФ расщепляется до АДФ, затем до АМФ и аденозина.
Поскольку мембрана кардиомиоцитов в некоторой степени проницаема для аденозина, он диффундирует из клеток в циркулирующую кровь.
Полагают, что выделение аденозина кардиомиоцитами приводит к расширению коронарных артериол во время коронарной гипоксии.
Однако потери аденозина имеют серьезные последствия для мышечных клеток. Примерно через 30 мин от начала тяжелой коронарной ишемии (например, в результате инфаркта миокарда) клетки теряют половину общего количества аденина через поврежденные клеточные мембраны. В нормальных клетках эти потери могли бы возмещаться вновь синтезированным аденином при скорости синтеза всего 2% в час (но не в ишеминизированных клетках). Таким образом, если приступ ишемии продолжается 30 мин и дольше, восстановление кровотока может оказаться слишком запоздавшим, чтобы сохранить жизнеспособность кардиомиоцитов. Это и является одной из основных причин гибели сердечных клеток при ишемии миокарда.
Коронарный кровоток. Физиология кровоснабжения сердца
Примерно 30% смертей в экономически развитых странах Запада происходят в результате повреждений коронарных артерий. Практически все пожилые люди этих стран страдают, по меньшей мере, от нарушений коронарного кровотока. В связи с этим для понимания этой важной медицинской проблемы необходимо изучение нормальной и патологической физиологии коронарного кровообращения .
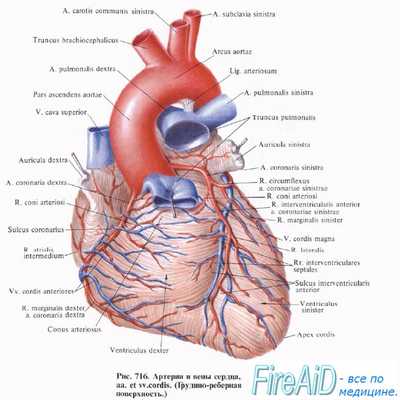
а) Анатомия и физиология коронарного кровоснабжения. На рисунке выше показано сердце и его коронарная система. Обратите внимание, что главные коронарные артерии расположены на поверхности сердца, а мелкие артерии проникают с поверхности в толщу мышечной массы. Через эти артерии и осуществляется кровоснабжение миокарда. И только 1/10 мм внутренней эндокардиальной поверхности сердечной мышцы снабжается кровью прямо из полостей сердца, т.е. этот источник кровоснабжения очень мал.
Левая коронарная артерия снабжает кровью преимущественно переднюю и боковую стенки левого желудочка; правая коронарная артерия снабжает кровью правый желудочек, а также заднюю стенку левого желудочка (у 80-90% людей).
Большая часть венозной крови от левого желудочка поступает в правое предсердие через коронарный синус. Кровоток через коронарный синус составляет почти 75% общего коронарного кровотока. Большая часть венозной крови от правого желудочка поступает через мелкие передние коронарные вены непосредственно в правое предсердие, не вливаясь в коронарный синус. И совсем небольшая часть венозной крови возвращается в сердце по мельчайшим тебезиевым венам, которые открываются прямо во все полости сердца.
б) Нормальный коронарный кровоток. Коронарный кровоток у человека в состоянии покоя равен примерно 225 мл/мин, что составляет 4-5% общего сердечного выброса.
Во время тяжелой физической нагрузки сердечный выброс у молодых здоровых людей увеличивается в 4-7 раз, причем на фоне увеличения артериального давления. Следовательно, работа, производимая сердцем в разных условиях, может увеличиваться в 6-9 раз. В то же время коронарный кровоток увеличивается в 3-4 раза, чтобы удовлетворить возросшие метаболические потребности миокарда. Увеличение кровотока не соответствует увеличению рабочей нагрузки на сердце. Это значит, что отношение энергозатрат к величине коронарного кровотока возрастает.
Следовательно, должна возрасти эффективность использования энергии миокардом для компенсации относительной недостаточности коронарного кровотока.
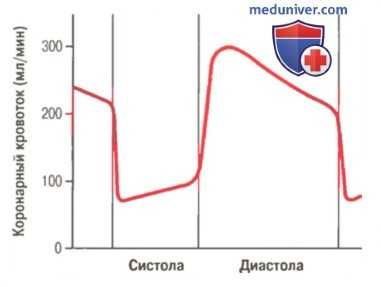
Фазовые изменения кровотока в коронарных капиллярах левого желудочка у человека во время систолы и диастолы (экстраполяция данных, полученных в экспериментах на собаках)
1. Фазовые изменения коронарного кровотока в течение систолы и диастолы. Эффект компрессии коронарных сосудов сердечной мышцей. На рисунке выше показаны изменения тока крови через капиллярную сеть левого желудочка человека во время систолы и диастолы (данные экстраполированы из экспериментов на животных). Обратите внимание, что капиллярный кровоток левого желудочка падает до очень низких величин во время систолы, в то время как во всех сосудистых областях организма кровоток во время систолы увеличивается. Причиной снижения кровотока является мощное сокращение миокарда левого желудочка и сдавление сосудов, проходящих в толще миокарда, во время систолы.
Во время диастолы, когда сердечная мышца расслабляется и кровь в капиллярную сеть поступает свободно, кровоток увеличивается.
В правом желудочке кровоток через коронарные капилляры также испытывает фазные изменения, однако сила сокращения правого желудочка гораздо меньше, поэтому изменения кровотока во время систолы выражены слабее, чем в левом желудочке.
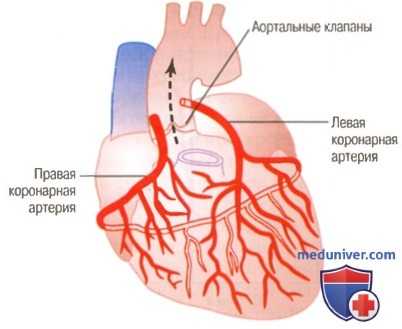
Схема эпикардиальных, внутримышечных и эндокардиальных коронарных сосудов
2. Сравнение эпикардиального и эндокардиального коронарного кровотока. Влияние внутрисердечного давления. На рисунке представлена схема коронарных сосудов, находящихся в сердечной мышце на разной глубине. Эпикардиаяьные коронарные артерии, расположенные на наружной поверхности сердца, снабжают кровью большую часть миокарда. Мелкие внутримышечные артерии являются веточками эпикардиальных артерий; они пронизывают миокард стенки сердца. Под эндокардом расположены сплетения субэндокардильных артерий. Во время систолы кровь протекает через субэндокардиальные артериальные сплетения левого желудочка, в то время как внутримышечные коронарные артерии сдавливаются мощным сокращением стенки желудочка.
Однако уменьшение кровотока в них компенсируется разветвленной системой субэндокардиальных сплетений. Далее в этой главе увидим, что различие в интенсивности кровотока через эпикардиальные и эндокардиальные артерии играет важную роль в развитии некоторых вариантов коронарной ишемии.
Читайте также:
- Проявления и признаки скарлатины. Терапия и профилактика скарлатины
- Клиника гнойного менингита. Неврологические симптомы гнойного менингита. Тактика при гнойном менингите.
- Вкланочная шина. Изготовление вкладочной шины при парадонтите
- Диастолическая стресс-эхокардиография. Оценка гемодинамики при эхокардиографии
- Симптомы лимфаденопатии при токсоплазмозе и ее лечение
