Внутригрудные менингоцеле. Эхинококк средостения
Добавил пользователь Дмитрий К. Обновлено: 20.12.2025
Основные черты патологии. Эпидемиология. Профилактика. Классификация. Диагностика. Алгоритм инструментального обследования. Дифференциальная диагностика. Лечение. Прогноз. В связи с отсутствием единого представления об этиологии, пато- и гистогенеза кистозных образований средостения и нехарактерной клинической симптоматикой, до настоящего времени нет исчерпывающей классификации.
Loenk предложил все медиастинальные кисты классифицировать следующим образом: ВРОЖДЕННЫЕ ПРИОБРЕТЕННЫЕ 1. Целомические кисты Кисты после гематом в перикарде 2. Кистозные лимфангиомы Кисты, образовавшиеся в результате распада опухоли в перикарде 3. Бронхиальные кисты Паразитарные кисты 4. Тератомы Преимущественная локализация в средостении и частота различных видов опухолей и кист, представлена в схеме (Петровский). В настоящее время среди множества различных кистозных образований принято выделять истинные первичные кисты средостения, развившиеся из целома (перикардиальные) или из передней кишки (бронхиальные, энтерокистомы), а также кисты, развивающиеся из различных органов и лимфатических сосудов (тимусные, лимфатические кисты грудного лимфатического протока и др.). В средостении встречаются также паразитарные кисты (эхинококкоз), а также кисты, берущие начало из пограничных областей (менингеальные) ИСТИННЫЕ КИСТЫ СРЕДОСТЕНИЯ Перикардиальные кисты и дивертикулы – это полые тонкостенные образования по строению напоминающие перикард. Целомические кисты и дивертикулы перикарда являются довольно редкими заболеваниями. По данным Петровского Б.В. кисты перикарда встречаются в 3,3 случаев опухолей и кист средостения, а по утверждению Бакулева А.Н. они не превышают 10,5 %. Впервые дивертикул перикарда описал Hart в 1837 году, а целомическую кисту перикарда впервые описал Corsini (1890 г). Предложенный Lambert термин "целомическая киста перикарда" прочно вошел в клиническую практику, несмотря на наличие 12 других, предложенных другими авторами.
Генез врожденных дивертикулов и кист перикарда заключается в следующем: 1. Дивертикулы и кисты перикарда являются пороками развития; 2. Появление их может быть связано с нарушением формирования перикарда, а возможно и плевры на различных этапах развития; 3. Окончательное формирование кист из врожденных дивертикулов возможно и в постнатальной периоде. Различают: - кисты, сообщающиеся с полость перикарда; - кисты, связанные с перикардом ножкой или плоскостными сращениями; - отшнуровавшиеся кисты: По локализации: - в правом кардио-диафрагмальном углу; - в левом кардио-дифрагмальном углу - в переднем средостении на уровне основания сердца справа и слева. Клиническая картина дивертикулов и целомических кист перикарда отличается скудной симптоматикой. Это боли в области сердца, усиливающиеся при перемене положения тела, иногда боли носят стенокардический характер, симулирующий инфаркт миокарда. Отмечается кашель и одышка при физической нагрузке. Внешний вид больных с целомической кистой и дивертикулом перикарда чаще всего не изменен. У больных с большой кистой перикарда возможно отставание пораженной половины грудной клетки при дыхании, деформация грудной клетки над кистой, перкуторно определяется притупление легочного звука и ослабление везикулярного дыхания. Диагностика – прежде всего рентгенологическое исследование. Рентгеноскопию всегда проводят в различных проекциях при положении больного стоя и лежа, а также при глубоком дыхании. К остальным специальным методам рентгенологического обследования (рентгенокимография, рентгенокинематография, пневмомедиастинография) прибегают при необходимости. При обычном рентгенологическом исследовании целомическая киста и дивертикул перикарда имеют вид однородной тени, средней интенсивности, овальной или полуокруглой формы с четким верхне-наружным контуром, в 80 % наблюдений располагающейся в правом переднем кардиодиафрагмальном углу. Медиальный контур тени сливается с тенью сердца, а нижний с тенью диафрагмы. Методы удаления целомических кист и дивертикулов перикарда зависят от вида образования, его размеров, а также типа "ножки" и связи с соседними органами.
- Пищеводные кисты имеют двухслойную мышечную стенку, выстланную многослойным плоским эпителием, то есть, идентичны по строению стенке пищевода взрослого человека. - Желудочные кисты чаще всего встречаются у детей, локализуются в задне-нижних отделах средостения, справа от позвоночника, как правило, однокамерные с толщиной стенок не более 0,5 – 5 см, мутноватым слизеподобным содержимым, в отдельных случаях сукровичным. При вскрытии внутренняя поверхность ее напоминает слизистую желудка. Встречаются кисты с изьявлениями их слизистой по типу пептических язв желудка. Описана язва кисты, которая пенетрировала в легкое, вызвало легочное кровотечение. - Кишечные кисты в стенке содержат мышечную часть, состоящую из 2-х слоев мышц, слизистую характерную для кишечника и подслизистый слой с большим количеством желез. Клиника характеризуется развитием различных по тяжести, порой угрожающих жизни, осложнений. Наиболее опасны среди них: прорыв кисты в трахею, бронх или в плевральную полость, пенетрация язв слизистой кисты в позвоночник и пищевод. С развитием осложнений могут возникать кровохарканье, эмпиема, частые пневмонии, лихорадка,. Бронхоэктазии. Единственным методом является оперативное их удаление. Выжидательная тактика при энтерокистомах недопустима. Учитывая локализацию энтерокистом в заднем средостении, целесообразно использовать задне-боковой доступ. Паразитарные кисты средостения. Эхинококкоз средостения встречается редко. Большие эхинококковые кисты в зависимости от сдавления того или иного органа могут вызывать боли, одышку, дисфагию или синдром сдавления верхней полой вены. При больших кистах, выступающих в левую плевральную полость, наблюдается "симптом пульсации и проводимости сердечных тонов" – симптом Астрова. В отдельных случаях возможет прорыв содержимого в бронхи и трахею. В мировой литературе сообщается о 108 больных, оперированных по поводу эхинококкоза сердца. Оперативное лечение заключается в одномоментной закрытой эхинококкэктомии. Кисты средостения, исходящие из пограничных областей.
Внутригрудное менингоцеле – это выпячивание в средостение арахноидальной оболочки через спинальное отверстие для нервного корешка. Оно не содержит в себе ни каких нерынх элементов. Менингоцелле является врожденным заболеванием, поскольку причина развития заключается в сочетании деформации позвоночника и порока развития твердой мозговой оболочки. При точно установленном диагнозе, бессимптомном течении болезни и отсутствии увеличения образования, оперативное лечение не показано. В случаях наличия у больных выраженных болей, прогрессирующего заболевания показано оперативное лечение. ОПУХОЛИ Неврогенные опухоли относятся к числу наиболее часто встречающихся новообразований средостения. Среди опухолей, возникающих из клеток симпатического нервного ствола, выделяют ганглионевриному, нейробластому, симпатикобластому и феохромоцитому. К опухолям, образовавшимся из периферических нервов, относятся неврома, нейрофиброма и невринома. Все клинические симптомы можно подразделить на 3 группы: 1. Симптомы сдавления или поражения непосредственно нервной ткани грудного отдела. 2. Симптомы, связанные с нарушением функции органов грудной полости вследствии давления опухоли на органы, заложенные в ней. 3. Симптомы общего характера – результат интоксикации организма продуктами жизнедеятельности опухоли. Чаще всего, при неврогенных опухолях средостения отмечается болевой синдром, далее в уменьшающей последовательности следуют: повышенная утомляемость, слабость, выявленные зоны гипостезии, одышка, кашель, повышение температуры тела, потливость, похудание, осиплость голоса, симптом Горнера, чувство онемения верхних конечностей и др. В происхождении болей при неврогенных опухолях средостения большая роль принадлежит межреберным нервам и поэтому опухоли заднего средостения чаще дают болевой синдром. Решающая роль в диагностике неврогенных опухолей опухолей принадлежит рентгенологическому методу исследования, а также диагностической пробе Минора (суть заключается в выявлении с помощью йодно-крахмальной реакции нарушения потоотделения на соответствующих участках кожи с нарушенной иннервацией).
Лечение больных с неврогенными опухолями средостения в настоящее время основывается на хирургическом удалении зрелых неврогенных опухолей и сочетании его с лучевой, реже химиотерапией, при незрелых неврогенных опухолях. Поскольку неврогенные опухоли имеют тенденцию к злокачественному перерождению, то единственно эффективным методом лечения следует признать радикальное хирургическое вмешательство. Мезенхимальные опухоли – опухоли из волокнистой соединительной ткани. Фиброма – доброкачественная опухоль из зрелой соединительной ткани, нередко бывает инкапсулированной, что хорошо отграничивает ее от окружающих тканей. Клиническое течение довольно благоприятное. Несмотря на большие размеры, которых могут достигать фибромы, симптоматика отличается большой скудностью. Локализоваться могут в любом отделе средостения. При рентгенологическом исследовании выявляется интенсивная, гомогенная, различных размеров полуовальная тень опухоли с неровными четкими наружными контурами. Иногда состоит из нескольких узлов. Лечение – оперативное. Фибросаркома – злокачественная опухоль из незрелой соединительной ткани. Несколько чаще поражает мужчин. Характеризуется отсутствием капсулы и инфильтративным ростом. Опухоли из хрящевой и костной ткани. Хондрома – опухоль исходит из хрящевой ткани позвонков, грудины, ребер. Встречается чаще в заднем, реже в переднем средостении. Характеризуется длительным доброкачественным течение, может перерождаться в хондросаркому. Остеохондрома – редкая опухоль, исходящая из костно-хрящевых сочленений позвонков, ребер, грудины. Лечение остеохондром, как и вообще хондром – хирургическое. Остеобластокластома – костная опухоль, состоящая из гигантских клеток - остеокластов и одноядерных остеокластов. Опухоли из остатков спинной струны. Хордома – дизонтогенетическая опухоль, растущая из остатков спинной струны. Чаще встречается у мужчин молодого возраста. Исходит из позвоночника и растет в сторону позвоночного канала, нередко сдавливая спинной мозг. При злокачественных хордомах оперативное лечение должно быть дополнено лучевой терапией. Опухоли из жировой ткани. Липома – опухоль из зрелой жировой ткани. Относится к редким опухолям средостения. Бывают различной формы: округлой, овальной, в виде песочных часов. Размеры колеблются от 4 – 5 см в диаметре до 30 см и более, масса до нескольких килограмм. Учитывая накопившийся опыт хирургов, Петровский Б.В. предложил различать среди жировых опухолей средостения: 1. медиастинальные, расположенные только в средостении; 2. шейно-медиастинальные, находящиеся на шеи и в средостении; 3. забрюшинно-медиастинальные, локализующиеся в средостении и верхних отделах живота; 4. интрамуральные, локализующиеся в органах грудной полости и в средостении; 5. парастернально-медиастинальные, располагающиеся в виде песочных часов в переднем средостении впереди от реберных хрящей. Липосаркома – представляет собой злокачественную липому. При всей злокачественности характеризуются медленным ростом и поздним метастазированием. Опухоли, исходящие из сосудов. Гемангиомы, лимфангиомы, опухоли артерио-венозных анастомозов. Опухоли зобной железы и ретикулярной ткани. Зобная железа – парный дольчатый орган, располагающийся в верхнем отделе переднего средостения. Новообразования вилочковой железы делятся на: 1. кисты, 2. тимолипомы, 3.доброкачественные тимомы, 4. злокачественные тимомы. Разделение тимом на злокачественные и доброкачественные в известной мере условно, так как в ряде случаев ни клинически, ни даже гистологически не удается точно установить. Злокачественные тимомы диагностируются по их локализации, прогрессирующему росту, приводящему к сдавлению органов средостения, болевому синдрому, одышке, цианозу. Большой интерес представляют вопросы сочетания тимом с синдромом прогрессирующей мышечной слабости – myasthenia gravis. Опухоль вилочковой железы располагаясь непосредственно за грудиной и выхода в правую или левую плевральную полость дают притупление перкуторного звука над ними. При тимомах, некоторые авторы отмечают наличие недостаточности кроветворения в виде арегенеторной анемии, панцитопении, гипо- или агаммаглобулинемии. Диавгностика. Рентгенологическая картина заключается в том, что опухоль занимает срединное положение, распространяется в обе стороны по средней линии. Поперечный размер преобладает на длинником. Опухоли сплющены спереди назад и распластаны непосредственно по задней стенке грудины. Ведущее значение в рентгендиагностике тимом отводится методу пневмомедиастинографии. При новообразованиях зобной железы применяют следующие виды лечения: оперативное удаление опухолей и кист, а также при злокачественных опухолях - лучевую терапию, химио- и гормонотерапию. Последние не имеют самостоятельного значения и только дополняют хирургических метод. 2.
Внутригрудные менингоцеле. Эхинококк средостения
Внутригрудные менингоцеле. Эхинококк средостения
Внутригрудные менингоцеле чаще встречаются в сочетании с болезнью Реклингаузена — нейрофиброматозом. Предполагают, что причина этого заболевания — порок развития твердой мозговой оболочки. В средостение через отверстие для нерва выпячивается часть арахноидальной оболочки спинномозгового нервного корешка. Процесс выпячивания наблюдается обычно при наличии деформаций позвоночника. Иногда может произойти отшнурование менингоцеле.
В литературе опубликовано 12 случаев подобной патологии, когда были выполнены операции [Слоан (Sloan, 1947); Аллинг, 1949; А. А. Вишневский, 1955, и др.].
Жалобы больных при менингоцеле неясные: боли, неловкость в спине, головные боли. При рентгенологическом исследовании, как и при неврогенных опухолях, обнаруживается округлой формы тень, расположенная в заднем средостении и сливающаяся с тенью позвоночника. В позвоночнике, головках и шейках ребер имеются узуры и рарификация, отмечаемые и при невриномах. Поэтому чаще всего при менингоцеле ставится диагноз неврогенной опухоли средостения (Б. К. Осипов).
Дифференциальная диагностика основана на следующих симптомах:
1. Рентгенографии до и после эвакуации из спинномозгового канала с помощью пункции 15—20 мл жидкости. После этой процедуры при менингоцеле наблюдается уменьшение тени и изменение ее конфигурации.
2. Рентгенография после введения воздуха в спинномозговой канал в положении больного на здоровом боку показывает наличие воздуха в полости менингоцеле.
3. Миелография с контрастным веществом в положении больного на больном боку обычно свидетельствует о соединении полости спинномозгового канала и менингоцеле.
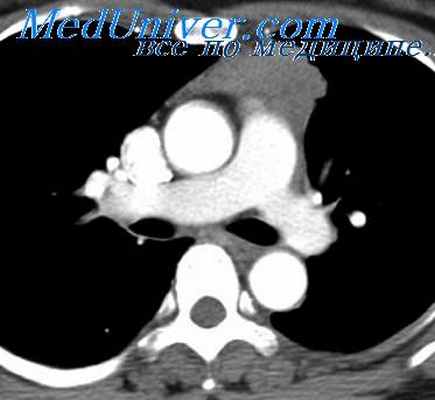
Операция при менингоцеле показана в случаях прогрессирования болезни и наличия тяжелых симптомов. Она состоит в торакотомии и иссечении менингоцеле с последующим пластическим закрытием образующегося в твердой мозговой оболочке отверстия лоскутом плевры, фибринной пленкой и другими материалами (Аллинг и др.). В литературе описаны осложнения после этой операции: кровотечение из межреберных артерий, менингит, эмпиема плевры.
Эхинококк средостения
Эхинококк средостения может: 1) быть локализован только в средостении, 2) распространяться с легкого и одним из полюсов занимать Все эти формы, особенно первая, встречаются очень редко. Так, согласно сборной статистике Н. П. Неговского и И. Д. Кузнецова, изолированный эхинококк средостения к 1956 г. описан только у 22 больных. И. С. Колесников и М. С. Старичков (1958) приводят свое наблюдение эхинококка переднего средостения больших размеров (6x7 см), успешно удаленного во время операции. Диагноз был поставлен до операции, что было возможно ввиду обызвествления оболочек кисты, заметного при рентгеноскопии, а также положительной реакции Казони.
Мы оперировали одного больного, у которого эхинококк левого легкого распространялся на заднее средостение (успешное удаление кисты). Изолированного эхинококка средостения мы не наблюдали.
О туберкуломе средостения и других воспалительных специфических и неспецифических процессах в этой области говорилось в разделе о медиастинитах. О возможности неопухолевых заболеваний средостения следует всегда помнить и использовать все необходимые диагностические мероприятия для исключения ошибочного диагноза. При точно установленном диагнозе изолированной туберкуломы средостения показано удаление ее с последующим активным лечением антибиотиками. Также можно удалять туберкулому и при торакото-мии, которая предпринята по поводу ошибочно предполагаемой опухоли или кисты средостения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кисты средостения
Кисты средостения занимают значительное место в медиастинальной патологии, составляют до 14% от общего числа новообразований средостения.
Возникновение болезни Кисты средостения
Кисты средостения составляют до 18,5% всех новообразований средостения. По происхождению принято выделять истинные, или первичные кисты средостения; кисты, развившиеся из органов и лимфатических сосудов; паразитарные (чаще всего эхинококковые) и, наконец, кисты, развившиеся из пограничных областей (например, менингеальные кисты, т. е. развившиеся из оболочек спинного мозга и др.). Наиболее многочисленной группой являются истинные кисты средостения, а также кисты из органов средостения и вилочковой железы (тимусные). Истинные первичные кисты средостения являются врожденными.
Симптомы болезни Кисты средостения
Наиболее часто встречаются кисты перикарда (целомические кисты перикарда, дивертикулы перикарда) - полые тонкостенные образования, по строению стенки напоминающие перикард. На их долю приходится от 3,3% до 14,2% всех новообразований средостения. Макроскопические кисты перикарда представляют собой полостные образования, заполненные прозрачной жидкостью серозного или серозногеморрагического характера. Стенка кисты тонкая, прозрачная, поверхность гладкая серо-желтого цвета, иногда с жировыми включениями. Наиболее частой локализацией кист, выявляемой у 60% пациентов является правый кардиодиафрагмальный угол. У 30% больных кисты отмечаются в левом кардиодиафрагмальном углу. Реже кисты обнаруживаются в других отделах средостения - до 10%.
Дивертикулы и кисты перикарда в большинстве случаев являются образованиями дисэмбриональной природы, т. е. пороками развития. Появление их связано с нарушением формирования перикарда, а возможно, и плевры на различных этапах эмбрионального развития.
Кроме врожденных могут встречаться и приобретенные кисты перикарда - воспалительного и травматического характера. Описаны также паразитарные (эхинококковые) кисты перикарда. Приобретенные кисты перикарда относятся к редким заболеваниям.
Сущность, патологических изменений, развивающихся у пациентов с кистами перикарда, состоит в появлении в средостении образования, примыкающего к сердцу и постепенно увеличивающегося в размерах. Увеличение кисты приводит к компрессии других органов средостения с неизбежным нарушением их функции и соответствующими клиническими проявлениями.
В большинстве части случаев кисты перикарда ни субъективно, ни клинически не проявляются. Нередко они обнаруживаются случайно при рентгенологическом обследовании больного. Если же у больных есть жалобы, то они сводятся к неприятным ощущениям в области сердца, сердцебиениям, одышке, сухому кашлю, возникающему при перемене положения тела, физической нагрузке. При больших кистах перикарда могут быть симптомы сдавления окружающих органов - пищевода, бронхов, предсердий, коронарных артерий. При дивертикулах перикарда неприятные ощущения и боли в проекции сердца могут возникать при изменении положения тела - из-за раздражения рецепторов в перикарде при перемещении жидкости. С течением времени выраженность указанных жалоб нарастает. Внешний вид пациентов чаще не изменен. При больших кистах и дивертикулах может отмечаться отставание грудной клетки при дыхании, деформации ее над образованием.
Медиастинальные кисты встречаются достаточно часто, на их долю приходится около 20% от всех новообразований средостения, более 75% из них протекают без какой-либо клинической симптоматики.
Бронхогенные кисты наблюдаются у 30-35% больных с кистозными новообразованиями средостения, они формируются в период внутриутробного развития плода и развиваются из дистопированных участков бронхиального эпителия. Макроскопически они имеют вид тонкостенных образований, содержащих прозрачную, реже бурую жидкость. При микроскопическом исследовании в стенке кисты определяются хрящевая ткань, слизистые железы, гладкомышечные и соединительнотканные волокна. Малигнизация наблюдается очень редко. Изнутри киста выстлана цилиндрическим или реснитчатым эпителием. Бронхогенные кисты могут локализоваться как в средостении, так и в ткани легкого. В средостении они чаще всего тесно прилежат к трахее и главным бронхам, обычно позади бифуркации трахеи.
Гастроэнтерогенные кисты происходят из зачатков пищеварительного тракта. Микроскопически кисты могут напоминать стенку желудка, пищевода, тонкой кишки. Содержимое кист зависит от выстилающей их полость слизистой оболочки и представлено обычно сливкообразной жидкостью или студенистой массой. В связи с тем, что внутренняя оболочка некоторых кист выстлана желудочным эпителием, продуцирующим соляную кислоту, могут возникать изъязвления стенки, кровотечения из язв и их перфорация. Располагаются гастроэнтерогенные кисты, как правило, в заднем средостении. Они имеют более толстую стенку, чем бронхогенные кисты и в ряде случаев имеют ножку, связанную с пищеводом. Рентгенологически они проявляются неправильной формы округлым или овоидным образованием с вертикальным расположением его длинного диаметра. Известны редкие случаи развития рака в стенке кисты.
Кисты вилочковой железы встречаются преимущественно у детей и лиц молодого возраста. По происхождению кисты делятся на 3 группы:
Клиническая картина кист средостения зависит от их размеров, локализации и степени компрессии окружающих органов, а также развития осложнений (нагноение, прорыв содержимого в дыхательные пути, плевральную полость, медиастинит и т. д.).
Медиастинальные кисты, относящиеся к первичным новообразованиям средостения, следует дифференцировать с паразитарными кистами (эхинококкоз), внутригрудным менингоцеле (выпячивание в средостение арахноидальной оболочки спинного мозга через межпозвоночное отверстие), а в случаях их нагноения - с ограниченным гнойным медиастинитом.
Диагностика болезни Кисты средостения
Методы лучевой диагностики до настоящего времени играют ведущую роль в диагностике опухолей и кист средостения. Мы включаем в комплекс лучевого обследования многоплоскостную рентгеноскопию, трехплоскостную рентгенографию грудной клетки, при подтверждении подозрения на новообразование всегда применяем компьютерную или магнитно-резонансную томографию. В некоторых случаях для уточнения диагноза требуется инвазивная ангиография.
Рентгеноскопия и рентгенография грудной клетки позволяют выявить образование в средостении, локализовать его в том или ином отделе и тем самым предположить наиболее вероятный нозологический диагноз. Для более точной локализации образования эти исследования целесообразно выполнять в условиях контрастирования пищевода, чтобы выявить или исключить его девиацию, нередкую при образованиях заднего средостения. Кроме того, мы получаем представление о состоянии легких (гиповентиляция, обусловленная компрессией дыхательных путей), плевральных полостей (реактивный плеврит, гидроторакс) и функции диафрагмы (компрессия диафрагмальных нервов). Однако, дифференцировать опухоль с кистой, а также судить об инвазии опухолью окружающих структур на основании рутинного рентгенологического исследования чаще всего невозможно. Кроме того, приходится учитывать, что рутинное рентгенологическое обследование не всегда позволяет дифференцировать образования средостения с внутрилегочными и внутриплевральными; в таких случаях необходима томография в любом варианте.
Стандартная томография средостения, пневмомедиастинография, пневмомедиастинотомография, еще недавно бывшие методами выбора, в настоящее время практически полностью вытеснены из диагностики образований средостения современными, более точными методами лучевой диагностики. Компьютерная и магнитно-резонансная томография, подтверждая и уточняя локализацию образования, дают ответы на эти вопросы: анализ томограмм с высокой точностью демонстрирует связь образований средостения с теми или иными органами и структурами, а денситометрия позволяет отличить более плотную опухолевую ткань от менее плотного жидкостного содержимого кисты. Контрастирование сосудов в момент исследования и применение магнитно-резонансной томографии повышают точность визуализации магистральных сосудов, что важно для исключения или выявления их инвазии или компрессии. Магнитно-резонансная томография представляется методом выбора и в случае подозрения на нейрогенную опухоль заднего средостения, так как в подобных ситуациях всегда необходимо исключить опухоль типа "песочных часов", а в отношении нервной ткани магнитно-резонансная томография более чувствительна, чем компьютерная. Однако, нозологическая диагностика по данным этих высокоточных методов исследования также может носить лишь предположительный характер. Инвазивная ангиография показана в тех сравнительно редких случаях, когда необходимо исключить или выявить инвазию или компрессию магистральных сосудов, либо дифференцировать образование от сосудистой аневризмы, а компьютерная или магнитно-резонансная томография не дают определенного ответа на эти вопросы.
Эндоскопическая и морфологическая диагностика
Эндоскопические методы в диагностике образований средостения имеют значение не только, а может быть, и не столько как средство визуальной оценки, сколько как способ получения патологического материала для морфологических исследований. Поэтому мы рассмотрим их в комплексе с другими методами морфологической диагностики, в порядке возрастания инвазивности метода.
Бронхоскопия - наименее инвазивный, но и наименее информативный из инструментальных методов диагностики образований средостения. Это исследование дает возможность выявления и визуальной количественной оценки степени компрессии дыхательных путей, а также определяет прорастание трахеи и крупных бронхов инвазивными опухолями средостения. Эндоскопически видимые девиация трахеи, выбухание той или иной ее стенки, расширение ее бифуркации служат косвенными признаками образования средостения и указывают на его локализацию. Однако, поставить с помощью бронхоскопии гистологический диагноз удается не более чем в 25% наблюдений (Adler и соавт., 1983). Мы считаем бронхоскопию показанной во всех случаях образований средостения, которые по данным лучевой диагностики представляются связанными с дыхательными путями.
Аспирационная тонкоигольная биопсия - метод более инвазивный, но существенно более информативный, чем бронхоскопия. Цитологическое исследование полученного этим методом пунктата обеспечивает морфологическую диагностику образований средостения, по данным литературы, в 80 - 90% случаев. Диагноз кисты средостения пункция подтверждает немедленно. Тонкоигольной биопсии, выполняемой под контролем компьютерной томографии, доступны практически все анатомические отделы средостения. При необходимости пункция тонкой иглой может быть выполнена не только чрескожным, но и чреспищеводным, чрестрахеальным или чрезбронхиальным доступом. Немаловажное преимущество метода - возможность выполнения процедуры в амбулаторных условиях с применением местной анестезии, что особенно важно для больных с признаками медиастинальной компрессии. На основании вышеперечисленных достоинств многие авторы считают необходимым во всех случаях образований средостения начинать морфологическую диагностику с тонкоигольной аспирационной биопсии, применяя более инвазивные методы только в тех случаях, когда пункция образования не дает определенного диагноза.
К недостаткам пункционной биопсии относится, прежде всего, определенное число сопровождающих ее осложнений: так, по данным Adler и соавторов (1983), те или иные осложнения наблюдаются в 21,4% пункционных биопсий средостения, в том числе пневмоторакс - у 3,6% пациентов. Кроме того, количество патологического материала, аспирируемого через тонкую иглу, обычно весьма невелико, что ограничивает возможности его изучения цитологическим исследованием. К тому же, если биопсия представляет собой локальный метод исследования, результаты которого во многом зависят от того, в какую точку видимого субстрата придет биопсийный инструмент, то еще более локальна пункционная биопсия. Очевидно, последними двумя обстоятельствами и обусловлены не столь редкие расхождения пункционно-биопсийного и послеоперационного гистологического диагнозов. Таким образом, пункционная биопсия оправдана при всех образованиях средостения и особенно показана в тех случаях, когда дооперационная морфологическая диагностика имеет значение для лечебной тактики, но результаты этого исследования, к сожалению, нельзя абсолютизировать. Биопсия периферических лимфоузлов (при наличии в них патологических изменений: увеличения, уплотнения или болезненности) имеет особое значение для диагностики лимфом.
Парастернальная медиастинотомия - полостная операция, требующая госпитализации пациента и общей анестезии - представляет собой вариант открытой эксцизионной биопсии. Количество получаемого при этом патологического материала, как правило, достаточно для полноценного морфологического исследования. Однако, возможности визуализации патологического образования в средостении из этого доступа весьма ограничены, и спектр применения диагностической медиастинотомии сводится к биопсии образований переднего средостения, прилегающих парастернально к передней грудной стенке. Метод применяется нечасто, а внедрение в клиническую практику средств эндовидеохирургии, повидимому, полностью заменит медиастинотомию.
Медиастиноскопия в диагностике опухолей и кист средостения также имеет довольно ограниченное применение. Визуализации и эксцизионной биопсии путем классической чресшейной медиастиноскопии доступны лишь среднее и верхний отдел переднего средостения. В связи с ограниченностью обзора и инструментальных манипуляций поставить нозологический диагноз удается немногим более чем в половине случаев. При этом многие считают медиастиноскопию противопоказанной при опухолях переднего средостения в связи с реальной возможностью повреждения капсулы тимуса; в таком случае, если опухоль является тимомой, неизбежна контаминация тканей средостения. Торакоскопия представляется наиболее информативным диагностическим методом, сочетающим в себе возможность непосредственной визуализации образований средостения в различных ракурсах с эксцизионной биопсией под контролем зрения. Применение этой эндоскопической техники к диагностике, а затем и к лечению опухолей и кист средостения значительно расширилось с приходом в хирургические клиники видеоторакоскопии.
Эта методика предоставляет хирургу значительно более широкий обзор и, как следствие, более точный выбор участка для биопсии по сравнению с медиастиноскопией и медиастинотомией. Оперативная видеоторакоскопия дает возможность не только определить взаимоотношения образования средостения с окружающими структурами, но и выявить, в ряде случаев, инвазию последних. По данным разных авторов, видеоторакоскопия с биопсией обеспечивает достоверный диагноз опухолей и кист средостения в 86 - 100% случаев. В то же время, необходимо помнить, что торакоскопия - это внутриполостное хирургическое вмешательство, требующее общей анестезии, однолегочной искусственной вентиляции и сопровождающееся определенным процентом осложнений.
Прочие методы диагностики.
Итак, диагностика опухоли или кисты средостения начинается со стандартного рентгенологического обследования, главная цель которого - ответить на вопрос: действительно ли мы имеем дело с образованием средостения?
Следующим этапом являются современные методы неинвазивной лучевой диагностики: компьютерная и магнитно-резонансная томография, которые должны уточнить локализацию образования, его структуру, консистенцию, выявить его взаимоотношения с окружающими органами и анатомическими структурами, а также характер этих взаимоотношений. Эндоскопические и биопсийные методы, подтверждая диагноз, должны ответить на вопрос о нозологии образования и тем самым дать основания для выбора лечебной тактики.
Однако, как видно из вышеизложенного, ни один из методов дооперационной диагностики, включая даже столь информативный, как видеоторакоскопия с биопсией, не гарантирует от ошибок и расхождений с окончательным диагнозом, когда речь идет об опухолях и кистах средостения. В связи с этим обстоятельством особое значение приобретает последнее средство хирургической диагностики - ранняя оперативная эксплорация, за которой обычно немедленно следует удаление образования. Что касается стадирующих исследований, то, как мы уже упоминали выше, большинство злокачественных и инвазивных опухолей средостения обычно не дают гематогенных метастазов, столь типичных для других злокачественных новообразований, и редко дают отдаленные имплантаты. Поскольку типичных локализаций последних попросту нет, разработка скрининговых методов поиска имплантатов весьма затруднительна. Поэтому стадирующие исследования обычно планируют после установления морфологического диагноза, исходя из типа опухоли и ее склонностей к распространению.
Необходимый минимум обследования при подозрении на образование средостения включает в себя:
• многоплоскостную рентгеноскопию и трехплоскостную рентгенографию органов грудной клетки в условиях контрастирования пищевода;
• компьютерную томографию средостения, при подозрении на инвазию крупных сосудов - в условиях болюсного контрастирования последних; при опухолях заднего средостения, подозрительных на нейрогенные, целесообразна магнитно-резонансная томография;
• бронхоскопию - при образовании средостения, демонстрирующем интимные связи с трахеей или крупными бронхами.
• Если вышеперечисленные диагностические мероприятия не позволяют установить нозологию образования, современные требования диктуют необходимость перехода к более инвазивным методам морфологической диагностики:
• трансторакальной тонкоигольной аспирационной биопсии под контролем компьютерного или магнитно-резонансного томографа;
• широкой торако- или стернотомии, совмещающей диагностические и лечебные цели.
Основную роль в диагностике кист и дивертикулов перикарда, как и других новообразований средостения, играет рентгенологическое исследование. Многоосевая рентгеноскопия и рентгенография органов грудной полости позволяет определить локализацию образования, отношение к соседним органам, форму и изменение его положения при дыхательных движениях.
Информативным методом исследования является КТ. Этот современный метод исследования позволяет не только выявить образование, определить его размеры, но также оценить толщину стенок кисты, характер содержимого, взаимоотношение с соседними анатомическими образованиями.
Дифференциальная диагностика кист перикарда довольно трудна. Их следует отличать от дермоидных кист средостения, кист легкого, аневризм аорты. Комплексное использование перечисленных методов исследования позволяет исключить большинство из этих заболеваний и установить истинный характер изменений.
Эхинококкоз
Эхинококкоз человека является зоонозом (болезнью, передаваемой от животных человеку), вызываемым паразитами, а именно ленточными червями рода Echinococcus. Существует четыре формы эхинококкоза:
- кистозный эхинококкоз, известный также как гидатидная болезнь, или гидатидоз, развивающийся в результате инфицирования видом Echinococcusgranulosus;
- альвеолярный эхинококкоз, развивающийся в результате инфицирования E.multilocularis;
- две формы неотропического эхинококкоза: поликистозный эхинококкоз, развивающийся в результате инфицирования E.vogeli; и
- монокистозный эхинококкоз, вызываемый E.oligarthrus.
Двумя основными формами, имеющими значимость для медицины и общественного здравоохранения, являются кистозный эхинококкоз (КЭ) и альвеолярный эхинококкоз (АЭ).
Передача инфекции
Промежуточными хозяевами Echinococcus являются некоторые травоядные и всеядные животные. Эти животные приобретают инфекцию при поглощении яиц паразита, содержащихся в зараженных пище и воде, а затем паразит проходит личиночные стадии развития в их внутренних органах.
Окончательными хозяевами паразита являются плотоядные животные, в кишечнике которых обитают половозрелые черви. Инфицирование окончательных хозяев происходит при поедании ими внутренних органов промежуточных хозяев, в которых содержатся личинки паразита.
Люди являются так называемыми случайными промежуточными хозяевами в том смысле, что они инфицируются тем же путем, что и остальные промежуточные хозяева, но не участвуют в передаче инфекции окончательным хозяевам.
Известно несколько различных генотипов E. granulosus, причем для некоторых из них характерны четкие предпочтения в отношении промежуточных хозяев. Некоторые генотипы считаются видами, отличными от E. granulosus. Не все генотипы вызывают инфекцию у людей. Генотип, который вызывает подавляющее большинство случаев инфицирования кистозным эхинококкозом у людей, в основном поддерживается в цикле «собака-овца-собака», хотя может затрагивать и других домашних животных, включая коз, свиней, крупный рогатый скот, верблюдов и яков.
Альвеолярный эхинококкоз обычно встречается среди диких животных и поддерживается в циклах между лисицами или другими плотоядными животными и мелкими млекопитающими (в основном грызунами), выступающими в роли промежуточных хозяев. Окончательными хозяевами могут также быть домашние собаки и кошки.
Признаки и симптомы
Кистозный эхинококкоз / гидатидоз
Инфицирование человека E. granulosus приводит к развитию одной или нескольких гидатидных кист, локализованных чаще всего в печени и легких и реже в костях, почках, селезенке, мышцах и центральной нервной системе.
Бессимптомный инкубационный период болезни может продолжаться многие годы до тех пор, пока гидатидные кисты не разовьются до таких размеров, при которых появляются клинические признаки, при этом примерно половина всех пациентов, получающих медицинское лечение от инфекции, начинают его получать через несколько лет после первоначального инфицирования паразитом.
Если гидатиды локализуются в печени, часто наблюдаются боли в области живота, тошнота и рвота. Если поражены легкие, клинические признаки включают хронический кашель, боли в груди и одышку. Другие признаки зависят от локализации гидатид(ы) и от давления, оказываемого на прилегающие ткани. Неспецифические признаки включают анорексию, потерю веса и слабость.
Альвеолярный эхинококкоз
Для альвеолярного эхинококкоза характерны бессимптомный инкубационный период длительностью 5-15 лет и медленное развитие первичного опухолевидного поражения, локализованного обычно в печени. Клинические признаки включают потерю веса, боли в области живота, общее недомогание и признаки печеночной недостаточности.
После диссеминации паразита через кровеносную и лимфатическую системы личиночные метастазы могут распространяться либо в органы, прилегающие к печени (например, в селезенку), либо в отдаленные места (например, в легкие или мозг). При отсутствии лечения альвеолярный эхинококкоз прогрессирует и приводит к смертельному исходу.
Распространение
Кистозный эхинококкоз распространен во всем мире и обнаруживается на всех континентах, кроме Антарктиды. Распространение альвеолярного эхинококкоза ограничивается северным полушарием, в частности некоторыми районами Китая, Российской Федерации и стран континентальной Европы и Северной Америки.
В эндемичных районах показатели заболеваемости людей кистозным эхинококкозом могут превышать 50 на 100 000 человек в год, а в некоторых частях Аргентины, Перу, Восточной Африки, Центральной Азии и Китая уровни распространенности могут достигать 5‑10%. Среди сельскохозяйственных животных показатели распространенности кистозного эхинококкоза, выявляемого на скотобойнях в гиперэндемичных районах Южной Америки, варьируются в пределах 20‑95% забиваемых животных.
Самые высокие показатели распространенности наблюдаются в сельских районах, где забивают старых животных. В зависимости от конкретных инфицированных видов животных убытки животноводческого производства, обусловленные кистозным эхинококкозом, вызваны отбраковкой печени, а также уменьшением веса туш, снижением ценности шкур, сокращением производства молока и снижением репродуктивной способности.
Диагностика
Наилучшей методикой для диагностики как кистозного, так и альвеолярного эхинококкоза у людей является ультрасонографическая визуализация. Эта методика обычно дополняется или подтверждается компьютерной томографией (КТ) и/или магнитно-резонансной томографией (МРТ).
Иногда кисты могут быть случайно обнаружены во время рентгенографии. Специфические антитела выявляются с помощью разных серологических тестов и могут подтверждать диагноз. Для содействия в выборе вариантов клинического лечения по-прежнему необходимо раннее выявление инфекции E. granulosus и E. multilocularis, особенно в районах с недостаточными ресурсами.
Лечение
Лечение как кистозного, так и альвеолярного эхинококкоза часто бывает дорогим и сложным и может требовать обширных хирургических вмешательств и/или длительной лекарственной терапии. Существует четыре варианта лечения кистозного эхинококкоза:
- чрескожное лечение гидатидных кист с использованием методики ПАИР (пункция, аспирация, инъекция, реаспирация);
- хирургическое вмешательство;
- терапия противоинфекционными препаратами;
- наблюдение.
Выбор должен быть основан в первую очередь на результатах ультразвуковой эхографии кисты. Необходимо учитывать конкретную стадию болезни, а также доступную медицинскую инфраструктуру и имеющиеся кадровые ресурсы.
В случае альвеолярного эхинококкоза ключевыми компонентами лечения остаются ранняя диагностика и радикальная (как в случае опухоли) хирургическая операция с последующим курсом противоинфекционной профилактики с использованием альбендазола. В случае ограниченного поражения радикальная хирургическая операция может привести к излечению. К сожалению, у многих пациентов эта болезнь выявляется на поздних стадиях. Как следствие, если проведение паллиативной хирургической операции не сопровождается полным курсом эффективной противоинфекционной терапии, часто происходят рецидивы.
Бремя для здравоохранения и экономики
Кистозный и альвеолярный эхинококкоз представляют значительную долю бремени болезней. В любой момент времени число людей, страдающих этими болезнями, в мире может превышать один миллион человек. Многие из этих людей могут иметь тяжелые клинические синдромы, которые при отсутствии лечения могут представлять угрозу для жизни. Даже при лечении качество жизни людей часто ухудшается.
В отношении кистозного эхинококкоза показатель постоперационной смертности хирургических пациентов составляет в среднем 2,2%, а в 6,5% случаев после операции наблюдаются рецидивы, требующие длительного восстановительного периода.
По оценкам созданной в 2015 г. Справочной группы ВОЗ по эпидемиологии бремени болезней пищевого происхождения (FERG), в глобальных масштабах эхинококкоз ежегодно является причиной 19 300 случаев смерти и примерно 871 000 лет жизни, скорректированных на инвалидность (DALY) 1 .
Ежегодные затраты в связи с лечением пациентов и убытками в животноводческом производстве, обусловленными кистозным эхинококкозом, оцениваются в 3 млрд долл. США.
Эпиднадзор, профилактика и борьба
Для отражения бремени эхинококкоза и оценки прогресса и успехов в осуществлении программ по борьбе с этой болезнью крайне необходимы надежные данные эпиднадзора. Тем не менее, как и в отношении других забытых болезней, которые преимущественно поражают группы населения, недостаточно охваченные услугами здравоохранения и проживающие в отдаленных районах, наблюдается острая нехватка данных, и для успешного осуществления программ по борьбе с эхинококкозом и измерения достигнутых результатов этой проблеме необходимо уделять больше внимания.
Кистозный эхинококкоз / гидатидоз
Проводить эпиднадзор за кистозным эхинококкозом среди животных сложно, поскольку инфекция у домашнего скота и собак протекает бессимптомно. Кроме того, местные сообщества и ветеринарные службы не осознают всей важности эпиднадзора и не уделяют ему приоритетного внимания.
Кистозный эхинококкоз предотвратим, поскольку окончательными и промежуточными хозяевами паразита являются домашние виды животных. Установлено, что периодическая дегельминтизация собак с использованием празиквантела (не менее четырех раз в год), более строгое соблюдение гигиены при забое животных (включая надлежащую утилизацию инфицированных отходов) и проведение кампаний по просвещению общественности способствуют сокращению, – а в странах с высоким уровнем дохода предотвращению – передачи инфекции и уменьшению бремени болезни у людей.
Осуществление программы по вакцинации овец в сочетании с дегельминтизацией собак и выбраковкой старых овец может привести к элиминации кистозного эхинококкоза у людей менее чем через 10 лет.
Альвеолярный эхинококкоз
Проводить профилактику альвеолярного эхинококкоза и борьбу с ним сложнее, поскольку цикл охватывает дикие виды животных как в качестве окончательных, так и в качестве промежуточных хозяев. Регулярная дегельминтизация домашних плотоядных животных, имеющих доступ к диким грызунам, может способствовать снижению риска инфицирования людей.
Исследования, проведенные в Европе и Японии, показали, что дегельминтизация диких и бродячих животных, являющихся окончательными хозяевами паразита, с помощью антигельминтных приманок способствует значительному снижению распространенности альвеолярного эхинококкоза. Отлов лисиц и бродячих собак, по всей видимости, крайне неэффективен. Устойчивость и затратоэффективность таких кампаний неоднозначны.
Деятельность ВОЗ в странах
Усиление профилактики эхинококкоза и борьбы с ним
В 1985 г. под эгидой ВОЗ были созданы неофициальные рабочие группы по эхинококкозу. В течение 10 лет эти группы под руководством профессора Дж. Экерта (Цюрихский университет, Швейцария) организовывали совещания специалистов и содействовали международному научному обмену и сотрудничеству в области исследований эхинококкоза. В 1995 г. ВОЗ изменила структуру этих групп и преобразовала их в единую группу, Неофициальную рабочую группу ВОЗ по эхинококкозу (НРГЭ ВОЗ). Задача НРГЭ ВОЗ заключается в том, чтобы усилить профилактику эхинококкоза и борьбу с ним на основе эффективного сотрудничества со стратегическими партнерами и соответствующими секторами. В настоящее время председателем НРГЭ ВОЗ является профессор Томас Юнганс (Гейдельбергский университет, Германия), а сопредседателем – профессор Окан Акхан (Университет Хасеттепе, Турция).
В 1995 г. НРГЭ ВОЗ разработала стандартизированную классификацию кистозного эхинококкоза (КЭ), которая может применяться во всех условиях. В 2009 г. был опубликован документ о консенсусе в отношении диагностики и лечения КЭ и альвеолярного эхинококкоза (АЭ), достигнутом НРГЭ ВОЗ (Brunetti et al, 2010), в котором содержатся обновленные руководящие принципы диагностики и лечения.
В настоящее время НРГЭ ВОЗ проводит обзор диагностики и соответствующего клинического ведения эхинококкоза и разрабатывает технические руководства, имеющие практическую применимость. Для рассмотрения различных аспектов этих болезней было создано несколько рабочих групп, которые работают над подготовкой этих документов. Группа также содействует сбору и картированию эпидемиологических данных.
Наращивание потенциала для улучшения ранней диагностики и клинического ведения КЭ
Эндемичные страны обратились к ВОЗ с просьбой оказать поддержку в области ранней диагностики и клинического ведения кистозного эхинококкоза. ВОЗ оказывает поддержку в наращивании потенциала путем организации учебных курсов для медицинского и младшего медицинского персонала с уделением особого внимания клиническому ведению кистозного эхинококкоза в сельских районах затронутых стран. Это является неотъемлемым компонентом усилий по обеспечению всеобщего охвата услугами здравоохранения.
В Марокко осуществляется проект, ориентированный на децентрализацию диагностических и терапевтических технологий и продвижение стратегии ПАИР (пункция, аспирация, инъекция, реаспирация) в сельских и гиперэндемичных районах.
Монголия признала эхинококкоз в качестве проблемы общественного здравоохранения, и по просьбе ее министерства здравоохранения в 2013 г. ВОЗ провела предварительный анализ ситуации. Анализ был сфокусирован на проведение ранней диагностики и создание базовой системы эпиднадзора с охватом людей и животных, необходимой для установления истинного бремени болезни.
Межсекторальное исследование, проведенное в Болгарии, Румынии и Турции в 2014-2015 гг., показало, что истинное бремя КЭ плохо изучено и что многие случаи заболевания протекают бессимптомно и остаются без надлежащего медицинского диагноза и лечения. В рамках этого исследования была проведена оценка распространенности этой болезни среди сельского населения в трех странах.
В Регионе стран Америки в 2017 г. Панамериканская организация здравоохранения / Региональное бюро ВОЗ для стран Америки (АМРБ) и центр «Panaftosa» подготовили руководство по борьбе с кистозным эхинококкозом. Оно было опубликовано на испанском языке.
Работа с органами ветеринарного контроля и безопасности пищевых продуктов в целях содействия разработке программ борьбы с эхинококкозом
Цикл передачи кистозного эхинококкоза (КЭ) включает собак и промежуточных хозяев, как правило, овец. Для того чтобы разорвать цикл передачи, при принятии мер необходимо учитывать этих животных. Меры по борьбе с эхинококкозом, принимаемые в отношении собак и овец на основе концепции «Единого здравоохранения», включают дегельминтизацию собак с применением празиквантела не менее 4 раз в год и вакцинацию овец вакциной EG95.
В рамках концепции «Единое здравоохранение» ВОЗ и ее партнер, Всемирная организация по охране здоровья животных (МЭБ), оказывают поддержку в разработке программ борьбы с эхинококкозом, включая мероприятия для животных. Регулярно проводятся совместные совещания и оказывается техническая поддержка, например, в странах Средней Азии и Закавказья.
ВОЗ оказывает странам помощь в разработке и осуществлении пилотных проектов, ведущих к утверждению эффективных стратегий борьбы с кистозным эхинококкозом. Сотрудничество с органами ветеринарного контроля и безопасности пищевых продуктов, а также с другими секторами имеет важное значение для достижения долгосрочных результатов, связанных с уменьшением бремени болезни и сохранением продовольственной производственно-сбытовой цепочки.
ВОЗ оказывает поддержку отдельным странам, например Монголии, в разработке программ по борьбе с КЭ. В 2018 г. в Улан-Баторе было созвано многодисциплинарное совещание заинтересованных сторон по вопросам разработки национального плана действий по борьбе с эхинококкозом. Из-за отсутствия существенных инвестиций в борьбу с этой болезнью осуществление программы идет медленными темпами, но ВОЗ продолжает объединять заинтересованные стороны, и в 2019 г. были согласованы дальнейшие действия. Кроме того, ВОЗ содействовала утверждению диагностических тестов, используемых для выявления эхинококкоза у собак, что имеет важное значение для эпиднадзора, и созданию базовой системы в провинции Баянхонгор, Монголия.
Китай включает профилактику и лечение эхинококкоза и борьбу с этой болезнью в свои планы экономического развития для привлечения повышенного внимания к этой значительной проблеме в стране, особенно в районах Тибетского нагорья, а также в среднеазиатских районах.
ВОЗ продвигает подходы на основе концепции «Единое здравоохранение», такие как подход, разработанный д-ром Ларрию в Патагонии, Аргентина, который предусматривает участие общинных работников здравоохранения, дегельминтизацию собак и вакцинацию овец.
Улучшение качества данных о КЭ
Данные эпиднадзора имеют ключевое значение для понимания эпидемиологической ситуации и принятия мер в районах риска, а также для установления приоритетов. Кроме того, данные необходимы для мониторинга прогресса в осуществлении мероприятий и оценки результатов, достигнутых в области борьбы с болезнью.
Показатели представляют собой специфические переменные, которые помогают анализировать данные и обеспечивают инструментарий для органов здравоохранения и лиц, участвующих в борьбе с болезнью. ВОЗ разработала новый набор показателей по КЭ на страновом и глобальном уровнях и разрабатывает системы отчетности, которые будут служить руководством и подспорьем для стран в области сбора данных и представления отчетности.
На глобальном уровне используются показатель 1 – число эндемичных по КЭ стран – и показатель 2 – число стран с усиленными мерами борьбы в гиперэндемичных районах. Гиперэндемичный район был определен как район с ежегодной заболеваемостью, составляющей 5 случаев заболевания людей на 100 000 человек.
На страновом уровне используются эпидемиологические показатели и показатели прогресса в области борьбы с болезнью. Последние показатели включают показатели воздействия и конечные результаты.
(1) Один DALY (год жизни, скорректированный на инвалидность) можно рассматривать как один потерянный год «здоровой» жизни. Общую сумму DALY среди населения, или бремя болезни, можно использовать для измерения разрыва между текущим состоянием здоровья и идеальным состоянием здоровья, при котором все люди живут до старости, не имея болезней и инвалидности.
Читайте также:
