Воспаление пародонта при сахарном диабете. Пародонтит при поражениях органов
Добавил пользователь Cypher Обновлено: 29.01.2026
Сахарный диабет и заболевания пародонта являются распространенными хроническими заболеваниями во многих странах мира. Статья описывает современные доказательства, подтверждающие взаимосвязь между диабетом и инфекцией пародонта.
Сахарный диабет (СД) относится к гетерогенным заболеваниям, и причины его возникновения могут быть различными, но он всегда характеризуется гипергликемией. СД 1-го типа обусловлен разрушением инсулин-продуцирующих клеток. СД 2-го типа является результатом резистентности к инсулину в сочетании с относительной недостаточностью β-клеток [1]. Последние данные указывают на то, что СД 2-го типа составляет 90% всех случаев сахарного диабета среди населения ряда стран [2, 3].
Диабет
Диабет является одним из наиболее распространенных неинфекционных заболеваний во всем мире. Это четвертая или пятая по значимости причина смерти в большинстве стран с высоким уровнем дохода, и есть существенные доказательства того, что диабет представляет собой эпидемию во многих странах с низким и средним уровнем дохода. Сахарный диабет является самым распространенным эндокринным заболеванием, затрагивая, по оценкам, от 5% до 10% взрослого населения в промышленно развитых странах Запада, Азии, Африки, Центральной и Южной Америки, что оказывает большое влияние на общество [4–6]. Международная Федерация Диабета (International Diabetes Federation, IDF) подсчитала, что в 2011 г. количество больных СД составляет 366 млн, а в прогнозе на 2030 г. это будет уже 552 млн.
В Саудовской Аравии процент заболеваемости диабетом один из самых высоких в мире. Общая распространенность СД у взрослых в Саудовской Аравии достигает 23,7% [5]. В соответствии с данными IDF, пять из 10 стран, в которых сахарный диабет наиболее распространен, входят в Совет содружества 6 государств Персидского залива [7]. Кувейт является третьим по счету государством, Катар — шестым, Саудовская Аравия — седьмым, Бахрейн — восьмым, а Объединенные Арабские Эмираты — десятым. Остальные — это тихоокеанские островные страны с гораздо меньшим населением, кроме Ливана, который находится на пятом месте (табл.).
Сахарный диабет характеризуется повышенной восприимчивостью к инфекциям, плохим заживлением ран и повышенной заболеваемостью и смертностью, связанных с прогрессированием заболевания.
Заболевания пародонта как осложнение диабета
В ряде исследований была продемонстрирована более высокая распространенность заболеваний пародонта среди пациентов с СД, чем среди здоровых людей [9]. В обширном поперечном исследовании Grossi и др. [10] показали, что у больных СД в два раза чаще, чем у не страдающих диабетом, происходит потеря зубодесневого прикрепления. Исследователь Firatli [9] в течение 5 лет проводил наблюдения за пациентами с СД 1-го типа и контрольной группой здоровых лиц. У пациентов с диабетом потеря зубодесневого прикрепления была значительно выраженней, чем в контрольной группе. В другом исследовании поперечного среза Bridges и др. [11] обнаружили, что диабет оказывает поражающее влияние на ткани пародонта по всем параметрам, включая степень кровоточивости, глубину пародонтальных карманов, потерю прикрепления и утраченные зубы. По сути, это исследование показало, что у пациентов с сахарным диабетом в 5 раз выше вероятность развития частичной вторичной адентии, чем у лиц, не страдающих диабетом [12].
Влияние заболеваний пародонта на гликемический контроль
Хроническая пародонтальная инфекция обеспечивает постоянное выделение провоспалительных цитокинов, которые могут быть связаны с развитием резистентности тканей к инсулину и плохим гликемическим контролем у пациентов с СД [13, 14]. В воспаленных тканях пародонта, как правило, повышается уровень медиаторов воспаления, связанных с процессом разрушения тканей, таких как фактор некроза опухоли-α, интерлейкин-6, интерлейкин-1β, простагландин Е2 и матриксные металлопротеиназы [14]. В дополнение к местной деструкции, при воспалении увеличивается проницаемость капилляров, что может привести к попаданию медиаторов воспаления, а также бактериальных продуктов в большой круг кровообращения (рис. 2).
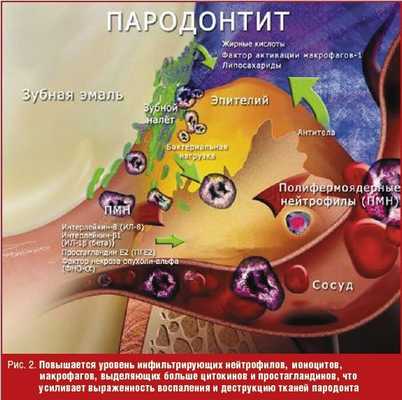
Эти медиаторы играют важную роль в патогенезе развития резистентности к инсулину, ишемической болезни сердца, а также, по последним данным, и диабета [15]. Основываясь на этой теории, было высказано предположение, что успешный контроль бактериальной инфекции пародонта приводит к улучшению клинической картины как пародонтита, так и метаболического контроля СД [13]. Различные исследования [16–21] показали, что скейлинг (снятие твердых зубных отложений) и сглаживание поверхности корня, в дополнении с антибиотикотерапией и без нее, у пациентов с сахарным диабетом привели к клиническим улучшениям, в том числе сокращению глубины пародонтального кармана, уменьшению кровоточивости при зондировании и нагноения, а также к увеличению уровня клинического прикрепления десны. Эти интервенционные исследования [16–24] одновременно оценивали потенциальное влияние различных видов терапии пародонтита на гликемический контроль у лиц с диабетом, измеряя уровень гликозилированного гемоглобина (HbA1c). Некоторые исследователи [13, 16, 21–23] предполагали, что улучшение состояния пародонта положительно повлияет на метаболический контроль, в то время как в других исследованиях этот положительный эффект не оценивался [17, 24, 25]. Al-Mubarak с коллегами [21] недавно провели исследование с целью оценки эффективности влияния скейлинга и сглаживания поверхности корня с дополнительной антибиотикотерапией (доксициклина гиклат, 20 мг 2 раза в сутки) на состояние тканей пародонта и уровень глюкозы в крови у пациентов с диабетом и хроническим пародонтитом. 346 пациентов с диабетом 1-го и 2-го типа и хроническим пародонтитом были рандомизированы на четыре группы: группа 1 получила один сеанс скейлинга и сглаживания поверхности корней (SRP) первоначально и плацебо — таблетки 2 раза в сутки с первого визита в течение трех месяцев; группа 2 получила один сеанс SRP первоначально и доксициклина гиклат (20 мг 2 раза в сутки) с первого визита в течение трех месяцев; группа 3 получила два сеанса сглаживания поверхности корня: первоначально и затем через 6 месяцев, а также плацебо — таблетки 2 раза в сутки на период 3 месяца, начиная с первого посещения и после визита спустя 6 месяцев; группа 4 получила 2 сеанса сглаживания поверхности корня (в первое посещение и через 6 месяцев) и доксициклина гиклат (20 мг 2 раза в сутки) на период 3 месяца, начиная с первого посещения и визита спустя 6 месяцев. Были взяты образцы венозной крови для оценки уровня HbA1c, также была проведена оценка состояния тканей пародонта. Было обнаружено, что у пациентов с HbA1c ≤ 8,8% уровень гликозилированного гемоглобина значительно снизился (p < 0,05) как в каждой группе, так и в целом. Все группы достигли статистически значимых (p < 0,05) улучшений по большинству стоматологических параметров в последующие посещения по сравнению с исходным состоянием. Таким образом, было сделано заключение, что сглаживания поверхности корня и дополнительная терапия может значительно уменьшить уровень HbA1c для пациентов с СД (≤ 8,8%).
В заключение следует отметить, что большое число систематических исследований в различных популяциях дают основания для поддержания существующих доказательств, что лечение пародонтита может способствовать контролю уровня глюкозы в крови и, возможно, снижению тяжести осложнений СД.
Рекомендации
- Медицинские работники должны иметь представление о возможных последствиях заболеваний пародонта у больных СД, а также обсудить со своими пациентами повышенный риск возникновения заболеваний пародонта.
- Стоматологи должны способствовать диагностике и направлению пациентов с нераспознанными случаями СД в соответствующие лечебные учреждения. Врачи-стоматологи также должны осуществлять контроль инфекции полости рта у всех пациентов с СД, особенно при наличии тяжелого пародонтита, что уменьшает тяжесть воспаления и дискомфорт, и может способствовать улучшению гликемического контроля.
- Врачи общей практики должны распознавать клинические проявления пародонтита и учитывать состояние полости рта, чтобы пациенты с СД, у которых есть осложнения в полости рта, могли бы своевременно обратиться к стоматологу для последующего лечения.
- Стоматологи и медицинские работники других специальностей должны сотрудничать для надлежащего ведения пациентов с СД, особенно если у них есть пародонтит.
Литература
Х. Аль Зоман, BDS, MSc
Госпиталь и научно-исследовательский центр им. короля Фейсала, Саудовская Аравия
Abstract. Both diabetes mellitus and periodontal disease are common chronic diseases in many parts of the world. This article describes the current evidence supporting a bi-directional relationship between diabetes and periodontal infections.
Воспаление пародонта при сахарном диабете. Пародонтит при поражениях органов
Основными механизмами увеличения риска заболеваний пародонта при диабете являются:
1. Васкулярные расстройства — ангиопатии.
2. Дисфункции нейтрофилов — вялое течение процесса со склонностью к его хронизации со скрытой картиной воспаления.
3. Нарушение метаболизма соединительной ткани и основного вещества.
4. Как следствие — торможение фазы репарации и регенерации.
5. Высокая концентрация глюкозы в десневой жидкости и слюне обусловливает наличие питательной среды и активации микрофлоры, ее разрушительный эффект при отсутствии выраженного воспалительного тканевого ответа.
Поражения щитовидной железы, вызывающие множественный кариес, сухость и атрофию слизистой оболочки рта, эпулиды, неизменно провоцируют воспалительно-деструктивные заболевания пародонта.
Болезни крови, прежде всего коагулопатии и поражения лейкоцитарного аппарата, являются факторами риска заболеваний пародонта в силу нарушения адекватного ответа на микробную агрессию, в первую очередь со стороны фагоцитирующих клеток.
Серьезный отягощающий фактор при заболеваниях пародонта — это наличие сердечно-сосудистых заболеваний, артериальной гипертензии за счет изменения сосудистого ответа в силу нарушения структуры сосудистого русла, особенно в обменных сосудах, а также из-за общего снижения антиоксидантной защиты, усиления перекисного окисления липидов.
Болезни почек увеличивают риск развития заболеваний пародонта в силу изменения метаболизма кальция и ухудшают их прогноз.
Заболевания желудочно-кишечного тракта в ряде случаев сопровождаются накоплением гистамина в тканях пародонта, что определяет соответствующую клиническую картину. Более того, при некоторых воспалительных заболеваниях желудочно-кишечного тракта нарушается абсорбция кальция, что отрицательно влияет на состояние альвеолярного отростка челюстных костей.
Для возникновения и развития ВЗП важно состояние иммунного статуса организма, наличие у пациента аллергических реакций, которые определяют как характер первичного ответа на повреждение, так и эффективность последующих защитных реакций.
В ряде случаев (20 до 40 %) предрасположенность к поражениям пародонта воспалительного характера обусловлена вполне конкретными морфологическими параметрами. К их числу относятся: нарушение структуры тканей пародонта, в частности истонченная слизистая оболочка десны, недостаточная толщина альвеолярной кости; снижение метаболизма волоконных и костных структур, уменьшение количества выделяемой слюны, нарушение защитной функции слюны.
Ряд общих синдромов — Дауна, Элерса—Данло, Папийона—Лефевра и др. — характеризуется обязательным вовлечением в процесс тканей пародонтального комплекса.
Особого внимания заслуживает отрицательное влияние вредных привычек, в т. ч. курения, на состояние пародонта. Курение активирует рост актиномицетов, за счет микроциркуляторных расстройств подавляет местные и общие защитные реакции организма, снижает бактерицидную активность слюны, уменьшает активность фибробластов. Слизистая оболочка, в норме непроницаемая для микроорганизмов, теряет эту барьерную функцию. Поэтому у курильщиков создаются идеальные условия для инвазии патогенной микрофлоры (спирохет) в глубину тканей.
Причиной нарушения процесса заживления у курильщиков является повышенный уровень содержания в плазме адреналина и норадреналина во время и после курения, а также непосредственное влияние смол на раневую поверхность.
Во время курения возникает периферический спазм сосудов, который сохраняется на протяжении 40—50 мин после выкуривания даже одной сигареты. Кроме того, процесс курения активно подавляет функции гранулоцитов.
Длительное курение приводит к устойчивому нарушению микроциркуляции, снижению метаболизма тканей, а также вызывает изменения эндотелия сосудов.
Приведенные данные, будучи по форме научно-теоретическими, на деле являются фундаментом как для построения лечебно-диагностических подходов, так и для формирования принципов профилактики ВЗП.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ротовое дыхание в воспалении пародонта. Беременность и климакс как причина пародонтита
Ротовое дыхание оказывает негативное действие на пародонт в силу двух причин. Во-первых, осушающий эффект воздуха, двигающегося вдоль десны, редуцирует защитные качества слюны. Во-вторых, ротовое дыхание прямо способствует усилению роста зубных бляшек за счет нарушения экологического равновесия бактериальной флоры.
Особого внимания при заболеваниях пародонта заслуживают особые физиологические состояния, сопровождающиеся мощными гормональными изменениями: беременность и менопауза.
Наибольшее количество исследований посвящено так называемому гингивиту беременных, о котором впервые сообщил Pinard в 1877 г.
В I триместре обнаружена зависимость между тяжестью гингивита и продукцией гонадотропина. Во II и III триместрах найдена связь между гингивитом и концентрацией эстрогенов, прогестерона и релаксина. Причем незадолго до родов существенно уменьшается как воспаление в деснах, так и количество гормонов.
Каковы патофизиологические основы воспаления при беременности?
Большинство исследователей данной медицинской проблемы считают, что резкое изменение гормонального фона создает благоприятные условия для повышения активности микроорганизмов. Происходит усиленное размножение Рrеvotella intermedia, для которой именно эстрогены являются особо благоприятной питательной средой. Под действием прогестерона и эстрогена повышается проницаемость сосудов пародонта, рост новых сосудов в области зубодесневого соединения, возрастает активность миграции ПМЯЛ внутрь эпителия бороздки. Все это приводит к усилению ответа компонентов крови на все виды повреждения.
На протяжении всего периода беременности наблюдается накопление гормона роста в тканях пародонта.
Клинические проявления сводятся к явлениям гиперплазии, значительной гиперемии, отечности, интенсивной кровоточивости десен. ПК углубляются, но потеря кости минимальна, при этом подвижность зубов существенно увеличивается. Степень этих изменений сильно варьирует как у разных женщин, так и в области разных зубов.
При беременности в тканях пародонта нередко возникают опухолеподобные образования. Иногда между клыками и премолярами у беременных можно наблюдать так называемую опухоль беременных в виде эпулиса. Она появляется к концу второго месяца беременности и прогрессивно увеличивается.
Гипоэстрогенемия в климактерический период затрагивает состояние практически всех органов и систем, в том числе и ткани пародонта. На фоне дефицита эстрогенных влияний в организме женщины можно выявить значительное количество факторов, способствующих развитию пародонтита. К таким факторам относятся: остеопороз, снижение иммунитета, изменения в системе гомеостаза и микроциркуляции, увеличение вязкости и уменьшение количества выделяемой слюны, общесоматические и эндокринные заболевания, психоэмоциональный синдром. Системный осте-опороз, вызванный дефицитом эстрогенов, распространяется и на зубочелюстную систему, что выражается в значительном снижении высоты вершин межальвеолярных перегородок с появлением очагов остеопороза в теле нижней челюсти, а также в клинических проявлениях дистрофических процессов в тканях пародонта.
Под влиянием гипоэстрогенемии снижается минеральная насыщенность кости, происходит ее резорбция, ухудшается микроциркуляция, изменяется соединительная ткань.
Доказано, что эстрогены оказывают прямое подавляющее действие на продукцию лизосомных ферментов в остеокластах, тормозя резорбцию костной ткани. В период менопаузы количество эстрогенов уменьшается, поэтому активность остеокластов возрастает, что приводит к резорбции костной ткани, в том числе и альвеолярной кости.
Связь между эстрогенами и костной тканью чрезвычайно сложна и окончательно не установлена. Однако уже сейчас четко прослеживается прямое (через специфические эстрогенные рецепторы) и опосредованное (через изменения синтеза стимуляторов и блокаторов процессов ремоделирования костной ткани) влияние половых гормонов на процессы, происходящие в пародонте. Таким образом, в снижении модулирующего действия эстрогенов на клетки костной ткани, в частности на остеокласты, которые имеют высокоспецифические рецепторы эстрогенов, и заключается один из важнейших механизмов повышения деструкции костной ткани при заболеваниях пародонта.
Резорбция кости в постменопаузе и резорбция воспалительного характера весьма сходны по морфологической картине в силу идентичности влияния цитокинов. В норме ремоделирование кости происходит за счет уравновешенного влияния цитокинов и гормонов на процессы образования и активности остеобластов и остеокластов вследствие контролирования этих процессов сигнальными молекулами клеток иммунного ряда. Недостаток эстрогенов нарушает этот баланс в пользу остеокластов. Однако у некоторых пациентов активируемое воспалением формирование новой кости превалирует над резорбцией, что проявляется склерозированием кости. Это так называемое индуцируемое воспалением костное ремоделирование.
С потерей кости у женщин связаны две возрастные фазы. Первая фаза начинается в период менопаузы, характеризуется течением процесса в основном в трабекулярной кости, обусловлена дефицитом эстрогенов. Преобладает процесс резорбции. Своего пика процесс резорбции достигает через 4—8 лет после начала гормональных изменений. Затем начинается вторая фаза, которая характеризуется постоянной, незначительной потерей и трабекулярных, и кортикальных участков костной ткани.
У мужчин наблюдается только первая фаза — фаза медленной убыли кости, которая связана с уменьшением биодоступного тестостерона и эстрогена — результат повышения уровня глобулина, связывающего половые стероиды. Таким образом, пониженный уровень эстрогенов характеризуется усиленной резорбцией кости. Уменьшение тестостерона является причиной замедления формирования кости.
Вторичный остеопороз возможен как в пожилом, так и молодом возрасте как осложнение других заболеваний или вследствие приема лекарственных средств. Общей причиной вторичного остеопороза является гиперкортизолемия, в основном в результате действия медикаментов либо при болезни Кушинга. Среди общих заболеваний остеопороз вызывают: нейрогенная анорексия, спортивная аменорея, тиреотоксикоз, гиперпаратиреоз, несовершенный остеогенез, сахарный диабет типа 1, ревматоидный артрит, поражения кости после трансплантации.
Заболевания пародонта и общее здоровье: cуществует ли взаимосвязь?
Результаты клинических исследований подтверждают, что пародонтальные инфекции могут повлиять на течение беременности, сахарного диабета и сердечно-сосудистых заболеваний. Легочные заболевания также могут быть связаны с заболеваниями пародонта.
Results of clinical trials confirm that paradontal infections can influence on the clinical course of pregnancy, diabetes mellitus and cardio-vascular diseases. Pulmonary diseases can also be connected with paradontium diseases.
Когда-то считалось, что заболевания полости рта являются причиной практически каждого воспаления в организме. В то время при лечении системных заболеваний подразумевали лечение зубов или, чаще всего, их удаление. Позднее факт взаимосвязи общего и стоматологического здоровья некоторое время игнорировался. В конце прошлого века теория очаговой инфекции снова привлекла внимание к связи заболеваний полости рта с системными заболеваниями. Согласно этой теории, инфекция в одной части тела может повлиять на другие органы.
В последние два десятилетия был достигнут огромный прогресс в исследовании связей между заболеваниями пародонта и общим здоровьем человека. Главным образом исследования сфокусированы на выявлении механизмов взаимосвязи и возможности позитивного влияния лечения заболеваний пародонта на общее состояние организма. Часто признается, что эта связь общего и стоматологического здоровья может быть двусторонней; хорошей иллюстрацией этого сложного вопроса является парадонтит при сахарном диабете.
Микробный зубной налет является основным этиологическим фактором заболеваний пародонта, при этом степень тяжести, скорость прогрессирования пародонтита и прогноз его лечения зависят от состояния защитных сил организма. Факторы риска, такие как неправильное питание, вредные привычки, стресс, хронические заболевания, неблагоприятная экологическая обстановка, влияют на весь организм в целом, снижая иммунную и противовоспалительную защиту. Кроме этого, при наличии воспалительных заболеваний пародонта полость рта является резервуаром для микроорганизмов и, таким образом, увеличивается риск инфицирования и развития осложнений заболеваний других органов и систем.
Сейчас основная задача для исследователей — выяснить, что вызывает одновременное возникновение заболеваний в макроорганизме и полости рта: это совпадение факторов риска или истинная причинно-следственная связь?
В настоящее время результаты данных клинических исследований уже подтверждают, что пародонтальные инфекции могут повлиять на течение беременности, сахарного диабета и сердечно-сосудистых заболеваний. Легочные заболевания также могут быть связаны с заболеваниями пародонта.
Беременность
Согласно данным научных публикаций, гормональные изменения в период полового созревания, беременности и менопаузы изменяют реакции организма и оказывают влияние на все органы и системы, в том числе и на ткани пародонта.
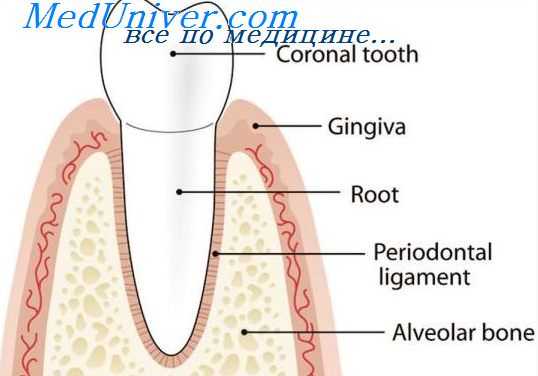
При воспалительных заболеваниях пародонта повышается содержание медиаторов воспаления и простагландинов. Известно, что некоторые из этих веществ, такие как простагландин Е2 (ПГЕ2), влияют на вероятность наступления преждевременных родов. Таким образом, можно предположить, что у беременных женщин с заболеваниями пародонта вероятность преждевременных родов выше, чем у здоровых. Кроме того, определенную роль игра.т наличие воспалительных процессов в других органах, тканях и материнские инфекции (рис. 1). Воспалительные заболевания пародонта повышают риск развития следующих осложнений:
- разрыва мембран;
- преждевременных родов;
- выкидыша;
- ухудшения здоровья новорожденного, повреждения нервной системы плода.
Пока причинно-следственная связь между этими фактами не доказана, однако женщины должны поддерживать здоровье тканей пародонта, особенно во время беременности.
Сахарный диабет
Сахарный диабет является наиболее распространенным из метаболических расстройств и вызывается либо недостаточной выработкой инсулина, либо невосприимчивостью клеточных рецепторов к инсулину, что приводит к высокому уровню глюкозы в крови.
Заболевания пародонта теперь называют шестым осложнением сахарного диабета наряду с ретинопатией, нефропатией, нейропатией, макрососудистыми осложнениями и плохим заживлением ран, поэтому диабет считается фактором, способствующим развитию заболеваний пародонта. Есть определенные биологические механизмы, которые объясняют связь между диабетом и состоянием тканей пародонта. Это микроангиопатия, генетические факторы, изменения в десневой жидкости, метаболизм коллагена, воспалительный ответ организма и изменения в поддесневой флоре. С другой стороны, воспаление в тканях пародонта может отрицательно повлиять на контроль сахара в крови. Таким образом, эффективное антибактериальное лечение пародонтита может снизить уровень гликозилированного гемоглобина у больных сахарным диабетом и снизить риск развития осложнений. Безусловно, в будущем необходимы дополнительные исследования, раскрывающие более точные механизмы взаимовлияния.
Сердечно-сосудистые заболевания
Сердечно-сосудистые заболевания являются основной причиной смерти во многих странах. Тем не менее до 50% пациентов с сердечно-сосудистыми заболеваниями не имеют ни одного из традиционных факторов риска.
Лица с тяжелым хроническим пародонтитом имеют повышенный риск развития сердечно-сосудистых заболеваний наряду с традиционными факторами риска, такими как пожилой возраст, мужской пол, сахарный диабет, курение и отягощенная наследственность. В настоящее время подтверждено, что инфекция и хроническое воспаление, в том числе воспалительные заболевания пародонта, играют важную роль в возникновении и прогрессировании атеросклероза (рис. 2).
Сердечно-сосудистые заболевания и заболевания пародонта имеют ряд общих признаков. Обе группы заболеваний чаще встречаются у пожилых мужчин, которые курят, страдают артериальной гипертензией и подвержены стрессам. Это дает основание предполагать, что заболевания тканей пародонта и сердечно-сосудистой системы также могут иметь схожие причины возникновения.
Образование микробной биопленки приводит к воспалению пародонта и в последующем возможной потере зубодесневого соединения. Зубной налет в пародонтальном кармане «подпитывает» локальный воспалительный процесс и поддерживает выработку цитокинов клетками макроорганизма. Кроме того, бактерии зубного налета сами по себе могут вызывать развитие бактериемии. Оба компонента, бактерии и продукты иммуно-воспалительной реакции организма, могут прямо или косвенно привести к развитию или усилению системного воспалительного ответа, вызывая атеросклероз.
Заболевания органов дыхания
Поскольку полость рта располагается в непосредственной близости от дыхательных путей, она является резервуаром для возбудителей инфекций органов дыхания. Такие патогены могут попасть в нижние дыхательные пути, увеличивая риск развития респираторных инфекций, поэтому можно предположить, что лечение заболеваний пародонта может снизить количество этих возбудителей, обитающих на поверхности зубов и тканях полости рта.
Поскольку здоровье полости рта является частью общего здоровья человека, следует способствовать интеграции общей медицины и стоматологии. Заболевания пародонта — это хроническая инфекция, которая вызывает развитие местного и системного иммуно-воспалительного ответа организма, а также является источником бактериемии. Таким образом, профилактика и лечение заболеваний пародонта снижают риск развития системных хронических заболеваний. Если дальнейшие исследования подтвердят, что заболевания пародонта являются истинным фактором риска развития системных заболеваний, то в будущем стоматологии появятся новые перспективы.
- Baser U., Cekici A., Tanrikulu-Kucuk S., Kantarci A., Ademoglu E., Yalcin F. Gingival inflammation and interleukin-1 beta and tumor necrosis factor-alpha levels in gingival crevicular fluid during the menstrual cycle // J Periodontol. 2009, Dec; 80 (12): 1983–1990.
- Yalcin F., Eskinazi E., Soydinc M., Basegmez C., Issever H., Isik G., Berber L., Has R., Sabuncu H., Onan U. The effect of sociocultural status on periodontal conditions in pregnancy // J Periodontol. 2002, Feb; 73 (2): 178–182.
- Garcia R. I., Henshaw M. M., Krall E. A. Relationship between periodontal disease and systemic health // Periodontol. 2001; 25: 21–36.
- Cullinan M. P., Ford P. J., Seymour G. J. Periodontal disease and systemic health: current status // Aust Dent J. 2009, Sep; 54, Suppl 1: S62–69.
- Kinane D. F. Periodontitis modified by systemic factors // Ann Periodontol. 1999, Dec; 4 (1): 54–64.
- Scannapieco F. A., Dasanayake A. P., Chhun N. Does periodontal therapy reduce the risk for systemic diseases? // Dent Clin North Am. 2010, Jan; 54 (1): 163–181.
- Parameter on systemic conditions affected by periodontal diseases. American Academy of Periodontology // J Periodontol. 2000, May; 71 (5 Suppl): 880–883.
Ф. Ялчин, доктор медицинских наук, профессор
Стамбульский университет, Турция
Связь воспалительных заболеваний пародонта с сахарным диабетом
Наличие хронического генерализованного пародонтита неизменно приводит к более тяжелому течению сахарного диабета у больных. Рассмотрены особенности терапии пародонтита у таких пациентов, приведены рекомндации и подходы, а также необходимые лечебные меропр
Presence of chronic generalized paradontitis inevitably leads to more complicated clinical course of diabetes mellitus in such patients. Characteristics of paradontitis therapy in such patients were considered, some recommendations and approaches were given, as well as relevant therapeutic measures.

Организм человека представляет собой единое целое, что обуславливает связь стоматологической патологии с состоянием всего организма. В современных условиях наблюдается рост хронических заболеваний общесоматического профиля, что связано с фоновыми условиями обитания человека, которые значительно ухудшились и осложнились в силу нерациональности жизнедеятельности самого человека. Экология, парниковый эффект, изменение климата, распространение вирусных инфекций, неправильное питание, гиподинамия и многие другие причины вызывают тяжелые и порой необратимые изменения в организме, которые приводят не только к возникновению и развитию хронических заболеваний, но и к преждевременной смерти. В условиях урбанистической жизни в современных мегаполисах человек должен чувствовать себя лучше, чем в «каменном веке», но стресс, катастрофы, терроризм, хронические болезни, безумный ритм жизни, неправильное питание — все это обуславливает возникновение и развитие многих общесоматических заболеваний, в том числе и сахарного диабета (СД). Эти обстоятельства формируют необходимость в более серьезном изучении проблем взаимосвязи организма и болезни, болезней между собой и их совместного влияния на состояние здоровья человека.
Безусловно, течение любых хронических соматических заболеваний человека будет осложняться их сочетанием с хроническими воспалительными заболеваниями челюстно-лицевой области и их взаимным влиянием. Наличие хронического генерализованного пародонтита неизменно приводит к более тяжелому течению СД, как и других хронических болезней. В такой ситуации самым сложным будет правильно подобрать необходимые пациенту препараты, чтобы они не мешали друг другу, не взаимодействовали между собой с образованием каких-то третьих, вредных для организма форм. Лечение определяется степенью тяжести болезни или болезней, которыми страдает больной. Только поняв, как имеющиеся у человека заболевания в комплексе влияют на органы и системы организма, мы сможем дать правильные рекомендации. До этого, борясь с отдельными проявлениями и признаками различных состояний, мы можем больше навредить, чем помочь, если только у организма человека не хватит своего собственного запаса прочности, чтобы выбраться из сложившейся ситуации.
Местные патологические факторы, такие как воспалительные заболевания пародонта, неизбежно влияют на характер течения системных заболеваний, и чем тяжелее общее состояние пациента, тем хуже будет состояние тканей пародонта. Микроорганизмы являются неотъемлемой этиопатогенетической составляющей воспалительных заболеваний пародонта. Эти же микроорганизмы могут поддерживать и провоцировать дальнейшее развитие многих хронических общесоматических заболеваний. Чем выше степень микробной обсемененности полости рта, тем выше риск возникновения, развития и дальнейшего прогрессирования и воспалительных процессов в полости рта и общесоматических заболеваний. В настоящее время не вызывает сомнения связь между уровнем, качеством и количеством микробного обсеменения полости рта и выраженностью воспалительных изменений, протекающих в тканях пародонта, что, безусловно, сказывается на степени тяжести пародонтита. Именно поэтому врач-стоматолог или гигиенист стоматологический придают большое значение качеству индивидуальных гигиенических процедур, осуществляемых пациентом; подбору тех средств личной гигиены полости рта, которые он использует при проведении ежедневных оральных гигиенических процедур.
- Влияние СД на состояние пародонта:
- исследования подтвердили связь между СД и заболеваниями пародонта;
- осложнения в течении СД приводят к развитию тяжелых состояний в пародонте;
- при СД происходит ухудшение состояния тканей пародонта на уровне клеток.
- Влияние воспаления в пародонте на качество гликемического контроля при СД:
- пародонтопатогенная микрофлора ухудшает и затрудняет проведение гликемического контроля;
- лечение заболеваний пародонта улучшает состояние диабетических больных и нормализует возможность более адекватного проведения гликемического контроля.
- Пародонтопатогенная микрофлора влияет на развитие осложнений в течении СД.
Сведения о связи между СД и воспалительными заболеваниями пародонта подтверждаются множественными исследованиями, проведенными в мире [1]. В результате этих исследований было установлено, что под влиянием бактерий и СД происходит воспаление и выделение медиаторов воспаления, под их воздействием наблюдается активация остеокластов, приводящая к резорбции кости и снижению активности остеобластов, отвечающих за формирование кости. Эти процессы перестают уравновешивать друг друга, и превалируют деструктивные процессы в пародонте, выражающиеся в ускорении процессов разрушения костных тканей челюстей. Также все эти процессы проходят на фоне снижения местного иммунитета. Такие медиаторы воспаления при пародонтите, как фактор некроза опухоли альфа, интерлейкин-6 и интерлейкин-1?бета, играют важную роль при метаболизме глюкозы и жиров, а также имеют влияние на активность инсулина.
При тяжелых состояниях пародонта одних гигиенических мероприятий уже недостаточно: они должны сочетаться с медикаментозной терапией, хирургическим и ортопедическим лечением, т. е. терапия неизбежно должна носить комплексный характер. Без качественной индивидуальной гигиены полости рта любые лечебные процедуры будут бесполезны. Самое качественное лечение будет малоэффективным, если пациент не научится бороться с мягким зубным налетом и контролировать скорость его образования, то лечебные мероприятия не дадут каких-либо значимых результатов и приведут все к той же утрате зубов, которую можно было бы легко избежать, если вовремя начать лечение и правильно проводить гигиенические мероприятия.
Очень часто не только пациенты, но и врачи-интернисты не понимают значимости заболеваний пародонта для состояния всего организма в целом и течения общесоматической патологии в частности. Поэтому игнорируется коллегиальность и преемственность в проводимом лечении, чего нельзя допускать, так как в противном случае мы не сможем добиться надлежащего результата ни при лечении пародонтита, ни при лечении общесоматической патологии и можем даже нанести вред. А ведь микрофлора пародонтального кармана, патогенная микрофлора полости рта постепенно попадает в кровь и другие ткани организма, что приводит к бактериемии. Бактериемия сопровождается распространением эндотоксинов по всему организму. Подобные обстоятельства могут быть достаточно опасными для общего состояния организма больного, так, на фоне СД ситуация может привести к инсулиновой резистентности, что усложнит возможности медикаментозного влияния на обмен веществ и значительно ухудшит общее состояние пациента. В то же время СД оказывает свое влияние на течение хронического пародонтита, у больных СД риск возникновения и развития хронического генерализованного пародонтита значительно выше, что связано с нарушением жирового и коллагенового обменов. Течение хронического пародонтита значительно осложняется, особенно СД, но данное обстоятельство не считается критическим, если стоматолог, гигиенист, эндокринолог и интернист работают вместе. Понимание потребностей друг друга специалистами различных профилей скажется на состоянии больного в лучшую сторону.
S. G. Grossi et al. (1997) и R. T. Demmer et al. (2008) отмечали [2, 3], что на сегодняшний день в мире признано, что уровень стоматологического здоровья напрямую связан с характером течения заболевания у диабетического больного. Существует прямая связь между гликемическим контролем и стоматологическим здоровьем. Пародонтопатогенная инфекция осложняет метаболический контроль при СД. При низком контроле за состоянием СД у пациентов очень легко и быстро развиваются воспалительные заболевания пародонта, ксеростомия, одонтогенные абсцессы, которые протекают на фоне плохого заживления ран [4].
В список первоочередных средств оральной гигиены попадают рекомендации по использованию антимикробных/противовоспалительных зубных паст, содержащих триклозан с сополимером (Colgate® Total). M. P. Cullinan et al. (2003) отмечали [5], что триклозан убивает бактерии путем нарушения процессов ферментообразования, необходимых для кислотно-жирового синтеза. Кроме того, триклозан воздействует непосредственно на воспалительный процесс, подавляя выработку медиаторов воспаления. Другой способ доставки антимикробного компонента в полость рта состоит в назначении ополаскивателей комплексного действия типа Colgate® Plax. Триклозан относится к сильным антисептикам, обладающим высокоэффективной антибактериальной активностью. Его использование в зубных пастах связано с тем, что он демонстрирует способность подавлять рост патогенной микрофлоры полости рта. При подавлении патогенной микрофлоры замедляются образование и рост зубных бляшек на поверхности зубов, что, в свою очередь, приводит к снижению объемов накопления мягкого зубного налета и, соответственно, является залогом угнетения процессов его минерализации в твердый зубной камень, а следовательно, выражается в редукции отложения зубного камня. Триклозан обеспечивает долговременную защиту от зубного налета и гингивита за счет введения в состав зубной пасты стабилизирующей системы сополимера PVM/MA (поливинил метилового эфира и малеинового ангидрида; polyvinylmethyl ether/maleic anhydride). Благодаря этому триклозан удерживается на поверхности зубов и мягких тканей десны на период до 12 часов, препятствуя тем самым фиксации микроорганизмов и формированию ими колоний и конгломератов в виде зубных бляшек. При отсутствии стабилизирующей системы антимикробная активность триклозана значительно менее продолжительная, не обеспечивает защиту зубов в промежутках между чистками.
H. R. Muhlemann (1993) отмечал [6], что исследования триклозана, проводившиеся с 1973 года, подтвердили его высокую эффективность в отношении грамположительных и грамотрицательных бактерий полости рта. Данное свойство триклозана явилось причиной его использования в составе зубных паст многими мировыми производителями и, в первую очередь, компанией «Колгейт». Учитывая же взаимосвязь всех процессов, происходящих в организме и в полости рта, следует активно рекомендовать применение пасты с триклозаном в случаях развития обострений в течении хронических заболеваний пародонта; при абсцедировании, нагноениях; при лечении переломов челюстей; при неконтролируемом накоплении и росте мягкого зубного налета.
На фоне СД стоматологические заболевания протекают в более тяжелой форме, а следовательно, необходимо больше внимания уделять индивидуальному подбору средств личной оральной гигиены. Большое значение приобретает и правильность использования этих средств — как в острый период, так и во время ремиссии в течении пародонтита. Следует обращать особое внимание пациентов на совместное применение зубных щеток типа Colgate® 360°, осуществляющих комплексную обработку всей полости рта благодаря наличию специальной подушечки, предназначенной для очищения слизистой языка и щек, и зубных паст, оказывающих антимикробное воздействие на воспаленные ткани пародонта, что характерно для Colgate® Total. Именно соединение триклозана с сополимером PVM/MA обеспечивает ее выраженные терапевтические свойства и долговременную ретенцию триклозана на поверхности зубов и мягких тканях полости рта. Это свойство крайне важно для диабетических пациентов: комплексное воздействие пасты на фоне тяжелого общесоматического процесса имеет принципиальное значение, определяемое именно характером течения пародонтита, утяжеленного фоновым заболеванием.
Таким образом, при СД необходимо провести следующие мероприятия, влияющие и на состояние пародонта:
- Genco R. J. et al. Periodontal Disease and Overall Health: a clinitian’s guide. 2010. 319 p.
- Grossi S. G. et al. Treatment of periodontal diseases in diabetics reduces glycated hemoglobin // J. Periodontology. 1997. № 68. P. 713–719.
- Demmer R. T. et al. Periodontal disease and incident type 2 diabetes: Results from the First National Health and Nutrition Examination Survey and its epidemiologic follow-up study // Diabetes Care. 2008. № 31. P. 1373–1379.
- Tsai C. et al. Glycemic control of type 2 diabetes and severe periodontal disease in the US adult population // Community Dent Oral Epidemiol. 2002. № 30. P. 182–192.
- Cullinan M. P. et al. // J Clin Dent. 2003. № 29. P. 45–50.
- Muhlemann H. R. // J Clin Periodontol. 1993. № 27. P. 690–697.
С. Б. Улитовский, доктор медицинских наук, профессор
ГБОУ ВПО СПбГМУ им. акад. И. П. Павлова, Санкт-Петербург
Читайте также:
- Методика применения филлеров для коррекции морщин
- Синдром Фостера-Кеннеди. Синдромы корковых поражения обонятельного пути
- Примеры аргонлазерной фотокоагуляции (транспупиллярной термотерапии) меланомы хориоидеи
- КТ, МРТ при шванноме интратемпорального лицевого нерва
- Рентгенограмма, МРТ плюснефаланговых суставов в норме
