Воспаление подчелюстной железы. Хроническое и острое воспаление подчелюстной железы
Добавил пользователь Владимир З. Обновлено: 30.01.2026
а) Терминология:
1. Аббревиатура:
• Воспаление поднижненелюстной железы (ПНЖ)
2. Определения:
• Поднижненелюстной сиаладенит: воспаление ПНЖ ± конкремент или стеноз поднижнечелюстного протока
• Острый сиаладенит (ОС): острое воспаление ПНЖ > околоушной железы:
о Наиболее типичный возбудитель: золотистый стафилококк
• Хронический сиаладенит (ХС): хроническое воспаление ПНЖ:
о Связан с состояниями, характеризующимися J оттока слюны (конкременты, стаз слюны)
• Хронический склерозирующий сиаладенит (ХСС), опухоль Кюттнера:
о Опухолеподобное поражение слюнных желез (поднижнечелюстной > околоушной)
о Перидуктальный склероз, лимфоцитарная инфильтрация, уменьшение объема секреторной паренхимы железы, фиброз, сопутствующий сиалолитиаз (30-83%)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Острый сиаладенит: одностороннее увеличение ПНЖ, снижение ее эхогенности, повышение васкуляризации, ± расширение протока, ± конкремент
о Хронический сиаладенит: односторонняя атрофия железы, снижение эхогенности, неоднородная структура, снижение васкуляризации, ± расширение протока, ± конкремент
• Локализация:
о Поднижнечелюстное пространство (ПНП); конкременты в ПИП можно разделить по локализации:
- Дистальные: вблизи выводного отверстия в передних отделах подъязычного пространства (ПЯП)
- Проксимальные в области ворот ПНЖ в ПЯП
о Конкременты ПНЖ чаще возникают в протоках, чем в паренхиме
(Слева) УЗИ, угловая проекция ДПР: визуализируется расширенный вартонов проток с конкрементом в области его выводного отверстия. Конкременты часто выявляются сразу же проксимальнее сосочка протока, сопровождаясь расширением его проксимальных отделов ± сиаладенитом. Эту область нужно исследовать в первую очередь у пациентов с подозрением на калькулезный сиаладенит.
(Справа) КТ без КУ, аксиальная-проекция: в этой же области визуализируется вартонов проток с обструктивным конкрементом вблизи его выводного отверстия. (Слева) УЗИ, угловая проекция: визуализируется конкремент, внедренный между челюстно-подъязычной и подъязычно-язычной мышцами. Это вторая область, которую необходимо исследовать при подозрении на конкремент, т.к. вартонов проток здесь сдавливается двумя мышцами.
(Справа) УЗИ, угловая проекция: у пациента после недавнего прохождения конкремента определяется расширение вартонова протока по всей длине (типичная картина). Обратите внимание на челюстно-подъязычную и подъязычно-язычную мышцы. (Слева) УЗИ, поперечная проекция: у пациента с острым акалькулезным поднижнечелюстным сиаладенитом визуализируются множественные мелкие гипо-эхогенные участки (лимфоидная гипертрофия), диффузно разбросанные в паренхиме увеличенной ПНЖ. Аналогичная картина, наблюдаемая также при MALT-лимфоме ПНЖ, должна рассматриваться как крайне подозрительный признак.
(Справа) УЗИ, поперечная проекция: у пациента с калькулезным поднижнечелюстным сиаладенитом визуализируется увеличенная ПНЖ с диффузной однородной эхоструктурой паренхимы и низкой эхогенностью.
2. УЗИ при поднижнечелюстном сиаладените:
• Калькулезный ОС:
о Одностороннее увеличение ПНЖ, снижение ее эхогенности и неоднородность структуры
о Расширение интра-/экстрагландулярного протока, наличие конкремента
о Отсутствие явного повышения васкуляризации
о Болезненность при надавливании датчиком
• Акалькулезный ОС:
о Одностороннее увеличение железы и снижение ее эхогенности о Отсутствие расширения протока или конкрементов
о Болезненность при надавливании датчиком
о Повышение васкуляризации железы
• Абсцесс слюнной железы:
о Жидкость с подвижным дебрисом, толстые стенки
о Выраженный отек мягких тканей
о Реактивное увеличение регионарных лимфоузлов
• ХСС:
о Гипоэхогенные неоднородные узелки/цирротическая картина, двухстороннее вовлечение
о Хорошо заметные сосуды, проходящие через узелки, без объемного воздействия/смещения
3. Рекомендации по визуализации:
• Лучший метод визуализации:
о УЗИ - идеальный метод визуализации в случае поднижнечелюстного сиаладенита, позволяющий оценить ПНЖ, идентифицировать конкремент, выявить расширенный проток, обнаружить осложнения (например, абсцесс):
- Чувствительность УЗИ в выявлении слюнных конкрементов 77%, специфичность 95%
- Ложноотрицательные результаты при мелких конкрементах (• Выбор протокола:
о Используйте датчик высокого разрешения (7,5 МГц)!
о Всегда исследуйте проток ПНЖ целиком в нескольких плоскостях и сравнивайте с противоположной стороной
о Расширение протока ПНЖ часто становится наилучшим признаком наличия конкремента/стеноза
о Оценивайте соседние лимфоузлы, т.к. они могут увеличиваться во время острого эпизода
(Слева) УЗИ, поперечная проекция: определяется типичная картина хронического склерозирующего сиаладенита (ХСС). Обратите внимание на цирротическую картину ПНЖ с крупными гипоэхогенными очагами, напоминающими опухоли.
(Справа) Энергетическая допплерография: в этой же области визуализируются интрагландулярные сосуды, проходящие через данные очаги, не смещая их и не оказывая объемного воздействия. Картина серошкального УЗИ и допплерографии характерна для ХСС. ХСС часто является двухсторонним; возможно поражение нескольких слюнных желез (поднижнечелюстных > околоушных). (Слева) УЗИ, поперечная проекция: визуализируется неоднородная гипоэхогенная опухоль в ПНЖ без кальцина-тов в структуре. Паренхима железы неоднородна за счет эхогенных включений.
(Справа) Энергетическая допплерография: в этой же области визуализируются расходящиеся сосуды в опухоли без объемного воздействия/смещения. При тонкоигольной биопсии подтвердился ХСС- опухолеподобное поражение слюнных желез. У пациента часто наблюдается двухстороннее увеличение ПНЖ в отсутствие болевой симптоматики (может также быть случайной находкой у пожилых пациентов). (Слева) УЗИ, поперечная проекция: визуализируется увеличенная правая ПНЖ с неоднородной структурой и конкрементом в области ворот, где проток покидает железу в виде «хоккейной клюшки». Неоднородность паренхимы означает острый сиаладенит. Визуализируется вершина околоушной железы.
(Справа) MPT (Т1 ВИ С+FS), аксиальная проекция: определяется интенсивное контрастное усиление ПНЖ. Визуализируется конкремент-признак кальку резного сиаладенита правой ПНЖ.
в) Дифференциальная диагностика поднижнечелюстного сиаладенита:
1. Увеличенный поднижнечелюстной лимфоузел:
• Реактивный: овальный/округлый, гипоэхогенный, с кровотоком в воротах
• Лимфома: округлый солидный гипоэхогенный лимфоузел с ретикулярной эхоструктурой, воротной > периферической васкуляризацией
• Метастаз плоскоклеточного рака: округлый гипоэхогенный лимфоузел с кистозным некрозом, без ворот, с периферической васкуляризацией
2. Доброкачественная смешанная опухоль поднижнечелюстной железы:
• Хорошо отграниченная солидная гипоэхогенная опухоль с однородной структурой и задним акустическим усилением (может иметь дольчатую структуру)
3. Рак поднижнечелюстной железы:
• Плохо отграниченная солидная гипоэхогенная опухоль с неоднородной структурой, экстрагландулярной инфильтрацией, ± регионарной лимфаденопатией
г) Клинические особенности. Проявления:
• Типичные признаки/симптомы:
о Односторонний болезненный отек ПНЖ в сочетании со слюнной коликой (обусловленный физиологической стимуляцией слюноотделения, в т.ч. во время еды)
о Другие признаки/симптомы:
- В 30% случаев конкременты протока ПНЖ сочетаются с безболезненным объемным образованием ПНЖ
- В 80% случаев наблюдается болезненное объемное образование ПНЖ, обусловленное калькулезным сиаладенитом
- Физикальное исследование: конкремент в передних отделах протока может пальпироваться при двуручном исследовании
д) Диагностическая памятка. Особенности интерпретации изображений:
• Особенности лучевой диагностики поднижнечелюстного сиаладенита:
о Локализация конкремента: передние или задние отделы протока ПНЖ:
- Конкременты в передних отделах удаляются через рот
- Конкременты в задних отделах удаляются вместе с ПНЖ и протоком
о При поражении ПНЖ в отсутствие изменений протоков:
- Предполагайте синдром Шегрена или первичную инфекцию ПНЖ
е) Список использованной литературы:
1. Orlandi MAet al: Ultrasound in sialadenitis. J Ultrasound. 16(1):3-9, 2013
2. Terraz 5 et al: How reliable is sonography in the assessment of sialolithiasis? AJR AmJ Roentgenol. 201(1):W104-9, 2013
Редактор: Искандер Милевски. Дата обновления публикации: 13.3.2022
Воспаление подчелюстной железы. Хроническое и острое воспаление подчелюстной железы
Подострые и хронические воспалительные процессы подчелюстной железы встречаются часто и поэтому рассматриваются более детально, чем редко встречающиеся острые процессы. Причиной воспаления слюнной железы является задержка слюны в результате сужения Вартонова протока или образования камня (каменная болезнь Вартонова протока).
Образование камня в ткани железы (каменная болезнь подчелюстной железы) встречается редко. При длительном процессе наступает атрофия тканевых элементов железы.
Из-за задержки оттока слюны во время приема пищи возникает увеличение подчелюстной железы с появлением приступообразных болей (colica salivalis), локализующихся в области языка и дна рта. Это увеличение после еды спадает. Если это явление продолжительное, то умеренное увеличение подчелюстной железы пальпируется и в период между принятием пищи.
В случае хронического воспаления подъязычный сосочек и даже подъязычная складка могут быть немного припухшими. При надавливании на область железы через отверстие в сосочке выделяется мутная слюна. В подостром случае может выделяться явно выраженный гнойный эксудат, что является признаком гноеродного заражения со стороны полости рта. Слюнный камень в Вартоновом протоке может встречаться многократно, в то время как двухсторонний камень протока наблюдается очень редко. В случае повышенной склонности к образованию камней после удаления камня из протока не исключается возможность повторного камнеобразования.
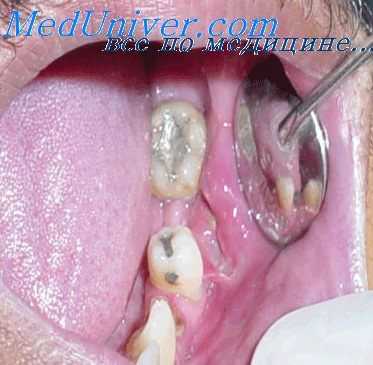
В остром случае ткани дна рта бывают инфильтрированы, подъязычная складка больного отечна и уплотнена, независимо от еды подчелюстная железа и окружающие ее мягкие ткани отечны, температура повышена. При надавливании на область слюнной железы через отверстие в сосочке выделяется густой гной.
При остром, подостром и хроническом воспалениях видимые на внутриротовом рентгеновском снимке дна рта камни различных размеров (один, а может быть, и несколько) делают диагноз слюнных камней несомненным. При рентгенографии дна ротовой полости особое внимание нужно обращать на то, чтобы рентгеновская пленка покрывала жевательную поверхность нижнего восьмого зуба или же его место, так как камень может находиться и на дистальном участке Вартонова протока.
Если при клинических симптомах болезни на рентгеновском снимке камень не виден, то следует предположить сужение Вартонова протока. Острый процесс нужно отличать от острого гнойного периодонтита, начавшегося от передних зубов и от нижних премоляров; необходимо дифференцировать его и от инфильтрации дна рта, вызванной зубными камнями, имеющимися в большом количестве в области нижних передних зубов, особенно в области переднего моста из акрилата.
Отсутствие клинических жалоб у больного с очень большим камнем в протоке можно объяснить наличием спиральной борозды в камне, которая способствует оттоку слюны. Вокруг большого камня проток бывает расширен.
Воспаление околоушной слюнной железы. Причины хронического паротита
В результате инфекционных заболеваний (тифа, гриппа, скарлатины, кори), после тяжелых полостных операций, вследствие недостаточного питания, из-за недостаточной санации полости рта, вследствие инфекции, распространяющейся восходящим путем по Стенонову протоку, может наступить острое гнойное воспаление околоушной железы. Припухлость чаще наблюдается в области между углом нижней челюсти и сосцевидным отростком. Мочка уха бывает приподнята, кожа гиперемирована, и в центре припухлости, как признак абсцесса, может наблюдаться флуктуация.
Слюнный Стенонов сосочек припухший и гиперемированный, при надавливании из протока выделяется гной. Абсцесс вскрывают в стационаре. В процессе выздоровления может образоваться слюнный свищ, успешное закрытие которого является сложным хирургическим вмешательством.
Причиной хронического воспаления околоушной железы может быть сужение выходного участка Стенонова протока, образование камня в ткани железы или в выходном участке протока, а также образование в протоке органической пробки. Сужение вблизи слюнного сосочка может образоваться из-за послетравматического рубца. Результатом сужения является задержка слюны. Слюна, не имея оттока, вызывает растяжение протока.
Пробка из органической ткани состоит из уплотненной смеси слущенных клеток эпителия, лейкоцитов и бактерий. Вокруг такой органической пробки откладываются известковые соли, выделяющиеся из слюны (фосфат кальция, карбонат кальция), и образуется слюнный камень.
Свойства слюнных камней следующие. Величина их может изменяться от крупинки до гусиного яйца, они яйцевидной формы, реже имеют вид удлиненного цилиндра. Цвет камней варьирует от светло-желтого до коричневого. Они обычно небольшие, мягкие, их можно раздавить пальцами, большие же камни могут быть очень твердыми. По консистенции они могут быть однородными или слоистыми.
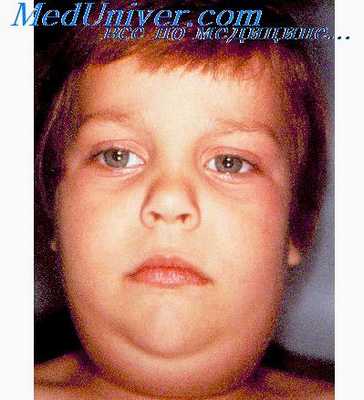
В последнем случае на разрезе видны слои различных цветов, различной твердости и различной толщины. Камни в самой железе определенной формы не имеют. Они находятся внутри железистой сети выводящих протоков в виде крошкообразной массы.
Из-за препятствий для оттока слюны во время и после принятия пищи возникают боли в области уха и щеки. Появляется припухлость различной величины. Повышения температуры у больного не бывает. Припухлость в период между приемами пищи за более или менее короткое время, как правило, исчезает.
Хронический паротит наблюдается также у стеклодувов и у музыкантов, играющих на духовых инструментах, в результате повышенного давления воздуха через Стенонов проток.
Наиболее частой причиной хронического воспаления является образование камней в ткани железы (железистый камень) или в слюнном протоке (протоковый камень). Железистые камни редки, чаще встречаются протоко-вые камни. В случае характерных симптомов задержки слюны делают внутри ротовой рентгеновский снимок в той части щеки, которая соответствует области Стенонова сосочка.
Согласно Тома, необходимы боковой и передне-задний внеротовые снимки. Если при помощи рентгеновских снимков определить камень не удастся, то причиной задержки слюны может быть сужение Стенонова протока. Ликвидировать сужение можно путем зондирования его слюнным зондом. Это вмешательство рекомендуется проводить очень осторожно, так как Стенонов проток в тканях щеки поворачивается под прямым углом и проходит по наружной поверхности жевательной мышцы в сагиттальном направлении в сторону железы. Соответственно отклонению протока стенку его можно легко перфорировать. Результатом этой травмы может быть инфильтрат щеки.
При задержке слюны может образоваться и острый паротит. В этом случае можно прибегнуть и к консервативному лечению. Суть его состоит в том, что в железу вводят пенициллин. Местная концентрация антибиотика выше, чем при внутримышечном его введении. Если в ткани железы образовался абсцесс, то необходимо вскрыть его наружным разрезом.
При наличии камня в протоке после резекции слюнного сосочка маленькие камни извлекают упругим стоматологическим пинцетом. В случае больших камней рассекают мягкие ткани, находящиеся над камнем. Удаление камня самой железы, а также вскрытие абсцесса железы производятся в условиях стационара.
Паратонзиллярный абсцесс - симптомы и лечение
Что такое паратонзиллярный абсцесс? Причины возникновения, диагностику и методы лечения разберем в статье доктора Садыхова Рагима Агаларовича, ЛОРа со стажем в 7 лет.
Над статьей доктора Садыхова Рагима Агаларовича работали литературный редактор Вера Васина , научный редактор Евгений Буданов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Паратонзиллярный абсцесс (Peritonsillar abscess) — это острое гнойное воспаление околоминдаликовой клетчатки (ткани, расположенной между капсулой нёбной миндалины и мышцами глотки) [1] [2] [3] .
При заболевании краснеет и сильно болит горло, чаще с одной стороны. Пациенту трудно широко открывать рот, температура поднимается выше 38 °С, возникает выраженная слабость, головная боль и ломота в теле.
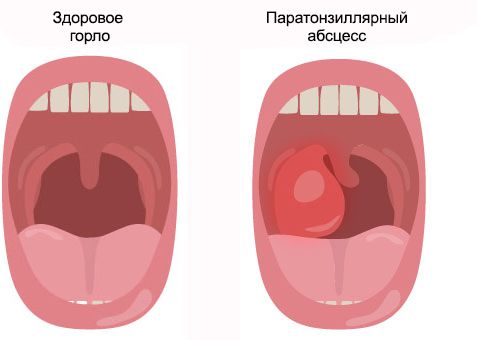
Паратонзиллярному абсцессу предшествует паратонзиллит. В отличие от абсцесса, при этом заболевании возникает лишь воспаление и отёк. Но если паратонзиллит не лечить, он переходит в абсцесс.
Паратонзиллярный абсцесс — это самая распространённая инфекция среди абсцессов глубоких тканей шеи и головы. Заболевание чаще возникает у молодых людей в возрасте от 20 до 40 лет, реже — у детей и пожилых пациентов. Мужчины и женщины болеют одинаково часто [4] [5] .
Причины паратонзиллярного абсцесса
Абсцесс развивается из-за того, что в мягкую, рыхлую околоминдаликовую клетчатку с прилежащих областей проникает агрессивная бактериальная инфекция, как правило аэробные и факультативно-анаэробные микробы. Самый типичный возбудитель заболевания — Streptococсus pyogenes группы А (бета-гемолитический стрептококк). Значительно реже абсцесс вызывают другие виды бактерий, обитающие в ротоглотке: фузобактерии, бактероиды и золотистый стафилококк [6] .
Ведущую роль в развитии паратонзиллярного абсцесса играют железы Вебера, основная часть которых расположена в верхней части нёбных миндалин. Эти железы механически очищают поверхность миндалин от отмершего эпителия, частичек пищи и бактерий. При инфицировании и воспалении возникает отёк и закупорка выходного соустья желёз Вебера. В результате из прилегающей клетчатки мягкого нёба гнойно-инфекционный процесс распространяется на окружающие ткани [7] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы паратонзиллярного абсцесса
Чаще всего паратонзиллярный абсцесс возникает либо на фоне острого тонзиллита (бактериальной ангины), либо спустя несколько дней после стихания или даже прекращения этого заболевания.
Проникшие в кровь продукты жизнедеятельности бактерий, разрушенные участки их клеточной стенки и антигены являются пирогенами — веществами, повышающими температуру тела. Поэтому при абсцессе температура поднимается выше 38 °С, возникает озноб, обезвоживание и выраженная слабость. Воспалению сопутствует отёк, из-за которого сдавливаются расположенные рядом нервные окончания — становится больно открывать рот, жевать и глотать. Часто во рту скапливается густая слизь, которую не удаётся проглотить.
При рефлекторном спазме жевательных мышц трудно полностью открыть рот, что приводит к гнусавости. Часто увеличиваются шейные и подчелюстные лимфоузлы, при поворотах головы возникает резкая боль, которая нередко отражается в ухе или зубе на стороне поражения [8] [9] [10] .
При паратонзиллярном абсцессе крайне редко появляются сопутствующие симптомы ОРВИ: заложенность носа, насморк, чихание и кашель.
Патогенез паратонзиллярного абсцесса
У здорового человека нёбные миндалины участвуют в формировании иммунитета — в них созревают лимфоциты. Здесь эти иммунные клетки учатся взаимодействовать с чужеродными антигенами и вырабатывать антитела против опасных для организма инородных агентов, которые попадают в ротовую полость.
Нёбные миндалины совместно с лимфатическими фолликулами задней стенки глотки, язычной, трубной и глоточной миндалиной (аденоидами) действуют как единый защитный комплекс — они борются с микробами и могут воспаляться одновременно. Это скопление лимфоидной ткани называют лимфоглоточным кольцом Пирогова — Вальдейера.
К развитию паратонзиллярного абсцесса предрасполагает сложное строение нёбных миндалин: они состоят из множества углублённых карманов (лакун), которые расположены в толще ткани и визуально напоминают фьорды.
Глубина лакун может достигать двух-трёх сантиметров. Их поверхность выстлана железами Вебера, которые механически очищают миндалины во время артикуляции, жевания и сжимания миндалин мышцами глотки при глотании, что можно сравнить с выжиманием рукой поролоновой губки.
![Лакуна в ткани нёбной миндалины [11]](/pimg3/vospalenie-podchelyustnoy-zhelezi-642E.jpeg)
Снижение иммунитета, заражение патогенными бактериями, чаще всего бета-гемолитическим стрептококком, рубцы нёбных миндалин при длительном хроническом тонзиллите приводят к закупорке выводного протока желёз Вебера. Воспалительный отёк не позволяет продуктам жизнедеятельности бактерией и погибшим лимфоцитам выйти наружу в ротовую полость. В результате в ближайшей к нёбным миндалинам рыхлой клетчатке скапливается гной, который не может адекватно выйти наружу [9] [12] .
Классификация и стадии развития паратонзиллярного абсцесса
В Международной классификации болезней (МКБ-10) паратонзиллярный абсцесс кодируется как J36.
Заболевание развивается в три стадии:
- Отёк — начальный период болезни со слабыми симптомами. Пациенты редко обращаются за помощью на этой стадии, поэтому в клинической практике врача она почти не встречается.
- Инфильтрация (паратонзиллит) — возникает в первые сутки болезни, когда ещё нет сформированного очага. В этот период лимфоциты, нейтрофилы и воспалительные молекулы окружают область, куда проникли бактерии, что приводит к её уплотнению. На стадии инфильтрации эффективно лечение антибиотиками.
- Абсцедирование — возникает, как правило, на третьи-пятые сутки болезни и проявляется наиболее яркими симптомами. Медикаментозная терапия уже действует слабо, нужно создать путь для оттока гноя. Если на этой стадии поздно обратиться к врачу, то разовьются осложнения.
Выделяют несколько локализаций паратонзиллярного абсцесса:
- Передний (передне-верхний) — абсцесс возникает спереди от нёбной миндалины. Эта локализация встречается примерно в 75 % случаев, и её легче всего диагностировать [19] .
- Задний — гнойный очаг образуется позади нёбной миндалины. Встречается у четверти пациентов.
- Боковой — самая тяжёлая и одновременно самая редкая форма болезни, при которой гной располагается между мышцами глотки и шеи. При таком абсцессе чаще всего развиваются грозные осложнения.
- Нижний — возникает у нижнего края нёбной миндалины. Развивается у небольшого количества пациентов и может быть вызван инфекцией в области задних зубов [6][13][14][15] .
Осложнения паратонзиллярного абсцесса
Осложнения прежде всего связаны с отёком ротоглотки. Паратонзиллярный абсцесс опасен близостью к дыхательным путям и распространением гнойно-инфекционного процесса в глубокие отделы шеи, где располагается трахея и жизненно важные сосудистые и нервные пучки: сонная артерия, ярёмная вена и блуждающий нерв.
В результате могут возникнуть следующие состояния:
- Перекрытие дыхательных путей — затруднено дыхание и возникает удушье, из-за чего пациент может потерять сознание.
- Распространение гнойного процесса из шеи в грудную клетку — развивается медиастинит, т. е. воспаление средостения, в котором расположены трахея, аорта и сердце.
- Воспалительное повреждение крупных кровеносных сосудов шеи ( сонных и ярёмных ) — приводит к кровотечению в ротовую полость и средостение.
- Аутоиммунные заболевания — гломерулонефрит, ревматическое поражение клапанов сердца и сосудов, ревматоидный артрит. Эти болезни развиваются из-за системного воздействия бета-гемолитического стрептококка на иммунную систему. и септический шок — прогноз в этих случаях неблагоприятный [17][18] .
Диагностика паратонзиллярного абсцесса
При диагностике абсцесса важно, чтобы врач выяснил все жалобы и внимательно осмотрел пациента.
Сбор анамнеза и осмотр
На приёме доктор уточняет, как давно возникли и как быстро развивались симптомы. Также имеет значение тяжесть общего состояния и наличие подобных случаев ранее.
К наиболее специфическим жалобам относятся:
- выраженная односторонняя боль в горле;
- тризм жевательных мышц (трудно широко открывать рот); ;
- боль при прощупывании наружной поверхности шеи;
- сопутствующее плохое самочувствие, часто с высокой температурой.
При осмотре врач прежде всего обращает внимание на асимметричное выбухание передней или задней нёбной дужки на стороне боли (передняя дужка выбухает чаще, чем задняя), налёт на миндалине, её красноту и отёчность. Нередко появляется неприятный запах изо рта, возникает боль при прощупывании шеи и поворотах головы — когда нужно повернуться, пациент делает это всем телом.
Лабораторная диагностика
Лабораторная диагностика позволяет правильно подобрать терапию. Чтобы выявить возбудителя болезни и определить его чувствительность к антибиотикам, исследуется мазок из миндалины или со стенок вскрытого абсцесса. Важно брать мазок именно со стенок абсцесса, а не исследовать непосредственно гнойное отделяемое: протеолитические ферменты гноя могут разрушить бактерии, что даст ложноотрицательный результат.
Также проводится тест на дифтерийную палочку (бациллу Леффлера): на начальной стадии симптомы дифтерии глотки и паратонзиллярного абсцесса схожи.
В последнее время часто применяют Стрептатест — экспресс-метод выявления бета-гемолитического стрептококка, основанный на полимеразной цепной реакции. Этот тест можно провести в домашних условиях всем членам семьи.
Чтобы контролировать динамику болезни и выявить выраженные общие отклонения, проводится общий анализ крови и анализ на С-реактивный белок.
Инструментальная диагностика
Изредка, в нетипичных случаях, проводится УЗИ мягких тканей шеи и даже КТ/МРТ шеи с контрастом. Эти методы помогают исключить сосудистые и опухолевые поражения глотки, подтвердить или исключить предполагаемый диагноз, выявить точную локализацию абсцесса.
Дифференциальная диагностика
Паратонзиллярный абсцесс следует отличать от других заболеваний, поражающих ротовую полость.
К этим заболеваниям относятся:
- дифтерия;
- абсцесс язычной миндалины и ангина Людвига;
- новообразования рото- и гортаноглотки; ;
- аневризма и мальформация сонной артерии и ярёмных вен [8][13] .
Лечение паратонзиллярного абсцесса
Тактика лечения во многом зависит от стадии заболевания и тяжести симптомов, но всегда соблюдаются три главных принципа:
- если в мягких тканях есть гной, то необходимо создать путь для его оттока;
- чтобы полностью избавиться от возбудителя, антибиотики нужно принимать не меньше 10 дней, особенно это важно при заражении бета-гемолитическим стрептококком;
- симптомы интоксикации и воспаления можно снять обезболивающими и антигистаминными препаратами.
В стадии инфильтрации достаточно принимать антибиотики из группы пенициллинов широкого спектра действия (например, Амоксициллин) или цефалоспорины II–III поколения. Чтобы уменьшить боль и отёк, назначают симптоматические препараты.
В стадии абсцедирования уже сформирован гнойный очаг и требуется экстренная госпитализация и лечение в стационаре. На этой стадии проводят комбинированную терапию: абсцесс вскрывают через ротовую полость и применяют антибиотики широкого спектра действия. После местной анестезии делают разрез и разводят края раны, чтобы можно было удалить гной. При этом обычно со стенок абсцесса берут мазок и отправляют его на бактериологическое исследование.
Вскрытие абсцесса позволяет создать путь для оттока гноя и необходимо, чтобы снизить риск осложнений.
В последующие дни после операции следует разводить края раны, чтобы предотвратить её преждевременное слипание. Как правило, после вскрытия абсцесса состояние быстро улучшается, боль стихает и удаётся свободно открывать рот.
При длительном хроническом тонзиллите есть риск рецидива абсцесса, поэтому одновременно с его вскрытием могут быть удалены миндалины (абсцесстонзиллэктомия). Наличие в прошлом хотя бы одного эпизода абсцесса уже является показанием к удалению нёбных миндалин.
Чтобы снизить риск осложнений при вскрытии абсцесса, доктор должен убедиться в отсутствии аллергии на вводимые лекарства и не задевать предполагаемые участки с крупными сосудами. Для этого предварительно делают пробную пункцию с аспирацией из области наибольшего выбухания абсцесса (чтобы получить гной и провести его микробиологическое исследование).
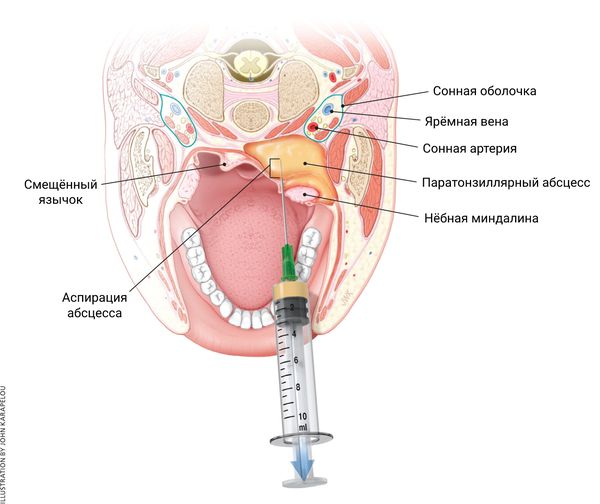
В первые дни болезни может применяться внутривенная терапия — вводят антибиотик, антигистаминное средство, солевой раствор и витамины. Лечение длится 10–14 дней и ускоряет выздоровление.
Редким, но основным побочным эффектом лекарственной терапии может быть диарея, а также вялость и сонливость. Как правило, при этих симптомах препарат отменять не нужно.
С особой осторожностью дозы лекарств рассчитывают при патологии печени и почек, а также у пациентов старше 60 лет с болезнями сердца. В таких случаях организму сложно преобразовывать и выводить медикаменты [14] [15] [17] [18] .
Особенностей лечения паратонзиллярного абсцесса у детей и беременных женщин нет.
Прогноз. Профилактика
При адекватной антибактериальной терапии прогноз, как правило, благоприятный. Рецидив возможен при развитии после абсцесса рубцовых изменений нёбных миндалин. Его вероятность составляет 20–30 %. С каждым эпизодом абсцесса риск рецидива и осложнений многократно увеличивается, поэтому в таких случаях рекомендуется удалить миндалины.
Особо тщательный подход к лечению с привлечением других специалистов потребуется пациентам с некомпенсированным сахарным диабетом и ВИЧ-инфекцией, а также при приёме гормональных и цитостатических препаратов, лечении рака, иммуносупрессивной терапии при пересадке органов. В таких случаях повышается риск сепсиса, медиастинита и гибели пациента.
Профилактика развития паратонзиллярного абсцесса :
Сиаладенит
Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10
Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.
Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
Осложнения
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Читайте также:
