Расположение почек. Топография почек
Добавил пользователь Cypher Обновлено: 28.01.2026
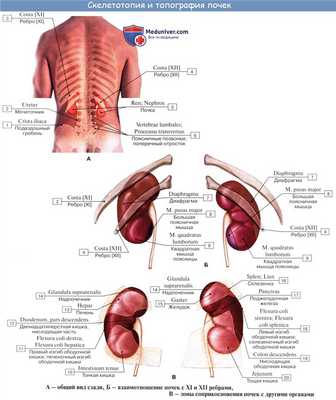
Топография. Почки расположены в забрюшинном пространстве живота у его задней стенки и по бокам от поясничного позвоночника. Они проецируются на поясничную область. Правая почка лежит на уровне XII грудного — III поясничного позвонков; XII ребро пресекает ее заднюю поверхность ближе к верхнему полюсу. Левая почка находится на уровне XI грудного — III поясничного позвонков (верхнего края), ХII ребро делит ее пополам, а правую почку на две неравных трети: выше ребра лежит верхняя треть. Продольные оси почек у взрослых образуют угол, открытый книзу — в сторону таза, у новорожденных и грудных детей они параллельны позвоночнику.
Аномалии топографии почек проявляются в виде дистопий — высокого или низкого расположения, блуждающей почки. У женщин в 11% случаев нижний полюс лежит на уровне гребня подвздошных костей.
Синтопия — взаимное с другими органами расположение почек. По задней поверхности они прилежат к поясничной части диафрагмы, соседствуют с нервами поясничного сплетения. В квадратной, поперечной и большой поясничной мышцах образуется небольшое углубление — почечное ложе. Сверху над почками нависают надпочечники – периферические эндокринные железы. Передняя поверхность верхней трети правой почки через париетальную брюшину прикасается к печени, нижней трети — к правому изгибу ободочной кишки. По медиальному краю к почке прилежит нисходящая часть дуоденум, нижняя полая вена. Передняя поверхность левой почки через брюшину соседствует в верхней трети с желудком, в средней — с поджелудочной железой, в нижней — с петлями тонкой кишки. Латеральным краем левая почка соприкасается с селезенкой и левым ободочным изгибом.
Топографическое расположение почек в норме обеспечивается почечным ложем, почечной ножкой (почечные сосуды и мочеточник), жировой и фасциальной оболочками, внутрибрюшным давлением. Это относят к фиксирующему аппарату почки.
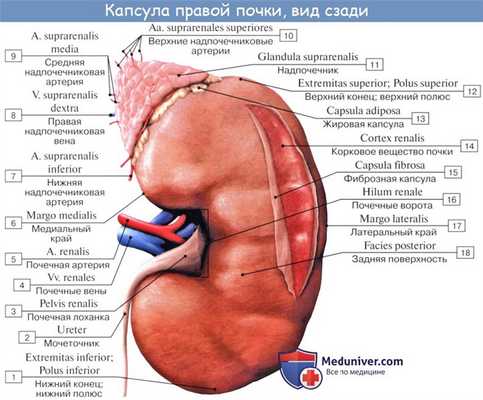
Оболочки почек состоят из фиброзной, жировой и фасциальной капсул:
Фиброзная капсула интимно срастается с паренхимой органа.
Жировая лучше выражена по задней поверхности (околопочечное жировое тело). Она проникает в почечные ворота и почечную пазуху, окружая лоханку и чашки.
Фасциальная капсула, образована пре — и постренальными листками внутрибрюшной фасции, срастающимися над верхним концом почки между собой и диафрагмой. Поэтому почки в небольшом объеме повторяют дыхательные движения диафрагмы. Почечная фасция пронизывает тяжами жировую капсулу, рыхло срастаясь с фиброзной оболочкой.
Правая почечная артерия длиннее левой и проходит впереди тела II поясничного позвонка. Левая почечная вена длиннее правой и проходит впереди тела I поясничного позвонка. В воротах почки и почечной ножке сосуды всегда лежат над мочеточником. Вена занимает заднее и верхнее положение, артерия — переднее и верхнее, лоханка и мочеточник – нижнее.
Для запоминания рекомендуется памятное сочетание букв – ВАЛ или ВАМ, применяемое в направлении сверху вниз и сзади наперед.
Передняя и задняя ветви почечной артерии проходят впереди и сзади лоханки и делятся на 5 сегментарных артерий, из которых возникают междолевые. Они проходят между долями почек (в сегменте их 2-3), а потом переходят в дугообразные артерии, лежащие на границе коркового и мозгового вещества. Дуговые артерии отдают междольковые, они находятся между корковыми долечками и дают начало клубочковым артериолам: приносящей и выносящей, а между ними артериальным капиллярам («чудесная» сеть).
Такая аномалия, как добавочная почечная артерия, располагающаяся в воротах почки, становится причиной врожденной почечно-каменной болезни – нефролитиазиса.
Приносящие лимфатические сосуды внутри органа формируют глубокие сети и поверхностные в оболочках. Глубокие сплетения многомерные и объемные, но они отсутствуют в корковых дольках, а поверхностные – плоские и хорошо развиты в фиброзной оболочке. Лимфа из тех и других вливается в поясничные лимфоузлы.
При рентгеновском исследовании почек используют обзорный и контрастные методы: введение газа в забрюшинное пространство, вливание контрастных веществ в кровь с выделением их почками, введение контраста в мочевыводящие пути.
На обзорных рентгенограммах слабо прослеживаются контуры тени почки по медиальному и латеральному краям. На контрастных рентгенграммах хорошо видны тени малых, больших чашек, почечной лоханки, начала мочеточника.
Расположение почек. Топография почек
Отношение к органам передней поверхности правой и левой почек неодинаково. Правая почка проецируется на переднюю брюшную стенку в regiones epigastrica, umbilicalis et abdominalis lat. dext., левая — в reg. epigastrica et abdominalis lat. sin.
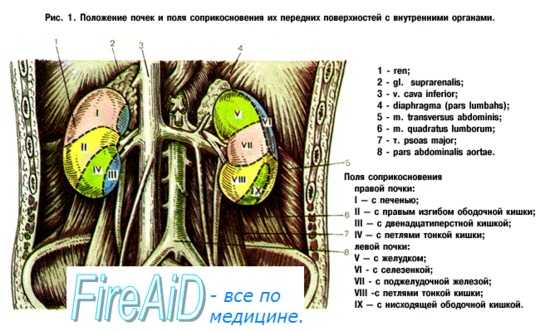
Правая почка соприкасается небольшим участком поверхности с надпочечником; далее книзу большая часть ее передней поверхности прилежит к печени. Нижняя треть ее прилежит к flexura coli dextra; вдоль медиального края спускается нисходящая часть duodeni; в обоих последних участках брюшины нет. Самый нижний конец правой почки имеет серозный покров.
Близ верхнего конца левой почки, так же как и правой, часть передней поверхности соприкасается с надпочечником, тотчас ниже левая почка прилежит на протяжении своей верхней трети к желудку, а средней трети — к pancreas, латеральный край передней поверхности в верхней части прилежит к селезенке.
Нижний конец передней поверхности левой почки медиально соприкасается с петлями тощей кишки, а латерально — с flexura coli sinistra или с начальной частью нисходящей ободочной кишки. Задней своей поверхностью каждая почка в верхнем своем отделе прилежит к диафрагме, которая отделяет почку от плевры, а ниже XII ребра — к mm. psoas major et quadratus lumborum, образующими почечное ложе.
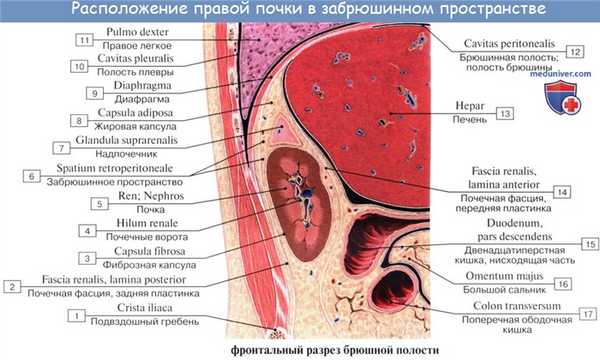
Оболочки почки
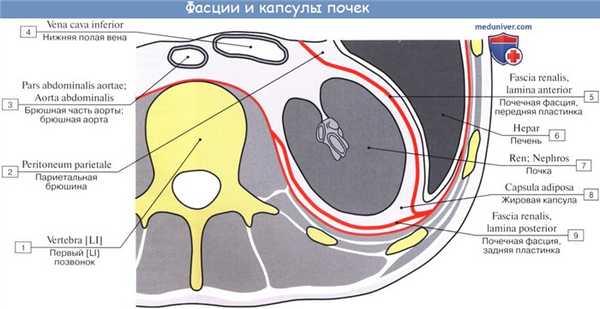
Почка окружена собственной фиброзной оболочкой, capsula fibrosa, в виде тонкой гладкой пластинки, непосредственно прилегающей к веществу почки. В норме она довольно легко может быть отделена от вещества почки. Кнаружи от фиброзной оболочки, в особенности в области hilum и на задней поверхности, находится слой рыхлой жировой ткани, составляющий жировую капсулу почки, capsula adiposa; на передней поверхности жир нередко отсутствует.
Кнаружи от жировой капсулы располагается соединительнотканная фасция почки, fascia renalis, которая связана волокнами с фиброзной капсулой и расщепляется на два листка: один идет спереди почек, другой — сзади. По латеральному краю почек оба листка соединяются вместе и переходят в слой забрюшинной соединительной ткани, из которой они и развились. По медиальному краю почки оба листка не соединяются вместе, а продолжаются дальше к средней линии порознь: передний листок идет впереди почечных сосудов, аорты и нижней полой вены и соединяется с таким же листком противоположной стороны, задний же листок проходит кпереди от тел позвонков, прикрепляясь к последним.
У верхних концов почек, охватывая также надпочечники, оба листка соединяются вместе, ограничивая подвижность почек в этом направлении. У нижних концов подобного слияния листков обычно не заметно.
Фиксация почки
Фиксацию почки на своем месте осуществляют главным образом внутрибрюшное давление, обусловленное сокращением мышц брюшного пресса; в меньшей степени fascia renalis, срастающаяся с оболочками почки; мышечное ложе почки, образованное mm. psoas major et quadratus lumborum, и почечные сосуды, препятствующие удалению почки от аорты и нижней полой вены.
При слабости этого фиксирующего аппарата почки она может опуститься (блуждающая почка), что требует оперативного подшивания ее. В норме длинные оси обеих почек, направленные косо вверх и медиально, сходятся выше почек под углом, открытым книзу. При опущении почки, будучи фиксированы у средней линии сосудами, смещаются вниз и медиально. Вследствие этого длинные оси почек сходятся ниже последних под углом, открытым кверху.
Топография почек
• Скелетотопия: от XII грудного до I, II поясничных позвонков.
• Синтопия: Правая почка соприкасается с надпочечником; далее книзу прилежит к печени. Нижняя треть ее прилежит к правому изгибу кишки; вдоль медиального края спускается нисходящая часть двенадцатиперстной кишки. Близ верхнего конца левой почки часть передней поверхности соприкасается с надпочечником, тотчас ниже левая почка прилежит на протяжении своей верхней трети к желудку, а средней трети — к поджелудочной железе, латеральный край прилежит к селезенке. Нижний конец левой почки медиально соприкасается с петлями тощей кишки, а латерально — с левым изгибом кишки. Задней своей поверхностью каждая почка в верхнем своем отделе прилежит к диафрагме.
• Дерматотопия: правая и левая боковые области
• Покрытие брюшиной- экстраперитонеально
Аномалии и варианты развития почек.
Солитарные кисты почек, гипоплазия почки, губчатая почка, поликистоз почек
По расположению смещенной почки у детей выделяют три ее степени.
1) Высокая. Сюда относят такие почки, которые расположены в грудной полости..
2) Низкая. Эта разновидность патологии в свою очередь также имеет три формы:
Почка слагается из полости, в которой расположены почечные чашки и верхняя часть лоханки, и из собственно почечного вещества, прилегающего к синусу со всех сторон, за исключением ворот. В почке различают корковое вещество и мозговое вещество
Корковое вещество занимает периферический слой органа. Мозговое вещество слагается из почечных пирамид. Верхушки соединяются по две или более в сосочки. Каждый сосочек усеян маленькими отверстиями. Корковое вещество проникает между пирамидами, это почечные столбы.
Почка представляет собой сложный экскреторный орган. Слепые концы их в виде двустенной капсулы охватывают клубочки кровеносных капилляров. Каждый клубочек лежит в глубокой чашеобразной капсуле; промежуток между двумя листками капсулы составляет полость этой последней, являясь началом мочевого канальца. Клубочек вместе с охватывающей его капсулой составляет почечное тельце. От почечного тельца отходит извитой каналец. Затем каналец спускается в пирамиду, поворачивает там обратно, делая петлю нефрона, и возвращается в корковое вещество. Конечная часть почечного канальца впадает в собирательную трубочку. Они постепенно сливаются друг с другом и открываются на вершине сосочка.
Почечное тельце и относящиеся к нему канальцы составляют структурно-функциональную единицу почки — нефрон. В нефроне образуется моча. Этот процесс совершается в два этапа: фильтрация и реабсорбция.
Кровеносная система почки.
Почечная артерия берет начало от аорты и имеет весьма значительный калибр. У ворот почки делится соответственно отделам почки на артерии для верхнего полюса, для нижнего и для центральной части. В паренхиме почки эти артерии идут между пирамидами. У основания пирамид они образуют дуги, от которых отходят в толщу коркового вещества междольковые артерии. От каждой отходит приносящий сосуд, который распадается на клубок извитых капилляров, охваченный капсулой клубочка. Выходящая из клубочка выносящая артерия вторично распадается на капилляры, которые оплетают почечные канальцы и лишь затем переходят в вены. Последние сопровождают одноименные артерии и выходят из ворот почки почечной веной.
Венозная кровь из коркового вещества оттекает сначала в звездчатые вены, затем в междольковую вену, сопровождающие одноименные артерии. Из крупных притоков почечной вены складывается ствол почечной вены.
Лимфатические сосуды из паренхимы и фиброзной капсулы почки направляются к воротам почки, где сливаются между собой и идут далее в составе почечной ножки к регионарным лимфатическим узлам: поясничным, аортальным и кавальным.
Иннервация почек осуществляется почечным нервным сплетением. Из почечного сплетения отходят ветви к мочеточнику и надпочечнику.
ТОПОГРАФИЧЕСКАЯ АНАТОМИЯ ПОЧЕК
Почка — парный орган мочевыделительной системы. Почки расположены в своеобразных углублениях — нишах, образованных с медиальной стороны поясничными позвонками и m. psoas major, сзади — m. quadratus lumborum и ножками диафрагмы, сбоку — XI–XII ребрами и снизу гребнем подвздошной кости. Почечная ниша создает благоприятные условия для фиксации органа.
В целом фиксирующий аппарат почки состоит из 6 основных частей:
1. Почечная ниша (имеет значение глубина, степень развития мышц).
2. Почечная сосудистая ножка.
3. Забрюшинная фасция, образующая наружную капсулу почки.
4. Жировая капсула почки.
5. Брюшинные связки.
6. Внутрибрюшное давление, присасывающее действие диафрагмы.
При нарушении фиксации появляется патологическая подвижность почек — блуждающая почка, нефроптоз, что приводит к нарушению дренажа мочи и развитию гидронефроза.
Почки в своих вместилищах расположены таким образом, что вертикальные оси их наклонены к средней линии и образуют угол от 15° до 30° в зависимости от типа телосложения. Расстояние между верхними полюсами — 7 см, между нижними — около 11 см. Необходимо подчеркнуть, что почки расположены глубоко и в норме их пальпация невозможна.
Скелетотопия почек неодинакова справа и слева. Левая почка — от XI грудного позвонка до нижнего края II поясничного. Правая почка лежит несколько ниже — от XII до середины III поясничного. Правая почка на
1 см выше гребня подвздошной кости, что соответствует горизонтальной линии, поведенной через пупок. Нормальные размеры почек, что особенно важно для расшифровки рентгенограмм: 11 см в длину и 6–7 см в ширину. Т. е. не более трех позвонков в длину. Ворота почек находятся на уровне
I поясничного позвонка.
Практически важными ориентирами для диагностики заболеваний и для выполнения пункционной биопсии почки являются передняя и задняя почечные точки — проекция ворот почки на переднюю и заднюю брюшную стенку. Передняя почечная точка соответствует месту пересечения IX ребра и наружного края прямой мышцы, задняя почечная точка соответствует пересечению XII ребра и края разгибателя спины. Надавливание в этих точках при заболеваниях почек часто сопровождается острой болью.
Для дифференциальной диагностики и наблюдения заболевания в динамике важное значение имеет синтопия почек. На передних поверхностях почек выделяют зоны соприкосновения. У правой почки имеются следующие зоны соприкосновения: дуоденальная, надпочечниковая, печеночная, ободочно-кишечная. У левой почки зоны соприкосновения несколько иные: надпочечниковая, желудочная, селезеночная, ободочно-кишечная, тощекишечная, панкреатическая.
Почечная ножка. В воротах почки находятся окруженные жировой клетчаткой почечные сосуды и лоханка, переходящая в мочеточник. Взаиморасположение этих элементов таково: лоханка и начало мочеточника лежат позади, кпереди от лоханки — артерия и нервные волокна и еще более кпереди и выше — вена (ВАЛ).
Форма почечной лоханки может быть ампулярная и дендритическая (ветвистая), а, кроме того, внепочечная и внутрипо-чечная.
Кровоснабжение почек осуществляется за счет почечных артерий, отходящих от аорты на уровне I–II поясничных позвонков. Но приблизительно у 1/3 людей имеются добавочные почечные артерии, о чем необходимо помнить хирургу при операции нефрэктомии. Правая почечная артерия длиннее, так как аорта несколько левее средней линии. В области ворот почки артерия делится на 2 ветви — переднюю и заднюю. Передняя кровоснабжает 2/3 почки, задняя — 1/3. На основе распределения сосудов в почке проводится линия естественной делимости почки — линия Зондека. Эта линия проходит на 1 см кзади от наружного края почки. Рассечение почки в этом месте во фронтальной плоскости сопровождается относительно меньшим кровотечением, что учитывается при нефротомии и резекции почки. Передняя и задняя ветви почечной артерии, вступив в ворота почки и снабдив тонкими ветвями лоханку, чашечки и фиброзную капсулу, делятся на сегментарные ветви, которые в ткани почек не анастомозируют между собой.
Сегментарное строение почки используется при сегментарной резекции почек. У почки выделяют 5 сегментов:
1. Верхний полюсной.
2. Верхний предлоханочный (передний).
3. Нижний предлоханочный (передний).
4. Нижний полюсной.
5. Залоханочный (задний).
Отличительной особенностью кровеносной системы почек является двойная сеть капилляров:
1. Артериальные капилляры почечных телец обеспечивают мочевыделительную функцию.
2. Другая часть капилляров обеспечивает питание почечной ткани и связана с венозной системой.
Важное место в кровоснабжении почки, кроме основных и добавочных сосудов, имеют коллатеральные пути:
1. По фиброзной капсуле — arcus arteriosus renalis (аркада).
2. Внепочечная сосудистая аркада располагается, в основном, в жировой капсуле почки. Она образуется за счет анастомоза a. capsularis (ветвь a. testicularis) и артериями почки, a. suprarenalis.
Из ворот почки выходят почечные вены, которые принимают в себя не только вены почки, но и вены соседних тканей (например, часто в левую почечную вену впадает v. оvarica или v. testicularis), забрюшинные вены, и впадает в нижнюю полую вену. Полая вена ближе к воротам правой почки, поэтому правая почечная вена короткая и широкая. Этим объясняется частое проникновение тромба из почечной вены в нижнюю полую вену, например, при раке почки.
Иннервация почек осуществляется из почечного сплетения, образованного постганглионарными волокнами от трех источников:
1. Верхние брыжеечные узлы.
2. Аортально-почечные узлы.
3. Волокна поясничного ствола симпатического нерва.
Таким образом у ворот почек образуется густая сеть нервных волокон, покрывающая ветви почечных артерий и дальше идущая вдоль главного ствола. Почечные сплетения обильно анастомозируют с брыжеечными сплетениями, солнечным и их производными — печеночным и поджелудочной железы. Наличием этих связей объясняется сложность болевых симптомов при заболеваниях почек и соседних органов и универсальный механизм действия новокаина, введенного в околопочечную клетчатку при паранефральной блокаде по Вишневскому.
Операции на почке
Оперативные доступы к почке могут быть двух видов — внебрюшинные, через поясничную область, и чрезбрюшинные. Урологи отдают предпочтение внебрюшинным доступам, т. к. при этом не инфицируется брюшная полость, а как известно, нередко при операциях на почке вскрывается ее полостная система, которая может содержать инфицированную мочу; и вторая причина: хирург-уролог при внебрюшинном доступе не контактирует с кишечником, брыжейкой, и таким образом исключается послеоперационный парез кишечника. При операциях на сосудах почечной ножки, например, при почечной вазоренальной гипертонии, многие сосудистые хирурги используют чрезбрюшинный доступ, т. е. лапаротомию, доступ более широкий. Из внебрюшинных доступов наиболее широко используется косой поясничный разрез Бергмана-Израэля. Разрез кожи начинают в углу между XII ребром и наружным краем разгибателя спины и ведут косо вниз, кпереди и на 3–4 см выше гребня подвздошной кости, где и заканчивают на уровне передней верхней ости. При необходимости разрез может быть продлен книзу параллельно паховой связке, что позволяет подойти к дистальному отделу мочеточника. Разрез кожи при оперативном доступе по Федорову начинается там же, огибает реберную дугу, идет кпереди к пупку и оканчивается на уровне наружного края прямой мышцы живота. После разреза кожи хирург послойно разъединяет ткани до поперечной фасции. При этом необходимо не повредить два нерва: подвздошно-подчревный и подвздошно-паховый. Брюшинный мешок тупо отслаивается кпереди. После чего вскрывают задний листок забрюшинной фасции, раздвигают клетчатку около почки. Из чрезбрюшинных доступов следует отметить параректальный доступ, при котором разрез кожи проводится по наружному краю прямой мышцы живота.
Виды операций на почке:
1. Операции на почечной ткани (декапсуляция почки, нефрорафия, нефротомия).
2. Операции на полостной системе почки, лоханке, чашечках и мочеточнике (нефростомия, пиелотомия, пиелостомия, уретеротомия).
3. Операции на сосудах почки.
4. Нефрэктомия — удаление почки.
5. Трансплантация почки.
Остановимся кратко на отдельных операциях на почке:
1. Декапсуляция почки — рассечение фиброзной капсулы почки. Операция преследует две цели: уменьшение напряжения в почечной ткани, которое возникает вследствие отечности и усиленного кровенаполнения ее под не поддающейся растяжению фиброзной капсулой. Кроме того, при гнойном процессе лучше выявляются гнойно-деструктивные очаги. Декапсуляция — при почечной недостаточности в связи с развитием гемодиализа применяется все реже.
2. Нефропексия по Федорову-Ривоиру — фиксация почки при нефроптозе.
3. Нефрорафия — шов почки при травме. При этом нередко с целью гемостаза производится тампонада раны почки «разбитой мышцей» или кусочком околопочечного жира. Рану почки шьют кетгутом, не проникая в лоханки и чашечки.
4. Нефротомия — рассечение почки, по направлению разреза различают поперечную и продольную нефротомию. Лучше делать разрез по линии Зондека. Цель нефротомии, как правило, — удаление больших коралловидных камней из почечной ткани.
5. Нефропиелостомия — дренирование почечной лоханки через ткань почки. Выполняется при нарушении оттока мочи при обструктивном остром пиелонефрите.
6. Пиелотомия — пиелолитотомия. Рассечение стенки лоханки с целью удаления камней. В зависимости от расположения разреза на стенке лоханки различают переднюю, или заднюю пиелотомию.
7. Пиелостомия — введение в лоханку трубки, как правило, применяют при гнойном пиелите, осложняющем почечнокаменную болезнь.
8. Резекция почки — операция, при которой производят удаление части почки. Выполняют при наличии солитарной кисты почки, при туберкулезе.
9. Нефрэктомия — полное удаление почки обычно производят при злокачественных опухолях почки или необратимых изменениях почки при почечнокаменной болезни, пионефрозе, гидронефрозе.
10. Пластические операции на лоханке при гидронефрозе, резекция лоханки выполняются при наличии сохраненной почечной ткани.
11. Операции на сосудах почек: тромбинтимэктомия при неспецифическом аортоартериите или атеросклеротическом поражении почечной артерии, эндартерэктомия, резекция суженого участка, обходной шунт. Цель операций на сосудах почки: восстановить кровоснабжение почки, снять ишемию почки, снизить давление при реноваскулярной гипертонии, предупредить развитие вторично-сморщенной почки.
12. Трансплантация почки: гомотрансплантация, аутотрансплантация почки при нефроптозе и врожденных уродствах, вазоренальной гипертонии.
Из истории трансплантации почки. Первую трансплантацию почки от трупа человеку сделал советский хирург Ю. Ю. Вороной 3 апреля 1933 г. в Харькове. Он имел опыт трансплантации у животных. Женщина 26 лет была доставлена в больницу через 24 часа после отравления сулемой. 4 дня ее лечили консервативно, но улучшения не было. Мочи не было (анурия). Вороной сделал ей трансплантацию почки на бедро от 60-летнего мужчины, который умер от перелома основания черепа, имел I группу крови (универсальный донор). Реципиент имела III группу крови. После операции почка заработала и некоторое время функционировала. У больной отмечено кратковременное улучшение состояния, что было подтверждено биохимическими исследованиями крови. Но 5 апреля больная умерла.
Первая успешная трансплантация почки от одного человека другому выполнена в США от одного близнеца другому близнецу Херрик в 1954 г. доктором Муррей. В 1990 г. хирургу присуждена Нобелевская премия. Оба брата живы до настоящего времени.
В России первая успешная гомотрансплантация почки выполнена в 1967 г. Б. В. Петровским.
УЗИ почек и мочеточников
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Где сделать УЗИ почек и как правильно подготовиться к данному исследованию, рассмотрим детальнее данные вопросы. Ультразвуковое исследование почек относится к комплексу диагностики мочевыделительной системы и считается эффективным и безопасным методом выявления патологий. Сама процедура малоинвазивная и предоставляет полную информацию о размере, форме и расположении почек. Ультразвуковые волны визуализируют почку, благодаря чему можно оценить кровоснабжение и структуру органа.
Для проведения процедуры пациент ложится на кушетку на бок, на кожу наносят специальный гель и с помощью датчика проводят обследование. Основными показаниями для проведения УЗИ почек являются: инфекционные и воспалительные заболевания, профилактические осмотры и наблюдение за органами после перенесенных заболеваний или операционного вмешательства. Заболевания эндокринной системы, изменения в функционировании почек, ненормальные анализы мочи, поясничные боли и многие другие симптомы, являются показанием к УЗИ.
Показания к УЗИ почек и мочеточников
- Боль в почках или по ходу мочеточников.
- Подозрение на почечную опухоль (большая почка).
- Нефункционирующая, по данным урографии, почка.
- Гематурия.
Подготовка к УЗИ почек и мочеточников
- Подготовка пациента. Подготовки не требуется. Если необходимо исследование мочевого пузыря, то пациент должен выпить воды.
- Положение пациента. Начинайте обследование в положении пациента на спине. Нанесите гель произвольно на верхний правый отдел живота.
- Выбор датчика. Используйте датчик 3.5 МГц для взрослых, датчик 5 МГц для детей и худых взрослых.
- Установка уровня необходимой чувствительности. Начинайте исследование, поместив датчик в правый верхний отдел живота. Наклоните датчик и отрегулируйте чувствительность так, чтобы получить оптимальное изображение почечной паренхимы.
УЗИ любого органа должно быть полипозиционным, т.е. сканирование следует проводить со всех доступных для ультразвуковой визуализации поверхностей.
Исследование почек начинают с поясничной области, сканируя их сзади в продольном направлении. Затем датчик перемещают на латеральную и переднюю поверхность брюшной стенки. После этого проводят серию поперечных и косых срезов в этих же отделах, определяя топографию, размеры, состояние паренхимы, синуса почек и чашечно-лоханочной системы (ЧЛС).
При этом обращают внимание на контур почечной паренхимы, её толщину, однородность, наличие или отсутствие визуализации чашечно-лоханочной системы и патологических образований, размеры почечного синуса, а также на подвижность почки при дыхании.
Правая почка визуализируется в положении больного на спине, при этом печень используется в качестве акустического окна.
Сканирование всегда осуществляется при задержке дыхания на глубоком вдохе: попросите пациента глубоко вдохнуть и задержать дыхание. Не забудьте сказать, чтобы пациент расслабился и дышал нормально после этого.
Нормальная почка на продольных срезах - образование бобовидной формы с чётким ровным наружным контуром, создаваемым фиброзной капсулой, в виде тонкой (до 1,5 мм) гиперэхогенной прослойки ткани между паранефрием и паренхимой. Паренхима почки - ткань однородной эхоструктуры и обычно пониженной эхоплотности (гипоэхогенная). В норме её толщина около 1,5-2,0 см. Её внутренняя часть граничит с синусом почки и имеет несколько неровный контур из-за выступающих в синус сосочков. Иногда, особенно у лиц молодого возраста, в почечной паренхиме видны пирамиды треугольной формы, обращённые основанием к наружному контуру почки, а верхушкой в синус, образуя сосочки. Пирамиды обладают ещё более низкой эхоплотностью, чем паренхима. Эхогенность почечного синуса сходна с таковой паранефральной клетчатки. Он расположен в центре почки и при продольном эхосканировании окружён паренхимой. При эхографии нормальной почки в нём можно визуализировать лишь некоторые сосудистые пучки. Чашечно-лоханочная система в норме не определяется. При исследовании больных с водной нагрузкой или при наполненном мочевом пузыре лоханку визуализируют в виде анэхогенного образования. Её переднезадний размер не должен превышать 1,0-1,5 см. Сосуды почки, как правило, видны при поперечном или косом сканировании со стороны передней брюшной стенки.
В норме при дыхании подвижность почки составляет 2-3 см. Паранефральная клетчатка обладает однородной эхоструктурой. повышенной эхогенностью по сравнению с почечной тканью; не имеет патологических образований.
УЗИ придают большое значение в дифференциальной диагностике объёмных образований почек. При этом опухоль, исходящую из паренхимы почки, определяют как округлое или овальное образование, различное по эхоплотности. По этому признаку все опухоли можно разделить на две большие группы: солидные (плотные) и жидкостные. Эхоструктура может быть однородной и неоднородной. В зависимости от формы роста и локализации опухоль может быть экстраренальной (изменяет размеры и контур почки), интраренальной (расположена в синусе, деформирует его) или смешанной. При опухоли больших размеров. занимающей всю почку, почечный синус может не определяться. При смещении и сдавлении чашечно-лоханочной системы возможна её дилатация.
Диагностическая достоверность УЗИ при новообразованиях почки достигает 97.3%.
При обнаружении во время исследования объёмного образования в почке прежде всего устанавливают его характер (плотный или жидкостный).
Измерения, проводимые при ультразвуковом исследовании, в основном имеют меньшие значения, чем те же параметры, получаемые при рентгенографии: они являются более точными.
Обе почки должны иметь примерно одинаковые размеры у взрослых, разница длин почек более чем на 2 см является патологической.
Если какая-либо почка не визуализируется, то повторите исследование. Отрегулируйте чувствительность для четкой визуализации паренхимы печени и селезенки и сканируйте в различных проекциях. Определите размеры визуализируемой почки. Гипертрофия почки имеет место (в любом возрасте) через несколько месяцев после удаления другой почки или прекращения ее функционирования. Если имеется только одна большая почка, а вторая не выявляется даже при самом тщательном поиске, то возможно, что у пациента всего одна почка.
Из всех плотных (эхопозитивных) новообразований почки наиболее распространённым считают почечноклеточный рак (по данным разных авторов, от 85 до 96%). От 5 до 9% составляют доброкачественные опухоли (онкоцитома, ангиомиолипома, аденома, лейомиома и др.).
Следует подчеркнуть, что нельзя судить о морфологической структуре опухоли на основании неморфологических методов исследования, к которым относят и УЗИ.
При обнаружении плотного (солидного) образования почки, эхогенность которого может быть ниже, выше или приближаться к последней, обращают внимание на его контуры и однородность. Так. при раке почки обнаруживают образование неоднородной эхоструктуры с чередованием участков пониженной и повышенной эхоплотности. Часто подобные образования содержат эхонегативные (жидкостные) включения, обусловленные кровоизлияниями и некрозом. На эхограммах определяют отсутствие эффекта усиления отражённых ультразвуковых волн (в отличие от жидкостных образований) или их ослабление на дистальной границе опухоли и нижележащих тканей. Наружный контур многоузлового образования обычно неровный, а при инвазии в прилежащие ткани - нечёткий. Однако следует иметь в виду, что аналогичную эхоструктуру определяют при ксантогранулематоз- ном пиелонефрите, доброкачественных опухолях почки и фиброзно-кавернозном туберкулезе.
Из всех солидных доброкачественных опухолей почки наиболее характерной ультразвуковой картиной обладают ангиомиолипома и липома, которые на эхограммах выглядят как повышенной эхогенности однородные образования, сходные по этому признаку с паранефральной (жировой) клетчаткой. Однако более точные методы, применяемые для дифференциальной диагностики солидных образований почки, обнаруженных при УЗИ, - компьютерная томография (КТ) и МРТ.
При обнаружении анэхогенного образования в почке также обращают внимание на однородность его эхоструктуры. Для кисты характерны однородное анэхогенное содержимое, ровные контуры, отсутствие внутренних структур, усиление отражённых ультразвуковых волн на дистальной границе. Внутренние структуры в жидкостной среде образования могут указывать на злокачественный процесс (саркома, кистозный вариант рака почки, опухоль в кисте) или на такие патологические состояния, как гематома, эхинококкоз, абсцесс почки, туберкулёзная каверна.
При сомнениях в плотном или жидкостном характере образования для уточнения диагноза выполняют КТ с контрастированием, МРТ или пункцию под ультразвуковым контролем с последующим цитологическим исследованием полученной жидкости и кистографией. Если при пункции жидкость не получена, то можно предположить солидную структуру образования и выполнить его биопсию.
Довольно часто, особенно при небольшом размере, новообразование по своим акустическим свойствам практически не отличается от нормальной паренхимы. Именно поэтому самое пристальное внимание при УЗИ должно быть уделено неровностям контура почки, деформациям почечного синуса, утолщениям паренхимы. Минимальный размер опухоли почечной паренхимы, который достоверно может быть обнаружен при эхографии 2 см. При образованиях небольших размеров нередко необходима дифференциальная диагностика с добавочной долькой почечной паренхимы (особенно при «горбатой» почке). Если при УЗИ возникает подозрение на подобное образование, то для уточнения диагноза применяют мультиспиральную КТ (МСКТ) с контрастированием, информативность которой значительно выше (особенно при небольших образованиях) и приближается к 100%.
Наряду с обнаружением опухоли, эхография позволяет получить ценную информацию о распространённости процесса. Кроме признаков прорастания в соседние органы, можно диагностировать опухолевый тромбоз почечной и нижней полой вены, увеличенные регионарные лимфатические узлы, располагающиеся парааортально, паракавально и в артокавальном промежутке, но более информативными методами для определения стадии заболевания считают КТ и МРТ.
С внедрением УЗИ в медицину значительно увеличилась частота обнаружения Рака почки (особенно бессимптомных форм). Это связано с использованием этого метода в качестве скрининг-теста при профилактических осмотрах населения. Бессимптомное течение рака почки и случайное его обнаружение с помощью УЗИ отмечают у более чем 54% больных.
Ультразвуковая диагностика папиллярных опухолей ВМП крайне трудна. При небольшом размере папиллярной опухоли лоханки, не нарушающей отток мочи из чашечно-лоханочной системы, эхографическая картина почки может не отличаться от нормальной. Опухоли чашечно-лоханочной системы выглядят в основном как гипоэхогенные образования неправильной формы в синусе почки. Они легко могут быть приняты за расширенную чашечку или кисту почечного синуса.
Обнаружить и дифференцировать такую опухоль иногда можно лишь на фоне расширения чашечно-лоханочной системы (при нарушении оттока мочи) или с помощью искусственно созданной полиурии.
Если опухоль чашечно-лоханочной системы инфильтрирует почечную ножку или прорастает в ткань органа, то её обнаружение при обычном УЗИ упрощается, но в этой ситуации необходимо отдифференцировать её от опухоли почечной паренхимы.
Мочеточник при обычном УЗИ не определяется. Только при значительном расширении возможна его частичная визуализация в верхней и нижней трети. Следовательно, диагностика с помощью обычного неинвазивного УЗИ папиллярных образований мочеточника невозможна. Разработанный в последние годы новый инвазивный метод - эндолюминальная эхография - позволяет получить качественное изображение ВМП на всём протяжении и с большой точностью диагностировать любые нарушения их структуры (включая опухоли). Суть метода состоит в проведении миниатюрного ультразвукового датчика, вмонтированного в гибкий зонд, ретроградно по мочевыводящим путям. Помимо обнаружения опухоли и определения характера её роста, этот метод позволяет определить распространённость и степень опухолевой инвазии в стенку мочевыводящих путей и окружающие ткани, что имеет большое значение в определении стадии заболевания.
УЗИ играет важную роль в комплексной диагностике воспалительных процессов мочевыводящих путей. Так, при остром пиелонефрите по наличию или отсутствию визуализации чашечно-лоханочной системы устанавливают характер пиелонефрита (обструктивный или необструктивный). УЗИ также позволяет обнаружить отёк паранефральной клетчатки, который манифестирует не только ограничением дыхательной подвижности поражённой почки, но и своеобразным ореолом разрежения вокруг неё. Карбункул почки - образование пониженной эхоплотности с чёткими и не всегда ровными контурами. Его внутренняя структура может быть неоднородна, иногда с мелкими эхопозитивными включениями. При гнойном содержимом образование будет почти анэхогенным. В месте расположения карбункула контур почки может быть неровным и выбухать. Его эхографическую картину следует дифференцировать от таковой при туберкулёзной каверне. Последняя обладает плотной эхопозитивной капсулой и более плотными внутренними включениями - обызвествлениями (вплоть до петрификатов), которые выглядят как гиперэхогенные образования с чёткой акустической дорожкой.
В начальных стадиях хронического пиелонефрита УЗИ не позволяет обнаружить каких-либо достоверных признаков заболевания. При далеко зашедшем воспалительном процессе с исходом в сморщивание почки отмечают значительное уменьшение её размеров при относительном увеличении площади структур почечного синуса по отношению к паренхиме. Последняя приобретает неоднородную структуру, неровные контуры и утолщённую капсулу.
В финальных стадиях воспаления (пионефроз) можно обнаружить увеличение почки, утолщение её капсулы, уплотнение окружающей паранефральной клетчатки, нередко - ограничение подвижности поражённой почки, уменьшение толщины паренхимы с расширением и неровными контурами чашечек и лоханки, стенки которых, в силу рубцовых изменений, приобретают повышенную эхогенность. В их просвете можно визуализировать неоднородную взвесь (гной и некротические ткани) и эхопозитивные образования с акустической тенью (конкременты).
УЗИ оказывает значительную помощь в диагностике паранефрального абсцесса и гнойных изменений клетчатки забрюшинного пространства. Обычно абсцесс располагается в непосредственной близости от почки и выглядит как эхонегативное образование овальной формы, почти полностью лишённое внутренних структур. Обычно он имеет чёткий наружный и внутренний контур. Гнойные изменения клетчатки забрюшинного пространства реже бывают осумкованными и чаще напоминают флегмону. При этом УЗИ позволяет видеть нечёткие контуры мышц и неоднородное гипоэхогенное содержимое между ними и в забрюшинном пространстве.
При УЗИ визуализация конкремента в почке размером более 0,5 см не представляет значительных трудностей. Одиночный камень на эхограммах определяют как четко очерченное, расположенное в синусе эхопозитивное (гиперэхогенное) образование с акустической дорожкой (тенью) дистальнее конкремента. Её наличие связано с полным отражением ультразвуковых лучей от плотных структур камня на границе раздела сред. Определённые трудности возникают при окружении мелких и плоских камней. В условиях эксперимента минимальная толщина камня, расположенного в почке и обнаруженного при эхографии, составляет около 1,5 мм. Наиболее чётко конкременты визуализируются при дилатации чашечно-лоханочной системы. Мелкие гиперэхогенные участки синуса почки без акустического эффекта можно ошибочно трактовать как камни (причина гипердиагностики).
С помощью УЗИ можно обнаружить любые конкременты, независимо от их химического состава. Именно поэтому метол применяют для дифференциальной диагностики уратного литиаза и папиллярных новообразований, когда необходимо исключить наличие рентгенонегативиого камня в почке при обнаружении дефекта наполнения в чашечно-лоханочной системе на урограммах.
Неинвазивные методы эхографии позволяют определить конкременты в чашечках. лоханке, верхней трети (при его дилатации) и интрамуральном отделе мочеточника при достаточно наполненном мочевом пузыре. Камни в средней и нижней трети мочеточника неинвазивным методом эхографии не могут быть обнаружены. Это обусловлено наличием газа в кишечнике, который препятствует прохождению ультразвуковых волн. Лишь в редких наблюдениях при отсутствии газа в кишечнике и значительно расширенном мочеточнике удаётся визуализировать его фрагментарно во всех отделах. Обнаружение конкремента в любом отделе мочевыводящих путей возможно с помощью эндолюминальной эхографии, если существует способ проведения ультразвукового зонда между камнем и стенкой мочеточника.
Применение УЗИ значительно упростило задачу дифференциальной диагностики почечной колики и острых процессов в брюшной полости, а также гинекологических и неврологических заболеваний. Так, до внедрения в широкую практику ультразвуковых методов диагностики в приёмном отделении больниц обследование проводили по следующей схеме: обзорная рентгенография и экскреторная урография, хромоцистоскопия, нередко - блокада круглой связки матки или семенного канатика. В настоящее время для обнаружения нарушенного оттока мочи из почек применяют УЗИ. Если во время исследования почек дилатации чашечно-лоханочной системы не выявлено, то боль в поясничной области у пациента не связана с нарушением оттока мочи из ВМП. Однако не следует забывать, что при отсутствии дилатации нельзя полностью исключить почечный генез боли и наличие урологического заболевания. Боль, сходную с почечной коликой, наблюдают при тромбозе сосудов почки, острых необструктивных воспалительных заболеваниях почек и мочевыводящих путей и др.
Современная ультразвуковая диагностика обладает функциональной направленностью. Методом, позволяющим оценить функциональное состояние ВМП, считают фармакоэхографию. Для её выполнения после начального осмотра почек и определения исходных размеров чашечек и лоханок внутривенно вводят 10 мг фуросемида. после чего каждые 5 мин повторяют осмотр и измерение чашечек и лоханок. Полиурия может приводить к дилатации чашечно-лоханочной системы. степень которой оценивают с помощью измерений. Исследование повторяют до тех пор, пока её размеры не вернутся к исходным. В нормальных условиях дилатация выражена не резко и присутствует не более 10 мин. Более длительное её сохранение (после введения салуретика в ходе фармакоэхографии) свидетельствует о наличии препятствия к оттоку мочи и/или функциональной несостоятельности проксимального отдела мочевыводящих путей.
Читайте также:
- Кардиальный вариант гипотонического синдрома. Сердечные проявления гипотонии
- Операции при осложненных дуоденальных язвах. Особенности
- Контрольный паралич диафрагмы. Искусственный паралич в дополнение к торакопластике
- Гемолитическая болезнь новорожденных. Причины гемолитической болезни новорожденных
- Онкогенные РНК-геномные вирусы. Онкогенные ретровирусы. Свойства онкогенных рнк-вирусов.
