Синдром Вестерхофа - клиника, диагностика
Добавил пользователь Алексей Ф. Обновлено: 24.01.2026
Синдром Бругада — это редкое заболевание сердца, характеризующееся желудочковой тахиаритмией и повышенным риском внезапной сердечной смерти.
Клинические проявления синдрома Бругада могут наблюдаться в любом возрасте, но обычно дебют заболевания приходится на зрелый возраст. Типичный пациент с СБ — здоровый мужчина 35-40 лет, не имеющий в анамнезе заболеваний сердца или каких-либо признаков сердечно-сосудистой недостаточности.
Для синдрома Бругада характерны такие проявления, как затруднение дыхания, обмороки, желудочковая тахиаритмия (фибрилляция желудочков) и снижение коронарного кровоснабжения.
Распространенность СБ во всем мире составляет ~5 случаев на десять тысяч человек, но в странах Юго-Восточной Азии заболеваемость намного выше: до 10 случаев на десять тысяч человек. У мужчин этот синдром диагностируют до 8 раз чаще.
Причины возникновения
25-30% случаев синдрома Бругада связаны с мутациями в гене SCN5A, которые влияют на структуру и функцию натриевых каналов, вследствие чего снижается содержание натрия в кардиомиоцитах (мышечных клетках сердца) и нарушается проводимость сердца.
На данный момент в научной литературе описаны более 200 мутаций 18 различных генов, также ассоциированных с синдромом Бругада. Но роль, которую они играют в возникновении этого редкого заболевания, еще предстоит определить. Большая часть мутаций наследуется от родителей к детям (по аутосомно-доминантному типу). Ребенок, чей родитель является носителем мутационного гена, имеет 50% шанс унаследовать СБ.
Приобретенная (негенетическая) форма СБ (65-70%) ассоциируются с некоторыми лекарствами (блокаторами натриевых каналов); высоким уровнем калия или кальция в крови; низким уровнем калия; лихорадкой. В некоторых случаях причину развития синдрома установить не удается.
Симптомы
Обычно клинические проявления синдрома Бругада возникают в покое — во время сна или отдыха — и включают затруднение дыхания, обмороки, судороги, желудочковую тахиаритмию и остановку сердца. Внезапная остановка сердца может являться начальным симптомом СБ примерно у трети пациентов.
Нередко синдром Бругада протекает без явных признаков или симптомов (аритмии, затруднения дыхания, потери сознания). Риск внезапного и полного прекращения сердечной деятельности у таких пациентов значительно ниже.
Диагностика
Врач проводит подробный опрос пациента, изучает семейную историю (включая семейную историю внезапной сердечной смерти). Физикальный осмотр, как правило, не выявляет никаких отклонений, поэтому пациенту назначается ЭКГ — в некоторых случаях с использованием лекарственных препаратов (блокаторов кальциевых каналов), которые помогают определить характерные признаки синдрома Бругада. Дополнительно, для дифференциальной диагностики, могут назначаться другие инструментальные исследования сердца, суточное мониторирование ЭКГ (холтер).
Лабораторная диагностика может включать генетическое исследование на мутацию в гене SCN5A, анализ на уровень кальция и калия, анализы на уровень МВ-креатинкиназы и тропонина (для исключения других диагнозов).
Дифференциальный диагноз
Чаще всего синдром Бругада дифференцируют (различают) со следующими заболеваниями:
- синдром Романо — Уорда — врожденный синдром удлиненного интервала QT 3 типа, также обусловленный мутациями в гене SCN5A (существует мнение, что LQT3 и синдром Бругада могут быть разными типами одного и того же расстройства);
- аритмогенная кардимиопатия (АКМП);
- мышечная дистрофия Дюшенна;
- другие заболевания и расстройства: острый миокардит, гиперкалиемия, гиперкальциемия.
Лечение синдрома Бругада
Лекарственных препаратов, воздействующих на причину развития синдрома Бругада, не существует. Пациентам с высоким риском желудочковой тахиаритмии и внезапной остановки сердца предлагается имплантация кардиовертер-дефибриллятора. Использование антиаритмических препаратов спорно: с одной стороны, такие препараты, как хинидин, способны снижать количество эпизодов желудочковой тахиаритмии, с другой стороны, известны случаи, когда их применение у пациентов с СБ было связано с возникновением фатальной аритмии.
Рекомендации по терапии для пациентов с бессимптомным течением заболевания противоречивы: наблюдение до появления симптомов (хотя начальным симптомом может являться остановка сердца), изучение семейной истории, электрофизиологическое исследование сердца с целью определения показаний к установке кардиовертер-дефибриллятора. Генетическое тестирование рекомендуется не только пациентам с СБ, но и их родственникам. Также пациентам предлагается симптоматическое и поддерживающее лечение.
Особенности и преимущества лечения синдрома Бругада в клинике Рассвет
Кардиологи Рассвета занимаются диагностикой и лечением всех заболеваний, связанных с поражением сердца и сосудов, в том числе — редких болезней и синдромов.
Наши специалисты проводят оценку индивидуального риска сердечно-сосудистых событий, основанную на доказательных методах и математических расчетах. Такой подход позволяет предсказать риск коронарной катастрофы, вовремя принять меры профилактики, изменить образ жизни и сохранить здоровье сердца на долгие годы.
В распоряжении кардиологов Рассвета современное медицинское оборудование, позволяющее точно диагностировать не только типичные заболевания сердца и сосудов, но и редкие болезни и синдромы, которые остаются «медицинской загадкой» для большинства специалистов других медицинских учреждений.
Наши пациенты могут быть уверены в том, что в Рассвете им поставят правильный диагноз, подберут эффективное лечение типичного или редкого заболевания, предложат индивидуальную схему симптоматической и поддерживающей терапии, если лекарства, воздействующего на причину редкой болезни, не существует.
Синдром Вестерхофа - клиника, диагностика
Изменения кожи при заболеваниях щитовидной железы (тиреотоксикозе)
Определение. Группа системных заболеваний, клинически проявляющихся поражением щитовидной железы с развитием синдрома тиреотоксикоза в сочетании с экстратиреоидной патологией и возможным появлением меланинового меланоза. Среди заболеваний с тиреотоксикозом чаще всего встречается диффузный токсический зоб (болезнь Грейвса) (на его долю приходится до 80% всех случаев тиреотоксикозов).
Историческая справка. Впервые диффузный токсический зоб был описан в 1825 г. Калебом Пари, в 1835 г.— Робертом Грейвсом, а в 1840 г. — Карлом фон Базедовым.
Этиология и патогенез меланоза кожи. Гиперпигментация кожи является результатом вторичного гипокортицизма. Он возникает вследствие повышенного метаболизма кортикостероидов, который приводит к развитию хронической надпочечниковой недостаточности.
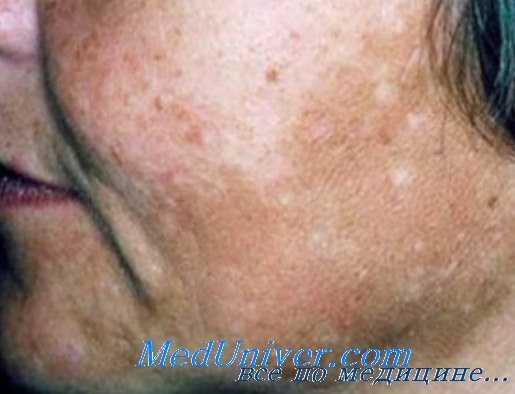
Мелазма при тиреотоксикозе
Частота возникновения меланоза. Гиперпигментация при тиреотоксикозах развивается в 10% случаев.
Изменения кожи и ее придатков. Кожный покров становится теплым и влажным. Сосуды кожи расширены (компенсаторная реакция для отдачи тепла), поэтому она теплая на ощупь и влажная. Ногтевые пластинки начинают слоиться, истончаются, становятся мягкими, склонны к повышенной ломкости.
Гиперпигментация кожи может быть диффузной, как при болезни Аддисона, но чаще протекает по типу мелазмы. Пигментация чаще проявляется в местах трения (шея, поясница, локоть и другие), а также в складках на ладонях и подошвах. У некоторых пациентов с болезнью Грейвса выявляется витилиго, крапивница, очаговая алопеция.
За счет высокой эластичности кожи у больных долго не образуются морщины, и они часто выглядят моложе своих лет. Подкожно-жировой слой развит слабо. Характерным признаком является выраженная пигментация век (симптом Jellinek). Stefan Jellinek (1871-1968) — австрийский врач, который первым описал гиперпигментацию верхних век при базедовой болезни.
Приблизительно у 5% пациентов с болезнью Грейвса встречается претибиальная микседема. Сначала плотные папулы или бляшки располагаются асимметрично на обеих ногах. Они растут, сливаются и в тяжелых случаях охватывают всю поверхность голеней и тыла стоп.
Дифференцируют с болезнью Аддисона. При тиреотоксикозах и болезни Аддисона пигмент может скапливаться в кожных складках ладоней и подошв. Однако при тиреотоксикозах слизистые оболочки, как правило, не пигментируются, а пигментация сосков и кожи гениталий менее выражена.
Некоторые авторы при тиреотоксикозах описывают гиперпигментации на нижних конечностях (преимущественно на голенях), спине и ногтевом ложе. При гистологическом исследовании пигментированной кожи у таких пациентов обнаруживается меланин в эпидермисе и отложения гемосидерина вокруг капилляров и потовых желез. Лечение мерказолилом вызывало незначительное ослабление пигментации.
Расположение очагов поражения, отложения гемосидерина и плохой ответ гиперпигментаций на лечение могут помочь в проведении дифференциальной диагностики таких тиреотоксикозов от болезни Аддисона.
Видео методики пальпации щитовидной железы
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Синдром Маршалла
Синдром периодической лихорадки, афтозного стоматита, фарингита и шейного лимфаденита (PFAPA синдром, синдром Маршалла, Periodic Fever, Aphthous Stomatitis, Pharyngitis, Adenitis) — сложное генетическое заболевание и один из наиболее распространенных синдромов периодической лихорадки.
Обычно проявляется в детстве, характеризуется периодическими лихорадками с регулярными интервалами от двух до восьми недель (в среднем 4 недели) и стереотипными клиническими признаками фарингита, афтозного стоматита и шейного лимфаденита. Между эпизодами какие-либо симптомы отсутствуют. Со временем приступы становятся менее тяжелыми, менее частыми и менее продолжительными. У большинства пациентов приступы прекращаются к 10 годам.
Клиническая картина
Периодическая лихорадка — отличительный признак синдрома Маршалла. Начинается внезапно, часто сопровождается ознобом. Температура колеблется от 38,5 до 41 ºC в течение 2-7 дней, а затем резко падает до нормы. До лихорадки у ребенка могут проявляться раздражительность, перепады настроения, он может жаловаться на недомогание, боль в горле, во рту появляются афтозные язвы.
Афтозный стоматит — язвы обычно располагаются на внутренней стороне губ или слизистой оболочки щек, возникают примерно у 40-80% пациентов.
Фарингит (иногда с экссудатом — жидким содержимым в миндалинах, реже с язвами на миндалинах) встречается у 65–100% пациентов.
Шейная лимфаденопатия (увеличение лимфоузлов) сопровождает лихорадку у 60–100% пациентов. Шейные лимфоузлы могут быть болезненными при пальпации.
Во взрослом возрасте эпизоды редко имеют одинаковый интервал между приступами, а при самом приступе редко диагностируется фарингит, при этом чаще возникают боль в груди, головная боль, артралгии (боль в суставах), миалгии (боль в мышцах), глазные симптомы и сыпь.
Диагностических лабораторных тестов для установления PFAPA синдрома не существует. Диагноз в первую очередь ставится на основании истории болезни и результатов осмотра.
В посеве из горла (бактериологическое исследование) может выявляться бета-гемолитический стрептококк группы А (БГСА), но на лечение пенициллинами данные пациенты не отвечают. Это позволяет сделать вывод, что они являются носителями БГСА, то есть имеющиеся симптомы не являются проявлением БГСА-тонзиллофарингита.
В острый период в анализах крови выявляется умеренный лейкоцитоз (13,6 ± 4,5 x 10 9 /л), повышение скорости оседания эритроцитов (СОЭ) и С-реактивного белка (СРБ), нейтропения. Все показатели нормализуются в межприступный период.
PFAPA синдром — это диагноз исключения. В первую очередь исключаются другие причины рецидивирующей лихорадки: инфекция, воспалительные заболевания кишечника, лихорадка при лимфоме Ходжкина, циклическая нейтропения и другие.
Для диагностики имеют значения следующие критерии:
- Более трех задокументированных стереотипных эпизодов лихорадки, возникающих через регулярные промежутки времени. Для отдельных пациентов интервалы между приступами почти идентичны в пределах от двух до восьми недель. Каждый эпизод обычно длится от 2 до 7 дней. Важно, что симптомы каждого эпизода практически идентичны.
- Во время обострения у пациентов часто наблюдается фарингит, шейная лимфаденопатия или афтозный стоматит.
- Нормальные параметры роста и развития у детей.
- Разрешение симптомов в течение нескольких часов после лечения преднизолоном в виде однократной дозы или двух доз с интервалом от 12 до 48 часов.
Лечение синдрома Маршалла
Учитывая благоприятное естественное течение, лечение необязательно.
Клинический опыт показывает, что жаропонижающие средства, такие как ацетаминофен (парацетамол) и нестероидные противовоспалительные препараты (ибупрофен), неэффективны в борьбе с другими симптомами PFAPA, кроме лихорадки.
Для лечения в острый период назначаются глюкокортикоиды (преднизолон) в дозировке 1-2 мг/кг (максимальная дозировка 60 мг). Основным недостатком такой терапии является возможное сокращение интервала между приступами. Это происходит у 19–50% пациентов. После прекращения терапии глюкокортикоидами частота эпизодов возвращается к исходному уровню.
У некоторых пациентов в качестве профилактики в межприступный период могут применяться циметидин или колхицин.
Тонзиллэктомия также является вариантом лечения для пациентов, которые не реагируют или не переносят медикаментозное лечение (глюкокортикоиды с профилактической терапией или без нее), или у которых тяжесть эпизодов сильно снижает качество жизни. Риски хирургического вмешательства и доброкачественный долгосрочный характер PFAPA всегда следует принимать во внимание при решении о тонзиллэктомии. У большинства пациентов с PFAPA после тонзиллэктомии сохраняется афтозный стоматит, при этом другие симптомы, включая лихорадку, полностью регрессируют.
Как происходит лечение синдрома Маршалла в клинике Рассвет?
Диагностикой и лечением PFAPA синдрома должен заниматься специалист, хорошо знакомый с данным заболеванием. В клинике Рассвет любой педиатр может провести полноценную дифференциальную диагностику для исключения других причин лихорадки. Только после этого врач назначит диагностическую пробу с глюкокортикоидами, подберет оптимальный вариант лечения и профилактики. После установления диагноза пациенту нет необходимости проводить лабораторные исследования при каждом обострении.
В клинике Рассвет оториноларингологи не назначают антибактериальную терапию при БГСА-носительстве, если у пациента есть подозрение на PFAPA синдром. Тонзиллэктомия не предлагается пациентам с легким течением, так как в возрасте до 10 лет миндалины вносят важный вклад в работу иммунной системы. Удаление миндалин рекомендуется только в случаях неэффективности других методов лечения.
Болезнь Вильсона — Коновалова
Болезнь Вильсона — Коновалова (гепатолентикулярная дегенерация, болезнь Вестфаля — Вильсона) — редкое наследственное заболевание, нарушение метаболизма меди, характеризующееся ее избыточным накоплением в тканях и жизненно-важных органах (в основном в печени, почках, головном мозге, глазах).
Распространенность болезни Вильсона — Коновалова во всем мире составляет 1 случай на 30 000–100 000 человек. Данные приблизительные, поскольку пациенты с гепатолентикулярной дегенерацией иногда получают ошибочный диагноз (в этот список входят различные болезни печени, неврологические заболевания и психические расстройства). Оценка носительства гена заболевания колеблется, однако считается, что его носителем может быть 1 человек из 90.
Болезнь Вильсона — Коновалова наследуется по аутосомно-рецессивному типу (мутации гена — в данном случае ATP7B — наследуются от обоих родителей). При таком типе наследования у каждого ребенка носителей дефектного гена существует 25% вероятность заболеть и 50% вероятность носительства мутации.
Ген ATP7B отвечает за метаболизм меди и играет важную роль в выведении избытка меди из организма. На сегодняшний день выявлено более 300 мутаций гена ATP7B.
Возраст манифестации заболевания варьируется: симптомы могут начать проявляться у ребенка 3–5 лет или же болезнь не дает о себе знать десятилетиями. Однако чаще всего болезнь Вильсона — Коновалова развивается к сорока годам, в редких случаях — после пятидесяти лет. Клиническая картина заболевания зависит от пола и возраста, так, у детей (средний возраст — 10 лет) чаще преобладают поражения печени.
К признакам и симптомам заболевания относятся:
- проявления со стороны печени (гепатомегалия, острый гепатит, хронический гепатит, цирроз, фульминантная печеночная недостаточность) обычно предшествуют неврологическим и психиатрическим симптомам;
- изменение цвета кожи, слизистых оболочек и склер глаз на желтый; и живота (асцит);
- боль в верхней правой части живота;
- возникновение синяков на коже, коагулопатия;
- повышенная утомляемость;
- потеря аппетита и веса; и рвота;
- неврологические симптомы (тремор, нарушение координации и походки, дисфагия, дизартрия, хорея, спастичность, дистонические позы, мышечная ригидность);
- психические расстройства (эмоциональная нестабильность, фобии, тревожность, депрессия, компульсивное поведение, агрессивность, изменения личности и поведения) широко варьируются от пациента к пациенту, проявляются одновременно с неврологическими симптомами или развиваются в течение примерно 3 лет после их старта;
- кольца Кайзера — Флейшера на границе роговицы глаз (почти у всех пациентов с неврологическими симптомами и психическими расстройствами);
- аменорея;
- задержка полового созревания;
- выкидыши, бесплодие;
- артралгия, боль в костях;
- поражения костей и суставов (остеопороз, остеофиты);
- кардиомиопатия;
- гемолитическая анемия;
- гематурия;
- нефротический синдром;
- почечный канальцевый ацидоз;
- камни в почках;
- гепатоцеллюлярная карцинома (редко).
Раннее выявление болезни Вильсона — Коновалова и своевременное лечение позволяют сохранить нормальное качество жизни пациента и предотвратить опасные осложнения. Диагноз устанавливается на основании физикального осмотра, сбора жалоб, личного и семейного анамнеза пациента, лабораторной диагностики (проводятся биохимические анализы крови и мочи, которые могут показать сниженную концентрацию медь-содержащего белка церулоплазмина в плазме крови, повышение уровня печеночных ферментов, тромбоцитопению, повышенное содержание меди в моче), осмотра глаз офтальмологом с помощью щелевой лампы, КТ или МРТ головного мозга (у пациентов с неврологическими симптомами). Если лабораторные исследования не подтверждают и не исключают диагноз, врач может назначить биопсию печени, а также молекулярно-генетическое тестирование.
Болезнь Вильсона — Коновалова дифференцируют (различают) со следующими заболеваниями: вирусный гепатит, аутоиммунный гепатит, неалкогольная жировая болезнь печени, алкогольный цирроз печени, первичный склерозирующий холангит, первичный билиарный цирроз, неврологическими патологиями (эссенциальный тремор, болезнь Паркинсона с ранним началом, дистония, болезнь Хантингтона).
Лечение болезни Вильсона — Коновалова
Лекарства, воздействующего на причину болезни Вильсона — Коновалова, не существует. Пожизненное лечение направлено на снижение уровня меди в организме до нормального (нетоксичного), снижение прогрессирования заболевания и уменьшение симптомов, которые с ним связаны. Оно включает хелатирующие агенты (D-пеницилламин или триентин), которые связывают и выводят медь из организма с мочой; ацетат цинка, предотвращающий кишечную абсорбцию (всасывание) меди. Дополнительно врач может порекомендовать соблюдение диеты, исключающей продукты с повышенным содержанием меди (печень, шоколад, грибы, моллюски, орехи). Проводится динамическое наблюдение (пациент периодически сдает анализы крови и мочи) с целью оценки эффективности медикаментозной терапии.
Во время беременности лечение заболевания рекомендуется не прекращать, в этот период врач может снизить дозировку хелатирующего агента, прием ацетата цинка продолжается по стандартной схеме. Кормление грудью при использовании хелатирующего агента исключается, данных по ацетату цинка недостаточно.
При острой печеночной недостаточности, вызванной прогрессированием болезни Вильсона — Коновалова, необходима трансплантация печени.
Особенности и преимущества лечения болезни Вильсона — Коновалова в клинике Рассвет
Врачи клиники Рассвет специализируются на диагностике и лечении редких синдромов и болезней, в область их интересов в том числе входит помощь пациентам с гепатолентикулярной дегенерацией (болезнью Вильсона — Коновалова).
Наши гепатологи — врачи высокой квалификации, прекрасно подготовлены и имеют большой практический опыт. Любое редкое заболевание требует мультидисциплинарного подхода, поэтому пациент с болезнью Вильсона — Коновалова при необходимости направляется на консультацию к офтальмологу, нефрологу, психотерапевту, психиатру.
Пациентам с подозрением на болезнь Вильсона — Коновалова проводятся все необходимые диагностические исследования для подтверждения или исключения диагноза, индивидуально подбирается схема терапии.
Синдром Вестерхофа впервые описал Wiete Westerhof с соавторами в 1978 г. Авторами были отслежены врожденные наследственные кофейные и гипопигментированные пятна у одной семьи на протяжении трех поколений. Предполагается аутосомно-доминантное наследование. Пятна локализовались на туловище и конечностях.
У некоторых членов семьи также были обнаружены слабое умственное развитие, низкий рост и нарушения роста скелета. Авторы считают, что данные клинические наблюдения являются новым нейрокутанным синдромом, отличающимся от туберозного склероза.
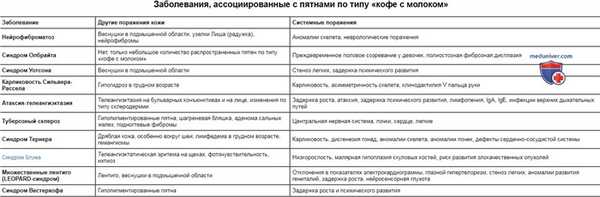
Заболевания, ассоциированные с пятнами по типу «кофе с молоком»
| Заболевание | Другие поражения кожи | Системные поражения |
| Нейрофиброматоз | Веснушки в подмышечной области, узелки Лиша (радужка), нейрофибромы | Аномалии скелета, неврологические поражения |
| Синдром Олбрайта | Нет, только небольшое количество распространенных пятен по типу «кофе с молоком» | Преждевременное половое созревание у девочек, полиостозная фиброзная дисплазия |
| Синдром Уотсона | Веснушки в подмышечной области | Стеноз легких, задержка психического развития |
| Карликовость Сильвера-Рассела | Гипогидроз в грудном возрасте | Карликовость, асимметричность скелета, клинодактилия V пальца руки |
| Атаксия-телеангиэктазия | Телеангиэктазия на бульварных конъюнктивах и на лице, изменения по типу склеродермии | Задержка роста, атаксия, задержка психического развития, лимфопения, IgA, IgE, инфекции верхних дыхательных путей |
| Туберозный склероз | Гипопигментированные пятна, шагреневая бляшка, аденома сальных желез, подногтевые фибромы | Центральная нервная система, почки, сердце, легкие |
| Синдром Тернера | Дряблая кожа, особенно вокруг шеи; лимфедема в грудном возрасте, гемангиомы | Карликовость, дисгенезия гонад, аномалии скелета, аномалии почек, дефекты сердечно-сосудистой системы |
| Синдром Блума | Телеангиэктатическая эритема на щеках, фоточувствительность, ихтиоз | Низкорослость, малярная гипоплазия скуловых костей, риск развития злокачественных опухолей |
| Множественные лентиго (LEOPARD-синдром) | Лентиго, веснушки в подмышечной области | Отклонения в показателях электрокардиограммы, глазной гипертелоризм, стеноз легких, аномалии развития гениталий, задержка роста, нейросенсорная глухота |
| Синдром Вестерхофа | Гипопигментированные пятна | Задержка роста и психического развития |
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
