ВПЧ-обусловленный плоскоклеточный рак ротоглотки - лучевая диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Ротоглоточная плоскоклеточная карцинома относится к раку миндалины, основы и задней трети языка, мягкого нёба, и задних и боковых глоточных стен. Плоскоклеточный рак составляет более 95% случаев рака ротоглотки. Табак и алкоголь – главные факторы риска, но инфекции вируса папилломы человека (ВПЧ) сейчас вызывает большинство этих опухолей. Симптомы включают боли в горле и болезненное и/или затрудненное глотание. Лечение проводят при помощи облучения, химиотерапии, или обеих процедур, но все чаще применяют первичную операцию. Уровень выживаемости намного выше у ВПЧ-положительных пациентов.
Как и ожидалось, в 2020 году в США было диагностировано > 17 500 новых случаев рака ротоглотки. Хотя число новых случаев рака ротоглотки растет, показатели эффективности лечения также улучшаются. Соотношение мужчин и женщин составляет более чем 2,7:1.
ВПЧ типа 16 вызывает 60% случаев рака ротоглотки и пациенты стали моложе (средний возраст составляет 57 лет, а пики приходятся на 30 и 55 лет) поскольку в качестве этиологии нередко присутствует инфицирование вирусом папилломы человека. Количество сексуальных партнеров и частота орального секса являются важными факторами риска. Риск развития орофарингеального рака в 16 раз выше у ВПЧ-положительных пациентов. В Европе и Северной Америке около 70-80% случаев рака ротоглотки обусловлены ВПЧ-инфекцией.
Как большинство раковых образований головы и шеи, не ассоциированный с ВПЧ орофарингеальный рак более всего распространен среди пожилых людей (средний возраст 61 год). Употребление табака и алкоголя остаются важными факторами риска возникновения орофарингеального рака. Пациенты, которые курят более 1,5 пачек/день имеют почти 3-кратное увеличение риска рака, и пациенты, которые пьют алкоголь 4 или более раз/день имеют почти 7-кратное увеличение риска. У людей, которые много пьют и курят, риск развития рака ротоглотки повышен в 30 раз.
Клинические проявления
Симптомы ротоглоточного рака могут незначительно изменяться в зависимости от места возникновения, но обычно у пациентов появляется боль в горле, дисфагия, одинофагия, дизартрия и оталгия. Опухолевое образование шеи, часто кистозное, является распространенным симптомом у пациентов с раком ротоглотки. Поскольку симптомы рака ротоглотки сходны с распространенными инфекциями верхних дыхательных путей, часто проходит много месяцев, прежде чем пациентов направляют к специалисту.
Диагностика
Хирурггическая эндоскопия и биопсия
Лучевая диагностика для определения стадии процесса
У всех пациентов перед началом лечения следует проводить прямую ларингоскопию и биопсию, чтобы оценить первичное поражение и провести поиск дополнительных первичных очагов опухоли. Пациентам с подтвержденной карциномой обычно назначают КТ с контрастом, и большинство врачей также назначают ПЭТ шеи и грудной полости.
ДНК-позитивность ВПЧ, определяемая полимеразной цепной реакцией, является методом диагностики ВПЧ. Иммуногистохимическое исследование экспрессии биомаркера p16 (внутриклеточного белка, присутствующего в большинстве случаев в клетках ВПЧ-положительных раковых опухолей, а также и в клетках нескольких видов ВПЧ-отрицательных опухолей) является обычно используемым суррогатным маркером для определения ВПЧ-статуса.
Критерии стадирования ВПЧ-ассоциированного рака носоглотки соответствуют частоте вовлечения лимфатических узлов и лучшему прогнозу этих опухолей по сравнению с ВПЧ-отрицательными. (См. таблицы Патологическое стадирование ВПЧ-ассоциированного рака ротоглотки [Pathologic Staging of HPV-Associated Oropharyngeal Cancer] Патологическое стадирование ВПЧ-ассоциированного рака ротоглотки * , а также Патологическое стадирование не-ВПЧ-ассоциированного рака ротоглотки [Pathologic Staging of Non-HPV-Associated Oropharyngeal Cancer] Патологическое стадирование не ассоциированного с ВПЧ рака ротоглотки* ).
Прогноз
Общая 5-летняя выживаемость у пациентов с раком ротоглотки составляет около 60%. Однако прогноз меняется в зависимости от причины. У ВПЧ-положительных пациентов 5-летняя выживаемость составляет > 75% (и 3-летняя выживаемость почти 90%), в то время как у ВПЧ-отрицательных пациентов 5-летняя выживаемость составляет < 50%. Более высокая выживаемость при ВПЧ-положительном раке обусловлена благоприятной биологией опухоли и более молодой, более здоровой популяцией пациентов. Появление высокой экспрессии р16 улучшает прогноз как для ВПЧ-положительных, так и для ВПЧ-отрицательных опухолей ротоглотки.
Лечение
Хирургическое вмешательство, все чаще ‒ трансоральная лазерная микрохирургическая операция
Лучевая терапия вместе с химиотерапией или без нее
Оперативное вмешательство все более часто используется в качестве основного лечения рака ротоглотки. Трансоральная лазерная микрохирургия (ТЛМ) все чаще используется для проведения резекции опухолей миндалин и основании языка эндоскопическим методом, что позволяет избежать осложнений, характерных для открытой операции. Трансоральная роботизированная хирургия (ТОРХ) становится все более популярной техникой для лечения определенных орофарингеальных патологических изменений. При ТОРХ хирург при помощи консоли управляет хирургическим роботом с множественными адаптируемыми манипуляторами. Шарнирные манипуляторы робота и эндоскопическая камера вводятся через рот пациента (который удерживается в открытом состоянии при помощи ретрактора). Роботизированная процедура обеспечивает лучшую визуализацию структур и способствует меньшему числу хирургических осложнений по сравнению с открытым оперативным вмешательством. Однако на данный момент показания для использования ТОРХ еще не установлены в должной мере. Если ТОРХ проводят у пациентов с опухолями на более поздних этапах, часто применяют послеоперационную лучевую или химио-лучевую терапию.
Лучевая терапия, иногда комбинируемая с химиотерапией (химиорадиация), может использоваться в качестве первичной терапии или после проведения операции. Традиционно облучение используется для раковых образований на ранних стадиях, а химиорадиацию (химиолучевую терапию) проводит в случае раковых образований на поздних стадиях. Интенсивно-модулированая лучевая терапия (ИМЛТ) все чаще используется как способ сберечь окружающие ткани и уменьшить долговременные побочные эффекты.
Поскольку ротоглотка богата лимфатическими сосудами, метастазы в шейные лимфатические узлы являются распространенными, следует рассматривать их возможность у всех пациентов с раком ротоглотки. Если метастаз в шейном лимфатическом узле не устраняется после облучения шеи или химиолучевой терапии, то обоснованным является иссечение тканей шеи после окончания лечения.
Лечение орофарингеальной карциномы такое же, независимо от ВИЧ-статуса опухоли. Изучается деинтенсификация лечения ВПЧ-ассоциированных опухолей с целью выяснения, может ли менее опасное лечение стать успешной лечебной тактикой.
Основные положения
Большинство случаев рака ротоглотки вызваны вирусом папилломы человека (ВПЧ).
Симптомы рака ротоглотки зависят от локализации опухоли; распространенной находкой является опухолевидное образованее на шее.
Диагностика рака ротоглотки проводится при помощи ларингоскопии, оперативной эндоскопии и визуализирующих методов исследования (для определения стадии распространения опухоли).
Для лечения рака ротоглотки, в случаях когда это возможно, можно применять трансоральную лазерную микрохирургию или трансоральную роботизированную хирургию, в качестве альтернативы открытой хирургии.
Лучевая терапия, иногда для прогрессирующих стадий рака комбинируемая с химиотерапией (химиорадиация), может использоваться в качестве первичной терапии или после проведения операции.
Дополнительная информация
Следующий англоязычный ресурс может оказаться информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
ВПЧ-обусловленный плоскоклеточный рак ротоглотки - лучевая диагностика
а) Терминология:
• Плоскоклеточный рак (ПКР), связанный с вирусом папилломы человека [ВПЧ(+)]:
о Чаще всего ВПЧ-16
б) Визуализация:
• Лучевые признаки аналогичны ПКР ротоглотки (табак/алкоголь)
• КТ с КУ и МРТ: увеличение лимфоузлов II и III уровня, единичных или множественных, солидных или некротических/кистозных
• Объемное образование небной или язычной миндалины, накапливающее контраст
• ПЭТ/КТ позволяет обнаружить неизвестную первичную опухоль, часто небольшую
(Слева) При аксиальной КТ с КУ не определяется патологических изменений со стороны корня языка с обеих сторон, лимфатические узлы уровня IIА не увеличены.
(Справа) При аксиальной КТ у этого же пациента в правой половине шеи визуализируется кистозное образование с перегородкой. Была выполнена тонкоигольная аспирация этого образования, подтвердился плоскоклеточный рак. При эндоскопической биопсии корня языка справа обнаружился ВПЧ(+) ПКР. Небольшие первичные опухоли корня языка могут быть незаметны при томографии. Характерной особенностью ВПЧ(+) ПКР является наличие вторично измененных увеличенных лимфатических узлов, выглядящих кистозными, в то время как первичная опухоль имеет небольшой размер. (Слева) При аксиальной КТ с КУ у пациента с жалобами на боль в правом ухе и выраженным увеличением шейных лимфоузлов, в правой небной миндалине В визуализируется небольшое образование, накапливающее контраст. При отсутствии лимфаденопатии это можно было бы считать вариантом нормы.
(Справа) При аксиальной КТ с КУ у этого же пациента в передних отделах справа визуализируется увеличенный лимфоузел уровня IIА В с участками некроза (включения низкой плотности). При гибридизации in situ подтвердилась вирусная инфекция (ВПЧ-16). Первичная опухоль обычно расположена в ротоглотке в корне языка или в небной миндалине на стороне вторично измененного лимфоузла.
в) Дифференциальная диагностика:
• Киста второй жаберной щели
• Неходжкинская лимфома с поражением лимфоузлов
• Неходжкинская лимфома пространства слизистой оболочки глотки
• Асимметрия лимфоидной ткани
г) Патология:
• Стадирование аналогично другим вариантам ПКР ротоглотки
• Специфические гистологические признаки, позволяющие отличить ВПЧ(+) ПКР от ВПЧ(-) ПКР, отсутствуют
• Обнаружение ДНК ВПЧ или ингибитора р-16 киназы позволяет сделать заключение о ВПЧ как о причинном факторе
д) Клинические особенности:
• Проявления: одностороннее образование шеи, лимфоузлы уровня IIА
• Обычно более молодые люди, преимущественно мужчины, часто некурящие
• Прогноз намного лучше, чем в случае ВПЧ(-) ПКР (табак и алкоголь)
• У курильщиков с ВПЧ(+) ПКР прогноз не такой благоприятный
• Лечение: комбинированная химио- и лучевая терапия
е) Диагностическая памятка:
• ВПЧ(+) ПКР нужно подозревать у взрослого человека с вновь возникшим объемным образованием шеи, даже если лимфоузел выглядит как киста второй жаберной щели
Плоскоклеточный рак небной миндалины - лучевая диагностика
а) Терминология:
• Плоскоклеточный рак (ПКР) небной миндалины:
о Наиболее распространенный вариант ПКР ротоглотки
б) Визуализация:
• Первичная опухоль имеет различный вид и по-разному проявляется
• Небольшие опухоли могут быть незаметны при клинических+лучевых исследованиях
• Опухоли большого размера часто экзофитны или глубоко инвазивны
• Часто наблюдается увеличение ипсилатеральных лимфоузлов II уровня:
о Лимфоузлы могут быть солидными, кистозными, либо смешанными
• Для стадирования первичной опухоли и оценки поражения лимфоузлов используется ПЭТ/КТ с КУ, КТ с КУ, МРТ
• ПЭТ/КТ позволяет подтвердить первичную опухоль, обнаружить метастазы в лимфоузлах небольшого размера, отдаленные метастазы
• МРТ способствует лучшему выявлению небольших первичных опухолей и оценке распространенности опухоли
(Слева) На рисунке (в аксиальной плоскости) показан первичный ПКР небной миндалины. Опухоль располагается в боковой стенке ротоглотки и прорастает в переднюю небно-язычную дужку. Задняя небно-язычная дужка не инфильтрирована опухолью. Обратите внимание на увеличенный лимфоузел второго уровня на стороне опухоли.
(Справа) При аксиальной КТ с КУ у этого же пациента визуализируется объемное образование миндалины размером 1,8x1,0 см с гиподенсным участком в центре, верифицированное как высокодифференцированный ПКР. Наблюдается несколько увеличенных лимфоузлов на стороне поражения (стадия заболевания: IVA, стадия опухоли: T1N2b). Медиальное положение внутренней сонной артерии делает невозможной трансоральную роботизированную операцию. (Слева) На фотографии, выполненной при клиническом обследовании женщины с дисфагией и жалобами на боль в горле и ухе справа, видна изъязвленная и уплотненная правая небная миндалина. Обратите внимание на сглаженность правой передней небно-язычной дужки по сравнению с противоположной стороной.
(Справа) При МРТ Т1ВИ С+FS в аксиальной проекции у пациента с новобразованием шеи справа визуализируется верхний край конгломерата лимфатических узлов. Была выполнена тонкоигольная аспирация, подтвердился ПКР. Визуализируется также хорошо отграниченная первичная опухоль небной миндалины размером 2,2x1,8 см (T2N2b, стадия IVA).
в) Дифференциальная диагностика:
• Гиперплазия лимфоидной ткани миндалин
• Абсцесс миндалины или перитонзиллярный абсцесс
• Неходжкинская лимфома небной миндалины
• Доброкачественная смешанная опухоль небной миндалины
г) Патология:
• ПКР миндалин связан с ВПЧ, особенно ВПЧ-16
• А также с табакокурением и употреблением алкоголя
• ВПЧ(+) рак типичен для более молодых людей, имеет меньший размер, в целом лучше реагирует на терапию и характеризуется лучшей выживаемостью
д) Клинические особенности:
• Проявления: боль в ухе на стороне опухоли, дисфагия, новые лимфоузлы шеи
• В 70-80% случаев проявляется лимфаденопатией:
о Первичная опухоль может не обнаруживаться клинически и при лучевых исследованиях
• Большинство пациентов > 45 лет; но увеличивается заболеваемость и среди людей < 45 лет (ВПЧ(+)(
• Лечение пациентов с ВПЧ(+) опухолями изменяется в связи с лучшим прогнозом
а) Терминология:
1. Аббревиатура:
• Вирус папилломы человека (ВПЧ)
2. Определение:
• Подгруппа опухолей (ПКР) ротоглотки, обусловленных вирусом (ВПЧ):
о В 87-96% случаев ВПЧ-16
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Лимфаденопатия II уровня у молодого мужчины ± объемное образование небной или язычной миндалины
о Лучевые признаки такие же, как при ПКР ротоглотки, связанном с употреблением табака
• Локализация:
о Лимфоузлы: уровень II ± III, ипси- или билатеральные
о Первичный ПКР: миндалины, корень языка
• Размер:
о Размеры первичной опухоли варьируют; взаимосвязь между размерами и лимфаденопатией отсутствует
о Первичная опухоль часто небольшая и «немая», несмотря на лимфаденопатию
• Морфология:
о Количество и размер лимфоузлов варьировуют без связи с размерами первичной опухоли
о Вторично измененные лимфоузлы: округлые, выглядящие кистозными
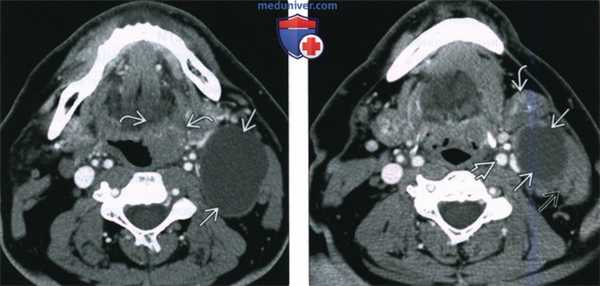
(Слева) При аксиальной КТ с КУ в левой половине шеи визуализируется большое однокамерное кистозное образование, имитирующее кисту второй жаберной щели по своему расположению. Обратите внимание на объемное образование в области нижнего полюса левой небной миндалины.
(Справа) При аксиальной КТ с КУ на более каудальном уровне визуализируется кистозно-некротическое объемное образование, расположенное снаружи от сонного влагалища, сзади от поднижнечелюстной слюнной железы спереди и изнутри от грудино-ключично-сосцевидной мышцы. Объемное образование напоминает кисту второй жаберной щели, но представляет собой метастаз ВПЧ(+) ПКР миндалины в лимфоузел.
2. КТ при ВПЧ-обусловленном плоскоклеточном раке ротоглотки:
• КТ с контрастным усилением:
о Лимфаденопатия варьирует: от единственного солидного или кистозного лимфоузла до массивной многоуровневой лимфаденопатии
- Обычно лимфоузлы II и III уровня; могут быть явно кистозными
- Неровные края лимфоузла и «грязная» жировая клетчатка свидетельствует об экстракапсулярном распространении (ЭКР):
Согласно данным патологов, периодическое воспаление тканей рядом с лифоузлом может имитировать ЭКР
о Объемное образование различного размера в миндаликовой ямке или в корне языка, накапливающее контраст:
- Первичная опухоль ротоглотки: различные размеры и стадии, в т.ч. «немая» опухоль
- Распространение опухоли в наружные мышцы языка или в полость рта, в надсвязочный отдел гортани, медиальную крыловидную мышцу, твердое небо, нижнюю челюсть повышает стадию до Т4а
3. МРТ при ВПЧ-обусловленном плоскоклеточном раке ротоглотки:
• Т1ВИ:
о Метастазы в лимфоузлах: >15 мм, уровень II или III, ипсилатеральные
о Первичная опухоль: однородное, изоинтенсивное (по сравнению с мышцами) объемное образование в миндалине или в корне языка
• Т2ВИ:
о Метастазы в лимфоузлах: > 1Б мм, уровень II или III, с гиперинтенсивным (по сравнению с мышцами) сигналом; кистоз-ные/некротические лимфоузлы: 11 интенсивности сигнала
о Первичная опухоль миндалины или корня языка с изо- или минимально гиперинтенсивным сигналом
• T1BИ C+FS:
о Метастазы в лимфоузлах: >15 мм, уровень II или III, равномерное контрастное усиление при отсутствии некроза, или периферическое в случае центрального некроза
о Первичная опухоль миндалины или корня языка, накапливающая контраст
4. УЗИ:
• Увеличение лимфоузлов II, III ± IV уровня (кистозные и солидные)
5. Сцинтиграфия:
• ПЭТ/КТ:
о Первичный ВПЧ(+) ПКР и метастазы в лимфоузлах захватывают ФДГ
о Опухоли небольшого размера может быть сложно обнаружить:
- Ткань миндалин в норме также накапливает ФДГ
о Следует остерегаться ложных ФДГ(-) «кистозных» лимфоузлов
6. Рекомендации по визуализации:
• Лучший метод диагностики:
о ПЭТ/КТ с КУ лучше всего позволяет оценить первичную опухоль и метастатическую лимфаденопатию
о ПЭТ/КТ с КУ может быть достаточно для поиска первичной опухоли
• Выбор протокола:
о КТ с болюсным введением контраста и срезами о В/в введение контраста лучше всего для оценки его накопления в слизистой
о Для гарантированного контрастного усиления слизистой отсроченная фаза выполняется через - 90 секунд
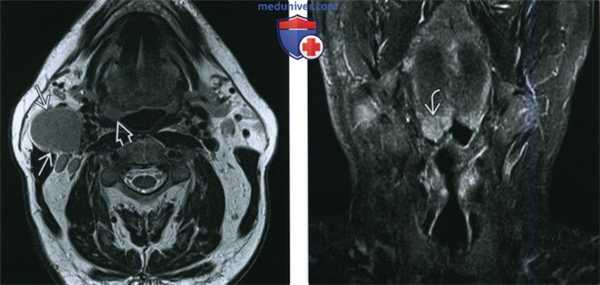
(Слева) При МРТ Т2ВИ в аксиальной проекции визуализируется патологически измененный солидный лимфоузел уровня IIА. Определяется также неявное асимметричное утолщение миндалины, которое, хотя и может быть вариантом нормы, но при отсутствии других изменений, которые могли бы объяснить лимфаденопатию, позволяет порекомендовать биопсию.
(Справа) При МРТ Т2ВИ FS в корональной проекции у этого же пациента определяется гиперинтенсивный сигнал в язычной миндалине справа. Несмотря на то, что асимметрия укладывается в границы нормы, злокачественная лимфаденопатия делает ее подозрительной находкой. В итоге подтвердился ВПЧ(+) ПКР язычной миндалины.
в) Дифференциальная диагностика ВПЧ-обусловенного плоскоклеточного рака ротоглотки:
1. Киста второй жаберной щели:
• У взрослых людей является диагнозом исключения, встречается гораздо реже, чем метастазы ВПЧ-обусловленного ПКР ротоглотки в лимфоузлах
2. Поражение лимфоузлов при неходжкинской лимфоме:
• Изменения могут быть неотличимы от метастатической лимфаденопатии при ПКР ротоглотки
3. Неходжкинская лимфома пространства слизистой оболочки глотки:
• При лимфоме часто наблюдается двухстороннее увеличение лимфоузлов, вто время как при ПКР-одностороннее
4. Асимметрия лимфоидной ткани пространства слизистой оболочки глотки:
• Лимфаденопатия не должна обнаруживаться
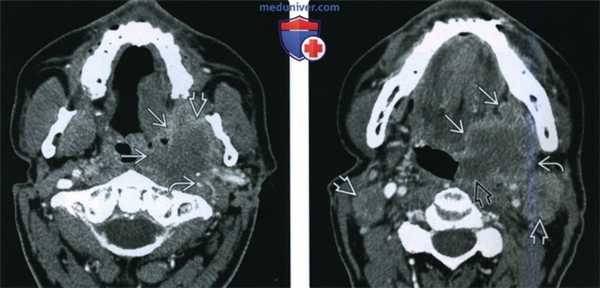
(Слева) При аксиальной КТ с КУ визуализируется объемное образование (инфильтративный ПКР), распространяющееся в жевательное пространство, окружающее и сдавливающее левую внутреннюю сонную артерию, что является признаком стадии Т4b. Был выявлен белок р16 - маркер вирусной инфекции (ВПЧ).
(Справа) При аксиальной КТ с КУ на более каудальном уровне визуализируется опухоль миндалины (ПКР), распространяющаяся кпереди в полость рта, а также вдоль задней стенки ротоглотки до средней линии. Наличие увеличенных и некротически измененных лимфоузлов уровня IIА означает стадию N2c.
г) Патология:
1. Стадирование, классификация:
• Стадирование такое же, как и для других вариантов ПКР ротоглотки (АОКР)
2. Макроскопические и хирургические особенности:
• Первичная опухоль может обнаруживаться при исследовании образца после тонзилэктомии
• ВПЧ(+) ПКР чаще возникает в криптах миндалин
• ВПЧ(-) ПКР связанный с курением, чаще возникает в поверхностном эпителии
3. Микроскопия:
• Специфические гистологические признаки, позволяющие дифференцировать ВПЧ(+) и ВПЧ(-) опухоль, отсутствуют
• Общие гистологические признаки:
о Базалоидновидная морфология
о Лимфоцитарная инфильтрация
о Отсутствие дисплазии поверхностного эпителия
о Отсутствие выраженной кератинизации
• Выявление ДНК ВПЧ или ингибитора р16 киназы позволяет сделать заключение
о ВПЧ как о причинном факторе
• Ингибитор р16 киназы выявляется при иммуногистохимическом исследовании:
о Чувствительный, относительно дешевый и легко выполнимый
о Может быть выполнен на образцах после тонко- и толстоигольной биопсии
• Гибридизация in situ и полимеразная цепная реакция (ПЦР) направлены на непосредственное обнаружение ДНК ВПЧ:
о Оба метода дорогие и требуют много времени
о ПЦР более чувствительный, но очень сложный метод
о Гибридизация in situ-самый специфичный, но менее чувствительный метод
4. Вирус папилломы человека:
• Выявлено до 200 различных генотипов ВПЧ
• 60% вирусов поражают кожу и проявляются папилломами
• 40% поражают слизистые, проявляются более широким спектром поражений:
о ВПЧ-6 и ВПЧ-11 (вирусы низкого риска) обусловливают появление доброкачественных папиллом слизистой оболочки, аногенитальной области
о ВПЧ-16 и ВПЧ-18 (вирусы высокого риска) приводят к развитию инвазивного рака шейки матки, аногенитальной области, ротоглотки
• ВПЧ-16: онкобелки Е6 и Е7 инактивируют белки-супрессоры опухоли р53 и белок ретинобластомы (pRb):
о Белок Е6 разрушает белок-супрессор опухоли р53, влияющий на репарацию ДНК и инициирующий апоптоз:
- ПКР (табак/алкоголь) связан с мутациями р5З
о Белок Е7 инактивирует белок ретинобластомы - нарушение контроля клеточного цикла:
- Для восстановления контроля клетка-хозяин увеличивает синтез р16, ингибитора циклинзависимой киназы
- Выявляемый в клетках опухоли белок р16-молекулярный индикатор ВПЧ-обусловленного злокачественного новообразования
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Новое одностороннее объемное образование шеи (метастатическая лимфаденопатия уровня ИА)
• Другие признаки/симптомы:
о Боль в ухе на стороне опухоли, дисфагия
2. Демография:
• Возраст:
о Пациенты в целом моложе, чем в группе ВПЧ(-) ПКР
о Варьирует от 31 до 78 лет
• Пол:
о В 85% мужчины
• Этническая принадлежность:
о > 90% люди с белым цветом кожи
• Эпидемиология:
о В 80% случаев ПКР ротоглотки в США является ВПЧ(-)
о ВПЧ-самая распространенная инфекция, передающаяся половым путем, во всем мире
о Риск напрямую связан с количеством половых партнеров и оральным сексом
3. Течение и прогноз:
• Прогноз в целом лучше, чем у пациентов с ВПЧ(-) ПКР ротоглотки, связанным с курением:
о Выше контроль над первичной опухолью и ее метастазами, реже вторая первичная опухоль, состояние здоровья пациентов в целом лучше
о Выживаемость пациентов с опухолями ротоглотки на поздних стадиях в 2-3 раза выше, чем при ВПЧ(-) ПКР
• Выживаемость пациентов с длительным стажем курения и ВПЧ(+) ПКР ниже, чем у некурящих, но выше, чем у пациентов с ВПЧ(-) ПКР
• Общая пятилетняя выживаемость некурящих пациентов с ВПЧ (+) ПКР 90%
• Общая пятилетняя выживаемость пациентов с ВПЧ(-) ПКР выкуривающих> 10 пачек сигарет в год, 50%
• Экстракапсулярное распространение опухоли за пределы лимфоузлов в случае ВПЧ(+) ПКР может не быть неблагоприятным прогностическим фактором для ВПЧ(+) в отличие от ВПЧ(-) ПКР:
о «Грязный» жир, окружающий лимфоузлы, обусловлен воспалительным ответом, а не экстракапсулярным распространением
4. Лечение:
• Чаще всего комбинированная лучевая терапия и химиотерапия (цисплатин)
• Трансоральная роботизированная хирургия (ТОРХ) или трансоральная лазерная микрохирургия ± лучевая (химиолучевая) терапия:
о Поскольку ТОРХ используется на стадиях Т1 и Т2, стадирование при помощи лучевых исследований - крайне важный момент
е) Диагностическая памятка:
1. Следует учесть:
• ВПЧ(+) ПКР ротоглотки у любого взрослого пациента с объемным образованием шеи, выглядящим как киста второй жаберной щели
• ВПЧ(+) ПКР протекает с более выраженной лимфаденопатией, но экстракапсулярное распространение может не являться неблагоприятным прогностическим фактором
2. Советы по интерпретации изображений:
• Киста второй жаберной щели у взрослого пациента - диагноз исключения; в первую очередь нужно предполагать метастатическую лимфаденопатию
• Первичная опухоль миндалин и корня языка часто маленькая или «скрытая»
3. Рекомендации по отчетности:
• Характеристики первичной опухоли ротоглотки, стадия Т и N:
о Стадия Т1—Т3 в зависимости размера первичной опухоли
о Стадия Т4а Т4b при вовлечении конкретных окружающих структур
• Состояние лимфатических узлов (стадия N) согласно АОКР
• Если стадия не указана, необходимо убедиться, что в описании отмечены изменения, позволяющие сделать заключение о стадии
• Для ТОРХ: отметить заглоточное положение внутренней сонной артерии (ВСА) и выраженное экстракапсулярное распространение опухоли:
о В ТОРХ может быть отказано при медиализации ВСА или наличии макроскопических признаков экстракапсулярного распространения
ж) Список использованной литературы:
1. Horne ZD et al: Confirmation of proposed human papillomavirus riskadapted staging according to AJCC/UICC TNM criteria for positive oropharyngeal carcinomas. Cancer. 122(13):2021-30, 2016
2. Subramaniam RM et al: PET/CT imaging and human papilloma virus-positive oropharyngeal squamous cell cancer: evolving clinical imaging paradigm. J Nud Med. 55(3):431-8, 2014
3. Cantrell SC et al: Differences in imaging characteristics of HPV-positive and HPV-Negative oropharyngeal cancers: a blinded matched-pair analysis. AJNR Am J Neuroradiol. 34(10):2005-9, 2013
4. Loevner LA et al: Transoral robotic surgery in head and neck cancer: what radiologists need to know about the cutting edge. Radiographics. 33(6): 1759-79, 2013
5. Corey AS et al: Radiographic imaging of human papillomavirus related carcinomas of the oropharynx. Head Neck Pathol. 6 Suppl 1:S25-40, 2012
Плоскоклеточный рак гортани
Онкопатология гортани представлена в виде таких заболеваний:
- плоскоклеточный рак гортани;
- аденокарцинома;
- саркома.
Подавляющее число злокачественных опухолевых процессов в горле обусловлено развитием плоскоклеточного рака. Однако уточнение природы атипичных клеток, из какой ткани они образуются, является важным условием выбора корректного лечения.
Классификация рака гортани
Плоскоклеточный рак гортани – наиболее распространенное онкологическое заболевание, поражающее эпителиальный слой органа. Злокачественный процесс поражает плоский эпителий на разных стадиях его развития, вызывая мутацию клеток, что и проявляется различными гистологическими формами заболевания. По степени ороговевания эпителиального слоя различают плоскоклеточный ороговевающий рак гортани и неороговевающий рак.
Такое разделение определяется только по результатам биопсии, которую проводит специалист. Выделить участок пораженного участка ткани можно при ларингоскопии или непосредственно при оперативном вмешательстве. Заключается процедура в извлечении сомнительного участка и дальнейшее исследование его под микроскопом.
Для достоверности диагностики наиболее благоприятным местом для забора материала является пограничный участок между патологически измененным и нормальным эпителием. Проведение исследования является необходимым для уточнения злокачественного образования и его гистологической формы.
Выбор лечебной тактики и прогнозы зависят от полученных результатов биопсии.
Неороговевающая форма плоскоклеточного рака характеризуется быстрым ростом, распространением на близлежащие ткани, ранним развитием метастазов, то есть, более злокачественным течением. Ороговевший эпителий, характеризующий другую разновидность плоскоклеточного рака, свидетельствует о более благополучном течении заболевания.
Стадии процесса
Большое значение для прогноза жизни имеет стадия заболевания, на которой начато его лечение. Уточнение диагноза на ранних сроках заболевания способствует более оптимистичным прогнозам. Эффективность проводимого лечения в этом случае будет значительно выше.
Рак горла в своем развитии проходит четыре стадии, характеризующиеся клиническими отличиями. Существует международная классификация заболевания по системе TNM, где T характеризует собой размеры и границы прорастания опухоли, N – распространение метастазов в региональные лимфоузлы, M – вовлечение в процесс всего организма и наличие метастатического поражения удаленных органов.
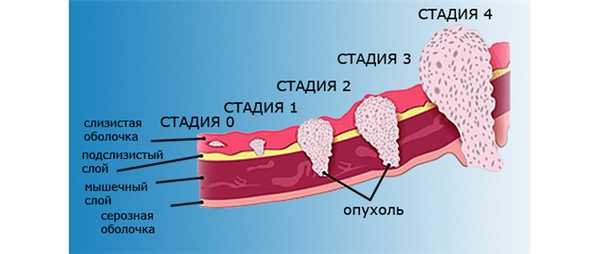
Первая стадия характеризуется наличием незначительного участка поражения, локализующегося в строго ограниченном месте.
Окружающие ткани при этом не изменены. Лимфатические региональные узлы не увеличены. Симптоматика заболевания на этой стадии является абсолютно скудной, маскируется воспалительными заболеваниями горла. Пациент может жаловаться на неприятные ощущения в горле, ощущение инородного тела при глотании, поперхивание. По системе TNM первая стадия соответствует T1N0M0.
При проведении регулярного медосмотра на этой стадии чаще всего обнаруживается рак глотки, а также надсвязочного отдела гортани. При данной локализации процесса предварительный диагноз может быть выставлен с помощью ларингоскопии и фарингоскопии, доступной в любом медицинском учреждении. В связи с этим, своевременное обращение к отоларингологу позволит начать лечение на ранних сроках, что будет способствовать улучшению прогноза. Наиболее эффективные лечебные мероприятия, применяемые на данном этапе, - хирургическое удаление опухоли и проведении лучевой терапии.
Прогноз при своевременно проведенном лечении рака горла первой стадии является благоприятным.
Вторая стадия заболевания характеризуется дальнейшим ростом опухоли, затрагивающим прилегающие области.
Может отмечаться увеличение региональных лимфоузлов. Они мягкие, легко смещаются, их пальпация безболезненна. Диагностическая биопсия позволяет определить отсутствие в них метастазов.
В связи с прорастанием нервных окончаний, на этой стадии возможно уже развитие болевого синдрома. При поражении голосовых связок нарастает изменение тембра голоса. Он становится осипшим. Отмечается быстрое утомление от разговора. Удаление опухоли хирургическим путем является необходимым условием, способствующим улучшению прогноза. Своевременное проведение лечебных мероприятий на этой стадии гарантирует продление жизни на 5 лет для 80% пациентов.
Третья стадия рака горла характеризуется усугублением симптоматики.
- недомогание;
- слабость;
- потеря в весе;
- боль в горле;
- ощущение инородного тела в горле;
- сухой кашель;
- затруднение дыхания, возможно развитие удушья;
- изменение голоса, вплоть до беззвучия.
Важным диагностическим и прогностическим фактором является увеличение лимфоузлов. Они становятся плотными, спаянными с окружающими тканями. В некоторых случаях лимфоузлы выглядят в виде плотных пакетов.
Диагностическая биопсия устанавливает наличие в них атипичных клеток, что свидетельствует о развитии метастазов. В то же время, проведенные аппаратные исследования позволяют исключить развитие метастазов и поражение других органов и систем. Чаще всего для диагностики используют УЗИ, КТ, МРТ, рентгенологическое исследование органов грудной клетки.
На данном этапе лечение должно носить только комплексный характер, включая все возможные средства, предложенные современной медициной, хирургическое удаление опухоли, лучевую терапию, применение химиотерапевтических препаратов. В этой стадии допускается лечение плоскоклеточного рака гортани народными средствами. Основные требования, предъявляемые к таким методам лечения, заключаются в том, чтобы они применялись совместно с традиционным лечением, не заменяя его. Кроме того, средство, рекомендуемое альтернативной медициной, должно быть безопасным для пациента.
Четвертая стадия рака горла характеризуется дальнейшим распространением опухолевого процесса.
При этом атипичные клетки в процессе своей жизнедеятельности оказывают токсическое действие на весь организм, приводя к развитию раковой интоксикации. Наиболее типичными симптомами в данном случае являются
- резкая слабость;
- недомогание;
- исхудание;
- повышение температуры тела;
- боль в горле;
- болезненность при попытках произношения звуков;
- афония;
- сухой кашель;
- приступы удушья;
- кровохарканье;
- неприятный запах изо рта.
На этой стадии отмечается вовлечение в процесс различных органов и систем. При раке горла метастазы могут обнаруживаться в бронхах, легких, головном мозге, позвоночнике, реже – печени и почках, что также сказывается на клинической картине.
Лечебные мероприятия направлены исключительно на продление жизни пациента. Отдаленные прогнозы неблагоприятны. В этой стадии пациенты активно обращаются к средствам нетрадиционной медицины.
Зависимость течения заболевания от локализации опухоли
Течение рака горла и прогнозы во многом зависят от локализации процесса. Несмотря на возможность ранней диагностики, рак гортани надсвязочного отдела характеризуется злокачественным течением. Обусловлено это тем, что данная область оснащена широкой сетью лимфатических сосудов, способствующих распространению опухолевого процесса.
Локализация процесса в области голосовых связок характеризуется более выраженной симптоматикой, когда у пациента отмечается прогрессирующее нарушение голоса, что и вынуждает его обращаться к специалистам. Кроме того, в области голосовых связок лимфатическая и капиллярная сеть развита недостаточно, что и предотвращает быстрое распространение опухоли. Таким образом, опухоль связочного отдела гортани характеризуется медленным ростом, что создает предпосылки для более оптимистичных прогнозов.
Рак подсвязочного отдела гортани характеризуется поздней диагностикой, что обусловлено скудностью симптоматики, которая маскируется хроническим ларингитом, ларинготрахеитом. Кроме того, сухой кашель и некоторый дискомфорт в горле являются постоянными признаки курильщиков. В течение длительного времени такие пациенты не обращаются к специалистам, считая, что наличие симптоматики обусловлено вредной привычкой. При такой локализации процесса могут возникнуть сложности и с уточнением диагноза, так как визуальное обнаружение опухоли с помощью непрямой ларингоскопии может быть затруднено.
Поскольку ранняя диагностика заболевания играет существенную роль в дальнейших прогнозах, то для всех категорий пациентов при длительном наличии симптомов поражения горла рекомендовано обращаться на консультацию к отоларингологу.
Охриплость голоса, ощущение инородного тела в горле, сухой кашель свыше трех недель является поводом посетить лечебное учреждение и пройти ларингоскопию.
Пациенты с отягощенным анамнезом, имеющие вредные привычки, а также сотрудники вредных производств должны осуществлять плановое посещение ЛОР-врача дважды в год.
Читайте также:
