Рентгенограмма, КТ, МРТ при лимфоме Беркитта челюсти
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Рентгенограмма, КТ, МРТ при лимфоме Беркитта челюсти
а) Терминология:
1. Синонимы:
• Опухоль Беркитта, В-клеточная лимфома высокой степени злокачественности, мелкоклеточная лимфома с нерасщепленными ядрами, африканская лимфома челюсти, американская лимфома Беркитта
2. Определение:
• Лимфома Беркитта: недифференцированная злокачественная неходжкинская лимфома (НХЛ):
о Три различных варианта:
- Эндемический (Африка и Новая Гвинея, самый частый тип)
- Спорадический (весь мир)
- Иммунодефицит-ассоциированный (преимущественно ВИЧ)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Большая экспансивная остеолитическая опухоль нижней челюсти у ребенка (эндемический вариант)
• Локализация:
о Эндемический вариант: чаще поражается нижняя челюсть (в сравнении с верхней), возможно поражение обеих челюстей:
- Преимущественно задние отделы
- Поражение обеих челюстей обычно ипсилатеральное
- Возможно поражение других костей: таза; бедренной, большеберцовой, плечевой костней
о Спорадический вариант: преимущественное поражение органов брюшной полости; челюсти могут оставаться интактными:
- Наиболее часто вовлекаются дистальные отделы подвздошной кишки, слепая кишка, брыжейка
- Реже другие органы брюшной полости, таза; кости лица
- Возможно поражение кольца Вальдейера, лимфоузлов
о Иммунодефицит-ассоциированный: поражение органов брюшной полости
• Размер:
о Опухоль может быстро увеличиваться, достигая больших размеров и приводя к значительной деформации лица
• Морфология:
о Пермеативная инфильтрация губчатого вещества в сочетании с мягкотканной опухолью
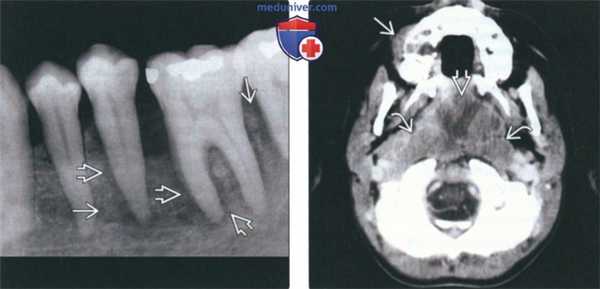
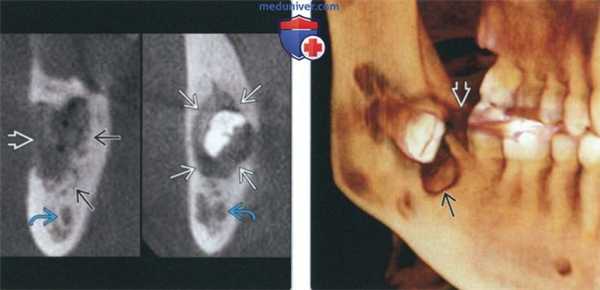
(Слева) На периапикальной рентгенограмме определяется лимфома Беркитта с поражением задних отделов нижней челюсти слева. Изменения на рентгенограмме неспецифичны для лимфомы Беркитта и отражают признаки злокачественности, такие как пермеативная деструкция кости и симметричное расширение пространств периодонтальной связки.
(Справа) На аксиальной КТ с КУ у пациента с лимфомой Беркитта определяется поражение верхней челюсти и сопутствующая ему мягкотканная опухоль. Обратите внимание на распространенное поражение аденоидов и заглоточных лимфоузлов.
2. Рентгенография при лимфоме Беркитта челюсти:
• Рентгенологические признаки:
о Плохо отграниченная экспансивная опухоль челюсти с «пестрой» картиной пермеативной деструкции кости
о Возможно баллонообразное вздутие, сопутствующее мягкотканное образование:
- При поражении надкостницы может возникать лучистая периостальная реакция
о Смещение прорезавшихся зубов и зубных зачатков в криптах, расширение фолликулярных пространств, расширение пространств периодонтальной связки
о Деструкция кортикальных пластинок фолликула и твердой пластинки зубов, истончение или разрушение кортикальных пластинок
о Зубы, «плавающие в пространстве»; прорезывание формирующихся зубов без корней или с недоразвитыми корнями
о Поражение часто множественное, может быть двухсторонним
3. КТ при лимфоме Беркитта челюсти:
• КТ без КУ:
о Деструктивное мягкотканное образование с эрозией ближайших костей и инвазией прилежащих тканей
о Без кальцинатов в матриксе или мягких тканях
• КТ с КУ:
о Легкое-умеренное контрастирование сопутствующей мягкотканной опухоли
4. МРТ при лимфоме Беркитта челюсти:
• Т1 ВИ
о Диффузная инфильтрация с гиподенсным сигналом
• Т2 ВИ:
о Сигнал неоднородной интенсивности: гипер-, изо-, гипоинтенсивный
о Участки фиброза гипоинтенсивны
• Т1 ВИ С+:
о Контрастирование позволяет оценить мягкотканный компонент и увеличенные лимфоузлы
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Панорамные или интраоральные рентгенограммы применимы для оценки твердой пластинки и пространств периодонтальной связки
о КТ в костном окне для определения распространенности заболевания
о МРТ для оценки замещения губчатого вещества и мягкотканного компонента
• Выбор протокола:
о МРТ лица с контрастированием и жироподавлением, в т.ч. STIR
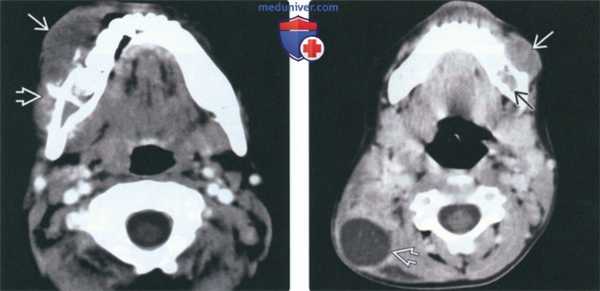
(Слева) На аксиальной КТ с КУ в нижней челюсти справа определяется большая опухоль, распространяющаяся в прилежащие мягкие ткани. Имеет место лучистая периостальная реакция со стороны щечной поверхности нижней челюсти. Такая же картина наблюдается при остеосаркоме.
(Справа) На аксиальной КТ с КУ в нижней челюсти слева определяется плохо отграниченная лимфома Беркитта, виден сопутствующий мягкотканный компонент. Визуализируется также крупный некротический задний шейный лимфоузел.
в) Дифференциальная диагностика лимфомы Беркитта челюсти:
1. Остеосаркома:
• Остеолитический вариант может быстро увеличиваться в размерах и быть неотличимым от лимфомы Беркитта
• И остеосаркома, и лимфома Беркитта могут давать лучистую периостальную реакцию
2. Лангергансокпеточный гистиоцитоз:
• Часто наблюдается поражение других костей, например, черепа
• Опухоль лучше отграничена по сравнению с лимфомой Беркитта
3. Метастазы:
• Могут давать схожую картину
• Поражение часто мультифокальное
4. Херувизм:
• Двухстороннее вздутие челюсти с интактными кортикальными пластинками
• Медленнее увеличивается в размерах
5. Остеомиелит:
• Медленное увеличение челюсти; для лимфомы Беркитта характерен быстрый рост
• Вздутие челюсти с характерной слоистой периостальной реакцией
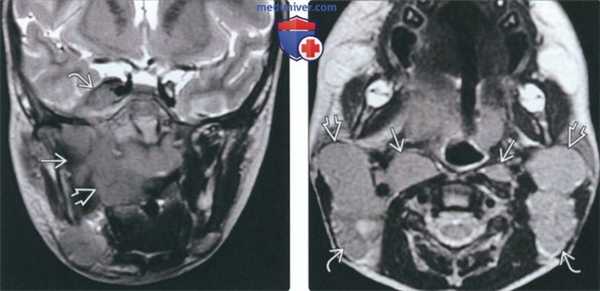
(Слева) На корональной МРТ (Т2 ВИ) определяется лимфома Беркитта, занимающая несколько смежных областей: пространство слизистой оболочки глотки, жевательное пространство задние отделы верхней челюсти справа.. Определяется также поражение Меккелевой полости.
(Справа) На аксиальной МРТ (Т2 ВИ) определяется нодальная лимфома Беркитта с поражением заглоточных ВЗ глубоких шейных э, добавочных спинальных лимфоузлов^. Лимфоузлы увеличены, признаки некроза отсутствуют.
г) Патология:
1. Общая характеристика:
• Этиология:
о Неизвестна; две основные гипотезы:
- Транслокация протоонкогена C-MYC в область активной транскрипции генов, приводящая к формированию избыточного количества продукта данного белка, что может становиться причиной пролиферации В-клеток
- Отсутствие адекватного ответа В-клеткам, латентно инфицированным ВЭБ, на фоне подавления иммунитета у ребенка, обусловленного сопутствующей малярией или другой инфекцией:
Приводит к избыточной пролиферации В-клеток
• Сопутствующие нарушения:
о Эндемический вариант строго связан с ВЭБ
о ВЭБ связан с 20% спорадических и иммунодефицит-ассоциированных вариантов
о Иммунодефицит связан с ВИЧ, врожденными заболеваниями, трансплантацией органов
• Большинство первичных лимфом кости - НХЛ:
о 6%-лимфома Ходжкина
2. Стадирование, классификация лимфомы Беркитта челюсти:
• Классификация Энн Арбор (Ann Arbor):
о Стадия I: поражение одной лимфатической зоны
о Стадия II: поражение >2 лимфатических зон по одну сторону диафрагмы
о Стадия III: поражение лимфатических зон по обе стороны диафрагмы
о Стадия IV: диффузное или диссеминированное поражение > 1 экстралимфатического органа или ткани ±увеличение связанного лимфоузла
• Классификация Национального Института Рака (NCI):
о А: единичное внебрюшное поражение
о В: множественные внебрюшные опухоли
о С: внутрибрюшная опухоль
о D: внутрибрюшное и > 1 внебрюшное поражение
3. Макроскопические и хирургические особенности:
• Мягкий, «мясистый» внутрикостный компонент беловато-серого цвета
• Внекостные ткани бледно-коричневого цвета, напоминающие лимфоузлы при лимфоматозе
4. Микроскопия:
• В-клеточная опухоль:
о Мелкие однородные клетки с нерасщепленными ядрами
• Разбросанные макрофаги с включениями дебриса
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Эндемический вариант: безболезненная, быстро растущая опухоль челюсти
о Другие признаки/симптомы:
- Подвижность зуба или смещение, зубная боль, утолщение десны, боль, парестезия в зоне иннервации нижнего альвеолярного нерва или других лицевых нервов
- Быстро увеличивающиеся шейные лимфоузлы или объемное образование глазницы
- Крайне выраженная слабость, потеря веса, ночная потливость
о Спорадический вариант: поражение кольца Вальдейера, других лимфоузлов:
- Сдавление/обструкция дыхательных путей, дисфагия, диспноэ, одышка
о Иммунодефицит-ассоциированный: объемное образование в брюшной полости
• Клинический профиль:
о Ребенок-африканец с быстро увеличивающейся твердой болезненной опухолью в области угла нижней челюсти и шейной лимфаденопатией
2. Демография:
• Возраст:
о Преимущественно детский:
- Эндемический вариант: средний возраст 7 лет
- Спорадический вариант: дети и молодые взрослые, средний возраст: 11 лет
- Иммунодефицит-ассоциированный вариант: взрослые
• Пол:
о М:Ж=3:1
• Эпидемиология:
о Эндемический вариант распространен в Центральной Африке (самая частая злокачественная опухоль у детей в Африке):
- Заболеваемость 3/100000
о Спорадический вариант встречается редко (100 новых случаев каждый год):
- Заболеваемость 0,16/100000
3. Течение и прогноз:
• До начала агрессивной терапии дети быстро погибали
• Одна из наиболее быстро растущих злокачественных опухолей у людей
• Диагноз лимфомы Беркитта обычно устанавливается на основании биопсии костного мозга или лимфатического узла
• Прогноз в значительной степени зависит от стадии заболевания, распространенности, возраста пациента
о У взрослых людей прогноз хуже, чем у детей
• Агрессивная химиотерапия обычно позволяет добиться излечения:
о Химиотерапия в сочетании с профилактикой поражения ЦНС позволяет добиться выживаемости 60%
о При ограниченном заболевании показатель излечения более 90%
о При распространении в мозг или ЦОК показатель излечения 75%
4. Лечение:
• Системная химиотерапия - метод выбора:
о Может дополняться аъювантной лучевой терапией
о Профилактика поражения ЦНС:
- Интратекальное введение метотрексата ± цитарабина и гидрокортизона
е) Диагностическая памятка:
1. Следует учесть:
• Другие агрессивные образования у детей: остесаркому, лангергансокпеточный гистиоцитоз, метастазы
2. Советы по интерпретации изображений:
• Кортикальная пластинка может оставаться интактной, несмотря на вовлечение мягких тканей
• Мягкоктанная часть часто превосходит внутрикостную
ж) Список использованной литературы:
1. Derinkuyu BE et al: Imaging features of Burkitt lymphoma in pediatric patients. Diagn Interv Radiol. 22(1):95-100, 2016
2. Rebelo-Pontes HAet al: Burkitt's lymphoma of the jaws in the Amazon region of Brazil. Med Oral Patol Oral Cir Bucal. 19(1):e32-8, 2014
3. Kimura H etal: Epstein-Barr virus-associated lymphoid malignancies: the expanding spectrum of hematopoietic neoplasms. Nagoya J Med Sci. 75(3-4): 169-79, 2013
4. Sasaki M et al: Bilateral numb chin syndrome leading to a diagnosis of Burkitt's cell acute lymphocytic leukemia: a case report and literature review. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 111(3):e11-6, 2011
1. Аббревиатура:
• Центральный мукоэпидермоидный рак (ЦМР)
2. Синонимы:
• Мукоэпидермоидный рак, центральная мукоэпидермоидная опухоль
3. Определение:
• Нетипичная злокачественная опухоль кости, возникающая из одонтогенного эпителия или выстилки кисты
1. Общая характеристика:
• Лучший диагностический критерий:
о Импактный моляр нижней челюсти, связанный с кистозным образованием, в сочетании с отеком и парестезией
• Локализация:
о Нижняя челюсть: верхняя челюсть = 2:1 (1:1 удетей)
о Преимущественно область моляров/премоляров, над нижнечелюстным каналом
о Верхняя челюсть: преимущественно область моляров/пазух/ неба
• Размер:
о Варьирует, часто относительно большой на момент установления диагноза, т.к. лечение может запаздывать на несколько месяцев
• Морфология:
о Ровные или волнистые/фестончатые края
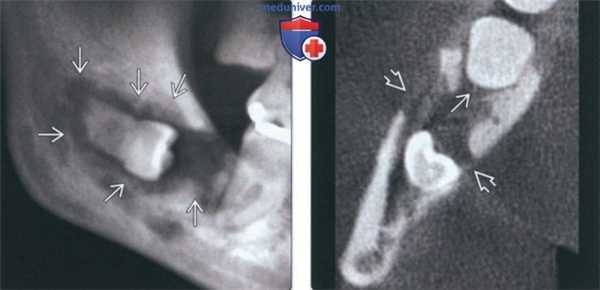
(Слева) На панорамной рентгенограмме определяется ЦМР, связанный с импактным 3-м моляром нижней челюсти справа. Опухоль выглядит как хорошо отграниченное просветление не правильной формы, связанное с коронкой и продолжающееся к корню. Эту опухоль, возникшую, вероятно, в зубной кисте или ке-ратокисте, можно спутать с остеомиелитом.
(Справа) На аксиальной КЛКТ у этого же пациента определяется распространение опухоли к пространству периодонтальной связки второго моляра. Обратите внимание на деструкцию кортикальной пластинки.
3. КТ при центральном мукоэпидермоидном раке челюсти:
• Неровные края
• Деструкция кортикальной пластинки и поражение мягких тканей лучше обнаруживаются посредством КТ:
о Преимущественно в случаях длительно существующих опухолей
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КЛКТ или КТ для оценки кортикальных пластинок и распространенности поражения
в) Дифференциальная диагностика центрального мукоэпидермоидного рака челюсти:
1. Зубная киста:
• ЦМР может возникать в выстилке кисты и иметь идентичную рентгеновскую картину
• Зубная киста не приводит к эрозии кортикальной пластинки
• Боль или парестезия отсутствует
2. Амелобластома:
• Многокамерная картина «мыльных пузырей», аналогичная ЦМР
• Отсутствие эрозий кортикальных пластинок
• Боль или парестезия отсутствует
3. Железистая одонтогенная киста:
• Рентгеновская картина может быть идентичной ЦМР низкой степени злокачественности
• Дифференциальная диагностика с ЦМР должна осуществляться на основании гистологических признаков
(Слева) На КЛКТ (профильный срез) у этот же пациента определяется хорошо отграниченное поражение в области коронки зуба. Нижний и язычный край имеют инфильтративный характер, щечная кортикальная пла стинка разрушена. Обратите внимание на интактный нижнече люстной канал внизу.
(Справа) На трехмерной реконструкции (КЛКТ, вид под углом) у этот же пациента визуализируется четкий мезиальный край кистозного образования, распространяющется в позадимолярную область.
1. Общая характеристика:
• Этиология:
о Муцинозная метаплазия стенки одонтогенной кисты (50% случаев): преимущественно зубной кисты
о Эктопическая ткань слюнной железы
2. Микроскопия:
• Многочисленные кистозные структуры, покрытые муцинозными или эпидермоидными клетками, в фиброзной соединительнотканной строме
1. Проявления:
• Типичные признаки/симптомы:
о Безболезненный отек, часто длительный
о Часто случайная бессимптомная находка
• Другие признаки/симптомы:
о Асимметрия лица, боль, парестезия, дисфагия, тризм, отек, лимфаденопатия, смещение или подвижность зубов
2. Демография:
• Возраст:
о Преимущественно 4-5 десятилетие; сообщается о заболевании у детей и подростков
• Пол:
о Ж:М = 2:1, согласно некоторым данным 1:1
3. Течение и прогноз:
• Медленный рост: лечение может запаздывать
• Местно инвазивная опухоль, иногда метастазирующая в регионарные лимфоузлы, ипсилатеральную ключицу, легкие, головной мозг
4. Лечение:
• Расширенная резекция, в противном случае часто возникает рецидив
• Лучевая терапия при метастазах в регионарные лимфоузлы или в случае опухоли высокой степени злокачественности
1. Следует учесть:
• ЦМР может быть неотличим от доброкачественной опухоли или кисты
2. Советы по интерпретации изображений:
• Опухоль может иметь четкие края и не разрушать кортикальные пластинки
ж) Список использованной литературы:
1. Kechagias N et al: Central mucoepidermoid carcinoma of the anterior region of the mandible: report of an unusual case and review of the literature. Oral Maxillofac Surg. 19(3):309-13, 2015
Лимфома Беркитта
Лимфома Беркитта – опухоль высокой степени злокачественности, относящаяся к группе неходжкинских лимфом. Первичный очаг может локализоваться не только в лимфоузлах, но и в различных органах и тканях: в костях лицевого скелета, желудке, кишечнике, молочных железах и т. д. Характерен агрессивный местный рост и быстрое метастазирование. Лимфома Беркитта проявляется деформацией лица и костей скелета, лихорадкой, желтухой, диспепсией и неврологическими расстройствами. Диагноз выставляют на основании осмотра, данных биопсии и других исследований. Лечение – химиотерапия, лучевая терапия, хирургические операции.
Общие сведения
Лимфома Беркитта – крайне агрессивное злокачественное новообразование, преимущественно экстранодальной локализации; разновидность В-клеточных лимфом. Быстро распространяется за пределы лимфатической системы, после чего в процесс вовлекаются внутренние органы, ЦНС и костный мозг. Эндемическая форма лимфомы Беркитта составляет около 80% от общего количества случаев заболевания, спорадическая – около 20%. Эндемической формой преимущественно страдают дети, проживающие в Южной Африке и Новой Гвинее. Пик заболеваемости приходится на возраст 4-7 лет, болезнь вдвое чаще обнаруживается у мальчиков.
Спорадическая форма лимфомы Беркитта выявляется в разных странах мира, составляет чуть больше 1% от общего количества лимфом, диагностируемых в США и странах Западной Европы. Средний возраст пациентов около 30 лет, соотношение мужчин и женщин – 2,5:1. Обе формы лимфомы Беркитта нередко возникают на фоне СПИДа. Большинство пациентов инфицированы вирусом Эпштейна-Барр. В России данное заболевание практически не встречается. Лечение лимфомы Беркитта осуществляют специалисты в сфере онкологии, гематологии, отоларингологии, стоматологии, челюстно-лицевой хирургии, офтальмологии, ортопедии, гастроэнтерологии и т. д.
Этиология и патогенез
Причины развития лимфомы Беркитта точно не выяснены. Несмотря на частое сочетание данной патологии с инфицированием вирусом Эпштейна-Барр, большинство исследователей считают, что лимфома Беркитта возникает под влиянием нескольких факторов, в числе которых – низкий уровень иммунитета, контакт с канцерогенами и ионизирующая радиация. Специалисты отмечают корреляцию между уровнем социального неблагополучия региона и количеством ВЭБ-положительных лимфом Беркитта, указывая на возможную связь между неблагоприятными условиями жизни и ролью вируса Эпштейна-Барр в развитии этого заболевания.
Вирус Эпштейна-Барр относится к семейству герпесвирусов. Согласно современным представлениям, наряду с другими вирусами, входящими в это семейство, принимает участие в возникновении опухолевых клеток. Широко распространен, выявляется у половины детей и у 90-95% взрослых жителей Северной Америки. В большинстве случаев никак не проявляется. В список заболеваний, ассоциированных с этим вирусом, включают не только лимфому Беркитта, но и другие неходжскинские лимфомы, лимфогранулематоз, инфекционный мононуклеоз, герпес, рассеянный склероз, синдром хронической усталости и некоторые другие заболевания.
Вирус Эпштейна-Барр связывается с определенными рецепторами на поверхности В-лимфоцитов, выступая в роли активатора мутации. Кроме того, этот вирус изменяет В-клетки, стимулируя их постоянную пролиферацию. Ученые предполагают, что именно такие измененные клетки в последующем становятся основой для формирования первичного очага лимфомы Беркитта. Отмечено также, что мужчины, страдающие данным заболеванием, часто имеют наследственную аномалию Х-хромосомы, что обуславливает неадекватный иммунный ответ при попадании в организм вируса Эпштейна-Барр.
При эндемической форме лимфомы Беркитта очаги чаще всего выявляются в области челюсти, при спорадической – в желудке, кишечнике, поджелудочной железе, почках, яичках, яичниках, веществе мозга, мозговых оболочках, других органах и тканях. При проведении гистологического исследования лимфомы Беркитта обнаруживаются незрелые лимфоидные клетки, в ядрах которых видны мелкие зерна хроматина. Из-за большого количества липидов такие клетки слабо окрашиваются, что придает материалу характерный вид «звездного неба».
Симптомы лимфомы Беркитта
Для классического варианта лимфомы Беркитта характерно появление одного или нескольких узлов в области челюсти. Узлы быстро увеличиваются в размере, прорастают близлежащие органы и ткани, вызывая видимую деформацию лица. Лимфома Беркитта разрушает кости лицевого скелета, поражает щитовидную железу и слюнные железы, вызывает выпадение зубов, затрудняет дыхание и глотание. Появление узла сопровождается гипертермией и явлениями общей интоксикации. В последующем лимфома Беркитта метастазирует, поражая кости и центральную нервную систему, становясь причиной развития патологических переломов, деформаций конечностей и неврологических расстройств. Возможны парезы, параличи и нарушения функции тазовых органов.
При абдоминальной форме лимфомы Беркитта первично поражаются внутренние органы: желудок, поджелудочная железа, кишечник, почки и пр. Эта форма болезни отличается быстрым прогрессирующим течением и представляет значительные трудности в процессе диагностики. Клетки лимфомы Беркитта быстро распространяются по различным органам, вызывая боли в животе, диспепсию, желтуху и лихорадку. При поражении кишечника может развиваться кишечная непроходимость.
При лимфоме Беркитта также могут наблюдаться массивные кровотечения, перфорация полых органов, сдавление мочеточников с последующим нарушением функции почек и сдавление вен с тромбэмболией. При образовании крупных конгломератов в забрюшинном пространстве лимфома Беркитта может осложняться поражением позвоночника и спинного мозга с развитием нижней параплегии. Со временем опухоль метастазирует в отдаленные лимфоузлы. При этом лимфатические узлы средостения и глоточного кольца при обеих формах болезни обычно остаются интактными.
В 2% случаев первым проявлением лимфомы Беркитта становится лейкемия. При прогрессировании заболевания лейкемическая фаза возникает у каждого третьего пациента (чаще – при новообразованиях больших размеров). Вовлечение в процесс центральной нервной системы считается прогностически неблагоприятным признаком. Обычно проявляется в виде менингеальных симптомов. Поражение мозговых оболочек при лимфоме Беркитта нередко сочетается с нарушением работы черепно-мозговых нервов. Чаще всего страдают лицевой и зрительный нерв. При отсутствии лечения лимфома Беркитта быстро прогрессирует. Летальный исход наступает в течение нескольких недель или месяцев.
С учетом распространенности процесса выделяют следующие стадии лимфомы Беркитта:
- I стадия – поражается одна анатомическая область.
- IIа стадия – поражаются две смежных области.
- IIб стадия – поражается более двух областей, расположенных с одной стороны диафрагмы.
- III стадия – поражения выявляются с обеих сторон диафрагмы.
- IV стадия – в процесс вовлекается ЦНС.
Диагностика
Диагноз выставляется на основании жалоб, анамнеза, результатов внешнего осмотра и данных объективных исследований. Пациентам с подозрением на лимфому Беркитта выполняют биопсию лимфатического узла с последующим гистологическим исследованием. Назначают ИФА, РТ-ПЦР и ПЦР. Проводят рентгенографию черепа, КТ, МРТ, УЗИ внутренних органов и другие исследования для оценки поражения ЛОР-органов, органов брюшной полости, других органов и систем. По показаниям осуществляют стернальную пункцию. Дифференциальную диагностику проводят с другими злокачественными лимфомами.
Лечение лимфомы Беркитта
Основным методом лечения лимфомы Беркитта является полиохимиотерапия. Поскольку данным заболеванием чаще страдают дети, химиотерапию обычно проводят короткими курсами, чтобы уменьшить риск возникновения отсроченных токсических эффектов (нарушений роста, бесплодия, развития других злокачественных новообразований). Во всех случаях, кроме лимфомы Беркитта I стадии и состояния после радикального удаления опухоли, расположенной в брюшной полости, осуществляют профилактику поражений ЦНС с использованием метотрексата, преднизолона и цитарабина.
Химиотерапию дополняют приемом иммуномодуляторов и противовирусных средств. Назначают большие дозы интерферонов, фоскарнет и ганцикловир. Возможность применения других противовирусных препаратов для лечения лимфомы Беркитта пока находится в стадии изучения. В некоторых источниках сообщают об использовании комбинации химиотерапии и лучевой терапии, однако, исследования показывают, что облучение не повышает эффективность терапии с использованием лекарственных препаратов.
Радикальное хирургическое удаление опухоли, расположенной в брюшной полости или забрюшинном пространстве, рассматривается как вспомогательный метод лечения лимфомы Беркитта, улучшающий качество жизни пациентов, но не оказывающий влияния на прогноз. Операции при опухолях челюстей (даже сопровождающихся выраженной деформацией) не показаны из-за обильной васкуляризации лимфомы Беркитта и высокого риска развития массивного кровотечения. Иногда хороший эффект дает своевременная пересадка костного мозга.
Прогноз и профилактика
Лимфома Беркитта. Виды, симптомы, диагностика и лечение лимфомы Беркитта.
Лимфома Беркитта – это одна из форм неходжкинской лимфомы, при которой рак начинается в иммунных клетках. Лимфома Беркитта признана самой быстрорастущей опухолью у человека, и если вовремя не начать лечение, она быстро приводит к смертельному исходу. Но интенсивная химиотерапия более чем в половине случаев помогает существенно продлить жизнь пациентам с лимфомой Беркитта.
Лимфома Беркитта названа в честь британского хирурга Дениса Беркитта, который впервые диагностировал это заболевание в 1956 году среди африканских детей. В Африке лимфомой болеют дети, у которых также есть малярия и вирус Эпштейна-Барра, вызывающий инфекционный мононуклеоз. Вероятно, что малярия ослабляет реакцию иммунной системы на вирус Эпштейна-Барра, и это позволяет ему влиять на зараженные клетки, превращая их в раковые.
За пределами Африки лимфома Беркитта встречается редко. К появлению этого заболевания более склонны люди, инфицированные ВИЧ – вирусом иммунодефицита человека. По статистике, заболеваемость лимфомой Беркитта у ВИЧ-положительных людей в 1000 раз выше, чем у тех, кто не инфицирован.
Типы лимфомы Беркитта
В классификации Всемирной организации здравоохранения выделены три типа лимфомы Беркитта:
- Эндемическая (африканская лимфома), о которой мы рассказали выше;
- Спорадическая лимфома Беркитта. Эта форма лимфомы встречается во всем мире. По статистике, на долю спорадической лимфомы Беркитта приходится от 1 до 2% всех случаев лимфомы у взрослого населения.
- Лимфома, связанная с иммунодефицитом. Этот тип лимфомы Беркитта чаще всего встречается у людей с ВИЧ/СПИДом. Но может развиться и у людей с врожденными условиями, вызывающими иммунодефицит, а также у пациентов, перенесших пересадку органов и принимающих иммуносупрессивные препараты (подавляющие иммунную систему).
2. Симптомы лимфомы Беркитта
Симптомы лимфомы Беркитта зависят от ее типа. Эндемическая (африканская) лимфома обычно начинается с опухоли челюсти или других лицевых костей. Кроме того, она может влиять на желудочно-кишечный тракт, грудь и яичники, а также распространяться на центральную нервную систему, вызывая повреждение нервов, слабость и паралич.
Спорадическая и иммунодефицитная лимфомы Беркитта обычно начинаются в кишечнике и образуют большие опухоли в брюшной полости. Позже зачастую поражается печень, селезенка и костный мозг. Рост раковых клеток при лимфоме Беркитта может начаться и в яичниках, яичках или других органах, распространяясь на мозг и спинномозговую жидкость.
Помимо роста опухоли симптомами лимфомы Беркитта могут быть:
- Потеря аппетита;
- Потеря веса;
- Усталость;
- Потоотделение по ночам;
- Необъяснимое повышение температуры.
3. Диагностика лимфомы Беркитта
Поскольку лимфома Беркитта распространяется очень быстро, ранняя диагностика имеет решающее значение для выздоровления пациента.
При подозрении на лимфому Беркитта проводится биопсия увеличенных лимфатических узлов или других предполгагаемых очагов заболевания. Взятие образца ткани и его дальнейшее исследование под микроскопом помогут подтвердить или исключить диагноз лимофма Беркитта.
Дополнительными методами диагностики лимфомы могут быть:
- Компьютерная томография грудной клетки, живота и таза;
- Рентгенограмма грудной клетки;
- ПЭТ, или позитронно-эмиссионная томография;
- Биопсия костного мозга;
- Исследование спинномозговой жидкости;
- Анализы крови для оценки работы почек и печени;
- Тестирование на ВИЧ-инфекцию.
4. Лечение лимфомы Беркитта
Интенсивная внутривенная химиотерапия, которая обычно проводится в стационаре – самый эффективный метод лечения лимфомы Беркитта. Поскольку лимфома Беркитта может распространяться на жидкости, окружающие головной и спинной мозг, химиотерапевтические препараты могут вводиться непосредственно в спинномозговую жидкость. Этот метод лечения называется интратекальная химиотерапия.
Для лечения лимфомы Беркитта могут использоваться различные препараты. Например, циклофосфамид, цитарабин, доксорубицин, этопозид, метотрексат, винкристин и другие.
Интенсивная химиотерапия может быть как самостоятельным методом лечения лимфомы Беркитта, так и составной частью сложного лечения. Наравне с химиотерапией используются:
- Ритуксимаб – моноклональное антитело, которое прилипает к белкам раковых клеток и стимулирует иммунную систему атаковать раковые клетки;
- Трансплантация аутологичных стволовых клеток. Это стволовые клетки, которые ранее были взяты у пациента и сохранены в банке стволовых клеток;
- Лучевая терапия;
- Терапия стероидами.
Лимфома Беркитта – смертельное опасное заболевание, если его не лечить. У детей своевременная интенсивная химиотерапия обычно помогает вылечить лимфому и спрогнозировать долгосрочную выживаемость в 60-90% случаев. У взрослых пациентов результаты бывают очень разными, но в среднем своевременное лечение – это долгосрочная выживаемость в 70-80% случаев, что тоже немало.
Заболевания Первичное обследование- Анализы крови на онкомаркеры
- МРТ головы, позвоночника, органов малого таза, органов брюшной полости
- МСКТ органов грудной клетки
- МСКТ органов брюшной полости (виртуальная колоноскопия)
- Гастроскопия (возможность проведения под наркозом, биопсия)
- Колоноскопия (возможность проведения под наркозом, биопсия)
- Бронхоскопия (с биопсией)
- Сцинтиграфия (костей скелета, легких)
Если вы обнаружили у себя подобные симптомы, возможно, это сигнал заболевания, поэтому рекомендуем проконсультироваться с нашим специалистом.
Диагностика Наши цены- Консультация врача онколога, профессор - 10000 р.
- Онкомаркеры:
- ПСА (простатический специфический антиген) общий - 575 р.
- ПСА общий/ПСА своб.(отношение) - 1040 р.
- РЭА (раковый эмбриональный антиген) - 730 р.
- СА 15-3 - 780 р.
- СА 19-9 - 770 р.
- СА 125 - 740 р.
- UBC (антиген рака мочевого пузыря) - 1775 р.
- СА 72-4 - 1170 р.
- Cyfra 21-1 - 1220 р.
- NSE (нейрон-специфическая енолаза) - 1550 р.
- SCC (антиген плоскоклеточной карциномы) - 1550 р.
- НЕ 4 (секреторный белок эпидидимиса 4) - 1150 р.
- СА 242 - 900 р.
- Белок S 100 - 2475 р.
- CgA (хромогранин А) - 2490 р.
- МРТ (головы, позвоночника, органов малого таза. органов брюшной полости) один отдел на базе ЛПУ-партнера - от 6000 р.
- МСКТ органов грудной клетки на базе ЛПУ-партнера - от 6000 р.
- Гастроскопия (ЭГДС, эзофаго-гастро-дуоденоскопия) на базе ЛПУ-партнера без наркоза/с наркозом (во сне) - от 6000/10000 р.
- Колоноскопия на базе ЛПУ-партнера без наркоза/с наркозом (во сне) - от 12000/20000 р.
- ПЭТ-КТ на базе ЛПУ-партнера - от 35000 р.
- Сцинтиграфия костей скелета на базе ЛПУ-партнера - от 8000 р.
Мы стараемся оперативно обновлять данные по ценам, но, во избежание недоразумений, просьба уточнять цены в клинике.
Данный прайс-лист не является офертой. Медицинские услуги предоставляются на основании договора.
Аргументы и Факты: Как могут обманывать при КТ и МРТ? Семь вопросов перед обследованием
С начала пандемии коронавируса спрос на процедуры лучевой диагностики заметно вырос. При этом сегодня, на первый взгляд, пройти такое обследование не составляет особой проблемы: его проводят как в государственных, так и в частных клиниках.
Первое — отсутствие точной информации о марке оборудования и годе его выпуска
«Есть аппараты китайского и европейского производства. Естественно, последние стоят дороже, в большинстве случаев они рассчитаны на более сложные задачи. В принципе китайская техника тоже имеет право на существование, но, если у вас действительно серьезная проблема, вы уже делали не одно исследование в разных местах и вам надо либо подтвердить, либо опровергнуть диагноз, лучше выбирать европейские аппараты», — говорит главный врач.
Второй немаловажный фактор — срок службы оборудования. Стоит ли говорить о том, что если вам предлагают пройти диагностику на аппарате, который был выпущен еще в девяностых годах прошлого века, прошел уже третью или четвертую реновацию, то, скорее всего, исследование будет неточным, хотя бы потому, что с тех времен технологии шагнули далеко вперед, отмечает эксперт.
Также не стоит пытаться сэкономить на процедуре, отмечает специалист. «Некоторые клиники предлагают пройти исследование по удивительно низкой цене, мотивируя это различными акциями и скидками, на самом деле скидок на диагностику на хорошем оборудовании быть не может, потому что себестоимость и обслуживание обходятся дорого. Поэтому не стоит проходить КТ и МРТ по акциям, купонам Скорее всего, то, что вам предложат за полцены, — формальное обследование на списанном оборудовании, которое удалось восстановить», — объясняет главный врач.
Второе — проведение исследования на аппаратах с малой мощностью
Обязательно нужно уточнять количество срезов для аппарата КТ. «Для проведения современных исследований количество срезов для КТ должно быть не менее 64, мощность аппарата МРТ — хотя бы 1,5 тесла. Если сотрудники клиники делают круглые глаза или отказываются назвать параметры прибора, лучше поискать другое место для проведения диагностики. К большому сожалению, все еще распространены ситуации, когда КТ проводится на аппаратах с количеством срезов 16,32. При помощи программного обеспечения и прошивки удается получить количество срезов, приближенное к 64, но качество картинки при этом будет достаточно низким. Максимальное качество дает аппарат. В основном он используется для проведения диагностики с контрастом и обеспечивает наилучшую резкость, но, если исследование стандартное, можно обойтись и прибором», — советует главный врач.
Свои правила работают и для МРТ: «Для МРТ один из важных параметров — мощность. Она должна быть от 1,5 теслы. В некоторых учреждениях не брезгуют даже приборами, не предназначенными для медицинских целей. Например, используют старый, списанный аппарат мощностью 0,35 теслы, который раньше использовался в зоопарке в Европе и чудесным образом потом попал в Россию. Специальное ПО позволяет увеличить мощность, но она все равно будет недостаточной для проведения диагностики человека, не более 1 теслы».
Третье — время проведения исследования
Еще один важный параметр — время проведения исследования. КТ может проводиться в течение 10–15 минут, для МРТ это 45 минут — 1 час. Возможно и быстрое МРТ, оно длится около 15 минут, но не дает полной картины. «Таким образом, можно выявить лишь наличие грубых патологий: , . Более детально зону невозможно просмотреть за такое короткое время. Поэтому, пройдя короткое обследование и получив положительное заключение, не спешите радоваться. Вы можете быть совсем не так здоровы, как вам кажется, особенно если у вас проявляются симптомы заболевания или вы чувствуете себя плохо. Сейчас быстрая диагностика используется для тяжелых больных, находящихся на ИВЛ, чтобы определить, насколько плоха ситуация», — отмечает главный врач.
Четвертое — наличие лишних манипуляций
Обычно достаточно только непосредственно КТ или МРТ для определения проблемы. Лишние манипуляции требуются лишь в редких случаях и только по рекомендации врача. «Видя проблему, с которой приходит пациент, хороший специалист может предложить расширить зону исследования. К этому не стоит относиться скептически. Допустим, на КТ грудной клетки приходит пациентка с раком молочной железы. В данном случае исследования одной грудной клетки будет недостаточно, сюда необходимо включить и зону молочной железы, и зону вплоть до нижней челюсти. Также необходимо понимать, куда обычно метастазирует рак, и, соответственно, просмотреть эти зоны, чтобы узнать, какие еще органы и системы поражены», — говорит главный врач.
Пятое — некачественная расшифровка
«Как человек может узнать, выдали ему качественное заключение или нет? Очень просто. Если вам дали листок А4 с несколькими строчками, которые подытожены заключением „патологий не выявлено“, вы потратили деньги зря. Сотрудник, проводящий КТ и МРТ, — не врач, он медицинский специалист, который может видеть или не видеть те или иные проблемы, не более того. Он обязан их детально описать для врача, который будет оценивать результаты», — отмечает врач.
Например, если проводится исследование брюшной полости, то там может быть множество образований, из них — это норма, быть не должно. И специалист, проводящий исследование, должен их все указать и подробно описать, иначе процедура не имеет смысла, объясняет главный врач. «В правильном описании достаточно много граф и полей. Также повод насторожиться, если вам слишком быстро выдали результаты. Если вы получили их менее, чем через полчаса после исследования, это значит, что вами никто не занимался», — говорит врач.
Также стоит обратить внимание на то, на каком носителе вам выдают информацию. «Если это только несколько снимков, значит, можете считать, что исследование вам фактически не проводилось. В связи с тем, что количество срезов на современных приборах достаточно большое, многие вообще не печатают снимки, все записывается на диск или на флешку, если количество информации слишком большое», — подчеркивает главный врач.
Шестое — использование контраста, когда не требуется
«Часто можно услышать такую фразу: „Давайте сделаем исследование с контрастом, так надежнее“. На самом деле это не так. Контраст при КТ и МРТ — это очень тяжелая вещь, особенно если мы имеем дело с пациентом, у которого нарушена функция почек или печени. Просто на всякий случай контраст использовать нельзя, в этом случае врач сознательно подвергает пациента опасности. Примерно в 10% случаев у пациентов развивается аллергия на контраст при КТ, около 3% случаев — аллергия со смертельным исходом на контраст при МРТ», — отмечает главный врач.
Томография с контрастом — это очень серьезная медицинская манипуляция. Отличным решением становится расположение диагностического кабинета рядом с реанимацией, чтобы можно было экстренно принять меры, если пойдет не так.
Седьмое — заменять КТ на МРТ и наоборот
«Пациент должен четко понимать, что КТ и МРТ — это совершенно разные процедуры. В ситуациях показано КТ, в МРТ, в и другое. КТ дешевле, но это не значит, что можно обойтись этим исследованием, если врач хочет увидеть результат МРТ. КТ дает представление о костных тканях, которые имеют очень насыщенную плотность и задерживают на себе рентгеновское излучение. МРТ дает представление о богатых водой структурах, то есть это внутренние органы, воздушные структуры, такие как легкие, а также оно показывает соотношение между органами», — говорит главный врач.
Фактически КТ — усовершенствованный рентген, который может детально изучать не только кости, но и те же легие. При этом картинку он даст лучше. Так, например, начальные стадии рака легких специалисты рекомендуют искать именно на . Поэтому нужно очень внимательно относиться к выбору метода исследования. И если врач направляет на КТ или МРТ, стоит уточнить, почему именно этот метод показан, можно ли выбрать другой, а также уточнить все интересующие нюансы.
Читайте также:
