Врожденный вывих лучевой кости. Врожденные деформации и косолапость
Добавил пользователь Владимир З. Обновлено: 29.01.2026
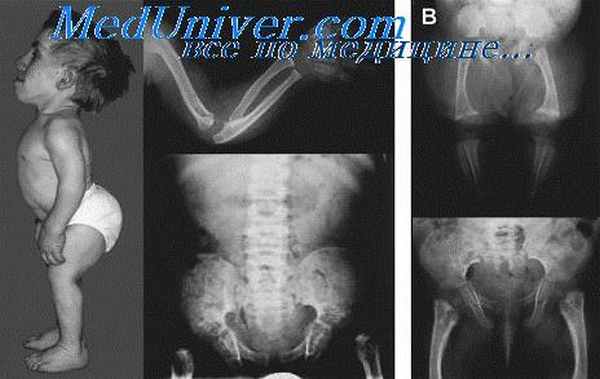
Симптомы: ограничение отведения в тазобедренном суставе, симптом соскальзывания («щелчка», Маркса-Ортолани), асимметрия складок на ягодицах и бедре, укорочение нижней конечности, наружная ротация нижней конечности. Положительный симптом Тренделенбурга у детей старше 1 года (+гипотрофия ягодичных мышц).
Дополнительные методы исследования: УЗИ тазобедренных суставов, рентгенография (сх.Хильгенрейнера и триада Путти).
Триада Путти: скошенность вертлужной впадины, лятеропозиция бедра, отсутствие ядра окостенения.
-отводящие шины (подушка Фрейка, стремена Павлика, отводящая шина ЦИТО), шины: полужесткие, жесткие;
-физиолечение (электрофорез солями кальция, эуфилин, аскорбиновая кислота; парафин, озокеритовые аппликации)
Хирургическое лечение: операция подвертельной остеотомии, остеотомия таза по Хиари и по Солтеру, открытое вправление головки бедренной кости по Колонна.
Врожденная косолапость
Это врожденная контрактура суставов стопы. Занимает 1 место по частоте (38,5%) среди врожденных деформаций ОДА. Наблюдают вдвое чаще у мальчиков, чем у девочек.
Типичная картина деформации включает три основных компонента.
1.Подошвенное сгибание (equinus), сопровождающееся укорочением ахиллова сухожилия.
2.Приведение переднего отдела стопы (adductio), когда дистальный отдел ее направлен кнутри относительно продольной оси сегмента.
3.Поворот стопы (supinatio), при котором тыльная ее поверхность повернута кнаружи, а подошва направлена кнутри.
Клиническая картина. У детей первых месяцев жизни изменения происходят только в мягких тканях стоп и приводят к артро-мио-десмогенной контрактуре. Деформация скелета стопы возникает с началом ходьбы. Последовательно изменяются таранная, затем пяточная, ладьевидная и кубовидная кости. Патология мышечно-сухожильно-связочного аппарата стопы прогрессирует по мере роста ребенка. При выраженной косолапости взаимное смещение костей может достигать степени подвывиха или вывиха, что обусловливает ригидность стоп. При обследовании определяют объем активных и пассивных движений стопой и добиваются их увеличения.
Консервативное лечение. Лечение начинают как можно раньше и восстанавливают форму и движения во всех суставах стопы. В основе лечебных мероприятий лежит последовательная коррекция различных отделов стопы и фиксация с помощью фланелевых эластичных бинтов, гипсовых лонгет или повязок («этапные гипсовые сапожки»). Сначала устраняют приведение стопы, затем ее супинацию, после чего исправляют эквинусное положение.
Оперативные вмешательства проводят на 2-3-м годах жизни при неэффективности консервативного лечения. Наиболее распространенной является операция Т. С. Зацепина, проводимая на сухожилиях, связках, апоневрозах и суставных сумках стопы. После устранения основных компонентов деформации стопу иммобилизируют гипсовой повязкой в положении гиперкоррекции в течение 6 мес. Операцию на костях стопы выполняют у детей старше 7-8 лет при тяжелых формах косолапости. Частота рецидивов после оперативного лечения в 1,5-2 раза ниже по сравнению с консервативным лечением.
Врожденная мышечная кривошея
Среди ортопедических заболеваний детей врожденная мышечная кривошея встречается в 0,2% случаев. Наблюдается преимущественно у девочек и чаше бывает правосторонней. Двусторонняя деформация наблюдается редко.
К причинам кривошеи относят повреждения грудино-ключично-сосцевидной мышцы во время родов, неправильное внутриутробное положение плода, аномалии развития самой мышцы и шейных позвонков.
Клиническая картина. Симптомы врожденной кривошеи можно наблюдать уже к началу 3-й недели жизни ребенка. Появляется припухлость, утолщение в нижней трети грудино-ключично-сосцевидной мышцы. Голова наклонена в сторону поражения, лицо повернуто в противоположную сторону. В дальнейшем появляется плотный тяж в нижней трети мышцы, увеличивается наклон головы, появляется асимметрия лица и надплечий, уменьшается амплитуда движений в шейном отделе позвоночника. У старших детей нередко отмечают сколиоз шейного и верхнегрудного отделов позвоночника. Диф. диагностику проводят с аномалиями развития шеи (врожденными клиновидными позвонками, добавочными шейными ребрами), опухолями, болезнью Бехтерева, туберкулезным спондилитом шейных позвонков.
Консервативное лечение. Проводят пассивную гимнастику с многократной осторожной редрессацией в течение дня по несколько минут. Массаж не используют. Эффективны применение электрофореза с лидазой, фонофореза с гидрокортизоном, коррекция положения головы воротником Шанца.
Оперативное лечение предпочтительно проводить с 2-3-летнего возраста. Применяют миотомию грудино-ключично-сосцевидной мышцы с рассечением фасций или пластическое удлинение этой мышцы. После операции голову фиксируют гипсовой повязкой в положении гиперкоррекции на 1,5-2 мес. Полное выздоровление при консервативном лечении наступает у 74% больных. Эффективность оперативных вмешательств значительно выше.
Пороки развития
Пороки развития — стойкие морфологические изменения органа, системы или организма, которые выходят за пределы вариаций их строения и возникают внутриутробно в результате нарушений развития зародыша или после рождения ребенка, как следствие нарушения дальнейшего формирования органов. Пороки развития возникают в результате генных мутаций; хромосомных и геномных мутаций; комбинированного воздействия генных мутаций и факторов внешней по отношению к зародышу среды; тератогенных факторов.
Аномалии, возникающие в результате недостаточности формирования частей конечностей.
Амелия — полное отсутствие конечности (исключая плечевой пояс и таз). Различают верхнюю и нижнюю амелию, в частности отсутствие двух верхних конечностей (абрахия), одной верхней конечности (монобрахия), двух нижних конечностей (апус), одной нижней конечности (монопус).
Фокомелия (тюленеобразные конечности) — отсутствие проксимальных и (или) средних частей конечности и соответствующих суставов (плечевого, тазобедренного). Различают проксимальную, дистальную и полную фокомелию. Проксимальная фокомелия — отсутствие плеча или бедра, дистальная — отсутствие предплечья (радиоульнарная форма) или голени (тибиофибулярная форма), полная фокомелия — отсутствие плеча и предплечья или бедра и голени. Соответственно вполне сформированная кисть или стопа может отходить непосредственно от туловища (полная фокомелия), соединяться с ним посредством сохранившихся костей предплечья, голени (проксимальная форма) или прикрепляться к плечу, бедру (дистальная форма). Фокомелия бывает одно- и двусторонней, иногда в процесс вовлекаются все четыре конечности.
Перомелия — вариант фокомелии, сочетающейся с недоразвитием кистей или стоп. Различают полную (рука или нога отсутствует, соответствующий отдел туловища заканчивается одним рудиментарным пальцем или кожным выступом) и неполную (плечо или бедро недоразвито, заканчивается также одним рудиментарным пальцем или кожным выступом) формы.
Встречаются также лучевая и локтевая косорукость, аплазия большеберцовой кости, аплазия малоберцовой кости, адактилия — отсутствие пальцев, афалангия — отсутствие фаланг, монодактилия — наличие одного пальца на кисти или стопе, ахейрия — отсутствие кисти.
Расщепление кисти (эктродактилия, клешнеобразная кисть, «кисть омара») — аплазия центральных компонентов кисти (пальцев и нередко пястных костей) с бороздой (расщелиной) на месте отсутствующих костей. Выделяют типичные и атипичные формы. Типичная форма характеризуется аплазией III пальца и (нередко) соответствующей пястной кости, а также (иногда) дистального ряда костей запястья, что обусловливает наличие глубокой расщелины. Атипичная расщелина проявляется недоразвитием (реже отсутствием) средних пальцевых компонентов кисти или стопы. При атипичной форме расщелина неглубокая, но широкая; иногда она имеет вид чрезмерно широкого межпальцевого промежутка. Чаще встречается расщепление правой кисти.
Аномалии, возникающие в результате недостаточной дифференцировки частей конечности.
К ним относятся пороки развития лопатки (ладьевидная лопатка, поднятая лопатка), синостозы, синдактилии, брахидактилия, врожденная косолапость, врожденный вывих бедра, артрогрипоз, клинодактилия — укорочение средней фаланги пальцев кистей (чаще V пальца), обычно являющиеся составным компонентом синдромов.
Камптодактилия (кампилодактилия) — сгибательная контрактура проксимальных межфаланговых суставов пальцев кисти. В процесс может вовлекаться любой палец, кроме I. Встречается редко.
Сиреномелия (симподия, симмелия, синдром каудальной регрессии) — слияние нижних конечностей. Слияние может касаться мягких тканей и (чаще) некоторых длинных трубчатых костей, а также сопровождаться гипо- и (или) аплазией отдельных костей конечностей и таза. Стопы могут отсутствовать (sympus apus), бывают сформированы две (sympus dipus) или одна стопа (sympus monopus). Иногда имеется одна рудиментарная стопа с единственным пальцем. Сиреномелия сопровождается аплазией наружных и внутренних половых органов, аплазией мочевой системы, атрезией заднепроходного отверстия и прямой кишки, аплазией одной пупочной артерии.
Аномалии, обусловленные удвоением: полидактилия, диплоподия — удвоение стопы, полимелия — увеличение числа нижних конечностей. Полимелия может быть симметричной и асимметричной, обычно сочетается с пороками, несовместимыми с жизнью.
Аномалии, обусловленные чрезмерным ростом, включают макотородактилию и гигантизм конечности (парциальный гигантизм, односторонняя макросомия, гемигипертрофия), проявляющийся односторонним увеличением относительно пропорционально развитой конечности.
Аномалии, обусловленные недостаточным ростом. В их число входят аномалии, проявляющиеся гипоплазией различных отделов костей конечностей.
Врожденные перетяжки — порок развития амниона в виде тканевых тяжей, проходящих внутри плодовместилища и связывающих между собой плодовую поверхность последа с поверхностью плода, разные точки плодовой поверхности последа и несколько точек поверхности плода.
Генерализованные (системные) скелетные деформации. В их основе лежит нарушение эмбриогенеза соединительной ткани, включая костную ткань. К этой группе относятся хондродисплазии, остеодисплазии.
Клинические проявления пороков и прогноз во многом зависят от того, насколько жизненно важным является пораженный орган, от степени нарушения его функций, а также от присоединившихся осложнений.
Основная часть пороков опорно-двигательного аппарата корригируются хирургическим путем. Применяются различные пластические операции на коже и мягких тканях, так же костно-пластические операции при выраженных деформациях конечностей и позвоночника с применением различных корригирующих систем и аппаратов внешней фиксации, а так же костной пластики различными трансплантатами.
©2010-2013 Федеральный центр травматологии, ортопедии и эндопротезирования
Врожденный вывих лучевой кости. Врожденные деформации и косолапость
Врожденный вывих лучевой кости. Врожденные деформации и косолапость
Врожденный вывих головки лучевой кости — различают передний, задний и латеральный. Клинически картина зависит от типа вывиха. Составляет 0,34—0,96 % врожденных ортопедических заболеваний человека. Наследственная природа не установлена.
Врожденное высокое стояние лопатки (болезнь Шпренгеля, неопустившаяся лопатка). Как правило, процесс односторонний. В основе лежит нарушение эмбриогенеза мезенхимы на ранней стадии развития эмбриона.
Врожденная косолапость (внутренняя косолапость) — варусная стопа со стойкой приводяще-разгибательной контрактурой, связанной с укорочением внутренней и задней групп связок голеностопного сустава и нарушением мышечного синергизма. Бывает одно- и (чаще) двусторонней. Частота в популяции 0,5—1,15%. Может быть наследуемой и ненаследуемой. У мальчиков деформация встречается в 2 раза чаще.
В основе лежит контрактура мягких тканей начиная от кожи до капсуло-связочного аппарата на внутренней и подошвенной стороне стопы, а также на внутренней и задней поверхностях голеностопного сустава. Первичные изменения скелета стопы незначительные. Однако они играют определенную роль в генезе косолапости. Основные клинические признаки: эквинус (подошвенное сгибание стопы и в голеностопном суставе), супинация (поворот подошвенной поверхности стопы кнутри с опусканием наружного ее края), аддукция (приведение переднего отдела стопы), увеличение свода стопы (полая стопа). Степень выраженности названных признаков варьирует.
Различают типичные, или чистые, формы, составляющие 75%, и атипичные (25%), наблюдающиеся при других пороках, например при артрогрипозе.
Рентгенологическое распознавание косолапости у детей основывается на изучении рентгенограмм голеностопного сустава и стопы. Таранная кость уплощена. Пяточная кость на боковом снимке кажется укороченной, передняя часть ее опущена. Ладьевидная кость приобретает форму клина, верхушка которого смотрит книзу, V плюсневая кость утолщена, а I, наоборот, атрофирована. Особую ценность имеет изучение отношения между осями таранной и пяточной костей. При врожденной косолапости эти оси идут параллельно.
Врожденный лучелоктевой синостоз — сращение лучевой и локтевой костей. Сопровождается недоразвитием или неправильным развитием концевых отделов костей и атрофией мышц предплечья. Бывает одно- и двусторонним. Основной симптом — фиксированное положение предплечья в той или иной степени пронации. Протяженность и характер сращения вариабельны. Наиболее частым местом локализации является проксимальный отдел предплечья. Иногда наблюдаются синостозы между плечевой и (или) лучевой и локтевой костями (плече-лучелоктевой синостоз). Сращения бывают соединительнотканные и костные. Составляет 0,11—0,61 % врожденных деформаций опорно-двигательного аппарата.
Гигантизм конечности (парциальный гигантизм, гемигипертрофия) — крайне редкое заболевание. В основе его лежит аномалия росткового хряща (гиперхондроплазия). Уже при рождении ребенка отмечается значительная диспропорция одной из конечностей, кисти или пальцев, непропорциональное увеличение одной или двух конечностей.
Рентгенологическое исследование необходимо, чтобы отличить истинный гигантизм от ложного. При истинном гигантизме увеличен объем мягких тканей и костей, при ложном — увеличение конечности происходит за счет мягких тканей в результате ограниченного нарушения лимфо- и кровообращения.
Гиперфалангизм — увеличение числа фаланг. Аномалия, как правило, касается большого пальца кистей (трехфаланговый палец).
Глубокая вертлужная впадина (таз Отто — Хробака) — смещение головки бедренной кости вглубь. Аномалия обычно двусторонняя. Частота неизвестна. Наследственная природа деформации не установлена. Чаще наблюдается у лиц женского пола. Может быть причиной деформирующего артроза.
- Вернуться в оглавление раздела "Лучевая медицина"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Привычный нетравматический (врожденный) задний вывих предплечья у ребенка 7 лет

Обоснование. Врожденный задний вывих предплечья у детей — редкое состояние, практически не освещенное в литературе. В связи с трудностями ранней первичной диагностики и отсутствием стандартизированных подходов к лечению приводим описание клинического случая, анализ тактик хирургического лечения по данным литературы и исходя из нашего опыта.
Клиническое наблюдение. В статье представлен случай врожденного заднего вывиха предплечья у ребенка 7 лет. В отсутствие универсального алгоритма хирургического лечения нами была выбрана ревизионная тактика с выполнением артротомии для визуальной оценки суставных поверхностей, капсуломиопластика и вмешательство на сухожилиях m. brachialis, m. biceps brachii, m. brachioradialis, моделирование заднего края проксимального эпифиза правой лучевой кости.
Заключение. Привычный задний вывих костей предплечья врожденного генеза связан с функциональным дефицитом стабилизаторов локтевого сустава. В неонатальном периоде, как правило, данные аномалии не выявляют. Первый эпизод вывиха может быть спровоцирован незначительной травмой без повреждения костных структур. Отсроченная первичная диагностика может быть обусловлена скудностью клинической симптоматики и компенсаторными функциональными возможностями у детей. Решение о хирургической коррекции принимают на основании анализа структурных анатомических изменений, в оценке которых большую роль играет магнитно-резонансная томография.
Ключевые слова
Полный текст
Об авторах
Ярослав Николаевич Прощенко
Юлия Андреевна Сигарева
Список литературы
- Milch H. Bilateral recurrent dislocation of the ulna at the elbow // J. Bone Joint Surg. 1936. Vol. 18. P. 777.
- Farr S., Rois J., Ganger R., Girsch W. Reconstruction for elbow instability caused by congenital aplasia of the ulnar coronoid process — a case report // Acta Orthop. 2016. Vol. 87. No. 1. P. 85–86. doi: 10.3109/17453674.2015.1092064
- Shukla D.R., Hausman M. Surgical management of congenital elbow instability: a case report // J. Shoulder Elbow Surg. 2016. Vol. 25. No. 4. P. e104–109. doi: 10.1016/j.jse.2015.12.020
- Капанджи А.И. Верхняя конечность. Физиология суставов. Москва: Эксмо, 2019.
- Lattanza L.L. Surgical treatment of posterolateral rotatory instability of the elbow in children // Tech. Hand. Up. Extrem. Surg. 2010. Vol. 14. No. 2. P. 114–120. doi: 10.1097/BTH.0b013e3181dd88f3
- Lattanza L.L., Goldfarb C.A., Smucny M., Hutchinson D.T. Clinical presentation of posterolateral rotatory instability of the elbow in children // J. Bone Joint Surg. Am. 2013. Vol. 95. No. 15. P. e105. doi: 10.2106/JBJS.L.00623
- Bellato E., Rotini R., Marinelli A. et al. Coronoid reconstruction with an osteochondral radial head graft // J. Shoulder Elbow Surg. 2016. Vol. 25. No. 12. P. 2071–2077. doi: 10.1016/j.jse.2016.09.003
- Knoflach J.G. Zur Operation der habituellen Ellbogen luxation // Zbl. Chir.1935. Vol. 62. P. 2897. (In Germ.)
- Fares A., Kusnezov N., Dunn J.C. Lateral ulnar collateral ligament reconstruction for posterolateral rotatory instability of the elbow: A systematic review // Hand (NY). 2020. P. 1558944720917763. doi: 10.1177/1558944720917763
- Reichenheim P.P. Transplantation of the bicepstendon as a treatment for recurrent dislocation of the elbow // Br. J. Surg. 1947. Vol. 35. No. 138. P. 201–204. doi: 10.1002/bjs.18003513813
Дополнительные файлы
1. Рис. 1. Рентгенография локтевых суставов и костей предплечья в возрасте 4 лет. Подвывих головки правой лучевой кости (указан стрелкой): а — прямая проекция; б — боковая проекция
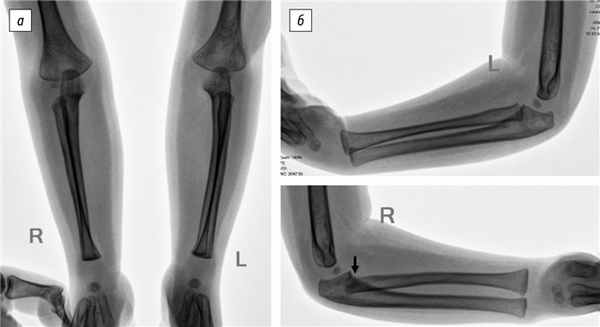
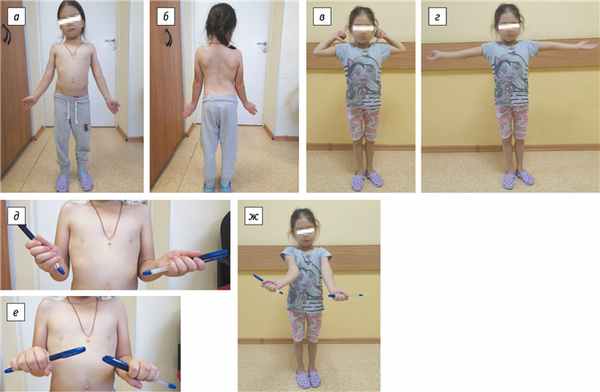
2. Рис. 2. Клинический осмотр: а, б — воронкообразная деформация грудной клетки, грыжа пупочного кольца, деформация позвоночника, асимметрия надплечий, углов лопаток, треугольников талии (D > S), вальгусная деформация на уровне правого локтевого сустава 20°; в, г — амплитуда сгибания и разгибания в локтевых суставах в пределах нормальных значений; д, е — ограничение ротационных движений правого предплечья (супинация — 0°, пронация — 35°); ж — компенсаторная наружная ротация плеча с приведением при попытке максимальной супинации правого предплечья
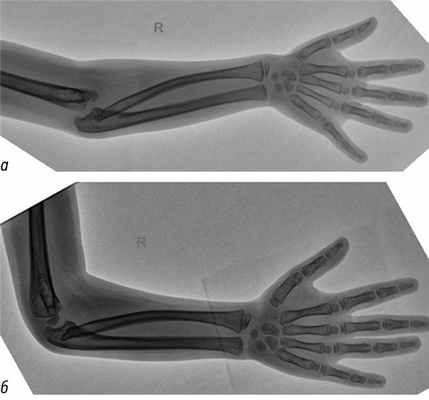
3. Рис. 3. Рентгенография локтевых суставов с захватом костей предплечья в возрасте 7 лет. Задний подвывих костей предплечья в положении сгибания: а — прямая проекция; б — боковая проекция
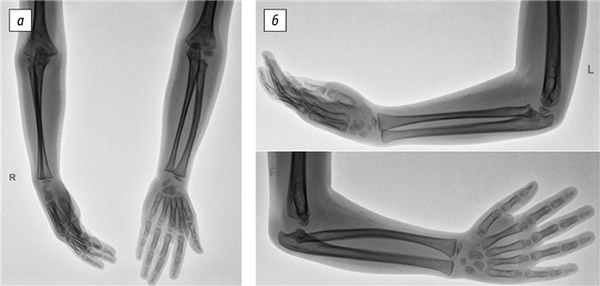
4. Рис. 4. Компьютерная томограмма правого локтевого сустава. Гипоплазия головки правой лучевой кости, скошенность ее суставной поверхности, вывих головки лучевой кости
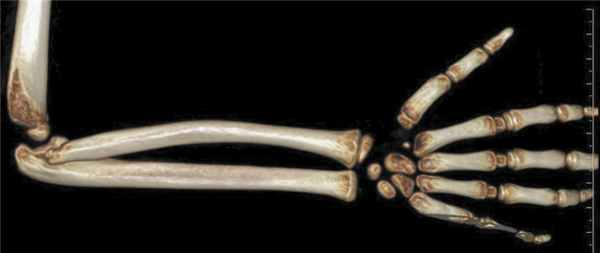
5. Рис. 5. Функциональная рентгенография с попыткой выведения правого предплечья в стандартное положение: а — задний вывих костей предплечья в положении разгибания; б — в положении сгибания вывих устранен
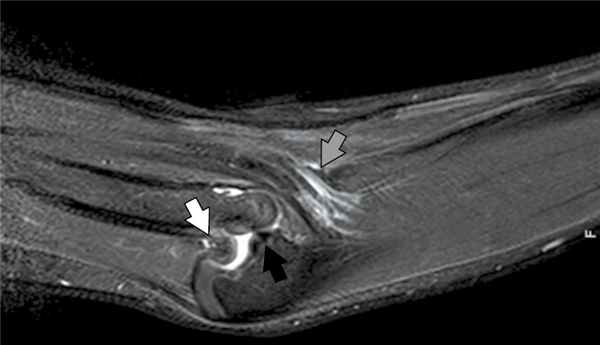
6. Рис. 6. Магнитно-резонансная томограмма правого локтевого сустава. Дупликатура сухожилия трехглавой мышцы плеча (белая стрелка), растянутость сухожилия плечевой мышцы (серая стрелка), подвывих в плечелучевом суставе (черная стрелка)
7. Рис. 7. Интраоперационная картина: а — разгибание в локтевом суставе при супинации предплечья, вывих локтевой кости кзади, гипоплазия блоковой вырезки локтевой кости, сглаженность борозды блока плечевой кости; б — сгибание в локтевом суставе при пронации предплечья, происходит вправление локтевой кости; в — сглаженность борозды блока плечевой кости, гипоплазия блоковой вырезки локтевой кости, интерпонат в виде дупликатуры сухожилия трицепса плеча в области локтевой ямки правого локтевого сустава
Врожденная косолапость
Тяжелый порок развития нижней конечности, характеризующийся дисплазией и стойкой дислокацией всех структур стопы, клинически проявляющийся эквино-варусной установкой стоп. Частота заболевания – 5-10 случаев на 1000 новорожденных. В зависимости от выраженности клинических проявлений деформации стоп выделяют 4 степени врожденной косолапости: легкая, средняя, тяжелая и крайне тяжелая. Всем больным с врожденной косолапостью, независимо от степени тяжести деформации, проводится консервативное лечение.
Лечение детей с врожденной косолапостью начинают уже с первых недель жизни ребенка с использованием консервативных методик. К ним относится массаж, бинтование, этапное гипсование и др. По данным разных авторов, этапное гипсование может быть эффективным в 40-90% случаев.
В разных клиниках неоднозначно относятся к срокам применения оперативного вмешательства. Некоторые врачи твердо стоят на сугубо консервативных позициях и готовы гипсовать детей до 3-5 лет. В результате чего все детство ребенок проводит в гипсовых повязках. Необходимо отметить, что длительные попытки устранения деформации гипсовыми повязками негативно воздействуют на суставные хрящи, вызывают тяжелые вторичные деформации костей, формирующие голеностопный сустав.
Кроме того, операции, выполненные в старшем возрасте на вторично измененных тканях стопы, не позволяют добиться хороших результатов. Уже в подростковом возрасте развивается тугоподвижность в голеностопном суставе, а болевые ощущения в стопе приобретают стойкий характер.
В ФГБУ "ПФМИЦ" Минздрава России с 2006 года лечение врожденной косолапости проводится по методу Понсети, заключающемуся в постепенной мануальной коррекции элементов деформации с учетом биомеханики движений в суставах стопы и фиксации достигнутого положения гипсовой повязкой до верхней трети бедра с минимальным использованием оперативных методов или даже без них. Лечение по методу Понсети начинаем с 7-14 дневного возраста ребенка. Как правило, для полной коррекции деформации стопы необходимо 5-7 смен гипсовых повязок (один раз в неделю) с постепенным исправлением деформации. Этапное лечение с использованием гипсовых повязок занимает всего 4-8 недель в зависимости от тяжести косолапости.
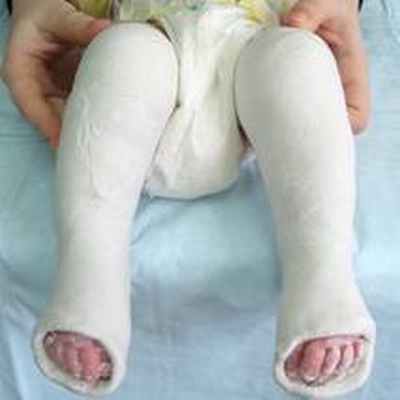
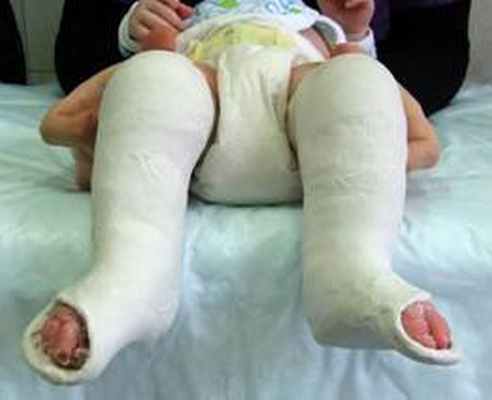
Успешное устранение деформации за четыре этапа.
В случае сохраняющегося эквинусного положения стопы после 5-7 этапных гипсовых повязок ставятся показания для выполнения подкожной ахиллотомии.
Успешное устранение деформации после ахиллотомии
После пересечения ахиллова сухожилия фиксация стопы в правильном положении осуществляется гипсовой повязкой. Данный гипс снимают через 3-4 недели после ахиллотомии. В дальнейшем удержание стопы производится в брейсах.
Фиксация стоп в брейсах
Брейсы в течение первых трех месяцев после снятия последней гипсовой повязки используются 23 часа в сутки и снимаются только на время купания ребенка. После 3-х месяцев брейсы надеваются ребенку на 12 часов в ночное время и от 2 до 4 часов днем, чтобы общее время нахождения в шине было от 14 до 16 часов в сутки. Такого режима необходимо придерживаться в течение 3-4 лет.
Таким образом, метод лечения врожденной косолапости по Понсети позволяет в короткий срок (до 2 месяцев) устранить все элементы деформации стопы и получить отличные и хорошие результаты лечения в 80% случаев.
У 20% больных с тяжелой деформацией стоп при безуспешном консервативном лечении с 4-х месячного возраста выполняются расширенные операции на мягкотканных структурах стопы. Выбор способа и объем оперативного вмешательства у детей этой группы определялся степенью остаточной деформации стоп. При восстановлении правильных анатомических взаимоотношений костей области голеностопного сустава нами используется операция McKey (1985).
В ходе данного оперативного вмешательства полностью устраняется сопротивление контрагированных капсул, сухожилий и связок внутреннего отдела стопы, осуществляется ненасильственное вправление таранной кости в вилку голеностопного сустава с фиксацией высокой гипсовой повязкой.
У больных при крайне ригидной деформации стоп оперативное вмешательство на мягко-тканном аппарате стопы выполняется с наложением облегченного аппарата Илизарова из композитных материалов для постепенного устранения деформации стоп.
Операция McKey с фиксацией стопы облегченным аппаратом Илизарова из композитных материалов
Дифференцированный подход к выбору метода оперативной коррекции врожденных деформаций стоп с учетом возраста больного и выраженности анатомических нарушений в положении костей стопы позволяет получить прогнозируемый хороший результат лечения.
Читайте также:
