Вульвэктомия. Удаление вульвы и лимфатических узлов.
Добавил пользователь Alex Обновлено: 23.01.2026
Вульвэктомия. Удаление вульвы и лимфатических узлов.
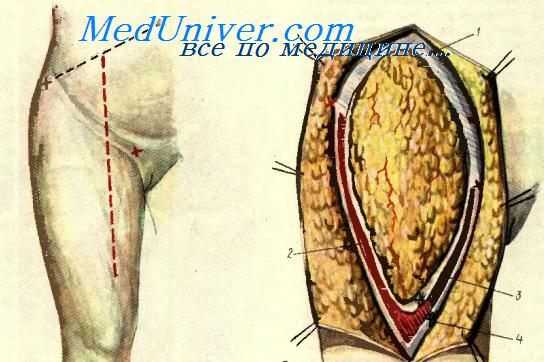
Операция частичной вульвэктомии производится при лейкоплакии, осложненной вульвитом, или при зуде вульвы, не поддающемся терапии консервативными средствами. Операция начинается с проведения двух (почти параллельно друг другу) разрезов кожи и подкожной клетчатки, окаймляющих вход во влагалище и уретру. Внутреннее кольцо разреза снизу проходит по краю задней влагалищной спайки, очерчивая края гимена, поднимается кверху и завершается на 1,5 см выше наружного отверстия уретры. Наружное кольцо разреза проходит параллельно первому так, чтобы внутри образованного кожно-подкожного лоскута оказывался клитор, малые и частично большие половые губы (рис. 47, а, б). Острым путем удаляется очерченный разрезами слой тканей, при этом тщательно ли-гируются кровоточащие сосуды, которых особенно много в области клитора. Затем тонкими шелковыми швами соединяются между собой края кожной и слизистой раны. Для уменьшения образующегося натяжения соединение швами краев кожной раны начинают с верхнего ее отдела, а затем переходят на соединение остальных участков раны. Если соединение краев раны встречает затруднения, можно провести дополнительные («расслабляющие») разрезы кожи и слизистой влагалища.
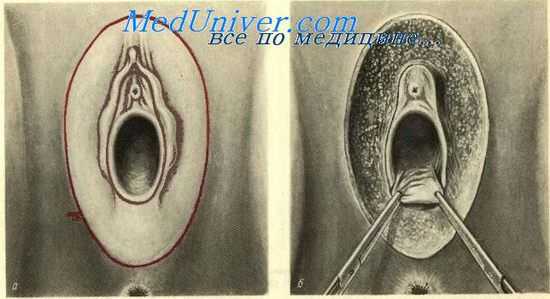
Последовательные этапы частичной вульвэктомии
Удаление вульвы и лимфатических узлов
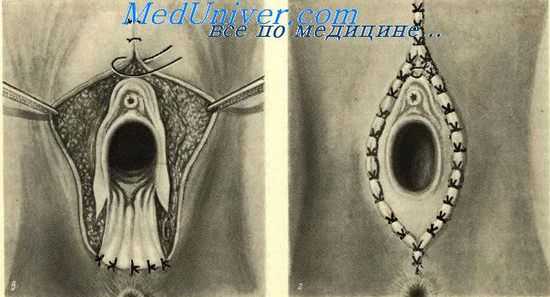
При удалении вульвы и лимфатических узлов рассечение кожи и подкожной клетчатки начинается над одной из пупартовых связок, продолжается в поперечном направлении чуть выше симфиза к противоположной пупартовой связке. Удаляются поверхностные лимфатические узлы, Затем линия разреза, окаймляя опухоль, спускается книзу и продолжается так же, как и при простой операции вульвэктомии. Внутреннее кольцо разреза и завершение операции на этом этапе проводится так, как это описано для простой вульвэктомии.
Второй этап операции направлен на удаление глубоких регионарных лимфатических узлов. До последнего времени для этой цели использовалась операция Дюкена. Опыт, накопленный НИИ онкологии им. Н. Н. Петрова, позволяет рекомендовать методику подвздошно-паховой лимфаденэктомии, разработанную В, И. Столяровым и Л. М. Хачатуряном.
Разрез кожи выполняется в виде веретена, ориентированного в вертикальном направлении и слегка повернутого кнаружи — в верхнем и кнутри — в нижнем отделах. Разрез начинается на 5 см выше линии, соединяющей передние верхние ости подвздошных костей, далее он проходит над средней частью паховой складки и оканчивается в области вершины скарповского треугольника. Включение в блок удаляемых тканей участка кожи диктуется опасностью развития местного рецидива, а также тем, что такой разрез устраняет образование на -передней поверхности бедра избытка истонченной кожи, что имеет существенное значение для предупреждения некрозов кожных лоскутов и возникновения «слепых» карманов, в которых скапливается серозное содержимое, препятствующее первичному заживлению раны.
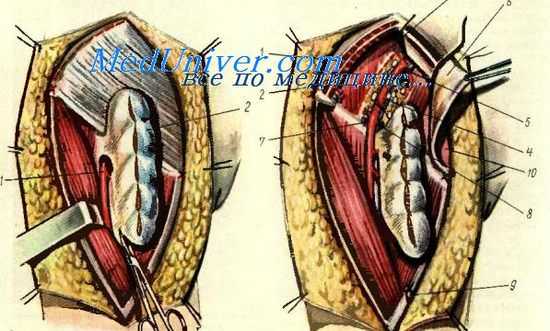
По выполнении кожного разреза до подкожножировой клетчатки на края раны накладываются шелковые нити-держалки, подтягиванием за которые удается легко отсепаровать кожные лоскуты и наметить латеральную и медиальную границы операционного поля. Кожные лоскуты отсепаровываются на уровне поверхностной подкожной фасции. Подкожный жировой слой иссекается широко с таким расчетом, чтобы обнажилась подвздошная часть брюшной стенки и весь скарповский треугольник. Под отсепарованные кожные лоскуты подкладываются широкие марлевые салфетки. Разрез продолжается до подлежащих мышц, фасция которых рассекается и отслаивается. Таким образом обнажаются портняжная и длинная приводящая мышцы, которые являются наружной и внутренней границей удаляемого блока, а также короткая приводящая и гребешковая мышцы. Эта фасция является нижним футляром удаляемого блока тканей. После выполнения этого этапа вмешательства удаляемый препарат накрывается марлевой салфеткой, которая пришивается к краям отслоенной фасции, покрывавшей мышцы. В результате этой манипуляции мобилизованная клетчатка с лимфоузлами пахово-бед-ренной области оказывается как бы помещенной в футляр, отграничивающий весь блок от окружающих тканей.
Следующим этапом является выделение, пересечение и перевязка большой подкожной вены конечности в нижнем углу раны (вершина скарповского треугольника). Нередко могут встретиться несколько ветвей этой вены, каждую из которых необходимо перевязать.
Обязательным условием этого этапа операции является тщательное лигирование в нижнем углу раны многочисленных лимфатических сосудов, что позволяет в известной степени предотвратить избыточное истечение лимфы в рану в послеоперационном периоде.
После пересечения большой подкожной вены конечности блок клетчатки с лимфоузлами оттесняется кнутри, а портняжная мышца отводится кнаружи крючками. Этот прием позволяет легко обнажить ложе бедренных сосудов. Вскрывается влагалище бедренной артерии, которая располагается кпереди и кнаружи от бедренной вены. Постепенно частично тупым и острым путем весь удаляемый блок вместе с наружной стенкой сосудистого влагалища отделяется от бедренных сосудов и поднимается кверху до места впадения большой подкожной вены конечности в бедренную вену. В этом месте большая подкожная вена пересекается и тщательно перевязывается. На всем протяжении выделения сосудистого пучка необходимо осуществлять достаточно надежный гемостаз. Следует знать, что в ряде случаев большая подкожная вена может впадать в бедренную вену иногда двумя и даже тремя стволами, каждый из которых необходимо лигировать. На этом завершается первый этап операции, объем которой соответствует обычной операции Дюкена. Производится смена перчаток и инструментария.
Следующий этап операции, состоящий из подвздошной лимфаденэктомии, начинается с рассечения подвздошно-гребешковой связки, разделяющей lacuna vasorum и lacuna musculorum, после чего указательным пальцем тупо производится расширение бедренного канала. Паховая связка и апоневроз наружной косой мышцы живота рассекаются над бедренными сосудами вверх до края кожного разреза раны. Далее брюшная стенка рассекается по спигелиевой линии.
Обнажаются предбрюшинная клетчатка и париетальная брюшина, которые в этой области и ограничивают рану сверху и медиально. В момент отслойки брюшины необходимо выделить и перевязать нижние эпигастральные и глубокие сосуды, окружающие подвздошную кость, что позволяет предотвратить кровотечение и способствует более широкому доступу к сосудам и лимфоузлам. Произведенное таким образом вскрытие передней брюшной стенки (до брюшины) открывает необходимый экстраперитонеальный доступ, позволяющий выполнить подвздошную лимфаденэктомйю.
Пересеченные паховая связка, апоневроз наружной косой мышцы живота и внутренняя косая мышца отводятся в стороны, а в рану заводятся глубокие крючки с тем, чтобы оттеснить брюшину и органы таза кнутри и кверху от операционной раны. Удаление узлов начинается с рассечения фасции, покрывающей m. psoas major, и тем самым намечается наружная граница тканей, подлежащих иссечению. Верхней границей их является область разделения общей подвздошной артерии на внутреннюю и наружную.
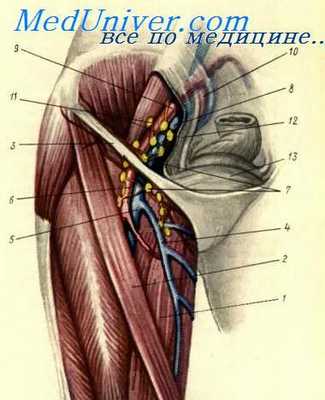
Анатомия кровеносной н лимфатической системы пахово-беаренной и подвздошной областей
Постепенно, начиная сверху, частично острым и тупым путем удаляют группу лимфоузлов и жировую клетчатку, окружающую подвздошные сосуды. В блок удаляемых тканей включаются, кроме того, лимфоузлы, располагающиеся на фасции запирательного отверстия, а также по ходу нижних эпигастральных и глубоких сосудов, окружающих подвздошную кость. В целях удобства при удалении подвздошных лимфоузлов подвздошные сосуды рекомендуется мобилизовать или взять на мягкую резиновую держалку (кромка резиновой перчатки).
В ряде случаев у больных не удается осуществить удаление паховых и подвздошных узлов одним блоком, т. е. с сохранением небольшого участка тканей, соединяющих подвздошную и паховую части операционного препарата. Если в результате этого получается два отдельных блока, то раздельное удаление паховых и подвздошных лимфоузлов не уменьшает радикальности вмешательства.
После удаления подвздошных узлов в рану засыпается гемостатическая губка и заводится резиновый дренаж.
Радикальная операция при раке вульвы
Целостность передней брюшной стенки восстанавливается путем сшивания кетгутовыми швами краев внутренней косой мышцы, апоневроза наружной косой мышцы живота и шелковыми швами — паховой связки. Паховая связка, кроме того, обязательно подшивается к гребешковой с целью предупреждения развития послеоперационных бедренных грыж.
Для эффективного дренирования раны, которое играет важную роль в успешном заживлении, может быть использован резиновый дренаж с вакуум-отсосом. Резиновая дренажная трубка укладывается в рану, начиная с забрюшинного пространства, проводится через всю рану на бедре и выводится в нижнем ее углу через кожу внутреннего лоскута с таким расчетом, чтобы не было условий для образования карманов. С этой целью целесообразно отсечь часть волокон портняжной мышцы, уложить их между бедренными сосудами и подшить к апоневрозу наружной косой мышцы живота. Полезным также является наложение кетгутовых швов на подкожную клетчатку, что предупреждает образование карманов. На рану кожи накладываются отдельные шелковые швы, обеспечивающие полную герметичность, наличие которой проверяется путем отсоса воздуха из вакуум-банки, присоединенной к выведенному резиновому дренажу.
Серозное содержимое, которое может скапливаться в послеоперационном периоде, удаляется с помощью пункции и аспирации без расширения краев раны.
В послеоперационном периоде нередко развивается отек нижних конечностей, выраженный в той или иной степени. В таких случаях в течение длительного времени рекомендуется проводить бинтование эластическими матерчатыми бинтами, которые накладываются достаточно туго на 3—6 часов ежедневно.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Паравульварная денервация. Операции на девственной плеве. Удаление влагалищной перегородки.
Методика указанного вмешательства разработана Е. Л. Меламедом и с успехом применяется при краурозах и лейкоплакиях вульвы. Особенно полезным способ оказывается при лечении зуда вульвы.
Паравульварная денервация производится под общим обезболиванием; при этом могут быть использованы две ее модификации, в зависимости от чего выбираются электроды разной конструкции.
При применении первого варианта через прокол кожи в области лобка в толщу больших половых губ вводится серповидный электрод выпуклой поверхностью кнаружи, который продвигается до уровня задней спайки. После этого к электроду для коагуляции подкожной клетчатки, в которой проходят периферические нервные окончания, подводится диатермический ток при показаниях амперметра в 1 а.
Последовательными перемещениями электрода в медиальном и латеральном, а также в передне-заднем направлениях вблизи половой щели производится субкутанная диатермоденервация. Двустороннее вмешательство может быть выполнено из одного лобкового прокола.
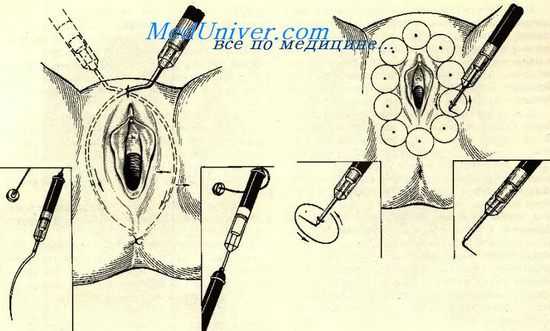
Паравульварная денервация
На месте прокола кожи накладываются швы, а операционное поле обрабатывается 10% раствором марганцовокислого калия.
Во второй модификации используется прямоугольный электрод, при помощи которого производится сначала вкол, а затем при включенном токе путем поворачивания электрода на 360° — диатермокоагуляция.
Операции на девственной плеве
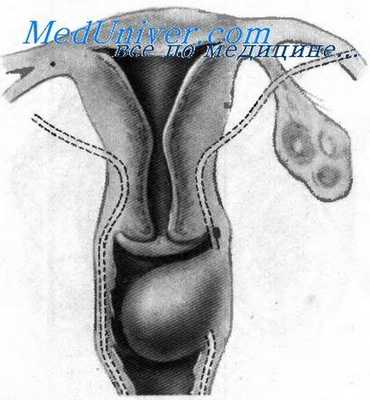
При заращении (атрезии) гименального отверстия, но нормальном развитии внутренних половых органов нередко образуется гематокольпос, который может сопровождаться скоплением крови в цервикальном канале, полости матки, трубах.
По наибольшей выпуклости выпяченной и растянутой девственной плевы производится крестообразный разрез. После истечения скопившейся крови образовавшиеся в результате разреза четыре треугольных лоскута гимена удаляют, а края раны обшивают узловатыми кетгутовыми швами. Возможен и другой способ операции, состоящий в том, что в месте наибольшего выбухания растянутого гимена производят прокол на ширину скальпеля, а в образовавшееся отверстие вводят резиновую трубку (толстый катетер), которую подшивают к краю разреза одним шелковым швом и оставляют на 7—8 дней. За этот период края разреза покрываются эпителием и образуется кольцевидная девственная плева.
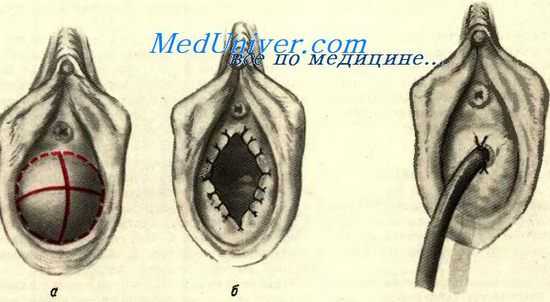
Операции на девственной плеве
При ригидности девственной плевы в нижнебоковых ее отделах производят рассечение плевы на глубину всей толщи, затем края раны растягивают в продольном направлении и в этом же направлении сшивают их между собой.
Удаление влагалищной перегородки
Удаление влагалищной перегородки вмешательство производится при полном или частичном разделении (удвоении) влагалища. При полном разделении порок развития влагалища сочетается с uterus duplex. В этих случаях перегородка начинается от сводов между шейками. При частичном разделении перегородка нередко занимает лишь часть влагалища.

Удаление влагалищной перегородки
Показанием к удалению влагалищной перегородки чаще всего служит невозможность вести нормальную половую жизнь. Вмешательство сводится в основном к рассечению перегородки, которое производят отступя от стенок влагалища примерно на 0,5 см. Этот уровень разреза выбирается потому, что отсечение, произведенное точно ло стенке влагалища, вследствие ретракции основания перегородки, ведет к широкому расхождению краев раны, которые трудно сшить, а развивающийся при этом рубец может привести к стен озированию.
После удаления перегородки края раны зашиваются отдельными кетгутовыми швами. По окончании удаления влагалищной перегородки рекомендуется ввести во влагалище на 2—3 дня тампон, пропитанный какой-либо жировой массой и антисептиками.
Удаление кист и фибром влагалища. Операции при стенозе влагалища.
В гинекологической практике чаще всего приходится встречаться с кистами влагалища, исходящими из гартнерова хода и располагающимися в верхнебоковых или передневерхних отделах влагалища.
Операция удаления кисты состоит в том, что над ее выпуклостью рассекается стенка влагалища, края раны растягиваются тупым путем снизу вверх. Таким образом отслаивается влагалище от капсулы кисты. Обычно верхний полюс ее располагается на уровне влагалищных сводов, однако нередко он поднимается значительно выше, и тогда возникает опасность повреждения мочевого пузыря. Во избежание этих осложнений и возникновения технических затруднений можно оставить труднодоступную часть кисты и ограничиться удалением основной ее доли, введя затем в верхний отдел раны тугой тампон. При полном удалении кисты ложе ушивается в несколько этажей кетгутовыми одиночными швами. Если имело место значительное кровотечение, то весьма целесообразно через нижний угол раны вывести выпускник, который оставляется на 2—3 дня.
Операция удаления фибром влагалища производится таким образом, чтобы разрез капсулы опухоли приходился по ее выпуклому краю. Затем частично острым и тупым путем из паравагинальной клетчатки высепаровывается фиброма с особенно тщательным гемостазом в области «ножки» опухоли, в которой проходят основные питающие опухоль сосуды. Образовавшаяся рана зашивается отдельными кетгутовыми швами.
Киста гартнерова хода
Операции при стенозе влагалища
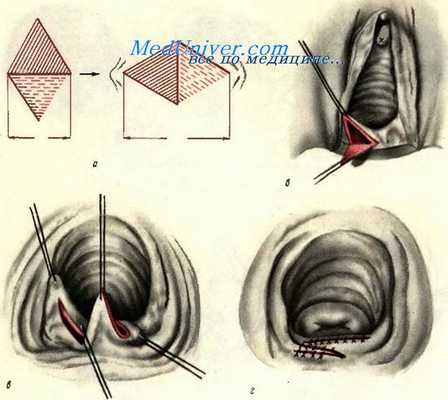
Стенозирование влагалища может располагаться как в области входа, так и выше (в средней, иногда верхней трети). Высокое расположение стенозирующего кольца приводит к образованию влагалища, по форме напоминающего песочные часы. В этих случаях на той или иной глубине влагалищной трубки определяется сужение, за которым располагается небольшое свободное пространство и шейка матки. В основе принципа хирургического вмешательства при стенозах лежит стремление предотвратить повторное сужение, которое может возникнуть после операции. Это достигается тем, что все вновь образованные раневые поверхности тщательно укрываются слизистой или кожей. С другой стороны, сшивание краев раны само по себе не должно способствовать сужению, поэтому во время операции выбираются такие направления разрезов и наложения швов, которые обеспечивают расширение влагалищной трубки.
При стенозах области входа хорошие результаты могут быть достигнуты путем так называемой W-образной пластики, принципы и схема которой показаны на рисунке.
При стенозах, сформировавшихся в глубине влагалища, могут быть использованы два приема. Первый из них состоит в том, что место сужения рассекается в продольном направлении (по длиннику влагалища), а образовавшаяся раневая поверхность зашивается в поперечном.
Операция при стенозе влагалища при помощи W-образной пластики
Второй прием используется в случаях, когда после рассечения стенозированного участка влагалища образуется обширная раневая поверхность, которую не представляется возможным закрыть тканями влагалища без нового сужения или оставления не покрытых эпителием участков. В подобной ситуации прибегают к одномоментной пластике лоскутом, выкроенным из одной (в некоторых случаях из обеих) малых половых губ (способ А. М. Мажбица).
С этой целью, начиная от нижнего края образованной раневой поверхности влагалища, по направлению к основанию соответствующей малой половой губы производится отсепаровывание стенки влагалища и далее разделение половой губы на два листка. Расщепление губы по плоскости идет от основания к вершине на длину, необходимую для закрытия раневой поверхности. Затем выкроенный общий лоскут, состоящий из части стенки влагалища и расщепленной малой губы, укладывается на раневую поверхность влагалища таким образом, чтобы к верхнему углу раны подошла часть отсепарированной стенки влагалища, а к нижележащим участкам — расщепленная губа. Отдельными кетгутовыми швами края лоскутов соединяются с краями влагалищной раны.
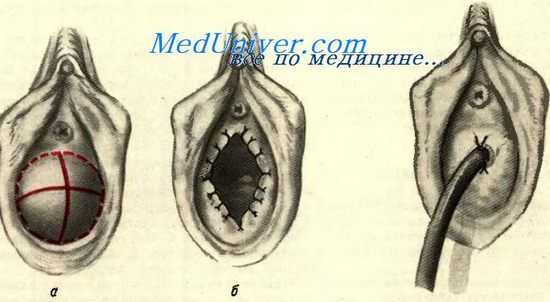
Для ликвидации стенозов, обусловленных развитием рубцовых изменений в средней и нижней трети влагалища, А. Э. Мандельштам предлагает использовать перемещение части (лоскутов) малых половых губ.
Операция при стенозе влагалища
Перед выполнением этого вмешательства на внутренних поверхностях малых половых губ намечается фигура освежения, имеющая форму камертона. «Рукоятка» камертона проходит по стенкам влагалища до внутренней поверхности основания малых половых губ и через весь участок рассеченного рубца влагалища.
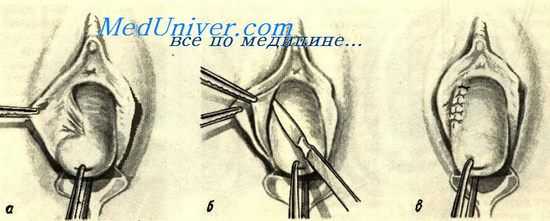
Для растяжения органа во влагалище вводятся ложкообразные зеркала. Пересеченная рубцовая ткань расходится в стороны и тем самым ликвидируется стеноз. Образуется раневая поверхность, которую необходимо укрыть нормальными тканями во избежание вторичного рубцевания. В пределах намеченного ранее разреза с одной и другой стороны из малой половой губы высепаровывается лентовидный лоскут толщиной 1—3 мм (примерно половина толщины губы) и шириной 2—3 см.
Выполнение операции по поводу стеноза влагалища
Образованные лоскуты подтягиваются во влагалище, перекрывают раневую поверхность и пришиваются к слизистой влагалища узловатыми кетгутовыми швами; оставшаяся на малых половых губах часть лоскутов пришивается к ране, образовавшейся вследствие отсепаровки.
Подобное перемещение части малых половых губ приводит к некоторому втяжению их в просвет влагалища, однако этот дефект, не препятствует функции влагалища и с течением времени становится незаметным.
О раке вульвы
Эта информация разъясняет, что такое рак вульвы, включая его симптомы, диагностику и способы лечения.
Вам не обязательно читать весь материал сразу. Он предназначен для постепенного освоения. Возможно, вам будет полезно прочитать некоторые разделы перед разговором с медицинским сотрудником, чтобы знать, о чем его спросить. Другие разделы помогут вам запомнить указания медицинского сотрудника.
О вульве
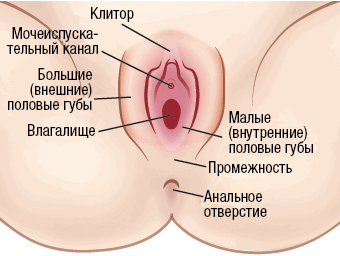
Рисунок 1. Вульва
Вульвой называют ваши наружные половые органы или гениталии (см. рисунок 1). Вульва включает:
- малые и большие половые губы;
- клитор;
- преддверие влагалища;
- железы влагалища, которые находятся в промежности (области между вульвой и анальным отверстием).
Рак вульвы встречается редко. Он может развиться в любой области вульвы, но обычно он поражает большие половые губы.
Обычно рак вульвы медленно развивается в течение многих лет. Он начинается с появления ненормальных клеток. Такие ненормальные клетки являются предраковыми, то есть они не являются раком, но могут в него переродиться. Группы ненормальных клеток также называют дисплазией или интраэпителиальной неоплазией вульвы (vulvar intraepithelial neoplasia (VIN)).
Ненормальные клетки могут расти на коже вульвы в течение длительного времени. Важно проходить регулярные осмотры, чтобы ваш медицинский сотрудник смог вовремя заметить эти клетки и их было проще вылечить. Лечение ненормальных клеток может предотвратить их перерождение в рак вульвы.
Около половины всех случаев рака вульвы связаны с заражением определенными типами вируса папилломы человека (human papillomavirus (HPV)). Вакцинация, обеспечивающая защиту от этих типов HPV, может снизить риск развития рака вульвы. Если вы хотите получить дополнительные сведения о вакцинации против HPV, обратитесь к своему медицинскому сотруднику.
Признаки и симптомы рака вульвы
На ранних стадиях рак вульвы часто никак не проявляется. Если у вас есть какие-либо из перечисленных ниже симптомов, не игнорируйте их.
Используйте зеркало для осмотра вашей вульвы раз в месяц. Сообщите своему медицинскому сотруднику, если у вас появилось что-либо из перечисленного ниже:
- узел, утолщение или язва на вульве;
- участок кожи, который по текстуре или цвету отличается от другой кожи;
- изменение внешнего вида родинки;
- образования, похожие на бородавки;
- зуд или жжение, которое не проходит после лечения;
- кровь или выделения, не связанные с менструацией (месячными);
- повышенная чувствительность или боль;
- боль во время полового контакта или мочеиспускания;
- непривычный запах.
Эти симптомы могут служить признаками рака вульвы или могут быть вызваны чем-то другим. Ваш медицинский сотрудник побеседует с вами и проведет ряд исследований для получения дополнительных данных.
Диагностика рака вульвы
Специальных скрининговых исследований для выявления рака вульвы не существует. Ваш медицинский сотрудник расспросит вас об истории болезни и проведет врачебный осмотр. Он может провести и другие осмотры и обследования, например гинекологический осмотр, биопсию вульвы или медицинскую визуализацию.
Гинекологический осмотр
Во время гинекологического осмотра медицинский сотрудник осмотрит ваше влагалище, шейку матки, матку, фаллопиевы трубы, яичники и прямую кишку. Он наденет перчатки и воспользуется специальным гелем, чтобы ввести 1 палец во влагалище, и положит вторую руку в нижней части вашей брюшной полости (живота). Это позволит ему на ощупь определить размер, форму и положение ваших органов, чтобы узнать о наличии каких-либо отклонений.
Биопсия вульвы
Медицинский сотрудник может взять у вас образец тканей вульвы. Эта процедура называется биопсией. Биопсия может быть проведена в офисе вашего медицинского сотрудника. Ткани будут отправлены в лабораторию для исследования под микроскопом и проверки на наличие признаков рака.
Медицинская визуализация
Ваш медицинский сотрудник может провести и другие исследования, например медицинскую визуализацию.
- При исследовании методом компьютерной томографии (computed tomography (CT)) для создания изображений ваших внутренних органов используется компьютер, подключенный к рентгеновскому аппарату. Вас могут попросить выпить контрастное вещество или ввести его в одну из ваших вен, чтобы на изображении органы получились более четкими.
- При исследовании методом магнитно-резонансной томографии (magnetic resonance imaging (MRI)) для получения подробных изображений ваших внутренних органов используются магнитные поля.
- При исследовании методом позитронно-эмиссионной томографии (positron emission tomography (PET)) для получения изображений всего вашего тела используются небольшие дозы радиации. В одну из ваших вен введут небольшое количество радиоактивного вещества. Это вещество главным образом поглощается тканями, которые потребляют наибольшее количество энергии, например раковыми опухолями. Изображение, полученное в ходе исследования методом PET, может показать, если ли у вас рак.
- Исследование методом PET-CT объединяет изображения, полученные в результате исследований PET и CT. Оба исследования проводятся одновременно на одном аппарате.
Стадии рака
Стадии используются для описания рака. Стадии рака определяются с учетом его местонахождения, размера и распространения в другие органы. Медицинскому сотруднику необходимо знать стадию вашего рака, чтобы составить наиболее эффективный план вашего лечения.
Метастатический рак
Если рак распространился за пределы того органа, где он впервые появился, его называют метастатическим. Рак может распространиться:
- в соседние ткани;
- в лимфатическую систему и оттуда в другие части организма (лимфатическая система помогает организму противостоять инфекциям и включает в себя маленькие органы в форме фасоли, называемые лимфоузлами);
- в кровеносные сосуды и оттуда в другие части организма.
Ваш медицинский сотрудник обсудит с вами вашу стадию рака. Если вы хотите получить дополнительную информацию о стадиях рака вульвы, вы можете прочитать раздел “Стадии рака вульвы” ниже.
Рецидивирующий рак
Рецидивирующий рак — это рак, который вернулся после излечения. Рецидивирующий рак вульвы может вернуться в области вульвы или в других частях вашего тела.
Стадии рака вульвы
- Стадия 0 (преинвазивный рак): рак находится только на поверхности вульвы. Он не распространился дальше места своего появления.
- Стадия I: рак находится только в вульве или в промежности. Он не распространился в лимфоузлы или другие части организма. Эта стадия делится на стадии IA и IB.
- Стадия IA: размер раковой опухоли составляет 2 сантиметра (около 0,8 дюйма) или меньше. Он распространился в ткани вульвы не более чем на 1 миллиметр в глубину.
- Стадия IB: размер раковой опухоли больше 2 сантиметров, она распространилась в ткани вульвы более чем на 1 миллиметр в глубину, или наблюдаются оба признака одновременно.
- Стадия IVA: рак распространился в какое-либо из следующих мест рядом с вульвой:
- верхняя часть матки, слизистая оболочка влагалища, слизистая оболочка мочевого пузыря, слизистая оболочка прямой кишки или он прикрепился к тазовой кости.
- «Прикрепился» означает, что раковая опухоль не смещается, когда вы трогаете ее или рак поразил пахово-бедренные лимфоузлы, которые находятся у вас в паху.
Виды лечения рака вульвы
Лечение рака вульвы зависит от:
- размера и местоположения рака;
- имеется ли распространение рака;
- общего состояния здоровья.
Ваш медицинский сотрудник обсудит с вами варианты лечения.
Операция
Операция является основным видом лечения рака вульвы.
Рак может находиться в нескольких областях, поэтому может потребоваться удаление большого объема тканей. Если опухоль большая (больше 2 сантиметров) или она проросла глубоко в ткани вульвы, вам также могут удалить лимфоузлы в области паха.
Типы операций
Существует 4 основных типа операций на вульве:
- В ходе лазерной операции используется сфокусированный луч света, который сжигает клетки вашей кожи. Такая операция проводится только для лечения предраковых состояний.
- Широкое местное иссечение — это удаление опухоли и близлежащих тканей. Близлежащие здоровые ткани удаляются для того, чтобы избавиться от всех раковых клеток.
- Вульвэктомия — это полное или частичное удаление вульвы.
- Частичная вульвэктомия: удаление той части вульвы, в которой находится рак.
- Простая вульвэктомия: удаление всей вульвы.
- Радикальная вульвэктомия: полное или частичное удаление вульвы, а также близлежащих тканей.
- Диссекция сигнальных лимфоузлов: удаление только первых узлов, отводящих жидкость от зоны раковой опухоли.
- Полная диссекция лимфоузлов: удаление всех лимфоузлов рядом с вульвой. Удаление может проводиться с одной или с обеих сторон промежности. Полная диссекция лимфоузлов увеличивает риск лимфедемы (опухания) ноги со стороны удаленных узлов.
Если вам назначили операцию, ваш медицинский сотрудник обсудит с вами, какой тип операции вам подойдет. Медсестра/медбрат выдаст вам письменный материал, касающийся назначенной вам операции.
Если в рамках операции вам проведут пластику вульвы, вы также можете встретиться с пластическим хирургом для планирования ухода за вами.
Чего ожидать после операции
Вам потребуется время, чтобы восстановиться и выздороветь. Время выздоровления зависит от конкретной операции и объема удаленных тканей. Некоторые женщины восстанавливаются дольше других. Спросите у своего медицинского сотрудника, чего следует ожидать.
Рана в области операции будет заживать в течение нескольких недель. Вы будете получать обезболивающее лекарство, пока находитесь в больнице, а перед выпиской вам дадут рецепт на него. Возможно, вам придется поехать домой с дренажами вокруг разреза. В этом случае перед выпиской из больницы медсестра/медбрат научат вас, как ухаживать за ними.
Вы придете на прием к вашему хирургу через 7-10 дней после операции. Он осмотрит место проведения операции, снимет швы и дренажи.
В течение 3-4 недель после операции вам может быть больно сидеть. Вы сможете лежать и стоять. Если вам проводили радикальную или пластическую операцию, возможно, вы не сможете сидеть в течение 8 недель.
Радиотерапия
Вам могут провести радиотерапию, если рак распространился на другие части тела, например в лимфоузлы или другие органы. Радиотерапия также может применяться перед операцией, чтобы уменьшить размер опухоли.
Существует 2 основных типа радиотерапии:
- Наружная дистанционная радиотерапия является наиболее распространенным типом. Она проводится с помощью аппарата, который находится снаружи вашего тела.
- Брахитерапия — это радиотерапия, которая проводится внутренне (изнутри тела) с использованием радиоактивных имплантов.
Если вам назначили радиотерапию, ваш медицинский сотрудник обсудит с вами, какой тип радиотерапии вам подойдет. Медсестра/медбрат выдаст вам письменный материал, касающийся назначенного вам типа радиотерапии.
Химиотерапия
Если вы проходите химиотерапию, медсестра/медбрат выдаст вам письменный материал о лекарствах для химиотерапии, которые вы будете получать.
Биологическая терапия
Биологическую терапию также называют лечением биопрепаратами или иммунотерапией. Это лечение, которое использует силы вашей иммунной системы для борьбы с раком.
При биологической терапии вещества, произведенные вашим организмом или в лаборатории, используются для усиления, направления или восстановления естественных защитных механизмов вашего организма для борьбы с раком. Одним из примеров таких биопрепаратов является imiquimod (Zyclara ® , Aldara ® ). Imiquimod — это лекарство, которое наносится на кожу в виде мази.
Ваша кровь и опухоль могут быть исследованы на наличие определенных генов, чтобы выяснить, можете ли вы получать иммунотерапию.
Клинические испытания
Клинические испытания — это вид научного исследования. Они могут помочь найти самые эффективные способы лечения рака. Клинические исследования также могут помочь найти способы устранения симптомов рака и побочных эффектов его лечения.
После лечения рака вульвы
После окончания лечения ваш медицинский сотрудник предоставит вам план последующего ухода. В плане разъясняется, какие осмотры и исследования вы должны проходить в будущем и как часто вы должны их проходить. Соблюдение плана может помочь вашему медицинскому сотруднику вовремя распознать рецидив рака вульвы или новый рак.
После лечения вы должны ежемесячно осматривать область вульвы. Попросите медсестру/медбрата показать вам, как для этой цели использовать зеркало. Если вы заметите какие-либо изменения или симптомы, позвоните своему медицинскому сотруднику. Не дожидайтесь следующего запланированного приема.
После окончания лечения попытайтесь выполнить приведенные ниже рекомендации.
- Достигните здорового веса тела и поддерживайте его.
- Получайте сбалансированное питание. Для получения дополнительной информации о здоровом питании после лечения ознакомьтесь с материалом Как улучшить здоровье через питание.
- Получайте физическую нагрузку. Это поможет вам набраться сил и зарядиться энергией.
- Откажитесь от курения. Если вы хотите бросить курить, вы можете записаться на прием по Программе лечения табакозависимости (Tobacco Treatment Program) в центре MSK, позвонив по телефону 212-610-0507.
Эмоциональная поддержка
Центр по предоставлению консультаций (Counseling Center)
Группы поддержки
Центр MSK предлагает группы поддержки для пациентов с раком. В группах пациенты с раком могут поддержать друг друга. Они могут помочь вам разобраться в своих чувствах и переживаниях. Поговорите с медицинским сотрудником по поводу групп поддержки, которые доступны для вас.
Сексуальное здоровье
Социальные службы
Социальный работник может оказать вам эмоциональную поддержку и предложить ресурсы для получения финансовой помощи, обеспечения транспорта и обслуживания на дому.
Интегративная медицина
Служба интегративной медицины (Integrative Medicine Service) центра MSK предлагает разнообразные варианты терапии в дополнение к традиционному медицинскому уходу. Она предлагает:
- массаж;
- иглоукалывание;
- гипноз;
- медитацию;
- визуализацию и другие методы терапии через сознание;
- музыкальную терапию;
- консультации по вопросам питания;
- занятия йогой, тайчи и аэробикой.
Вульвэктомия
![Вульвэктомия]()
Вульвой называют совокупность наружных женских половых органов. К ней относятся большие и малые половые губы, клитор, лобок, преддверие влагалища и его большие железы, промежность и девственная плева. Расположение последней определяет границу между наружными и внутренними половыми органами. Даже после начала половой жизни место расположения плевы можно определить по небольшим сосочкам, которые остаются от неё на стенках влагалища.
Перечисленные органы, как и любые другие, подвержены возникновению разнообразных патологий, в том числе, опухолевого характера. Наиболее надёжный способ лечения таких патологий – хирургическое вмешательство, или вульвэктомия.
Общее понятие и типы вульвэктомии
Вульвэктомия представляет собой хирургическую операцию, проводимую в условиях стационара. В процессе вульвэктомии, хирург полностью или частично удаляет наружные половые органы женщины. Экстирпация – процесс удаления органа – целесообразна именно при наличии новообразований в наружных половых органах. Целью оперативного вмешательства является недопущение распространения опухолевых процессов в здоровые ткани органов, чтобы, в дальнейшем, женщина могла жить полноценной жизнью, и имела возможность зачать, выносить и родить ребёнка.
Если исследование новообразования показывает его злокачественный характер, вульвэктомия может сочетаться с химиотерапией. В таком случае, кроме вульвы, иссечению могут подвергаться также лимфатические узлы в области бедёр и паха.
В зависимости от того, насколько глобально распространены опухоли, и какие именно органы и их части подлежат удалению, медики различают несколько типов вульвэктомии.
Поверхностная ещё называется скриннинг-вульвэктомией: в этом случае удалению подвергается только верхний кожный слой вульвы. После процедуры, на месте, которое подверглось воздействию хирурга, может осуществляться пластическая операция по пересадке кожного покрова с других частей тела женщины.
Простая вульвэктомия подразумевает полное удаление всех наружных половых органов.
При расширенной операции удалению подлежат и некоторые близлежащие ткани, если в них распространились опухолевые процессы.
Радикальная вульвэктомия означает, что, кроме удаления наружных половых органов и расположенных рядом поражённых тканей, операция затрагивает и периферические лимфоузлы в области паха и бедёр.
Показания и противопоказания к проведению операции
![Онкологические заболевания]()
Экстирпация вульвы – операция, имеющая определённый перечень показаний, без выявления которых, естественно, она проводиться не может. Доктор принимает решение о назначении процедуры в таких случаях:
- при доброкачественных опухолях наружных половых органов;
- при наличии зуда вульвы с невыясненной этиологией, если он не поддаётся никакому другому лечению;
- при диагностированном краурозе вульвы: этот хронический атрофический процесс кожи и слизистых покровов сопровождается изматывающими неприятными симптомами, и не всегда поддаётся лечению консервативными и медикаментозными методами;
- при наличии лейкоплакии органов – дистрофического процесса в слизистых оболочках;
- при болезни Педжета;
- при нулевой стадии онкологии (карциноме in situ);
- при первой стадии рака вульвы, если опухоль проникает вглубь не более чем на 5 миллиметров показана простая вульвэктомия;
- если опухоль распространилась глубже, чем на 5 миллиметров, проводится радикальный тип операции;
- при 2 и 3 стадии онкологических поражений вульвы.
В некоторых случаях осуществление операции становится невозможно – временно или абсолютно. Такие случаи называются противопоказаниями, и при их наличии лечащий врач не может назначать вульвэктомию. К противопоказаниям хирургического вмешательства такого характера относят:
- нарушения свойства свёртываемости крови;
- острые воспалительные процессы и инфекционные заболевания;
- наличие венерических заболеваний;
- диагностированную почечную, печёночную, сердечную или лёгочную недостаточность, находящуюся в стадии декомпенсации;
- некоторые хронические заболевания эндокринной, нервной и сердечно-сосудистой систем.
Как происходит подготовка к операции
В первую очередь, хирург, который будет оперировать пациентку, проводит предварительный внешний осмотр вульвы, исследует состояние наружных половых органов, фиксирует расположение и размеры опухолевых образований, степень их распространённости. Рекомендуется общий осмотр у терапевта, при необходимости – коррекция осуществляемой медикаментозной терапии, отмена противосвёртывающих препаратов.
![Анализ крови и мочи]()
За 10-14 дней до запланированной даты процедуры женщина сдаёт некоторые анализы:
- общие анализы крови и мочи;
- биохимию крови;
- коагулограмму;
- анализы на наличие венерических заболеваний;
- ПЦР на ВИЧ и гепатиты;
- реакцию на сифилис.
Кроме того, ей необходимо попасть на УЗИ органов малого таза, электрокардиографию, в некоторых случаях потребуются результаты МРТ или КТ области малого таза, чтобы оценить степень поражения лимфатических узлов.
Волосяной покров на наружных половых органах необходимо удалить.
Накануне операции женщина соблюдает специальную бесшлаковую диету, чтобы очистить кишечник. В день перед операцией, вечером перед сном, необходимо проделать очистительную клизму. Утром, непосредственно перед вульвэктомией, клизму следует повторить.
Уже за 12 часов до начала приём пищи и жидкости нужно полностью исключить.
Проведение вульвэктомии: алгоритм действий хирурга
Процедура осуществляется только под общим наркозом. Пациентку размещают на кушетке в операционной, внутривенно вводят анестезию. После того, как женщина погружается в состояние медикаментозного сна, доктор приступает к хирургическим манипуляциям.
Ход операции начинается с внедрения катетера в полость мочевого пузыря. Область операционного вмешательства обрабатывается согласно всех требований и правил асептики. После этого хирург проделывает два надреза кожи и близлежащих тканей. Этими разрезами область вульвы охватывается в форме остроконечного овала. Вокруг трубки влагалища производится внутренний надрез, и все ткани, подверженные поражению, удаляются. Кровеносные сосуды, целостность которых при этом нарушена, коагулируются электричеством, или перевязываются. Если есть необходимость удалить паховые и бедренные лимфоузлы, кожа над ними рассекается, после чего они изымаются.
Указанные три участка операции можно отсечь единым блоком – так производится радикальная вульвэктомия.
Большая площадь дефекта может потребовать пересадки и пластики кожных покровов с других участков тела, например, с области бедёр или ягодиц. Доктор устанавливает послеоперационный дренаж и ушивает рану.
Верхний разрез располагается примерно на 2 сантиметра выше клитора, нижний – на 2-2,5 сантиметра ниже задней спайки.
Внутренние швы влагалища охватывают трубку, выполняются из саморассасывающихся нитей или кетгута. Верхний слой кожи и слизистой, для обеспечения остановки кровотечения, зашивается без стягивания, при этом используются обычные нерассасывающиеся хирургические нити. В противном случае, рана после операции может плохо заживать, и на её месте может образоваться отёк.
Если в процессе вмешательства хирург диагностирует расширение опухоли на близлежащие органы – уретру, мочевой пузырь, прямую кишку, он принимает все необходимые меры для её полного удаления.
Общая длительность процедуры составляет около 2 часов.
После вульвэктомии: самочувствие пациентки, реабилитация и уход
После операции пациентка некоторое время находится под наблюдением врачей в стационаре. Сразу после вульвэктомии необходимо обеспечить её полную неподвижность в течение первого часа-двух. Женщина после окончания действия наркоза будет чувствовать сильные болезненные ощущения, поэтому ей могут вводить обезболивающие препараты.
Если нет рвоты, через 3 часа после окончания вмешательства разрешается пить воду. Необходимо, чтобы пациентка переворачивалась в кровати, и не лежала на спине в течение долгого времени, чтобы не допустить застойных процессов в лёгких.
После расширенной операции, чтобы избежать сужения мочеиспускательного канала, в нём на 1-2 дня оставляют мочевой катетер.
Первые 2-3 дня послеоперационной реабилитации пациентке показано специальное внутривенное питание. Жидкая диета начинается примерно с четвёртых суток. Тогда же назначается слабительное. В среднем, через неделю снимаются швы.
Для того, чтобы обеспечить нормальный процесс заживления тканей, женщине назначается курс антибиотиков.
Тем пациенткам, у кого наблюдается отёчность нижних конечностей, следует пользоваться компрессионными чулками или бинтами. Им также рекомендуется проведение специальной гимнастики – сначала только дыхательных упражнений и массажа посредством вибраций, далее назначаются сгибательные движения ног.
Впервые встать с постели можно уже на вторые сутки, разрешается также медленно ходить. Сидеть нельзя в первые 10 дней. На 11 сутки можно присаживаться, но проводить в этой позе разрешено не более получаса.
Весь процесс восстановления занимает около месяца. В течение всего этого времени нужно носить нижнее белье свободного кроя и только из натуральных материалов. Обычные гигиенические процедуры вроде принятия ванны разрешены только по результатам осмотра у врача. Если швы заживают нормально, к обычному способу жизни женщина может вернуться уже через полтора месяца.
Для ускорения процесса заживления, доктор может рекомендовать ванночки с ромашкой, которые проделываются 2-3 раза в день. После каждого процесса дефекации необходимо подмываться специальным средством для интимной гигиены, после чего ополаскивать промежность раствором фурацилина. Кожу необходимо аккуратно высушивать бумажными салфетками.
Физические нагрузки, а также половые контакты разрешены не ранее, чем через полтора-два месяца, если рана после операции заживает в нормальном темпе.
Возможные осложнения вульвэктомии
Несмотря на общие достаточно оптимистические прогнозы, удаление вульвы или её частей может вызвать некоторые осложнения и неприятные последствия, например, кровотечение из-за недостаточно коагуляции сосудов, занесение инфекции, если медики не соблюдали в процессе правила асептики.
![Болезненное мочеиспускание]()
Некоторые пациентки замечают нарушение сексуальной активности, зуд, жжение и сухость во влагалище, болевые симптомы при мочеиспускании, ощущение зуда в заднем проходе, онемение тканей наружных половых органов, проявления аллергии на наркоз. Из-за хирургического вмешательства во влагалище, иногда у женщины могут появляться кровянистые выделения после вульвэктомии.
Примерно у каждой десятой пациентки может развиваться нагноение раны, сопровождающееся пульсирующей болью, отёком промежности, покраснением кожных покровов, общим ухудшением самочувствия, лихорадкой, ознобом, повышением температуры. При любых неприятных симптомах после операции обязательно следует посетить врача. Он может назначить средства для внешней обработки поверхности раны, а также приём лекарственных препаратов – антибиотиков, средств для снятия признаков интоксикации.
Вульвэктомия – распространённая операция для удаления опухолей наружных половых органов. Она считается значительно более эффективной, чем консервативное или медикаментозное лечение, поэтому при обнаружении новообразований вульвы она назначается примерно в 80 процентах всех случаев, несмотря на свою сложность и наличие вероятных осложнений. Исключения составляют случаи, когда у пациентки присутствуют противопоказания к проведению вульвэктомии.
Читайте также:
- Вестибулярное положение зубов. Устранение вестибулярного положения зубов.
- Предоперационная подготовка при ранениях: дренирование плевральной полости
- Обзор аномалий рефракции
- Метастазы меланомы в кожу
- Правая венечная артерия. Правая коронарная артерия. Левая венечная артерия. Левая коронарная артерия.