Выбор антибиотика при риносинусите
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Авторы: Николаева С.В. 1 , Усенко Д.В. 1 , Горелов А.В. 1, 2
1 ФБУН ЦНИИ Эпидемиологии Роспотребнадзора, Москва, Россия
2 ФГАОУ ВО Первый Московский государственный медицинский университет им. И.М. Сеченова Минздрава России (Сеченовский Университет), Москва
Хронический риносинусит (ХР) — одно из наиболее распространенных воспалительных заболеваний верхних дыхательных путей. ХР является серьезной проблемой для здоровья, оказывая негативное влияние на качество жизни пациентов из-за ухудшения их самочувствия и ограничения повседневной активности. В настоящее время доказано, что в норме в здоровых синусах присутствуют различные бактерии. Уменьшение бактериального разнообразия коррелирует с тяжестью заболевания ХР. На присутствие и процент этих микроорганизмов могут влиять предыдущий прием антибиотиков, вакцинации, наличие/отсутствие нормальной микробиоты, способной влиять на рост патогенных микроорганизмов, локализация воспалительного процесса (верхнечелюстная, решетчатая или лобная пазухи). Особое внимание в последнее время уделяется способности микроорганизмов формировать биопленки. У пациентов с ХР наличие биопленок провоцирует более тяжелое и длительное течение заболевания. В настоящее время лечение ХР включает медикаментозную терапию (главным образом антибиотики, ирригационную терапию с солевыми растворами или кортикостероиды) и хирургическое лечение. При этом гарантированных методов, направленных на достижение стойкой ремиссии или выздоровление пациента, не существует. Целесообразно ограничение назначения антибактериальной терапии в пользу эффективных методов лечения ХР, воздействующих на биопленки, поскольку именно они обусловливают персистенцию основных патогенных бактерий, снижая эффективность медикаментозной санации очага инфекции при ХР.
Ключевые слова: хронический риносинусит, полость носа, микроорганизмы, биопленки, медикаментозная терапия, гипертонический раствор.
Для цитирования: Николаева С.В., Усенко Д.В., Горелов А.В. Лечение хронического риносинусита: фактические данные. РМЖ. 2020;2:33-36.
Chronic rhinosinusitis treatment: actual data
S.V. Nikolaieva1, D.V. Usenko 1 , A.V. Gorelov 1,2
1 Central Research Institute of Epidemiology of the Federal Service on Customers’ Rights Protection and Human Well-being Surveillance, Moscow
1 Sechenov University, Moscow
Chronic rhinosinusitis (CR) is one of the most common upper respiratory tract infections. CR is a serious health problem, harming the patients’ life quality due to the deterioration of their well-being and restrictions on daily activity. At present, it has been proven that normally there are various bacteria in healthy sinuses. A decrease in bacterial diversity correlates with the CR severity. The presence and percentage of these microorganisms may be affected by previous antibiotic therapy, vaccination, presence/absence of normal microbiota that can affect the pathogenic microorganisms growth, and inflammatory process localization (supramaxillary, ethmoidal, or frontal sinuses). Special attention has recently been paid to the ability of microorganisms to form biofilms. In patients with CR, the presence of biofilms provokes a more severe and prolonged disease course. Currently, CR treatment includes medication (mainly antibiotics, irrigation therapy with saline solutions or corticosteroids) and surgical treatment. At the same time, there are no guaranteed methods aimed at achieving stable remission or recovery of the patient. It is advisable to limit the use of antibacterial therapy in favor of effective therapy methods targeted at CR that affect biofilms, since it is the biofilms that cause the main pathogenic bacteria persistence, reducing the medicamental sanitation efficacy of the infection focus in CR.
Keywords: chronic rhinosinusitis, nasal cavity, microorganisms, biofilms, medication, hypersaline solution.
For citation: Nikolaieva S.V., Usenko D.V., Gorelov A.V. Chronic rhinosinusitis treatment: actual data. RMJ. 2020;2:33–36.
Актуальность
Под хроническим риносинуситом (ХР) понимается воспаление слизистой оболочки полости носа и околоносовых пазух, которое длится более 12 нед., характеризуется двумя или более симптомами, один из которых — заложенность носа/затруднение носового дыхания или выделения из носа, лицевая боль или давление в области лица, уменьшение или потеря обоняния. ХР — одно из наиболее распространенных воспалительных заболеваний верхних дыхательных путей, которые затрагивают до 10,9–17,4% населения Европы и США [1–3]. По данным EPOS 2020 (The European Position Paper on Rhinosinusitis and Nasal Polyps — Европейский позиционный документ по риносинуситу и назальным полипам), в среднем распространенность ХР составляет 15,5% [4]. В России, по данным разных авторов, ХР регистрируется в 5–15% случаев [5]. Широкий диапазон данных, по-видимому, может быть связан с дизайном исследования, возрастом пациентов, местом проведения исследования. ХР является серьезной проблемой для здоровья, оказывая негативное влияние на качество жизни пациентов из-за ухудшения их самочувствия и ограничения повседневной активности. Большие социально-экономические потери делают актуальной эту проблему и для системы здравоохранения государств. Так, ежегодные расходы на медицинское обслуживание при ХР превышают 22 млрд долл., что влечет за собой снижение производительности труда и является экономическим бременем для общества [6]. В настоящее время ХР считается многофакторным заболеванием, причинами которого могут быть изменения в микробиоте, дисбаланс иммунной системы, аллергены, токсины, генетическая предрасположенность. Благодаря совершенствованию методов диагностики (в частности, технологий секвенирования) в последние десятилетия стало понятно, что в возникновении и распространении воспаления при ХР не последнюю роль играют микроорганизмы.
Носовая микробиота
В настоящее время доказано, что в норме в здоровых синусах присутствуют различные бактерии, в т. ч. анаэробные микроорганизмы [7]. Носовая микробиота здоровых лиц в основном состоит из представителей Actinobacteria (например, Corynebacterium и Propionibacterium), реже встречаются Firmicutes (например, Staphylococcus) и протеобактерии (например, Enterobacter). В настоящее время идентифицированы микроорганизмы, населяющие верхнечелюстную пазуху и средний носовой ход. Выявлено, что у пациентов с ХР видовой состав бактерий, присутствующих в пазухах, не отличается от такового у здоровых лиц [8], однако спектр возбудителей при ХР отличается меньшим разнообразием и характеризуется большим количеством либо анаэробов [9–11], либо аэробов [12]. Так, в многоцентровом исследовании О.А. Ivanchenko et al. выявили, что аэробы определялись чаще, чем анаэробы, как в полости носа (78,7% против 21,3%), так и в верхнечелюстной пазухе (55,2% против 44,8%). В них чаще встречались Streptococcus spp. (28,8%) и Prevotella (17,8%), тогда как Streptococcus pneumoniae, Haemophilus influenzae и Staphylococcus aureus были относительно редки (6,7%, 5,4% и 8,9% соответственно) [12]. В другом исследовании при ХР выявили Streptococcus viridans, S. pneumoniae, Corynebacterium spp., Moraxella catarrhalis, Haemophilus parainfluenzae. Количество Propionibacterium и Porphyromonas у пациентов с ХР было снижено [10]. Возраст также влияет на состав бактериальной флоры у пациентов с ХР — у пациентов старше 65 лет, по сравнению с пациентами моложе 40 лет, чаще встречаются Proteus spp. и Pseudomonas aeruginosa [13]. В ряде исследований была предпринята попытка установить связь между конкретными бактериями и возникновением ХР. Данные исследований разнятся, однако большинство авторов наиболее часто при ХР выявляли S. aureus [14–17].
Роль биопленок при ХР
Особое внимание в последние 2–3 десятилетия уделяется способности микроорганизмов формировать биопленки — сообщества, заключенные в собственную полимерную матрицу, образованную из полисахаридов, белков, нуклеиновых кислот и внеклеточной ДНК. Образование биопленок является защитным механизмом всех микроорганизмов, т. к. благодаря биопленкам они способны продуцировать такие факторы устойчивости, которые не продуцируют планктонные микроорганизмы. У микроорганизмов в составе биопленки наблюдается увеличение устойчивости к антимикробным препаратам — полисахаридный матрикс биопленки создает барьер для проникновения антибиотика. Кроме того, определенные виды бактерий обладают способностью обмениваться друг с другом некоторыми механизмами вирулентности. Выявлено, что на здоровой слизистой оболочке пазухи биопленки не присутствуют [18], но на слизистой оболочке пазухи у пациентов с ХР их можно выявить в 80% случаев [19]. Наиболее распространенным биопленкообразующим организмом является S. aureus, другие виды микроорганизмов (P. aeruginosa, H. influenzae, M. catarrhalis) при ХР в составе биопленки встречаются реже и в меньшей степени оказывают патогенное воздействие [20]. Что касается течения болезни, то у пациентов с ХР наличие биопленок провоцирует более тяжелое и длительное течение заболевания. У таких пациентов хуже объективные данные при эндоскопии носа, им требуются дополнительные курсы антибиотикотерапии, имеется больший риск рецидива и отмечается худшее качество жизни [21–23]. Четкой связи между тяжестью течения ХР и микроорганизмами/микробиомом в настоящее время не установлено [24], однако есть данные о том, что присутствие на слизистой оболочке пазух S. aureus утяжеляет течение ХР [25].
Лечение ХР
Более тяжелое течение связанного с биопленками ХР побудило исследователей сосредоточиться на поиске эффективных методов лечения, направленных на разрушение биопленок. К сожалению, абсолютно эффективных терапевтических мер по лечению ХР с биопленками в настоящее время нет. Терапия ХР основана на длительном использовании интраназальных глюкокортикостероидных препаратов, ирригационной терапии (промывание полости носа физиологическим и другими солевыми растворами), а также применении антимикробных препаратов. Нет единого мнения в отношении необходимости использования пероральных антибиотиков при ХР [26]. Короткие курсы антибиотиков целесообразно применять у пациентов с обострением ХР для улучшения состояния пациентов [27], при этом выбор антибиотика определяется культурой микроорганизмов [28]. Основу краткосрочной антимикробной терапии у пациентов с ХР составляют антибиотики, не относящиеся к группе макролидов (цефуроксим, офлоксацин, цефиксим, амоксициллин, амоксициллин + клавулановая кислота) [29]. Вероятно, что антибиотики могут оказывать не только положительное, но и отрицательное влияние на исход ХР. Антибиотикотерапия может приводить к снижению видового разнообразия и увеличению численности S. aureus [30]. Изменение синоназального микробиома после применения антибиотиков может привести к ухудшению течения ХР и качества жизни пациентов [31]. Один курс пероральных антибиотиков изменяет состав желудочно-кишечной микробиоты на срок до 2 лет [32]. Пациенты, которые повторно используют антибиотики и которым повторно проводят операции на пазухах, имеют повышенный риск лекарственной устойчивости и хирургических осложнений [33]. Все это, особенно растущая устойчивость к антибиотикам, делает актуальным поиск эффективных методов лечения без применения антибактериальных средств.Орошение полости носа гипертоническим солевым раствором играет важную роль в лечении ХР — оно облегчает симптоматику, уменьшает клинические проявления болезни и обладает низким риском развития побочных эффектов. Терапия гипертоническими растворами улучшает мукоцилиарный клиренс, уменьшает отек слизистой оболочки полости носа и пазух, что позитивным образом сказывается на самочувствии пациентов и уменьшает использование лекарств (антибиотиков, назальных спреев). Гипертонические растворы значительно лучше изотонических растворов способствуют облегчению симптомов — заложенности носа, ринореи, кашля и головной боли [34].В последние десятилетия на основе морской воды разработана линейка средств Аквалор Актив: Аквалор Актив форте с гипертонической концентрацией соли 21 г/л и Аквалор Актив софт с изотонической концентрацией соли 9 г/л. Аквалор Актив благодаря добавлению в раствор морской воды углекислого газа (СО2) способствует разрушению бактериальных биопленок, не нарушая биоценоз полости носа. Эффективность назального спрея Аквалор Актив в отношении биопленок продемонстрировали в исследовании in vitro. Подсчет числа бактериальных колоний (S. aureus ATCC 29213) чашечным методом показал, что при ежедневной обработке назальный спрей способен растворять 24-часовую зрелую биопленку, а также биопленку, сформировавшуюся за 4 дня. Более 98% бактериальных клеток в биопленке разрушались [35]. Уменьшение количества биопленок снижает бактериальную нагрузку на слизистую оболочку полости носа и повышает эффективность антибактериальных препаратов при их использовании. Соли, содержащиеся в морской воде, способствуют разжижению слизи, нормализации ее выработки в бокаловидных клетках слизистой оболочки, а также затрудняют образование и созревание новых биопленок. Ионы кальция и магния, содержащиеся в соли, значительно улучшают работу клеток мерцательного эпителия слизистой оболочки носа, способствуют нормализации реологических свойств слизи, усиливают резистентность к внедрению вирусов и бактерий. Йод и хлорид натрия обладают антисептическими свойствами, ионы цинка и селена создают условия для активации местного иммунитета слизистой оболочки носа и околоносовых пазух. После промывания полости носа средством повышается терапевтическая эффективность лекарственных средств, наносимых на слизистую оболочку полости носа и околоносовых пазух. Аквалор Актив предназначен для удаления избыточной слизи, уменьшения выделений, увлажнения слизистой оболочки полости носа. Аквалор Актив применяется для профилактики и комплексного лечения острых и хронических риносинуситов, ринитов, аденоидитов, а также аллергических и вазомоторных ринитов у детей старше 2 лет и взрослых.
Заключение
Таким образом, результаты многочисленных исследований указывают на необходимость дифференцированного подхода к каждому пациенту с ХР. Учитывая полиэтиологичность этого заболевания, в каждом конкретном случае метод консервативного лечения выбирают индивидуально. Целесообразно ограничение назначения антибактериальной терапии в пользу эффективных методов лечения ХР, воздействующих на биопленки, поскольку именно они обусловливают персистенцию основных патогенных бактерий, снижая эффективность медикаментозной санации очага инфекции при ХР.
Благодарность
Авторы и редакция благодарят ОАО «Нижфарм» за предоставление полных текстов иностранных статей, требовавшихся для подготовки обзорной части данной публикации.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ СИНУСИТА
Смоленская государственная медицинская академия, Российский государственный медицинский университет им. Н.И. Пирогова, Москва, Московская медицинская академия им. М.И. Сеченова, Санкт-Петербургский государственный медицинский университет им. академика И.П. Павлова
"Антибиотики и химиотерапия", 1999, т.44, №9, стр.24-28
Эпидемиология
Синусит относится к числу самых распространенных заболеваний. Острый синусит является наиболее частым осложнением острой респираторной вирусной инфекции (в 5-10%) [1] и с одинаковой частотой встречается во всех возрастных группах. Хронический синусит стоит на первом месте среди всех хронических заболеваний (146/1000 населения) [2]. В среднем около 5-15% взрослого населения и 5% детей страдают той или иной формой синусита [3].
Классификация
Выделяют следующие клинические формы синусита:
I. По длительности заболевания [1]:
- острый синусит (менее 3 месяцев);
- рецидивирующий острый синусит (2-4 эпизода острого синусита за год);
- хронический синусит (более 3 месяцев);
- обострение хронического синусита (усиление существующих и/или появление новых симптомов).
II. По тяжести течения:
- легкое: заложенность носа, слизистые или слизисто-гнойные выделения из носа и/или в ротоглотку, температура тела до 37,5 o С, головная боль, слабость, гипосмия; на рентгенограмме околоносовых синусов - толщина слизистой менее 6 мм;
- среднетяжелое: заложенность носа, гнойные выделения из носа и/или в ротоглотку, температура тела более 37,5 o С, боль и болезненность при пальпации в проекции синуса, головная боль, гипосмия, может быть иррадиация боли в зубы, уши, недомогание; на рентгенограмме околоносовых синусов - утолщение слизистой более 6 мм, полное затемнение или уровень жидкости в 1 или 2 синусах;
- тяжелое: заложенность носа, часто обильные гнойные выделения из носа и/или в ротоглотку (может быть их полное отсутствие), температура тела более 38 o С, сильная болезненность при пальпации в проекции синуса, головная боль, аносмия, выраженная слабость; на рентгенограмме околоносовых синусов - полное затемнение или уровень жидкости более чем в 2 синусах; в общем анализе крови - повышенный лейкоцитоз, сдвиг формулы влево, ускорение СОЭ; орбитальные, внутричерепные осложнения или подозрение на них.
Необходимо отметить, что в каждом конкретном случае степень тяжести оценивается по совокупности наиболее выраженных симптомов. Например, при подозрении на орбитальные или внутричерепные осложнения течение всегда расценивается как тяжелое, независимо от выраженности других симптомов.
Этиология
Основными возбудителями являются:
- при остром синусите - Streptococcus pneumoniae (48%) и Haemophilus influenzae (12%), гораздо реже встречаются Moraxella catarrhalis, Streptococcus pyogenes, Staphylococcus aureus, анаэробы;
- при рецидивирующем остром и обострении хронического синусита спектр и соотношение возбудителей принципиально не отличаются от острого синусита;
- при хроническом синусите большее значение имеют анаэробы (Peptococcus, Bacteroides, Veillonella, Prevotella, Fusobacterium, Corynebacterium), встречаются также S.aureus, Pneumococcus, H.influenzae и грамотрицательные бактерии, грибы.
Чувствительность возбудителей к антибиотикам
Чувствительность основных возбудителей острых синуситов к антибиотикам значительно варьирует в различных регионах. По данным зарубежных исследователей, наблюдается тенденция к нарастанию резистентности пневмококков к бензилпенициллину и макролидам, гемофильной палочки - к аминопенициллинам.
По имеющимся данным, в центральной части России у S.pneumoniae и H.influenzae, выделенных при острых синуситах, сохраняется высокая чувствительность к аминопенициллинам и цефалоспоринам: 97% штаммов S.pneumoniae чувствительны к бензилпенициллину, 100% - к ампициллину, амоксициллину, амоксициллин/клавуланату, цефуроксиму; 100% H.influenzae чувствительны к амоксициллин/клавуланату, 90% - к ампициллину и цефуроксиму.
В России основной проблемой является резистентность пневмококков и гемофильной палочки к ко-тримоксазолу: умеренный и высокий уровень резистентности отмечен у 40% S.pneumoniae и 22% H.influenzae.
Задачи антибиотикотерапии
При остром и обострении хронического синусита главная цель терапии - это эрадикация инфекции и восстановление стерильности синуса, поэтому основное место в ней занимают антибиотики. Кроме того, по показаниям, применяются пункция синусов и другие специальные методы лечения.
При частом (более 2 раз в год) рецидивирующем и хроническом процессе для успешного лечения необходима тщательная оценка многих дополнительных факторов (анатомия полости носа, сопутствующая патология и т.д.) и проведение комплексной терапии с оперативным вмешательством. Антибиотики здесь не играют ведущей роли и являются частью терапии. Желательно, чтобы выбор препарата в таких случаях основывался на результатах исследования чувствительности микрофлоры, выделенной из синусов.
Выбор антибиотиков
Выбор препарата при острых процессах в подавляющем большинстве случаев проводится эмпирически, на основе имеющихся данных о преобладающих возбудителях и их резистентности в регионе, а также с учетом тяжести состояния (схема).
1 при отсутствии амоксициллина или амоксициллин/клавуланата назначается ампициллин
2 терапия в течение 3 дней
3 у детей старше 8 лет
4 только у взрослых
Схема антибактериальной терапии синуситов 6
При хронических процессах перед назначением антибиотика особенно важно проведение микробиологического исследования содержимого синусов.
При легком течении. В первые дни заболевания, когда наиболее вероятна вирусная этиология, не требуется назначения антибиотиков. Если, несмотря на проводимое симптоматическое лечение, симптомы сохраняются без улучшения более 10 дней или прогрессируют, что косвенно говорит о присоединении бактериальной инфекции, то целесообразно назначение антибактериальной терапии. В этом случае выбор препарата производится, как и при среднетяжелом течении.
При среднетяжелом течении. Препараты выбора: амоксициллин (при отсутствии амоксициллина или амоксициллин/клавуланата назначается ампициллин), амоксициллин/клавуланат.
Альтернативные препараты: цефалоспорины (цефуроксим аксетил, цефаклор), макролиды (азитромицин, кларитромицин), тетрациклины (доксициклин), фторхинолоны (грепафлоксацин).
При тяжелом течении:
- ингибиторзащищенные пенициллины (амоксициллин/клавуланат, ампициллин/сульбактам) парентерально;
- цефалоспорины II-III поколения (цефуроксим, цефтриаксон, цефотаксим, цефоперазон) парентерально;
- при аллергии к b -лактамам: ципрофлоксацин или хлорамфеникол парентерально.
Пути введения антибиотиков
При легком и среднетяжелом течении терапию следует проводить пероральными препаратами (табл. 1).
При тяжелом течении лечение необходимо начинать с парентерального (желательно внутривенного) введения (табл. 2) и затем, по мере улучшения состояния, переходить на пероральный прием (ступенчатая терапия).
Ступенчатая терапия предполагает двухэтапное применение антибактериальных препаратов: вначале парентеральное введение антибиотика и затем, при улучшении состояния, в возможно более короткие сроки (как правило, на 3-4-й день) переход на пероральный прием этого же или сходного по спектру активности препарата. Например, амоксициллин/клавуланат внутривенно или ампициллин/сульбактам внутримышечно в течение 3 дней, далее амоксициллин/клавуланат внутрь, или цефуроксим внутривенно в течение 3 дней, далее цефуроксим аксетил внутрь.
Таблица 1. Дозы и режимы введения пероральных антибиотиков при лечении острого синусита
* у детей старше 8 лет.
Таблица 2. Дозы и режимы введения парентеральных антибиотиков при лечении острого синусита
Длительность терапии
Как правило, зависит от формы и степени тяжести. При остром синусите антибактериальная терапия в среднем проводится в течение 7-10 дней, при обострении хронического - до 3 недель.
Показания к госпитализации:
- тяжелое клиническое течение острого синусита, подозрение на осложнения;
- острый синусит на фоне тяжелой сопутствующей патологии или иммунодефицита;
- невозможность проведения в амбулаторных условиях специальных инвазивных манипуляций;
- социальные показания.
Типичные ошибки при проведении антибиотикотерапии
Наиболее часто встречаются следующие ошибки:
- неправильный выбор препарата (без учета основных возбудителей, спектра активности антибиотика). Например, не следует при остром синусите назначать линкомицин (не действует на H.influenzae), оксациллин (малоактивен против пневмококка, не действует на H.influenzae>, гентамицин (не действует на S.pneumoniae и Н.influenzae). Ко-тримоксазол не может быть рекомендован к широкому применению при синусите в России из-за высокой резистентности к нему S.pneumoniae и Н.influenzae. Ципрофлоксацин также не рекомендуется для амбулаторной практики. Его следует применять для терапии осложненных форм синусита или при непереносимости b -лактамов;
- неверный путь введения препарата. Например, не следует в амбулаторных условиях вводить антибиотики внутримышечно. Основу терапии в поликлинике должен составлять пероральный прием. В условиях стационара при тяжелых формах cинусита по мере улучшения состояния также следует переходить на пероральный прием (ступенчатая терапия);
- неправильный выбор дозы (часто ниже необходимой) и режима дозирования (несоблюдение кратности введения, не учитывается связь с приемом пищи). Например, ампициллин и азитромицин необходимо принимать за 1 час до еды.
Нозокомиальный (внутрибольничный, госпитальный синусит)
К нозокомиальным относят синусит, развившийся через 48 часов после госпитализации. Как правило, он встречается у пациентов, находящихся в реанимационном отделении или палате интенсивной терапии, у которых длительное время (более 3-4 суток) в полости носа находится инородное тело (интубационная трубка, назогастральный зонд, носовые тампоны). Распространенность нозокомиального синусита среди таких пациентов составляет 5-20% [8], а по данным рентгенографии и компьютерной томографии у 90% больных после 7 дней назотрахеальной интубации или нахождения назогастрального зонда есть изменения в околоносовых пазухах [2]. Инфекция максиллярного синуса является наиболее частой причиной лихорадки неясного генеза, иногда она может вызвать внутричерепную инфекцию и сепсис.
Возбудителями нозокомиального синусита могут быть Pseudomonas aeruginosa, грамотрицательные микроорганизмы семейства Enterobacteriaceae (Klebsiella pneumoniae, Escherichia coli и др.), Acinetobacter spp., S.aureus и стрептококки. Реже, преимущественно у пациентов с иммунодефицитными состояниями, возбудителями могут быть грибы и Legionella pneumophila.
Терапию нозокомиального синусита следует начинать с:
- устранения предрасполагающих факторов (удаление носовых катетеров, тампонов, и др.);
- пункции и дренирования пораженного синуса;
- назначения местных деконгестантов.
Выбор антибиотиков для терапии нозокомиального синусита должен проводиться индивидуально, с учетом следующих данных: предшествующей антибактериальной терапии, локальных эпидемиологических данных о распространенности и резистентности нозокомиальных возбудителей.
Для антибактериальной терапии нозокомиальных синуситов рекомендуются:
- амоксициллин/клавуланат + аминогликозиды;
- ампициллин/сульбактам + аминогликозиды;
- тикарциллин/клавуланат +аминогликозиды; поколения +аминогликозиды; поколения (цефепим); (ципрофлоксацин, офлоксацин, пефлоксацин); (имипенем, меропенем).
Все антибиотики необходимо назначать парентерально, предпочтительно внутривенное введение препаратов. В дальнейшем можно переходить на пероральный прием (ступенчатая терапия).
Таблица 3. Список основных торговых названий
антибактериальных препаратов
Клинические аспекты антибиотикотерапии острого синусита
Острые воспалительные заболевания носа, околоносовых пазух (ОНП) являются актуальной проблемой современной оториноларингологии и клинической медицины в целом.
Острые воспалительные заболевания носа, околоносовых пазух (ОНП) являются актуальной проблемой современной оториноларингологии и клинической медицины в целом. Во многом это связано с высоким уровнем распространенности этих заболеваний и их активной ролью в формировании тяжелых осложнений, диагностика и лечение которых зачастую требуют междисциплинарного подхода [1]. Одним из наиболее частых вариантов неблагоприятного развития синусита является возникновение орбитальных осложнений, частота которых достигает от 0,8–1,5% до 3,5% с тенденцией к нарастанию в последние годы [2, 3]. Сообщается и о более высоких показателях встречаемости орбитальных риносинусогенных осложнений, которые диагностируются у 3–5% взрослых с воспалительными заболеваниями ОНП и у 0,8–8% детей [4]. По другим данным, этот показатель при воспалительных заболеваниях ОНП достигает 6,6–12,4%, не обнаруживая заметной тенденции к снижению [5, 6].
Обращает на себя внимание высокая частота диагностических ошибок при обследовании таких больных, в связи с чем более 70% пациентов с риносинусогенными осложнениями не получают своевременной адекватной терапии, а при госпитализации у них определяются показания к экстренному хирургическому вмешательству [7–9].
Наряду с анатомо-физиологическими предпосылками важное значение в формировании синусита имеет характер возбудителя. Наиболее распространенными патогенами при этом заболевании является так называемое «адское трио» — Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarhalis [10]. Реже при остром синусите определяются S. pyogenes, S. aureus [11].
Ключевыми этапами развития инфекционного процесса в полости носа и ОНП является адгезия возбудителя к респираторному эпителию, нарушение барьерных функций слизистой оболочки с последующей эпителиальной инвазией патогенов. На этом фоне происходит активация гуморальных и клеточных факторов антиинфекционной защиты, запускается каскад воспалительных изменений, проявляющихся достаточно характерной локальной и общей симптоматикой.
Несомненную актуальность в этих случаях приобретает своевременное эндоскопическое обследование таких пациентов, в ходе которого можно не только уточнить выраженность воспалительных изменений слизистой оболочки, но и оценить состояние внутриносовых анатомических структур. Стойкие нарушения вентиляции носа и ОНП, угнетение мукоцилиарного транспорта в местах контакта противолежащих участков слизистой оболочки не только облегчают возникновение патологического процесса в ОНП на фоне острого респираторного заболевания (ОРЗ), но и создают реальные предпосылки к затяжному и/или осложненному течению синусита. При этом на фоне угнетения местной и общей противомикробной защиты продолжается снижение барьерной функции слизистой оболочки носа и ОНП, изменение микроэкологии верхних дыхательных путей, что способствует трансэпителиальной миграции бактерий, дальнейшему проникновению микроорганизмов и токсинов в лимфу и кровь. Таким образом, нарушение локальных механизмов защиты и микробная контаминация слизистой оболочки носа и параназальных синусов является важным условием формирования и распространения системной воспалительной реакции.
Выраженность воспалительных изменений лежит в основе определения тяжести течения синусита. По сути, речь идет об оценке интенсивности инфекционного воздействия на организм. Однако не следует забывать, что обычно при этом анализируются неспецифические признаки заболевания — заложенность носа, слизистые, слизисто-гнойные или гнойные выделения из носа, головная боль, ощущение тяжести в носолицевой области, повышение температуры тела, недомогание, слабость, в равной степени характерные как для синусита, так и для острой респираторной инфекции.
Поэтому важным разделом диагностического обследования и определения степени тяжести заболевания является анализ характера и распространенности патологического процесса в параназальных синусах — наличие пристеночных отечных изменений слизистой оболочки ОНП, гомогенного снижения прозрачности и/или уровня жидкости в пазухе, деструкции костных стенок ОНП, локализации воспаления в одной (моносинусит), нескольких (полисинусит) или во всех (пансинусит) пазухах.
Эти данные могут представлять определенную ценность с точки зрения оценки риска осложненного течения синусита. Как показали наши наблюдения, риногенные орбитальные осложнения несколько чаще возникают у пациентов с двусторонней локализацией воспалительного процесса в ОНП. При этом наиболее характерны в этих случаях сочетания этмоидита и верхнечелюстного синусита. В частности, двусторонний верхнечелюстной синусит с этмоидитом имел место у 44,7% больных с риногенными орбитальными осложнениями, односторонний верхнечелюстной синусит с этмоидитом — у 21%, двусторонний верхнечелюстной синусит с односторонним этмоидитом — у 2,6%. С учетом этих обстоятельств важное значение приобретают вопросы диагностики синусита, в частности рентгенография/компьютерная томография (КТ) ОНП, позволяющие верифицировать наличие, характер и распространенность процесса в околоносовых пазухах. Особое значение визуализация ОНП приобретает при нечеткой клинической симптоматике, неясном болевом синдроме.
Таким образом, диагностика и оценка тяжести течения синусита должны базироваться не только на данных клинического обследования (анализ жалоб и анамнестических сведений), но и результатах специальных методов — эндоскопии носа, рентгенографии/КТ ОНП. В известной степени это противоречит современным рекомендациям об отсутствии необходимости проводить рентгенологическое обследование или компьютерную томографию придаточных пазух в «обычных» ситуациях 1 . Не преувеличивая возможности рентгенологического/КТ-исследования в плане дифференциальной диагностики вирусного и бактериального синусита, следует подчеркнуть высокую информативность этого метода с точки зрения распознавания синусита, планирования объемов и характера лечения воспалительного процесса в ОНП.
С точки зрения лечения острого синусита ключевое значение имеет проблема антибактериальной терапии. Представляя собой вполне закономерный этап эволюции взглядов на способы и методы лечения синусита, антибактериальная терапия до настоящего времени не теряет своей актуальности и является предметом дискуссий. Судя по всему, известный вопрос: «Что, сколько, когда и куда?» применительно к антибактериальной терапии острого синусита все еще далек от своего решения.
Несмотря на обилие публикаций, нет полной ясности в сроках начала антибактериальной терапии. Рекомендации начинать антибактериальную терапию острого синусита спустя 5–7 дней после появления первых симптомов ОРЗ, когда более вероятна бактериальная природа воспаления в ОНП, весьма условны, так как четкие клинические критерии вирусной/бактериальной этиологии синусита отсутствуют. Следует признать, что участие бактериальной инфекции (в виде монофлоры, микробных или вирусно-микробных ассоциаций) в развитии воспалительного процесса в ОНП нельзя исключить на любом этапе заболевания. Как известно, более чем у трети (38,5%) больных клинические проявления орбитального/внутричерепного осложнения развиваются уже через несколько дней после появления первых признаков ОРЗ (О. В. Дерюгина, Ф. И. Чумаков, 2001). Поэтому при наличии достаточных оснований для диагностики синусита вопрос о начале антибактериального лечения следует решать индивидуально, исходя из конкретной клинической ситуации.
В практическом отношении необходимо учитывать и растущие масштабы резистентности этиологически значимых возбудителей острого синусита к антибиотикам [12, 13]. Именно это обстоятельство часто является определяющим при выборе антибиотика, его дозировки и путей введения. В настоящее время антибиотикорезистентность рассматривается в качестве основной причины недостаточной эффективности антибактериальной терапии острого синусита. Значительные изменения в профиле микробной резистентности отмечаются у S. pneumoniae. Устойчивость пневмококков к бета-лактамным антибиотикам связана с изменением пенициллиносвязывающих белков, которые являются ферментами, обеспечивающими строительство клеточной стенки бактерий.
Ситуация усугубляется тем, что пенициллинорезистентные пневмококки часто демонстрируют одновременную устойчивость к макролидам, ко-тримоксазолу, тетрациклинам и в отдельных случаях — к цефалоспоринам III поколения (цефотаксим, цефтриаксон). Только за период с 1994 по 1999 год резистентность пневмококков к макролидам выросла в США почти в три раза. Рост резистентности пневмококков к макролидам объясняют, в первую очередь, наличием гена mefE, обуславливающего эффлюкс (активное выведение) макролидов из клетки. В четырех исследованиях, опубликованных в 90?х гг., показано, что более 30% штаммов S. pneumoniaе отличались умеренной устойчивостью к пенициллину, по сравнению с 0,02% в 1979 по 1987 гг. [14].
Отмечается высокий уровень (в общей сложности 72,4% обследованных) колонизации пневмококком верхних дыхательных путей детей дошкольного возраста. При этом пенициллинрезистентные штаммы S. pneumoniaе обнаруживаются у 36,3% детей, а пневмококки с множественной лекарственной устойчивостью — у 34,1% [16].
В ретроспективном исследовании «случай-контроль», целью которого было определение факторов риска у детей с пневмонией, вызванной относительно или полностью резистентными к пенициллину штаммами S. pneumoniaе, показано, что устойчивые к пенициллину штаммы пневмококка статистически чаще изолируются у пациентов, получавших антибиотики в течение месяца до заболевания [15].
Использование пневмококковой вакцины хотя и сопровождается снижением высеваемости серотипов S. pneumoniaе, включенных в вакцину, но не отражается на уровне колонизации пневмококком верхних дыхательных путей (носоглотки) или частоте обнаружения пенициллинрезистентных штаммов этого микроба. Подчеркивается, что 20% выделенных штаммов S. pneumoniaе были устойчивы к трем и более антибиотикам [17].
Схожая ситуация наблюдается и в отношении распространенности антибиотикорезистентных штаммов Haemophilus influenzae и Moraxella catarrhalis [12, 18, 19].
Совершенно очевидно, что лечение острого синусита предполагает использование комплекса мероприятий, среди которых важное место занимает антибактериальная терапия. Многолетний опыт применения антибиотиков при лечении острого синусита, обобщенный в систематическом Кокрейновском обзоре (2000 г.), свидетельствует о достоверно большей эффективности антибиотиков в сравнении с плацебо [20]. При неосложненном течении острого синусита препаратом выбора является Амоксициллин, который активен в отношении этиологически значимых возбудителей острого синусита, включая и умеренно-устойчивые штаммы S. pneumoniae.
К сожалению, антибактериальная активность этого препарата при остром синусите ограничивается штаммами H. influenzae или M. catarrhalis, продуцирующими бета-лактамазы. В этих случаях препаратом выбора является амоксициллин/клавуланат. В последние годы перечень традиционных антибактериальных средств пополнился высокодозными и/или пролонгированными формами антибиотиков (Аугментин СР и Аугментин EC). Целесообразность их применения хорошо иллюстрируется результатами применения высоких доз амоксициллина/клавуланата (90 мг/кг/сут по амоксициллину) в течение 5 днеи у детеи с носительством резистентного пневмококка. При этом наблюдалась более высокая бактериологическая эффективность лечения, чем при 10?дневном применении амоксициллина по 40 мг/сут [21]. Применение препарата Аугментин CР при эмпирической терапии у взрослых пациентов (с 16 лет) позволяет достигать высокой бактериологической эффективности не только при лечении заболеваний дыхательных путей, вызванных микроорганизмами, продуцирующими бета-лактамазы, но также резистентными штаммами пневмококка.
Клиническая эффективность амоксициллина/клавуланата в форме с замедленным высвобождением (Аугментин СР) у взрослых пациентов с пневмонией, вызванной резистентными штаммами, составляет 97,7% и 93,1% — у больных пневмонией, вызванной чувствительными штаммами. В общем итоге эффективность препарата при лечении внебольничной пневмонии превышала 87% [22].
Таким образом, являясь составной частью комплексной терапии острого синусита, антибиотики вносят существенный вклад в повышение эффективности лечения этого заболевания. Очевидно, что высокодозная форма амоксициллина/клавуланата с улучшенной фармакокинетикой, содержащей 1 г амоксициллина/62,5 мг клавуланата в 1 таблетке (по 2 табл. 2 раза в день или 4 г амоксициллина/250 мг клавуланата в сутки) для пациентов старше 16 лет позволяет рассматривать этот антибиотик в качестве эффективного средства лечения острого синусита. В детской практике (у детей с 3 мес. до 12 лет/40 кг веса) применима высокодозная форма Аугментин ЕС 600/42,9 мг амоксициллина/клавуланата в 5 мл при режиме применения 90 мг/кг/сут по амоксициллину в 2 приема. Применение современных высокодозных форм амоксициллина/клавуланата, в свою очередь, сохраняет перспективы дальнейшего использования бета-лактамных антибиотиков при воспалительных заболеваниях ОНП в эру антибиотикорезистентности.
Литература
- Gallagher R. M., Gross C. W., Phillips C. D. Suppurative intracranial complications of sinusitis // Laryngoscope. 1998. 108 (11 Pt 1). 1635. P. 1642.
- Сыртланов А. Р. Хирургические методы лечения риногенных орбитальных осложнений у детей. Автореф. дис. … канд. мед. наук. Самара, 2002.
- Гюсан А. О., Кубанова А. А., Узденова Р. К. Риносинусогенные орбитальные осложнения: распространенность и принципы лечения // Вестн. оторинолар. 2010. 4. С. 64–67.
- Stojanovic J., Ilic N., Belic B., Zivic L. Orbital complications of rhinosinusitis // Acta. Chir. Iugosl. 2009. 56 (3). P. 121–125.
- Пискунов С. З., Тарасов И. В., Медведкова И. Г. Лечебная тактика при риногенных орбитальных осложнениях // Российская ринология. 1995. № 2. С. 48–49.
- Дерюгина О. В., Чумаков Ф. И. Орбитальные и внутричерепные осложнения воспалительных заболеваний носа и околоносовых пазух у взрослых и детей. М.: МОНИКИ, 2001.
- Добромыльский Ф. И., Щербатов И. И. Придаточные пазухи носа и их связь с заболеваниями глазницы и слезоотводящих путей. М., 1961.
- Гаращенко Т. И., Денисова О. А. Возрастные особенности хирургического лечения риносинусогенных орбитальных осложнений у детей // Российская ринология. 2003. 2. 70.
- Денисова О. А., Гаращенко Т. И. Значение эндоскопии в хирургическом лечении риносинусогенных осложнений у детей / Мат. XVIII съезда оториноларингологов России. т. 1. СПб, 2011. 214–216.
- Van Cauwenberge P. B., Vander Mijnsbrugge A. M., Ingels K. J. The microbiology of acute and chronic sinusitis and otitis media: a review // Eur. Arch. Otorhinolaryngol. 1993. 250. Suppl. 1. S. 3–6.
- Страчунский Л. С., Богомильский М. Р. Антибактериальная терапия синусита у детей. Актуальные вопр. Оториноларингологии детского возраста в фармакотерапии болезней ЛОР-органов. М., 2001. С. 17–21.
- Jacobs M. R. Respiratory tract infection: epidemiology and surveillance // J. Chemother. 1997. 9. Suppl 3. 10–17.
- Leggiadro R. J. Antibiotic therapy for otitis media // Seminars in Pediatric Infectious Diseases 1998. 9. 310–313.
- Bluestone C. D. Otitis media. In: Johnson J. T, Yu V. L., editors, Infections diseases and antimicrobial therapy of the ears, nose and throat. W. B. Saunders Сompany, 1997.
- Tan T. Q., Mason E. O. Jr, Kaplan S. L. Penicillin-resistant systemic pneumococcal infections in children: a retrospective case-control study//Pediatrics. 1993. 92 (6). 761–767.
- Korona-Glowniak I., Niedzielski A., Malm A. Upper respiratory colonization by Streptococcus pneumoniae in healthy pre-school children in south-east Poland // Int. J. Pediatr. Otorhinokaryngol. 2011. Sept 20. [Epud ahead of print].
- Finkelstein J. A., Huang S. S., Daniel J., Rifas-Shiman S. L. et al. Antibiotic-resistant Streptococcus pneumoniae in the heptavalent pneumococcal conjugate vaccine era: predictors of carriage in a multicommunity sample // Pediatrics. 2003. 112 (4). 862–869.
- Tudose C, Bumbacea D., Bogdan M., Grupului B. Antibiotic resistance of S. pneumoniae and H. influenzae strains isolated from patients with community acquired respiratory tract infections. (BACTRO multicenter, multidisciplinary study) // Pneumologia. 2011. 60 (1), 30–35.
- Zhanel G. G., Palatnick L., Nichol K. A., Low D. E., Hoban D. J. CROSS Study Group. Antimicrobial resistance in Haemophilus influenzae and Moraxella catarrhalis respiratory tract isolates: results of the Canadian Respiratory Organism Susceptibility Study, 1997 to 2002 // Antimicrob. Agents. Chemother. 2003. 47 (6). 1875–1881.
- Сидоренко С. В., Гучев И. А. Антибактериальная терапия синусита: современный взгляд на проблему // Consilium medicum. Инфекции и антимикробная терапия. 2004. Т. 06. № 1.
- Nasrin D., Collignon P. J., Roberts L., Wilson E. J., Pilotto L. S., Douglas R. M. Effect of lactam antibi- otic use in children on pneumococcal resistance to penicillin: prospec- tive cohort study // BMJ. 2002. 324. 28.
- Riley L. Amoxicillin-clavulanate may be suitable for CAP // Infectious Diseases News. 2005. 28.
Е. В. Носуля, доктор медицинских наук, профессор
РМАПО, Москва
1 Рекомендации Американской коллегии врачей/Американского общества по внутренним заболеваниям (ACP/ASIM) и Центров по контролю и профилактике заболеваний (CDC) (Ann. Intern. 2001. 134. 479–486).
Выбор антибиотика при риносинусите
Лекарства от насморка и синусита у детей, взрослых
а) Принципы местного лечения лекарствами:
• Препараты, которые проявляют свою активность только на поверхности слизистой оболочки (например, жирорастворимые препараты), существенно отличаются от препаратов, всасывающихся слизистой оболочкой и оказывающих действие в ней самой (например, водорастворимых препаратов).
• Некоторые водорастворимые препараты при местном применении в растворах всасываются слизистой оболочкой так же быстро, как при внутривенном введении.
• Препараты не должны нарушать функцию цилиарного аппарата, вызывать повреждение слизистой оболочки или поверхностной пленки, образованной секретом.
• Препараты должны иметь pH, примерно равный 7,0, и осмотическое давление в пределах 0,5-2 от изотонического раствора; гипертонические растворы высушивают слизистую оболочку носа.
• Препараты, применяемые местно, не должны вызывать системные эффекты, обладать антигенными и канцерогенными свойствами.
Группы лекарств
б) Вазоактивные препараты, например эпинефрин или производные имидазолина нафазолин и ксилометазолин, вызывают стягивание слизистой оболочки вследствие вазоконстрикции.
Неоправданно длительное их применение может вызвать привыкание и привести к развитию медикаментозного ринита и стойкого отека слизистой оболочки, нарушению вегетативной регуляции тонуса сосудов и органическим изменениям в слизистой оболочке.
Поэтому противоотечные препараты местного или системного действия независимо от того, к какой группе они принадлежат, следует применять лишь в течение непродолжительного периода - не более 1-2 нед. при непрерывном лечении.
P.S. У грудных детей и детей младшего возраста закапывание препаратов в нос может вызвать интоксикацию, поэтому у них следует применять специальные препараты.
а) Антибиотики. Предпосылкой для успешного лечения антибиотиками является правильный диагноз, назначение строго по показаниям, выбор оптимального препарата и оптимальная продолжительность лечения.
Для установления правильного диагноза и оценки эффективности лечения выполняют микробиологическое исследование выделений из дыхательных путей, определяют количество лейкоцитов в крови, СОЭ, уровень С-реактивного белка, а в некоторых случаях - концентрацию прокальцитонина в крови. Обычно в распоряжении врача бывает несколько препаратов антибиотиков, которые могут быть одинаково эффективны.
Выбор препарата зависит от тяжести заболевания, состояния иммунной системы больного, его возраста, аллергологического анамнеза, функции почек и печени, широты спектра действия антибиотика, возможных побочных эффектов и стоимости.
При бактериальном рините с легким течением у больного с нормальным иммунологическим статусом назначать антибиотики не следует.
Сведения о наиболее частых возбудителях и рекомендуемых антибиотиках приводятся в разделах, посвященных отдельным заболеваниям.
б) Глюкокортикоиды. Применение глюкокортикоидов напоминает палку о двух концах. Несмотря на антиаллергический и противовоспалительный эффект, который они оказывают на верхние дыхательные пути, они могут вызвать воспалительный процесс в других органах и системах, например в ЖКТ.
Современные глюкокортикоиды для местного применения, например мометазон, флутиказон и триамцинолон, оказывают выраженное противовоспалительное и антиаллергическое действие на слизистую оболочку носа, но обладают очень низкой биодоступностью. Поскольку они характеризуются очень низкой всасываемостью, то появляются в сыворотке крови в минимальных концентрациях, что позволяет избежать побочных эффектов и назначать их в течение относительно длительного времени.
Глюкокортикоиды для внутреннего применения назначают 1 раз в сутки утром в течение примерно 3 нед. с постепенным снижением дозы.
в) Секретолитические препараты. В Германии при острых синуситах и остром бронхите широко применяют хорошо зарекомендовавший себя препарат Миртол. Он оказывает многогранный эффект на воспаленную слизистую оболочку носа и околоносовых пазух, в частности ощелачивает кислую среду слизистой оболочки дыхательных путей и оказывает секретолитический, секретомоторный и противомикробный эффект. Стандартизированный Миртол можно назначать при легкой бактериальной инфекции или применять его в дополнение к антибиотикотерапии.
г) Антигистаминные препараты, блокаторы лейкотриеновых рецепторов, кромоны описаны в отдельных статьях по фармакологии на сайте.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Целью как консервативного, так и хирургического лечения является уменьшение выраженности симптомов и ликвидация бактериального/грибкового возбудителя. Симптоматическое лечение включает в себя увлажнение воздуха, орошение полости носа соленой водой, прием пероральных деконгестантов.
Монотерапия топическими стероидами может быть эффективной для контроля симптомов при остром процессе, при хроническом они используются в сочетании с другими препаратами. У соответствующих пациентов необходимо проведение максимальной противоаллергической терапии.
а) Лечение острого риносинусита. Начинать антибактериальную терапию при остром риносинусите стоит с крайней осторожностью, т.к. ее эффективность вызывает сомнения. Системные антибиотики имеют ограниченную роль в лечении острого риносинусита. У пациентов, чьи симптомы длятся менее семи дней, антибактериальная терапия имеет небольшой эффект.
Начинать антибактериальную терапию стоит с препаратов, спектр которых включает в себя нормальную флору дыхательных путей. Пациенты с лихорадкой выше 38° по Цельсию, среднетяжелой/тяжелой лицевой болью, ухудшением симптомов или длительностью заболевания более 14 дней нуждаются в проведении антибактериальной терапии. Обычно используются амкосициллин, цефалоспорины, сульфаниламиды. В качестве альтернативы возможно использование макролидов.
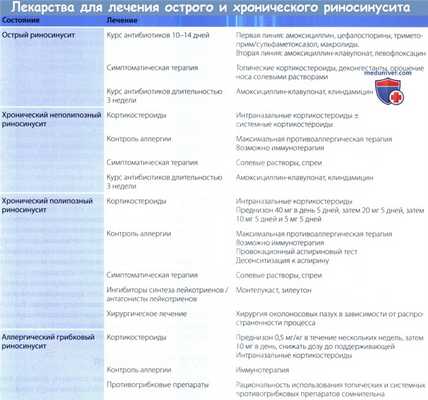
б) Лечение хронического риносинусита. При лечении как полипозного, так и неполипозного хронического риносинусита необходима комбинация топических или системных кортикостероидов с системными антибиотиками. Необходимость в назначении системных стероидов возникает достаточно часто. Дозировки и длительность лечения варьирует в зависимости от выбора специалиста.
При наличии аллергии требуется максимальная противоаллергическая терапия, необходимо рассмотреть возможность иммунотерапии. В соответствующем лечении нуждаются сопутствующие системные заболевания и иммунодефицит.
Выбор антибиотика зависит от переносимости, предыдущей антибактериальной терапии и результатов посевов. При переносимости пенициллинов антибиотиком выбора является амоксициллин с клавулановой кислотой, при его непереносимости могут использоваться фторхинолоны. При непереносимости пенициллинов и подозрении на наличие метициллин-резистентного золотистого стафилококка возможно применение клиндамицина. Для достижения ремиссии необходим курс длительностью около трех недель. Часто требуется сочетание курсов антибактериальной терапии и хирургического лечения.
Лечение пациентов с аллергическим грибковым синуситом начинается с проведения оперативного вмешательства, за которым обязательно следует прием пероральных кортикостероидов, являющихся основой безрецидивного течения болезни после операции. Иммуномодулирующие и противовоспалительные свойства стероидов предотвращают рецидив заболевания. Точные дозировки и длительность лечения неизвестны и зависят от выраженности симптомов у конкретного пациента.
Мощным инструментом в лечении аллергического грибкового синусита является иммунотерапия. Поначалу считалось, что иммунотерапия с использованием аллергенов причинного грибка провоцирует обострения заболевания, а потому нецелесообразна. Тем не менее, согласно результатам трех небольших исследований, пациенты, которым проводилась иммунотерапия длительностью от трех до пяти лет, отмечали уменьшение выраженности симптомов, прекращали прием топических или пероральных кортикостероидов и имели меньший шанс рецидива в течение последующих трех лет.
Многообещающим методом лечения может стать использование рекомбинантного IgE (омализумаб), имеется несколько серий случаев, согласно которым его использование приводило к улучшению симптоматики и снижению частоты рецидивов.
В прошлом при аллергическом грибковом синусите широко использовались пероральные противогрибковые препараты, но доказательства их эффективности отсутствуют, а возможные побочные эффекты весьма серьезны. Местные противогрибковые препараты могут быть эффективны в уменьшении выраженности симптомов, но их эффективность никогда не исследовалась.
Подробная техника операций при риносинуситах разбирается в следующих статьях на сайте (можно найти по ссылке ниже или через форму поиска на главной странице сайта).
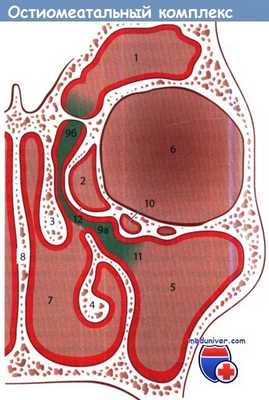
Остиомеатальный комплекс (окрашен зеленым цветом):
1 - лобная пазуха; 2 - решетчатый лабиринт; 3 - средняя носовая раковина;
4 - нижняя носовая раковина; 5 - верхнечелюстная пазуха; 6 - глазница;
7 - полость носа; 8 - перегородка носа; 9а - решетчатая воронка; 9б - лобный карман;
10 - глазничная ячейка решетчатого лабиринта; 11 - отверстие верхнечелюстной пазухи; 12 - полулунная расщелина.
в) Прогноз риносинусита. Острый риносинусит в большинстве случаев излечивается после первого курса антибактериальной терапии. Ухудшение состояния или отсутствие улучшения после семи дней с начала терапии является показанием для смены антибиотика. Выбор эмпирический, обычно используется левофлоксацин или амкосициллин-клавулонат.
Пациентам с хроническим риносинуситом должно быть разъяснено, что они имеют хроническое заболевание с необходимостью пожизненного лечения. Несмотря на медикаментозное лечение частота обострений и рецидивов остается высокой, особенно в случае аллергического грибкового синусита (10-100% больных).
г) Осложнения риносинусита. Промедление при постановке диагноза, рецидив или неэффективность проводимой терапии могут привести к развитию осложнений как при остром, так и при хроническом риносинусите. При остром вирусном риносинусите возможно развитие транзиторной гипо- или аносмии, которая обычно разрешается самостоятельно. В редких случаях острого бактериального риносинусита возможно формирование абсцесса орбиты, мозговых оболочек или вещества мозга. Наиболее частым осложнением острого риносинусита является его прогрессия в хронический.
Наиболее опасным осложнением является распространение инфекции в полость черепа или глазницу. Признаками внутриглазничной инфекции являются: проптоз (смещение глазного яблока кпереди), ограничение подвижности глазного яблока, снижение остроты зрения, цветовые нарушения, афферентный зрачковый дефект. При сочетании этих симптомов с лихорадкой, головной болью и поражением черепных нервов следует заподозрить тромбоз кавернозного синуса. Также следует помнить о побочных эффектах используемых медикаментов, развитии устойчивости к антибиотикам, аллергических реакциях.
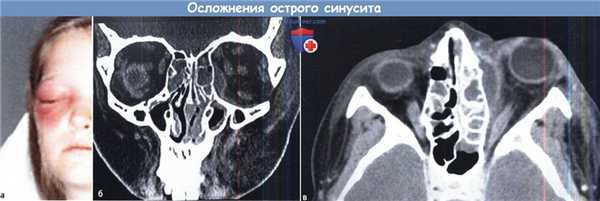
(а) Пациент с периорбитальным отеком вследствие субпериостального абсцесса.
(б) КТ пациента с острым синуситом. осложнившимся субпериостальным абсцессом.
(в) Аксиальная КТ пациента с субпериостальным абсцессом. Обратите внимание на четкий контур по краям абсцесса.
д) Ключевые моменты:
• Острый и хронический риносинусит различаются по длительности заболевания, но имеют схожую клиническую картину.
• Большинство случаев острого ринусинусита имеют вирусную природу. При длительности заболевания менее двух недель антибактериальная терапия не требуется.
• Хронический риносинусит представляет собой группу заболеваний, различающихся по иммунологической реакции на аллергические и инфекционные агенты.
• Хронический риносинусит протекает с чередованием рецидивов и ремиссий.
• Существует стойкая связь между хроническим риносинуситом и аллергией.
• Четырьмя основными симптомами хронического риносинусита являются слизисто-гнойные выделения, затруднение носового дыхания, гипо- или аносмия, боль и давление в лицевой области. Для постановки диагноза необходимо наличие двух из них, а также признаков воспаления слизистой оболочки полости носа.
• В лечении острого риносинусита антибиотики используются редко. В лечении хронического риносинусита используются как консервативные, так и хирургические методы.
• Проптоз (смещение глазного яблока кпереди), ограничение подвижности глазного яблока, снижение остроты зрения, цветовые нарушения, афферентный зрачковый дефект должны насторожить врача в отношении внутриглазничного распространения инфекции. Откладывать диагностику и лечение в таких случаях недопустимо.
Видео этиология, патогенез синусита (гайморита)
Читайте также:
