Затяжные роды. Ведение затяжных родов.
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Ведение патологических родов. Врачебная тактика при патологических родах.
Индукция родов (родовозбуждение) — это стимуляция начала сокращений матки до наступления спонтанной родовой деятельности. Активация родов (родоактивация) — это стимуляция слишком слабых и/или нерегулярных сокращений матки при уже начавшейся родовой деятельности. Стимуляция родовой деятельности обычно проводится с помощью окситоцина (питоцина), вводимого путем внутривенной дозированной инфузии: Этим достигается введение точной дозы препарата в единицу времени. Существует несколько режимов введения окситоцина.
Для объективной регистрации силы, частоты и длительности маточных сокращений рекомендуется использовать катетер, измеряющий внутриматочное давление. Это позволяет оценить эффективность стимуляции окситоцином.
Чтобы максимально уменьшить количество случаев замедления первого периода родов, следует избегать ненужных искусственных вмешательств, например, не следует проводить идукцию родов, когда шейка недостаточно «созрела» (размягчена, повернута кпереди, частично сглажена). Степень готовности или зрелости шейки матки определяется при пальцевом исследовании. Для количественной оценки зрелости шейки в баллах используется шкала Бишопа.
Она не является абсолютно точной, но позволяет проводить оценку по определенной схеме и примерно предсказывать эффективность родовозбуждения.
Если шейка матки оценивается как незрелая, для ускорения ее созревания применяется гель простагландина Е2 (дипростон, препидил-гель) и часто роды начинаются без стимуляции окситоцином. Каждые 4—6 ч в канал шейки вводится гель с простагландином в дозе 0.5 мг. Наибольшую опасность при использовании простагландина Е2 представляет гиперстимуляция матки, которая может привести к маточно-плацентарной недостаточности и, в редких случаях, — к разрыву матки.

Относительное противопоказание применению простагландинового геля — сопутствующая бронхиальная астма. Другим методом ускорения созревания шейки матки является введение в цервикальный канал ламинарии. Ламинария изготавливается из стеблей морской водоросли Laminariajaponica или из синтетического материала. Она представляет собой гигроскопическую палочку, которая, впитывая влагу и утолщаясь, одновременно расширяет шейку матки. При применении инарии возможны неудачи: отсутствие эффекта расширения шейки, травма шейки, случайный разрыв плодных оболочек, инфицирование.
Для точной диагностики затяжного первого периода следует дифференцировать истинные и ложные схватки; последние поддаются лечению отдыхом и седативными средствами.
Затяжную латентную фазу можно вести либо выжидательно, давая роженице отдохнуть, либо активно, проводя родоактивацию окситоцином после исключения препятствующих механических факторов. После отдыха возможны следующие ситуации: схватки прекращаются (значит, они были ложными) начинаются активные родовые схватки; все остается как прежде — в этом случае для родоактивации применяется окситоцин. При затяжной латентной фазе также рекомендуется выполнить амниотомию, или искусственный разрыв плодных оболочек.
Полагают, что после амниотомии головка плода оказывает большее расширяющее воздействие, чем неповрежденный плодный пузырь. К тому же дополнительно высвобождаются простагландины, которые оказывают стимулирующее воздействие на силу маточных сокращений. Перед проведением амниотомии следует убедиться, что предлежащая часть плотно прижата к шейке матки. Это уменьшает риск выпадения пуповины. Амниотомия производится амниотомом — тонким пластиковым стержнем с острым крючком на конце. Конец амниотома с помощью пальца вводят канал шейки, цепляют и разрывают крючком амниотический мешок.
До и сразу же после разрыва оболочек определяют частоту сердцебиений плода.
Прежде чем принять решение о применеии окситоцина во время активной фазы родов, надо исключить возможные механические факторы — неправильное положение/предлежание плода и диспропорцию размеров головки и таза. Если при нормальной силе схваток не происходит опущения плода, — высока вероятность диспропорции и требуется кесарево сечение. Если диспропорции нет, а сила маточных сокращений недостаточна, — можно использовать окситоцин. При утомлении роженицы и вторичной остановке раскрытия обычно назначают отдых с последующей стимуляцией окситоцином. Рекомендуется искусственный разрыв плодных оболочек, если они еще целы.
Признаки дистресса плода или матери требуют немедленного вмешательства. Если это случается во втором периоде родов при низком расположении предлежащей части в малом тазу, для ускорения родоразрешения через естественные родовые пути можно использовать акушерские щипцы или вакуум-экстрактор. В иных случаях следует выполнить кесарево сечение. Кесарево сечение является единственно возможным способом родоразрешения при дистрессе матери или плода в первом периоде родовой деятельности.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Затяжные роды. Ведение затяжных родов.
Ранее считалось, что продолжение второго периода родов свыше двух часов является показанием к кесареву сечению или оперативному влагалищному родоразрешению. В настоящее время доказано, что при нормальной сердечной деятельности плода и отсутствии признаков угрозы его состоянию, можно разрешить женщине продолжать потуги, пытаясь завершить роды естественным путем. При благополучии матери и плода для второго периода родов нет точных временных границ.
Кесарево сечение требуется при диспропорции размеров плода и таза. Если диспропорции нет, — можно использовать окситоцин для увеличения частоты и/или силы маточных сокращений.
Сочетание усилий пациентки с сокращениями матки помогает родоразрешению. Поскольку это единственная фаза родов, над которой пациентка имеет некоторый контроль, для нее очень важны ободрение и эмоциональная поддержка. В некоторых случаях следует выполнять эпизиотомию, что снижает сопротивления промежности изгнанию плода. Чтобы помочь опущению и повороту плода, можно использовать низкие акушерские щипцы или вакуум-экстрактор.
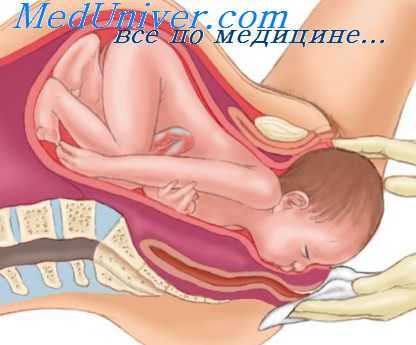
Затяжные роды оказывают отрицательное воздействие на мать и плод. Опасность для матери представляют инфекции, физическое истощение, травмы, атония матки с возможным кровотечением. Кроме того, повышена вероятность оперативного вмешательства. Опасность для плода представляет асфиксия, различные травмы при затрудненном изгнании, инфицирование и возможные повреждения головного мозга от длительного сдавления головки.
Затяжные роды (как и запоздалые роды, задержка внутриутробного развития и другие ситуации, связанные с уменьшением объема амниотической жидкости) обычно сочетаются с пассажем мекония в амниотическую жидкость и, соответственно, с риском развития мекониалъного аспирационного синдрома. Аспирация мекониальных вод может произойти либо внутриутробно, либо сразу после рождения. При этом возникает механическая обструкция дыхательных путей и развивается химический пневмонит.
Свободные жирные кислоты, содержащиеся в меконии, поглощают часть сурфактанта, что способствует (в дополнение к нарушениям вентиляции и воспалению) ателектазированию легочной ткани, консолидации (воспалительной индурации) и баротравме.
Для предупреждения развития синдрома аспирации мекония в процессе родов ипользуют метод амниоинфузии. В полости матки устанавливается катетер и через него вводится теплый физиологический раствор, при этом вымывается загрязненная меконием амниотическая жидкость. После рождения головки, но до рождения грудной клетки нужно тщательно удалить содержимое носоглотки с помощью аспирации.
Рекомендуется вскоре после родов путем прямой ларингоскопии осмотреть область трахеи ниже голосовых связок и с помощью эндотрахеальной трубки произвести удаление обнаруженного мекония.
Патологический прелиминарный период родов
Патологический прелиминарный период родов – затянувшийся предродовый подготовительный период, протекающий с нерегулярными болезненными схватками, не приводящими к структурным изменениям шейки матки. Патологический прелиминарный период характеризуется длительно (свыше 6-8 часов) продолжающимися неэффективными схваткообразными болями, которые нарушают суточный режим бодрствования и сна женщины, вызывают утомление роженицы и повышают риски гипоксии плода. Диагностика прелиминарного периода родов включает проведение влагалищного исследования, кардиотокографии. С целью снятия аномального прелиминарного периода родов применяется обезболивание, медикаментозный сон, введение бета-адреномиметиков; иногда – проведение кесарева сечения.
Общие сведения
Клинические проявления физиологического (неосложненного) прелиминарного периода родов, длящегося в среднем 5-8 часов, выражены слабо; периодические тянущие и схваткообразные боли внизу живота и крестце не изменяют общего самочувствия женщины. Нормальные прелиминарные схватки (ложные схватки, схватки-предвестники) могут прекращаться и возобновляться через сутки, но чаще они постепенно усиливаются, учащаются и переходят в регулярную родовую деятельность. В конце физиологического прелиминарного периода наблюдается созревание (укорачивание и размягчение) шейки матки, приоткрытие шеечного канала на 2-3 см.
Частота развития патологии в прелиминарном периоде родов составляет 10-17%. При развитии патологического прелиминарного периода латентная фаза родов затягивается и может длиться от 6-8 часов до 24-48 часов и дольше. Спастические схватки в этом случае протекают на фоне повышенного тонуса миометрия; по силе, частоте и болезненности сопоставимы с истинными родовыми, однако не приводят к созреванию шейки матки. Акушерство и гинекология патологический прелиминарный период родов расценивают как гипертоническую дисфункцию матки. Патологический прелиминарный период родов может перейти в слабую или дискоординированную родовую деятельность.
Причины развития патологического прелиминарного периода родов
Нарушения прелиминарного периода родов чаще отмечаются при патологии материнского организма: у беременных с лабильной нервной системой, неврозами, НЦД; метаболическими и эндокринными нарушениями (ожирением, недостаточной массой тела, менструальной дисфункцией, половым инфантилизмом и др.); сопутствующей соматической патологией (пороками сердца, аритмией, артериальной гипертензией, заболеваниями почек, печени, надпочечников); воспалительными изменениями матки (эндометритами, цервицитами); гестозом, дистрофическими процессами после перенесенных абортов.
Кроме того, затягиванию прелиминарного периода может способствовать отрицательная установка женщины на рождение ребенка, страх перед родами, возраст первородящих младше 17 или старше 30 лет. К акушерским причинам осложненного прелиминарного периода родов относятся многоплодная, мало- или многоводная беременность, крупный плод, предлежание плаценты, неправильные положения плода, анатомически узкий таз и др.
Симптомы патологического прелиминарного периода родов
Патологически протекающий прелиминарный период родов характеризуется резким спастическим сокращением миометрия, ведущим к появлению болезненных схваток, их затяжному течению, не переходящему в регулярную родовую деятельность. Несмотря на длительность и выраженность схваток, шейка матки остается плотной и длинной, а шеечный канал не открывается. Возбудимость и тонус матки резко повышены; маточные сокращения монотонные, без тенденции к учащению и усилению.
Состояние беременной нарушается; женщина утомляется, не может заснуть и отдохнуть из-за постоянных болей и эмоционального напряжения, становится раздражительной и неуравновешенной. Беременная может отмечать потливость, боли в крестце и пояснице, одышку, тахикардию, нарушение работы кишечника.
Патологический прелиминарный период родов часто осложняется дородовым отхождением околоплодных вод, аномалиями родовой деятельности, появлением и нарастанием признаков внутриутробной гипоксии плода. В некоторых случаях после излития околоплодных вод появляются регулярные схватки и родовая деятельность самостоятельно нормализуется.
Диагностика патологического прелиминарного периода родов
При наружном акушерском исследовании определяется высокое расположение предлежащей части плода, которая находится высоко над входом в малый таз; тонус матки повышен, особенно в ее нижнем сегменте. Проведение влагалищного исследования при патологии прелиминарного периода родов бывает затруднено в связи с сильным напряжением мышц промежности. При внутреннем гинекологическом исследовании отмечается наличие спазма влагалищных мышц и незрелость шейки матки.
В ходе кардиотокографии регистрируются схватки различной продолжительности и силы, неодинаковые временные интервалы между ними, преобладание тонуса нижнего сегмента матки над тонусом дна и тела. Цитологическое исследование влагалищного мазка свидетельствует за недостаточную эстрогенную насыщенность организма.
Тактика при патологическом прелиминарном периоде родов
Тактика при патологическом течении прелиминарного периода родов определяется его продолжительностью, состоянием беременной, выраженностью клиники, состоянием плода и родовых путей. Во всех ситуациях, сопровождающих патологический прелиминарный период родов, показано применение эстрогенов, аналгетиков, седативных, и спазмолитических средств.
Если прелиминарный период родов длится менее 6 часов, сопровождается зрелостью шейки матки и стоянием головки плода во входе в малый таз, лечение начинают с проведения электроаналгезии или иглорефлексотерапии. При сохранном плодном пузыре и зрелости родовых путей выполняется амниотомия. В случае продолжительности прелиминарного периода родов до 6 часов, но незрелости шейки матки, показана седация (введение диазепама) и медикаментозная подготовка шейки (назначение простагландинов Е2, эстрадиола дипропионата, эстрона и т. д.).
При затяжном прелиминарном периоде родов (10-12 часов и более), сопровождающемся утомлением роженицы, применяется медикаментозный сон. После пробуждения у 85% женщин наступает активная родовая фаза с нормальной сократительной деятельностью матки. У остальных 15% в связи с отсутствием или невыраженностью схваток показано осторожное назначение утеротоников (окситоцина, простагландина). Кроме всего перечисленного, для снятия патологического прелиминарного периода родов, применяются β- адреномиметики (гексопреналин, тербуталин, фенотерол и др.).
При невозможности достижения активной и регулярной родовой деятельности, а также при отягощенном акушерском анамнезе, крупном плоде, тазовом предлежании, экстрагенитальных заболеваниях, признаках гипоксии плода, целесообразно проведение родоразрешения путем кесарева сечения. Максимальный срок лечения патологического прелиминарного периода родов не должен превышать 3-5 суток.
Профилактика развития патологического прелиминарного периода родов
Для исключения аномального течения прелиминарного периода родов необходимо грамотная подготовка и ведение беременности, соблюдение женщиной предписанного режима, психопрофилактическая подготовка к родам.
Особое внимание акушера-гинеколога должно быть направлено на контингент беременных, составляющих группу риска по развитию патологического прелиминарного периода родов, – первородящих юного и старшего возраста, женщин с отягощенным акушерско-гинекологическим анамнезом, хроническими воспалениями гениталий; нейроэндокринными, соматическими и психоневрологическими расстройствами; анатомической неполноценностью матки; фетоплацентарной недостаточностью; многоводием, многоплодием или крупным плодом.
Переношенная беременность
Переношенная беременность - увеличение сроков гестации до 42 недель и более, приводящее к запоздалым родам и рождению плода с признаками перезрелости. Переношенная беременность сопровождается дегидратацеий - уменьшением количества околоплодных вод, снижением массы тела у беременной, признаками старения плаценты, уплотнением костей черепа у плода, гипоксией плода. Переношенную беременность диагностируют по данным анамнеза, результатам УЗИ, кардиотокографии, амниоскопии. Переношенная беременность требует проведения амниотомии, медикаментозной стимуляции родовой деятельности или оперативного родоразрешения.
МКБ-10
Продолжительность физиологической беременности в среднем составляет 40 недель или 280 календарных дней от начала последней менструации. Это время является достаточным и оптимальным для развития зрелого плода, способного к внеутробному существованию. После 40 недель гестации о переношенной беременности судят не по календарным срокам, а по состоянию плаценты, плода и фетоплацентарного кровотока. Поэтому при удлинении сроков гестации на 10-14 дней в акушерстве и гинекологии различают пролонгированную и переношенную беременность.
Пролонгацией физиологической беременности считают увеличение сроков гестации до 290-294 дней при отсутствии признаков старения плаценты и перезрелости плода. При истинном перенашивании беременность заканчивается рождением перезрелого плода с морфофункциональными изменениями в плаценте. К признакам переношенной беременности относится уменьшение количества околоплодных вод, отсутствие первородной смазки, сморщивание и сухость кожи ребенка, появление в водах примеси мекония, вследствие чего их цвет становится сероватым или зеленоватым.
Переношенная беременность встречается примерно в 4% случаев. Опасность переношенной беременности заключается в высокой вероятности осложненных родов, оперативного родоразрешения, неблагоприятного исхода родов.
Причины переношенной беременности
Фоном для переношенной беременности могут служить многочисленные факторы, негативно отражающиеся на репродуктивной функции женщины. Переношенная беременность часто протекает у женщин с нарушением менструальной функции (ранней или поздней менархе, нерегулярными менструациями, альгодисменореей), половым инфантилизмом. Неблагополучно на течении беременности в будущем могут сказываться инфекции детского возраста - корь, скарлатина, паротит, краснуха и др., а также перенесенные во время настоящей беременности грипп или ОРВИ.
Среди причин переношенной беременности нередко отмечаются эндокринные заболевания женщины (нарушения в работе щитовидной железы, сахарный диабет и др.), заболевания ЖКТ, печени. Эти состояния могут нарушать гормональный обмен и обусловливать инертность матки, ее пониженную возбудимость. К изменениям в нервно-мышечной регуляции деятельности матки также могут приводить воспаления репродуктивных органов (аднекситы, эндометриты, цервициты), опухоли матки (миома, фиброма), дисфункция яичников, гестозы, искусственное прерывание беременности в анамнезе.
Переношенная беременность может быть обусловлена недостаточной физической активностью, длительным постельным режимом, испытанными женщиной психическими травмами и эмоциональными потрясениями. Кроме всего выше названного, перенашиванию беременности способствует медикаментозная терапия при угрозе выкидыша, предшествующие роды крупным плодом, первые роды в возрасте старше 30 лет, тазовое предлежание плода, патология предыдущей беременности. Не исключается, что переношенная беременность может быть вызвана заболеваниями плода, прежде всего, пороками развития ЦНС (гидроцефалией, анэнцефалией, микроцефалией), болезнью Дауна, поликистозом почек, патологией надпочечников и др.
Поскольку в наступлении, протекании беременности и развитии родовой деятельности задействованы сложные механизмы с участием центральной нервной системы, гормонов (эстрогенов, гестагенов, глюкокортикоидов, ХГЧ, ацетилхолина, катехоламинов, серотонина, гистамина), энзимов, электролитов, микроэлементов и витаминов, фактически любой сбой в системе нейроэндокринной регуляции может послужить толчком к переношенной беременности.
Симптомы переношенной беременности
О переношенной беременности, свидетельствует, прежде всего, не превышение хронологических сроков гестации, а изменения со стороны плаценты и плода. При переношенной беременности после 290 дней гестации у женщины происходит уменьшение объемов живота на 5-10 см, а массы тела на 1 килограмм и более, что обусловлено уменьшением околоплодных вод. На этом фоне у беременной снижается тургор кожи, отмечается увеличенная плотность матки и незрелость шейки. Может появиться выделение из сосков молока вместо молозива.
Проведение влагалищного исследования у пациентки с переношенной беременностью выявляет повышенную плотность костей черепа у плода, узость родничков и костных швов. При аускультации живота выслушиваются приглушенные тоны сердца плода с неправильной частотой и ритмом, свидетельствующие о гипоксии плода. Объективное подтверждение диагноза переношенной беременности может быть получено с помощью инструментальных исследований.
Диагностика переношенной беременности
Диагностику переношенной беременности начинают с уточнения гестационного срока. Для этого учитывается совокупность результатов всех используемых методов: отсчет от даты последней менструации (правило Негеле), срока овуляции, оплодотворения, первого шевеления, выслушивания сердечных тонов, данных УЗИ и др.
Объективное акушерское исследование при переношенной беременности позволяет выявить уменьшение живота в окружности наряду с высоким стоянием дна матки; задержку в нарастание массы тела беременной или потерю веса. Подвижность плода при переношенной беременности снижается в результате маловодия, а сам плод перестает расти. Гинекологическое исследование позволяет определить уплотнение черепных костей плода, сужение на головке швов и родничков, неготовность шейки матки к родам.
Картина УЗ-исследования при переношенной беременности характеризуется уменьшением общего объема и полным отсутствием «передних вод», отсутствием хлопьевидных включений сыровидной смазки в амниотических водах, наличием в водах мекония. Допплерография маточно-плацентарного кровотока определяет признаки старения плаценты, которая в полной мере не обеспечивает питание и кислородное снабжение плода: петрификаты в плаценте, уменьшение ее толщины, сниженную интенсивность фетоплацентарного и маточно-плацентарного кровотока. Все эти данные указывают на перезрелость плода и испытываемую им гипоксию. Уменьшение ЧСС плода (менее 110-120 уд. в мин.) или увеличение (свыше 160 уд. в мин.) по результатам кардиотокографии подтверждают нарушения в состоянии плода.
Для диагностики переношенной беременности может применяться методика цервикальной амниоскопии – эндоскопического исследования характера околоплодных вод через неповрежденную стенку плодного пузыря. Зеленоватый цвет вод, свидетельствующий о примеси мекония, указывает на внутриутробную гипоксию плода. Амниоскопия может проводиться только в ситуациях, когда шейка матки мягкая и приоткрыта для введения прибора.
Окончательно факт переношенной беременности подтверждается после родов. Перезрелый плод характеризуется зеленоватой окраской кожных покровов, наличием мацерации кожи, уменьшением или отсутствием сыровидной смазки, гипотрофией подкожно-жировой клетчатки, уплотнением костей черепа. Осмотр последа выявляет темно-зеленую окраску пуповины и плодных оболочек, наличие участков обызвествления (петрификатов) в тканях плаценты.
Тактика ведения родов при переношенной беременности
Беременные на сроке 41 недели беременности подлежат госпитализации в отделении патологии беременных, где после дообследования решается вопрос о тактике родов. При переношенной беременности возможно развитие самопроизвольной родовой деятельности, однако при ее отсутствии прибегают к искусственному родовозбуждению.
При неготовности шейки матки в течение нескольких дней используется местное введение специальных гормональных гелей, под воздействием которых шейка размягчается, а цервикальный канал расширяется. Затем назначается терапия, стимулирующая сократительную активность матки. Естественные роды при переношенной беременности требуют непрерывного контроля сердечной деятельности плода (выслушивания сердцебиения, проведения фонокардиографии плода).
В ряде случаев (при остро развившейся внутриутробной гипоксии плода, слабости родовых сил, клинически узком тазе, тазовом предлежании плода, наличии рубца на матке и др.) прибегают к оперативному родоразрешению женщин с переношенной беременностью с применением вакуум-экстракции, наложением акушерских щипцов или с помощью кесарева сечения.
Осложнения переношенной беременности и их профилактика
Роды, сопровождающие переношенную беременность, могут осложниться затяжным течением, преждевременным излитием вод, развитием дискоординированной родовой деятельностью, гипо- и атоническими кровотечениями, инфекционными осложнениями (эндометритом, метротромбофлебитом, маститом). В послеродовом периоде в связи со сниженной сократительной способностью матки нередко развивается лохиометра.
Опасности переношенной беременности для ребенка заключаются в возможной гипоксии плода и асфиксии новорожденного, развитии поражений головного мозга, получении родовых травм, аспирации мекония и околоплодных вод. Состояние детей, родившихся от переношенной беременности, отягощается выраженной желтухой, гормональными кризами, инфекционными поражениями кожи, неврологическими нарушениями. Впоследствии они нередко отстают от нормального физического и психического развития.
Ведение беременности у пациенток, составляющих группу риска по перенашиванию, требует серьезного внимания со стороны акушера-гинеколога. В случае ненаступления родов в предполагаемый срок необходима госпитализация беременной в родильный дом для уточнения сроков гестации, состояния плода и решения вопроса о родоразрешении.
Затяжные роды ( Длительные роды )
Затяжные роды – это патологически замедленная родовая деятельность с общей продолжительностью более 18 часов. Причинами выступают переутомление и недостаточная подготовка женщины к родам, осложнения беременности, гинекологические и экстрагенитальные заболевания. Затяжные роды характеризуются слабыми и неэффективными схватками, медленными открытием маточного зева, длительным стоянием головки плода в одном положении. Для подтверждения диагноза достаточно данных партограммы и кардиотокографии. Тактика ведения рожениц предполагает медикаментозную стимуляцию матки либо кесарево сечение для экстренного родоразрешения.
Затяжные роды составляют до 80% всех аномалий родовой деятельности и встречаются у 10-12% рожениц. К ним относят любые варианты родов, которые протекают медленнее физиологических, независимо от причины проблемы. Для первородящих женщин граничным временным интервалом нормы и патологии считается 18 часов, а повторнородящих эта цифра составляет 12-13 часов. При отсутствии открытия шейки матки дольше 4 часов или продвижения плода по родовым путям более 2 часов диагностируются обструктивные роды.
Причины
Основным фактором затяжных родов признана слабость родовой деятельности, которая возникает первично (недостаточно активные схватки с самого начала) или вторично (резкое ослабление нормальных по силе маточных сокращений). К более редким причинам относят гипертоническую дисфункцию и дискоординацию родовой деятельности. В потужном периоде патология наблюдается при несоответствии плода размерам таза (цефало-пельвио-диспропорции).
Специалисты в сфере акушерства и гинекологии выделяют множество эндогенных и экзогенных факторов, которые провоцируют затяжные роды. К немодифицируемым факторам относят отягощенный акушерский анамнез у матери и ближайших родственниц, возраст первородящей до 18 лет или старше 35 лет, большой интервал между беременностями. Другие причины замедления родовой деятельности:
- Анатомическое сужение таза. Патология наблюдается в среднем у 3% беременных женщин. Чаще всего встречается поперечно-суженный таз (45,2% случаев), реже диагностируют простой плоский (13,6%), равномерно суженный (8,5%) и плоскорахитический (6,5%). Кососуженный таз встречается у женщин, перенесших переломы тазовых костей со смещением, имеющих экзостозы и костные опухоли.
- Неправильное вставление головки. Замедление второго периода родов типично для неправильного вставления головы плода: высокое прямое и низкое поперечное стояние стреловидного шва, разгибательные предлежания, асинклитическое вставление головки.
- Эндокринные заболевания. Самым распространенным фактором риска признано ожирение, при тяжелой форме которого в 33% случаев наблюдается слабость мышечных сокращений матки. Затяжные роды развиваются у 20% женщин с гиперандрогенией. К возможным факторам риска относят метаболический синдром, патологию щитовидной железы.
- Соматические болезни. Наибольшее влияние на сократительную активность миометрия оказывает железодефицитная анемия. Это связано с нарушениями синтеза миоглобина и гемической гипоксией тканей. Важным предрасполагающим фактором называют хронические инфекции мочеполовых путей – они увеличивают риск затяжных родов в 2,6-7 раз.
Патогенез
Физиологические роды состоят из 3-х этапов: раскрытие шейки матки, изгнание (потуги), рождение последа. Период раскрытия цервикального канала делится на латентную и активную фазу, продолжается 10-12 часов у первородящих, 6-8 часов у повторнородящих женщин. Изгнание плода длится 1-2 часа и 20-60 минут соответственно. Продолжительность третьего периода – не более получаса, независимо от числа родов в анамнезе.
Значимую роль в патогенезе затяжной родовой деятельности имеют биохимические нарушения. В организме роженицы снижается уровень эстрогенов, наблюдается низкая активность ферментов пентозофосфатного цикла, нарушается баланс углеводного, белкового и минерального обмена. Основным морфологическим субстратом затяжных родов является низкий уровень сократительных протеинов в цитоплазме миоцитов матки.
Одновременно происходит дезорганизация проводящей системы и смещение «водителя ритма», из-за чего схватки становятся нескоординированными и резко болезненными. Нарушения мышечной сократимости сопровождаются гипоксическими изменениями, накоплением недоокисленных продуктов и активацией анаэробного гликолиза. В матке разрушаются бета-адренорецепторы, которые чувствительны к стимуляции окситоцином, поэтому роды затягиваются.

Симптомы затяжных родов
На угнетение родовой деятельности указывают слабые, редкие и непродолжительные схватки. Такой тип маточных сокращений возникает с самого начала родов либо появляется в их процессе, сменяя нормальную родовую деятельность. Длительные и безрезультативные схватки сильно утомляют женщину, сопровождаются сильной болью, вызывают негативные психоэмоциональные реакции.
При пальпации определяется снижение тонуса и возбудимости матки, возможно неравномерное напряжение ее отдельных сегментов. Предлежащая часть плода длительное время находится в одной плоскости. При влагалищном исследовании обнаруживается замедленное открытие цервикального канала. На фоне затяжных родов зачастую нарушается процесс мочеиспускания, хотя признаки сдавления мочевого пузыря отсутствуют.
Осложнения
Нерегулярные и затяжные мышечные сокращения вызывают нарушения маточно-плацентарного кровотока и гипоксию плода. При отсутствии экстренного родоразрешения у ребенка может возникнуть гипоксически-ишемическая энцефалопатия, асфиксия, неонатальная гипогликемия. При извлечении плода с помощью акушерских инструментов есть риск кровоизлияния в головной мозг, паралича Дюшена-Эрба и Дежерин-Клюмпке, перелома ключицы, плечевой или бедренной кости.
Затяжные роды резко повышают риск осложнений у матери. Снижение тонуса и перерастяжение матки чреваты проблемами с рождением последа в третьем периоде, длительным гипотоническим кровотечением. При длительном безводном периоде или проведении инвазивных манипуляций возможно развитие послеродового эндометрита, перитонита, акушерского сепсиса.
Осложнения могут возникать после стимуляции, которая традиционно применяется для ускорения затяжных родов. Неадекватные по силе и частоте маточные сокращения чреваты преждевременной отслойкой плаценты, разрывом матки и родовых путей, профузным кровотечением. Критическое нарушение кровотока в матке вызывает тяжелую гипоксию и интранатальную смерть плода.
Диагностика
Обследование женщины проводится акушером-гинекологом непосредственно в дородовой палате или в родильном зале. Затяжные роды – клинический диагноз, который устанавливается при постоянном наблюдении за течением родовой деятельности и фиксацией ее ключевых показателей на партограмме. Чтобы изучить характер течения родов, применяются следующие методы диагностики:
- Акушерское исследование. На затяжные роды указывает длительность латентной фазы первого периода более 8 часов, раскрытие маточного зева менее 2 см в течение 4 часов активной фазы, отсутствие опускания головки плода или ее выраженная конфигурация.
- Кардиотокография. Непрерывная запись сердцебиения плода и тонуса матки позволяет следить за состоянием ребенка, вовремя выявлять признаки интранатальной гипоксии и других жизнеугрожающих состояний. Грозным сигналом является снижение базальной ЧСС плода менее 110 в минуту, множественные децелерации.
Дифференциальная диагностика
Для выбора адекватного способа родоразрешения проводится дифференциация причин затяжных родов. Слабую родовую деятельность, которая требует гормональной или простагландиновой стимуляции, следует отличать от дискоординации, при которой такая терапия противопоказана. При затяжном течении второго периода показана дифференциальная диагностика с анатомически и клинически узким тазом.

Тактика ведения затяжных родов
Для стимуляции родовой деятельности в первом периоде показана амниотомия с введением окситоцина, простагландинов. Они стимулируют маточные сокращения и ускоряют течение родов. Препараты вводят внутривенно капельно под контролем кардиотокографии. Скорость введения варьирует от 6-8 до 40 капель раствора в минуту. Во втором периоде при излившихся околоплодных водах также возможно введение окситоцина под строгим контролем за сердцебиением плода.
Критерием эффективной стимуляции родов является адекватная родовая деятельность: 4-5 маточных сокращений средней интенсивности в течение 10 минут. При этом схватки должны быть регулярными и продолжаться около 40-50 с. Через 2 часа от начала введения препарата скорость раскрытия шейки должна быть 0,5-1 см в час. Во втором периоде врачи стараются достичь продвижения головки по половым путям в течение 1 часа после начала инфузии.
При неэффективности гормональной стимуляции, симптомах гипоксии плода и ухудшении состояния женщины предпринимают меры по скорейшему завершению затяжных родов. Если роженица находится в первом периоде, родоразрешение проводится методом экстренного кесарева сечения. При расположении головки в полости малого таза ребенка извлекают путем вакуум-экстракции или наложения акушерских щипцов.
Прогноз и профилактика
Большинство затяжных родов завершаются успешным родоразрешением и рождением живого плода. Однако это не исключает послеродовых осложнений у матери и отдаленных негативных последствий для младенца. Для профилактики аномальной родовой деятельности необходимо правильное ведение беременности, психологическая подготовка к родам, создание комфортной обстановки для роженицы: возможность активного поведения, отдыха, приема пищи и воды по желанию.
1. Патологические роды (узкий таз, неправильные положения плода, аномалии сократительной деятельности матки)/ О.Е. Баряева, В.В. Флоренсов, М.Ю. Ахметова. – 2020.
4. Аномалии родовой деятельности: механизмы формирования и факторы риска/ Т.П. Зефирова, М.Е. Железова, Н.Е. Яговкин // Практическая медицина. – 2010. – №4.
Читайте также:
- Коклюш - инфекция Bordetella pertussis и parapertussis: диагностика, лечение, профилактика
- Мукоцеле вершины пирамиды височной кости - лучевая диагностика
- Влияние холода на декомпрессию организма. Влияние холода на работоспособность
- Смерть-гибель ооцита. Причины апоптоза
- Кровообращение при пороке сердца. Нарушения кровотока при пороке сердца
