Жировая эмболия. Диагностика и лечение жировой эмболии.
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Жировая эмболия. Диагностика и лечение жировой эмболии.
Жировая эмболия развивается при переломах или оперативных вмешательствах на костях (чаще голень, бедро, таз), обширных ушибах подкожной клетчатки у больных с избыточной массой тела, массивной (более 40% ОЦК) кровопотерей, при ожогах, некоторых отравлениях.
В развитии жировой эмболии доминирующей считается коллоидно-химическая теория, заключающаяся в том, что под влиянием травмы и сопутствующей ей артериальной гипотензии, гипоксии, гиперкатехолемии, активации тромбоцитов и факторов свертывания нарушается дисперсность жиров плазмы крови, в результате чего мелкодисперсная эмульсия жиров превращается в крупнодисперсную. Нейтральный жир трансформируется в свободные жирные кислоты, которые затем в процессе реэстерификации образуют глобулы нейтрального жира, закупоривающие просвет капилляров и вызывающие клинику жировой эмболии.
Механическая теория (жидкий жир из костного мозга попадает в кровеносное русло) и ферментативная теория (активация липазы нарушает дисперсность собственных жиров плазмы) также имеют право на существование, но большинство авторов относятся к ним критически. Клинические проявления жировой эмболии возникают через 24-48 часов после травмы или критического состояния.
На коже шеи, верхней части груди, на плечах, в подмышечной впадине обнаруживаются мелкие петехиальные кровоизлияния. Иногда их можно определить только с помощью увеличительного стекла. Кровоизлияния сохраняются от нескольких часов до нескольких дней.
На глазном дне выявляется периваскулярный отек и наличие жировых капель в просвете сосудов. Иногда кровоизлияния обнаруживаются под конъюнктивой и на самом глазном дне. Патогномоничным для жировой эмболии является синдром Пурчера: переполненные кровью, извитые, сегментированные сосуды сетчатки.
При жировой эмболии в зависимости от преимущественного поражения легких или головного мозга выделяют легочной и церебральный синдромы.
Легочной синдром, возникающий в 60% случаев, проявляется одышкой, выраженным цианозом, сухим кашлем. В ряде случаев возникает отек легких с выделением пенистой с примесью крови мокротой. Легочной синдром сопровождается артериальной гипоксемией (РаО2 менее 60 мм рт. ст.), причем гипоксемия нередко является единственным признаком. Кроме того, в анализах крови отмечаются тромбоцитопения и анемия. Рентгенологически определяются очаги затемнения ("снежная буря"), усиление сосудистого или бронхиального рисунка, расширение правых границ сердца.
На ЭКГ отмечается тахикардия, нарушение ритма сердца, смещение интервала S-T, деформация зубца Т, блокада проводящих путей сердца.
Церебральный синдром характеризуется внезапным помрачением сознания, бредом, дезориентацией, возбуждением. В ряде случаев возможно развитие гипертермии до 39-40°С. При неврологическом исследовании выявляется анизокория, стробизм, экетрапирамидные знаки, патологические рефлексы, эпилептиформные судороги, переходящие в ступор и кому, на фоне которых происходит глубокое угнетение гемодинамики.

Интенсивная терапия жировой эмболии носит симтоматаческий характер, и направлена на поддержание жизненно важных функций организма.
Выраженная ОДН (РаО2 менее 60 мм рт. ст.) диктует необходимость интубации трахеи и проведения ИВЛ. Наиболее целесообразно проведение высокочастотной ИВЛ, при которой происходит размельчение жировых эмболов в легочных капиллярах, что способствует восстановлению легочной микроциркуляции. ИВЛ в режиме 100-120 дыханий в минуту можно проводить на аппаратах семейства "РО" или "Фаза". При отсутствии возможности выполнения высокочастотной вентиляции ИВЛ проводят в режиме ПДКВ.
Среди медикаментозных средств хорошо зарекомендовало себя внутривенное капельное введение 30% этилового спирта на глюкозе. Общий объем 96% этилового спирта при жировой эмболии составляет 50-70 мл.
Инфузионная терапия включает введение реологически активных препаратов (реополигликин) и растворов глюкозы. В связи с возможностью перегрузки сосудов малого круга темп инфузии регулируется уровнем ЦВД.
Патогенетическая терапия, нормализующая дисперсность жира в плазме, уменьшающая поверхностное натяжение жировых капель, способствующая ликвидации эмболизации сосудов и восстанавливающая кровоток включает применение липостабила (160 мл в сутки), пентоксифиллина (100 мг), компламина (2 мг), никотиновой кислоты (100-200 мг в сутки), эссенциале (15 мл).
При ранней диагностике жировой эмболии показано введение глюкокортикоидов (преднизолон 250-300 мг), которые подавляют агрегационные свойства клеток крови, снижают проницаемость капилляров, уменьшают перифокальную реакцию и отек тканей вокруг жировых эмболов.
Введение гепарина при интенсивной терапии жировой эмболии не показано, так как гепаринизация повышает концентрацию жирных кислот в крови.
Главным условием профилактики жировой эмболии является своевременное устранение гипоксии, ацидоза, адекватная коррекция кровопотери, эффективное обезболивание.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Жировая эмболия
Жировая эмболия – это множественная окклюзия кровеносных сосудов липидными глобулами. Проявляется в форме дыхательной недостаточности, поражения центральной нервной системы, сетчатки глаза. К числу основных симптомов относится головная боль, энцефалопатия, плавающие глазные яблоки, параличи, парезы, боли за грудиной, одышка, тахикардия. Диагноз ставится на основании клинической картины, наличия предрасполагающих факторов в анамнезе и выявления крупных липидных частиц в крови. Специфическое лечение включает ИВЛ, дезэмульгаторы жира, антикоагулянты, глюкокортикостероиды, гипохлорит натрия. В дополнение проводятся неспецифические лечебные мероприятия.
МКБ-10
Общие сведения
Жировая эмболия (ЖЭ) – тяжелое осложнение, развивающееся преимущественно при повреждениях длинных трубчатых костей в результате закупорки сосудистых бассейнов попавшими в кровоток липидными комплексами. Частота встречаемости колеблется в пределах 0,5-30% от общего количества травматологических пациентов. Обычно диагностируется у больных в возрасте 20-60 лет. Минимальное количество эмболий регистрируется среди людей, получивших травмы в состоянии алкогольного опьянения. Летальность составляет 30-67%; данный показатель напрямую зависит от тяжести и вида повреждений, скорости оказания медицинской помощи.
Причины
Суть патологического процесса – обтурация кровеносных сосудов каплями жира. Это приводит к нарушению кровотока в важных структурах организма – головном и спинном мозге, легких, сердце. К числу состояний, которые могут послужить причиной ЖЭ, относятся:
- Травмы. Основная причина липидной эмболии – переломы диафиза бедренных костей, голени, таза. Риск развития патологии повышается при объемных и множественных травмах, сопровождающихся размозжением костной ткани. Считается, что патология возникает у 90% людей с повреждениями опорно-двигательного аппарата. Однако ее клинические проявления развиваются лишь в сравнительно небольшом количестве случаев. Помимо этого, дислипидемии, способные спровоцировать обтурацию сосудов, встречаются у пациентов с ожогами, повреждением большого объема подкожной жировой клетчатки.
- Шоки и постреанимационная болезнь. Формирование эмболов происходит при шоках любого происхождения в 2,6% случаев. Причина – усиление катаболических процессов, метаболическая буря. Симптоматика чаще развивается к концу 2-3 суток после вывода больного из критического состояния.
- Внутривенное введение масляных растворов. Случаи ятрогенного происхождения болезни являются единичными. Жировая окклюзия возникает за счет экзогенных жиров, попавших в кровоток при ошибочных действиях медицинского работника. Кроме того, жировая эмболия иногда диагностируется у спортсменов, применяющих синтол для увеличения мышечной массы.
- Гиповолемия. При выраженной гиповолемии происходит увеличение гематокрита, снижается уровень тканевой перфузии, возникают застойные явления. Все это становится причиной формирования крупных жировых капель в кровеносной системе. Обезвоживание развивается при длительной рвоте, диарее, недостаточном употреблении питьевой воды в условиях жаркого климата, чрезмерном приеме диуретиков.
Патогенез
Согласно классической теории, жировая эмболия - результат прямого попадания частичек костного мозга в кровоток в момент получения травмы. Далее глобулы с током крови распространяются в организме. При размере частиц >7 мкм они вызывают закупорку легочных артерий. Мелкие капли жира минуют легкие и проникают в кровеносную сеть головного мозга. Возникает церебральная симптоматика. Существуют и другие предположения относительно механизмов развития процесса.
По утверждениям сторонников биохимической теории, непосредственно при получении травмы и после нее активизируется плазменная липаза. Это становится стимулом для выхода жиров из мест депонирования, развивается гиперлипидемия, происходит формирование грубых жировых капель. Коллоидно-химическая версия заключается в том, что дэзэмульгация тонкодисперсных эмульсий начинается из-за замедления кровотока в пораженной зоне.
Из гиперкоагуляционной теории следует, что причиной образования жировых капель является расстройство микроциркуляции, гиповолемия, кислородное голодания. Происходит формирование липидных глобул диаметром 6-8 мкм, которые создают основу для диссеминированного внутрисосудистого свертывания. Продолжение процесса - системная капилляропатия, которая приводит к задержке жидкости в легких и эндоинтоксикации продуктами липидного обмена.
Классификация
Жировая эмболия может протекать в легочном, церебральном или смешанном варианте. Респираторная форма развивается при преимущественной окклюзии ветвей легочной артерии и проявляется в виде дыхательной недостаточности. Церебральная разновидность – результат закупорки артерий и артериол, обеспечивающих кровоснабжение головного мозга. Смешанная форма является наиболее распространенной и включает в себя признаки как легочного, так и церебрального поражения. Период до появления первых симптомов варьирует в широких пределах. По времени латентного промежутка различают следующие формы болезни:
Симптомы жировой эмболии
Патология проявляется рядом неспецифических симптомов, которые могут возникать и при других состояниях. Окклюзия легочных сосудов приводит к возникновению чувства стеснения в грудной клетке, болей за грудиной, беспокойства. Объективно у пациента выявляется одышка, кашель, сопровождающийся кровохарканьем, пена изо рта, бледность, липкий холодный пот, беспокойство, страх смерти, акроцианоз. Возникает стойкая тахикардия, экстрасистолия, сжимающие боли в сердце. Возможно развитие фибрилляции предсердий. Изменения со стороны дыхательной системы встречаются у 75% больных и являются первыми симптомами патологии.
Следствием церебральной эмболии становится неврологическая симптоматика: судороги, нарушение сознания вплоть до ступора или комы, дезориентация, сильные головные боли. Может отмечаться афазия, апраксия, анизокория. Картина напоминает таковую при черепно-мозговой травме, что значительно затрудняет диагностику. Возможно развитие параличей, парезов, имеет место локальная утрата чувствительности, парестезии, снижение мышечного тонуса.
Осложнения
Помощь больным с ЖЭ должна быть оказана в первые минуты с момента развития признаков сосудистой окклюзии. В противном случае жировая эмболия приводит к развитию осложнений. Дыхательная недостаточность оканчивается альвеолярным отеком, при котором легочные пузырьки заполняются жидкостью, пропотевающей из кровеносного русла. При этом нарушается газообмен, снижается уровень оксигенации крови, накапливаются продукты обмена веществ, в норме удаляющиеся с выдыхаемым воздухом.
Обтурация легочной артерии жировыми глобулами приводит к развитию правожелудочковой недостаточности. Давление в легочных сосудах повышается, правые отделы сердца оказываются перегружены. У таких пациентов выявляется аритмия, трепетание и мерцание предсердий. Острая правожелудочковая недостаточность, как и отек легкого, являются жизнеугрожающими состояниями и во многих случаях приводят к гибели пациента. Предотвратить подобное развитие событий можно только при максимально быстром оказании помощи.
Диагностика
В диагностике эмболий липидного происхождения принимает участие анестезиолог-реаниматолог, а также врачи-консультанты: кардиолог, пульмонолог, травматолог, офтальмолог, рентгенолог. Немалое значение в постановке правильного диагноза играют данные лабораторных исследований. ЖЭ не имеет патогномичных признаков, поэтому ее прижизненное выявление происходит лишь в 2,2% случаев. Для определения патологии используются следующие методы:
- Объективное обследование. Выявляется соответствующая заболеванию клиническая картина, частота сердечных сокращений более 90-100 ударов в минуту, частота дыхания – более 30 раз в минуту. Дыхание поверхностное, ослабленное. В легких выслушиваются влажные крупнопузырчатые хрипы. Показатель SpО2 не превышает 80-92%. Гипертермия в пределах фебрильных значений.
- Электрокардиография. На ЭКГ регистрируется отклонение электрической оси сердца вправо, неспецифические изменения сегмента ST. Увеличиваются амплитуды зубцов P и R, в некоторых случаях встречается отрицательный зубец T. Могут обнаруживаться признаки блокады правой ножки пучка Гиса: расширение зубца S, изменение формы комплекса QRS.
- Рентген. На рентгенограммах легких просматриваются диффузные инфильтраты легочной ткани с обеих сторон, преобладающие на периферии. Прозрачность легочного фона снижается по мере нарастания отека. Возможно появление уровня жидкости, свидетельствующего о наличии плеврального выпота.
- Лабораторная диагностика. Определенное диагностическое значение имеет выявление в плазме липидных глобул размером 7-6 мкм. Предпочтительнее забирать биоматериал из магистральной артерии и центральной вены. Исследование сред из обоих бассейнов проводят по отдельности. Выявление глобул повышает риск развития окклюзии, однако не гарантирует ее возникновения.
Дифференциальная диагностика проводится с другими видами эмболий: воздушной, тромбоэмболией, обтурацией сосудов опухолью или инородным телом. Отличительной чертой ЖЭ является наличие в крови микрокапель жира в сочетании с соответствующей рентгенологической и клинической картиной. При других видах сосудистой окклюзии липидные глобулы в крови отсутствуют.
Лечение жировой эмболии
Терапия осуществляется консервативными медикаментозными и немедикаментозными методами. Для оказания медицинской помощи пациента помещают в отделение реанимации и интенсивной терапии. Все лечебные мероприятия разделяют на специфические и неспецифические:
- Специфические. Направлены на дезэмульгацию жиров, коррекцию работы свертывающей системы, обеспечение адекватного газообмена. С целью оксигенации пациента интубируют и переводят на искусственную вентиляцию. Для синхронизации с аппаратом допускается введение седативных средств в комплексе с миорелаксантами периферического действия. Восстановление нормальной консистенции липидных фракций достигается путем использования эссенциальных фосфолипидов. Для предотвращения гиперкоагуляции вводится гепарин.
- Неспецифические. К числу неспецифических методик относят детоксикацию с помощью инфузионной терапии. Профилактика бактериальных и грибковых инфекций проводится путем назначения антибиотиков, нистатина. В качестве противомикробного и метаболического средства применяется гипохлорит натрия. Со 2-х суток больному назначают парентеральное питание с последующим переводом на зондовое энтеральное.
Экспериментальным методом лечения считается использование кровезаменителей на основе ПФО-соединений. Препараты улучшают показатели гемодинамики, восстанавливают нормальные реологические свойства крови, способствуют уменьшению размера липидных частиц.
Прогноз и профилактика
При подостром течении жировая эмболия имеет благоприятный прогноз. Своевременно оказанная помощь позволяет купировать патологические явления, обеспечить необходимую перфузию в жизненно важных органах, постепенно растворить эмболы. При остром варианте болезни прогноз ухудшается до неблагоприятного. Молниеносное течение приводит к гибели больного практически в 100% случаев.
Профилактика во время операций заключается в применении малотравматичных методик, в частности чрескожного спицевого остеосинтеза, выполняемого в отсроченном порядке. От использования скелетного вытяжения рекомендуется отказаться, так как этот метод не обеспечивает стабильного положения отломков и может привести к развитию поздней эмболизации. До госпитализации требуется максимально быстрая остановка кровотечения при его наличии, адекватная анальгезия, поддержание уровня АД на нормальном физиологическом уровне. Специфическим методом является введение этилового спирта на 5% растворе глюкозы.
1. Синдром жировой эмболии как основная причина летальности при тяжелой политравме/ Панков И.О., Сиразитдинов С.Д.// Современные проблемы науки и образования. – 2015. – № 2.
2. Синдром жировой эмболии (аналитический обзор)/ Штейнле А.В.// Сибирский медицинский журнал. – 2009.
4. Метаболическая профилактика жировой эмболии/ Яковлев А. Ю., Певнев А.А., Никольский В.О., Галанина Т.А., Прокин Е.Г., Калачев С.А., Рябиков Д.В.// Анестезиология и реаниматология. – 2016.
Диагностика и лечение жировой эмболии. Тромбоэмболические осложнения травм
Мы в своей практике, как правило, доверяем рентгенографии легких для обнаружения при жировой эмболии характерной рентгенологической картины. Эту картину — множественные мелкопятнистые тени от рассеянных ателектазов, называют «снежной бурей» или «симптомом метели» (Д. И. Сальников и В. В. Дружков, 1975).
Многие годы диагноз «жировая эмболия» считался фатальным и не было патогенетически достаточно обоснованных методов лечения этого состояния. Однако в последние 10—15 лет накоплены материалы, свидетельствующие о возможности успешного лечения жировой эмболии даже на фоне тяжелого шока или черепно-мозговой травмы.
К средствам патогенетической терапии жировой эмболии относится применение специальных препаратов — эмульгаторов жира (Е. А. Решетников, 1970). Эмульгаторы активно влияют на поверхностное натяжение жировых капель, что позволяет предотвратить агрегацию жировых частиц, и наоборот,— добиться превращения крупных капель в более мелкие. Также патогенетически обосновано воздействие на реологические свойства крови препаратами типа реополиглюкина, применение спазмолитиков — эуфилина, глюкозо-новокаиновой смеси.

При тяжелых расстройствах дыхания показаны трахеостомия и искусственная вентиляция легких. Наряду с жировой эмболией грозную опасность для жизни пострадавшего представляют тромбэмболические осложнения. Как мы уже указывали, опасность тромбэмболических осложнений у пострадавших с сочетанными и множественными травмами возникает со второго дня после травмы. У больных старше 40 лет она в 44 раза выше, чем у лиц более молодого возраста (А. Ю. Пащук, Г. Д. Антоненко, 1976).
По данным этих же авторов, существует несомненная связь тромбэмболии и липоемии, особенно крупно глобулярной на грани клинических проявлений жировой эмболии. Небезынтересно отметить, что среди больных, умерших от тромбэмболии, половина страдала ожирением.
Проблема нарушения процессов свертывания крови у лиц, находящихся в состоянии тяжелого травматического шока вследствие сочетанных и множественных травм, является одной из наиболее сложных в современной реаниматологии. По мнению специалистов, развитие гипокаогуляции и связанной с ней повышенной кровоточивости у упомянутого контингента больных возникает в трех основных случаях. Во-первых, в остром периоде шока при массивной травме и потере крови; во-вторых, при длительной гипотензии (более часа, когда артериальное давление остается ниже критического уровня — 70 мм рт. ст.); в-третьих, при массивных переливаниях консервированной крови —более 1500 мл.
В связи с этим крайне важно наладить лабораторный контроль над состоянием свертывающей системы крови у больных с сочетанными и множественными повреждениями. В состав трансфузионных сред при тяжелом шоке необходимо включать фибриноген и эпсилонаминокапроновую кислоту как эффективные гемостатические средства.
Воздушная эмболия
Воздушная эмболия – это закупорка кровеносного русла пузырьками воздуха, попавшими в кровоток из внешней среды. Клинические проявления зависят от типа и величины пораженного сосуда. Наиболее опасна обтурация коронарных и легочных артерий, системы кровоснабжения головного мозга. При поражении ЛА возникают признаки острой дыхательной и сердечной недостаточности. Церебральная форма болезни протекает с развитием симптоматики ишемического инсульта. Диагноз устанавливается на основании клинической картины, данных доплерографии, капнограммы, измерения ЦВД. Специфическое лечение – аспирация газа через катетер, восстановление целостности сосудистого русла.
Воздушная эмболия (ВЭ) – острое патологическое состояние, возникающее при попадании в кровеносный сосуд воздуха извне. Количество одномоментно введенного газа должно составлять не менее 10-20 мл, в противном случае он растворится в крови, не нанося вреда. Патология считается достаточно редкой, на ее долю приходится не более 2% от всех возможных видов сосудистой окклюзии. С одинаковой частотой определяется у мужчин и женщин, не имеет привязки к возрасту. Смертность при своевременной диагностике и оказании квалифицированной помощи колеблется от 10 до 40%. Отсутствие медицинского пособия при эмболизации легочных и церебральных сосудов приводит к гибели больного в 90% случаев.
Самопроизвольное попадание воздуха в кровеносную систему здорового человека практически исключено. Давление в большинстве сосудов избыточно по отношению к атмосфере, поэтому засасывания газов при повреждении сосудистой стенки не наблюдается. Исключение – внутренняя яремная вена, давление в которой при вдохе ниже атмосферного. Иначе выглядит ситуация с обезвоженными пациентами. За счет уменьшения ОЦК давление в центральных сосудах становится отрицательным, нарушение целостности стенки сосуда может привести к попаданию внутрь газов из окружающей среды. К распространенным причинам воздушной окклюзии относятся:
- Травматизация. Атмосферные газы проникают в кровь при баротравме легких (резкое всплытие с глубины, неправильно подобранный режим аппарата ИВЛ), повреждениях грудной клетки, сопровождающихся разрывом кровеносных сосудов. ВЭ также выявляется на фоне травм других анатомических зон при отсутствии своевременной остановки профузного кровотечения.
- Роды. Проникновение газов становится возможным при разрыве плацентарных венозных синусов. Воздух в поврежденные сосуды нагнетается под давлением во время маточных сокращений. Заболевание развивается независимо от величины центрального венозного давления. Симптоматика может возникать не только непосредственно в родах, но и спустя 1-2 суток.
- Медицинские процедуры. К манипуляциям с высоким риском формирования ВЭ относят операции на сосудах, органах грудной клетки, головном мозге, если в ходе вмешательства производится вскрытие венозного синуса. Кроме того, воздух систему кровоснабжения может попадать при неплотном соединении инфузионной системы с центральным венозным катетером или в процессе инфузионной терапии. Подобное происходит при отрицательном ЦВД.
Крупные пузыри воздуха в кровеносном русле могут приводить к окклюзии любых сосудов. Чаще всего блокируются легочные вены, сосуды сердца, артериальные стволы, питающие мозг. При поражении легочной артерии отмечается региональная внутрисосудистая гипертензия, перегрузка ПЖ и острая правожелудочковая недостаточность. Далее в процесс вовлекается левый желудочек, снижается сердечный выброс, нарушается периферическое кровообращение, развивается шок. Воздушная эмболия ЛА сопровождается возникновением бронхоспазма, вентиляционно-перфузионного дисбаланса, инфаркта легкого и дыхательной недостаточности.
При нарушении кровотока в мозговых сосудах формирование патологии происходит по типу ишемического инсульта. На определенном участке мозга нарушается кровоснабжение, нейроткань испытывает кислородное голодание и отмирает. Образуется участок некроза, происходят множественные мелкие кровоизлияния в мозговую ткань. Дальнейшее течение болезни зависит от локализации пораженного участка. Могут обнаруживаться парезы, параличи, нарушение когнитивных функций, сбои в деятельности внутренних органов.
Существует несколько критериев систематизации ВЭ. Воздушная эмболия классифицируется по характеру течения (молниеносная, острая и подострая), пути проникновения воздуха в кровоток (ятрогенная, травматическая), направлению движения эмбола (ортоградная, ретроградная, парадоксальная). В клинической практике используют разделение форм болезни по виду пораженного сосуда, включающее следующие варианты патологии:
- Артериальная. Наблюдается закупорка крупных артериальных стволов (коронарных, легочных, церебральных). Встречается в 30-35% случаев, развивается молниеносно, протекает тяжело, с выраженной клинической симптоматикой. Пациент погибает в течение нескольких часов, иногда – минут. Для формирования АВЭ необходимо более 40-50 см 3 газа, одномоментно попавшего в кровоток.
- Венозная. Обнаруживается в 65-70% случаев. Приводит к нарушению венозного оттока. Симптоматика прогрессирует сравнительно медленно, жизнеугрожающие состояния выявляются редко. Склонна к подострому течению. При закупорке мелких вен и венул может протекать бессимптомно, кровоток при этом обеспечивается за счет системы коллатералей. Исключение – воздушная окклюзия легочных вен, по которым насыщенная кислородом кровь поступает от легких к сердцу.
Симптомы воздушной эмболии
Клиническая картина различается в зависимости от вида и размера пораженного сосуда. При нарушении оттока крови по крупным периферическим венам возникают типичные признаки тромбоза. Пораженный участок отекает, увеличивается в размерах. При сдавливании определяется сильная болезненность. Кожа в зоне патологии цианотична, имеет место локальная гипертермия. Системной реакцией является умеренная тахикардия, вызванная депонированием определенного объема жидкости и уменьшением ОЦК.
Воздушная эмболия мелких ветвей легочной артерии вызывает кашель, кровохарканье, эпизоды синкопэ, одышку более 20 вдохов, тахикардию в пределах 100-120 ударов в минуту. Нарушения гемодинамики отсутствуют. При закупорке крупных стволов развивается картина острого легочного сердца. У больного выявляется резкая гипотония, набухание шейных вен, увеличение размеров печени, рост ЦВД, психомоторное возбуждение, усиление сердечного толчка. Кожа бледная, холодная, покрыта липким потом.
Поражение коронарных артерий приводит к возникновению острого инфаркта миокарда. Отмечаются типичные боли за грудиной сжимающего характера. Применение нитратов не дает ожидаемого эффекта. АД снижается вплоть до шоковых цифр. Возможен отек легких сердечного происхождения. Типичная картина ОИМ наблюдается не всегда. В 40% случаев болезнь протекает в атипичном варианте, проявляется болями в животе, горле, левой руке и т. д.
Эмболизация структур кровоснабжения мозга становится причиной инсульта. В тканях мозга образуется очаг некроза, от локализации которого зависит клиническая симптоматика. К наиболее распространенным признакам ишемического инсульта относят парезы и параличи, локальное снижение мышечного тонуса, парестезии, расстройства речи, нечеткость зрения, головокружение, головную боль, нарушения устойчивости, дроп-атаки, ослабление кожной чувствительности.
При эмболизации периферических артерий образуются трофические язвы, возникают зоны некроза. Нарушение венозного оттока в конечностях приводит к отекам. Изменения со стороны системы кровоснабжения внутренних органов становятся причиной ослабления или полного прекращения их деятельности. Может развиваться острая почечная или печеночная недостаточность, парез кишечника, недостаточность функции сердца и легких. Поражение церебральных кровеносных структур провоцирует необратимые нарушения в работе организма. Наблюдаются параличи, нарушения в психоэмоциональной сфере, изменения в работе внутренних органов, иннервируемых поврежденным участком мозга.
Диагностику ВЭ осуществляет анестезиолог-реаниматолог в тандеме с непосредственным лечащим врачом пациента. Данные клинического обследования в сочетании с информацией, полученной при использовании аппаратных диагностических методик, обычно не оставляют сомнений в диагнозе. Сложности возникают при определении вида эмболии. Следует дифференцировать окклюзию сосудов, вызванную воздухом, пузырьками газа, образующимися эндогенно при резком изменении давления окружающей среды (кессонная болезнь, газовая эмболия), тромбом, опухолью, инородным телом, конгломератом бактериальных клеток. К числу диагностических мероприятий относятся:
- Физикальные. Проводятся в отделении реанимации или по месту нахождения пациента. В ходе осмотра выявляют косвенные признаки тромбоза и ставят предварительный диагноз. Нужно учитывать, что болезнь далеко не всегда протекает с полным набором симптомов, частота встречаемости некоторых из них не превышает 50-60%.
- Лабораторные. На начальных этапах развития ВЭ лабораторное обследование не слишком информативно. Отмечаются изменения состава газов крови, кислотно-щелочного равновесия, баланса электролитов. При поражении внутренних органов и развитии полиорганной недостаточности происходит увеличение активности печеночных ферментов, рост концентрации креатинина и мочевины в крови. Деструктивные процессы в мышечной ткани становятся причиной повышения уровня миоглобина.
- Инструментальные. При проведении прекардиальной, трансэзофагальной или транскраниальной допплерографии удается установить факт наличия воздуха в сосудах. Исследование является качественным, определить объем газа с его помощью невозможно. Капнограмма свидетельствует об увеличении концентрации углекислого газа в конце выдоха, при измерении ЦВД выявляется неадекватный рост показателей. На ЭКГ обнаруживаются желудочковые экстрасистолы, изменения зубца P, депрессия сегмента ST.
Лечение воздушной эмболии
Устранение последствий попадания воздуха в сосуды производят с использованием медикаментозных и аппаратных способов лечения. Объем необходимой помощи зависит от состояния пациента, выраженности нарушения жизненно важных функций, наличия в клинике необходимого оборудования. Обычно схема восстановительных мероприятий включает в себя следующие методы воздействия:
- Неспецифические медикаментозные. Лечение направлено на минимизацию клинических признаков болезни и предотвращение осложнений. Пациенту назначают стероидные гормоны, кардиотоники, петлевые диуретики, сосудорасширяющие средства, антиоксиданты. На этапе восстановления используют поливитаминные комплексы, ноотропные препараты. При выраженной дыхательной недостаточности больного переводят на ИВЛ в режиме принудительной вентиляции.
- Аппаратные. Воздушная эмболия лечится с помощью гипербарической оксигенации и управляемой гипотермии. ГБО осуществляется под давлением 2-3 атмосферы, количество сеансов варьируется от 5 до 12. Продолжительность каждого из них – 45 минут. При использовании гипотермии тело больного охлаждают до 34°C. Как баролечение, так и холод способствуют увеличению растворимости газов в крови, что позволяет уничтожить тромб, недоступный для удаления оперативным путем.
- Оперативные. Оптимальным методом извлечения эмбола при внутрисердечной ВЭ является его аспирация через подключичный катетер. При этом происходит удаление нескольких сотен миллилитров крови, что может потребовать проведения массивной инфузионной терапии или гемотрансфузии. При точном определении локализации эмбола возможно вскрытие сосуда или венозного синуса.
Исход благоприятный в тех случаях, когда воздух удается удалить с помощью малотравматичного подключичного доступа. При внутричерепной или легочной локализации эмбола прогноз ухудшается, поскольку извлечь его хирургическими методами практически невозможно. Применение ГБО и гипотермии не позволяет быстро нормализовать кровоток, следовательно, повышается вероятность необратимых последствий. При поражении периферических вен и артерий угроза для жизни обычно отсутствует, но восстановление пораженных тканей протекает длительно, полной регенерации удается добиться не всегда.
Воздушная эмболизация наиболее часто возникает в ходе медицинских манипуляций, поэтому мероприятия по ее профилактике полностью ложатся на сотрудников лечебного учреждения. При вмешательствах на верхней полой вене больной должен находиться в положении Транделенбурга, катетеризация подключичной вены в момент, когда игла остается с открытым торцом (отсоединение шприца, извлечение проводника), проводится на глубоком выдохе больного. При низком ЦВД следует своевременно перекрывать окончившиеся инфузионные системы.
1. Роль артериальной воздушной эмболии в патогенезе минно-взрывной травмы: Автореферат диссертации/ Найденов А.А. – 1997.
2. Парадоксальная воздушная эмболия, приведшая к развитию острого инфаркта миокарда и массивному ишемическому поражению головного мозга у пациента, оперированного в положении сидя/ Ананьев Е.П., Полупан А.А. и соавт.// Вопросы нейрохирургии. – 2016 - №2.
3. Интраоперационная ультразвуковая диагностика в профилактике воздушной эмболии при операциях на открытом сердце: Автореферат диссертации/ Родионова Л.В. – 2007.
4. Воздушная эмболия в судебно-медицинской и прозекторской практике/ Монастырская Б.И., Бляхман С.Д. – 1963.
Тромбоэмболия легочной артерии ( ТЭЛА )
Тромбоэмболия легочной артерии – окклюзия легочной артерии или ее ветвей тромботическими массами, приводящая к жизнеугрожающим нарушениям легочной и системной гемодинамики. Классическими признаками ТЭЛА служат боли за грудиной, удушье, цианоз лица и шеи, коллапс, тахикардия. Для подтверждения диагноза тромбоэмболии легочной артерии и дифференциальной диагностики с другими схожими по симптоматике состояниями проводится ЭКГ, рентгенография легких, ЭхоКГ, сцинтиграфия легких, ангиопульмонография. Лечение ТЭЛА предполагает проведение тромболитической и инфузионной терапии, ингаляций кислорода; при неэффективности – тромбоэмболэктомии из легочной артерии.
Тромбоэмболия легочной артерии (ТЭЛА) — внезапная закупорка ветвей или ствола легочной артерии тромбом (эмболом), образовавшимся в правом желудочке или предсердии сердца, венозном русле большого круга кровообращения и принесенным с током крови. В результате ТЭЛА прекращается кровоснабжение легочной ткани. Развитие ТЭЛА происходит часто стремительно и может привести к гибели больного.
От ТЭЛА умирает 0,1% населения земного шара ежегодно. Около 90% больным, умершим от ТЭЛА, во время не был установлен правильный диагноз, и не было проведено необходимое лечение. Среди причин смерти населения от сердечно-сосудистой заболеваний ТЭЛА стоит на третьем месте после ИБС и инсульта. ТЭЛА может приводить к летальному исходу при некардиологической патологии, возникая после операций, полученных травм, родов. При своевременном оптимальном лечении ТЭЛА наблюдается высокий показатель снижения уровня смертности до 2 – 8%.
Причины ТЭЛА
Наиболее частыми причинами развития ТЭЛА служат:
- тромбоз глубоких вен (ТГВ) голени (в 70 – 90% случаев), часто сопровождающийся тромбофлебитом. Может иметь место тромбоз одновременно глубоких и поверхностных вен голени
- тромбоз нижней полой вены и ее притоков
- сердечно-сосудистые заболевания, предрасполагающие к появлению тромбов и эмболий в легочной артерии (ИБС, активная фаза ревматизма с наличием митрального стеноза и мерцательной аритмии, гипертоническая болезнь, инфекционный эндокардит, кардиомиопатии и неревматические миокардиты)
- септический генерализованный процесс
- онкологические заболевания (чаще рак поджелудочной железы, желудка, легких)
- тромбофилия (повышенное внутрисосудистое тромбообразование при нарушении системы регуляции гемостаза)
- антифосфолипидный синдром — образование антител к фосфолипидам тромбоцитов, клеток эндотелия и нервной ткани (аутоиммунные реакции); проявляется повышенной склонностью к тромбозам различных локализаций.
Факторы риска
Факторы риска тромбозов вен и ТЭЛА - это:
- длительное состояние обездвиженности (постельный режим, частые и продолжительные авиаперелеты, поездки, парез конечностей), хроническая сердечно-сосудистая и дыхательная недостаточность, сопровождаются замедлением тока крови и венозным застоем.
- прием большого количества диуретиков (массовая потеря воды приводит к дегидратации, повышению гематокрита и вязкости крови);
- злокачественные новообразования - некоторые виды гемобластозов, истинная полицитемия (большое содержание в крови эритроцитов и тромбоцитов приводит к их гиперагрегации и образованию тромбов);
- длительный прием некоторых лекарственных препаратов (оральные контрацептивы, заместительная гормональная терапия) повышает свертываемость крови;
- варикозная болезнь (при варикозном расширении вен нижних конечностей создаются условия для застоя венозной крови и образования тромбов);
- нарушения обмена веществ, гемостаза (гиперлипидпротеинемия, ожирение, сахарный диабет, тромбофилия);
- хирургические операции и внутрисосудистые инвазивные процедуры (например, центральный катетер в крупной вене);
- артериальная гипертензия, застойная сердечная недостаточность, инсульты, инфаркты;
- травмы спинного мозга, переломы крупных костей;
- химиотерапия;
- беременность, роды, послеродовый период;
- курение, пожилой возраст и др.
В зависимости от локализации тромбоэмболического процесса различают следующие варианты ТЭЛА:
- массивная (тромб локализуется в главном стволе или основных ветвях легочной артерии)
- эмболия сегментарных или долевых ветвей легочной артерии
- эмболия мелких ветвей легочной артерии (чаще двусторонняя)
В зависимости от объема отключенного артериального кровотока при ТЭЛА выделяют формы:
- малую (поражены менее 25% легочных сосудов) - сопровождается одышкой, правый желудочек функционирует нормально
- субмассивную (субмаксимальную - объем пораженных сосудов легких от 30 до 50%), при которой у пациента отмечается одышка, нормальное артериальное давление, правожелудочковая недостаточность мало выражена
- массивную (объем отключенного легочного кровотока более 50%) - наблюдается потеря сознания, гипотония, тахикардия, кардиогенный шок, легочная гипертензия, острая правожелудочковая недостаточность
- смертельную (объем отключенного кровотока в легких более 75%).
ТЭЛА может протекать в тяжелой, среднетяжелой или легкой форме.
Клиническое течение ТЭЛА может быть:
- острейшим (молниеносным), когда наблюдается моментальная и полная закупорка тромбом главного ствола или обеих основных ветвей легочной артерии. Развивается острая дыхательная недостаточность, остановка дыхания, коллапс, фибрилляция желудочков. Летальный исход наступает за несколько минут, инфаркт легких не успевает развиться.
- острым, при котором отмечается быстро нарастающая обтурация основных ветвей легочной артерии и части долевых или сегментарных. Начинается внезапно, бурно прогрессирует, развиваются симптомы дыхательной, сердечной и церебральной недостаточности. Продолжается максимально 3 – 5 дней, осложняется развитием инфаркта легких.
- подострым (затяжным) с тромбозом крупных и средних ветвей легочной артерии и развитием множественных инфарктов легких. Продолжается несколько недель, медленно прогрессирует, сопровождаясь нарастанием дыхательной и правожелудочковой недостаточности. Могут возникать повторные тромбоэмболии с обострением симптомов, при которых нередко наступает смертельный исход.
- хроническим (рецидивирующим), сопровождающимся рецидивирующими тромбозами долевых, сегментарных ветвей легочной артерии. Проявляется повторными инфарктами легких или повторными плевритами (чаще двусторонними), а также постепенно нарастающей гипертензией малого круга кровообращения и развитием правожелудочковой недостаточности. Часто развивается в послеоперационном периоде, на фоне уже имеющихся онкологических заболеваний, сердечно-сосудистых патологий.
Симптомы ТЭЛА
Симптоматика ТЭЛА зависит от количества и размера тромбированных легочных артерий, скорости развития тромбоэмболии, степени возникших нарушений кровоснабжения легочной ткани, исходного состояния пациента. При ТЭЛА наблюдается широкий диапазон клинических состояний: от практически бессимптомного течения до внезапной смерти.
Клинические проявления ТЭЛА неспецифические, они могут наблюдаться при других легочных и сердечно-сосудистых заболеваниях, их главным отличием служит резкое, внезапное начало при отсутствии других видимых причин данного состояния (сердечно-сосудистой недостаточности, инфаркта миокарда, пневмонии и др.). Для ТЭЛА в классическом варианте характерен ряд синдромов:
1. Сердечно – сосудистый:
- острая сосудистая недостаточность. Отмечается падение артериального давления (коллапс, циркуляторный шок), тахикардия. Частота сердечных сокращений может достигать более 100 уд. в минуту.
- острая коронарная недостаточность (у 15-25% больных). Проявляется внезапными сильными болями за грудиной различного характера, продолжительностью от нескольких минут до нескольких часов, мерцательной аритмией, экстрасистолией.
- острое легочное сердце. Обусловлено массивной или субмассивной ТЭЛА; проявляется тахикардией, набуханием (пульсацией) шейных вен, положительным венным пульсом. Отеки при остром легочном сердце не развиваются.
- острая цереброваскулярная недостаточность. Возникают общемозговые или очаговые нарушения, церебральная гипоксия, при тяжелой форме - отек мозга, мозговые кровоизлияния. Проявляется головокружением, шумом в ушах, глубоким обмороком с судорогами, рвотой, брадикардией или коматозным состоянием. Могут наблюдаться психомоторное возбуждение, гемипарезы, полиневриты, менингиальные симптомы.
2. Легочно-плевральный:
- острая дыхательная недостаточность проявляется одышкой (от ощущения нехватки воздуха до очень выраженных проявлений). Число дыханий более 30-40 в минуту, отмечается цианоз, кожные покровы пепельно-серые, бледные.
- умеренный бронхоспастический синдром сопровождается сухими свистящими хрипами.
- инфаркт легкого, инфарктная пневмония развивается на 1 – 3 сутки после ТЭЛА. Появляются жалобы на одышку, кашель, боли в грудной клетке со стороны поражения, усиливающиеся при дыхании; кровохарканье, повышение температуры тела. Становятся слышны мелкопузырчатые влажные хрипы, шум трения плевры. У пациентов с тяжелой сердечной недостаточностью наблюдаются значительные выпоты в плевральную полость.
3. Лихорадочный синдром - субфебрильная, фебрильная температура тела. Связан с воспалительными процессами в легких и плевре. Длительность лихорадки составляет от 2 до 12 дней.
4. Абдоминальный синдром обусловлен острым, болезненным набуханием печени (в сочетании с парезом кишечника, раздражением брюшины, икотой). Проявляется острой болью в правом подреберье, отрыжкой, рвотой.
5. Иммунологический синдром (пульмонит, рецидивирующий плеврит, уртикароподобная сыпь на коже, эозинофилия, появление в крови циркулирующих иммунных комплексов) развивается на 2-3 неделе заболевания.
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При срабатывании компенсаторных механизмов пациент сразу не погибает, но при отсутствии лечения очень быстро прогрессируют вторичные гемодинамические нарушения. Имеющиеся у пациента кардиоваскулярные заболевания значительно снижают компенсаторные возможности сердечно-сосудистой системы и ухудшают прогноз.
В диагностике ТЭЛА главная задача – установить местонахождение тромбов в легочных сосудах, оценить степень поражения и выраженность нарушений гемодинамики, выявить источник тромбоэмболии для предупреждения рецидивов.
Сложность диагностики ТЭЛА диктует необходимость нахождения таких пациентов в специально оборудованных сосудистых отделениях, владеющих максимально широкими возможностями для проведения специальных исследований и лечения. Всем пациентам с подозрением на ТЭЛА проводят следующие обследования:
- тщательный сбор анамнеза, оценку факторов риска ТГВ/ТЭЛА и клинической симптоматики
- общий и биохимический анализы крови, мочи, исследование газового состава крови, коагулограмму и исследование Д-димера в плазме крови (метод диагностики венозных тромбов)
- ЭКГ в динамике (для исключения инфаркта миокарда, перикардита, сердечной недостаточности)
- рентгенографию легких (для исключения пневмоторакса, первичной пневмонии, опухолей, переломов ребер, плеврита)
- эхокардиографию (для выявления повышенного давления в легочной артерии, перегрузок правых отделов сердца, тромбов в полостях сердца)
- сцинтиграфию легких (нарушение перфузии крови через легочную ткань говорит об уменьшении или отсутствии кровотока вследствие ТЭЛА)
- ангиопульмонографию (для точного определения локализации и размеров тромба)
- УЗДГ вен нижних конечностей, контрастную флебографию (для выявления источника тромбоэмболии)

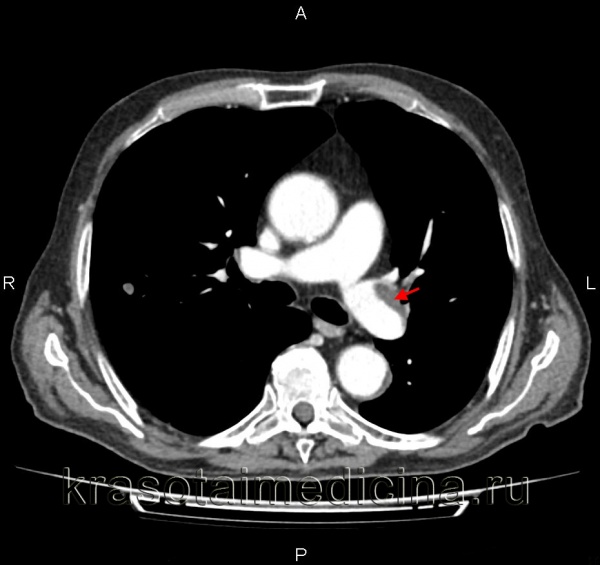
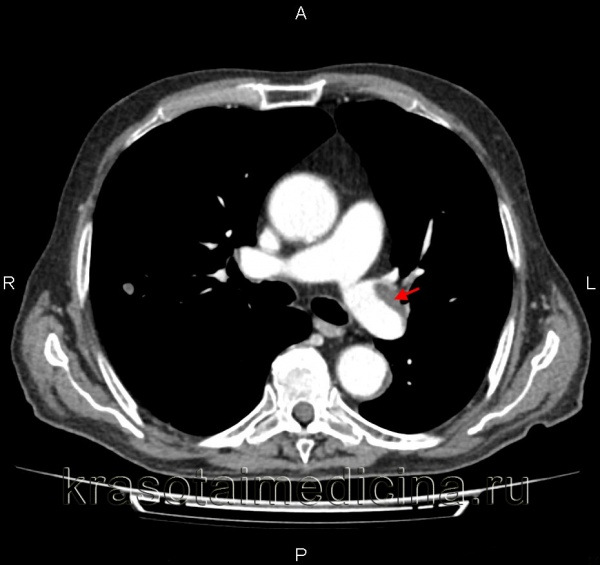
КТ-ангиография легочных артерий. Протяженный пристеночный тромб в просвете основного ствола левой легочной артерии
Лечение ТЭЛА
Пациентов с тромбоэмболией помещают в реанимационное отделение. В неотложном состоянии пациенту проводятся реанимационные мероприятия в полном объеме. Дальнейшее лечение ТЭЛА направлено на нормализацию легочного кровообращения, профилактику хронической легочной гипертензии.
С целью предупреждения рецидивов ТЭЛА необходимо соблюдение строгого постельного режима. Для поддержания оксигенации проводится постоянная ингаляция кислорода. Осуществляется массивная инфузионная терапия для снижения вязкости крови и поддержания АД.
В раннем периоде показано назначение тромболитической терапии с целью максимально быстрого растворения тромба и восстановления кровотока в легочной артерии. В дальнейшем для предупреждения рецидивов ТЭЛА проводится гепаринотерапия. При явлениях инфаркт-пневмонии назначается антибактериальная терапия.
В случаях развития массивной ТЭЛА и неэффективности тромболизиса сосудистыми хирургами проводится хирургическая тромбоэмболэктомия (удаление тромба). Как альтернативу эмболэктомии используют катетерную фрагментацию тромбоэмбола. При рецидивирующих ТЭЛА практикуется постановка специального фильтра в ветви легочной артерии, нижнюю полую вену.
При раннем оказании полного объема помощи пациентам прогноз для жизни благоприятный. При выраженных сердечно-сосудистых и дыхательных нарушениях на фоне обширной ТЭЛА летальность превышает 30%. Половина рецидивов ТЭЛА развивается у пациентов, не получавших антикоагулянты. Своевременная, правильно проведенная антикоагулянтная терапия вдвое снижает риск рецидивов ТЭЛА. Для предупреждения тромбоэмболии необходимы ранняя диагностика и лечение тромбофлебита, назначение непрямых антикоагулянтов пациентам из групп риска.
Читайте также:
- Реципрокная иннервация. Причины нарушения стато-кинетики
- Профилактика травматизма овец. Нейрогуморальная реакция на травму
- Иммуностимулирующая способность дендритных клеток. Активация врожденного иммунитета
- Люминесцентная микроскопия. Электронная микроскопия. Радиоавтография. Конфокальная микроскопия.
- Латентная стадия алкогольной кардиомиопатии. Атеросклероз как причина алкогольной кардиомиопатии
