Лечение лейкопении при вич инфекции
Синдром приобретенного иммунодефицита (СПИД) – это закономерный результат ВИЧ-инфекции. Однако при раннем выявлении и приеме соответствующих медикаментов до наступления этого момента проходят годы. Контроль и мониторирование концентрации в крови лейкоцитов при ВИЧ-инфекции является важной составляющей терапевтического лечения. Таким образом, прогрессирование ВИЧ вполне можно предупредить, а соответственно и увеличить на несколько десятилетий больному жизнь. Белые кровяные элементы помогают иммунной системе в борьбе с микроорганизмами, вирусами, злокачественными новообразованиями. Защищают организм индивида от проникновения аллергенов, простейших и грибков.
Какие лейкоциты при ВИЧ поражаются больше всего?
Вирус иммунодефицита, влияя на иммунные клетки, препятствует их работе, и со временем они перестают выполнять свои функции. В результате этих процессов организм не может бороться с инфекциями и медленно погибает. ВИЧ поражает те защитные клетки, на поверхности которых имеются белковые рецепторы CD-4. Большое их количество содержится в мембране T-лимфоцитов-хелперов. Благодаря активации иных лимфоцитных клеток они в разы усиливают ответную реакцию на проникновение в организм инфекционных агентов. Кроме того, CD-4 содержат макрофаги, моноциты, клетки Лангерганса и другие.
Первоначально заподозрить присутствие вируса иммунодефицита можно, расшифровывая результаты ОАК (общего анализа крови). На раннем этапе ВИЧ лейкоциты повышенные. При прогрессировании наблюдается нейтропения (снижение нейтрофилов) и лимфопения (снижение лимфоцитов) и, как следствие, ослабление иммунитета. Безусловно, общий анализ крови не является специфическим. На разных этапах болезни белые кровяные тельца могут быть как выше, так и ниже допустимых значений.
Анализ крови на вирусную нагрузку при подозрении на ВИЧ
Это проверенный и информативный вид диагностики. В составе некоторых лейкоцитов присутствует белковый рецептор CD-4, а так как при вирусе иммунодефицита человека эти клетки поражаются первыми, то вычисление CD-4 важно при диагностике ВИЧ. Если у индивида неправильный рацион или он незадолго до сдачи биоматериала перенес сильное нервное потрясение, то результаты анализов будут с погрешностями. Кроме того, на конечный итог оказывает влияние и временной промежуток, т. е. в какой половине дня была произведена сдача крови. Достоверный, почти стопроцентный результат можно получить только при сдаче биоматериала в утренние часы. Допустимые показатели CD-4 (измеряется в ед.) зависят от состояния индивида:
- у зараженного ВИЧ до 3,5;
- при вирусном или инфекционном заболевании 3,5–5;
- у практически здорового 5–12.
Таким образом, чем выше значение этого показателя, тем менее вероятно наличие у пациента ВИЧ. Для подтверждения диагноза необходим ОАК, чтобы быть уверенным в низкой концентрации лейкоцитов. Анализ на вирусную нагрузку выявит в крови и компоненты РНК-ВИЧ, которые не определяются у здорового индивида. Анализируя этот показатель, доктор прогнозирует дальнейшее развитие заболевания.
При ВИЧ лейкоциты повышены или понижены?
В зависимости от стадии заболевания концентрация лейкоцитов то увеличивается, то уменьшается. В первую очередь ВИЧ оказывает поражающее влияние на защитные клетки организма, в том числе и на состав крови. Следовательно, усугубление болезни можно предупредить и тем самым продлить индивиду жизнь. Одним из самых известных исследований, которые отражают состав клеток крови, является ОАК. Биоматериал для изучения берут из пальца. При расшифровке результатов особое внимание уделяют лейкоцитам. При ВИЧ-инфицировании это особо значимо. Кровяные тельца подразделяются на несколько групп, которые выполняют разные задачи:
- Лимфоциты. Как только инфекция проникает в кровяное русло, на борьбу с ней активизируются эти клетки и их количество увеличивается. Тем не менее такое сопротивление не приносит эффекта, и ВИЧ продолжает развиваться. При отсутствии терапии на начальном этапе количество лимфоцитов падает, что является тревожным звоночком.
- Нейтрофилы – защитники организма от иммунодефицитных состояний и вирусов. Концентрация их снижается при попадании в кровь возбудителя, и такое состояние характеризуется как нейтропения.
- Тромбоциты – влияют на свертываемость крови. У ВИЧ-инфицированных индивидов этот показатель низкий, что способствует образованию внезапного кровотечения, которые довольно трудно остановить, а иногда и невозможно.
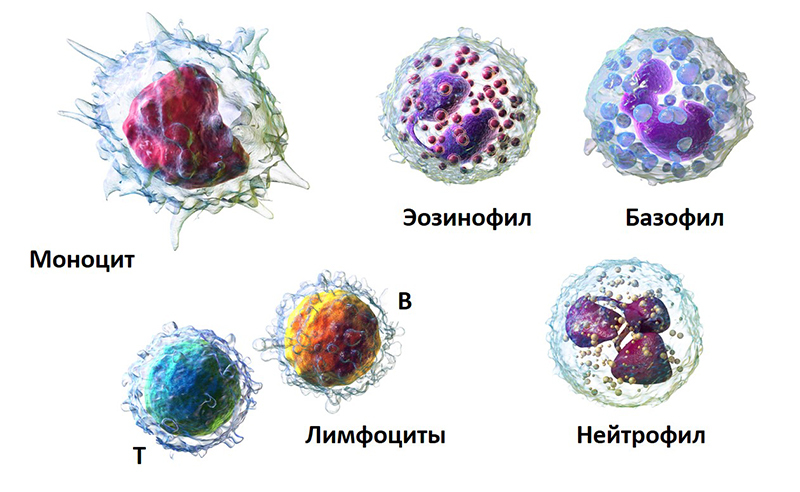
Независимо от выполняемых функций все лейкоциты совместными усилиями организуют прочную защиту организма индивида, выявляя и уничтожая вредоносные элементы. Кроме того, у больного наблюдается низкий показатель гемоглобина из-за ухудшения работы красных кровяных телец, отвечающих за доставку к тканям и органам кислорода. Как следствие, практически полностью отсутствует сопротивляемость организма к инфекциям. При выявлении ВИЧ надо регулярно посещать лечащего врача и сдавать биоматериал на ОАК. При изучении итогов исследования доктор в первую очередь изучает в результатах, сколько лейкоцитов. При ВИЧ вначале страдают именно эти клетки. Контроль за показателями в динамике дает возможность отследить развитие недуга, назначить необходимое лечение и продлить инфицированному жизнь. Отсутствие терапии чревато смертью примерно через два года после первичного заражения крови.
Общий анализ крови на лейкоциты
Интересен факт, что при рассмотрении лейкоцитов под микроскопом они розовато-фиолетового цвета, а называют их белыми кровяными клетками. Забор биоматериала для исследования осуществляется из пальца. Зараженные ВИЧ сдают его ежеквартально. Особой подготовки перед сдачей анализа не требуется. Доктора рекомендуют придерживаться некоторых условий, а именно сдавать в одной клинической лаборатории в утреннее время и на голодный желудок с целью получения достоверных результатов, т. к. количество лейкоцитов зависит от времени суток и рациона. Допустимые показатели белых клеток у детей и взрослых разные, а половая принадлежность не имеет значения. У практически здорового индивида лейкоцитарная формула (в процентном соотношении с общим количеством иммунных клеток) выглядит следующим образом:
- нейтрофилы – 55;
- лимфоциты – 35;
- базофилы – 0,5–1,0 - помогают другим лейкоцитам распознать посторонних агентов.
- эозинофилы атакуют аллергены – 2,5;
- моноциты – 5 - поглощают проникшие в кровь чужеродные элементы.

Для диагностики важно не только отклонение от нормы, но повышение и понижение общего числа лейкоцитов. При ВИЧ-инфекции в первую очередь обращают внимание на уровень лимфоцитов. Начальная стадия характеризуется повышенной концентрацией, а дальнейшее распространение инфекции и как следствие ослабление иммунитета снижает этот показатель. Важно помнить, что ОАК не ставит своей целью постановку точного диагноза, он лишь показывает изменения состава крови, на основании которых доктор принимает решение о дальнейших действиях.
В каких случаях необходим ОАК на ВИЧ?
Ниже приведены ситуации, при которых этот анализ обязателен. Сделать его можно в любом учреждении здравоохранения и совершенно бесплатно:
- При постановке на учет по беременности.
- Резкое снижение массы тела (при отсутствии причины).
- Употребление наркотических средств в немедицинских целях.
- Незащищенные половые отношения и частая смена партнеров.
- Секс с ВИЧ-инфицированным.
- Постоянные проблемы со здоровьем. При поражении вирусом иммунодефицита происходит снижение иммунитета, и индивид становится уязвимым к различным заболеваниям.
- Хроническая усталость и слабость.
- При оперативных вмешательствах или переливании крови.
Анализ покажет у инфицированных лиц изменения показателей крови, в том числе и нарушение лейкоцитарной формулы.
Изменения в общем анализе крови
При ВИЧ уровень лейкоцитов изменяется и проявляется:
- лимфоцитозом – высокий уровень лимфоцитов;
- нейтропенией – снижением количества гранулярных лейкоцитов;
- лимфопенией – низкой концентрацией T-лимфоцитов;
- снижение тромбоцитов.
Кроме того, выявляется:
- высокая СОЭ;
- повышение мононуклеаров;
- низкий гемоглобин.
Однако не только при ВИЧ лейкоциты претерпевают изменения. Такое явление встречается и при других патологических состояниях. Поэтому, основываясь на полученных результатах, специалисты назначают дополнительные виды исследований.
Низкий уровень лейкоцитов в крови
При выявлении такого результата необходимо тщательное обследование. Защита организма от воздействия болезнетворных микроорганизмов считается основной функцией лейкоцитов. При их низком уровне:
- простудные болезни являются частым спутником;
- инфекционные состояния наблюдаются длительный период и дают осложнения;
- грибки поражают дерму и слизистые оболочки;
- высокий риск заразиться туберкулезом.
На уровень лейкоцитов оказывает влияние время суток, рацион, возраст. Если количество клеток меньше 4 г/л, то такое состояние называется лейкопения. Белые клетки крови довольно чувствительны к различным внутренним и внешним факторам. Наблюдаются пониженные лейкоциты при:
- ВИЧ-инфекции;
- воздействии радиации;
- недоразвитии костного мозга;
- превращений в костном мозге, связанных с возрастными изменениями;
- расстройств аутоиммунной природы, при которых синтезируются антитела к лейкоцитам и другим элементам крови;
- лейкопении, причиной которой является наследственная предрасположенность;
- иммунодефицитных состояниях;
- эндокринных болезнях;
- разрушающих последствиях лейкоза и метастазов на костный мозг;
- острых вирусных состояниях;
- недостаточности почечной, печеночной и сердечной.
В основном отклонение от допустимых значений происходит в результате недостаточной выработки клеток или преждевременного их разрушения, а так как имеется несколько видов лейкоцитов, то отклонения лейкоцитарной формулы различны. Состояния, при которых одновременно лимфоциты и лейкоциты понижены, это:
- ВИЧ;
- поражения иммунной системы;
- наследственные мутации или патологии;
- аутоиммунные нарушения;
- инфекционные поражения костного мозга.
Таким образом, при изменении уровня клеток требуется дополнительное обследование. Избыток и недостаток их негативно отражается на здоровье.
Причины снижения лимфоцитов в крови
Лимфоциты, которые относятся к группе лейкоцитов, при ВИЧ и других состояниях организма отвечают за клеточный иммунитет, различая свои и чужеродные белки. Низкий уровень лимфоцитов, норма которых зависит от возраста, свидетельствует о лимфопении. В лейкоцитарной формуле они должны соответствовать определенному количеству. Допустимый процент отклонений от общего числа всех элементов:
- 20 – у подростков и взрослых;
- 50 – у детей от пяти до семи лет;
- 30 – у малышей.
Незначительное снижение лимфоцитов бывает при инфекциях. В этом случае очаг стремительно атакуется иммунными клетками, и лимфопения носит временный характер. Для правильной постановки диагноза важно как можно быстрей выяснить причину, по которой произошло снижение этих клеток. Выявляется низкий уровень лейкоцитов при ВИЧ, а также при:
- милиарном туберкулезе;
- тяжелых инфекциях;
- апластической анемии;
- хронических болезнях печени;
- химиотерапии;
- красной волчанке;
- разрушении лимфоцитов;
- интоксикации кортикостероидами;
- лимфосаркоме;
- и др.
Обнаружение лимфопении требует немедленной терапии патологий, которые ее спровоцировали.
Причины, влияющие на концентрацию лейкоцитов при вирусе иммунодефицита
Провокаторами повышенных лейкоцитов при ВИЧ или, наоборот, пониженных, являются различные процессы, которые протекают в организме:
- интоксикация, вызванная отравлением токсическими веществами;
- злокачественные новообразования;
- гнойно-воспалительные процессы;
- инфаркт миокарда;
- ожог;
- острый инсульт;
- лейкоз;
- аутоиммунные состояния;
- синдром гиперспленизма;
- иммунодефицитные состояния, кроме ВИЧ;
- гипоксия;
- состояния, оказывающие негативное влияние на иммунитет;
- паразитарные и бактериальные инфекции;
- сбой в функционировании эндокринной системы;
- и другие.
Кроме ВИЧ, повышение лейкоцитов наблюдается при нервных срывах. Пониженное или повышенное содержание этих клеток может быть от перегрева или переохлаждения. Следовательно, диагностировать иммунодефицит у индивида только по одному повышенному показателю нельзя. Для того чтобы правильно оценить полученные результаты исследований, необходимо выяснить анамнез.
Заключение
Своевременное выявление вируса иммунодефицита и прием антиретровирусной терапии предупреждает активизацию инфекционного процесса, а соответственно и СПИД. Успешно справляется с задачами ранней диагностики обычный анализ крови. При вирусе иммунодефицита в первую очередь изменяются показатели лейкоцитарных клеток, отвечающих за иммунную систему. Неслучайно лейкоциты в крови при ВИЧ называют зеркалом, которое отражает течение патологии. Определение их количества важно как для прогнозирования инфекционного процесса, так и для профилактики тяжелых осложнений.

Кроме того, у индивида наблюдается довольно низкий уровень гемоглобина, как следствие, сопротивляемость организма ограничена и возникает анемия. Обнаружение клеток ВИЧ обязывает человека минимум четыре раза в течение года посещать лечащего доктора, сдавать анализы и проходить необходимые обследования. Важно помнить, что регулярный контроль за развитием недуга и своевременная коррекция медикаментозного лечения продлевает жизнь.
Лейкопения, или снижение лейкоцитов в крови, развивается в результате нарушения работы эндокринной системы. В результате иммунная система организма постепенно слабеет, что выражается в снижении защитных сил организма.
Из-за бурного развития инфекционных процессов происходит нарушение работы всех органов. В статье будет рассказано о том, почему развивается лейкопения, что это такое и как лечится.
Для чего нужны лейкоциты и когда понижаются
Белые кровяные клетки имеют различную форму, бесцветны, активно перемещаются по сосудам. Главная их функция – защита организма от инородных клеток, способных вызывать инфекционные патологии.
Существует несколько разновидностей лейкоцитов. Гранулоциты характеризуются наличием сегментированного ядра неопределенной формы. Место их появления – костный мозг.
Среди них различают:
- нейтрофилы (они активно поглощают и обезвреживают болезнетворные микроорганизмы);
- эозинофилы (обладают антигистаминной активностью);
- базофилы (синтезируют гепарин – вещество, препятствующее свертыванию крови).
.jpg)
Агранулоциты не содержат в цитоплазме гранул. Выделяют моноциты и макрофаги. Последние обезвреживают бактерии и другие частицы. От их активности зависит иммунный ответ. Вместе с нейтрофилами они составляют главнейшую линию обороны человеческого организма от болезнетворных бактерий.
В одном литре крови содержится от 4 до 8,8 млрд лейкоцитов. Существенное понижение этого показателя называется лейкопенией. Оно должно определяться путем анализа крови, которая забирается исключительно утром на голодный желудок.
Часто лейкопения становится гематологическим проявлением большинства инфекционных патологий. Реже она является самостоятельной патологией.
.jpg)
У мужчин и у женщин количество лейкоцитов одинаково и практически не изменяется в зависимости от возраста. Некоторые лаборатории пользуются так называемыми референсными значениями, их норма составляет 3,2–10,6 млрд клеток в литре крови.
Лейкоцитарная формула характеризуется стойким соотношением разновидностей белых кровяных телец, и ее нарушения могут свидетельствовать о наличии у человека заболевания крови. У ребенка количество лейкоцитов может быть немного выше.
Причины заболевания
Выделяют такие причины возникновения лейкопении:

- Генетический дефект, часто передаваемый по аутосомно-рецессивному или аутосомно-доминантному типу.
- Онкологические патологии. Наибольшую опасность представляют злокачественные поражения крови. Причина лейкопении в этом случае кроется в проведении химиотерапии и других агрессивных методов воздействия на заболевание.
- Миелофиброз.
- Метастазирование злокачественного образования в костный мозг. Тем самым происходит блокирование нормального кроветворения.
- Недостаток витамина В12, фолиевой кислоты, а также некоторых микроэлементов.
- Квашиоркор.
- Инфекционные заболевания – сепсис, вирус Эпштейна-Барра, цитомегаловирус, ВИЧ, краснуха, лейшманиоз, малярия, гистоплазмоз, туберкулез.
К лейкопении у взрослых приводит прием:
- препаратов тяжелых металлов;
- Ацетилсалициловой кислоты, Парацетамола, Диклофенака, Индометацина, Пироксикама и др.;
- противосудорожных препаратов;
- антитиреоидных медикаментов;
- Колхицина;
- Ранитидина;
- Леводопы;
- Флутамида;
- сахаропонижающих препаратов;
- многих лекарств, применяемых для лечения кардиологических заболеваний – Каптоприла, Фуросемида, Прокаинамида, Пропранолола, тиазидных диуретиков, Тинидазола, Линкомицина;
- антибиотиков – Рифампицина, Ванкомицина и др.
У детей пониженные эритроциты в крови бывают из-за ионизирующего облучения, системных заболеваний соединительной ткани, анафилактического шока, увеличении селезенки, метастазировании опухолей в костный мозг, приема определенных медикаментов.
Симптомы
Низкие лейкоциты не дают специфической симптоматики, а поэтому в большинстве случаев их дефицит протекает невыраженно. Почти все его симптомы связаны с развитием инфекционных осложнений.

Лихорадка – первый и часто единственный признак того, что у человека мало лейкоцитов в крови. Очень редко она возникает в результате патологической реакции на принимаемые медицинские препараты.
Если пациент принимает глюкокортикостероиды, то у него может и не быть лихорадки. У некоторых больных она бывает при недифференцированном очаге инфекции.
Следует отличать лейкопению, которая возникла под воздействием химиотерапии. При этом у больного развивается цитостатическая болезнь. Она бывает в результате поражения костного мозга, эпителия пищеварительного тракта, кожи.
Наряду с инфекционными патологиями, низкое содержание лейкоцитов связано с такими симптомами, как:
- анемия;
- тромбоцитопения;
- геморрагический синдром;
- отек слизистой рта, стоматит язвенного типа;
- некротическая энтеропатия (острая воспалительная патология, характеризующаяся гибелью клеток эпителиальной ткани кишечника, проявляющаяся метеоризмом, учащенным жидким стулом);
- сепсис и септический шок.
Пониженный уровень лейкоцитов в крови может вызывать миоклостридиальный синдром. Он проявляется резкими болями в мускулах, септическим шоком. Часто диагностируются вирусные патологии, заболевание Эпштейна-Барра.
Диагностика лейкопении
Для выявления заболевания необходимо определение количества нейтрофилов в крови. Подсчета же общего числа лейкоцитов для этого недостаточно. Нейтропения диагностируется в случае, если количество нейтрофилов менее 1,5 млрд в литре крови.
Чтобы диагностировать нейтропению, нужны дополнительные меры диагностики:
.jpg)
- определение уровня тромбоцитов и эритроцитов в крови;
- анализ на наличие бластных клеток в костном мозге и периферической крови;
- пункция костного мозга;
- обследование крови на наличие антинуклеарных антител;
- анализ крови на ревматоидный фактор;
- определение количества антигранулоцитарных антител;
- печеночные тесты (на трансаминазу, билирубин, маркеры гепатита);
- анализ на уровень витамина В12 и фолаты.
Результаты анализа являются основанием для дальнейших врачебных действий.
Лечение заболевания
Терапия лейкопении направлена на регулирование содержания лейкоцитов и устранение имеющихся симптомов. Методы лечения следующие:
- Устранение факторов, отрицательно влияющих на уровень лейкоцитов. Часто для этого достаточно отказа от приема некоторых антибиотиков и противовирусных препаратов.
- Обеспечение правил асептики.
- Назначение препаратов для профилактики возможных инфекционных осложнений.
- Переливание лейкоцитарной массы.
- Назначение глюкокортикостероидных препаратов для активизации образования необходимых организму антител.
- Лекарственная стимуляция процесса образования лейкоцитов.
- Избавление организма от токсинов, продуцируемых микроорганизмами.
- Полноценное питание.
В качестве медикаментозного лечения назначаются такие препараты:
- Лекарства, стимулирующие образование лейкоцитов: Лейкоген, Метилурацил, Пентоксил, Сарграмостим. Очень важно назначать эти лекарства после химиотерапии.
- Антибиотики широкого спектра действия.
- Антигистаминные препараты.
- Кортикостероидные средства.
- Препараты для укрепления печени.
- Цианокобаламин.
- Фолиевая кислота.
Некоторые народные средства помогают восстанавливать нормальное содержание лейкоцитов. Полезно принимать настои, отвары следующих компонентов:
- овса неочищенного;
- крапивы;
- донника;
- хвоща;
- льняного семени.
Полезна смесь из меда и пыльцы. Для ее приготовления надо взять 1 часть пчелиного продукта и 2 части цветочной или сосновой пыльцы. Принимать смесь надо по чайной ложке в день с молоком.
Мумие является одним из наиболее эффективных средств, позволяющих за сравнительно короткое время укрепить организм. За один прием в первые 10 дней надо употребить 0,2 г мумие, в последующие 10 дней – 0,3 г, далее – 0,4 г. Средство растворяют в стакане воды. На день необходимо провести по 3 приема препарата.
Диета и питание
Правильное питание и диета являются важными составляющими нормализации уровня лейкоцитов. Ежедневное меню должно быть сбалансированным и содержать:

- устрицы, мидии и другие морепродукты;
- зелень, особенно сельдерей, спаржу и шпинат;
- капусту, особенно брюссельскую и брокколи;
- все виды бобовых;
- тыкву;
- свеклу;
- молокопродукты, особенно твердые виды сыров;
- яйца;
- печень трески.
Важно исключить из рациона субпродукты, говядину и свинину.
Почему важно нормализовать этот показатель
Содержание лейкоцитов в крови – важный индикатор здоровья организма. Эти клетки обеспечивают иммунную защиту организма, предотвращают развитие инфекционных патологий.
Если лейкоциты снизились, это говорит о том, что человеческий организм не может противостоять опасным патологиям. Падение количества белых кровяных клеток является настораживающим симптомом. Оно говорит о том, что в организме не хватает необходимых веществ для образования новых лейкоцитов или они ускоренно разрушаются.
В таких случаях организм будет заражаться продуктами жизнедеятельности бактерий, а клетки и ткани будут поражаться. Вот почему необходимо как можно быстрее нормализовать значение лейкоцитов крови.
Возможные осложнения
.jpg)
Наиболее частые последствия этого заболевания – ослабление иммунитета. Оно не настолько безобидно, как кажется, потому что человеческий организм становится полностью беззащитным перед всеми вирусами и бактериями.
При продолжительной лейкопении существенно возрастает риск заболеть онкологическими патологиями, СПИДом.
Длительно протекающее заболевание может вызывать алейкию – стойкое поражение костного мозга. Эта болезнь приводит к выраженному и опасному изменению состава крови.
Наиболее грозное осложнение лейкопении – сепсис. Оно возникает при попадании в кровь болезнетворных микроорганизмов. Снижение иммунной защиты приводит к тому, что заболевание протекает в тяжелой форме, что чревато высокой вероятностью летального исхода.
Профилактика лейкопении
Снизить вероятность развития этого недуга помогут такие рекомендации.
Лейкопения – опасное для здоровья и жизни заболевание, приводящее к резкому снижению защитных возможностей организма.
Ослабленный иммунитет утяжеляет течение всех без исключения инфекционных и вирусных патологий. Своевременное лечение лейкопении – залог успешного выздоровления.
Лейкопения (ЛП) - это состояние, при котором у человека снижается количество лейкоцитов. Это увеличивает риск инфекционного заражения. Существуют много причин лейкопении. Часть из них связана с некоторыми лекарствами, раком, радиацией и химиотерапией для лечения рака. В других случаях фактором риска выступает трансплантация стволовых клеток, хирургическое вмешательство, использование стероидов или аутоиммунные заболевания.
Чаще всего лейкопения развивается на фоне проведения противоопухолевой терапии. В таких случаях одним из побочных эффектов является нейтропения (подвид лейкопении).[1 - "Managing a Low White Blood Cell Count (Neutropenia)". Retrieved March 3, 2012]
Лейкопения просто диагностируется, но далеко не всегда удается провести эффективное лечение. Это в основном зависит от общего состояния больного и основного заболевания или первопричины из-за которой развилась ЛП. Несмотря на это проводить соответствующую терапию нужно обязательно, поскольку без нее иммунитет вовсе не справляется с инфекциями, которые в результате могут привести к тяжелым осложнениям.
Видео ЛЕЙКОПЕНІЯ
Описание
Кровь человека состоит из многих различных типов клеток, так называемых кровяных телец. Белые клетки крови, также известные как лейкоциты или белые кровяные тельца (БКТ), помогают бороться с инфекцией. Лейкоциты являются жизненно важной частью иммунной системы.
Лейкопения - это медицинский термин, характеризующий низкое количество лейкоцитов. В норме количество лейкоцитов составляет от 3500 до 11 000 БКТ на микролитр. Между полами и разными возрастными группами этот показатель нередко отличается. У человека с лейкопенией может быть менее 3500 лейкоцитов на микролитр.
Лейкоциты производятся в костном мозге и имеют решающее значение для иммунной системы. При их недостаточности возникают проблемы с избавлением от инфекций, вирусов или бактерий. Для эффективного лечения патологического состояния должна быть определена первопричина лейкопении.
Существует пять типов лейкоцитов. Каждый помогает защитить организм от определенного вида инфекции:
- Нейтрофилы: они составляют 55-70% всех лейкоцитов. Помогают бороться с грибковыми и бактериальными инфекциями.
- Лимфоциты: это второй наиболее распространенный тип лейкоцитов. Они защищают организм от вирусных инфекций.
- Базофилы: наименее распространенный тип лейкоцитов. Они участвуют в воспалительных реакциях на различные аллергены.
- Моноциты: самые крупные из лейкоцитов. Они играют определенную роль в борьбе с бактериями, грибами и вирусами. Также участвуют в восстановлении ткани, которая была повреждена воспалению.
- Эозинофилы: они сражаются с паразитами и играют важную роль в развитии аллергических реакциях и бронхиальной астмы.
Существует пять видов лейкопении, каждая из которых соответствует типу лейкоцитов, которые поражены. Наиболее известная - нейтропения.
Термины “лейкопения” и “нейтропения” часто используются взаимозаменяемо. Однако они характеризуют несколько отличающиеся патологические процессы.
Лейкопения является обобщенным термином, который относится к сокращению количества любого типа белых кровяных телец.
Нейтропения - это тип лейкопении, но относится конкретно к уменьшению нейтрофилов, наиболее распространенного вида лейкоцитов.
Немного статистики по лейкопении
- В развитых странах ЛП встречается у 3,5%-15% из 1 млн. населения.
- В европейских странах каждый год на 1 млн. людей фиксируется 2 новых случая ЛП.
- В Африке и Азии показатели по заболеваемости лейкопений в 3 раза выше, чем в Европе.
- После 60-ти лет у мужчин лейкопения встречается реже по сравнению с женщинами.
Причины
Существует 10 основных причин лейкопении, которые чаще всего способствуют развитию патологического состояния.
1. Врожденные расстройства
Некоторые врожденные заболевания способствуют уменьшению количества нейтрофилов:
- Синдром Костмана - это наследственное заболевание костного мозга, при котором дети рождаются без достаточного количества нейтрофилов. Это приводит к страданию от частых бактериальных инфекций.
- Миелокатексис - это наследственное заболевание белых кровяных телец, которое вызывает тяжелую лейкопению и, в частности, нейтропению.
2. Вирусные инфекции
Некоторые вирусы нарушают функцию костного мозга, который продуцирует лейкоциты. Также они могут замедлить работу костного мозга, что приводит к лейкопении.
3. Болезни костного мозга, повреждение или травмирование
Когда костный мозг поврежден или травмирован, это может привести либо к недостаточному продуцированию клеток крови, таких как БКТ, либо вызвать избыточное производство одного какого-то типа БКТ. К болезням костного мозга относится:
- Лейкемия
- Миелофиброз
- Дефицит фолата или дефицит витамина B12
- Миелопролиферативные расстройства
- Миелодиспластический синдром
- Апластическая анемия
Воздействие определенных токсинов, химических веществ, радиации, химиотерапии и некоторых препаратов может повредить или травмировать костный мозг. Когда есть его повреждение, клетки крови вырабатываются в меньшем количестве, что приводит к анемии и лейкопении. Для правильного функционирования костного мозга необходимы определенные питательные вещества.
4. Рак
Лейкопения может возникать при разрастании опухоли в костном мозгу. Низкое количество лейкоцитов также наблюдается при других типах рака, таких как лимфома и лейкемия. Таким образом, способность костного мозга производить нормальные клетки крови ограничена.
Осложнения при лечении рака - еще одна причина низких показателей лейкоцитов. Количество БКТ значительно снижается, когда людям с раком дают химиотерапевтические препараты. При раке костного мозга может быть очень низкая продукция нейтрофилов, что приводит к лейкопении.
Костный мозг подавляется во время химиотерапии и радиации, поэтому больные, проходящие лечение рака, более восприимчивы к инфекциям. Чтобы предотвратить серьезные осложнения из-за низкого количества лейкоцитов, лечение корректируется и изменяется.
5. Гиперспленизм
При этом расстройстве происходит преждевременное разрушение клеток крови в таком органе как селезенка. Подобный процесс приводит к анемии и лейкопении. Функция селезенки состоит в том, чтобы избавиться от старых форменных элементов крови, но в случае со сверхактивностю селезенки удаление клеток ускоряется даже тогда, когда они все еще нормально функционируют
6. Угнетающие инфекции
Резервы БКТ могут быть истощены на фоне серьезных инфекций. Некоторые тяжелые инфекционные заболевания могут вызывать опасные для жизни осложнения, называемые сепсисом.
7. Лекарства
Лекарственные вещества могут повредить костный мозг и, в частности, лейкоциты. Существует ряд групп препаратов, которые вызывают лейкопению. К ним относятся:
- Антипсихотические лекарства, такие как клозапин
- Антиэпилептические средства, включающие ламотриджин и вальпроат натрия
- Интерфероны, используемые для лечения рассеянного склероза
- Иммуносупрессивные препараты для пациентов с трансплантацией, таких как сиролимус, такролимус, циклоспорин и микофенолят мофетил
- Антибиотики, такие как миноциклин и пенициллин, которые также могут вызывать лейкопению
8. Аутоиммунные расстройства / заболевания иммунной системы
Подобные нарушения создают благоприятные условия, при которых иммунная система ошибочно повреждает здоровые клетки и ткани в организме. При аутоиммунных нарушениях иммунная система разрушает нормальные белые кровяные тельца, что приводит к лейкопении. Примером аутоиммунного заболевания является системная красная волчанка.
Количество лейкоцитов в организме также может уменьшаться из-за ВИЧ / СПИДа. При ВИЧ-инфекции лейкоциты подвергаются нападению, что делает иммунную систему слабее. Таким образом, теряется способность организма бороться с самой простой инфекцией.
9. Нервная анорексия
Другой причиной лейкопении является нервная анорексия. При этом расстройстве наблюдается аномально низкая масса тела из-за преднамеренного голодания. По данным системы здравоохранения Университета Вирджинии, многие пациенты с анорексией имеют низкий уровень лейкоцитов. Лейкопения возникает из-за частых рвот и ограниченной диеты. Следовательно, костный мозг не получает в достаточном объеме питательных веществ, необходимых организму для производства нужного количества БКТ.
10. Саркоидоз
Это системное заболевание, характеризующееся образованием гранулем в некоторых областях тела. Когда эти гранулемы определяются в костном мозге, это может значительно нарушить продукцию лейкоцитов.
Другие причины развития лейкопении:
- Заболевания щитовидной железы
- Паразитарные инфекции
- Ревматоидный артрит
- Брюшной тиф
- Грипп
- Малярия
- Туберкулез
- Лихорадка Денге
- Риккетсиозные инфекции
- Дефицит минералов, таких как медь и цинк
Клиника
Не существует конкретных симптомов, которые бы указывали на наличие низкого количества лейкоцитов. Однако, когда у человека есть лейкопения, тогда повышаются шансы заразиться инфекцией. Поэтому чаще всего определяются симптомы инфекционного заболевания:
У человека с лейкопенией могут быть другие симптомы, которые связаны с основной причиной ЛП.
Дополнительно могут определяться следующие признаки:
- Воспаление легких из-за инфицирования бактериями или вирусами, вызывающими пневмонию. В результате развиваются характерные для болезни симптомы: горячка, боль в груди, одышка, шумное дыхание.
- Воспаление слизистой оболочки десен, щек, губ, языка и т. д., которое проявляется покраснением, набуханием, кровотечением в пораженных местах.
- Длительные и тяжелые менструации.
- Кровотечения из матки инфекционного генеза.
- Признаки неврастении: усталость, лихорадка, головная боль, раздражительность и вспышки гнева.
- Сильное желание потреблять горячие напитки.
- Язвенные поражения ротовой полости: воспаление горла, губ или языка.
Диагностика
Больному в первую очередь делают общий анализ крови, по которому определяется не только лейкопения, но и другие нарушения:
- Анемия: когда у человека проявляются симптомы дефицита железа.
- Тромбоцитопения: уменьшение количества тромбоцитов из-за наличия повреждений в костном мозге.
Также может проводится УЗИ внутренних органов, которое может определить абсцессы печени при наличии бактериальной инфекции в организме. Подобная патология нередко сочетается с лейкопенией.
Видео Клинический анализ крови - Школа доктора Комаровского
Лечение
Существует несколько тактик лечения лейкопении:
- Устранение или уменьшение воздействия конкретной причины, вызвавшей лейкопению, для чего проводится терапия основного заболевания.
- Если препарат способствует развитию лейкопении, врач может порекомендовать прекратить его принимать или использовать другое лекарство. При этом больной никогда не должен самостоятельно прекращать принимать или менять назначенные ранее лекарства без предварительной консультации с врачом.
- Если проводится лечение рака и на фоне химиотерапии возникла лейкопения, тогда может потребоваться приостановить подобное лечение до того времени, пока не восстановится нормальное количество лейкоцитов.
Лечение, которое включает в себя использование факторов роста по типу гранулоцитарного колониестимулирующего фактора, может улучшить течение лейкопении. Подобная тактика часто используются при химиотерапии, вызывающей лейкопению, или если причина кроется в генетических нарушениях.
Исследование, проведенное в 2015 году, показало, что при химиотерапии наряду с лекарственным средством, называемым эрлотинибом (ингибитором тирозинкиназы) риск развития лейкопении был значительно ниже.
Следующие рекомендации могут помочь больному с лейкопенией улучшить свое состояние здоровья и снизить риск заражения:
- Нужно придерживаться правил гигиены, чтобы избежать заражения
- Важно практиковать основы здоровой диеты
- Стоит избегать порезов и царапин
- Следует больше отдыхать
При любых инфекционных заболеваниях, которые возникают на фоне сокращения количества лейкоцитов, может проводиться дополнительное лечение. Оно в основном включать антибиотики или противогрибковые средства.
Осложнения
Лейкоцитопения не является фатальной патологией. Однако при неблагоприятном состоянии больного это может способствовать появлению некоторых осложнений. В частности, повышается риск развития различных инфекций в организме. Это могут быть:
- респираторные инфекции,
- вирусные заболевания;
- гепатит;
- ВИЧ и т. д.
Их развитие представляет опасность для больного в долгосрочной перспективе.
Видео Осложнения анемии
Профилактика
Существуют некоторые продукты питания, которые следует включить в рацион, чтобы предупредить развитие лейкопении.
1. Цинк
Цинк - это иммунный буфер. Он участвует в производстве лейкоцитов и снижает риск заражения. Содержится в таких продуктах, как устрицы, говядина, баранина, зародыши пшеницы и шпинат.
2. Фолиевая кислота
Фолиевая кислота очень необходима в производстве эритроцитов и лейкоцитов. Ее дефицит может привести к анемии и лейкоцитопении соответственно. Содержится в шпинате, бобах и цитрусовых.
3. Молочные продукты
Следует больше употреблять обезжиренное молоко, сыр и йогурт, поскольку эти продукты богаты белками. Они увеличат производство лейкоцитов в организме. Также можно есть яйца и приготовленные из них блюда.
4. Зеленый чай
Напиток может помочь избавиться от токсинов. Таким образом, он предотвращает развитие инфекции и повышает работоспособность иммунной системы. Чай действует как антиоксидант.
5. Чеснок
Чеснок содержит большое количество цинка, который является важной частью иммунной системы. Также он помогает бороться с инфекциями.
6. Фрукты и овощи
Для профилактики лейкопении полезно есть апельсины, дыни, морковь, шпинат и другие зеленые листовые овощи. Они помогают увеличить количество лейкоцитов в организме.
7. Мультивитамины
Необходимо их использовать при недостаточно богатом витаминами питании. Витамин А и витамин С являются важными элементами в генерации лейкоцитов в организме.
Можно использовать траву эхинацеи и астрагалуса. Эти растения стимулируют активность иммунной системы, поскольку богаты витаминами. Но нужно проконсультироваться с врачом, прежде чем принимать эти травы, поскольку у некоторых больных возникают аллергические реакции. Рекомендуется принимать их в виде инъекций.
8. Вода
Каждый день нужно пить достаточно чистой воды. Она будет очищать организм и усиливать иммунную систему. Это предотвратит возникновение лейкопении.
Видео Лейкоциты в крови понижены
Читайте также:


