Первичные инфекции мягких тканей
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
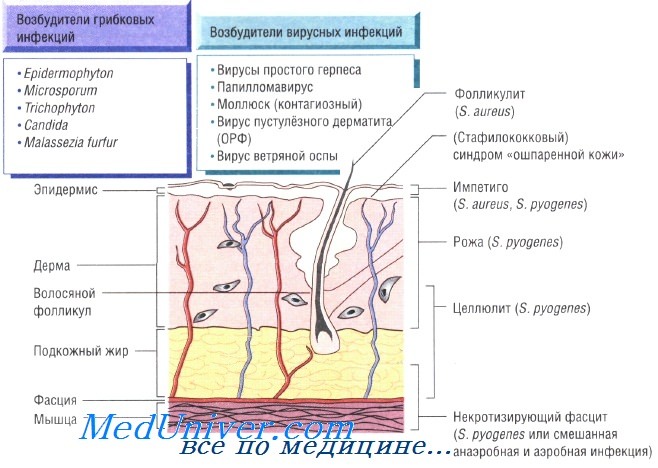
Причины инфекций кожи
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.


ГБОУ ВПО УГМА Минздравсоцразвития России Кафедра хирургических болезней лечебно-профилактического факультета
ФГКУ 354 ВКГ Минобороны России
Хирургическая инфекция . Учебно-методическое пособие / Под редакцией
Чернядьева С.А., Коновалова П.П. – Екатеринбург, 2012. – 177с.
Предназначено для студентов медицинских ВУЗов, обучающихся по специальности лечебное дело.
Составители: д.м.н., проф. Киршина О.В .,
к.м.н., доц. Засорин А.А.
Главные редакторы: д.м.н., проф. Чернядьев С.А ., к.м.н., полковник м/с Коновалов П.П .
1. Инфекции кожи и мягких тканей.………………………………………… 4 Первичные неосложненные инфекции кожи и мягких тканей……..…9 Первичные осложненные инфекции кожи и мягких тканей…….……15 Синдром диабетической стопы………………….………………………. 20
3. Гнойные заболевания пальцев и кисти.……………. ………….……. 48
7. Абдоминальный сепсис………………………………….…. ……………110
8. Гнойные заболевания забрюшинного пространства…………..……. 121
9. Острый и хронический парапроктит……………………………..……..125
ИНФЕКЦИИ КОЖИ И МЯГКИХ ТКАНЕЙ (ИКМТ)
1. Тема: Инфекции кожи и мягких тканей (ИКМТ).
2. Цели занятия: показать значимость проблемы ИКМТ, ознакомить студентов с этиологией, патогенезом, структурой, клиникой, хирургическим лечением различных форм ИКМТ.
3. Задачи занятия
Студент должен знать
3.1. Определение понятия и структуру ИКМТ.
3.2. Этиологию, патогенез ИКМТ.
3.3. Классификацию ИКМТ.
3.4. Клинику и диагностические критерии ИКМТ.
3.5. Основные направления лечения ИКМТ.
Студент должен уметь
3.6. Собрать жалобы, анамнез и правильно интерпретировать их результаты
у больных с ИКМТ.
3.7. Разработать план обследования, обосновать объем необходимых лабораторных и инструментальных методов исследования.
3.8. Сформулировать и аргументировать диагноз.
3.9. Разработать оптимальную схему лечебной тактики.
3.10. Выполнить перевязку больного с ИКМТ.
4. Продолжительность занятия в академических часах: 4 часа - 180 мин.
Инфекции кожи и мягких тканей (ИКМТ).
• частота в структуре первичной обращаемости к общему хирургу достигает
• частота в структуре нозокомиальных инфекций (послеоперационные нагноения, постинъекционные осложнения и т.д.) составляет 36%, в России - 24%;
• в США ИКМТ являются причиной 330 000 госпитализаций в год;
• в РФ эта патология наблюдается у 700 000 пациентов в год;
• летальность при некротических инфекциях достигает 50 % и более.
инфекции только кожи - S. aureus, S. pyogenes;
инфекции кожи и подкожной клетчатки – S.aureus, S.pyogenes, P.aeruginosa, Enterobacteriaceae;
некротические фасциит и целлюлит – S.pyogenes, ассоциации грамположительных, грамотрицательных, аэробных и анаэробных бактерий
(Peptostreptococcus spp ., Bacteroides spp . , Streptococcus spp ., Staphylococcus spp., Enterobacteriaceae)
инфекционный мионекроз - C. perfringens, C. novyi, C. septicum, C.hystoliticum, C. bifermentas и другие ;
ИКМТ на фоне трофических расстройств - ассоциация анаэробов и аэро-
бов: Peptostreptococcus spp., Bacteroides spp . (B. fragilis) , Streptococcus spp ., Staphylococcus spp., Enterobacteriaceae, P.aeruginosa.
(MRSA - метициллинрезистентный S. аureus )
1. Устойчивость к оксациллину/метициллину (MRSA).
2. Устойчивости к бета-лактамным антибиотикам.
3. Устойчивость к аминогликозидам, макролидам, линкозамидам и фторхинолонам.
4. В стационарах РФ частота MRSA колеблется от 5 до 90%, в среднем -
Факторы риска MRSA-инфекций
лечение бета-лактамными антибиотиками;
искусственная вентиляция лёгких;
назофарингеальное носительство MRSA.
Механизм устойчивости MRSA связан с продукцией измененного пенициллинсвязывающего белка (PSP2a).
Препаратами выбора при жизнеопасной инфекции, вызванной MRSA, являются гликопептидные антибиотики (ванкомицин, тейкопланин) и новый антибактериальный препарат класса оксазолидинов - линезолид.
(БЛРС - β-лактамаза расширенного спектра)
БЛРС – ферменты, которые вырабатываются грамотрицательными палочками, обуславливают резистентность этих бактерий почти ко всем β-лактамным антибиотикам (пенициллинам, цефалоспоринам) и снижение чувствительности к аминогликозидам и фторхинолонам.
Проблема БЛРС обусловлена следующими факторами
1. Резистентность ко всем пенициллинам и цефалоспоринам.
2. Сопутствующая полирезистентность к другим классам антибиотиков (аминогликозидам, фторхинолонам и др.).
3. Быстрое распространение среди грамотрицательных бактерий.
4. Трудность выявления общепринятыми микробиологическими методами.
5. Частая клиническая неэффективность лечения.
6. Экономический ущерб.
Факторы риска БЛРС
нахождение в ОРИТ;
инфекции у недоношенных детей;
инфекции у иммунокомпрометированных пациентов, в том числе перенесших трансплантацию;
наличие катетеров и других инвазивных устройств.
Препаратами выбора для лечения инфекций, вызванных БЛРСпродуцирующими возбудителями, являются карбапенемы.
1. По происхождению:
• первичные - самостоятельные заболевания;
• вторичные - инфекции, развивающиеся на фоне другого заболевания.
2. По наличию осложнений:
• неосложнённые инфекции – поверхностные инфекции, не требующие обширных хирургических вмешательств (фурункул, фурункулёз, карбункул, гидраденит, рожистое воспаление, целлюлит, неосложнённые абсцессы);
• осложнённые инфекции - вовлекаются поверхностные и глубокие кожные структуры, что требует проведения обширных хирургических вмешательств (травматические, укушенные, послеоперационные раны, синдром диабетической стопы, пролежни, трофические язвы, ожоговые раны).
3. Классификация осложненных инфекций по анатомическому слою:
• некротический целлюлит: некроз поражает преимущественно кожу и подкожную клетчатку, не достигая глубокого слоя;
• некротический фасциит: некроз поражает фасциальные образования, прежде всего поверхностную фасцию;
разрушение анатомической связи между фасцией и прилежащими тканями; фасция сероватого цвета, не имеет анатомической целостности, пропитана
отделяемым; возможно наличие гнойного отделяемого с характерным запахом;
• пиомиозит : формирование абсцессов в толще крупных поперечнополосатых мышц, развивающееся в результате распространения инфекции из прилежащей кости, мягких тканей или гематогенным путём (на фоне вторичного иммунодефицита);
• мионекроз : некроз поражает мышечные ткани.
4. По течению: острые и хронические.
5. Объединенная классификация ИКМТ:
• Фурункул и фурункулёз
• Синдром диабетической стопы
• Данные анамнеза, предшествующие инфекции (предварительная травма, хирургическое вмешательство, антибиотикотерапия, лечение стероидами в больших дозах и пр.).
• Местные клинические проявления : эритема, очаговые поражения, крепитация, неприятный запах, болезненность или анестезия и пр.
• Общие клинические проявления: синдром системного воспалительного ответа – SIRS, сепсис, метаболические нарушения.
• Дополнительные исследования : лабораторные методы (общий анализ крови, биохимическое исследование крови (креатинфосфокиназа, кальций, С– реактивный белок, прокальцитонин)), лучевые методы диагностики (рентгеновские исследования, УЗИ, КТ или МРТ).
• Микробиологическое исследование раны.
подтверждение наличия инфекционного процесса в ране;
выявление ведущего патогена для назначения адекватной антибактериальной терапии.
• соблюдение правил забора материала;
• максимальное приближение к очагу инфекции при заборе материала;
• сохранение жизнеспособности бактерий в образце во время транспортировки, но предотвращение их размножения.
Планирование микробиологических исследований и интерпретация результатов
обнаружение в ране бактерий не является подтверждением наличия раневой инфекции;
клиническая картина - важный критерий наличия инфекционного процесса в ране;
выделение микроорганизма (или ассоциации) на фоне отёка, гиперемии, боли в области раны свидетельствует в пользу его этиологической значимости;
выделение бактерий из раны на фоне активного репарационного процесса свидетельствует о колонизации или контаминации раневой поверхности.
Рана предварительно обрабатывается, так как попадание в образец топических антисептиков, применяемых для лечения раны, может исказить результаты исследования. Системная антибактериальная терапия также снижает вероятность выделения патогенов. Забор материала, особенно из глубоких отделов раны, должен выполняться до начала антибиотикотерапии либо непосредственно перед введением очередной дозы антибиотика. При обширных ранах целесообразно исследовать несколько образцов, полученных из различных участков. При заборе биоптатов предпочтение - жизнеспособным тканям.
Методы забора материала

аспирация раневого отделяемого с помощью шприца и иглы (для получения материала из закрытых абсцессов и глубоких отделов ран (карманов)).
забор раневого отделяемого ватным тампоном (наиболее распространённый, информативность метода ниже, преимущество – неинвазивность).
Первичные неосложнённые инфекции кожи и мягких тканей
• поверхностные травмы кожи, потёртости, загрязнения кожи;
• несоблюдение гигиенических правил;
• переохлаждение и перегревание.
• нарушения в системе иммунитета врождённого и приобретённого генеза (агама - и гипогаммаглобулинемия, дефекты фагоцитарного и клеточного звена);
• нарушения углеводного обмена (гипергликемия);
• эндокринные расстройства (гипотиреоз);
• функциональные нарушения нервной системы (вегетоневрозы);
• нарушения питания (гипопротеинемия, гиповитаминозы А и С);
• острые и хронические заболевания, желудочно-кишечные расстройства;
• некоторые наследственные факторы.
Фурункул - острое гнойное воспаление волосяного фолликула, прилежа-
щей сальной желёзы, собственно дермы.
Этиология: основной возбудитель - S. aureus.
Инфекция внедряется через поврежденную кожу.
Локализация: участки кожи, подвергающиеся трению и с повышенной
влажностью (шея, лицо, подмышечные области, ягодицы).
Клиника: процесс начинается с появления болезненного узелка по типу ог-
ра ниченного гнойного воспаления, в центре инфильтрата - волосок. Через 24—48 ч в центре узелка появляется желтый пузырек - волосяной мешочек. Сальная железа подвергается гнойному расплавлению и омертвению, образуется гнойный стержень.
Стадии течения процесса
- образование гнойного стержня.
Фурункулез – появление фурункулов на различных участках кожи.
Фурункул лица – (злокачественный фурункул) – верхняя губа, носогубная складка, нос, суборбитальная область. Опасен угрозой развития прогрессирующего тромбофлебита лицевых вен, тромбоза синусов твердой мозговой оболочки, гнойного менингита.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
В структуре хирургических заболеваний 35-45% приходится на хирургическую инфекцию - посттравматические и послеоперационные раны, острые и хронические гнойные заболевания, развитие госпитальной (нозокомиальной) инфекции кожи и мягких тканей.

[1], [2], [3]
Причины развития инфекции кожи и мягких тканей
Выделяют следующие причины:
- хирургическая инфекция (аэробная, анаэробная) мягких тканей,
- травма мягких тканей, осложненная гнойной инфекцией,
- синдром длительного раздавливания мягких тканей,
- госпитальная инфекция мягких тканей.
Проведение интенсивной терапии показано при обширных поражениях инфекцией мягких тканей, что характерно для синдрома длительного раздавливания и развития анаэробной неклостридиальной инфекции мягких тканей.
Длительное проведение интенсивной терапии сопряжено с высокой вероятностью развития госпитальной инфекции.
Госпитальная (нозокомиальная) инфекция - развитие инфекции кожи после диагностических и лечебных мероприятий. Госпитальная инфекция может быть связана с лапароскопией, бронхоскопией, длительным проведением ИВЛ и трахеостомией, послеоперационными гнойными осложнениями, в том числе в связи с применением аллопластических материалов (эндопротезирование), дренированием брюшной или грудной полости и другими причинами. Инфекция кожи и мягких тканей может быть также связана с нарушениями правил асептики при выполнении лечебных мероприятий (постинъекционные абсцессы и флегмоны, нагноение мягких тканей при катетеризации центральных вен).

[4], [5], [6], [7], [8]
Инфекция, связанная с катетеризацией центральных вен
Инфекция, связанная с катетеризацией центральных вен, - одно из осложнений (госпитальная инфекция), связанных с проведением интенсивной терапии. Туннельная инфекция - развитие инфекции мягких тканей на протяжении 2 см и более от места пункции и введения катетера в центральную вену.
Клинические симптомы в области имплантации катетера - гиперемия, инфильтрация и нагноение или некроз мягких тканей, болезненность при пальпации Катетер-ассоциированные осложнения связаны с нарушениями правил асептики и образованием инфицированной биоплёнки. Биоплёнка образовывается из отложений на поверхности катетера белков плазмы крови. Большинство микроорганизмов, особенно S. aureus и Candida albicans, обладают неспецифическим механизмом адгезии, что приводит к формированию микробной биоплёнки.
Клиническая характеристика инфекции кожи и мягких тканей

[9], [10], [11], [12], [13], [14], [15], [16], [17], [18]
Обширные (более 200 см 2 ) гнойные раны мягких тканей - один из частых вариантов развития хирургической инфекции после обширных травм и послеоперационных осложнений.
Определение площади раневой поверхности. Формула измерения:
где S - площадь раны, L - периметр раны (см), измеренный курвиметром, К - коэффициент регрессии (для ран, приближающихся по форме к квадрату, = 1,013, для ран с неправильными контурами = 0,62), С - константа (для ран, приближающихся по форме к квадрату, = 1,29, для ран с неправильными контурами = 1,016). Площадь кожных покровов человека составляет около 17 тыс см 2 .
Вовлечение анатомических структур в процесс зависит от причин развития инфекции (травма, послеоперационные осложнения, синдром длительного раздавливания и др.) и вида патогенной микрофлоры. Аэробная микрофлора поражает кожные покровы и подкожную клетчатку (код по МКБ 10 - L 08 8).
Развитию анаэробной неклостридиальной инфекции сопутствует поражение глубоких анатомических структур - подкожной клетчатки, фасций и сухожилий, мышечных тканей. Кожные покровы в инфекционный процесс существенно не вовлекаются.
Синдром длительного раздавливания тканей - частая причина острой ишемии и нарушения микроциркуляции, что приводит к тяжелому поражению мягких тканей, как правило, анаэробной неклостридиальной инфекциии.
Оптимальные условия для развития неклостридиальной флегмоны - закрытые фасциальные футляры с мышцами, отсутствие контакта с внешней средой, дефицит аэрации и оксигенации Как правило, кожные покровы над зоной поражения изменены мало.
Клиническая характеристика инфекционного поражения мягких тканей зависит от локализации инфекции:
- Целлюлит (код по МКБ 10 - L08 8) - поражение анаэробной неклостридиальной инфекцией подкожной жировой клетчатки.
- Фасциит (код по МКБ 10 - М72 5) - инфекционное поражение (некроз) фасций.
- Миозит (код по МКБ 10 - М63 0) - инфекционное поражение мышечных тканей.
Клинические симптомы - отёк кожных покровов, гипертермия (38-39 °С), лейкоцитоз, анемия, тяжелая интоксикация, ПОН, нарушения сознания.
Видовая характеристика и частота идентификации микрофлоры зависит от причин развития инфекции.
- Ангиогенные, в том числе катетер-ассоциированные, инфекции о коагулазонегативные стафилококки - 38,7%,
- S. aureus - 11,5%,
- Enterocococcus spp -11,3%,
- Candida albicans - 6,1% и др.
- Послеоперационные гнойные осложнения
- коагулазонегативные стафилококки - 11,7%,
- Enterocococcus spp -17,1%,
- Р. aeruginosa - 9,6%,
- S. aureus - 8,8%,
- Е. coli - 8,5%,
- Enterobacter spp - 8,4% и др.

[19], [20], [21], [22], [23], [24]
Неклостридиальные анаэробы - это представители нормальной микрофлоры человека, их относят к условно патогенным микроорганизмам. Однако при соответствующих клинических условиях (тяжелая травма, ишемия тканей, развитие инфекции мягких тканей в послеоперационном периоде и др.) анаэробная некло-стридиальная инфекциия становится причиной тяжелого и обширного инфекционного поражения тканей.
Микробный профиль включает ассоциацию неклостридиальных анаэробов, аэробных и факультативно анаэробных микроорганизмов.
Основные возбудители анаэробной неклостридиальной инфекциии Наибольшее клиническое значение имеют следующие виды:
- грамотрицательные палочки - В. fragilis, Prevotella melaninogemca, Fusobacterium spp,
- грамположительные кокки - Peptococcus spp., Peptostreptococcus spp.,
- грамположительные неспорообразующие палочки - Actinomyces spp., Eubactenum spp., Propionibacterium spp., Arachnia spp., Bifidobacterium spp.,
- грамотрицательные кокки - Veillonella spp.
Возбудителями анаэробной неклостридиальной инфекции могут быть грамположительные кокки - 72% и бактерии рода Bacteroides - 53%, реже грамположительные неспорообразующие палочки - 19%.
Аэробная микрофлора при ассоциации с анаэробной неклостридиальной инфекциией представлена грамотрицательными бактериями семейства Enterobactenaceae Е. coli - 71%, Proteus spp. - 43%, Enterobacter spp. - 29%.

[25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
- 1-я фаза - гнойная рана. Превалирует воспалительная реакция тканей на повреждающие факторы (гиперемия, отек, боль), характерно гнойное отделяемое, связанное с развитием соответствующей микрофлоры в мягких тканях раны.
- 2-я фаза - фаза регенерации. Снижается микробная инвазия (менее 10 3 микробов в 1 г ткани), возрастает количество клеток молодой соединительной ткани В ране ускоряются репаративные процессы.
Послеоперационные осложнения
Частота развития послеоперационных инфекционных осложнений зависит от области и условий проведения оперативного вмешательства:
- Плановые операции на сердце, аорте, артериях и венах (без признаков воспаления), пластические операции на мягких тканях, протезирование суставов (инфекционные осложнения) - 5%.
- Операции (асептические условия) на органах ЖКТ, мочевыделительной системы, легких, гинекологические операции - 7-10% инфекционных осложнени.
- Операции (воспалительно-инфекционные условия) на органах ЖКТ, мочевыделительной системы и гинекологические операции - 12-20% гнойных осложнений.
- Операции в условиях текущего инфекционного процесса на органах сердечнососудистой системы, ЖКТ, мочеполовой системы, опорно-двигательного аппарата, мягких тканях - более 20% осложнений.
Диагностика инфекции кожи и мягких тканей
УЗИ - определение состояния мягких тканей (инфильтрация) и распространение инфекционного процесса (затёки).
КТ и МРТ - определение патологически измененных, инфицированных тканей. Цитологическое и гистологическое исследование тканей раневой поверхности. Позволяет определить фазу раневого процесса и показания к пластическому закрытию раневых поверхностей.
Бактериологическое исследование - бактериоскопия, посев микрофлоры ран. Исследования проводят в динамике, что позволяет определять вид патогенной микрофлоры, чувствительность к антибактериальным препаратам, показания к повторным хирургическим вмешательствам и пластическим операциям.

[35], [36], [37]
Лечение инфекции кожи и мягких тканей
Интенсивную терапию больных с обширными инфекционными поражениями мягких тканей проводят на фоне радикального хирургического лечения.
Хирургическая тактика при инфекции мягких тканей заключается в радикальном иссечении всех нежизнеспособных тканей с ревизией прилегающих мягких тканей. Мягкие ткани при анаэробной инфекции пропитаны серозным мутным отделяемым. Хирургическое вмешательство приводит к образованию обширной послеоперационной раневой поверхности и необходимости ежедневных травматичных перевязок под наркозом с контролем состояния мягких тканей.
Инфекцию большого массива мягких тканей (несколько анатомических структур) сопровождают общие проявления ССВР, как результат поступления в кровь из поврежденных тканей биологически активных веществ, и развитие сепсиса. Клинические симптомы - отек кожных покровов, гипертермия (38-39 °С), лейкоцитоз, анемия, клинические симптомы тяжелого сепсиса (дисфункция или недостаточность внутренних органов, тяжелая степень интоксикации, нарушения сознания).
Клинический диагноз анаэробной неклостридиальной инфекции мягких тканей предполагает ассоциацию аэробной и анаэробной микрофлоры и требует применения препаратов широкого спектра действия. Раннее начало эмпирической антибактериальной терапии целесообразно проводить препаратами из группы карбапенемов (имипенем, меропенем по 3 г/сут) или сульперазон 2-3 г/сут.

[38], [39], [40], [41], [42], [43]
Назначение препаратов по чувствительности - проводят через 3-5 дней по результатам бактериологических посевов микрофлоры. Под контролем повторных бактериологических посевов назначают (аэробная микрофлора):
- амоксициллин/клавулановая кислота 1,2 г три раза в сутки, внутривенно,
- ефалоспорины III-IV поколения - цефепим 1-2 г два раза в сутки, внутривенно,
- цефоперазон 2 г два раза в сутки, внутривенно,
- амикацин по 500 мг 2-3 раза в сутки
С учётом динамики раневого процесса возможен переход на фторхинолоны в комбинации с метронидазолом (1,5 г) или клиндамицином (900-1200 мг) в сутки.
Антибактериальную терапию проводят в сочетании с антигрибковыми препаратами (кетоконазол или флуконазол). Высевание грибов из мокроты, крови - показание для внутривенной инфузии флуконазола или амфотерицина В.
Контроль адекватности - повторные бактериологические посевы, те качественное и количественное определение микрофлоры в инфицированных мягких тканях.
Инфузионная терапия [50-70 мл/(кгхсут)] необходима для коррекции водноэлектролитных потерь при обширном поражении инфекцией мягких тканей, зависит также от площади раневой поверхности. Назначают коллоидные, кристаллоидные, электролитные растворы.
Контроль адекватности - показатели периферической гемодинамики, уровень ЦВД, почасовой и суточный диурез.
Коррекция анемии, гипопротеинемии и нарушений свёртывающей системы крови (по показаниям) - эритроцитарная масса, альбумин, свежезамороженная и супернатантная плазма.
Контроль - клинические и биохимические анализы крови, коагулограмма. Детоксикационную терапию проводят методами ГФ, УФ, плазмафереза (по показаниям).
Контроль адекватности - качественное и количественное определение токсических метаболитов методом газожидкостной хроматографии и масс-спектрометрии, оценка неврологического статуса (шкала Глазго).
Иммунокоррекция (вторичный иммунодефицит) - заместительная терапия иммуноглобулинами.
Контроль - определение в динамике показателей клеточного и гуморального иммунитета.

[44], [45], [46], [47], [48], [49], [50], [51], [52], [53]
Коррекция белково-энергетических потерь - абсолютно необходимый компонент интенсивной терапии при обширных поражениях инфекцией мягких тканей. Показано раннее начало нутриционной поддержки.
Уровень белково-энергетических и водно-электролитных потерь зависит не только от катаболической фазы обмена веществ, гипертермии, повышенных потерь азота через почки, но также от длительности течения гнойной инфекции и площади раневой поверхности.
Обширная раневая поверхность в 1-й фазе раневого процесса приводит к дополнительным потерям азота - 0,3 г, т е около 2 г белка со 100 см 2 .
Длительная недооценка белково-энергетических потерь приводит к развитию дефицита питания и раневому истощению.
Развитие дефицита питания у больных хирургической инфекцией
Длительность инфекции, дни
Средний дефицит питания (дефицит массы тела 15%)
Тяжёлый дефицит питания (дефицит массы тела более 20%)
Читайте также:


