Артрит после прививки от полиомиелита
Полиомиелит – это одно из заболеваний вирусного характера, вспыхивающее в основном в странах Азии и Африки. Имея возможность перемещаться по воздуху, вирус достигает и благополучных регионов Европы, Америки. ВОЗ видит только один способ борьбы с эпидемией – проводить вакцинацию детей и взрослых.
Виды вакцин против полиомиелита с названиями препаратов
Вакцины от полиомиелита выпускаются в 2 формах:
- Капли. Содержит ослабленные формы вируса всех 3-х видов, вводятся перорально для выработки пассивного иммунитета в кишечнике. Носит название “оральная полиомиелитная вакцина Себина” (ОПВ).
- Однородные суспензии в одноразовых шприцах по 0,5 мл. Включают мертвые вирусные формы также 3-х видов. Вакцинация производится внутримышечно. Иммунитет формируется в месте ввода и затем распространяется по организму. Называется “инактивированная вакцина Солка” (ИПВ).
Первая форма вакцины дешевле второй. Она успешно производится отечественными фармацевтическими компаниями в отличие от ИПВ, которая является импортным продуктом.
Вакцины от полиомиелита подразделяются на 2 вида – монокомпонентные и комбинированные:
Отличия ОПВ и ИПВ
Каждая из видов вакцин от полиомиелита имеет свои положительные стороны и побочные эффекты, хотя неприятных симптомов после введения меньше у ИПВ. В странах с высоким эпидемиологическим уровнем широко применяется ОПВ. Причина – дешевизна капель и выработка сильного иммунитета. Отличительные особенности вакцин представлены в таблице ниже.
Таблица характеристик вакцин от полиомиелита:
| Параметр/вид вакцины | ОПВ | ИПВ |
| Тип вируса | Ослабленный живой. | Мертвый. |
| Способ ввода | В рот. | Внутримышечно под кожу в бедро, плечо или под лопатку. |
| Характер выработки иммунитета | В кишечнике. Схож с тем, который появляется у человека, перенесшего болезнь. | В крови. |
| Преимущества | Простота использования. Формирование более длительного иммунитета. Низкие затраты на создание вакцины. Повышение стойкости коллективного иммунитета. | Безопасность для организма ребенка. Нет расстройства пищеварения, отсутствует влияние на микрофлору кишечника, снижения иммунитета не наблюдается. Отсутствие вероятности проявления вакциноассоциированного полиомиелита (ВАП). Используется в составе комплексной вакцины. Годна для вакцинации детей с иммунодефицитом и больных малышей. В составе нет консервантов на основе мертиолятов. Удобство использования из-за точности дозировка в шприце. |
| Недостатки | После вакцинации человек становится носителем вируса, способен заразить окружающих ВАП. | Высокая стоимость изготовления вакцины. Вакцинация не защищает от заражения диким полиомиелитом. Отсутствует кишечный иммунитет, обеспечивающий прекращение передачи вируса. Болезненная инъекция. |
| Побочные эффекты | Отек Квинке, аллергические реакции. | Покраснение места укола (до 1% случаев). Мышечное уплотнение (до 11% случаев). Болезненность ощущают до 29% вакцинированных. |
| Осложнения | Развитие вакциноассоциативныго полиомиелита с вероятностью до 0,000005%. | Не обнаружены. |
Принципы действия вакцин
Принцип действия ОПВ следующий. Попадая на корень языка или миндалины, вакцина всасывается в кровь и поступает в кишечник. Инкубационный период вируса – месяц, организм активно начинает вырабатывать антитела (защитные белки) и защитные клетки, способные уничтожать возбудителя полиомиелита при контакте с ним в будущем. Первые составляют секреторный иммунитет на слизистых оболочках кишечника и в крови. Их задача – распознать вирус и предотвратить его проникновение в организм.
Дополнительными бонусами от ОПВ являются:
- Блокировка проникновения дикой формы вируса, пока в кишечнике действует ослабленная.
- Активация синтеза интерферона. Ребенок может реже болеть респираторными заболеваниями вирусного характера, гриппом.
Принцип действия ИПВ: попадая в мышечную ткань, быстро впитывается и остается в месте укола до выработки антител, которые распространяются по кровеносной системе. Раз на слизистых оболочках кишечника их нет, контакт с вирусом в будущем приведет к инфицированию ребенка.
График вакцинации детей
В РФ утверждена последовательность вакцинаций от полиомиелита, состоящая из 2 этапов – вакцинации и ревакцинации. При отсутствии серьезных заболеваний у ребенка, дающих право на отсрочку от прививки, график такой:
- первый этап – в 3, 4,5 и 6 месяцев;
- второй этап – в 1,5 года, 20 месяцев и 14 лет.
График предусматривает комбинирование ОПВ и ИПВ. Для грудничков педиатры рекомендуют делать внутримышечные инъекции, а для малышей после года – капать. Деткам постарше прививка от полиомиелита ставится в плечо.
Если родители выбирают только ИПВ для ребенка, то достаточно сделать вакцинацию 5 раз. Последний укол ставится в 5 лет. Пропуск ввода вакцины по графику не означает, что нужно начинать схему заново. Достаточно согласовать оптимальное время с иммунологом и провести столько процедур, сколько нужно.
Как делают прививку от полиомиелита?
На момент вакцинации ребенок должен быть здоров, с нормальной температурой тела, без рецидива аллергического заболевания. Педиатр по необходимости может назначить сдачу анализов – крови, мочи и кала. У родителей есть право обследовать ребенка без их назначения и проконсультироваться с иммунологом.
Ребенку до года ОПВ капают на корень языка специальной пипеткой или шприцем без иглы. Здесь концентрация лимфоидной ткани наибольшая. Детям постарше вакцину капают на миндалины. Достаточное количество розовой жидкости – 2-4 капли.
Качество ОПВ зависит от соблюдения правил ее хранения. Живую вакцину замораживают и транспортируют в таком виде. После размораживания она сохраняет свои свойства 6 месяцев.
Важно соблюдать точность попадания вакцины, чтобы ребенок не проглотил ее или не срыгнул, иначе необходимо провести повторное закапывание. В первом случае препарат будет расщеплен желудочным соком. После ввода капель ребенку разрешается пить воду и принимать пищу через час-полтора.
Вакцина с убитыми возбудителями полиомиелита распределяется в одноразовые шприцы объемом 0,5 мл либо входит в состав комбинированных вакцин. Куда ее вводить – лучше согласовать с педиатром. Обычно малышам до 1,5 лет делается укол в область бедра в мышечную ткань (рекомендуем прочитать: как правильно делать уколы в ягодицу ребенку?). Детям постарше – в плечо. В редких случаях вводят вакцину под лопатку.
4 инактивированных вакцины по качеству вырабатываемого иммунитета равны 5 ОПВ. Для выработки стойкого иммунитета от полиомиелита педиатры настаивают на комбинации ввода живых и мертвых вирусов.
Противопоказания к прививке
Противопоказаниями для вакцинации против полиомиелита будут такие состояния:
- инфекционная болезнь у ребенка;
- период обострения хронического заболевания.
Полный отказ от прививки от полиомиелита из-за осложнений имеют дети со следующими заболеваниями и патологиями. Для оральной вакцины:
- ВИЧ, врожденный иммунодефицит, наличие последнего у родственников ребенка;
- планирование беременности, уже беременная мама малыша, для которого планируется вакцинация;
- последствия неврологического характера после прошлых прививок – судороги, нарушения работы нервной системы;
- тяжелые последствия после предыдущей прививки – высокая температура (39 и выше), аллергическая реакция;
- аллергия на компоненты прививки (антибиотики) – стрептомицин, канамицин, полимиксин Б, неомицин;
- новообразования.
Для вакцинации неживым вирусом:
- аллергия на неомицин, стрептомицин;
- осложнения после прошлой прививки – сильный отек в месте прокола кожи до 7 см в диаметре;
- злокачественные новообразования.
Нормальная реакция на прививку и возможные побочные эффекты
Введение стороннего вещества неминуемо вызывает реакцию организма. После вакцинации от полиомиелита она считается условно нормальной, когда у малыша появляются такие симптомы:
Возможные осложнения
Осложнения после прививки бывают серьезными и опасными. Первые – результат нарушения предписаний к проведению вакцинации, например, когда ребенок болел ОРВИ или его иммунитет был ослаблен недавно перенесенным заболеванием.
Вероятность возникновения ВАП как осложнения выше при первом вводе, при каждом последующем она снижается. Выше риск ВАП у детей с иммунодефицитом и патологиями развития желудочно-кишечного тракта.
Осложнения после введение инактивированной вакцины имеют другой характер. Наиболее опасные из них – артрит, пожизненная хромота. Серьезными побочными эффектами станут аллергические реакции в виде отека легких, конечностей и лица, зуда и сыпи, затруднений дыхания.
Можно ли заразиться полиомиелитом от привитого ребенка?
Опасность контакта сохраняется для:
- беременных женщин;
- взрослых с ВИЧ-инфекцией, СПИДом;
- путешественников, посещающие страны с высоким эпидемиологическим порогом по полиомиелиту;
- медицинских работников – врачей инфекционных больниц и лаборантов, контактирующих с вирусом во время создания вакцины;
- онкобольных и людей, принимающих лекарства для подавления работы иммунной системы.
В детских дошкольных учреждениях детей без прививок ограничивают к посещению в течение месяца, в школе – до 2 месяцев. Строгое соблюдение правил гигиены и использование личных вещей каждым малышом способно существенно снизить риск инфицирования.
Стоит ли делать прививку или можно отказаться?
Ответ для себя находит каждый родитель самостоятельно. С одной стороны, существуют рекомендации ВОЗ и министерства здравоохранения страны, которые однозначно настаивают на вакцинации, оперируя статистикой смертности от вируса. С другой стороны – организм каждого малыша имеет свои особенности, а его родители, разобравшись в механизме действия прививки, ее составе и последствиях, могут бояться делать вакцинацию.
Первых поддерживают большинство педиатров, иммунологов, руководителей детских учреждений, которые применяют методы психологического прессинга на родителей. В защиту интересов вторых встает законодательство страны, оставляя право за родителями принимать решение в вопросе вакцинации ребенка.
Острый полиомиелит – это инфекционное заболевание, вызываемое полиовирусом. Полиомиелит поражает нервную систему и за считанные часы может привести к общему параличу. Механизм передачи возбудителя – фекально-оральный, пути передачи – водный, пищевой и бытовой. Вирусы полиомиелита относят к роду энтеровирусов.
Полиомиелит поражает в основном детей в возрасте до пяти-семи лет. Заболеваемость преобладает в летне-осенние месяцы (июль-сентябрь). В одном из 200 случаев инфицирования развивается необратимый паралич (обычно ног). Из таких парализованных 5-10% умирают в результате паралича дыхательных мышц.
Инкубационный период
Длительность инкубационного периода при остром полиомиелите колеблется от 4 до 30 дней. Наиболее часто этот период длится от 6 до 21 дня. В последние дни инкубации и первые дни заболевания больные наиболее заразны.
Симптомы полиомиелита
Только 3 человека из 10 инфицированных имеют какие-либо симптомы, поэтому вирус полиомиелита легко распространяется и встречается, в основном, у детей. Это сделало его одним из самых страшных заболеваний во всем мире.
Источником инфекции является человек: больной или носитель полиомиелита. Вирус проникает в организм через рот и размножается в кишечнике. Полиовирус появляется в отделяемом носоглотки через 36 часов, а в испражнениях – через 72 часа после заражения и продолжает обнаруживаться в носоглотке в течение одной, а в испражнениях – в течение 3-6 недель. Наибольшее выделение вируса происходит в течение первой недели заболевания.
Различают четыре формы проявления полиомиелита – непаралитические (асимптомную, абортивную, менингеальную) и паралитические формы:
- Инаппарантную (асимптомную или вирусоносительство), которая никак не проявляется клинически и может быть обнаружена только лабораторным путем. Размножение вируса заканчивается в кишечнике. Однако дети с инаппарантной формой опасны для окружающих, они выделяют с фекальными массами вирус полиомиелита, в крови у них отмечается высокая концентрация специфических антител.
- Абортивную (малая болезнь), при которой наблюдаются общеинфекционные симптомы без признаков поражения нервной системы, начало болезни похоже на грипп или ОРВИ – повышение температуры, интоксикация, небольшая головная боль, вялость, снижение аппетита, боли в животе, диарея, слабые катаральные явления. Вирус проникает в кровь. Можно лишь заподозрить это заболевание в очаге в окружении типичного случая острого полиомиелита, а затем по результатам вирусологического и серологического исследования подтвердить или отвергнуть этот диагноз. Болезнь заканчивается через 3-7 дней полным выздоровлением; остаточных неврологических симптомов не отмечается.
- Менингеальную, при которой наблюдаются все симптомы, свойственные абортивной форме, однако симптомы более выражены: сильная головная боль, рвота, отмечаются вздрагивания и подергивания отдельных мышц, конечностей, ригидность затылочных мышц (повышение тонуса мышц затылка, при котором человек не может достать своим подбородком до грудины), легко протекающий менингит. Вирус проникает в центральную нервную систему.
- Паралитическую, при которой вирус проникает в центральную нервную систему и поражает клетки спинного и головного мозга. Препаралитический период длится от начала болезни до появления первых признаков поражения двигательной сферы и занимает от нескольких часов до 2-3, реже 5-6 дней. Поражаются шейный, грудной, поясничный отделы спинного мозга. При попытке посадить ребенка в кровати с вытянутыми ногами он плачет, пытается согнуть ноги в коленях, опирается руками о кровать ("симптом треножника"). Болевая реакция отмечается и при высаживании ребенка на горшок ("симптом горшка"). Паралитическая форма полиомиелита имеет наиболее тяжелое течение, при данной форме наблюдается повышение температуры до 38-40°C. Дети вялы, капризны, теряют аппетит, плохо спят. На 2-3 день, а иногда уже к концу первых суток болезни, появляются головные боли, рвота, боли в конечностях, шее, спине. В дальнейшем этот менинго-радикулярный синдром сохраняется довольно длительно и в сочетании с появившимися вялыми парезами и параличами создает типичную клиническую картину. Очень важным симптомом является подергивание или вздрагивание отдельных мышечных групп.
В части случаев заболевание может иметь двухволновое течение, и тогда в конце 1 волны температура снижается до нормальных или субфебрильных цифр, но через несколько часов или 1-2 дня лихорадочная реакция появляется вновь. Общеинфекционные симптомы уменьшаются, но усиливаются боли в конечностях. Чаще всего страдают нижние конечности. Атрофия мышц появляется довольно рано, на 2-3 неделе болезни, и в дальнейшем прогрессирует.
Восстановительный период острого полиомиелита продолжается 6 месяцев - 1 год. В течение этого времени происходит постепенное, сначала довольно активное, а затем более медленное восстановление нарушенных двигательных функций. Тяжело пораженные мышцы дают лишь частичное восстановление или остаются полностью парализованными на протяжении всей жизни пациента. Эти стойкие парезы и параличи, не имеющие тенденции к восстановлению, характеризуются как остаточные явления после перенесенного острого полиомиелита.
Спинальная форма является самой распространенной формой острого паралитического полиомиелита.
Диагностика полиомиелита
Полиомиелит у ребенка может быть заподозрен педиатром или детским неврологом на основании анамнеза, эпидемиологических данных, диагностически значимых симптомов. На первых порах распознавание полиомиелита затруднено, в связи с чем ошибочно устанавливается диагноз гриппа, ОВРИ, острой кишечной инфекции.
Главную роль в диагностике полиомиелита играют лабораторные тесты: выделение вируса из слизи носоглотки, фекалий; методы ИФА (обнаружение IgM) и РСК (нарастание титра вирусоспецифических антител в парных сыворотках).
Наибольшее значение имеет своевременная диагностика острого паралитического полиомиелита и выявление случаев, подозрительных на это заболевание. Спинномозговая жидкость при полиомиелите прозрачная, бесцветная, вытекает под несколько повышенным давлением. Уровень глюкозы остается в пределах нормы. Со стороны крови при полиомиелите особых изменений не отмечается.
Может ли ребенок заболеть полиомиелитом после прививки
Прививка от полиомиелита сделанная детям в 3 месяца и в 4,5 месяца, согласно календарю профилактических прививок, содержит убитый (неживой) вирус (такая вакцина называется инактивированная или ИПВ) , поэтому заболеть полиомиелитом после такой прививки невозможно.
А третья вакцинация и последующие ревакцинации против полиомиелита проводят живой вакциной (оральная полиомиелитная вакцина или ОПВ), которая закапывается в рот ребенку. Данная вакцина содержит живой ослабленный вирус полиомиелита, поэтому после ОПВ возможно заболеть полиомиелитом, такое осложнение после прививки называется вакцинассоциированный полиомиелит. Это состояние протекает по типу настоящего полиомиелита, но возбудителем является не дикий вирус, а вакцинный штамм. При этом формируются парезы или параличи. Данное осложнение возможно, если вакцинацию проводили неправильно или вакцина вводилась ребенку с ослабленным иммунитетом. Наибольшая степень риска отмечается после 1 вакцинации живой вакциной.
Важное условие – прививку от полиомиелита, особенно живой вакциной можно делать только здоровому ребенку!
Может ли ребенок заразиться полиомиелитом от других привитых детей
Может. У непривитого ребенка, находящегося в окружении детей, получивших живую вакцину, может развиться вакцинассоциированный полиомиелит. Симптомы проявляются на 4-30 день после вакцинации ОПВ и не отличаются от клинических симптомов паралитического полиомиелита.
Опасная ситуация создается в лечебных учреждениях (стационарах), детских учреждениях с постоянным пребыванием там детей, школах, при проведении вакцинации одним детям и отводе от вакцинации других, находящихся с ними в близком контакте. Известны случаи возникновения в этих условиях тяжелых паралитических заболеваний в группе детей с отводами от прививок. Необходимо помнить, что не привив ребенка против полиомиелита, вы оставляете его беззащитным при вероятной встрече не только с дикими вариантами вируса, но и с вирусами полиомиелита вакционного происхождения.
Дети после прививки живой вакциной (в виде капель) выделяют в окружающую среду вирус полиомиелита, который может вызвать болезнь у непривитых детей.
Именно поэтому в медицинских, дошкольных организациях и общеобразовательных учреждениях (школах), летних оздоровительных организациях детей, не имеющих сведений об иммунизации против полиомиелита, не привитых против полиомиелита или получивших менее 3 доз полиомиелитной вакцины, разобщают с детьми, привитыми вакциной ОПВ в течение последних 60 дней, на срок 60 дней с момента получения детьми последней прививки ОПВ.
Таким образом вакцинассоциированный полиомиелит может развиться (начало заболевания происходит):
- не раньше 4-6 дня и не позже 30 дня после введения ОПВ (у ребенка, ранее не вакцинированного убитой вакциной);
- в течение 60 дней (у ребенка, который имел прямой контакт с привитыми ОПВ детьми);
- в течение полугода у детей с ВИЧ, лейкозом, иммунодефицитными заболеваниями, пороком либо тяжелой формой болезней кишечника и желудка.
Первые признаки вакцинассоциированного полиомиелита: головная боль, рвота, усталость, лихорадка, боли в конечностях.
При развитии вакцинассоциированного полиомиелита у реципиентов (привитого живой вакциной) чаще выделяют вирусы III типа, а у контактных (не привитого, но находящегося в окружении других привитых, например в 14 лет в школе)– II типа.
Лечение полиомиелита
Развитие у ребенка симптомов, подозрительных на острый полиомиелит, требует срочной госпитализации и строгого постельного режима. Постельный режим и покой имеет большое значение как для уменьшения степени развивающихся в дальнейшем параличей, так и для их предупреждения. Больной ребенок должен находиться в удобном положении, избегать активных движений.
Специфического лечения, то есть медикаментозных препаратов, блокирующих вирус полиомиелита, не существует.
Абортивная форма острого полиомиелита не требует специального лечения, кроме строгого соблюдения постельного режима, по крайней мере до снижения температуры, сохранения ее на нормальном уровне в течение 4-5 дней и восстановления хорошего самочувствия. В тех случаях, где есть серьезные основания подозревать абортивную форму острого полиомиелита, а обычно это бывает в очаге, где был зарегистрирован случай паралитического заболевания, следует внимательно наблюдать за такими больными и соблюдать постельный режим из-за опасности развития второй волны заболевания с неврологическими симптомами.
Менингеальная форма. Полный физический покой, исключение даже небольших нагрузок, отказ от различных инъекций. Серозное воспаление мозговых оболочек, вызванное вирусом полиомиелита, сопровождается повышением внутричерепного давления, что клинически выражается головными болями и рвотами. Поэтому ведущее место в лечении этой формы занимает дегидратационная терапия. Применяются различные дегидратирующие препараты (диакарб).
При паралитических формах проводятся те же мероприятия, что и при менингеальной форме полиомиелита. Когда развитие параличей закончено (4-6 недель заболевания), проводят комплексное восстановительное лечение (лекарственное, физиотерапевтическое и ортопедическое), в дальнейшем — периодическое санаторно-курортное лечение.
Поствакцинальными называются изменения, происходящие в организме после проведения профилактической вакцинации и являющиеся физиологическими реакциями. Они не оставляют последствий для здоровья и характеризуются непродолжительностью (от нескольких часов до недель).

Поствакцинальные реакции могут быть:
- местные – затрагивают только место введения препарата (например, покраснение, болезненность и отек);
- общие – влияют на весь организм (например, повышение температуры тела).
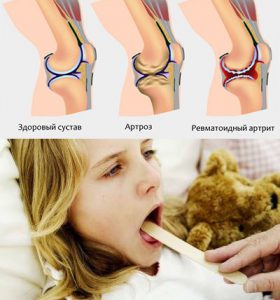
Одной из общих поствакцинальных реакций может быть артрит.
Все поствакцинальные реакции могут быть:
О силе местных реакций судят по степени выраженности изменений в месте инъекции. Общие поствакцинальные реакции в основном оцениваются по степени повышения температуры тела.
В настоящее время средние и сильные реакции на введение вакцин отмечаются редко. Это связано с высоким качеством современных вакцин. Если у ребенка отмечалась сильная поствакцинальная реакция на введение какого-либо препарата, то повторное введение того же средства противопоказано.
По клиническим проявлениям поствакцинальный артрит похож на реактивный, а по своей морфологической характеристике он является иммунным синовитом.
Поствакцинальный артрит могут вызывать любые вакцины: 
- против краснухи;
- против кори;
- БЦЖ;
- АКДС;
- против ветряной оспы;
- против вирусных гепатитов (В и А);
- против эпидемического паротита;
- другие.
Особенности течения поствакцинальных артритов зависят от типа используемых вакцин.
В большинстве случаев поствакцинальный артрит у детей возникает после введения вакцины краснухи, реже – свинки, ветряной оспы или коклюша. У взрослых это осложнение чаще появляется после вакцинации от туберкулеза (вакцина БЦЖ).
Если пациент недавно перенес реактивный артрит или болезнь Рейтера вызванные шигеллой или сальмонеллой, и вводится вакцина против этих возбудителей, то существует риск рецидива воспаления.
Механизм возникновения поствакцинальных реакций связан с тем, что введение любой вакцины вызывает физиологичные изменения в организме: активизация клеток иммунной системы, образование защитных антител и другие реакции. Иногда эти процессы могут сопровождаться клиническими симптомами.
Причины возникновения поствакцинального артрита связывают с индивидуальными особенностями организма, патологией иммунной системы. Доказан повышенный риск возникновения этого состояния у людей, имеющих антиген HLA-B27.
Симптомы поствакцинального артрита у детей
Типичные проявления поствакцинального артрита следующие:
Редко воспаление суставов может сочетаться с симптомами васкулита или аллергической реакции (покраснение, зуд, отечность в месте введения вакцины). Иногда поствакцинальный артрит возникает вместе с патологическими признаками, схожими с проявлениями болезни Рейтера. Однако инфицирования хламидиями или другими микроорганизмами не наблюдается.

Возможно возникновение артралгии без внешних изменений суставов.
Как правило, течение поствакцинального артрита доброкачественное. Проявления заболевания обычно проходят полностью, возможно даже спонтанно за 10-14 дней. Но при следующем плановом введении вакцины симптомы артрита могут вернуться с большей интенсивностью. Если поражение сустава не исчезает или даже усиливается, значит, скорее всего, это не поствакцинальный, а какой-либо другой артрит.
В редких случаях возможно тяжелое течение поствакцинального артрита с хронизацией процесса. Как правило, такой вариант возникает после введения вакцины против краснухи (моно- или в составе других препаратов). Этот артрит является уже не поствакцинальной реакцией, а побочным эффектом от введения вакцины.
Из-за того, что проявления патологии возникают отсрочено, через несколько недель после вакцинации, и быстро исчезают, многие родители не догадываются об их связи со сделанной прививкой.
Существуют особенности течения артрита, в зависимости от введенной вакцины и места введения. Так, у взрослых больных описаны характерные проявления артрита, после введения БЦЖ для лечения онкологической патологии мочевого пузыря. При этом у женщин при внутримышечном введении вакцины возможно возникновение симметричного артрита мелких суставов, напоминающего ревматоидный, который сопровождается утренней скованностью. А у мужчин при введении препарата в виде инстилляций в мочевой пузырь возможно возникновение асимметричного моноартрита с поражением суставов нижних конечностей и крестцово-подвздошных сочленений.
Специфических методов определения поствакцинального артрита не существует.
Основные мероприятия направлены на исключение более тяжелых вариантов артрита – ревматоидного, ревматического, инфекционного и других. Для этого необходимо обратиться к врачу сразу после появления симптомов заболевания.
Помогают в постановке диагноза сведения о проведенной профилактической вакцинации в течение последнего месяца. Поэтому родителям следует знать, какой препарат вводился ребенку и когда. Если побочные эффекты во время использования каких-либо медикаментов или аллергические реакции возникали ранее, необходимо сообщить специалисту их характер и то, какими лекарственными средствами эти симптомы купировались.
План обследования включает:
- Лабораторные исследования:
- Инструментальные исследования: рентгенография пораженных суставов для исключения деструктивных и других изменений. Могут также использоваться УЗИ сустава, КТ и МРТ, диагностическая пункция.
Лабораторные исследования включают в себя:
- общий и биохимический анализы крови для исключения воспалительных и инфекционных изменений;
- специальные исследования: определение ревматоидного фактора, антинуклеарных антител, циркулирующих иммунных комплексов, иммуноглобулинов различных классов, антигенов HLA.
Лечение поствакцинального артрита
В случае истинного поствакцинального артрита, симптомы заболевания проходят даже при отсутствии терапии. Однако для наблюдения и проведения диагностических ме 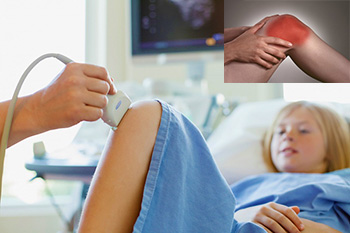
роприятий ребенок должен находиться в стационаре.
Применяются следующие методы лечения:
- Медикаментозные средства:
- нестероидные противовоспалительные препараты – для уменьшения проявлений воспаления, боли;
- симптоматические средства – обезболивающие, противоаллергические и другие препараты.
- Курс физиотерапевтических процедур – показан после стихания воспалительного процесса.
- Лечебная физкультура – проводится при остаточных проявлениях заболевания для восстановления полного объема движений в суставах.
Прогноз заболевания благоприятный. Через 10-14 дней симптомы полностью исчезают, не оставляя после себя никаких патологических изменений.
Специфических мер профилактики поствакцинального артрита не существует. Однако после возникновения подобного побочного эффекта от введения препарата, многие родители начинают бояться проведения профилактической вакцинации. Совсем отказываться от прививок не стоит, ведь они направлены на защиту организма от серьезных инфекционных заболеваний. Но чтобы предотвратить возможные побочные эффекты в будущем, введение вакцин следует проводить по индивидуальному графику под контролем врача-иммунолога.
Современные препараты обладают низкой вероятностью развития побочных эффектов после введения. Перед введением вакцины квалифицированный специалист расскажет, на какие возможные реакции следует обращать внимание.
Также необходимо придерживаться следующих правил:
- Не следует делать прививки сразу после перенесенных инфекционных и других заболеваний, аллергических реакций, отдыха в других климатических зонах, стрессовых ситуаций (например, первый поход в школу или детский сад). Все эти факторы увеличивают риск возникновения поствакцинального артрита.
- С особой настороженностью при проведении профилактической вакцинации следует относиться к детям, страдающим аллергическими реакциями, патологией иммунной системы, имеющим отягощенную наследственность (носители антигена HLA-B27).
- Необходимо наблюдать за ребенком после проведения прививки, избегать стресса и чрезмерных физических нагрузок.
- Детям, страдающим аллергическими реакциями, следует за несколько дней до и после вакцинации соблюдать гипоаллергенную диету. Маленьким детям в этот период не следует вводить новые блюда прикорма.
- Хотя бы несколько дней после прививания не следует посещать организованный коллектив (детский сад, школу), поликлиники, стационары и места скопления большого количества людей, чтобы предотвратить возможные инфекционные заболевания.
Читайте также:


