Панкреатит полиомиелит цинга радикулит полидактилия
Такое заболевание, как полидактилия, встречается довольно редко. Под данным термином подразумевают увеличение количества пальцев. Оно не представляет никакой опасности для здоровья или жизни, но всё же доставляет человеку значительный психологический дискомфорт.
Полидактилия – это анатомическое отклонение, которое характеризуется большим, чем в норме, числом пальцев у человека на руках или ногах от шестипалости до многопалости.
Шестипалость нарушает нормальную функцию конечностей, негативно влияет на психику ребёнка, ограничивает его физическое развитие, сопровождается необходимостью использования ортопедической обуви, а также ограничивает выбор будущей профессии.
Частота встречаемости
По различным данным полидактилия встречается примерно у одного ребёнка на 3000 всех новорождённых детей; соотношение полов при данной патологии одинаковое. Наличие 6 пальцев на руке или ноге может проявляться изолированно или же в сочетании с другими врождёнными аномалиями развития опорно-двигательного аппарата (брахидактилией (короткопалостью), дисплазией тазобедренных суставов, сгибательными контрактурами пальцев и др.).
Причины полидактилии
Причины развития полидактилии изучены недостаточно, но основной принято считать наследственную предрасположенность. Вероятность передачи данной аномалии ребёнку от матери или отца составляет 50%. Таким образом, у носителя патологического гена может родиться и здоровый малыш.
В некоторых случаях шестипалая рука или нога может быть одним из множества симптомов сложных хромосомных нарушений (синдрома Меккеля, синдрома Патау и др.). Всего в генетике насчитывается порядка 120 синдромов, которые сопровождаются полидактилией.
Не исключается также вероятность возникновения патологии на фоне нарушений протекания беременности. К таким случаям относятся:
- инфекционные заболевания в период вынашивания ребёнка;
- вредные привычки будущей матери;
- злоупотребление лекарственными препаратами;
- неблагоприятные условия проживания или труда;
- влияние на организм беременной облучения.
Предполагается, что на возникновение аномалии эти причины влияют приблизительно на восьмой неделе внутриутробного периода, когда происходит закладка костной ткани.
Классификация полидактилии
По месту локализации дефекта полидактилия бывает:
- преаксиальная – удвоение большого пальца на руке или ноге;
- центральная – характеризуется деформацией от двух до четырёх пальцев, считается более редкой формой;
- постаксиальная – удвоение пятого пальца.
По форме принято разделять болезнь на несколько типов:
- Первый тип – шестой палец представляет собой лишь кожный отросток и считается рудиментом.
- Второй тип характеризуется раздвоением основного пальца.
- Третий тип – лишний сегмент имеет свою кость и сухожилие и является полностью функциональным.
Чаще всего полидактилия встречается на руках, но возможно увеличение числа пальцев на ногах или даже сочетание многопалости на верхних и нижних конечностях. Известно также, что односторонняя аномалия преобладает над двусторонней (соответственно 65% и 35%), а правосторонняя примерно в два раза над левосторонней.
Клинические признаки полидактилии
Основным симптомом полидактилии у ребёнка является наличие добавочных пальцев на руках или ногах. При этом они могут представлять собой рудиментарные придатки или быть нормального строения и размера. Дополнительные пальцы в большинстве случаев имеют уменьшенное число фаланг и довольно малые размеры, а нередко вообще бывают лишены кости и представляют собой мягкотканные нефункционирующие образования на кожной ножке. Реже наблюдается удвоение лишь ногтевой фаланги.
Кроме избыточного количества пальцев на верхней или нижней конечности, при подобной патологии наблюдается деформация костно-суставного аппарата. С возрастом подобное нарушение прогрессирует, что способствует возникновению различных деформаций и нарушений вторичного характера.
- укорочение поражённой конечности;
- лишняя масса тела;
- низкорослость;
- синдактилия (полное или частичное сращивание пальцев);
- сгибательные контрактуры пальцев;
- деформация костей черепа или грудины;
- косолапость;
- недоразвитие половых органов;
- врождённые пороки сердца;
- микроцефалия (уменьшение размеров черепа и, соответственно, головного мозга);
- пигментный ретинит (наследственное заболевание глаз, вызывающее сильное ухудшение зрения и даже слепоту);
- помутнение роговицы;
- микрофтальмия (уменьшение объёма глазного яблока со снижением остроты зрения);
- искажение ушных раковин;
- нарушение функционирования органов и сердечно-сосудистой системы и желудочно-кишечного тракта;
- дисплазия тазобедренных суставов;
- брахидактилия (короткопалость);
- расщелина верхней губы или нёба (заячья губа или волчья пасть);
- умственная отсталость.
Диагностика полидактилии
Как правило, наличие данной патологии у новорождённого малыша выявляется врачом неонатологом в первые минуты после рождения. Клиническая диагностика также предполагает осмотр ребёнка детским ортопедом-травматологом, а также выявление функциональных и анатомических нарушений и определение типа деформации. Кроме того, малыш должен быть обязательно осмотрен медицинским генетиком.
Рентгенологический метод исследования заключается в проведении рентгенографии поражённой кисти или стопы и последующего определения анатомических соотношений костно-суставного аппарата. С целью оценки состояния костных, мягкотканных и хрящевых структур может быть показана магнитно-резонансная томография (МРТ).
Дополнительное значение в обследовании также имеют электрофизиологические методы диагностики (реовазография, электромиография), которые позволяют выяснить состояние мышц и местного кровотока при полидактилии.
Генетическая диагностика полидактилии включает в себя генеалогический анализ и прогнозирование вероятности рождения в данной семье ребёнка с аномалией развития. При полидактилии, ассоциированной с другими хромосомными заболеваниями, немаловажное значение приобретает пренатальная диагностика (ультразвуковое исследование (УЗИ) плода, амниоцентез или биопсия хориона). В случае наличия у будущего малыша изолированной полидактилии беременность, как правило, пролонгируют; однако при выявлении у него тяжёлой хромосомной патологии ставится вопрос об искусственном прерывании беременности.
Лечение полидактилии
Лечение многопалости у детей проводится лишь хирургическим путём. Если дополнительный палец соединяется с основным при помощи кожной мембраны, то удаление его осуществляется в первые месяцы жизни ребёнка. В остальных случаях оперативное вмешательство целесообразно отложить до исполнения им одного года.
Хирургическая коррекция полидактилии может проводиться несколькими способами:
- иссечение лишнего пальца без вовлечения в операцию основного;
- удаление добавочного сегмента с последующей коррекцией основного пальца;
- иссечение дополнительного пальца с выполнением кожной, сухожильной или костной пластики.
В восстановительном периоде рекомендуется проведение лечебной физкультуры, массажа и физиотерапевтических методов лечения (воздействие инфракрасного излучения на прооперированную область и магнитотерапия).
Профилактика полидактилии
Она подразумевает медико-генетическое консультирование молодых пар, в семьях которых отмечались наследуемые случаи полидактилии, а также тщательное планирование беременности с исключением влияния любых возможных неблагоприятных факторов в первом триместре внутриутробного развития плода.
Профилактика послеоперационных осложнений заключается в проведении полноценной реабилитации. После хирургического вмешательства ребёнок должен находиться на диспансерном наблюдении у детского ортопеда до 14 — 15 лет, то есть вплоть до окончания периода интенсивного роста кисти и стопы.
Заключение
В большинстве случаев изолированная полидактилия довольно благополучно излечивается хирургическим путём. Наилучшие косметические и функциональные результаты достигаются в случае проведения операции в раннем возрасте. При аномалии, ассоциированной с другими хромосомными нарушениями, прогноз определяется тяжестью основного заболевания.
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Что такое полиомиелит?
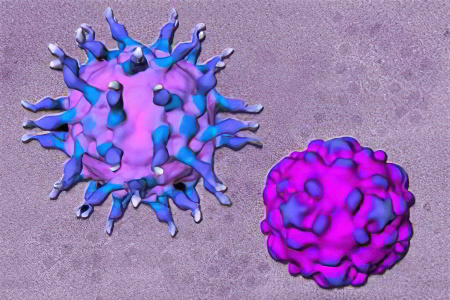
Полиомиелит – это острое инфекционное заболевание, вызываемое полиовирусом, относящимся к семейству пикорновирусов, роду энтеровирусов. Манифестная форма полиомиелита сопровождается поражением нервной системы: появлением парезов и параличей в результате нарушения функций мотонейронов передних рогов спинного мозга.
Полиовирус распространен повсеместно, но наиболее часто он проявляет себя в странах Африки и Азии, где наблюдается круглогодичная циркуляция его штаммов. В 1988 г. ВОЗ поставила перед собой задачу в ближайшие 12 лет полностью ликвидировать данную патологию. Единственным путём решения должна была стать вакцинация детской прослойки населения в объёме свыше 85%. Добиться поставленных целей полностью не удалось, хотя не отметить огромного снижения уровня заболеваемости полиомиелитом не возможно.
В настоящее время периодически регистрируются отдельные случаи возникновения заболевания. Они связаны с несоблюдением регламентируемых сроков вакцинации, а также с отказами некоторых родителей от иммунизации их детей против полиомиелита, в связи с чем возникает неполный охват населения профпрививками, недостаточный процент иммунной прослойки. Все это в целом способствует сохранению и циркуляции в природе "диких" штаммов вируса.
Симптомы полиомиелита
Длительность инкубационного периода составляет от 5 до 35 дней (обычно 1-2 недели). Типичная форма - спинальная.
Для неё характерны следующие периоды:
препаралитический (3-6 дней). Характерно двукратное повышение температуры тела с интервалом в 2-3 дня. Появляются симптомы поражения верхних дыхательных путей: насморк, заложенность носа, боль в горле, сухой кашель. Возможны диспепсические явления: тошнота, одно-, двукратная рвота, боль в животе. В дальнейшем появляется мигрень, миалгии, повышение кожной чувствительности.
паралитический период (длится от нескольких дней до 2-х недель). Для него характерно появление вялых, ассиметричных параличей и парезов. Температурных подъемов больше не отмечается, уменьшаются явления интоксикации. В редких случаях страдает функциональное состояние тазовых органов. В зависимости от уровня поражения структур спинного мозга варьирует локализация парезов и параличей. При изменении шейного и грудного его отделов отмечаются двигательные нарушения в руках, мышцах шеи. Если патологический очаг расположен ниже, то происходит парализация нижних конечностей (этот вариант встречается чаще всего). При одностороннем парезе мышц живота формируется его ассиметричное выпячивание, при двухстороннем - "лягушачий" живот. Уже с 10-14 дня у больных отмечаются признаки мышечной атрофии. Появление параличей всегда наступает неожиданно. Часто они появляются с утра, когда больной только проснулся. Параличи могут носить преходящий характер и проходить совершенно без последствий или быть стойкими. В последнем случае максимальной выраженности неврологическая симптоматика в основном достигает ко вторым суткам.
восстановительный период (может продолжаться несколько лет). Наиболее быстрыми темпами восстановление осуществляется в первые полгода, далее его темп заметно замедляется. При глубоком поражении ткани мышц, т.е. при гибели отвечающих за нее двигательных нейронов спинного мозга, процесс репарации становится невозможным.
резидуальный период или период остаточных явлений. Для него характерны стойкие вялые параличи, мышечные атрофии, контрактуры, деформации костей, остеопороз. Даже спустя многие годы лица, перенесшие полиомиелит, могут страдать быстрой мышечной утомляемостью, фасцикуляциями, атрофиями отдельных мышечных групп.
Паралитическая форма встречается в одном из двухсот случаев заболевания, но тем не менее именно она, являясь самой сложной, практически всегда подлежит корректной диагностике.
Кроме того, существуют иные формы данного заболевания:
Инаппарантная . Выражается в здоровом вирусоносительстве. Клинически патология себя совершенно не проявляет и практически никогда не диагностируется. Выявить её возможно лишь при вирусологическом обследовании.
Абортивная форма. Для неё характерны признаки общего инфекционного заболевания без проявления неврологической симптоматики. Отмечается повышение температуры тела, чихание, боль в горле, кашель, головная боль, тошнота, рвота, боли в животе. Больной полностью выздоравливает через 3-7 дней.
Менингиальная форма. Проявляется симптомами острого серозного менингита. Кроме признаков общего инфекционного заболевания появляются боли в спине, ногах, что патогенетически связывают с вовлечением в патологический процесс корешков спинного мозга. Полного выздоровления удаётся достичь лишь через 3-4 недели с момента возникновения заболевания.
Заразен ли полиомиелит? Патогенез (развитие) его симптомов

Полиомиели? контагиозное (заразное) инфекционное заболевание, наибольшую восприимчивость к которому имеют дети дошкольного возраста.
Источник инфекции? больной человек или вирусоноситель, выделяющий патогенный вирус с каловыми массами или со слизью носоглотки.
Фекально-оральный. Причиной заражения в основном становятся обсемененные микроорганизмами продукты. Большую роль в разносе инфекции играют мухи, возможно, поэтому в странах с умеренным климатом отмечается летне-осенняя сезонность.
Воздушно-капельный. Больные выделяют вирус при чихании, кашле.
Особенно опасными в инфекционном плане являются лица, переносящие заболевания бессимптомно (в инаппаратной форме) или с неспецифическими проявлениями (небольшой лихорадкой, общей слабостью, повышенной утомляемостью, головной болью, тошнотой, рвотой) без признаков поражения ЦНС. Такие люди могут заразить большое количество контактирующих с ними, т.к. диагноз заболевшим поставить очень сложно, а, следовательно, изоляции эти лица практически не подвергаются.
Полиовирус проникает в человеческий организм через носоглотку, проходит размножение в эпителиальной выстилке глотки и кишечника, после чего проникает в шейные и брюшинные лимфоузлы. Далее полиовирус гематогенным (через кровь) и лимфогенным (посредством лимфатических сосудов) путём попадает в печень, селезенку, костный мозг и накапливается там. Когда он второй раз попадает в кровь, вызывая повторную волну лихорадки, полиовирус просачивается через гемато-энцефалический барьер и наносит поражение центральной нервной системе.
Вирус полиомиелита поражает в основном мотонейроны спинного мозга и ядра нервов ствола мозга. Патологические очаги могут возникать на различном уровне ЦНС, поэтому в каждом индивидуальном случае клиника полиомиелита может быть различной.
Последствия полиомиелита
В зависимости от того, какую форму заболевания перенес человек, могут отличаться и последствия полиомиелита. Так абортивная форма проходит в среднем через 7 дней, не оставляя совершенно никаких последствий. Полное выздоровление наступает и после перенесенной менингиальной формы заболевания, но спустя значительно больший промежуток времени.
Даже самая сложная, паралитическая форма может пройти абсолютно бесследно и все функции пораженной полиовирусом ЦНС будут восстановлены. Однако если параличи и парезы носили глубокий, стойкий характер, то добиться абсолютно полного восстановления пораженных отделов нервной системы будет невозможно. После тяжёлой паралитической формы остаются мышечные атрофии, остеопороз, деформации конечностей. В ряде случаев остаются суставные контрактуры с ограничением объёма активных и пассивных движений в них, привычные вывихи, паралитическое искривление позвоночного столба, деформации стоп, косолапость. Дети после перенесенного полиомиелита обычно сильно отстают в физическом развитии, часто у них наблюдается укорочение пораженной конечности.
При возникновении у больного центральных и периферических изменений дыхания, нарушений сердечно-сосудистой системы, при парализации гладкой мускулатуры желудочно-кишечного тракта в большинстве случаев заболевание заканчивается смертельным исходом.
Профилактика полиомиелита
Первичная профилактика, меры которой нацелены на предотвращение появления заболевания, подразделяется на неспецифическую и специфическую.
Неспецифическая направлена на общее укрепление организма, увеличение его устойчивости к различным инфекционным агентам (закаливание, правильное питание, своевременная санация хронических очагов инфекции, регулярные физические нагрузки, оптимизация цикла сон-бодровствание и др.), борьба с насекомыми, которые являются разносчиками патогенных микроорганизмов (различные виды дезинсекции), соблюдение правил личной гигиены (в первую очередь это мытье рук после улицы и после посещения туалета), тщательная обработка овощей, фруктов и других продуктов перед употреблением их в пищу.
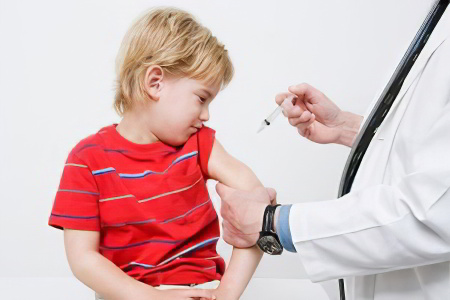
Специфическая профилактика заключается в проведении вакцинации против полиомиелита. Для того, чтобы полиомиелит как заболевание был полностью побежден, необходим охват профилактическими прививками 95% всего населения земного шара.
В настоящее время прививка против полиомиелита введена в национальный график обязательной иммунизации и проводится детям, начиная с трехмесячного возраста. Вакцинируют детей трижды с интервалом в 45 дней. Укорочение сроков между прививками недопустимо, исключение составляют лишь экстренные случаи. Затем каждый ребёнок проходит ревакцинацию противомиелитными вакцинами в 18 мес., 20 мес., 7 и 14 лет.
Первые два этапа вакцинации осуществляются инъекционным путём инактивированными препаратами. Самой распространенной моновакциной является "Имовакс-полио", но могут быть применены и комплексные вакцины, например, "Инфанрикс". Далее ребёнка вакцинируют и ревакцинируют пероральным путем аттенуированной (ослабленной) живой вакциной.
Если в семье на момент иммунизации ребёнка живой вакциной имеются другие, непривитые против полиомиелита дети, то в целях предотвращения возникновения вакциноассоциированного заболевания контакт между лицами должен быть прерван на двухмесячный срок. Тоже касается непривитых детей, организованных в детские образовательные учреждения.
Все вакцины против полиомиелита являются малореактогенными и обычно легко переносятся детьми. Редко отмечается нарушение общего самочувствия (температура, жидкий стул, упадок сил), а также местные изменения (появление инфильтрации и покраснения в месте инъекции). Лечения такие состояния не требуют, проходят самостоятельно в течение трех дней.
В случае установлении контакта с больным полиомиелитом проводится экстренная вакцинация живой аттенуированной вакциной без учёта раннее сделанных прививок. Также возможно применение иммунного гамма-глобулина человека.
После госпитализации больного (в целях профилактики заражения других лиц) в помещении, где он находился, должна быть проведена тщательная дезинфекция. Необходима генеральная уборка с применением дезинфицирующих средств, все игрушки должны быть вымыты с мылом, бельё и посуда подвержены кипячению.
Важно провести своевременную дезинсекцию. Врачебное наблюдение за лицами, находящимися в контакте с больным полиомиелитом проводится в течение 3-х недель. Посещение образовательных учреждений на все время наложенного карантина строго запрещено.


На Филиппинах сохраняется риск увеличения заболеваемости пол.
На сегодняшний день, благодаря всемирной кампании по ликвидации полиомиелита на планете, в развитых странах это заболевание является чрезвычайно редким. Однако, в ряде развивающихся стран с жарким климатом - таких, как Афганистан, Пакистан, Таджикистан и некоторых африканских странах, люди до сих пор страдают и умирают от этой инфекционной болезни.
Вирус полиомиелита относится к роду энтеровирусов и передается фекально-оральным или оральным путем. После начала Глобальной инициативы по ликвидации полиомиелита (Global Polio Eradication Initiative, GPEI) в 1988 году полиомиелит в 1991 году был ликвидирован в Северной и Южной Америке. Две страны, которые еще не достигли статуса ликвидации, - это Пакистан и Афганистан. Вспышки дикого полиовируса были зарегистрированы в Африке и на Ближнем Востоке, с последующим контролем к 2015 году. Несмотря на эту глобальную кампанию, угроза заражения путешественников по-прежнему сохраняется, в основном в Южной Азии и Западной Африке.
Центр по контролю и профилактике заболеваний (CDC) настоятельно рекомендует принимать меры профилактики, если Вам предстоит путешествие в страну, неблагополучную по полиомиелиту.
Если Вы ранее прошли полный курс вакцинации против полиомиелита, то перед поездкой в страну, неблагополучную по полиомиелиту, Вам следует получить одну бустерную дозу вакцины.
Симптомы полиомиелита
Хотя полиомиелит может приводить к параличу и смерти, подавляющее большинство людей, которые заражены вирусом полиомиелита, не имеют никаких симптомов болезни и никогда не узнают, что они были инфицированы. У пациентов с симптомами будет легкое лихорадочное заболевание с последующим острым вялым параличом одной или нескольких конечностей, или менингитом. Возможна дыхательная недостаточность. Считается, что постполиомиелитический синдром представляет собой ухудшение существующей мышечной слабости, утомляемости и боли, для которых другие этиологии были исключены. Это состояние, причина которого является спорной, развивается у 20 - 85% пациентов и может манифестировать спустя десятилетия после первичной инфекции.
Не все штаммы полиовирусов вызывают паралич. Такие штаммы называются непаралитическими полиовирусами и обычно проявляются гриппоподобными симптомами, характерными для других вирусных болезней.
Симптомы длятся от одного до 10 дней и включают в себя:
- Лихорадку
- Боль в горле
- Головную боль
- Рвоту
- Слабость
- Боль, скованность или тугоподвижность в спине, шее, руках или ногах
- Менингит
В редких случаях инфекция полиомиелита приводит к паралитическому полиомиелиту - наиболее тяжелой форме заболевания. Различают несколько типов паралитического полиомиелита в зависимости от локализации поражений: спинной мозг (спинальная форма полиомиелита), ствол головного мозга (бульбарная форма полиомиелита) или оба этих образования (бульбоспинальная форма полиомиелита).
Начальные симптомы паралитического полиомиелита - такие, как лихорадка и головная боль, часто напоминают непаралитический полиомиелит. Однако, уже в течение первой недели болезни начинают появляться характерные симптомы паралитического полиомиелита:
Постполиомиелитный синдром
Во всем мире следует прекратить вакцинацию детей против од.
- Прогрессирующая мышечная слабость и боль
- Общая разбитость и усталость после минимальных нагрузок
- Атрофия мышц
- Нарушения дыхания и глотания
- Нарушения дыхания во сне, особенно ночное апноэ
- Плохая переносимость низких температур
- Когнитивные нарушения - такие, как снижение концентрации внимания и трудности с запоминанием
- Депрессия или перепады настроения
Обязательно посетите своего врача перед поездкой в страну, неблагополучную по полиомиелиту.
Кроме того, обратитесь к врачу, если:
Пути заражения полиомиелитом
Полиовирус поражает только людей и попадает в окружающую среду с фекалиями зараженных людей. Вирус полиомиелита распространяется, в основном, фекально-оральным путем, особенно - в районах с неблагоприятными санитарными условиями.
Вирус полиомиелита может передаваться через зараженную воду, пищу или через прямой контакт с инфицированным человеком. Полиомиелит является чрезвычайно заразным, и все, кто проживает в доме с недавно инфицированным человеком, могут заразиться. Люди, инфицированные вирусом полиомиелита, могут выделять вирус в окружающую среду в течение нескольких недель с фекалиями.
Полиовирус - это безоболочечный одноцепочечный РНК-содержащий вирус трех типов (1, 2 и 3). Вирус обычно проникает в организм через ротоглотку и размножается в лимфатической ткани. В очень небольшом проценте случаев вирус проникнет в ЦНС.
Факторы риска
Наибольшему риску заражения полиомиелитом подвержены люди, невакцинированные против этой болезни. В районах с плохими санитарными условиями и нерегулярной вакцинацией заражаются полиовирусом все слои населения, но наиболее уязвимыми перед этой болезнью оказываются беременные женщины, дети и люди с ослабленной иммунной системой. Именно у них чаще всего после инфицирования полиомиелитом развиваются параличи.
При отсутствии прививок следующие факторы увеличивают риск болезни:
Тяжелый стресс или напряженная физическая активность во время инфицирования вирусом полиомиелита; эти факторы могут подавлять иммунную систему и способствовать развитию болезни.
Осложнения полиомиелита
Кампания по ликвидации полиомиелита, проводимая Всемирной .
Диагностика
Нередко врачу достаточно физикального осмотра и сбора анамнеза для уверенной постановки диагноза полиомиелит. Такие симптомы, как тугоподвижность шеи и спины, патологические рефлексы, затруднения глотания и дыхания, недвусмысленно указывают на перенесенный полиомиелит.
Для подтверждения диагноза врачу может потребоваться мазок из носоглотки, кал или спинномозговая жидкость – он отправит эти материалы на вирусологическое исследование с целью выявить наличие в них вируса полиомиелита.
Полиовирус может быть выделен из секрета ротоглотки через 1 неделю после появления симптомов или из кала до 4 недель после появления симптомов. Исследования спинно-мозговой жидкости при попытках выделения вируса или идентификации ПЦР редко бывают положительными.
Лечение полиомиелита
- Постельный режим
- Обезболивающие препараты
- Искусственная вентиляция легких
- Посильные физические упражнения (физиотерапия, лечебная гимнастика), для профилактики деформации и потери мышечных функций
- Лечебная диета
Профилактика полиомиелита
Несмотря на определенную эффективность санитарных условий и личной гигиены, наиболее эффективным способом предотвращения распространения полиомиелита является вакцинация.
В настоящее время дети в Российской Федерации, согласно Национальному календарю прививок, получают две дозы инактивированной полиомиелитной вакцины (ИПВ) (V1 в 3 месяца, V2 в 4,5 месяца) и четыре дозы живой полиомиелитной вакцины (ОПВ) (V3 в 6 месяцев, R1 в 18 месяцев, R2 в 20 месяцев и R3 в 14 лет) или 4 дозы ИПВ (в 3, 4-4,5, 5-6 и 18 мес.) + 2 дозы ОПВ (в 20 мес. и 14 лет). Помимо этого могут применяться туровые (дополнительные) дозы вакцины при ухудшении эпидемической обстановки или снижении процента охвата вакцинацией.
Доступны две эффективные вакцины: инактивированная полиомиелитная вакцина (ИПВ) была введена в практику в 1955 году и живая пероральная полиомиелитная вакцина (ОПВ) появилась в 1960-х годах. ОПВ может вызывать вакциноассоциированный паралитический полиомиелит. ОПВ по-прежнему используется в странах, где циркулирует дикий полиовирус, в целях ликвидации полиомиелита.
Введение всем детям из эндемичных районов в возрасте до 5 .
Симптомы аллергической реакции, как правило, развиваются в течение от нескольких минут до нескольких часов после введения прививки и могут включать в себя:
- Затрудненное дыхание
- Слабость
- Осиплость голоса, или свистящее дыхание
- Сердцебиение
- Крапивницу
- Головокружение
- Чрезвычайную бледность
- Отек гортани
Если у Вас или Вашего ребенока возникла аллергическая реакция после введения вакцины, следует незамедлительно обратиться за медицинской помощью.
Для уменьшения количества болезненных инъекций, в настоящее время все чаще создаются и применяются многокомпонентные вакцины. К примеру, Пентаксим (АаКДС + ИПВ + ХИБ) или Инфанрикс Гекса ( АаКДС + ИПВ + гепатит В + ХИБ). Эти вакцины не всегда доступны по полису ОМС, и получить их можно в частном медицинском центре.
Частота побочных реакций при введении комбинированных вакцин практически не отличается от таковой при введении аналогичных раздельных вакцин. Об этом подробнее можно прочесть здесь
У двоих детей из юго-западной Украины развилась паралитиче.
В Российской Федерации практически все взрослые были привиты против полиомиелита в детстве. Поэтому при планировании поездки в неблагополучный по полиомиелиту район взрослому человеку, получившему в детстве полный курс вацинации от полиомиелита, следует ввести лишь одну дозу ИПВ или ОПВ, гарантирующую пожизненный иммунитет.
Однако, тем взрослым, которые не были полностью привиты в детстве, показана трехкратная иммунизация против полиомиелита, по схеме 0 – 1(2) – 14 месяцев.
Читайте также:


