Спинальная анестезия при полиомиелите
Рябов Г.А., Семенов В.Н., Терентьева Л.М. Экстренная анестезиология.М.: Медицина 1983.304 с. Atkinson R.S., Rushman G.В., Lee J.A. A synopsis of anaesthesia.
Анестезия при патологии нервной системы
Медицина, физкультура, здравоохранение
Другие материалы по предмету
Тема: Анестезия при патологии нервной системы
- Патология нервной системы:
- Боковой амиотрофический склероз
- Полиомиелит и полирадикулоневриты
- Парезы и параличи
В данной работе будут рассмотрены сопутствующие заболевания нервной системы, влияющие на выбор и ведение анестезиологического пособия при оперативных вмешательствах, не относящихся к нейрохирургии. А также - дегенеративные и воспалительные заболевания нервной и мышечной систем, влияющих на выбор и ведение анестезии при оперативных вмешательствах.
Патология нервной системы
Это заболевание характеризуется поражением экстрапирамидной системы мозга, сопровождается истощением дофаминергической и преобладанием холинергической активности. Больные постоянно получают стимуляторы дофаминергической активности мозга (левадопа, мидантан и др.) и холинолитики (циклодол, норакин и др.).
Специфика анестезиологического пособия зависит от физиологических сдвигов, вызванных болезнью, и от медикаментозного фона.
При выборе средств для премедикации надо учитывать, что фенотиазиновые препараты снижают активность дофамина; лучше их не применять. То же самое относится к производным бутирофенона (дроперидол, галоперидол и др.), поэтому проводить нейролепсию с помощью дроперидола у больных паркинсонизмом надо осторожно [Ngai S. Н., 1972].
Учитывая вмешательство болезни и медикаментозной терапии в тонус симпатической нервной системы, в ходе анестезиологического пособия можно ожидать возникновения аритмий, несчабильной гемодинамики, более выраженных мостуральных реакций кровообращения. Лучше воздержаться от применения кетамина, тщательно контролировать ОЦК, своевременно возмещая кровопотерю и секвестрацию крови.
Применение миорелаксантов у больных паркинсонизмом не имеет особенностей, хотя описаны редкие случаи гиперкалиемии при первом введении дитилина [Gravlee G. Р., 1980].
При этом заболевании происходит множественная демиелинизация волокон в головном и спинном мозге без поражения периферических нервов. Клинические проявления зависят от преимущественной локализации поражения, часто наблюдаются мышечная слабость, спастические параличи, нарушение зрения и функции тазовых органов. Стресс (в том числе операционный) усиливает все симптомы.
Больные рассеянным склерозом длительное время могут получать атарактические, седативные и антиспастические средства, глюкокортикоидные гормоны, и фон, создаваемый этими препаратами, должен быть учтен анестезиологом.
Поскольку психоэмоциональный стресс может усилить проявления рассеянного склероза, применение транквилизаторов у этих больных надо считать обязательным.
Специфичность анестетиков и методов анестезиологического пособия у больных рассеянным склерозом неизвестна. Можно лишь ожидать, что в послеоперационном периоде возникает обострение болезни. У больных рассеянным склерозом в послеоперационном периоде должен осуществляться тщательный неврологический контроль со своевременной коррекцией возникающих нарушений.
Боковой амиотрофический склероз
При этом заболевании поражены двигательне зоны головного и спинного мозга. Болезнь проявляется мышечной слабостью, начинающейся с верхних конечностей и доходящей до мышц глотки, гортани, дыхательных мышц.
Проводя анестезию, надо учитывать две особенности специфику применения миорелаксантов и профилактику аспирационных синдромов.
При использовании недеполяризующихся миорелаксантов их действие может оказаться слишком длительным, в связи с чем препараты следует применять в сниженных дозах. При первом введении дитилина может возникнуть внезапная гиперкалиемия, как и при других миопаралитических состояниях (см. ниже).
Опасность аспирационного синдрома связана со слабостью мышц гортани, глотки и языка, что требует особого внимания анестезиолога в послеоперационном периоде.
Этот синдром представляет собой инфекционно-аллергическую полирадикулоневропатию с вовлечением в процесс спинномозговых, а также черепных нервов, передних рогов спинного мозга, ганглиев и в редких случаях ядер ствола мозга. Возникает демиелинизация нервных волокон с периваскулярной лимфоцитарной инфильтрацией. Появляются антимиелиновые антитела, возрастает содержание иммуноглобулинов Е, происходят изменения в Т- и В-лимфоцитах.
Синдром возникает обычно после вирусных заболеваний и начинается с симметричных парестезии, а затем парезов и параличей конечностей с последующим распространением на брюшные, грудные и языкоглоточные мышцы.
На выбор анестезиологического пособия влияют несколько факторов. Во-первых, анестезиолог должен учесть поражение дыхания, которое при этом синдроме связано не только с нарушением работы дыхательных мышц, но и с дисфагией, парезом голосовых связок и аспирацией со всеми ее следствиями. Во-вторых, возникает нарушение гемодинамики, причем артериальные гипотензия и гипертензия наблюдаются одинаково часто, поэтому выраженные постуральные реакции кровообращения у этих больных представляют особую опасность. Часто присоединяются флебиты, нарушения сердечного ритма, миокардит. В-третьих, резко выражена дисфункция вегетативной нервной системы, которая заключается в избыточной адренергической активности, внезапно сменяющейся холинергической. Вегетативные расстройства у этих больных могут проявиться профузным потом, диареей с соответствующими водно-электролитными нарушениями. Нередко наблюдаются головная боль и другие болевые синдромы. Крайняя неустойчивость вегетативного тонуса не позволяет применить препараты длительного действия, как как на фоне продленного медикаментозного эффекта может произойти сдвиг вегетативных реакций в противоположном направлении.
В анестезиологическом пособии надо предусмотреть контроль вентиляции и любые операции планировать с проведением ИВЛ. Для миорелаксации не следует применять дитилин, поскольку он способствует выбросу в плазму избыточных количеств К+ у этих больных.
Стимуляция вегетативной нервной системы может вызвать непредсказуемые нарушения ритма сердца и артериального давления, в связи с чем интубация трахеи должна быть быстрой, атравматичной, с предварительной аэрозольной ингаляцией лидокаина.
Учитывая лабильность гемодинамики, особенно опасными для этих больных следует считать изменение положения тела, кровопотерю. Мониторизация артериального давления и сердечного ритма во время и после операции обязательна.
Полиомиелит и полирадикулоневриты
К этой группе заболеваний можно отнести полиомиелит, инфекционно-аллергический, интоксикационный и другие полирадикулоневриты. Для этих поражений характерны парезы и параличи скелетных, в том числе дыхательных мышц, бульбарные расстройства с вовлечением в процесс языкоглоточного и других черепных нервов. Впоследствии в связи с гипоксическими и метаболическими расстройствами, а также генерализацией основного процесса может развиться центральное нарушение регуляции дыхания.
Особенности анестезиологического пособия при этих заболеваниях сходны с уже рассмотренными при синдроме Ландри Гийена Барре Штроля и боковом амиотрофическом склерозе.
Парезы и параличи
Парезы и параличи могут быть связаны с травматическими, ишемическими, воспалительными и дегенеративными поражениями головного и спинного мозга. Больные с этой патологией часто подвергаются корригирующим, пластическим и нейрохирургическим операциям, урологическому обследованию и другим процедурам под общей анестезией. Выбор анестезиологического пособия для больных этой группы имеет определенную специфику.
В зависимости от уровня повреждения мозга у больных может наблюдаться вегетативная дистония, проявляющаяся опасными постуральными изменениями сердечного выброса и сердечного ритма. При анестезии могут возникать пароксизмы артериальной гипертензии, которую с трудом удается купировать применением ганглиоблокаторов и углублением анестезии.
Изменение положения тела у больных с параплегией может вызвать глубокую гипотензию и даже остановку сердца, связанную с тем, что повреждение спинного мозга нарушает симпатическую регуляцию кровообращения.
Опасность остановки сердца у больных с параплегией усугубляется внезапной гиперкалиемией, которая возникает у них в момент введения дитилина и фибриллярных сокращений мышц. Эта опасность может иметь место и у больных с другой патологией нервно-мышечной системы. Установлено, что чем тяжелее поражение мышц, тем более высокая степень гиперкалиемии плазмы возникает в первую минуту после введения дитилина. Аналогичная реакция на дитилин может наблюдаться при тяжелых ожогах, столбняке. Внезапная гиперкалиемия при введении дитилина связана, видимо, с истечением К+ во время сокращения из поврежденной денервированной или больной мышцы, где проницаемость мембраны для К+ резко повышена. В момент деполяризации, вызываемой дитилином, выброс К+ в кровоток увеличивается настолько, что может остановиться сердце.
Следовательно, опасность представляет не дитилин как таковой и не миорелаксация, а фибрилляция мышц, предшествующая их расслаблению. Значит, вещества, предупреждающие фибрилляцию, должны одновременно предупреждать и гиперкалиемию. Так действуют предварительно вводимые магн
Все оперативные вмешательства, процедуры, вызывающие боль, в современной медицине проводятся под наркозом. Вид анестезии зависит от типа, продолжительности операции, общего состояния пациента. Существует два вида анестезии: общий наркоз и спинномозговая анестезия, при которой определенный участок тела теряет чувствительность.
Что такое спинальная анестезия
Если необходимо на время операции лишить чувствительности нижнюю часть тела человека, делают наркоз спинномозговой. Суть этого метода заключается во введении анестетика в определенное место возле спинного мозга (в спину – от чего и стал этот метод так называться). Это субарахноидальное пространство, расположенное между мозговой оболочкой и спинным мозгом, наполненное спинномозговой жидкостью (ликвором).
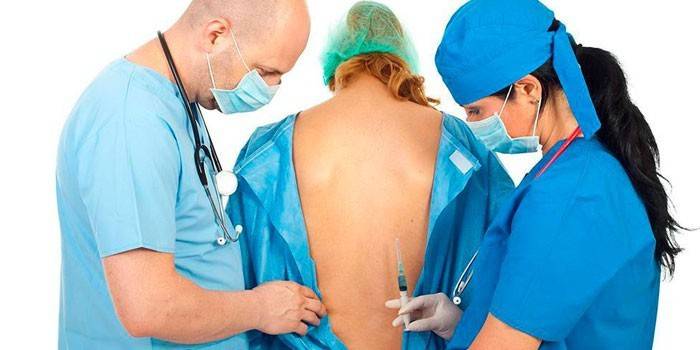
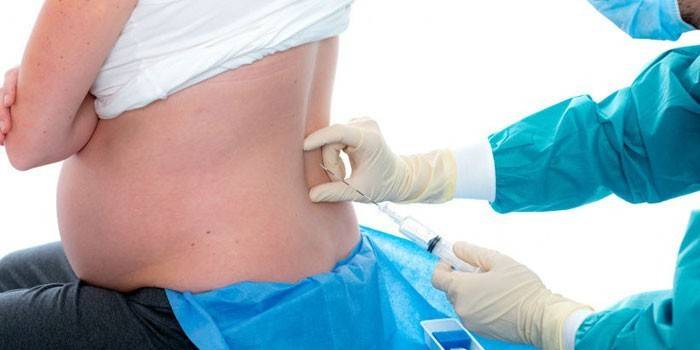
Через ликвор проходит огромное количество крупных нервов, их передачу болевых сигналов в мозг и нужно заблокировать. Спинальная анестезия делается в области поясничного отдела, обезболивается участок ниже поясницы. Анестезиолог должен пройти иглой к позвоночнику, межпозвоночные связки, эпидуральный отдел и оболочку мозга и ввести подобранный анестетик.
Для проведения этого метода анестезии используется специальная (спинальная) очень тонкая игла, шприц и подобранный анестетик. Очень важным моментом является правильное положение пациента. На этом акцентируют внимание при эпидуральном и спинальном обезболиваниям, чтобы избежать неудачных проколов. Техника спинальной анестезии:
- наркоз в позвоночник делают в таком положении: больной находится в сидячем положении (нужно согнуть спину, прижать к груди подбородок, руки в локтях согнутые) или лежит на боку. Сидячая поза предпочтительней, спинальная зона лучше просматривается. Необходима полная неподвижность, чтобы избежать осложнений при спинальном наркозе;
- прежде чем провести наркоз в спину, врач пальпацией определяет оптимальное место для укола (зона между 5,4 и 3 позвонками);
- чтобы избежать инфицирования или заражение крови, специальными средствами обрабатывается место, где будет проводиться субдуральная анестезия, все должно быть полностью стерильно;
- проводится местное обезболивание в области введения спинальной иглы;
- игла для данной процедуры отличается длинной (около 13 см) и маленьким диаметром (около 1 мм), поэтому в некоторых случаях местное обезболивание не делают;
- игла вводится очень медленно, проходит все слои кожи, эпидуральный слой, твердую мембрану оболочки спинного мозга. При входе в субарахноидальную полость движение иглы останавливают и из нее достают мандрен (проводник, закрывающий просвет иглы). Если действие проведено правильно, из канюли иглы истекает ликвор;
- вводится анестетик, игла извлекается, место введения закрывают стерильной повязкой.
Сразу после введения препарата пациент может испытывать побочный эффект: покалывание в нижних конечностях, разливающееся тепло, длиться оно незначительное время это естественное действие анестезии. В отличие от эпидуральной (полчаса) абсолютное обезболивание при спинномозговой анестезии наступает через 10 минут. Вид препарата определяет срок действия анестезии и зависит от времени, сколько будет длиться операция.
Нейроаксиальная анестезия проводится различными препаратами: местными анестетиками и адъювантами (добавками к ним). Распространенные препараты для спинномозговой анестезии:
- лидокаин. Подходит для непродолжительных операций. Используется в сочетании с фентанилом, в течение от 30 до 45 мин. обеспечивает десятый уровень блока;
- прокаин. Препарат короткого срока действия. Используется 5% раствор. Для усиления блокады комбинируют с фентанилом;
- бупивакаин. Отличие – относительные показатели действия. Срок уровня блокады до часа, возможно использование более высоких доз (от 5 мг и выше);
- наропин. Применяется при длительных операциях. Спинномозговой наркоз можно делать 0,75% раствором (3-5 часов действия) и 1% (4-6 часов);
- адъюванты: адреналин (удлиняет время блока), фентанил (усиливает анестетический эффект);
- в некоторых случаях в качестве добавки применяют морфин или клофелин.
Спинальная анестезия при кесаревом сечении
Кесарево сечение – оперативное извлечение плода с ручным отделением плаценты. Проведение обезболивания обязательно. Спинальная анестезия при кесаревом сечении – исключается риск воздействия препарата на младенца. Впервые спинальный наркоз при кесаревом сечении был применен в 1900 году Крайсом. Спинальный и эпидуральный наркоз применяется практически везде, если нет противопоказаний к применению. Укол делают разовый при нейроаксиальном наркозе (в чем главная разница с эпидуральной методикой, где вставляют катетер для ввода препарата).
Противопоказания для использования данного метода следующие: низкий уровень тромбоцитов в крови, пониженная свертываемость крови, нарушение сердечного ритма, инфекционные процессы в области введения препарата. Восстановление происходит быстро. Различие и главное преимущество по сравнению с общим наркозом – чрезвычайно низкий риск опасных осложнений для ребенка и матери, относительно низкая потеря крови.
Спинальная анестезия при родах
Самым распространенным методом обезболивания родов является Главная цель ее проведение – устранение боли в период родовой деятельности, обеспечение комфорта и безопасности роженице и ребенку. Препарат вводится в область поясницы и блокирует болевой синдром. Время рассчитывают так, чтобы эффект препарата снизился ко времени потуг, исключение составляют пороки сердца или высокая степень близорукости у роженицы. Люмбальный наркоз рекомендуется в случае:
- психологической неподготовленности женщины к родам;
- рождения первенца;
- если плод крупный;
- наступления преждевременных родов;
- стимуляции: после отхода околоплодных вод и отсутствие родовой деятельности.
Спинальная анестезия – противопоказания
Показания к спинальной анестезии разнообразны, они подразделяются на два вида: относительные и абсолютные. К относительным противопоказаниям относятся:
- экстренные случаи, когда нет времени на проведение всех подготовительных процедур с пациентом;
- неустойчивое настроение (лабильность) больного;
- аномальные нарушения строения позвоночника;
- пороки развития ребенка или смерть плода;
- повышенное внутричерепное давление;
- риск возникновения кровотечения и неопределенность времени проведения операции;
- гипоксия, заболевания центральной нервной системы.
К абсолютным противопоказаниям данного вида анестезии можно отнести:
- категорический отказ пациента;
- отсутствие условий для реанимации и плохое освещение;
- аллергия на анестетики;
- кожные инфекции: сепсис, герпес, менингит;
- гипертензия внутричерепная.
Последствия спинальной анестезии
Как и после любого наркоза СА имеет естественные последствия. Самое масштабное исследование по поводу последствий, проводилось на протяжении 5 мес. во Франции. Анализировались результаты и осложнения спинальной анестезии более 40 тыс. пациентов. Количество серьезных осложнений выглядит следующим образом:
- смерть – 0,01% (6 человек от общего количества);
- судороги – 0;
- асистолия – 0,06 (26);
- травма корешков или спинного мозга – 0,06% (24);
- синдром конского хвоста – 0,01 (5);
- радикулопатия – 0,05% (19).
К частым негативным последствиям относятся:
- брадикардия, замедление ЧСС, которое, если не принять меры, может привести к остановке сердца;
- задержка мочеиспускания (чаще страдают мужчины);
- повышение внутричерепного давления;
- спинная гематома;
- тошнота, обезвоживание;
- ППГБ – постпункционная головная боль, частое осложнение, вызывающее жалобы пациентов.
*Региональная анастезия при операциях кесарева сечения
Преимущества и недостатки эпидуральной и спинальной анастезии.
ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
Преимущества эпидуральной анестезии
Недостатки эпидуральной анестезии
Кроме того, к осложнениям эпидуральной анестезии относят:
· отрыв катетера;
· эпидуральную гематому;
· эпидуральный абсцесс;
· аллергические реакции;
· ошибочное введение растворов, не предназначенных для эпидурального использования.
СПИНАЛЬНАЯ АНЕСТЕЗИЯ
Преимущества спинальной анестезии
· Адекватная аналгезия.
· Быстрое начало (через 3–5 мин от начала анестезии может быть начато оперативное вмешательство, в то время как для эпидуральной анестезии требуется более длительный интервал времени).
· Более простое техническое исполнение благодаря возможности точно определить конечный ориентир места введения иглы.
· Отсутствие системной токсичности.
· Сокращение объёма операционной кровопотери, поскольку за счет симпатолитического эффекта спинальной анестезии происходит перераспределение крови в органах малого таза.
· Глубокая релаксация мускулатуры в блокированных сегментах.
· Снижение риска тромбоза глубоких вен нижних конечностей и частоты эмболических осложнений.
· Сохранение сознания у пациентки во время операции, возможность раннего грудного вскармливания.
· Ранняя активизация женщины после оперативного вмешательства способствует профилактике послеоперационных осложнений.
· Отсутствие медикаментозной депрессии новорождённых, что особенно важно в случаях ЗРП и при преждевременных родах.
· Снижение стоимости анестезиологического пособия.
Это обусловлено уменьшением стоимости расходных материалов и лекарственных средств для спинальной анестезии в сравнении с общей анестезией, сокращением сроков пребывания пациентки в палате интенсивной терапии, снижением затрат на лечение осложнений анестезии.
Кроме того, к осложнениям спинальной анестезии относят:
· тошноту;
· высокий спинальный блок;
· эпидуральную или спинномозговую гематому;
· спинномозговой абсцесс или менингит;
· аллергические реакции.
Таким образом, с учётом указанных выше достоинств и недостатков разных методов регионарной анестезии для операции КС наиболее предпочтительна спинальная анестезия. Эпидуральная анестезия более целесообразна в случаях, когда она уже использовалась для обезболивания предыдущего этапа родов, а также при высоком риске гемодинамической нестабильности, например на фоне тяжёлого гестоза. При проведении регионарной анестезии обязательно наличие соответствующих средств и оборудования для сердечнолёгочной реанимации.
Выбор в пользу общей анестезии осуществляется при наличии противопоказаний к регионарной анестезии.
Абсолютные противопоказания для регионарной анестезии
Относительные противопоказания к проведению региональной анестезии
· Деформация позвоночника.
· Тяжёлый дистресс плода (критический кровоток в артерии пуповины, синдром задержки развития плода III степени, длительная брадикардия).
· Выраженная симптоматика аортокавальной компрессии.
· Предполагаемая большая кровопотеря при операции (предлежание плаценты, миома матки и пр.).
· Заболевания ЦНС, повышенное внутричерепное давление, эпилепсия, менингит, полиомиелит, сосудистые заболевания мозга, упорные головные боли, остеохондроз с корешковым синдромом.
· Клинические признаки обострения хронических инфекций или острые инфекционные заболевания, гипертермия в родах (температура выше 37,5 °С).
Методы спинальной и эпидуральной анестезии с точки зрения подготовки к проведению и техники выполнения имеют много общего. Пункция обычно производится по стандартной методике, в положении пациентки на боку с приведёнными к животу ногами или в положении сидя, в промежутке LII–LIII, реже LIII–LIV. Для спинальной анестезии используют гипербарический или изобарический 0,5% раствор бупивакаина 10–12,5 мг. При эпидуральной анестезии с целью выявления неправильного положения катетера, введённого в эпидуральное пространство краниально на глубину около 3–4 см, в качестве тестдозы применяют 3 мл 2% лидокаина. Раствор бупивакаина в качестве пробной дозы вводить не следует изза возможного развития при внутрисосудистом попадании выраженной депрессии миокарда. Расчётную дозу (15–20 мл) 0,5% бупивакаина, 0,75% ропивакаина, 2% лидокаина вводят через 5–7 мин дробно медленно по 5 мл.
Поступил пациент 48 лет с переломом бедра. Сейчас соматически без каких-то особенностей, мочится-дышит-слышит-понимает, немножко гипертоник.
2 года инвалид, пользовался тростью или костылями. Вот по какому поводу (цитирую недавнюю выписку из областной поликлиники): "Токсическая энцефалопатия: ДЭ сложного генеза (токсического, гипертонического и атеросклеротического) с синдромом краниалгии, выраженной вестибуло-мозжечковой недостаточности, тетрапирамидной недостаточностью, выраженным нарушением функции ходьбы, гиперкинетическим синдромом левой руки, прогрессирующими когнитивно-мнестическими нарушениями. Токсическая полинейропатия в. и н. конечностей".
Является ли такое сопутствующее заболевание противопоказанием к спинальной анестезии, и можно проводить только общую? Мнения у анестезиологов разошлись. Но это были именно интуитивные мнения, ни у того, ни у другого никаких ссылок даже на журнал "Здоровье".
Есть ли на этот счет какие-то заслуживающие доверия источники? Заранее спасибо!
Пожалуй только из букваря: Miller's Anesthesia Seventh Edition
There are few strong contraindications to neuraxial blockade. Some of the most important include patient refusal; a patient's inability to maintain stillness during the needle puncture, which can expose the neural structures to an unacceptable risk of injury; and raised intracranial pressure, which may theoretically predispose to brainstem herniation. Relative contraindications that must be weighed against the potential benefits include intrinsic and idiopathic coagulopathy, such as that occurring with administration of warfarin (Coumadin) or heparin; skin or soft tissue infection at the proposed site of needle insertion; severe hypovolemia; and lack of anesthesiologist experience. The often-cited relative contraindication of preexisting neurologic disease (e.g., lower extremity peripheral neuropathy) is not usually based on medical criteria but rather on legal considerations.
И еще: Clinical Anesthesia, Barash, Paul G. 6th Edition
Pre-existing neurologic disease, particularly diseases that wax and wane (e.g., multiple sclerosis), have been considered a contraindication to central-neuraxial block by some authors. Unfortunately, there are no well-controlled studies that answer the question as to whether spinal or epidural anesthesia alters the course of any pre-existing neurologic disease. However, Hebl et al.240 conducted an uncontrolled retrospective chart review of 567 patients with pre-existing sensorimotor neuropathy or diabetic polyneuropathy who underwent spinal anesthesia. Two of these patients (0.4%; confidence interval: 0.1 to 1.3%) developed significant and persistent new neurologic symptoms: painful exacerbation of diabetic neuropathy and lumbar plexopathy superimposed on pre-existing sensorimotor neuropathy. In both cases, the role of spinal anesthesia in the patient's new symptoms was unknown; thus, it is difficult to use these data to inform the decision whether or not to use central neuraxial block in patients with pre-existing peripheral neuropathy. Until more and better data are available, it is prudent to inform patients that there may be a small risk that their neuropathy may worsen so that they can consider that when discussing their anesthetic choice.
Ссылка на сюда [Ссылки могут видеть только зарегистрированные и активированные пользователи]
Чето фигня какая-то. Что за "токсическая" энцефалопатия ? Алкоголик что ли ? Желательно поинтересоваться, кто и на основании чего выставил такой диагноз, выполнялась ли нейровизуализация. Что за атеросклероз в 48 лет - выполнялось ли исследование брахииоцефальных сосудов или этот диагноз взялся с потолка. Головные боли и атаксия могут быть связаны например с опухолью мозжечка. В этом случае спинальная анестезия противопоказана, т.к. существует риск вклинения. Также для спинальной арестезии пациент обязательно должен быть кооперативным и адекватно отражать обстановку. Ну и пациент не должен возражать против регионарных методов обезболивания.
Так в общем, спинальная анестезия - лишь одна из опций для ортопедических операций на нижних конечностях. Мы чаще всего делаем комбайн - спинальную и эпидуральную. Эпидуральную для постоп обезболивания. Либо общую, если пациент не хочет присутствовать на своей операции или есть какие-то противопоказания к спинальной.
СПИНАЛЬНАЯ И ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ: ПРЕИМУЩЕСТВА
В этой статье мы подробнее остановимся на отдельных видах регионарной анестезии, которые являются наиболее популярными и востребованными на сегодняшний день.
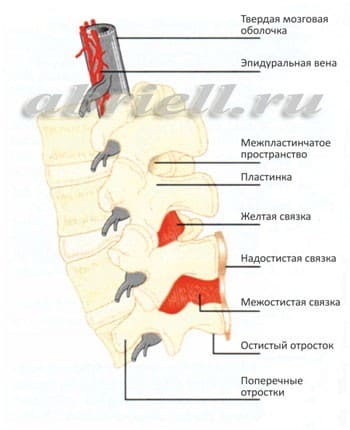
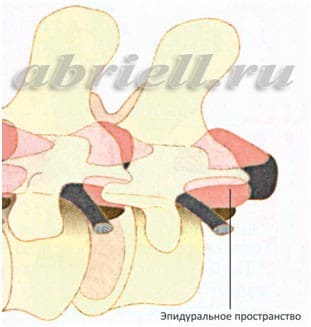
В этой части Вам встретятся некоторые медицинские термины, без которых, к сожалению, невозможно обойтись. Для начала хотим показать Вам некоторые рисунки, на которых отражено строение нашего позвоночника. Обратите внимание на два сектора, субарахноидальное пространство и эпидуральное пространство, и как они располагаются по отношению к спинному мозгу:
Спинномозговой канал имеет три соединительнотканные оболочки, защищающие спинной мозг: твердую мозговую оболочку, паутинную (арахноидальную) оболочку и мягкую мозговую оболочку. Непосредственно спинной мозг и его корешки укрывает хорошо васкуляризированная мягкая мозговая оболочка, а субарахноидальное пространство отграничено двумя прилегающими друг к другу оболочками – паутинной и твердой мозговой.
СПИНАЛЬНАЯ АНЕСТЕЗИЯ
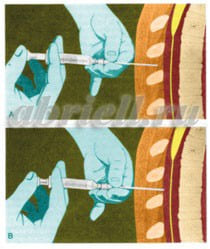
Спинальная анестезия – является одним из наиболее популярных на сегодняшний день методов анестезии. Для спинальной анестезии применяются препараты, хорошо знакомые вам по стоматологической практике: лидокаин, маркаин. При этом виде обезболивания происходит блокада всех видов чувствительности (в первую очередь болевые сигналы), которая вызывается введением анестетика (препарат, блокирующий чувствительность) в ликвор, заполняющий субарахноидальное пространство спинномозгового канала. Во время манипуляции местный анестетик вводится в область, располагающуюся близко к спинному мозгу. Однако, спинной мозг не затрагивается, так как используется очень тонкая игла, которая вводится в субарахноидальное пространство ниже его окончания, то есть только на поясничном уровне и ниже второго поясничного позвонка. Показательны следующие рисунки:
В зависимости от вида вводимого местного анестетика, при спинальной анестезии можно добиться разного по распространённости и продолжительности обезболивания. Мы используем препараты, вызывающие те же эффекты, что и эпидуральная анестезия, но на уровне от нижних отделов живота (ниже уровня пупка) до стоп. Поэтому, при данном виде обезболивания можно выполнять следующие операции:
- липосакция в области ног;
- эндопретезирование ягодиц и др.
(а) затрачивается меньше времени на проведение;
(б) намного быстрее развивается сегментарная блокада;
(в) по качеству обезболивания блокада лучше.
ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ
Эпидуральная анестезия – так же является одним из самых популярных методов анестезии. Для эпидуральной анестезии применяются препараты: лидокаин, маркаин, наропин. Анестетик вводят в пространство над твердой мозговой оболочкой спинного мозга. При этом блокируются все виды чувствительности от отделов, которые расположены в зоне действия анестетика. Чаще всего, при эпидуральной анестезии, в область прокола вводят сначала иглу, а по ней мягкую гибкую трубочку – катетер, по которому в случае необходимости можно добавлять лекарство, иглу же вынимают.
Процедура установки эпидурального катетера выполняется в стерильных условиях под местным обезболиванием, практически безболезненна, могут быть только неприятные ощущения при продвижении иглы или катетера.
Учитывая анатомические особенности расположения эпидурального пространства (отделено от спинного мозга несколькими мозговыми оболочками – твердой, паутинной и мягкой), введение катетера может выполняться, как на грудном, так на поясничном уровне. Структуры спинного мозга при этом абсолютно не затрагиваются.
Поэтому, для пластических операций эпидуральная анестезия может выполняться на верхнем уровне (например, для выполнения абдоминопластики) и заканчивая нижним уровнем (липофиллинг голеней). В послеоперационном периоде может продолжаться постоянное обезболивание многочасовым введением препарата специальным дозирующим устройством, при этом пациент активен, ведёт удобный для него образ жизни до выписки из клиники.
- значительно меньше риск развития головных болей;
- способность удлинить блок, вводя дополнительные дозы препарата через установленный в эпидуральное пространство катетер во время операции;
- есть возможность использовать катетер после операции для дальнейшего обезболивания в палате.
- Нарушение свёртывающей системы крови
- Инфекция в месте пункции
- Боль в спине и пояснице. По сравнению со спинальной анестезией, боль в спине после эпидуральной анестезии возникает чаще и продолжается дольше. Интенсивность болей не значительная, но в одном из исследований упоминается, что боль в спине становится наиболее частой причиной отказа пациентов от эпидуральной анестезии в будущем. Причина этого осложнения чётко не выяснена, хотя в качестве объяснения выдвигаются следующие предположения: травма окружающих тканей иглой, растяжение связочного аппарата позвоночника. В течение нескольких дней боли проходят самостоятельно, можно 3-5 дней принимать найз, индометацин, диклофенак, посоветовавшись предварительно с врачом.
- Головные боли. Чаще возникает после спинальной анестезии. Характеризуются умеренными проявлениями или вообще их отсутствием в положении на спине и значительным усилением в лобно-затылочной области при подъёме головы. У большинства пациентов головные боли проходят самостоятельно от нескольких дней до недели. Лечение же включает постельный режим, обильное питьё, по необходимости обезболивание, дополнительное введение растворов в вену. Установлено положительное влияние от кофеина.
- Неврологические повреждения. Возникают редко и связаны с введением местных анестетиков высокой концентрации, которые не применяются в нашей клинике.
- Эпидуральная гематома. Очень редкое осложнение, в основном связанное с патологией свёртывающей системы крови или приёмом пациентами некоторых препаратов, которые увеличивают кровоточивость.
СПИНАЛЬНАЯ И ЭПИДУРАЛЬНАЯ АНЕСТЕЗИЯ: вместо заключения
Абсолютных показаний для спинальной и эпидуральной анестезии не существует, то есть, нет таких ситуаций, когда могут применяться только эти виды анестезии и ничего более. Но есть положения (например, предпочтения пациента, общее состояние его здоровья, место операции), при которых спинальная и эпидуральная анестезия становятся методами выбора (то есть, желательно проводить именно их). В эстетической хирургии, эти методы являются методами выбора, учитывая цели анестезии, о которых уже упоминалось ранее:
- Прекрасное обезболивание во время операции;
- Используется мало препаратов для наркоза;
- Меньшее воздействие анестезии на функцию различных систем органов;
- Значимо меньше кровопотеря;
- Меньше тромбоэмболических осложнений;
- Ранняя активизация;
- Снижение частоты малых осложнений анестезии: тошнота, рвота, сонливость;
- Возможность проводить более качественное обезболивание после операции.
Показательными примерами являются операции на ягодицах, когда пациентка во время операции лежит на животе. Спрашивается, зачем создавать неудобства, которые непременно придётся испытывать всем членам бригады и самой пациентке, если проводить общую анестезию с установкой трубки в дыхательные пути, когда есть прекрасным метод спинальной анестезии?
Данные методики анестезии могут улучшить результаты эстетических операций, так как способствуют снижению кровопотери во время операции, уменьшению частоты тромбозов, что наиболее актуально при липосакции, абдоминоплатике, особенно когда эти операции выполняются в комбинации.
На сегодняшний день, с совершенствованием дизайна игл, структуры катетеров, материалов из которых изготовляются эти приспособления, обширной техникой слежения за состоянием пациента в операционной, методика спинальной и эпидуральной анестезии стала практически безопасной.
В настоящей памятке по подготовке к операции подробно описано как готовится к общему наркозу, какие соблюдать правила и условия.
Такой опросник Вы будете заполнять вместе с анестезиологом при подготовке к операции либо на предварительной консультации или непосредственно перед операцией. Здесь для Вашего спокойствия перечислены основные важные вопросы, на которые необходимо четко и верно отвечать для определния наилучшего анестезиологического пособия хирургической операции.
Еще раз остановимся на том как подготовится к наркозу, какие есть важные особенности и рекомендации.
В этой памятке для пациентов перечислены все основные лабораторные исследования и обследования у врачей специалистов, которые необходимо выполнить при подготовке к операции, как для местной анестезии так и для общего наркоза.
Для Вашего удобства при подготовке к операции Вы можете пройти все необходимые лабораторные исследования в клинике "Абриелль". Вы можете сделать это в любое удобное для Вас по предварительной записи с 9.00 до 21.00 ежедневно. Вся процедура займет у Вас не более 15- 20 минут. Результаты исследований будут готовы в течение 1 - 3 дней, их сразу оценивает врач-анестезиолог. Если понадобится дополнительные обследования с Вами свяжутся и запишут на консультацию.
Читайте также:


