Тактика фельдшера при дизентерии
Дизентерия – инфекционно-воспалительное поражение толстой кишки.
Причины
Возбудителем заболевания являются шигеллы и амебы. Наиболее часто встречается дизентерия, вызванная шигеллами Флекснера, Зонне. Они попадают в окружающую среду с каловыми массами больного, распространяются через загрязненные руки, а также мухами. Длительное время они могут существовать в продуктах питания, особенно в молоке, воде. Наиболее часто дизентерией болеют дети до 2 лет.
При попадании в пищеварительный тракт возбудитель дизентерии частично погибает под воздействием соляной кислоты желудка. При внедрении в кишечник он вызывает воспаление, образование язв, а иногда и омертвение участка слизистой. В процессе жизнедеятельности и после гибели шигелл и амеб выделяются токсины, которые проникают в кровь и вызывают отравление организма (интоксикацию).
Скрытый период заболевания при бактериальной дизентерии длится 1–5 дней (в среднем 2–3 дня), при амебной дизентерии – от 1 недели до 3 месяцев.
Симптомы
Первые признаки заболевания – слабость, головная боль, озноб, схваткообразные боли внизу живота, учащенный жидкий стул, рвота. К концу первых суток в каловых массах появляются слизь и примесь крови (прожилки или сгустки), в дальнейшем каловые массы представляют собой небольшое количество слизи с прожилками крови. На второй день частота опорожнений кишечника может достигать 10–15 раз в сутки и более. Характерны тянущие боли при дефекации и ложные позывы к ней. Температура тела повышается до 38–39,5 °C, аппетит значительно снижается, нарушается сон. Пульс становиться учащенным, а артериальное давление снижается.
При правильном лечении наступает выздоровление. Возможно формирование хронической дизентерии. Наиболее частыми осложнениями дизентерии являются шок, сердечно-сосудистая недостаточность, кишечные кровотечения.
Неотложная помощь
Больной с расстройствами функций желудка и кишечника нуждается в особом уходе. При рвоте необходимо подставить емкость для сбора рвотных масс, придерживать голову пациента, следить за тем, чтобы содержимое желудка не попало в дыхательные пути.
Частый жидкий стул вызывает раздражение в анальной области. В связи с этим нужен особый уход за промежностью – регулярные обмывания, смазывания вазелиновым или облепиховым маслом, детским кремом. Для устранения боли в животе нельзя использовать грелку и обезболивающие препараты. При сильных болях в животе врач после установления точного диагноза может назначить спазмолитики (дротаверина гидрохлорид, папаверина гидрохлорид).
Рекомендуется обильное питье для восполнения потерянной со рвотой и жидким стулом жидкости. В первые дни заболевания необходимо протертое питание в небольшом объеме.
При высокой температуре тела применяют жаропонижающие средства (ацетилсалициловую кислоту, парацетамол). Можно воспользоваться для снижения температуры тела пузырем со льдом (см. главу 18). При очень частом стуле назначают вяжущие висмутсодержащие препараты.
Больные дизентерией нуждаются в антибактериальном лечении. Им назначают по схеме тетрациклиновые препараты, хлорамфеникол, сульфаниламиды, нитрофураны. При амебной дизентерии более эффективен метронидазол.
В зависимости от состояния пациента проводят симптоматическую терапию, внутривенные вливания лекарственных растворов при обезвоживании и кишечных кровотечениях. При тяжелой интоксикации и нарушении деятельности сердечно-сосудистой системы используют лекарственные препараты, нормализующие работу сердца и артериальное давление. Для улучшения пищеварения назначают ферменты поджелудочной железы, применяют и витамины.
Мероприятия в очаге
Больных с дизентерией обязательно госпитализируют в инфекционный стационар. В некоторых случаях допустимо лечение заболевания в легкой форме на дому. Все предметы ухода за больным и его выделения (рвотные массы, кал) дезинфицируют.
Выписку больных из стационара проводят не ранее чем через 3 дня после исчезновения признаков заболевания и одного бактериологического исследования кала с отрицательным результатом. Баканализ кала проводят не ранее чем через 2 дня после окончания антибактериального лечения. После выписки больного палату дезинфицируют.
Для пациентов, работающих на предприятиях пищевой промышленности, проводится двукратное бактериологическое обследование с интервалом в 1–2 дня. Лица, перенесшие дизентерию в течении 3–6 месяцев, находятся на диспансерном учете и подлежат наблюдению.
Все контактировавшие с больным дизентерией подвергаются медицинскому наблюдению в течение 7 дней (следят за частотой и характером стула, температурой тела). При обнаружении пациента в организованном коллективе все контактные лица проходят бактериологическое обследование.
Данный текст является ознакомительным фрагментом.
X. Алгоритм решения задач и тестов:
Задача № 1.
Острая дизентерия средней степени тяжести, поставлен на основании:
- жалоб (схваткообразные боли в животе слева, частый жидкий стул небольшими порциями со слизью и прожилками крови, температура до 38,9ºС);
- клинических симптомов (тенезмы);
- эпиданамнеза (пил сырую воду из-под крана).
2. Фельдшер должен:
2) Обследование для постановки диагноза:
- кал на копрограмму;
- кровь на РПНА с дизентерийным диагностикумом на 5-й день болезни.
3) В лечении больному можно назначить:
- этиотропная терапия (ципрофлоксацин 0,5 х 2р в день – 5 дней);
- симптоматическая терапия (но-шпа – 1таб. х 3р – 1-2 дня, белая глина, панкреатин, полифепан;
ОКИ, сальмонеллез средней степени тяжести, поставлен на основании жалоб, клиники, эпиданамнеза.
2. Неотложная помощь:
1) Промыть желудок беззондовым или зондовым способом.
2) Дать адсорбенты (полифекан или активированный уголь).
4) Симптоматическая терапия (вяжущие ферменты), витаминотерапия.
5) Госпитализация – по клиническим показаниям, если состояние не улучшится.
- кал на копрограмму;
- кал на посев вначале заболевания;
- кровь на РНГА с сальмонеллезным диагностикумом на 5-й день болезни.
3. Наблюдение за очагом инфекции при выявлении больного с сальмонеллезом – 7 дней (как при дизентерии), если из посева кала выделят условно-патогенную флору, то наблюдение не ведется.
Иерсиниозная инфекция, поставлен на основании жалоб, клинической картины, эпиданамнеза (работает дворником, контакты с крысами).
- кровь на РНГА с диагностикумом иерсиниоза, псевдотуберкулеза.
Этиотропная терапия (левомицетин или ципрофлоксацин), дезинтоксикационная, симптоматическая.
3. Наблюдение за очагом инфекции не проводится.
Эталон к тестам:
| Вопрос |
| Ответ |
СЕМИНАРСКО-ПРАКТИЧЕСКОЕ ЗАНЯТИЕ № 4
ТЕМА: «Холера и ее предупреждение. Эшерихиозы.
Место проведения занятия:МУЗ ИКБ.
ТРЕБОВАНИЯ К ЗНАНИЯМ, УМЕНИЯМ
(в соответствии с ГОС)
После изучения темы студент должен:
1. Вопросы этиопатогенеза, эпидемиологии, клиники, осложнений холеры классической и стертых форм.
2. Методы диагностики заболевания.
3. Неотложную помощь при гиповолемическом шоке.
4. Профилактику холеры как ООИ.
5. Тактику медицинского работника при угрозе возникновения холеры. ПЭМ в очаге инфекции.
6. Дифференциальную диагностику холеры с сальмонеллезом и другими ОКИ.
7. Клинико-эпидемиологические особенности, диагностику, лечение эшерихиозов и вирусных диарей.
8. Этиопатогенез, эпидемиологию, клинику, исходы ботулизма, серьезный прогноз заболевания.
9. Диагностику, неотложную помощь, роль серотерапии.
10. Тактику фельдшера при данном заболевании. Профилактику ботулизма.
1. Собрать анамнез, эпиданамнез у больного при подозрении на холеру.
2. Провести объективное обследование больного, оценить характер стула.
3. Собрать испражнения, рвотные массы у холерного больного, транспортировать их в бак. лабораторию ООИ.
4. Измерить объем выделенной жидкости при холере.
5. Провести противоэпидемические мероприятия в очаге холеры на доврачебном этапе.
6. Ввести противоботулинистическую сыворотку.
7. Провести сифонную клизму больному с ботулизмом.
При подготовке к занятию ответьте устно на вопросы:
1. Этиология, эпидемиология, патогенез холеры.
2. Классификация, клиника, диагностика, дифференциальная диагностика с сальмонеллезом, вирусными диареями, эшерихиозом.
3. Лечение холеры, оказание неотложной помощи при гиповолемическом шоке.
4. Профилактика холеры.
5. Клинико-эпидемические особенности эшерихиозов, вирусных диарей, диагностика, лечение.
6. Этиология, эпидемиология, патогенез, клиника ботулизма.
7. Диагностика, лечение, оказание неотложной помощи.
8. Профилактика ботулизма.
Изучите теоретический материал:
I. Регидратационная терапия и лечение гиповолемического шока.
Обезвоживание организма развивается при холере, тяжелых формах сальмонеллеза, дизентерии, ПТИ и других острых кишечных инфекций.
Согласно классификации Пояровского В.И. различают 4 степени обезвоживания:
- I степень – потеря жидкости до 3 % от массы тела;
- II степень – потеря жидкости от 4 до 6 % от массы тела;
- III степень – потеря жидкости от 7 до 9 % от массы тела;
- IV степень – потеря жидкости до 10 % от массы тела и более – это гиповолемический шок.
При обезвоживании больного I-II степени регидратацию проводят в 2 этапа:
При обезвоживании II степени и прогрессирующей рвоте часть жидкости вводят через желудочный зонд или внутривенно капельно (в течение 1-го часа – 1,5-2л жидкости). При отсутствии рвоты внутривенное введение прекращают.
- II этап – компенсация продолжающихся потерь (через 2 часа от начала лечения) – солевые растворы вводятся через рот в объеме, в 1,5 раза превышающие потери с калом и мочой. Пересчет проводится каждые 2 часа – до нормализации стула.
При обезвоживании III-IV степени регидратация проводится в 3 этапа:
- II этап – компенсация продолжающихся потерь – внутривенно капельно вводят те же растворы со скоростью 5-10мл/мин под контролем АД, пульса, показателей гематокрита и ОЦК – в объеме выделенных испражнений, мочи и рвоты – до прекращения рвоты. Объем определяют каждые 2-4 часа.
- III этап – постшоковая фаза – питье теплого солевого раствора частыми небольшими порциями в количестве в 1,5 раза превышающем объем мочи и испражнений.
При гипокалиемии – внутривенно капельно раствор калия хлорида 4 % под контролем ЭКГ и ионограммы.
При наличии пирогенных осложнений (резкое повышение температуры тела) – вводят ГКС (преднизолон) – 90-120мг внутривенно 1-3 дня, десинсибилизирующие препараты.
Этиотропная терапия в период регидратации вводится внутримышечно, затем, при отсутствии рвоты, через рот.
1. При обезвоживании III-IV степени нельзя начинать лечение с промывания желудка, даже при неукротимой рвоте.
2. Нельзя вводить адреналин, норадреналин, мезатон при гипотонии, вследствие обезвоживания.
3. Нельзяпервым препаратом вводить плазму, белковосодержащие и коллоидные растворы.
II. Забор материала от больного при подозрении на холеру:
Испражнения и рвотные массы берут немедленно при выделении больным до получения антибиотиков в стерильную посуду без следов дез. средств и отправляют в бак. лабораторию в течение 2-х часов. при невозможности быстрой доставки материал помещают в среду обогащения (щелочную 1% пептонную воду). Дезинфицируют испражнения: 100гр сухой хлорной извести на 1 литр испражнений, экспозиция 1 час.
1. Бак. материал берут петлей, смазанной вазелиновым маслом из прямой кишки на глубине 5-6см в пробирку с 1% пептонной водой.
2. Выделения в объеме 10-20мл – стеклянной трубочкой с резиновой грушей в стерильные стеклянные банки с плотно притертыми крышками.
3. Больным в алгиде (с отсутствием стула) берут материал (испражнения) с помощью резинового катетера, введенного в прямую кишку на 20-25см, предварительно смазав его вазелиновым маслом.
4. У контактных при отсутствии стула перед забором кала дают слабительное (30,0 сернокислой магнезии).
III. Упаковка и транспортировка материала для обследования при ООИ.
Каждую пробирку, банку или другую посуду, в которую помещен материал от больного, плотно закрывают резиновыми пробками, крышками, обрабатывают снаружи дез. раствором. После этого пробки заклеивают лейкопластырем, помещают в полиэтиленовый пакет и в бикс, который опечатывают и отправляют в бак. лабораторию ООИ с нарочным с сопроводительной запиской.
IV. Направление в бак. лабораторию ООИ.
| Н А П Р А В Л Е Н И Е (первичное, повторное – подчеркнуть) Наименование учреждения, направившего материал на исследование_____________________ ________________________________________________________________________________ Рвотные массы, испражнения ______________________________________________________ (нужное подчеркнуть) ФИО ___________________________________________________________________________ Возраст _________________________________________________________________________ Диагноз ________________________________________________________________________ Больной, выздоравливающий, контактный, на виброносительство: население, медицинский работник, пищевик (нужное подчеркнуть) Место работы и должность ________________________________________________________ ________________________________________________________________________________ Применяемые антибиотики, дата, доза ______________________________________________ ________________________________________________________________________________ Адрес __________________________________________________________________________ Дата и часы забора материала ______________________________________________________ Дата и время приема материала ____________________________________________________ № анализа ______________________________________________________________________ Материал принят ________________________________________________________________ ________________________________________________________________________________ (ФИО медицинского работника) |
V. Оперативный план противоэпидемических мероприятий приемного покоя при выявлении больного, подозреваемого на холеру:
1. Прекратить доступ людей в приемное отделение.
2. Сообщить по телефону главному врачу больницы, зав. отделением, главному врачу СЭС. В нерабочее время послать нарочного.
3. Оказать неотложную терапию больному до прихода дежурного врача (если больной в состоянии алгида, срочно вводить раствор филлипса, вызвать реаниматора).
5. По указанию врача сделать забор материала от больного на бак. исследование в специальную укладку.
6. Провести текущую дезинфекцию выделений больного, одев фартук, перчатки.
7. Перенести больного на носилках через улицу в отдельный бокс, подготовленный для ООИ.
8. Обработать руки 1% раствором хлорамина, вымыть с мылом, переодеть халат и обувь.
9. Составить списки контактных.
10. Дальнейшие мероприятия проводятся по указанию прибывшего врача эпидемиолога.
VI. Защитная одежда при работе с больными холерой:
При контакте с выделениями больного (медсестра, санитарка) – одевается резиновый фартук, перчатки.
VII. Противоэпидемические мероприятия в очаге холеры:
1. Сведения об инфицировании подаются в ВОЗ.
2. На город или населенный пункт накладывается карантин.
3. В очаге развертываются изоляторы для контактных и обсерватории для выезжающих за пределы очага.
4. За контактными наблюдают 5 дней, обследование кала на форму 30, при необходимости – экстренная антибиотикопрофилактика.
5. Бактериологическому обследованию подлежат:
- работники речного транспорта;
- население, проживающее в районе заречных водоемов;
- лица, проживающие в домах престарелых и т.д.
6. проводится гиперхлорирование питьевой воды, хлорирование воды технических водоемов, сточных вод.
7. Очаг считается ликвидированным через 10 дней после госпитализации последнего больного и проведения заключительной дезинфекции.
VIII. Правила введения противоботулинистической сыворотки.
1. Осмотреть ампулу, срок годности, отсутствие хлопьев, мути.
2. Подогреть в теплой воде при температуре 37ºС.
3. Вводить дробно по методу Безредки:
1) Первая инъекция – внутрикожно в среднюю треть предплечья – 0,1мл разведенной в соотношении 1:100 сыворотки. Результаты оценивают через 20 минут. Папула в диаметре до 0,9см.
2) Вторая инъекция – 0,1мл не разведенной сыворотки подкожно в плечо, выжидают 20-30мин.
3) Третья инъекция – при (-) пробе – вся оставшаяся доза внутримышечно или внутривенно. При (+) – внутрикожной или подкожной пробе дальнейшее введение продолжают лишь по жизненным показаниям в реанимационном отделении, дробно, вначале разведенную 1:100 в дозах 0,5, 2,5мл подкожно с интервалом 20-30 минут. При отсутствии реакции – 0,1мл не разведенной сыворотки, а через 30 минут всю оставшуюся дозу. Одновременно назначают антигистаминные препараты, глюкокортикостероиды и эндотрахеальный наркоз. Эффект наступает при внутримышечном введении через 12-24 часа, при внутривенном введении – быстрее.
IX. Выберите правильный ответ в тестах:
1. ФАКТОРЫ ПЕРЕДАЧИ ИНФЕКЦИИ ПРИ ХОЛЕРЕ
1) вода, пища, загрязненные предметы обихода. Руки
2) мокрота, слизь из зева
3) кровь, плазма, сперма
2. НАЧАЛО ХОЛЕРЫ ХАРАКТЕРИЗУЕТСЯ
1) остро, появлением жидкого стула, субфебрильной температуры
2) остро, тошнотой, рвотой, высокой температурой тела
3) остро, повышением температуры, интоксикацией, схваткообразными болями в животе
3. БОЛЬНОМУ С ГИПОВОЛЕМИЧЕСКИМ ШОКОМ АРТЕРИАЛЬНОЕ ДАВЛЕНИЕ ПОДНИМАЮТ С ПОМОЩЬЮ ВВЕДЕНИЯ
1) адреналина, мезатона, норадреналина
3) преднизолона, реополиглюкина
4. УСКОРЕННЫЕ МЕТОДЫ ЛАБОРАТОРНОЙ ДИАГНОСТИКИ ХОЛЕРЫ, ПОЗВОЛЯЮЩИЕ ПРЕДПОЛОЖИТЬ ДИАГНОЗ
1) метод микроагглютинации и окрашивание материала по грамму
2) серологический, определение антител в крови
3) кожно-аллергическая проба
5. РОТОВИРУСЫ НАИБОЛЕЕ ДЛИТЕЛЬНО СОХРАНЯЮТСЯ
1) при температуре тела
2) при комнатной температуре
3) при замораживании
6. ДЛЯ РОТОВИРУСНОГО ГАСТРОЭНТЕРИТА ХАРАКТЕРНО
1) тенезмы, ложные позывы
2) громкое урчание в животе
3) схваткообразные боли в левой подвздошной области
4) боли вокруг пупка
7. С ПОРАЖЕНИЕМ ЦНС ПРОТЕКАЮТ
1) ротовирусные инфекции
2) энтеровирусные инфекции
8. ВОЗБУДИТЕЛЬ БОТУЛИЗМА
3) факультативный анаэроб
9. ОСНОВНЫЕ КЛИНИЧЕСКИЕ СИМПТОМЫ БОТУЛИЗМА
1) резкая интоксикация, повышение температуры тела, судороги
2) рвота, понос, обезвоживание организма
3) нарушение зрения, глотания, дыхания
10. ОСНОВНОЙ МЕТОД ДИАГНОСТИКИ БОТУЛИЗМА
| По горизонтали: 1. Территория, где постоянно выделяется возбудитель. 2. Экзотоксин холерного вибриона. 3. Ученый, открывший возбудителя холеры. 4. Основной симптом. | По вертикали: 4. Путь передачи. 5. Возбудитель холеры. |
XI. Эталоны ответов:
Эталоны ответов на тесты
| Вопрос |
| Ответ |
Правильные ответы на кроссворд
| П | О | Н | О | С | |||||
| В | И | ||||||||
| И | Щ | ||||||||
| Б | А | Н | Г | Л | А | Д | Е | Ш | |
| Р | В | ||||||||
| И | Х | О | Л | Е | Р | О | Г | Е | Н |
| К | О | Х | Й | ||||||
| Н |
XII. Глоссарий к теме:
XIII. Составьте дифференциально-диагностическую таблицу симптомов заболеваний:
| Симптомы | Холера | Сальмонеллез | Ротовирусный гастроэнтерит | Ботулизм |
| 1. Инкубационный период. 2. Симптомы интоксикации. 3. Температура. 4. Боли в животе. 5. Стул. 6. Рвота. 7. Обезвоживание. 8. Ректороманоскопия. 9. Пульс. 10. Частота дыхания. 11. Поражение нервной системы. 12. Основной метод лабораторного обследования. |
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.

Папиллярные узоры пальцев рук - маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
БИЛЕТ № 15
Обеспечение системы взаимодействия ФАП с учреждениями санитарно эпидемиологического профиля, заполнение документации.
Дифтерия. Клинические проявления. Тактика фельдшера.
Структурные реформы в области правового регулирования сферы
Охраны здоровья.
Обеспечение системы взаимодействия ФАП с учреждениями санитарно эпидемиологического профиля, заполнение документации.
1) Взаимодействие осуществляется на основе принципов:
- общие цели и задачи при осуществлении функций по охране здоровья населения;
- обеспечения санитарно - эпидемиологического благополучия населения;
- единства в области охраны здоровья и профилактики заболеваний.
2) Целями совместной работы являются сохранение и укрепление здоровья населения, обеспечение его санитарно – эпидемиологического благополучия.
- Для достижения целей ставятся задачи профилактики массовых заболеваний и отравлений, связанных с воздействием факторов среды обитания на здоровье.
3) Основными направлениями взаимодействия являются:
- профилактика инфекционных и паразитарных заболеваний;
- профилактика неинфекционных заболеваний и отравлений людей;
- профилактика воздействия на население излучения;
- обязательное медицинское страхование населения;
- подготовка медицинских кадров;
- гигиеническое обучение и образование населения.
Дифтерия. Клинические проявления. Тактика фельдшера.
Дифтерия - острое инфекционное заболевание, характеризующееся воспалением оболочек рото - и носоглотки, гортани (с образованием плотных налетов в виде пленок), а также явлениями общей интоксикации организма и поражением сердечно-сосудистой, нервной и выделительной систем.
Повреждающее действие обусловлено токсином, выделяемым возбудителем заболевания (дифтерийной палочкой) в месте внедрения.
Клиника:
- Появление плотных, серовато-белого цвета пленок, спаянных с тканью в месте размножения дифтерийных палочек. Если налет в пределах миндалин, это локализованная дифтерия ротоглотки (в виде островков и пленчатая, когда покрыта налетом вся миндалина), если выходит за пределы миндалин – распространенная.
- Увеличение регионарных лимфатических узлов (при пальпации - малоболезненны).
- Нарушение дыхания при поражении слизистой оболочки гортани с осиплостью голоса, до афонии, и лающим кашлем;
- Повышение температуры тела до 38-39°С, не соответствует тяжести проявлений дифтерии и чаще кратковременное (2-3 дня).
1. Симптомы интоксикации:
- бледность, вялость, повышенная утомляемость при небольшой физической нагрузке;
- гиперемия зева с цианотичным оттенком, отечность близлежащих тканей;
- тахикардия, не соответствующая температурной реакции организма;
- приглушение тонов сердца
Тактика фельдшера:
О заболевания дифтерией и менингококковой инфекцией фельдшер, в течение 2 часов сообщает по телефону, а в течение 12 часов посылают экстренное извещение в СЭС. Далее изоляция больного или бактерионосителя. Изоляция контактных производится до получения однократного отрицательного результата слизи из носоглотки. В очагах инфекции устанавливается медицинское наблюдение в течение 10 дней.
После выздоровления и отрицательного результата бакисследования слизи из носоглотки, проводимого не ранее чем через 3 дня после окончания терапии, больного выписывают.
Носители менигококка допускаются после отрицательного результата, проведенного не ранее чем через 3 дня после окончания санации.
До госпитализации больного сотрудники ФАП обеспечивают проведение противоэпидемических мероприятий в очаге - текущую дезинфекцию, отстранение контактных лиц от работы в пищевых, детских и лечебных учреждениях, изоляцию детей из коллективов.
Усиленное медицинское наблюдение направлено на выявление инфекционных больных среди контактных дома, по месту работы, учебы и т. д
Среди этих лиц в течение максимального инкубационного периода болезни проводят опрос, медицинское обследование, термометрию, лабораторные исследования и др.
Причины:
Могут быть травматические повреждения внутренних органов, острый воспалительный процесс органов брюшной полости (острый аппендицит, острый холецистит, острый панкреатит), прободение полого органа (перфоративная язва желудка и двенадцатиперстной кишки), ущемленные грыжи, острые желудочно-кишечные кровотечения, острые нарушения висцерального кровообращения.
Клиническая картина:
Брюшной тиф, паратифы А и В – инфекционные заболевания. Они сходны по клиническим проявлениям и патогенезу и вызываются тифозной или паратифозной палочкой. Эти заболевания сопровождаются температурной реакцией, тяжелым состоянием, увеличением печени и селезенки, расстройствами пищеварения, поражением лимфатического аппарата, а также часто розеолезной сыпью.
Возбудители брюшного тифа и паратифов А и В относятся к группе сальмонелл, семейству кишечных бактерий.
Они содержат эндотоксин, который образуется при разрушении бактерий. Брюшнотифозные бактерии содержат О-, Н– и соматические Vi-антигены.
В почве и воде тифопаратифозные бактерии могут сохраняться от нескольких дней до нескольких месяцев.
Они также хорошо сохраняются и размножаются в таких пищевых продуктах, как фарш, творог, сметана и студень. Хорошо переносят низкие температуры, но легко уничтожаются при действии высоких температур (при 100 °C – мгновенно).
Источник инфекции – больной человек или бактерионоситель.
Возбудитель содержится в испражнениях, слюне и моче больного. Имеет место орально-фекальный путь передачи.
Массовый характер вспышек возникает при употреблении пищевых продуктов, в которых тифопаратифозная инфекция сохраняется в течение длительного времени и хорошо размножается.
Пик заболеваемости приходится на летне-осенний период.
Патогенез брюшного тифа наглядно показан в табл. 1.
Патогенез брюшного тифа

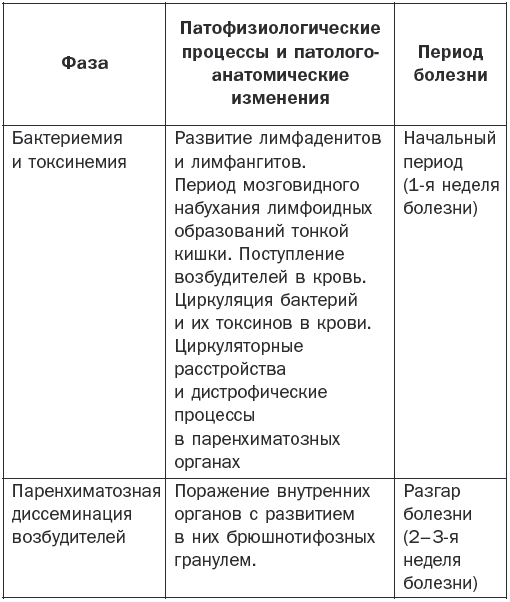
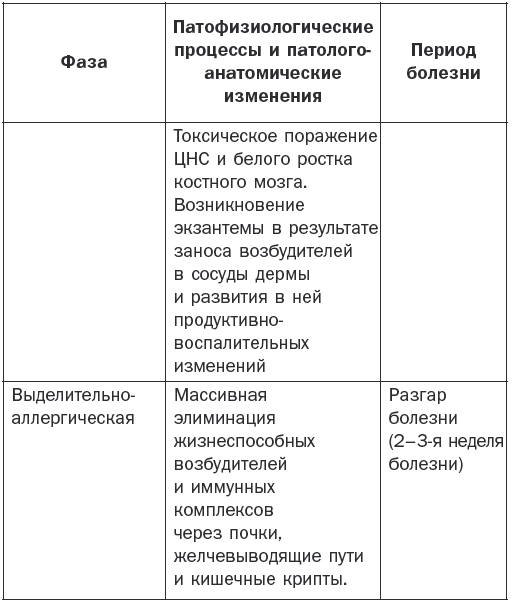
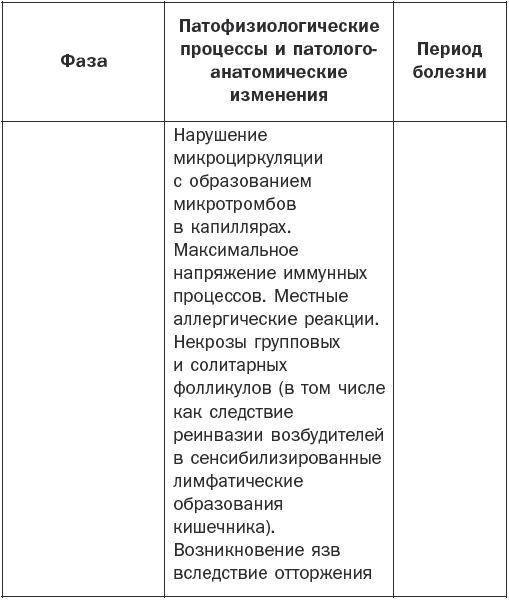
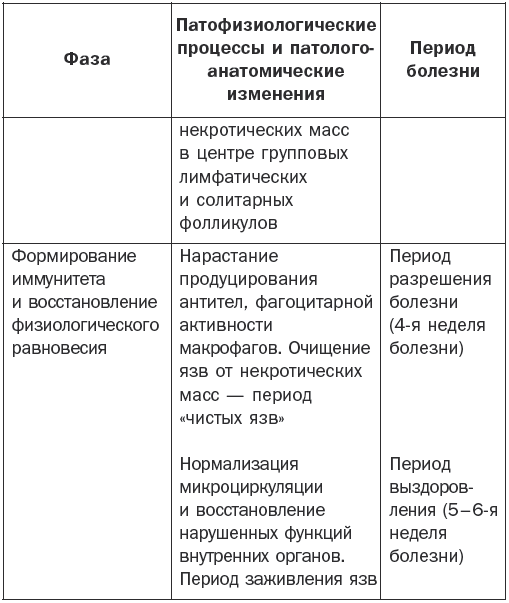
Основные клинические симптомы
Различают 4 периода заболевания: начальный, период разгара, развитие болезни и выздоровление.
Инкубационный период длится от 7 до 23 дней, а в среднем составляет 10–14 дней.
Заболевание начинается постепенно с появления слабости, общего недомогания, разбитости во всем теле, головных болей и снижения аппетита. Этот период (продрома) длится от нескольких часов до нескольких суток, затем начинается собственно период болезни. Характерным является ступенеобразное повышение температуры, которое достигает к 4–5-му дню болезни 38–39 °C, и держится на этом уровне в течение нескольких дней.
Уже с первых дней болезни отмечаются общая слабость, безразличие ко всему окружающему, апатия и адинамия, а также исчезает аппетит и нарушается сон. Основные жалобы: головная боль, бессонница и отсутствие аппетита.
Характерен и внешний облик больного: безучастный взгляд, бледность кожных покровов и слизистых оболочек, а интоксикация с каждым днем возрастает.
Весьма характерным симптомом является розеолезная сыпь, которая появляется на 8–10-й день болезни и локализуется на животе, груди, спине в виде розовых пятнышек диаметром до 3 мм. При надавливании они исчезают. В центре розеолы располагаются тифозные бактерии, а вокруг образуются островоспалительные аллергические изменения. С появлением розеол начинается период разгара. Обычно в первые 6–7 дней от начала заболевания отмечается характерный вид языка: он увеличен, отечен, с трудом умещается в полости рта, по краям видны отпечатки зубов. Язык обычно обложен грязно-серым налетом. Позднее он становится сухим, а налет приобретает коричневый оттенок, иногда появляются трещины на слизистой оболочке. Живот вздут вследствие образования газов. В правой подвздошной области ощущается боль. Стул может задерживаться, иногда наблюдается жидкий стул, напоминающий гороховый суп. С 4–5 дня начинает прощупываться селезенка, а затем наблюдается увеличение печени.
При отсутствии лечения лихорадочный период продолжается от 2 до 5 недель. Температурная кривая отражает начало, разгар и угасание патологического процесса. Температура снижается постепенно в течение 3–4 дней, а иногда ступенеобразно снижается, после чего начинается выздоровление.
Осложнениями брюшного тифа часто являются пневмонии, на 16–20 день могут возникнуть тромбофлебиты. Особенно опасна перфорация кишечной язвы, сопровождающаяся перитонитом.
Распознавание брюшного тифа основывается на клинических симптомах с учетом эпидемиологических данных (наличия заболеваний в данном населенном пункте).
При тифопаратифозных заболеваниях важна диагностика в первые 5–7 дней болезни.
Из лабораторных методов используется бактериологический и серологический. Возбудитель выделяется из крови на 2-й неделе от начала заболевания, из испражнений – на 2–3-й неделе, а в течение всего заболевания – из дуоденального содержимого. Кроме того, он может быть выделен из соскоба розеол, костного мозга, гноя и мокроты.
В течение всего лихорадочного периода кровь на гемокультуру берут стерильно из вены в количестве 5–10 мл с последующим посевом на желчный бульон или среду Раппопорт.
Для получения копро– и уринокультуры посев производят на среду Плоскирева.
В качестве серологической диагностики с 5–7-го дня производят исследование PHRA с эритроцитарными диагностиками (О-, Н-, Vi-антигены).
Многое зависит от правильного ухода, включающего полный покой и достаточный приток свежего воздуха. Кожу там, где происходит наибольшее давление (на лопатках, ягодицах и крестце), необходимо протирать спиртом. Кроме того, следует обеспечить уход за слизистой полости рта и кожи.
Постельный режим назначается до 7-го дня нормальной температуры, после этого разрешается сидеть, а с 11-го дня такого состояния разрешается ходить.
В острый период назначается стол 4 или 4б.
Из лекарственных средств наиболее эффективным считается левомицетин, который назначается в температурный период и первые 10 дней нормальной температуры по 0,5 мг 4 раза в день. А при его непереносимости назначается ампициллин.
При перфорации стенки кишки необходимо оперативное вмешательство. А при выраженной интоксикации рекомендуется введение гемодеза, реополиглюкина.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 21 дня с проведением термометрии, однократным исследованием испражнений на тиф, исследованием крови в РПГА. Кроме того, назначается трехкратное фагирование.
Специфическая профилактика брюшного тифа проводится по эпидемическим показаниям на территориях, неблагополучных по брюшному тифу, начиная с 7-летнего возраста. Она также назначается лицам, выезжающим в страны Азии и Африки с высоким уровнем заболеваемости и работникам инфекционных больниц и бактериологических лабораторий.
Допуск в коллектив
Реконвалесценты брюшного тифа и паратифов допускаются в коллектив без дополнительного обследования, кроме работников пищевых предприятий и лиц, к ним приравненных, которых не допускают к работе в течение 1 месяца, в течение которого проводится пятикратное исследование испражнений и мочи.
Если отмечается бацилловыделение, их не допускают к работе. В этом случае еще в течение 3 месяцев у них пятикратно исследуют испражнение и мочу с интервалом в 1–2 дня и однократно желчь. При отрицательном результате они допускаются к работе по специальности с ежемесячным бактериологическим обследованием в течение 2 месяцев и однократным исследованием желчи и постановкой РПГА.
Дошкольники-бактерионосители направляются на стационарное обследование.
Наблюдение за переболевшими
Переболевшие наблюдаются в течение 3 месяцев, в первые 2 месяца медосмотр и термометрия проводятся еженедельно, на 3-м месяце – 1 раз в 2 недели. Бактериологическое обследование выполняется ежемесячно, исследование желчи – через 3 месяца одновременно с постановкой РПГА.
При отрицательном результате переболевшие снимаются с учета, а при положительном проводится их лечение и дообследование. Работники пищевых объектов находятся под наблюдением в течение 2 лет и обследуются ежеквартально, а затем 2 раза в год.
Другие сальмонеллезные инфекции
Другие сальмонеллезные инфекции – острые кишечные инфекции, которые вызываются различными видами микробов из рода сальмонелл и протекают тифоподобно в форме острых и затяжных желудочно-кишечных заболеваний и по типу генерализованных форм.
Группа сальмонелл содержит свыше 600 типов, которые условно разделяются на 3 группы:
– I группа вызывает брюшной тиф;
– II группа обуславливает заболевание как человека, так и животных;
– III группу составляют возбудители, выделенные от пресмыкающихся и черепах, у человека заболевание вызывается редко.
Сальмонеллы хорошо сохраняются в молочных и мясных продуктах.
Эпидемиология и патогенез
Источником сальмонеллезной инфекции являются больные люди и животные. Возбудитель выделяется с мочой, калом и молоком и отмечается у кошек, собак, грызунов и многих видов диких животных. Источником инфекции также могут быть птицы (при употреблении их мяса, внутренностей и яиц).
Основным путем передачи является пищевой. Достигнув кишечника, микроорганизмы вызывают воспалительный процесс местного характера, затем они проникают в лимфатическую систему, а в тяжелых случаях – в кровоток. Интоксикация при сальмонеллезе возникает под воздействием эндотоксина. Во внутренних органах при попадании сальмонелл могут образовываться гнойные очаги.
Различают желудочно-кишечные (гастрит, гастроэнтерит, гастроэнтероколит и др.) и генерализованные формы (тифоподобные и септические).
Течение болезни может быть острозатяжным или хроническим (более 3 месяцев).
Основные клинические симптомы
Для гастроинтестинальной формы характерны повышение температуры, боли в эпигастральной области, симптомы интоксикации, жидкий и водянистый стул темно-зеленого цвета.
При энтероколитах наблюдаются длительный тяжелый токсикоз, эксикоз и кишечная дисфункция.
Генерализованная форма характеризуется острым началом с появлением головной боли, повышением температуры, бредом и двигательным возбуждением. При осмотре больного отмечаются бледность, утолщенный, густо обложенный язык, увеличение печени и селезенки, розеолезная сыпь и энтеритический стул.
Септическая форма характеризуется тяжелым состоянием, длительной лихорадкой гектического типа, желтухой, ознобом и эмболией капилляров на коже. Остальные симптомы связаны с расположением гнойного очага.
Осложнениями могут быть сосудистый коллапс, гиповолемический шок, острая сердечная и почечная недостаточность, гнойные эритриты, эндокардиты, абсцессы мозга, селезенки и печени, а также перитониты и пневмония.
Постановка окончательного диагноза производится на основании клинических симптомов, эпиданамнеза и бактериологических и серологических методов обследования.
В первые дни болезни проводится трехкратное исследование испражнений, лучше до начала этиотропной терапии. Кроме того, бактериологическому обследованию подвергаются остатки пищи, рвотные массы и промывные воды желудка. При подозрении на септическое состояние исследуются кровь (с первых дней) и моча (со 2-й недели) на желчный бульон или на среды для энтеробактерий.
С интервалом в 7–10 дней производится определение реакции агглютинации и реакция непрямой гемагглютинации.
Рекомендуется лечение в стационаре. При генерализованных и тяжелых формах назначаются антибактериальная терапия, ампициллин, гентамицин, цефалоспорин, левомицетин и др.
При сальмонеллезе главной является патогенетическая терапия, которая предусматривает дезинтоксикационные средства, нормализацию водно-солевого обмена и другие симптоматические средства.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней для выявления повторных заболеваний в очаге. Дети дошкольных учреждений и сотрудники пищеблоков подвергаются однократному бактериологическому обследованию. А при групповых заболевания проводится обследование всех групп.
При внутрибольничной вспышке больной госпитализируется, прекращается прием пациентов в это отделение в течение 7 дней, а контактные однократно обследуются.
При появлении нескольких случаев в отделении и положительных смывов на сальмонеллы отделение закрывается.
Допуск в коллектив
В ясли и дома ребенка дети не допускаются в течение 15 дней после выписки из стационара, им проводится трехкратное бактериологическое обследование через 1–2 дня. То же самое назначается и работникам пищеблока.
Оно проводится в течение 3 месяцев в отношении работников пищеблока, детей до 2 лет и дошкольников. Ежемесячно их обследуют на сальмонеллез.
Проводится специфическая профилактика, которая заключается в назначении поливалентного бактериофага контактным.
Шигеллез (дизентерия) – инфекционное заболевание, вызванное дизентерийными палочками рода Shigella, протекающее с поражением слизистой оболочки толстого кишечника, интоксикацией и частым слизистым, гнойным, кровянистым стулом, сопровождающимся тенезмами.
Этиология и патогенез
Различают 4 группы шигелл: – I группа 7 типов (Григорьева – Шига и 5 представителей подгруппы Лараджа – Сакса);
– II группа (шигеллы Флекснера) 6 типов и 2 подтипа;
– III группа (Shigella boydi) 15 типов;
– IV группа – 1 тип с 2 вариантами.
Самая высокая патогенность отмечается у шигеллы Григорьева – Шига, связанная с наличием энтеротоксина и нейротоксина.
Благоприятной средой для дизентерийных микробов являются пищевые молочные продукты. Они хорошо переносят высушивание, но быстро погибают под действием прямых солнечных лучей и нагревания. Обычно дезинфицирующие средства убивают дизентерийные бактерии за несколько минут.
Источником инфекции является больной человек, имеют место орально-фекальный, пищевой и контактно-бытовой пути передачи (через руки, предметы обихода, воду или продукты). Чаще всего болеют дизентерий дети дошкольного возраста. Более высокая заболеваемость отмечается в осенне-летний период. Некоторое количество бактерий при поступлении в организм погибает в желудочно-кишечном тракте, а оставшиеся достигают среднего слоя слизистой оболочки толстого кишечника и вызывают симптомы колита, сопровождающегося появлением поверхностных эрозий на ней. Возбудитель и его токсины при поражении клеток слизистой оболочки способствуют выходу биологически активных веществ, которые повышают степень воспалительного процесса и приводят к расстройству функции кишечника.
В случае тяжелого течения дизентерии возникают явления токсикоза и эксикоза.
Тяжесть заболевания определяется видом возбудителя.
Основные клинические симптомы
Инкубационный период длится от 1 суток до 7 дней. Дизентерия может быть острой и хронической. Различают 4 периода в течение заболевания: начальный, разгар, угасание симптомов и выздоровление (или переход в хроническую форму).
Обычно отмечается острое начало заболевания с повышением температуры, интоксикацией и болями в животе (в основном справа). В последующем появляются тенезмы – мучительные тянущие боли. При пальпации отмечается спазмированная толстая кишка. Частота стула может достигать 20 раз в сутки с небольшим количеством каловых масс. Сначала стул обильный, но затем он состоит из прозрачной слизи с появлением примеси крови. Выраженные клинические проявления длятся 1–1,5 недели. Тяжелая форма характеризуется бурным началом с высокой температурой и интоксикацией, может появиться потеря сознания, судорожный синдром. Черты лица заостряются, отмечаются инфицирование сосудов склер и частый стул, иногда с примесью крови и гноя. Встречаются и стертые формы дизентерии. Острая форма также может перейти в хроническую, при которой чередуются периоды ремиссии и обострения.
Осложнения: токсико-инфекционный шок и обострение ранее имеющихся заболеваний.
Основывается на клинических данных и результатах лабораторного бактериологического обследования больного. В первые 3 дня проводится трехкратное исследование с целью выявления возбудителя.
Первое обследование выполняется до назначения антибактериальной терапии. Со 2-й недели заболевания применяется серологический метод – реакция непрямой гемагглютинации (РНГА), при которой определяется нарастание титров свыше 1: 200 в период разгара заболевания.
Обязательная госпитализация с тяжелыми формами и детей до 3 лет, а также работников общественного питания и проживающих в общежитии.
Лечение проводится антибиотиками, сульфаниламидными препаратами, производными нитрофуранов, фуразолидон, фурадолин назначаются по 0,1 г 4 раза в день в течение 6–7 дней.
Из антибиотиков назначаются ампициллин по 1 г 4–6 раз в день или левомицетин по 0,5 г 4 раза в день в течение 5–7 дней. При антибактериальной терапии применяются лактобактерин, колибактерин, бификол для предупреждения дисбактериоза в течение 4–6 недель.
Из сульфаниламидных препаратов назначается сульфадиметоксин по схеме 1-й день – 2 г, на 2–3-й день по 1 г.
Кроме того, применяются спазмолитики, антигистаминные препараты, ферменты (пепсин, панкреатин и др.), витамины и адсорбенты, а также фитопрепараты на основе таких трав, как зверобой, черемуха, черника и кровохлебка.
Мероприятия в очаге
Изоляция контактных не проводится, за ними устанавливается медицинское наблюдение в течение 7 дней. Однократному обследованию подвергаются дети, посещающие детские учреждения, работники пищеблока и лица, к ним приравненные.
При появлении нескольких случаев обследуются все контактные.
Выписка из стационара проводится после клинического выздоровления и однократного бактериологического обследования через 3 дня после окончания лечения.
Дошкольники, посещающие детские учреждения, наблюдаются в течение 1 месяца с однократным исследованием в конце месяца. Для больных хронической дизентерией, бактерионосителей и лиц с неустойчивым стулом устанавливается наблюдение в течение 3 месяцев.
Работники пищевых предприятий с хронической дизентерией наблюдаются в течение 6 месяцев с ежемесячным бактериологическим обследованием и только по истечении этого срока могут быть допущены к работе по специальности.
Проводится специфическая профилактика, которая заключается в применении поливалентного специфического бактериофага в неблагополучных по заболеваемости дошкольных учреждениях.
Читайте также:


