Тенденция динамики брюшного тифа
Весьма отчетливый параллелизм между заболеваемостью брюшным тифом, смертностью от него и солнцедеятельностью обнаруживается в некоторых местностях, несмотря на огромную роль социально-экономических факторов в этом деле. Так, например, из диаграммы смертности от брюшного тифа в Петербурге — Ленинграде с 1878 г. (рис. 72) видно, что все пять минимумов и все четыре максимума кривой брюшного тифа за указанный период очень хорошо совпадают с эпохами минимумов и максимумов в солнцедеятельности за тот же период. Кривая смертности от брюшного тифа по Москве за то же время обнаруживает общие тенденции в колебаниях с кривой Ленинграда.
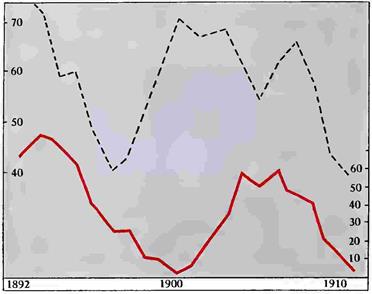
Рисунок 73. Верхняя кривая процентное удержание бактерий брюшного тифа фильтром главного водопровода в С -Петербурге Нижняя кривая солнцедеятельность с 1892 no 19I2 г
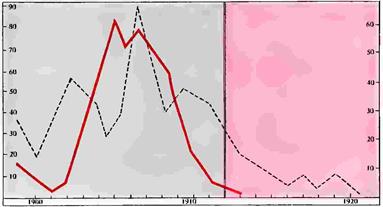
Рисунок 74. Пунктирная кривая—смертность от брюшного тифа в Тренте (США) на 100000 человек (ни Вогхану) Красная кривая периодическая деятельностью Солнца. вертикальная черта введение хлорирования воды в 1912 г
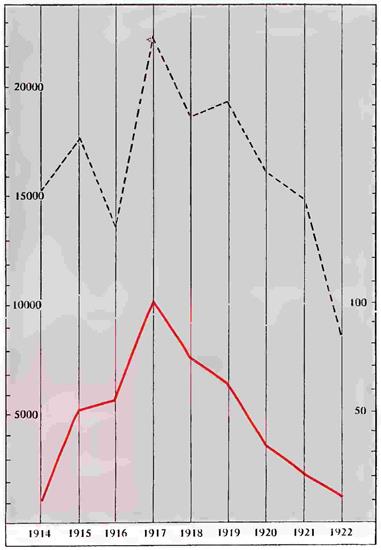
Рисунок 75. Верхняя кривая— брюшной тиф в Пруссии с 1914 по 1922 Нижняя кривая — периодическая деятельность Солнца
При этом можно заметить, что кривая процентного удержания бактерий брюшного тифа фильтром главного водопровода в Ленинграде в некоторых местах обнаруживает контрпараллелизм с кривой солнцедеятельности.
Замечается явный параллелизм между солнцедеятельностью и смертностью от брюшного тифа в Тренте (США) за время с 1910 по 1913г. (рис. 73). И только после того как было введено хлорирование воды в 1912 г., этот параллелизм начинает нарушаться. Это, между прочим, чрезвычайно важный факт, на который следует обратить наиболее серьезное внимание: как только человек вносит искусственный фактор в борьбу с болезнью, естественное течение эпидемии, например, в зависимости от солнцедеятельности, немедленно нарушается.
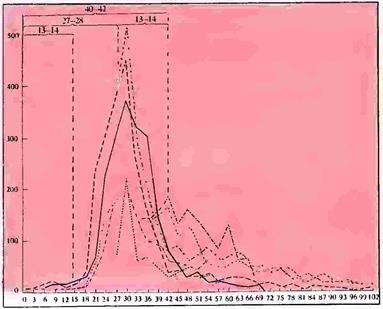
Рисунок 76. Динамика заболеваемости брюшным тифом и в течение нескольких эпидемии (по Кнорру). Пол-oборота Солнца вокруг своей оси— 13 14 дней Полный оборот Солнца — 27 дней, полтора оборота Солнца — 40—42 дня
Наконец, в качестве примера приведем еще график хода брюшнотифозных заболеваний в Пруссии за время с 1914 по 1922 г. (рис. 75). Как видно из нашего графика, кривая брюшного тифа и кривая солнцедеятельности обнаруживают замечательную согласованность.
Таблица 25. Брюшной тиф и солнцедеятельность с 1914 по 1922 г.
| Годы | |||||||||
| Брюшной тиф | |||||||||
| Число W-W | 9,6 | 47,4 | 57,1 | 103,9 | 80,6 | 63,6 | 37,6 | 26,1 | 14,2 |
Приведем еще одну диаграмму, заимствованную из работы М. Кнорра (М. Knorr, 1927 г.). Эта диаграмма представляет собой динамику заболеваемости брюшным тифом в течение нескольких эпидемий, имевших место в различных городах Европы и в разные годы. Здесь мы хотим отметить тот факт, что максимум заболеваний лежит в пределах 26—28-го дня, что составляет полный оборот Солнца вокруг своей оси (рис. 76). Резкий подъем в числе заболеваний совпадает с 13—14-м днем от начала эпидемии и полуоборотом Солнца, а падение кривых хорошо совпадает с 40—42-м днем от начала заболевания, т. е. с 1,5 оборота Солнца. С явлениями, связанными с 27-дневным периодом, мы еще встретимся ниже. Одновременно с движением Солнца, как известно, перемещаются и центры возмущений на Солнце, как-то: пятна, протуберанцы, факелы, флоккулы и т. д., т. е. явления, производящие действие на земные феномены. Изучение этого очень важного вопроса требует обширной и точной статистики за многие годы.
Не нашли то, что искали? Воспользуйтесь поиском:
Аннотация научной статьи по клинической медицине, автор научной работы — Закирова Жыпара Сапаралиевна, Жолдошев Сапарбай Тезекбаевич, Абдикеримов Мамазия Мансурович
В статье отражены данные клинико-эпидемиологических особенностей брюшного тифа в период с 1998 по 2000 гг. и 2001 по 2014 гг. При отсутствии эффективного воздействия антибактериальной терапии на возбудителя, течение брюшного тифа сохраняло цикличность, но увеличивалась продолжительность синдрома интоксикации и лихорадочного периода. В условиях южной области был отмечен низкий процент подтверждаемости брюшного тифа серологической реакцией (2,2%). Данные о сроках госпитализации больных брюшным тифом в период с 1998 по 2000 год показывают, что практически все больные госпитализировались на первой неделе от начала болезни, в то же время в период с 2001 по 2014 годы на второй неделе болезни.
Похожие темы научных работ по клинической медицине , автор научной работы — Закирова Жыпара Сапаралиевна, Жолдошев Сапарбай Тезекбаевич, Абдикеримов Мамазия Мансурович
Clinical, epidemiological and laboratory characteristics of typhoid fever
The paper presents data on clinical and epidemiological features of typhoid fever during the periods of 1998-2000 and 2001-2014. Failing efficient antibacterial therapy for the causative agent of typhoid fever , the course of the disease remains cyclic but the periods of intoxication and fever are increased. Southern provinces of the Republic reports low percentage (2.2%) of serologically confirmed cases of typhoid fever . In 1998-2000, almost all patients with typhoid fever were hospitalized during the first week from the disease onset. During the period of 2001-2014, typhoid fever patients were hospitalized during the second week from the disease onset.
КЛИНИЧЕСКАЯ МЕДИЦИНА CLINICAL MEDICINE
DOI: 10.12731/wsd-2016-6-1 УДК 616.036.22
клинико-эпидемиологическая и лабораторная характеристика брюшного тифа
Закирова Ж.С., Жолдошев С.Т., Абдикеримов М.М.
В статье отражены данные клинико-эпидемиологических особенностей брюшного тифа в период с 1998 по 2000 гг. и 2001 по 2014 гг. При отсутствии эффективного воздействия антибактериальной терапии на возбудителя, течение брюшного тифа сохраняло цикличность, но увеличивалась продолжительность синдрома интоксикации и лихорадочного периода. В условиях южной области был отмечен низкий процент подтверждаемости брюшного тифа серологической реакцией (2,2%). Данные о сроках госпитализации больных брюшным тифом в период с 1998 по 2000 год показывают, что практически все больные госпитализировались на первой неделе от начала болезни, в то же время в период с 2001 по 2014 годы на второй неделе болезни.
Ключевые слова: брюшной тиф; клиника; диагностика; пол; возраст; сроки госпитализации; гемокультура; уринокульура; копрокульту-ра; реакция Видаля.
clinical, epidemiological and laboratory characteristics of TYphoid fever
Zakirova J.S., Joldoshev S.T., Abdikerimov M.M.
The paper presents data on clinical and epidemiological features of typhoid fever during the periods of1998-2000 and 2001-2014. Failing efficient antibac-
terial therapy for the causative agent of typhoid fever, the course of the disease remains cyclic but the periods of intoxication and fever are increased.
Southern provinces of the Republic reports low percentage (2.2%) of serologically confirmed cases of typhoid fever. In 1998-2000, almost all patients with typhoidfever were hospitalized during the first week from the disease onset. During the period of2001-2014, typhoidfever patients were hospitalized during the second week from the disease onset.
Keywords: typhoidfever; clinical picture; diagnosis; sex; age; hospital stay; blood culture; urine culture; stool culture; Widal test.
Брюшной тиф, как одно из наиболее потенциально опасных инфекционных заболеваний кишечной группы, ввиду тяжести и длительности течения, возможности развития специфических не специфических осложнений (кишечного кровотечение, перфорация брюшнотифозных язв), а также осложнений эпидемического порядка в виде вспышек, является актуальнейшей проблемой для здравоохранения Кыргызской Республики. Несмотря на тенденцию к снижению заболеваемости брюшным тифом, по прежнему актуальна для практического здравоохранения. Отсутствие характерного клинического синдрома в первые дни заболевания и связанное с этим позднее, как правило, поступления больного в стационар, тяжелые осложнения при этиологически не обоснованном лечении, высокая эпидемиологическая опасность нераспознанных случаев требуют качественной лабораторной диагностики брюшного тифа.
Свидетельством тому служит имевшая место крупнейшая за последние годы эпидемия брюшного тифа в южных регионах Кыргызской Республике, когда за период с сентября по декабрь 1998 г. данную инфекцию перенесли 1154 человека, а интенсивный показатель заболеваемости по Ошской области достиг небывалых цифр - 108,7 на 100 тыс. населения. Но и в относительно благополучные годы интенсивные показатели заболеваемости брюшным тифом в данном регионе постоянно остаются
достаточно высокими - от 8,6 в 1996 г. до 5, 2 в 2000 г. и 5,8 на 100 тыс. населения в 2012 г. [4, 6, 13].
Столь неблагополучная эпидемиологическая ситуация по брюшному тифу в южных регионах Кыргызкой Республики объясняется многими известными социально - экономическими факторами, однако не последнюю роль в сохранении ее играют и некоторые недостатки в работе медицинской службы. Поздняя выявляемость и поздняя госпитализация больных брюшным тифом из-за отсутствия эпидемиологической настороженности и недостаточной ориентированности в клинике данного заболевания врачей поликлинической сети приводит к повышенному риску формирования хронического бактерионосительства после перенесенной инфекции, что чревато эпидемиологическими осложнениями.
В связи с этим представляет определенный интерес проведение сравнения эпидемиологических и клинико-лабораторных показателей брюшного тифа для выявления указанных недостатков.
Материалы и методы
Нами были подвергнуты анализу 206 случаев брюшного тифа, из них 138 больных перенесли заболевание в период с 1998 по 2000 г.г, остальные 68 случаев относятся на период 2001 по 2014 гг. Все указанные больные находились на стационарном лечении в инфекционном отделении южных регионов Кыргызстана. Диагноз брюшного тифа ставился на основании клинико-эпидемиологических данных, а также бактериологического и серологического подтверждения.
Результаты и их обсуждение
В южных областей Кыргызской Республики, в низкогорной и долинной части, особо жаркий, местами влажный климат создает условия для роста и размножения различных микробов, в том числе, возбудителя Salmonella Typhi. Исследуя влияние биотических, абиотических факторов на эпидемический процесс исследователя и отмечали такие проявляющие себя в виде стихийных бедствий - как лавины, оползни, земле-
трясения, повышенная засуха - влияют на очаг, на биотоп. При этом возможны и переселения целых населенных пунктов на новые территории, как на возможные очаги, так и из очагов. Существующие в Кыргызстане эндемичные очаги расположены в поймах рек или на берегу открытых водоемов, по данным мониторинга прогноза и подготовки к реагированию на возможные активации опасных процессов и явлений на территории Кыргызской Республики. Практически более 95% населенных пунктов и миллионы жителей Кыргызстана расселены непосредственно вблизи водоисточников, преимущественно вдоль русел рек. Почти вся территория республики находится под воздействием селевых процессов, т.е. 3103 рек являются селеопасными. Оползни на территории Юга Кыргызстана приводят не только к разрушениям жилых домов, но и нарушению инфраструктуры населенных пунктов вследствие их расположения вблизи опасных склонов. Даже в отдаленных ущельях оползни представляют угрозу перекрытия русел рек и их притоков, что сопровождается формированием прорывоопасных плотин запрудных озер, которые в случае прорыва ударной гидродинамической волной несут сели-паводковые бедствия расположенным ниже по руслу реки домам, дорогам, мостам и другим объектам, что угрожает эпидосложнением брюшного тифа. Анализ демографических показателей свидетельствуют о том, что наиболее часто брюшным тифом вне зависимости от эпидемиологической ситуации болеют люди активного молодого возраста от 21 до 30 лет (50,0%) в периоде с 1998 по 2000 гг., дети возрастной группы от 8 до 10 лет - 5,1%, дети старшего возраста от 11 до 14 лет - 16,7% соответственно и лица зрелого возраста от 15 до 20 лет 15,9%. Все это согласуется с многими литературными данными [1, 2, 3, 4] и не требует особых объяснений, поскольку люди данных возрастных групп, в силу более активного образа жизни, больше подвержены риску инфицирования. Этим же объясняется и превалирование лиц мужского пола (таблица 1).
Начальная стадия болезни, в период с 1998 по 2000 годы характеризуется следующей особенностью: Отмечается острое начало (52,3%), в то время как при периоде с 2001 по 20014 годы - превалирует вариант
постепенного начала болезни (49,7%), приближаясь к описанию классического течения брюшного тифа.
И хотя большой разницы в частоте вариантов острого или постепенного начала заболевания в обеих сравниваемых группах не выявлено, очевидным является то, что при постепенном развитии болезни вероятность более позднего обращения больных за медицинской помощью гораздо выше.
Эти положения подтверждаются данными, полученными при анализе сроков госпитализации больных от начала болезни (таблица 2).
Структура больных брюшным тифом по возрасту и полу
ПАРАТИФЫ - острые кишечные инфекционные заболевания, вызываемые паратифозными бактериями А, В и С, по эпидемиологичской характеристике, патоморфологии и клиническим проявлениям сходные с брюшным тифом.
Классификация брюшного тифа
По типу: типичные, атипичные формы (стертая, субклиническая, а также редкие локализации: пневмотиф, менинготиф, нефротиф и др.)
По тяжести: легкая, среднетяжелая, тяжелая.
Критерии оценки тяжести заболевания: выраженность симптомов интоксикации, степень поражения ЖКТ, органов дыхания, сердечнососудистой и нервной систем.
По длительности течения: абортивное, острое, затяжное, волнообразное, рецидивирующее
По характеру теччения:гладкое, негладкое (с осложнениями, рецидивами, наслоением вторичной инфекции, обострением хронических заболеваний)
Паратифы подразделяются по этиологии (А, В, С), типу (типичные, атипичные). Типичные формы кроме подразделения по тяжести патологического процесса, делятся на гастроинтестинальную, тифоподобную и септическую формы.
Опорно-диагностические признаки брюшного тифа в начальном периоде:
- · характерный эпиданамнез
- · прогрессирующая лихорадка
- · нарастающая интоксикация (головная боль, бессонница, слабость, вялость, снижение аппетита, бледность кожи)
- · симптом Падалки
- · увеличние размеров печени, иногда селезенки.
Опорно-диагностические признаки брюшного тифа в периоде разгара:
- · характерный эпиданамнез
- · стойкая лихорадка
- · усиление симптомов интоксикации
- · развитие тифозного статуса
- · розеолезная сыпь на бледном фоне кожи
- · стул, как правило, задержан (возможна диарея)
- · гепатоспленомегалия
- · симптом Филипповича
- · симптом Падалки
Клинико-диагностические особенности брюшного тифа в зависимости от возраста больных.
Дифференциально-диагностические критерии паратифов:
5-10 сут. (min 2 сут - max 21сут.)
5-7 сут (min несколько час. - max 21сут.)
Выраженность катаральных явлений (першение в горле, насморк, кашель, гиперемия слизистой ротоглотки, инъекция склер, конъюнктивит)
умеренные катаральные явления
выражены не всегда
Характер и длительность лихорадки
Неправильный или волнообразный характер, длительностью 4-30 сут.
Стойкая, длительность 10-14 дней
Время появления и выраженность местных симптомов (со стороны ЖКТ)
С начального периода имеет место учащение стула, боли в животе, метеоризм
При гастроинтестинальной форме выражены симптомы гастроэнтерита или гастроэнтероколита
При гастроинтестинальной форме выражены симптомы гастроэнтерита или гастроэнтероко-
Время появления высыпаний
Полиморфная, нередко обильная
Время появления гепатоспленомега-лии
В конце начального периода
На 5-7 сутки болезни
Так же, как при брюшном тифе
Изменения в гемограмме
Нормоцитоз, нейтрофилез, повышенная СОЭ
Лейкоцитоз, пя сдвиг, повышенная СОЭ
Лейкопения, нейтропения, повышенная СОЭ
Бактериологический метод. Материалом являются кровь, фекалии, моча, желчь, соскобы с розеол, ликвор, пунктат костного мозга.
Наибольшая частота выделения гемокультуры (селективная среда - 10% желчный бульон, среда Раппопорта) наблюдается на 1-2 неделе заболевания. Предварительный ответ получают на 3-4, окончательный - на 10 день исследования.
Выделение копрокультуры с использованием висмут-сульфитного агара, сред Плоскирева, Эндо, ЭМС, а также сред обогащения (Мюллера, Кауфмана и др.), а также урино- и биликультуры - с 5 суток болезни.
Выделение миелокультуры - на любой стадии заболевания.
Серологические методы диагностики (реакция Видаля, РА, РНГА) применяют с 5-7 дня заболевания. Диагностический титр 1:200 и выше.
Наиболее высокоинформативными и чувствительными являются иммунологические методы выявления антител и антигенов возбудителя: ИФА, РИА, РКА, ВИЭФ.
Молекулярный метод - ПЦР
Изменения в гемограмме (при брюшном тифе): в первые 2-3 сут. болезни характерен нормоцитоз или умеренный лейкоцитоз, в периоде разгара - лейкопения, нейтропения, со сдвигом формулы вплоть до миелоцитов, анэозинофилия, лимфоцитоз, повышенная СОЭ.
Схема написания истории болезни
Жалобы. При выяснении жалоб обратить внимание на стойкое повышение температуры до высоких цифр, слабость, адинамию, бессонницу, снижение аппетита, боли в животе, задержку стула или диарейный синдром, сыпь.
Анамнез заболевания. Выяснить дату начала заболевания, сроки появления и последовательность развития симптомов, их интенсивность по дням болезни (острое начало болезни, повышение температуры тела, слабость, головная боль, нарушение сна, аппетита, боли в животе, метеоризм, задержка стула или диарея, сыпь). Необходимо указать дату обращения за медицинской помощью, предполагаемый диагноз, результаты проведенного обследования, эффект от амбулаторного лечения.
Эпидемиологический анамнез. Выяснить контакт с больным брюшным тифом и паратифом, бактериовыделителями, а также с длительно температурящими больными в семье, детском коллективе; отметить наличие кишечной дисфункции у контактных. В истории болезни указать дату контакта с больным, его паспортные данные. Выяснить, не купался ли ребенок в загрязненном водоеме, не употреблял ли инфицированные молочные продукты, не мытые овощи и фрукты, не посещал ли эндемичные районы (страны Средней Азии, Чечня, Ингушетия и др.).
Анамнез жизни. При заполнении анамнеза жизни обратить внимание на преморбидный фон ребенка, частоту, давность, длительность перенесенных соматических и инфекционных заболеваний. Отметить аллергологический, прививочный анамнез, материально-бытовые условия, уровень культуры семьи.
Объективный статус. При осмотре необходимо оценить общее состояние (удовлетворительное, среднетяжелое, тяжелое) и самочувствие больного. Указать выраженность симптомов интоксикации - гипертермия, общая слабость, апатия, адинамия, головная боль, бессонница, анорексия; наличие тифозного статуса - оглушенность, сонливость, заторможенность, галлюцинации, бред, потеря сознания.
При описании кожного покрова отметить его бледность, сухость, желтушное окрашивание стоп и ладоней (симптом Филипповича), наличие и локализацию сыпи (скудная розеолезная сыпь, которая имеет вид отдельных круглых пятнышек розового цвета диаметром около 3 мм, располагается на бледном фоне кожи и локализуется обычно на животе, реже на груди и плечах).
При осмотре слизистых оболочек обратить внимание на гиперемию, сухость слизистой полости рта, сухие потрескавшиеся губы, герпетические высыпания на губах.
Состояние подкожно-жирового слоя, костно-мышечной и лимфатической систем описывается по общепринятой схеме.
Описывая органы дыхания, отметить частоту дыхания, характер одышки, перкуторные и аускультативные данные (учитывая возможность развития пневмонии, главным образом, за счет присоединения вторичной бактериальной инфекции).
При осмотре сердечно-сосудистой системы отметить частоту и характер пульса, его соответствие температуре, артериальное давление, границы относительной сердечной тупости, звучность сердечных тонов и наличие аускультативных шумов (изменения со стороны сердечно-сосудистой системы характеризуются приглушением или глухостью сердечных тонов, снижением артериального давления и брадикардией, в отдельных случаях возможно развитие миокардита).
При описании желудочно-кишечного тракта необходимо определить степень нарушения аппетита, сухость слизистой оболочки полости рта, обложенность, отечность языка и отпечатки зубов на нем. Отметить явления метеоризма, болезненности живота, симптом Падалки (укорочение перкуторного звука и болезненность в правой подвздошной области), размеры, консистенцию, болезненность печени и селезенки. Указать имеющиеся диспептические явления (задержка стула или, наоборот, диарейный синдром).
Необходимо выяснить, имеют ли место дизурические явления.
Описывая нервную систему, обратить внимание на степень нарушения сознания (заторможенность, оглушенность или полное отсутствие сознания, сонливость, бред, галлюцинации), оценить менингеальные знаки (ригидность затылочных мышц, симптом Кернига, Брудзинского), выявить очаговую симптоматику, описать характер судорог (тонические, клонические, тонико-клонические).
Предварительный диагноз и его обоснование. Диагноз брюшного тифа выставляется на основании данных эпидемиологического анамнеза (контакт с больным, бактериовыделителем, купание в загрязненных водоемах, употребление инфицированных молочных продуктов, случаи заболевания брюшным тифом в данном населенном пункте), характерных жалоб (лихорадка, слабость, вялость, отсутствие аппетита, нарушение сна, экзантема, боли в животе, диспепсические расстройства), постепенного развития заболевания и нарастания клинических симптомов, данных объективного обследования (выраженность симптомов интоксикации, нарушение сознания, бледность, сухость кожи, наличие розеолезной сыпи, сухости слизистой полости рта, губ, изменения языка, положительные симптомы Филипповича и Падалки, изменения со стороны сердечно-сосудистой системы: приглушенность или глухость сердечных тонов, снижение артериального давления, брадикардия на фоне высокой температуры; увеличение паренхиматозных органов).
Пример предварительного диагноза: "Тифопаратифозное заболевание".
План обследования больного.
1. Бактериологическая диагностика: исследуется гемокультура в первые дни болезни и весь период лихорадки; копро - урино - и биликультура - со второй недели болезни.
Бактериологическое исследование содержимого розеол, мокроты, гноя, ликвора проводится по показаниям.
- 2. Серологическая диагностика: реакция Видаля, РПГА с использованием эритроцитарных О- Н -и Vi антигенов, паратифозных диагностикумов с 8 - 9 дня болезни (в динамике с интервалом 4-6 дней). Кроме того, для серологической диагностики применяется ИФА (иммуноферментный анализ для определения специфических IgM и IgG), РИФ (реакция иммунофлюоресценции для обнаружения антигенов в фекалиях, моче и других субстратах), РНА (реакция нейтрализации антител).
- 3. Контрольное бактериологическое обследование копро - урино - биликультуры проводится трехкратно: на 5, 10, 15 день нормальной температуры.
- 4. Общий анализ крови.
- 5. Общий анализ мочи.
- 6. Анализ кала на скрытую кровь при подозрении на кишечное кровотечение.
- 7. ЭКГ
- 8. Рентгенография органов грудной клетки по показаниям.
- 9. СМЖ (по показаниям).
- 10. Для дифференциальной диагностики с малярией - толстая капля крови и тонкий мазок на наличие малярийных плазмодиев 2-кратно (по показаниям).
Клинический диагноз и его обоснование.
Обоснование клинического диагноза проводится по тем же принципам, что и предварительного, с учетом динамики клинических симптомов, результатов гемограммы, бактериологического (положительная гемокультура, высев сальмонеллы тифи из испражнений) и серологического (наличие диагностического титра антител в РПГА - 1:200 и его нарастание в динамике, обнаружение IgM в ИФА) исследований. В клиническом диагнозе указывается тип, тяжесть, течение брюшного тифа; фоновые заболевания, наслоение сопутствующих инфекций.
Пример постановки клинического диагноза: "Брюшной тиф (Salm. typhi), типичный, среднетяжелая форма".
Характер течения (гладкое, с обострениями, рецидивами, осложнениями) определяется при выписке больного из стационара.
Дневник. Указывается день болезни и день госпитализации, на полях отмечается температура, пульс, артериальное давление, частота дыхания. Оценивается выраженность и динамика симптомов интоксикации, изменения со стороны кожных покровов и слизистых оболочек, органов дыхания, сердечнососудистой системы, динамика размеров печени и селезенки, выраженность диспепсических расстройств, изменения со стороны неврологического статуса.
В конце дневника оцениваются полученные лабораторные анализы, обосновываются изменения в лечении, отражается развитие осложнений, присоединение интеркуррентных заболеваний.
Этапный эпикриз. Этапный эпикриз пишется 1 раз в 10 дней по общепринятой схеме.
Выписной эпикриз пишется по общепринятой схеме.
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой. Брюшной тиф имеет алиментарный путь заражения. Инкубационный период длится в среднем 2 недели. Клиника брюшного тифа характеризует интоксикационным синдромом, лихорадкой, высыпаниями мелких красных пятен (экзантемой), гепатоспленомегалией, в тяжелых случаях - галлюцинациями, заторможенностью. Брюшной тиф диагностируют при выявлении возбудителя в крови, кале или моче. Серологические реакции имеют лишь вспомагательное значение.
МКБ-10
Общие сведения
Брюшной тиф – острая кишечная инфекция, отличающаяся циклическим течением с преимущественным поражением лимфатической системы кишечника, сопровождающимся общей интоксикацией и экзантемой.
Характеристика возбудителя
Брюшной тиф вызывается бактерией Salmonella typhi – подвижной грамотрицательной палочкой с множеством жгутиков. Брюшнотифозная палочка способна сохранять жизнеспособность в окружающей среде до нескольких месяцев, некоторые пищевые продукты являются благоприятной средой для ее размножения (молоко, творог, мясо, фарш). Микроорганизмы легко переносят замораживание, кипячение и химические дезинфектанты действуют на них губительно.
Резервуаром и источником брюшного тифа является больной человек и носитель инфекции. Уже в конце инкубационного периода начинается выделение возбудителя в окружающую среду, которое продолжается на протяжении всего периода клинических проявлений и иногда некоторое время после выздоровления (острое носительство). В случае формирования хронического носительства человек может выделять возбудителя на протяжении всей жизни, представляя наибольшую эпидемиологическую опасность для окружающих.
Выделение возбудителя происходит с мочой и калом. Путь заражения – водный и пищевой. Инфицирование происходит при употреблении воды из загрязненных фекалиями источников, пищевых продуктов, недостаточно обработанных термически. В распространении брюшного тифа принимают участие мухи, переносящие на лапках микрочастицы фекалий. Пик заболеваемости отмечается в летне-осенний период.
Симптомы брюшного тифа
Инкубационный период брюшного тифа в среднем составляет 10-14 дней, но может колебаться в пределах 3-25 дней. Начало заболевания чаще постепенное, но может быть и острым. Постепенно развивающийся брюшной тиф проявляется медленным подъемом температуры тела, достигающей высоких значений к 4-6 дню. Лихорадка сопровождается нарастающей интоксикацией (слабость, разбитость, головная и мышечная боль, нарушения сна, аппетита).
Лихорадочный период составляет 2-3 недели, при этом отмечаются значительные колебания температуры тела в суточной динамике. Одним из первых симптомов, развивающихся в первые дни, является побледнение и сухость кожи. Высыпания появляются, начиная с 8-9 дня болезни, и представляют собой небольшие красные пятна до 3 мм в диаметре, при надавливании кратковременно бледнеющие. Высыпания сохраняются в течение 3-5 дней, в случае тяжелого течения приобретают геморрагический характер. На протяжении всего периода лихорадки и даже при ее отсутствии возможно появление новых элементов сыпи.
При физикальном обследовании отмечается утолщение языка, на котором четко отпечатываются внутренние поверхности зубов. Язык в центре и у корня покрыт белым налетом. При пальпации живота отмечается вздутие вследствие пареза кишечника, урчание в правом подвздошье. Больные отмечают склонность к затруднению дефекации. С 5-7 дня заболевания может отмечаться увеличение размеров печени и селезенки (гепатоспленомегалия).
Начало заболевания может сопровождаться кашлем, при аускультации легких отмечаются сухие (в некоторых случаях влажные) хрипы. На пике заболевания наблюдается относительная брадикардия при выраженной лихорадке – несоответствие частоты пульса температуре тела. Может фиксироваться двухволновой пульс (дикротия). Отмечается приглушение сердечных тонов, гипотония.
Разгар заболевания характеризуется интенсивным нарастанием симптоматики, выраженной интоксикацией, токсическими поражением ЦНС (заторможенность, бред, галлюцинации). При снижении температуры тела больные отмечают общее улучшение состояния. В некоторых случаях вскоре после начала регресса клинической симптоматики вновь возникает лихорадка и интоксикация, появляется розеолезная экзантема. Это так называемое обострение брюшного тифа.
Рецидив инфекции отличается тем, что развивается спустя несколько дней, иногда недель, после стихания симптоматики и нормализации температуры. Течение рецидивов обычно более легкое, температура колеблется в пределах субфебрильных значений. Иногда клиника рецидива брюшного тифа ограничивается анэозинофилией в общем анализе крови и умеренным увеличением селезенки. Развитию рецидива обычно предшествует нарушения распорядка жизни, режима питания, психологический стресс, несвоевременная отмена антибиотиков.
Абортивная форма брюшного тифа характеризуется типичным началом заболевания, кратковременной лихорадкой и быстрым регрессом симптоматики. Клинические признаки при стертой форме выражены слабо, интоксикация незначительная, течение кратковременное.
Осложнения брюшного тифа
Брюшной тиф может осложняться кишечным кровотечением (проявляется в виде прогрессирующей симптоматики острой геморрагической анемии, кал приобретает дегтеобразный характер (мелена)). Грозным осложнением брюшного тифа может стать перфорация кишечной стенки и последующий перитонит.
Помимо этого, брюшной тиф может способствовать развитию пневмонии, тромбофлебитов, холецистита, миокардита, а также гнойного паротита и отита. Длительный постельный режим может способствовать возникновению пролежней.
Диагностика брюшного тифа
Брюшной тиф диагностируют на основании клинический проявлений и эпидемиологического анамнеза и подтверждают диагноз с помощью бактериологического и серологического исследований. Уже на ранних сроках заболевания возможно выделение возбудителя из крови и посев на питательную среду. Результат обычно становится известен через 4-5 дней.
Бактериологическому исследованию в обязательном порядке подвергаются кал и моча обследуемых, а в период реконвалесценции – содержимое двенадцатиперстной кишки, взятое во время дуоденального зондирования. Серологическая диагностика носит вспомогательный характер и производится с помощью РНГА. Положительная реакция наблюдается, начиная с 405 суток заболевания, диагностически значимый титр антител – 1:160 и более.
Лечение и прогноз брюшного тифа
Все больные брюшным тифом подлежат обязательной госпитализации, поскольку значимым фактором успешного выздоровления является качественный уход. Постельный режим прописан на весь лихорадочный период и последующие за нормализацией температуры тела 6-7 дней. После этого больным разрешается сидеть и только на 10-12 день нормальной температуры – вставать. Диета при брюшном тифе высококалорийная, легкоусвояемая, преимущественно полужидкая (мясные бульоны, супы, паровые котлеты, кефир, творог, жидкие каши за исключением пшенной, натуральные соки и т. п.). Рекомендовано обильное питье (сладкий теплый чай).
Этиотропная терапия заключается в назначении курса антибиотиков (хлорамфеникол, ампициллина). Совместно с антибиотикотерапией с целью профилактики рецидивирования заболевания и формирования бактерионосительства нередко проводят вакцинацию. При тяжелой интоксикации дезинтоксикационные смеси (коллоидные и кристаллоидные растворы) назначают внутривенно инфузионно. Терапию при необходимости дополняют симптоматическими средствами: сердечно-сосудистыми, седативными препаратами, витаминными комплексами. Выписка больных производится после полного клинического выздоровления и отрицательных бактериологических пробах, но не ранее 23 дня с момента нормализации температуры тела.
При современном уровне медицинской помощи прогноз при брюшном тифе благополучный, заболевание заканчивается полным выздоровлением. Ухудшение прогноза отмечается при развитии опасных для жизни осложнений: прободения кишечной стенки и массированного кровотечения.
Профилактика брюшного тифа
Общая профилактика брюшного тифа заключается в соблюдении санитарно-гигиенических нормативов в отношении забора воды для использования в быту и орошения сельскохозяйственных угодий, контроле над санитарным режимом предприятий пищевой промышленности и общественного питания, над условиями транспортировки и хранения пищевых продуктов. Индивидуальная профилактика подразумевает соблюдение личной гигиены и гигиены питания, тщательное мытье употребляемых в сыром виде фруктов и овощей, достаточная термическая обработка мясных продуктов, пастеризация молока.
Сотрудники предприятий, имеющие контакт с продуктами питания на предприятиях пищевой промышленности, и другие декретированные группы подлежат регулярному обследованию на носительство и выделение возбудителя брюшного тифа, в случае выявления выделения – подлежат отстранению от работы до полного бактериологического излечения. В отношении больных применяются карантинные меры: выписка не ранее 23 дня после стихания лихорадки, после чего больные находятся на диспансерном учете на протяжении трех месяцев, ежемесячно проходя полное обследование на предмет носительства брюшнотифозной палочки. Работники пищевой промышленности, переболевшие брюшным тифом, допускаются к работе не ранее, чем спустя месяц после выписки, при условии пятикратного отрицательного теста на выделение бактерий.
Контактные лица подлежат наблюдению в течение 21 дня с момента контакта, либо с момента выявления больного. С профилактической целью им назначается брюшнотифозный бактериофаг. Не относящимся к декретным группам контактным лицам производится однократный анализ мочи и кала на выделение возбудителя. Вакцинация населения производится по эпидемиологическим показаниям при помощи однократного подкожного введения жидкой сорбированной противобрюшнотифозной вакцины.
Читайте также:


