Неврологический статус при люмбоишиалгии

Седалищный нерв является самым длинным и самым крупным нервом в организме. Начинается он с объединения пяти небольших нервов (корешков) в пояснично-крестцовой области таза, затем проходит по ягодицам, через тазобедренный сустав, голень продляется до стопы.
Термин люмбоишиалгия состоит из двух слов: lumbus (поясница) и ишиалгия - боли вследствие воспаления седалищного нерва, локализованные преимущественно в поясничном отделе позвоночника и распространяющиеся в области таза, бедра, голени и стопы – вдоль седалищного нерва. Поскольку люмбоишиалгия – собирательное понятие для ряда заболеваний, связанных тем или иным образом с болями из-за раздражений седалищного нерва, следует отграничить заболевания с похожей клинической картиной.
- Опытные врачи
(в т. ч. практикующие в США и Европе) - Цены доступные каждому
- Диагностика экспертного уровня
(МРТ, УЗИ, анализы) - Ежедневно 8:00 - 22:00

Так как симптомы люмбаго, ишиаса и пояснично-крестцового радикулита не всегда четко можно отличить друг от друга, и границы между вариациями жалоб больных размыты, эти три термина в просторечии часто используются как синонимы.
Причины возникновения люмбоишиалгии
Люмбоишиалгия может иметь различные причины возникновения. До сих пор наиболее распространенной причиной люмбоишиалгии считаются грыжи межпозвоночного диска в поясничном отделе позвоночника. Тем не менее, другие заболевания и патологические изменения в поясничном отделе позвоночника, такие как кисты или опухоли в позвоночных суставах или воспаления нервных корешков также могут вызвать ишиалгию.
В большинстве случаев, ишиас вызван грыжей межпозвоночного диска или выпячиванием диска (протрузией) в поясничном отделе позвоночника . Такие процессы - выпадение или выпячивание диска чаще всего происходят между поясничными позвонками L4 и L5 или между поясничным позвонком L5 и крестцовым позвонком S1.
В результате протрузии или грыжи межпозвоночного диска может произойти сжатие нервного корешка позвонка или крестообразной связки в поясничном отделе, в результате возникают типичные для ишиаса боли в пояснице. Они иррадиируют (излучаются) вдоль седалищного нерва через ягодицы и заднее бедро ноги к стопе, причиняя боль и онемение.
В дополнение к грыже межпозвоночного диска в поясничном отделе позвоночника, следующие заболевания и патологические изменения в поясничных или крестцовых позвонках могут привести к люмбоишиалгии. Среди прочего - патологии любой структуры опорно-двигательного аппарата, функциональные поражения сосудов, нейродистрофические процессы, такие как:
- воспаление нервных корешков и седалищного нерва;
- дегенеративные процессы в фасеточных суставах поясничного отдела позвоночника, артроз межпозвонковых суставов, через которые проходят нервные окончания;
- миофасциальная дисфункция мышц в области поясницы, тазовой области и ног;
- остеохондроз поясничного отдела позвоночника;
- кисты на позвоночных суставах;
- оссификация, окостенение позвоночных связок;
- компрессии нервных структур от тела позвонка, например, опухолей или костных выростов (остеофитов);
- воспаления и абсцессы окружающих тканей;
- нарушения кровообращения, приводящие к дефициту кровотока;
- неправильное положение позвонков в силу различных причин и иные анатомические патологии.
Симптомы люмбоишиалгии
Люмбоишалгия проявляет себя различными симптомами, которые могут длиться от одной недели до шести месяцев в зависимости от тяжести заболевания. Основным симптомом люмбоишиалгии являются жгущая или колющая боль в спине, в поясничном отделе позвоночника, излучаемая через ягодицы и заднюю поверхность бедра в ногу. Кроме того, ишиалгия, как правило, связана с очень ограниченной подвижностью позвоночника вплоть до жесткости, онемения или даже паралича ноги.
Типичная для люмбоишиалгии боль в спине, в поясничном отделе позвоночника обычно отдает через ягодицы и заднюю сторону бедра до голени и стопы. Чаще всего возникает вследствие радикулита. Как далеко и значительно расширяется боль в ноге, зависит от силы раздражения нервных корешков в поясничном отделе позвоночника: чем сильнее раздражение нерва, тем дальше по ноге, вдоль седалищного нерва, продлевается боль, связанная с пояснично-крестцовым радикулитом. Если нервные корешки очень сильно раздражены в пояснично-крестцовом отделе позвоночника, это приводит к боли в ноге, доходящей вплоть до стопы, а при менее развитой компрессии нервных корешков область боли в может быть ограничена только бедрами. Встречаются формы люмбоишиалгии с небольшими болями в пояснице, которые лишь слегка отдают в ногу, но нередки и крайние формы развития патологии с интенсивными, колющими болями, сопровождающихся чувством жжения.
Боли бывают неравномерными, приступообразными и несимметричными, касаясь только одной ноги, либо переходя с одной ноги на другую, в тяжелых случаях затронуты обе ноги.
Боли, связанные с ишиалгиями, часто возникают и усиливается из-за таких движений, как или подъема ноги или поворота тела под некоторым углом. В очень тяжелой форме люмбоишиалгии боли преследуют даже в состоянии покоя, когда больной пребывает в состоянии стоя, сидя или лежа.
В тяжелых случаях боль уже не зависит от положения тела, любая попытка пошевелится или сдвинуться с места приводит к ее обострению и тяжелым страданиям больного. Продолжительность симптомов значительно варьируется: от недели до 6 месяцев, в тяжелых случаях - пожизненно.
Больные, страдающие люмбоишиалгией, строго ограничены в своей способности двигаться. Из-за боли, мышцы вокруг позвоночника рефлекторно сжимаются, мышечные спазмы характерны для всех типов люмбоишиалгии, что приводит к мышечной напряженности в нижней части спины, провоцируя формирования искривлений и жесткости позвоночника. Таким образом, пациенты бывают не в состоянии повернуть туловище, наклониться или стоять вертикально, зачастую из-за попыток компенсировать боль формируются изгибания позвоночника в стороны - сколиозы.
В областях, затронутых люмбоишиалгией часто проявляются симптомы неврологического дефицита: например, онемение, покалывание и ограничение чувствительности вплоть до ее полной потери. Иногда это может сопровождаться мышечной слабостью и параличом нижних конечностей. Кроме того, воспаление седалищного нерва также привести к ухудшению работы мочевого пузыря и функций кишечника. Встречается также нейродистрофический тип люмбоишиалгии. Для патологии данной формы люмбоишиалгического синдрома типичны дистрофические поражения крупных суставов при наличии болей в поясничной области: тазобедренных, коленных, голеностопных, вызывающие боли в мышцах, чувство тяжести в ногах.

Если у Вас возникли вопросы,
спросите нашего специалиста!
Задать вопрос
Диагностика люмбоишиалгии
Люмбоишиалгию можно легко диагностировать, исследуя историю болезни (анамнез). Обычно, во время тщательного осмотра пациента врачом-неврологом легко видна типичная клиническая картина заболевания в процессе обзора рефлексов нижних конечностей. Достаточно информативными являются так называемые тесты Ласега и Брагарда.
В целях подтверждения диагноза люмбоишиалгии, а также для определения точных причин симптомов, могут понадобится еще такие диагностические процедуры, как магнитно-резонансная томография (МРТ пояснично-крестцового отдела) или УЗИ суставов, которые активно используются в центре МАРТ. МРТ-обследование покажет состояние нервных корешков в спинном мозге и может сделать видимыми грыжу и протрузии межпозвоночного диска.
Даже если симптомы люмбоишиалгии исчезнут или уменьшатся, зачастую причины, вызвавшие их остаются. Это делает очень вероятным рецидив – рано или поздно ситуация с болями повторяется, формируя вторичные заболевания. Вот почему важно провести исследование у невролога и получить комплексное лечение, которое предлагается в центре МАРТ при участии множества специалистов: невролога, мануального терапевта, физиотерапевта.
Лечение люмбоишиалгии в центре МАРТ
Люмбоишиалгия обычно лечится консервативно, как правило, в контексте симптоматической терапии. Такая терапия направлена на лечение симптомов радикулита, то есть снятие болей, онемения в спине и ногах. Основное лечение должно быть направлено на уменьшение или удаление причины, вызывающей люмбоишиалгию – например, грыжи. Для лечения радикулита в нашем центре используются различные консервативные подходы.
Медикаментозная терапия люмбоишиалгии направлена на то, чтобы:
- снять боли;
- подавить возможное воспаление нервных корешков и воспаления седалищного нерва;
- расслабить напряженные мышцы спины.
Одним из хорошо зарекомендовавших себя методов для контроля болей, связанных с люмбоишалгией является акупунктура - иглы вводятся в определенные акупунктурные точки, чтобы облегчить боль в спине.
Использование лечебной физкультуры поможет предотвратить приступ острой боли, а также рецидива люмбоишиалгии.
Цель лечебной физкультуры – поддержка перегруженных сухожилий и мышц, их укрепление и активизация в поясничном отделе позвоночника. Это делается с помощью целевых упражнений растяжения и упражнений для усиления подвижности мышц спины, живота, туловища и мышц тазового дна.
Причины люмбоишиалгии разнообразны, поэтому самостоятельно определить диагноз невозможно. В центре МАРТ для диагностики и лечения люмбоишиалгии используются самые современные методики и оборудование. Пациент проходит лечение по индивидуальной программе с учетом показаний и возможных противопоказаний. Курс ЛФК усилит действенность лечебных процедур.
Комплексное лечение особенно эффективно на начальных стадиях заболевания. Не откладывайте визит к врачу!

- Специалисты
- Невролог
- Терапевт
- Ортопед
- Флеболог
- Гинеколог
- Оториноларинголог
- Эндокринолог
- Нейрохирург
- Реабилитолог
- Травматолог
- Направления
- Амбулаторная хирургия
- Лечение боли
- Неврология
- Гинекология
- Диагностика
- МРТ
- - МРТ мозга
- - МРТ позвоночника
- - МРТ суставов
- - МРТ сосудов
- - МРТ таза
- УЗИ
- - УЗИ малого таза
- - УЗИ брюшной полости
- - УЗИ молочных желез
- - УЗИ щитовидной железы
- ЭКГ
- Анализы
![]()
- О Клинике
- Новости
- Услуги
- Специалисты
- Цены
- Акции
- Оборудование
- Справочник
- Карта симптомов
- Отзывы
- Вакансии
- Видео
- Контакты
- МРТ по ОМС
- Помощь по ДМС
Мы в соц. сетях:

Мы принимаем к оплате:

г. Санкт-Петербург
Малый пр. В.О., д. 54, к. 3
Люмбоишиалгия – это внезапный приступ боли в области поясницы, который иррадиирует в ногу (в бедро, колено и вплоть до пятки) или обе ноги. Обычно боль распространяется по ягодице и задней поверхности бедра, вызывая судороги и онемение мышц.
Сильная боль при люмбоишиалгии вызвана раздражением спинномозговых нервов, в частности седалищного нерва. Это может быть вызвано поражением позвоночника в результате чрезмерных нагрузок. Люмбоишиалгия возникает в 25-30% случаев при болях в спине различного происхождения и встречается преимущественно у людей молодого и среднего возраста (25-45 лет), поскольку именно в этом возрасте возникает наибольшая нагрузка на позвоночник ввиду некоторых профессиональных особенностей и пика активности человека.
Люмбоишиалгия: симптомы
Люмбоишиалгия: причины
Обычно люмбоишиалгия имеет вертеброгенное происхождение (исходит от позвоночника, но также затрагивает мышцы, кожу и даже внутренние органы), поэтому такие болевые приступы часто обозначают как вертеброгенная люмбоишиалгия.
Основная причина люмбоишиалгии – большая физическая нагрузка (например, поднятие тяжестей) на фоне существующего поражения позвоночника, например, остеохондроза, спондилеза, радикулита и др. Особенно опасно для позвоночника поднимать тяжести не приседая, а наклонившись – в этом случае нагрузка на поясничный отдел позвоночника возрастает в несколько раз. Еще опаснее поднимать тяжести и одновременно поворачиваться в сторону, например, перекладывая мешки с песком или зерном и т.д.
Другие распространенные причины люмбоишиалгии – межпозвоночная грыжа или протрузия (выпячивание) межпозвоночного диска. Протрузия – это по своей сути начальная стадия межпозвоночной грыжи. Также люмбоишиалгию может вызвать смещение позвонков, поясничный спондилоартроз, у пожилых людей – артроз тазобедренного сустава (коксартроз).
Итак, давайте сгруппируем все основные причины люмбоишиалгии:
- Физические нагрузки – резкое поднятие тяжестей, занятия спортом и др.
- Хронические физические нагрузки ввиду особенностей профессии – грузчики, строители, фермеры, спортсмены и т.д.
- Резкие повороты вокруг оси позвоночника (особенно при поднятии тяжестей).
- Длительное нахождение тела в неудобной для позвоночника позе – шоферы, водители трамваев, комбайнов, машинисты.
- Межпозвоночная грыжа. протрузия дисков.
- Различные поражения позвоночника – остеохондроз, поясничный спондилоартроз, сколиоз, патологический кифоз, радикулит и др.
- Патологии костей и суставов – остеопороз, артроз тазобедренного сустава. ревматизм.
- Инфекционные заболевания, поражающие нервную систему.
- Травмы позвоночника, тазобедренного сустава.
- Поражение кровеносных сосудов в области поясницы.
- Воспалительные заболевания мышц и фасций.
- Опухолевые заболевания органов малого таза.
Кроме того, следует выделить ряд факторов, которые существенно увеличивают риск возникновения люмбоишиалгии: избыточный вес, беременность, переохлаждение организма (особенно спины и поясницы), инфекционные заболевания общего характера (ОРВИ. грипп, ангина).
При возникновении люмбоишиалгии следует обратиться к неврологу. Врач проведет первичный неврологический осмотр пациента, исследование подвижности позвоночника, тазобедренного и коленного сустава, расспросит пациента о наличии инфекционных или опухолевых заболеваний. Обязательно производится рентгенография поясничного отдела позвоночника и тазобедренного сустава, позволяющая не только оценить состояние костей и суставов, но и исключить из возможных диагнозов опухоли, переломы, спондилита.
При выявлении признаков сдавления позвоночника проводят компьютерную томографию или МРТ позвоночника. Иногда требуется выполнить УЗИ органов брюшной полости, почек, люмбальную пункцию. Как правило, обязательно сдается биохимический анализ крови, общий анализ крови и мочи.
Дифференциальная диагностика люмбоишиалгии проводится с миозитом мышц спины, различными поражениями костей и суставов.
Люмбоишиалгия: лечение
Самостоятельное лечение люмбоишиалгии недопустимо и чревато плачевными последствиями. Лечить люмбоишиалгию должен врач-невролог.
Острая фаза синдрома люмбоишиалгии требует соблюдения постельного режима и обеспечения тщательного ухода за больным. Необходимо подобрать жесткий, упругий матрас, пациенту нельзя делать резких движений, нужно передвигаться с особой осторожностью. Острая люмбоишиалгия обычно длится около 2 недель и сопровождается целым рядом приступов жгучей, простреливающей боли. Для облегчения боли обычно назначаются анальгетики (лирика, катадолон), также назначаются нестероидные противовоспалительные средства (бруфен, новалис), миорелаксанты для снятия напряжения мышц (сирдалуд, мидокалм). Можно применять при острой люмбоишиалгии мази диклак и фастум-гель. При нестерпимой боли помогают глюкокортикостероиды (дипроспан, гидрокортизон). Также используются рефлексотерапия и некоторые физиотерапевтические методики (лечебный сон, грязевые ванны и др.).
Сразу после купирования очередного острого приступа боли, когда больной уже способен двигаться без острой боли, можно делать специальные упражнения гимнастики при люмбоишиалгии:
- Все упражнения начинаются из положения лежа – их можно выполнять прямо в кровати.
- При глубоком вдохе потянуться и поднять вверх одну руку, затем при выдохе вернуть руку в исходное положение. Выполнять по 5 раз для каждой руки.
- Движение стопами (согнуть-разогнуть), чтобы пальцы ног потянуть на себя и обратно. Выполнять по 5 раз для каждой стопы в паузах между другими упражнениями.
- Согнуть ноги в коленях, развести колени в стороны, затем свести их вновь. Выполнять 8-10 раз.
- Ноги выпрямить, затем сгибать одну ногу в колене так, чтобы пятка не отрывалась от кровати. Выполнять 5 раз для каждой ноги.
- Когда больной пошел на поправку, гимнастику при люмбоишиалгию можно усложнить, добавив упражнения из положения сидя на кровати или даже стоя.
После того, как острая фаза синдрома люмбоишиалгии прошла, а также в результате проведения полноценного обследования пациента установлена причина острой боли в пояснице, начинают лечение. При этом лечение люмбоишиалгии направлено на лечение основного заболевания, т.е. если, например, выявлен пояснично-крестцовый остеохондроз или межпозвоночная грыжа, то именно их и необходимо лечить.
Однако параллельно можно проводить ряд мероприятий по восстановлению тонуса мышц спины и связок. Отличное действие производит мануальная терапия, лечебный массаж, УВЧ, акупунктура. парафинотерапия, магнитотерапия и др.
Лечение хронической вертеброгенной люмбоишиалгии требует индивидуального подхода к каждому пациенту. Лечение направлено на укрепление мышц спины, снижение нагрузки на позвоночник и тазобедренный сустав. Как правило, стараются обходится без приема лекарств, используют физиотерапию и общеукрепляющую терапию. Пациентам назначается лечебная гимнастика, мануальная терапия, расслабляющий массаж. Лечебной физкультурой можно, безусловно, заниматься дома, но лучше все же выполнять упражнения в больнице под присмотром врача. Если у пациента имеется избыточный вес, то назначается специальная диета для снижения веса, поскольку излишний вес – это дополнительная нагрузка на позвоночник.
Если причиной люмбоишиалгии стало сдавление спинного мозга, нижний парапарез, травма позвоночника или межпозвоночная грыжа, то медикаментозное лечение помогает крайне редко, поэтому производят операцию. При выполнении операции могут произвести дискэктомию – удаление диска или другую коррекцию. В дальнейшем врачи следят за состоянием пациента и, исходя от самочувствия больного, назначают дальнейшее лечение.
Понятно, что многим хочется лечить люмбоишиалгию в домашних условиях и не хочется ходить в больницу, но самолечение может только усугубить ситуацию, ведь с позвоночником лучше не шутить, иначе можно получить гораздо более серьезные последствия. Однако, после консультации с врачом, можно ряд мероприятий по лечению люмбоишиалгии выполнять в домашних условиях. Например, простые гимнастические упражнения для укрепления мышц спины, упражнения для снижения веса и т.д. Соблюдать диету также можно ведь и дома. Кроме того, можно воспользоваться народными средствами лечения люмбоишиалгии: участки тела, страдающие от боли, протирать барсучьим жиром, прикладывать компрессы из настойки березовых почек, согревающие пластыри, примочки из черной редьки, принимать хвойные ванны, носить пояс из собачьей шерсти, втирать раствор растительного масла и нашатыря (в соотношении 2:1) и др.
В целом, прогноз по синдрому люмбоишиалгии благоприятный. Главное перетерпеть острую фазу болевого приступа и незамедлительно начать лечение основного заболевания (остеохондроза, межпозвоночной грыжи и т.д.) вплоть до хирургического вмешательства. После устранения причины, вызвавшей люмбоишиалгию, болевые приступы смягчаются или даже исчезают.
Общие сведения
Люмбоишиалгия является рефлекторным или компрессионным вертеброгенным нарушением и проявляется в виде хронической поясничной боли. Стоит в ряду других неврологических дорсопатий – цервикалгии (постоянной боли в шейном отделе), торакалгии (боли, возникающие в области грудного отдела позвоночника) и люмбалгии (боль в пояснице). Код люмбоишиалгии по мкб-10 – поясничного болевого синдрома, отдающего в одну или обе конечностей — M-54.4.
В отличие от люмбалгии при люмбоишиалгии постоянная поясничная боль сочетается с нейродистрофическими и нейрососудистыми нарушениями, что приводит к иррадиированию боли по склеротому. Это массовое явление и проблемы с поясницей свойственны в 21 веке людям различного возраста и вида деятельности.
Патогенез
Существует рефлекторный (болевой), компрессионный и миоадаптивный путь патологического развития. В первом случае боль является следствием воздействия на рецепторные структуры, отвечающие за иннервацию элементов пораженных отделов позвоночных– мышечно-тонических, вазомоторных, нейродистрофических образований.
Компрессионные факторы обычно возникают в сочетании с рефлекторными и обусловлены такими патологическими структурами как: грыжи, остеофиты, а также в результате сдавливания сосудов, к примеру, позвоночной артерии, корешков (при радикулопатии), спинного мозга (при миелопатии).
На начальных этапах люмбоишиалгии присутствует только симптомы раздражения нервных окончаний – парестезия, гиперестезия, алгические точки, ощущение натяжения и оживления рефлексов. В дальнейшем больной начинает испытывать ограниченность движений, все чаще принимает анталгические позы – положение тела, позволяющие снизить болевой синдром. В результате развивается радикулопатия и добавляются симптомы выпадения в виде гипестезии, редких вялых парезов и выпадения рефлексов. Могут наблюдаться периоды обострения, обратного развития и компенсации, развиваться места аутоиммунного воспаления, отеков и димиелинизации корешков.
Классификация
Помимо локализации болевого синдрома, следует различать типы течения люмбоишиалгии:
- острая стадия – боль наблюдается на протяжении 6 нед.;
- подострая– боль сохраняется 6-12- нед.;
- хроническая– болевые ощущения не проходят спустя 12 нед.
Причины
Боль и парестезия в задне-ягодичной области, наружной поверхности бедра, переходящие в конечности обычно вызваны вертеброгенными факторами – различными дегенеративными, метаболическими, циркуляционными нарушениями и воспалительными процессами в корешке и дерматоме седалищного нерва, обозначенными на схеме строения позвоночного отдела — L5 и S1.
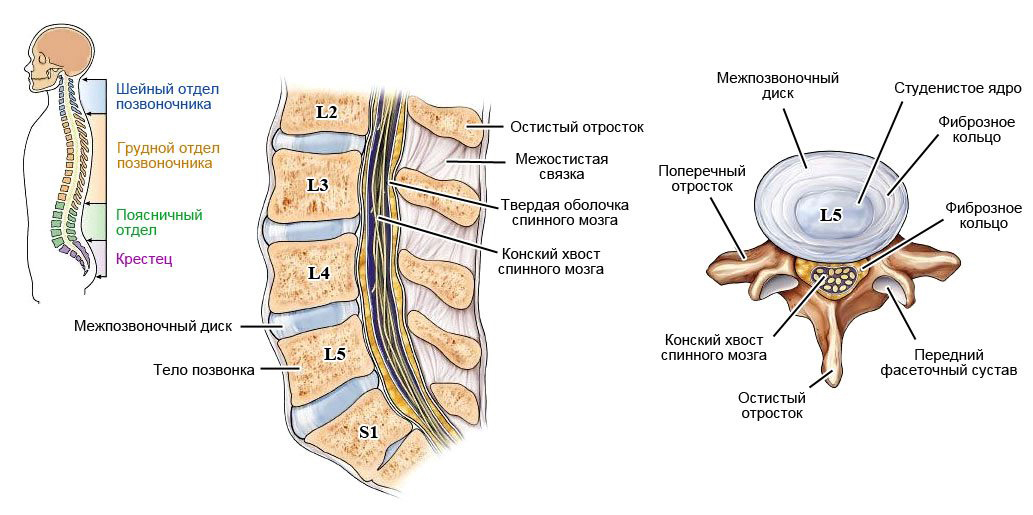
Строение поясничного отдела позвоночника
Вертеброгенная люмбоишиалгия может развиваться в результате (мкб-10: M54.8 — другие дорсалгии) :
- патологии межпозвонковых дисков, например, грыжи;
- артрозыфасеточных суставов;
- стеноз канала в хребте;
- сильные переохлаждения, травмы, деформации и переломы, чрезмерные физические нагрузки, недостаток их в адекватных объемах, отклонения в развитии;
- остеохондроз;
- опухолевые процессы;
- спондилиты.
Невертеброгенными факторами развития боли в пояснице (возникшими не в позвоночнике, но вторично вовлекшими в патогенез костно-хрящевые и нервные вертебральные структуры) могут быть такие патологии:
Симптомы люмбоишиалгии
Патология относится к спондилогенным неврологическим синдромам, проявляющимся в виде чувствительных, двигательных, вегетативно-трофических изменений и болевых ощущений.
Боль обычно локализована точечно и отдает в одну из конечностей. Характер болевых ощущений интенсивный, жгучий, стреляющий, напоминает удар током. В местах воспаления может возникать отек, мышечная слабость, выпадать или угасать рефлексы, например, коленный.
Вертебральная боль усиливается при различных движениях, неудобных позах, натуживаниях, поднятиях тяжести и даже во время кашля или чиханья. Чаще всего дискомфорт проходит в условиях покоя, особенно лежа на ровной поверхности на здоровом боку, но может провоцировать в дальнейшем тянущую, ноющую и глубинную боль. До 5 % людей, страдающих от посничнокрестцовой радикулопатии, испытывают боль даже во время ночного отдыха и отмечают такие симптомы:
- лихорадка;
- слабость;
- периодическое онемение нижних конечностей;
- тазовая дисфункция.
Анализы и диагностика
Помимо сбора жалоб, данных анамнеза и наблюдений за больным необходимо:
- провести рентгенографию позвоночника, позволяющую исключить врожденные аномалии и деформации, воспалительные заболевания, первичные и метастатические опухоли;
- благодаря компьютерной томографии выявить грыжу межпозвоночных дисков или стенозы;
- изучить данные магнитно-резонансной томографии — возможных явлений сдавливания спинного мозга и его корешков, компрессии конского хвоста.
Лечение люмбоишиалгии
Чаще всего лечение проводят консервативное, медикаментозное в домашних условиях либо в условиях стационара. При сильных хронических болях обычно назначают препараты различного действия:
- наркотические анальгетики;
- нестероидного происхождения противовоспалительные средства (НПВС);
- антиконвульсанты;
- миорелаксанты, обладающие центральным действием;
- антидепрессанты;
- дезагреганты, улучшающие микроциркуляцию;
- средства для паравертебральной блокады;
- салуретики, помогающие снять отек корешка;
- хондропротекторы;
- проводят витаминотерапию, преимущественно группы В.
В домашних условиях у больного на вооружении множество различных способов справиться с болями и позаботиться о здоровье позвоночника. В первую очередь, если есть лишний вес, то срочно нужно перейти на здоровое питание и сбалансированную диету. Далее нужно позаботиться о гигиене сна, трудового времени и отдыха. Проконтролировать, чтобы одежда, белье были натуральными и мягкими, а кровать/рабочее кресло ортопедическими.
Так как в период обострения люмбоишиалгии противопоказана физическая нагрузка, нужно сконцентрироваться на консультации с врачом и определении медикаментозного лечения, и, конечно же, подбора действенных мазей и гелей, снимающих отек, воспаление и боль. Также вам могут помочь подручные средства:
- ванны – с тертым корнем хрена, горчичного порошка вместе с индийским луком либо хвоей, принимать по 10-15 минут перед сном;
- компрессы – из барсучьего или другого жира, редьки, индийского лука, которые сверху нужно закутать теплым шерстяным шарфом и оставить на несколько часов;
- растирания – скипидаром, настойкой одуванчика и других лекарственных растений.

Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв.
Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов.
Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Люмбоишиалгия — болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска . Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Что такое люмбоишиалгия?
Термин люмбоишиалгия состоит из двух слов: lumbus (поясница) и ишиалгия - боли вследствие воспаления седалищного нерва, локализованные преимущественно в поясничном отделе позвоночника и распространяющиеся в области таза, бедра, голени и стопы – вдоль седалищного нерва.
Поскольку люмбоишиалгия – собирательное понятие для ряда заболеваний, связанных тем или иным образом с болями из-за раздражений седалищного нерва, следует отграничить заболевания с похожей клинической картиной.

Причины люмбоишиалгии

Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез люмбоишиалгии
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.

Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы люмбоишиалгии

Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Диагностика люмбоишиалгии
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования.
Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала.
Основная цель этого исследования - исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография.
КТ или МРТ позвоночника, а в их отсутствие - миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение люмбоишиалгии
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом и т. д.
Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход.
Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг.
Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний).
При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение.
Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам.
Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Прогноз и профилактика люмбоишиалгии
Примерно в 95% случаях люмбоишиалгия носит доброкачественный характер и при своевременно оказанной медицинской помощи имеет достаточно благоприятный прогноз. При частых рецидивах заболевания и отсутствии лечения могут возникать деформации тканей, нередко формируются узлы в глубине мышц, нарушаются обменные процессы.
Профилактические мероприятия при поясничной боли направлены на своевременное лечение заболеваний позвоночника и предотвращение их прогрессирования в дальнейшем.
Рекомендуется избегать длительного напряжения мышц позвоночника, которое приводит к застойным явлениям и провоцирует появление деструктивных изменений в хрящевой ткани позвонков. Необходима коррекция двигательного стереотипа; следует избегать выполнения движений на неподготовленные мышцы; требуется создание мышечного корсета, который будет обеспечивать правильное распределение нагрузки на позвоночный столб.
Также необходимо заниматься коррекцией нарушений осанки с формированием правильной осанки, озаботиться снижением массы тела и отказаться от курения. Кроме этого, для профилактики частых рецидивов рекомендуется 1-2 раза в год проходить санаторно-курортное лечение.
Седалищного нерва воспаление: рецепты народного лечения
Знание точек на теле позволяет простым нажатием собственных пальцев вылечить и воспаление седалищного нерва. Меридиан седалищного нерва начинается от головного мозга и идет до нижней части поясницы, а затем разделяется на два. Затем он достигает пяток и пальцев ног.
Вся нервная система связана с этим седалищным нервом, который получает защиту спинномозгового позвоночника. Если по какой-либо причине (переохлаждение, воспаление) какая-то мышца давит на какую-то часть этого седалищного нерва, то нервная система, соединенная с этой частью, повреждается, и это приводит к заболеванию.
Следовательно, перед лечением любого заболевания должна быть выявлена и устранена его первопричина.
Когда седалищный нерв зажимается опасно и постоянно, появляется боль в тазобедренных суставах, бедрах, ногах. Поэтому лечение надо осуществлять на точках, связанных с седалищным нервом, - обратная сторона ладони и на нижней части ног перед голеностопным суставом.
Замечено, что быстрое облегчение достигается, если мягким надавливанием пальцами оказывать воздействие на точки седалищного нерва на ногах в течение 5-6 минут ежедневно 3-4 раза в день. Болезненность указанной точки Вы сразу заметите, не стремитесь сильно надавливать.
Оно должно быть достаточным, чтобы его могли почувствовать. Надавливание не должно быть непрерывным, а только прерывистым, подобно накачиванию.
Надавливание должно быть применено на точки и вокруг них только на этих хвуя оборотных сторонах ладоней и обратите внимание на то, что массировать в нижней части ноги надо как на внутренней, так и на наружной части стопы. При надавливании больше 3-х минут вы заметите, что наступает обезболивание, но для начальной стадии лечения можно воспользоваться мазями, которые сами можете приготовить.
Боль в точках надавливания уменьшается с использованием мазей: из листьев лавра, хвои можжевельника, сливочного масла (6:1:12) измельченные в порошок лавровые листья и можжевельника растирают со сливочным маслом. Или цветы коровяка настаивают (50 г) в ½ л 70% спирта и используют для втирания в больные места.
Можно приготовить и использовать мазь в составе: 1/4 стакана подсолнечного масла с 50 г керосина и 1/4 куска хозяйственного мыла с добавлением неполной чайной ложки пищевой соды. Все перемешивают и выдерживают 3 дня. Втирать в больные места досуха.
Можно в состав мази включить листья таких трав как белена, зверобой, мята, душица, головки клевера красного, таволги вязолистной (лабазника). Скипидар также хорошо помогает как обезболивающее средство, но массаж надо проводить обязательно, это позволит убрать воспаление и освободить зажатый воспаленными участками мышц седалищный нерв.

Синдром грушевидной мышцы
Синдром грушевидной мышцы является одной из самых частых причин упорного болевого синдрома. Его признаки имеются более чем у половины пациентов с дорсопатиями пояснично-крестцового отдела.
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Читайте также:



