Что такое врожденная молочница

Большинство женщин сталкивались с таким заболеванием как молочница. В медицине более распространенным является понятие влагалищный кандидоз — возбудителями которого являются грибки рода Candida.
В разумном количестве данный грибок не несет опасности для здоровья женщины.
Эти микроорганизмы являются частью нормальной слизистой микрофлоры ротовой полости, влагалища и кишечника. Инфекция возникает только в случае их экстремального размножения.
Различают поверхностные и висцеральные кандидозы. Поверхностные кандидозы могут поражать ногтевые пластины, слизистые оболочки рта и влагалища, кишечник.
Висцеральный, как правило, поражает внутренние органы, вплоть до развития сепсиса и некроза тканей.
Внешне кандидоз проявляется в виде обильных белых выделений. В запущенном состоянии молочница может вызывать зуд и неприятные ощущения при половом акте и боль при мочеиспускании. Обострение симптомов происходит за неделю до начала месячных.
Мужчины также подвержены этому заболеванию, внешне его можно определить по белой сыпи на головке члена.
Для исследования кандидоза используют лабораторные методы. Так при подозрении на молочницу у пациента берут анализ и проводят идентификацию штамма грибка с помощью методики посева, также проводят тест на чувствительность грибка к препаратам.
Несмотря на то, что сами грибки рода Candida могут быть переданы при половом контакте, но болезнь они могут вызывать только при определенных сопутствующих условиях.
Неконтролируемый прием противомикробных препаратов является одной из наиболее распространенных причин обострения молочницы. Дело в том, что антибиотики направлены на поражение как болезнетворных, так и полезных микроорганизмов, которые контролируют уровень грибков рода Candida в слизистых оболочках.
Слабый иммунитет способствует развитию множества патологий, в том числе и кандидоза. Особые меры предосторожности следует принимать больным с ВИЧ положительным статусом, поскольку у них данное заболевание может перерасти в хроническую или висцеральную форму.
При нарушенном обмене веществ, как правило, сбой в обменных процессах происходит вследствие сахарного диабета и нарушений в работе эндокринной системы. Не контролированный прием препаратов содержащих инсулин способствуют размножению грибков.

Несбалансированное питание, в котором преобладают углеводы, также способствует развитию и обострению кандидоза. Нарушения гормонального фона или неправильно подобранные противозачаточные средства, постоянные эмоциональные перенапряжения и стрессы.
Вынашивание плода в последнем триместре. В это время может происходить значительные изменения в микрофлоре влагалища на фоне гормональных изменений.
Повышенный риск заболевания молочницей у беременных также связан со снижением иммунитета.
Молочница может возникнуть и в подростковом возрасте у девушек, не ведущих половую жизнь и не имеющих проблем со здоровьем вследствие неправильной гигиены половых органов.
К развитию инфекции может привести несвоевременная смена прокладок или белья.
Немаловажную роль играет правильный выбор средства за интимными зонами, так обычное мыло может полностью иссушить здоровую микрофлору, а чрезмерно увлажняющие средства и лосьоны могут спровоцировать размножения грибковых микроорганизмов.
Если вовремя не провести лечение данного заболевания, оно переходит в хроническую форму, которая приводит к очень серьезным патологиям, например:
- при хронической форме кандидоза могут наблюдаться спайки в маточных трубах;
- бесплодие или риск выкидыша;
- понижение защитных функций организма;
- может произойти внутриутробное заражение плода;
- кандидоз может перейти на мочеполовую систему и вызвать инфекцию мочевого пузыря;
- при попадании инфекции в кровь происходит септическая реакция.
При легком течении болезни назначают противогрибковые препараты местного применения, как правило, это мази Клотримазол, Кандизол, Низорал и прочие.
Во избежание побочных или аллергических реакций перед применением препарата необходимо проконсультироваться с лечащим врачом.
Также существуют противогрибковые препараты в таблетках, которые имеют гораздо больше противопоказаний и нежелательны для приема во время беременности или кормления грудью.
Профилактика молочницы состоит в основном в том, чтобы следить за собственным здоровьем, а точнее:
- не допускать переохлаждений;
- каждые 6 месяцев посещать гинеколога и сдавать соответствующие анализы;
- правильно питаться, ограничивать сладкое и мучное;
- исключить случайных половых партнеров;
- принимать антибиотики строго по рекомендации врача;
- после лечения антибиотиками рекомендуется принимать препараты восстанавливающие микрофлору;
- носить белье из натуральных тканей;
- пользоваться нейтральными средствами по уходу за интимной зоной;
- вовремя менять прокладки и тампоны.
Для поддержания нормального состояния микрофлоры влагалища рекомендуют чаще употреблять в пищу молочно кислые продукты, а также свежие фрукты и овощи.
Виды кандидоза и его проявления
При этом 97% новорожденных находятся в зоне риска по заболеванию кандидозным стоматитом. Как определить, что в вашу жизнь ворвалась молочница, и какие виды грибка кандида существуют?
Международная классификация выделяет следующие:
- молочница вагины и вульвы;
- урогенитальный кандидоз;
- грибок ногтей и кожи;
- кандидозный стоматит;
- молочница дыхательных путей;
- кандидозный менингит и другие.
Помимо этого, специалисты смотрят на то, как протекает заболевание. И уже тут выделяют: носительство, острый и хронический кандидоз.
Молочница бывает врожденной и приобретенной.
Если смотреть на то, как кандида распространяется, то можно заметить, что молочница может быть:
- Поверхностной. Это самый распространенный вариант, инфекция поражает слизистые оболочки, кожу и ногти.
- Системной. При таком кандидозе страдают внутренние органы: легкие, пищевод, желудок и т.д.
- Самая тяжелая форма недуга — кандидозный сепсис. Это когда инфекция попадает в кровь.
Помимо этого врачи смотрят на характер роста грибка в организме и на его клиническую форму.
Обычно люди страдающие от коварного грибка, могут сами его у себя диагностировать. Чаще всего в роли собственного врача выступают женщины.
Женщины определяют кандидоз по следующим симптомам:
Практически у 15% мужчин кандидоз протекает без симптомов.
Что качается остальных, то они могут определить болезнь по следующим признакам:
- боль при эрекции, половом акте и после него;
- такие же симптомы при мочеиспускании;
- отек и покраснение крайней плоти и головки полового члена;
- белый или сероватый налет;
- кисловатый запах.
Кроме того, мужчины не защищены от молочницы полости рта и кожных покровов. Если симптомов нет, а партнерша активно лечится от грибка, рекомендуется посетить специалиста и пройти обследование.
Маленькие дети обычно заражаются молочницей в первые дни жизни или во время родов.
Мамам стоит сразу же принимать меры, если они обнаружат у новорожденного следующие симптомы:
- У малыша во рту или на щечках появился белый налет.
- Покраснели губы, уголки рта или слизистая оболочка ротовой полости.
- Младенец без причины отказывается от еды и капризничает.
При уретрогенитальном кандидозе, симптомы у детей такие же, как у взрослых.
Ни в коем случаи нельзя оставлять молочницу у малышей без внимания и должного лечения, иначе болезнь может привести к осложнениям или перейти в хроническую форму.
Стоит отметить, что кандидоз — это один из самых распространенных диагнозов, которые ставят врачи молодым женщинам. Чаще всего обнаруживают кандидозный вульвовагинит, кандидозный вагинит или кандидозный пиелоцистит.

Кандидозный вульвовагинит или попросту — генитальный кандидоз проявляет себя обильными выделениями.
Чаще всего эти выделения неприятно пахнут, а во время критических дней или полового контакта запах усиливается. Внешние половые органы при этом могут быть воспалены.
Чаще всего недуг сопровождается нестерпимым зудом и жжением, а сексуальная жизнь больше не приносит радости.
На втором месте по проявлениям стоит кольпит (кандидозный вагинит). В его случае кандида находится только на оболочке влагалища, что не мешает девушкам чувствовать все тот же интенсивный зуд и жжение. Причем после душа и во второй половине дня зуд становится только сильней.
Бывают случаи, когда раздражение от грибка настолько сильное, что его обладательницы доводят себя до невротического расстройства.
Уже в кабинете врача обычно обнаруживается, что при кольпите на стенках влагалища выросли сероватые бляшки, которые практически не отделяются. Если кандидозный вагинит запустить, то грибок начнет размножаться в шейку матки и ее нижние отделы. Если кольпит уже перешел в хроническую стадию, молочницей девушки начинают страдать по несколько раз в год.
Одним из осложнений молочницы является кандидозный пиелоцистит. Причем ему подвержены как женщины, так и мужчины.
Понять, что недуг появился в вашей жизни можно по таким признакам:
При грибковом цистите нельзя медлить с лечением. Он может стать причиной более серьезных заболеваний почек и мочевого пузыря. Кроме того, кандидозный пиелоцистит приходит с кишечной палочкой, хламидиями, гонококками и другим серьезными отклонениями.
Лечение молочницы препаратами и народной медициной

С таким заболеванием как кандидоз или воспаление слизистой оболочки влагалища, сталкивается каждая женщина, но самое страшное, что почти половина из них страдают хронической, периодически появляющейся с новой силой, молочницей.
Заболевание вызывается множественными факторами: тяжело перенесённый грипп, стресс, гормональный сбой, неправильное питание.
При молочнице женщина постоянно чувствует дискомфорт, жжение, зуд, поэтому срочно нужно проводить лечение молочницы с помощью медикаментов.
Перед тем как начать лечение злокачественной молочницы, необходимо запомнить несколько этапов.
Тщательный туалет половых органов, с наружной стороны, следует проводить с гелем для интимных мест. Не следует пользоваться обычным мылом, он провоцирует появление болезни. Следует забыть о синтетическом нижнем белье. Для того, чтобы кожа дышала, нужно пользоваться стерильным бельём из качественных материалов.
Такой процесс лечения подходит для слабовыраженной молочницы и хронической. Хронический кандидоз требует длительного лечения, поэтому стоит использовать разные лекарственные препараты, чтобы предупредить развитие привыкания у микроорганизмов.
При выборе лекарственного препарата, стоит обратить внимание на его содержание, в состав должны входить разнообразные сильнодействующие противогрибковые вещества.

Для полного устранения заболевания из организма рекомендуется одновременно проводить два курса лечения. Оно должно проводиться разными препаратами. Первоначальные пять дней можно использовать один препарат, а во время второго курса лечения применять свечи при молочнице.
Курс лечения молочницы должен проходить добросовестно.
Злокачественные симптомы проходят через трое суток, поэтому, в надежде, что неприятный недуг покинул организм навсегда, женщины прекращают дальнейшее лечение молочницы. Несмотря на исчезнувшие симптомы, курсовое лечение должно продолжаться до конца.
Народные способы лечения также не остаются в стороне, но эффективны они в сочетании с медикаментами, так как устраняют только неприятные ощущения, а недуг, как правило, имеет очаг воспаления внутри организма.
Популярные народные средства:
- Столовую ложку соды растворить в тёплой воде. Сода создаёт щёлочную благоприятную среду, препятствующая воспалительным процессам.
- Мёд прекрасно снимает болевые ощущения. Он разводится водой в пропорции 1:10, далее получившейся смесью нужно смазывать поражённую слизистую.
- Эффективно действуют ванны с наличием морской соли.
- Щёлочь уничтожает грибковое размножение. Поэтому настойкой лимона пользуются многие женщины. Для её приготовления нужно размягчить половинку цитруса и залить горячей водой.
- Эффективен и лечебный сбор, состоящий из дубовой коры (одна ст. ложка), травы спорыш (пять ст. ложек) и высушенных листьев крапивы (три ст. ложки). При каждом применении используется две ст. ложки полученного состава и заливается литром горячей воды. Настойка длиться не больше пяти минут.
Чем опасна молочница при беременности

Молочница у женщин является симптомом многих серьёзных заболеваний: ВИЧ-инфекция, генитальный герпес, гонорея, сахарный диабет, микоплазмоз, трихомониаз.
Появление молочницы при беременности — закономерно.
Запущенная молочница при беременности приводит к досрочным родам, выкидышам, эрозии. Поражённые стенки влагалища теряют эластичность, что вызывает множественные разрывы во время родов. Истощённый иммунитет не в состоянии бороться с молочницей, поэтому матка поражается многочисленными послеродовыми воспалениями.
Молочница при беременности особенно опасна, её лечение осложнено противопоказаниями, но крайне необходимо, потому что ребёнок, проходя через родовые пути, заражается кандидами.
Молочницей можно заразиться через половую близость, но чаще всего бытовым способом. Микрочастицы грибка продолжают свою жизнедеятельность на постельных принадлежностях, в воздушном пространстве, в водной сфере, на сырых овощах и на предметах гигиены.
При появлении дискомфортных ощущений и творожных выделений, пациентки приходят на приём к гинекологу. Он осматривает больную на специальном оборудовании и берёт мазок со слизистой шейки матки и влагалища. Изучение мазка обнаруживает присутствие грибкового мицелия. Данный вид исследования очень быстрый, поэтому конкретные данные о злокачественном грибке, поспособствовавший развитию недуга, не даются.
Дополнительно проводится бакпосев мазка и исследуют количественное содержание имеющихся грибков. Их оптимальная численность считается доброкачественным явлением для здоровой микрофлоры влагалища.
Чаще всего воспаление появляется на фоне других, более опасных заболеваний. Поэтому следует полностью обследоваться в клинике, посетить венеролога и сдать анализы на ИППП, ПЦР-диагностику, ИФА, РИФ, на сахар в крови.
Рекомендуется сделать полное обследование УЗИ брюшной полости, рентгенографию желудка и тонкого кишечника. Развитие молочницы со стороны мочевого пузыря, твердит о необходимой консультации у врача-уролога, исследование мочи, мазка из уретры.
Молочница у женщин появляется в результате ослабления иммунитета, постоянного стресса и других факторов. Главное вовремя обнаружить заболевание и начать своевременное лечение, тогда о молочнице можно будет забыть навсегда.

Даже у новорожденных случается кандидоз
В настоящее время медициной доказана возможность внутриутробного заражения плода дрожжеподобнымигрибками рода Candida . На долю врожденного кандидоза приходится всего 0,4%. Зачастую заражение происходит через околоплодные воды либо плаценту в том случае, если у беременных женщин имели место симптомы кандидоза. Необходимо знать, что факторами риска врожденного кандидоза являются такие заболевания как вульвовагинит и кандидозный кольпит.
Содержание:
К факторам риска также относятся кандидоз околоплодных вод и кольпит. Хочется сказать о том, что поражения иногда имеют локальную форму (генерализованная форма с поражением легких, почек и мозга). У врожденного кандидоза, есть определенные особенности.
Отличительные симптомы врожденного кандидоза

Кандидозный стоматит – распространенное заболевание среди новорожденных
Кандидозом можно заразиться:
- В случае широкого раскрытия маточного зева в конце беременности.
- Если производилась пункция амниотической оболочки для получения околоплодных вод или для введения лекарственных средств.
- При врожденном кандидозе не поражаются слизистые оболочки полости рта и тело, которые характерны для пеленочного кандидоза.
- Врожденный клинический кандидоз отличается изолированным поражением кожи и кандидозом диссеминированного типа.
- Кожная сыпь проявляется в течение 12 часов после родов, а может иметься при рождении малыша. Начало заболевания отмечается эритематозной сыпью и на ее фоне проявляются пустулы и везикулы, которые переходят в поражения эрозийного типа и гранулемы с большими элементами дрожжеподобного грибка Candida . Данная сыпь локализуется на шее, туловище, голове, ладонях и подошве. Более характерные изменения наблюдаются на складках тела, где и развивается кандидозное интертриго (также формируется гранулема пуповины).
- Анализы биохимического вида мочи, крови и кала не обнаруживают наличие грибков данного типа. Наличие Candida в стенке пупочной артерии служит доказательством внутриутробного заражения.
У новорожденных с низкой массой тела врожденный кандидоз приобретает диссеминированную форму и исход более неблагоприятный, чем у доношенных деток. Протекает заболевание тяжело с развитием системного кандидоза. Учитывая то, что процесс имеет форму диссеминированного протекания болезни, необходима комплексная антимикотическая терапия местного и системного типа, и даже, несмотря на антикандидозную терапию, в этом случае существует высокая вероятность летального исхода.
Наличие у беременной женщины кандидозной патологии, может сформировать у плода состояние гипотрофии. Приобретенный кандидоз у новорожденных и врожденный кандидоз имеют свои отличия.
Отличия при врожденном кандидозе:
- Инфицирование происходит на поздних сроках беременности внутриутробно, если имеется маточное раскрытие зева.
- Если производится диагностическое вмешательство (исследование околоплодных вод).
- Кандидоз полости рта отсутствует, чем и отличается кандидоз врожденный, от приобретенного.
Отличия при приобретенном кандидозе:
- Инфицирование происходит при прохождении малышом родовых путей.
- Проявляется молочницей во рту.
- Признаки заболевания проявляются на 6-11 день после рождения. За первую неделю сыпь исчезает самостоятельно или вследствие приема лекарственных средств.
- Общее состояние новорожденного не нарушается.

Главное вовремя обнаружить заболевание
Необходимо знать, что в пользу инфицирования внутриутробного говорит гранулематозная реакция. Её обнаруживают (наличие узелков в стенке пупочной артерии и трубчатого образования (урахуса), которое соединяет пупок с мочевым пузырем), а также наличие дрожжевых грибков Candida , в околоплодных оболочках. Иногда врожденная патология выражается локализовано, но зачастую фиксируется генерализованный кандидоз с поражением грибками данного типа головного мозга.
Ознакомившись с проблемой врожденного кандидоза, появляется твердое убеждение в том, что если уж так произошло, что кандидоз был выявлен во время беременности, его необходимо вылечить, пройдя непростой, но необходимый путь прохождения исследований и последующего лечения под наблюдением квалифицированного врача в этой области до полного излечения данного заболевания.
Многие женщины знают, какие неприятные симптомы бывают при молочнице. Дискомфорт, зуд и жжение во влагалище лишают покоя, доводят до нервного срыва. На какое-то время болезнь утихает, но в любой момент происходит обострение. Многие недоумевают, откуда берется грибок и как можно им заразиться, каковы причины появления молочницы у женщин. Все, что способствует гибели полезных лактобактерий, провоцирует образование болезнетворной микрофлоры. Укрепление иммунитета является важной мерой профилактики размножения инфекции в организме.
Содержание:
- Как возникает молочница
- Симптомы молочницы
- Причины возникновения молочницы
- Ослабленный иммунитет
- Гормональный фон
- Изменение состава микрофлоры влагалища
- Нарушение норм гигиены
- Чем опасна молочница
- Профилактика молочницы

Как возникает молочница
Молочницей называют кандидозный вагинит – инфекционное грибковое заболевание. Грибки рода кандида, его возбудители, относятся к представителям условно-патогенной микрофлоры. Это означает, что они в небольшом количестве являются нормальными обитателями кожи и всех слизистых организма, не принося вреда до определенного момента.
Болезнь возникает, когда грибок начинает безудержно размножаться. Нормальная микрофлора влагалища содержит около 40 видов живых микроорганизмов, причем в ней должны преобладать молочнокислые бактерии (палочки Дедерлейна) и бифидобактерии. Они препятствуют развитию болезнетворных микробов. Грибы начинают бесконтрольно размножаться, если у человека по какой-то причине снижается иммунитет (после операции или стресса, например).
Развитию грибов благоприятствует теплая (21°-37°), влажная слабокислая среда. Убить грибки можно только с помощью специальных антигрибковых препаратов, разрушающих их структуру.
Интересно то, что от молочницы невозможно избавиться с помощью пробиотиков – препаратов, повышающих содержание молочнокислых бактерий. Избыток лактобактерий, наоборот, усиливает рост грибка, так как кислая среда убивает лишь его конкурентов, которым для жизни нужна слабощелочная среда. Грибы же в кислой среде прекрасно развиваются.
Заражение грибком происходит как бытовым путем (через постельное белье, банные полотенца), так и половым.
Симптомы молочницы
Проявления молочницы трудно не заметить. У женщины возникают характерные обильные выделения, напоминающие творожистую массу. Они белого цвета, имеют запах кислого молока. Благодаря этим признакам заболевание и получило свое неофициальное название.
На слизистых оболочках влагалища наблюдается белый налет. Во влагалище ощущается сильный зуд. Он усиливается после менструации, во время полового акта. Состояние усугубляется к вечеру. Рези и жжение особенно чувствуются в жару или после бани.
Причины возникновения молочницы
Главными причинами возникновения молочницы у женщин, дающими толчок к развитию грибов во влагалище, являются:
- снижение иммунной защиты;
- изменение гормонального фона в организме;
- нарушение состава бактериальной среды и кислотности влагалища;
- несоблюдение правил гигиены;
- употребление в пищу большого количества сладких и мучных продуктов.
Возникновению этих причин способствует множество факторов.
Состояние иммунной системы у женщины зависит от ее здоровья, физической формы, условий и образа жизни, характера питания, наличия вредных привычек. Резкому снижению иммунитета способствует возникновение хронических заболеваний различных органов (печени, почек, сердца, кишечника). Нагрузка на иммунную систему повышается при наличии воспалительных процессов, травм, после хирургических операций.
Человек чаще болеет, если организм ослаблен из-за неправильного питания (голодания, недостатка белков и витаминов в пище), недосыпания, истощения нервной системы, отсутствия нормальных санитарно-бытовых условий. Малоподвижный образ жизни, отсутствие закалки приводят к тому, что человек часто болеет простудными заболеваниями, отнимающими силы, необходимые для защиты от инфекции. Курение, пристрастие к алкоголю, наркотическая зависимость также увеличивают чувствительность к инфекциям, могут стать причиной обострения молочницы.
Соотношение различных гормонов взаимосвязано с работой репродуктивной системы. Нередко молочница обостряется перед менструацией, во время беременности, при климаксе. Это связано с влиянием гормонов на состояние половых органов, структуру их слизистых оболочек, восприимчивость организма к инфекции.
Причиной гормональных изменений может быть употребление гормональных лечебных препаратов и контрацептивов, эндокринные заболевания, нарушение обмена веществ. Нередко причинами молочницы у женщин становится сахарный диабет, ожирение, нарушение работы щитовидной железы.
Причинами нарушения бактериальной флоры могут быть:
- Длительное или бесконтрольное употребление антибиотиков. Убивая болезнетворные бактерии (стрептококки, стафилококки), они попутно уничтожают полезную микрофлору, сдерживающую рост грибов, что приводит к их избыточному росту в кишечнике, откуда грибок может легко попасть во влагалище.
- Частое спринцевание, использование щелочных средств для интимной гигиены. Происходит вымывание полезных бактерий, изменение кислотности среды, пересушивание слизистой оболочки влагалища.
- Неправильное применение пробиотиков для лечения бактериального вагиноза. Их можно использовать в целях восстановления бактериальной среды только при отсутствии грибков в микрофлоре.
- Употребление в пищу большого количества сладостей, изделий из дрожжевого теста. Кроме того что создается благоприятная среда для развития грибков, происходит еще и повышение содержания сахара в крови, способствующее возникновению сахарного диабета.
Дополнение: Изменение микрофлоры влагалища происходит также при смене полового партнера. Молочницу не относят к венерическим заболеваниям, однако заражение женщины во время полового акта происходит нередко. У мужчин заболевание обычно протекает в скрытой форме, поэтому заражение вполне возможно при незащищенном половом контакте.
Причиной обострения молочницы может стать неправильный уход за половыми органами, в том числе во время менструации, редкая смена нижнего белья и гигиенических прокладок. Размножению грибка способствует ношение тесных синтетических трусиков, благоприятствующих проникновению инфекции во влагалище из кишечника.
Чем опасна молочница
Это заболевание представляет опасность, в первую очередь, при беременности, так как во время родов может произойти инфицирование плода. Врожденная молочница у ребенка провоцирует появление различных воспалительных заболеваний. Грибки кандида начинают развиваться в слизистой рта, кишечника, легких малыша.
Женщина заражает молочницей мужчину, даже не подозревая этого, если болезнь переходит в хроническую форму и ее признаки на какое-то время исчезают. Неприятные симптомы осложняют половую жизнь.
Молочница часто становится первым признаком сахарного диабета, наличия ВИЧ. Она осложняет лечение других сопутствующих инфекционных болезней половых органов.
Профилактика молочницы
Для того чтобы снизить риск развития кандидоза, женщина должна заботиться об укреплении иммунитета (этому способствует закаливание, активный отдых на свежем воздухе, борьба с нехваткой витаминов в организме). Необходимо контролировать массу тела и обмен веществ. Для этого надо ограничить употребление сладких и печеных изделий, соли, жирной пищи.
Важной мерой профилактики является своевременное лечение эндокринных расстройств, воспалительных и других заболеваний половых органов.

Предупреждение: Антибиотики и гормональные средства необходимо применять только в дозах, предписанных врачом.
Требуется поддерживать нормальную работу кишечника (избегать запоров, диареи). Рекомендуется носить белье из натуральных материалов, минимизировать использование ежедневных прокладок. При молочнице нельзя курить, употреблять спиртные напитки.
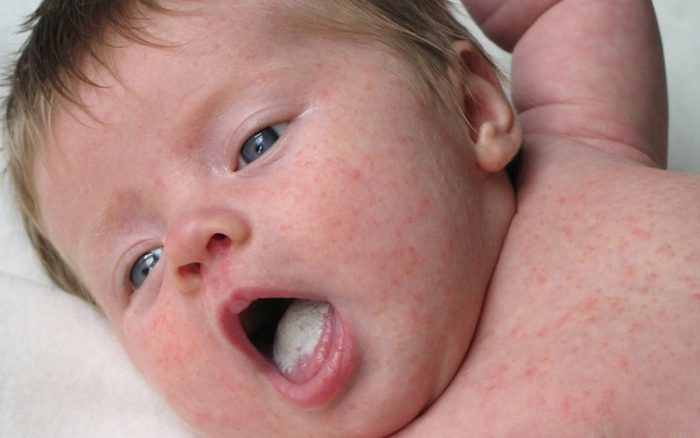
На фоне активного размножения грибковой микрофлоры развивается заболевание, называемое молочницей. Поскольку болезнь обычно вызывает грибок Candida, недуг носит название кандидоз. Заболевание может поражать детей, в том числе и только что появившихся на свет. В последнем случае диагностируют кандидоз у новорожденных. Молочница у таких маленьких детей выражается целым рядом характерных симптомов и может приводить к опасным осложнениям.
Причины появления болезни
В 75 процентов случаев микозов у только что родившихся детей причиной недуга являются грибы рода Candida albicans. Остальной процент грибковых болезней приходится на долю других разновидностей грибов Кандида. Все виды этих микроорганизмов могут продуцировать вредные токсины, а те разновидности грибов, которые выделяют самые агрессивные токсины, обычно вызывают генерализованные процессы в организме. Также существуют госпитальные штаммы этого грибка, которые тяжелее всего поддаются лечению.
Инфицирование новорождённых происходит контактным путем. Способы заражения следующие:
- Чаще всего это происходит во время рождения малыша, когда он проходит по инфицированным родовым путям.
- Реже заражение случается во внутриутробный период, когда малыш заглатывает инфицированные околоплодные воды. Сюда инфекция может попадать из влагалища восходящим путем.
- Заражение ребенка может произойти после рождения в больнице. При этом инфекция передается с руками медицинского персонала, пленками, интубационными трубками, сосками, катетерами и аппаратами ИВЛ.
- Кроме этого, источником грибка может быть грудное молоко.
- Если у младенца кандидоз, то инфицирование других детей происходит через инструменты и предметы ухода.
Важно! Вторичный кандидоз развивается на фоне пеленочного дерматита и некоторых видов хронических дерматитов. Если лечение местными глюкокортикоидами неэффективно, то необходимо исключить вероятность вторичного грибкового инфицирования.
Среди предрасполагающих факторов появления инфекции можно назвать следующие:
- длительная антибактериальная терапия с применением препаратов широкого спектра;
- внутрисосудистые катетеры;
- лечение глюкокортикоидными медпрепаратами;
- эндотрахеальная интубация на протяжении длительного времени;
- повреждение целостности слизистых и кожных покровов (хирургическое вмешательство, раны, ожоги, язвы, эрозии);
- сахарный диабет у мамы малыша;
- низкий вес во время рождения;
- если во время парентерального кормления вводилось слишком много глюкозы и жиров;
- наследственные и приобретенные иммунодефицитные состояния, а также сепсис;
- врожденные эндокринные заболевания (гипопаратиреоз, диабет, дисфункция надпочечников);
- срыгивание и рвота на фоне орального кандидоза.
Стоит понимать, что грибок Кандида относится к категории условно-патогенной флоры, то есть в небольшом количестве он может присутствовать на слизистых и коже даже у здоровых людей. У новорожденного ребенка кандидоз может проявляться в виде вторичной инфекции во время тяжелых инфекционных заболеваний.
Стоит знать! Большое значение для появления кандидоза у ребенка имеет неправильное питание мамы во время беременности.
Иногда у грудничков кандидоинфекция может поражать большие участки и распространяться на соседние органы. Однако такие висцеральные формы недуга возникают при гематогенной локализации инфекции (в крови). Грибы могут оседать в мозге, легких, селезенке, почках и печени, вызывая формирование абсцессов. Однако главным условием для развития такого недуга является наличие приобретенного или врожденного дефекта развития.
Общие симптомы

Кандидоз у новорожденного может проявляться следующими общими характерными симптомами:
- На пораженной слизистой оболочке появляется характерный плотный беловатый налет. При этом формируются белые пятна и бляшки, покрытые более плотным слоем. Если при помощи ватной палочки удалить налет, то под ним откроются кровоточащие мелкие язвочки. Именно через них в организм малыша проникают опасные инфекции.
- При кандидозе ребенок ощущает боль и дискомфорт. А него пропадает аппетит, он начинает плохо спать, становится капризным и беспокойным. Малыш отказывается от груди, поскольку при сосании из-за язвочек он ощущает боль.
- Если недуг не лечить, то со временем присоединяется гипертермия. Температура поднимается только в очень запущенных случаях и требует назначения лекарств для снижения жара.
Клиника молочницы зависит от стадии прогрессирования заболевания. Так, выделяют несколько стадий поражения:
- Легкую молочницу можно отличить по формированию небольших пятнышек на слизистых оболочках во рту. Это плотные творожистые бляшки, под которыми при попытке их снять открывается участок покрасневшей слизистой. На этой стадии недуг не доставляет малышу никакого дискомфорта и боли.
- Для средней стадии кандидозного поражения слизистых характерно разрастание бляшек. При этом творожистый налет покрывает всю слизистую оболочку. При этом малыш ощущает дискомфорт, поэтому плохо спит и отказывается от приема пищи.
- Тяжелая стадия характеризуется отхождением бляшек от слизистой оболочки. На этом месте открываются кровоточащие язвы. Обычно грибковыми микроорганизмами поражены на только язык и небо, но и щеки, десна, губы и миндалины. На этой стадии у малыша может подниматься температура. Также наблюдаются симптомы дисбактериоза кишечника. Шейные лимфоузлы увеличены. При этом новорожденный может быть либо слишком вялым, либо слишком беспокойным.
Клинические проявления
У новорожденных диагностируются следующие клинические формы недуга:
- приобретенный кандидоз кожи и слизистых;
- врожденные формы;
- висцеральная разновидность;
- кандидосепсис.
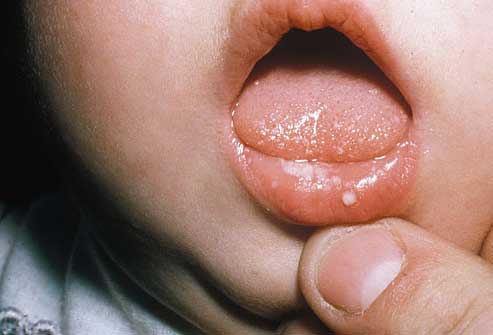
Самая распространенная форма кандидоинфекции – это кандидозный стоматит. Обычно источником инфекции является мать, у которой грибок может жить в кишечнике или половых органах. Также инфицирование может произойти через предметы ухода. Обычно недуг проявляется на 8-9 сутки после рождения. При этом на слизистых губ, щек, десен, небе, глотке и языке появляется беловато-серый или белый творожистый налет. Его удаление происходит с трудом, но на месте его снятия нет кровоточащих язвочек.
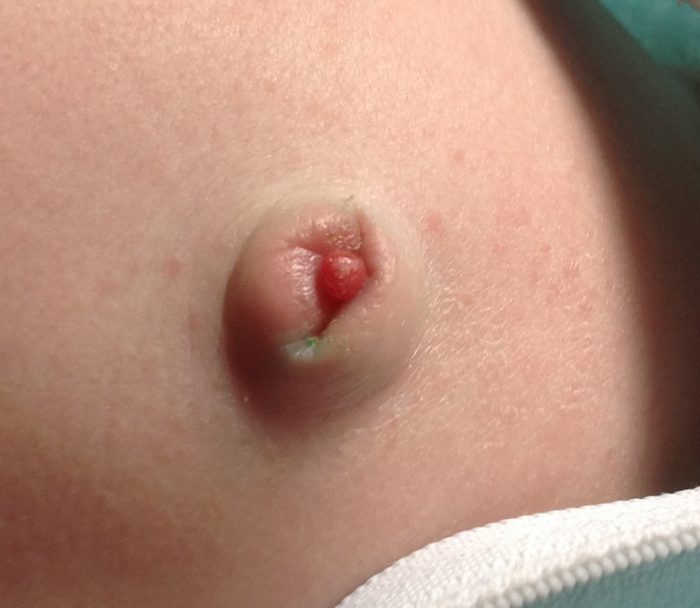
Еще одна форма недуга – пеленочный дерматит. Кожная кандидоинфекция диагностируется почти у 6 процентов новорожденных. При этом на коже малыша появляются папулы, везикулы и пустулы, которые локализуются вокруг пупка, ануса, на ягодицах, в подмышечных, шейных или паховых складочках, между пальцами или вокруг половых органов. Кожа обычно гиперемирована.
Внимание! Провоцирующим фактором для развития пеленочного дерматита являются опрелости.
Очаги инфекции могут сливаться или покрываться язвами. Однако эрозий и кровоточивости при этой форме недуга не бывает. Обычно источником инфицирования служат фекалии малыша. Устойчивые трудно поддающиеся лечению формы пеленочного дерматита обычно возникают на фоне иммунодефицитных состояний и патологий эндокринного характера.
Также известные следующие формы кожно-слизистого кандидоза новорожденных:
- Вульвовагинит. Недуг обычно сопровождается сильным отеком, покраснением и зудом. Также характерно шелушение, сухость и появление сателлитных пустул, которые формируют характерный кружевной рисунок. Нередко на слизистой образуются трещины. Диагностика основана на выявлении возбудителя инфекции под микроскопом или в посевах культуры.
- Баланопостит характеризуется беловатым налетом и характерными выделениями, которые появляются на фоне отечности препуциальной складки.
- Паронихии. В этом случае инфекция поражает ногтевые валики. Для недуга характерна отечности в этом месте, гиперемия, припухлости, а также скопление гноя из-за присоединения бактериальной инфекции.
Чаще диагностируется при недостаточности веса новорожденного. Обычно инфекция проявляется в поражении кожных покровов и легких. Для этой формы характерны гранулемы пуповины – это желтовато-серые множественные папулезные высыпания вокруг пупка. Недуг проявляется на третьи сутки после рождения в виде полиморфной сыпи на гиперемированных покровах конечностей и туловища. Для высыпаний характерна определенная стадийность:
- сначала это сыпь в виде пятен;
- затем формируются пузырьки;
- после вскрытия пузырьков образуются эрозии.
Существует несколько причин появления врожденного кандидоза:
- Использование матерями до беременности механических противозачаточных средств.
- Рецидивирующий хориоамнионит.
- Длительный безводный промежуток во время родов.
Важно! Если своевременно не провести специфическое лечение новорожденных с легочными проявлениями кандидоинфекции, то дети быстро умирают.
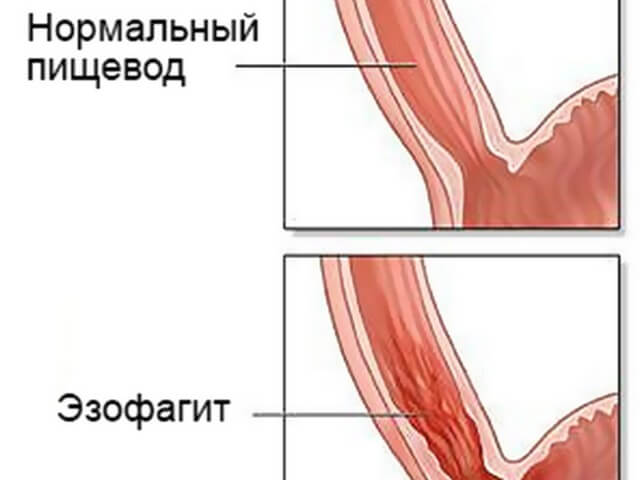
Сюда относят следующие разновидности заболевания:
- Грибковое поражение пищевода (эзофагит). Обычно возникает на фоне кандидозного стоматита при кормлении через зонд. Проявляется в отказе от пищи, трудностях с глотанием, рвоте, цианозе во время кормления, срыгивании.
- Энтероколит возникает реже и встречается после хирургического вмешательства. Проявляется жидким водянистым стулом с примесью крови, вздутием живота, отставанием в весе.
- Гепатит. Это проявление системного кандидоза или осложнение энтероколита. Может появиться механическая желтуха. В печени возникают микроабсцессы и гранулемы.
- Легочный кандидоз. Для такой формы пневмонии характерно появление вязкой желтовато-белой мокроты, приступообразный кашель, расстройство дыхания, одышка, высокая температура, рвота, отказ от еды.
- Сердечно-сосудистый. В сосудах обнаруживаются инфицированные тромбы. При поражении мелких сосудов присутствуют симптомы васкулита, сыпь на животе, лице и вокруг суставов.
Также встречается кандидоз глаз, мочевыделительной системы, грибковый артрит, остеомиелит и поражение ЦНС. Что касается кандидосепсиса, то у доношенных детей он диагностируется очень редко. Для него характерны те же симптомы, что и для бактериального сепсиса.
Читайте также:


